-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Souhrny přednášek z 23. Hoderova dne
Vyšlo v časopise: Anest. intenziv. Med., 26, 2015, č. 2, s. 116-124
Kategorie: Kongresy a konference
Praha 7. 11. 2014
Dne 6.–7. listopadu 2014 se konal v pořadí již 23. ročník Hoderova dne. Tento rok byla lékařská sekce Hoderova dne věnována již popáté problematice zajištění dýchacích cest a poprvé byl kongres uspořádán jako „Czech Airway Day“ pod ofi-ciálním patronátem European Society for Airway Management (EAMS).
Hlavním tématem letošního ročníku bylo zajištění dýchacích cest za urgentních situací, a to v přednemocniční péči, za kardiopulmonální resuscitace, na urgentním příjmu, ale i na operačním sále u akutních výkonů. Byly prezentovány také výsledky klinických studií se vztahem k zajištění dýchacích cest a kazuistiky.
Konferenci zahájili předseda ČSARIM prof. Karel Cvachovec a prezident EAMS prof. Kamil Toker z Kocaeli v Turecku. Po dopoledních blocích přednášek se v odpoledních hodinách konal workshop, kde si frekventanti mohli procvičit různé dovednosti v zajištění dýchacích cest v malých skupinkách pod vedením zkušených lektorů a podle syllabu EAMS, DAS (Difficult Airway Society – UK) a SAM (Society for Airway Management).
Sesterská sekce byla rozdělena na dva workshopy – zajištění dýchacích cest a péče o rány. V sesterské sekci zazněly také přednášky na téma neuromodulace.
Celkem se konference zúčastnilo více než 100 lékařů a 80 nelékařských pracovníků ve zdravotnictví. Na konferenci se sponzorsky podílely firmy Baxter, Olympus, GPS, Teleflex, Cheirón, Intersurgical, Chiesi, Medsol, A.M.I., EMS Brno.
Pavel Michálek
Videolaryngoscopy versus direct laryngoscopy in out-of-hospital airway management
Toker K.
Kocaeli University Hospital, Kocaeli, Turecko
Airway challenges in ENT surgery
Shirgoska B.
ENT University Department, Skopje, Makedonie
Endoscopic airway procedures are performed for diagnostic or therapeutic purposes. They include laryngoscopy, microlaryngoscopy, bronchoscopy or oesophagoscopy. Endoscopic procedures may also be combined with laser therapy or the use of jet ventilation.
Some clinical conditions, such as airway tumours, hygroma, orofacial and neck infections, haematoma, orofacial trauma, congenital abnormities or cervical spine pathologies may make direct laryngoscopy for ENT operations challenging or even impossible.
Airway complications may occur also during the postoperative period, due to tissue oedema, haematoma formation or infection. Some of these complications may affect arytenoids causing their immobility and stiffening of vocal cords simultaneously.
Comprehensive patient history evaluation, complex preoperative airway assessment and imaging methods are the most important tools in decision-making process and in planning an algorithm for tailored approach in airway mana-gement [1].
Apnoeic technique of airway management is strictly prohibited in two groups of patients [2]:
- a) patients with serious facial and neck abnormities, with anatomically predicted difficult/impossible mask ventilation;
- b) patients with hypopharyngeal pathologies. Their airway patency depends significantly on muscular tonus in the hypopharynx.
Both predicted and unpredicted difficult laryngoscopy/airway management situations may occur in ENT surgery procedures. Predicted cases may be sorted out by careful planning, applica-tion of awake fibreoptic intubation or, in the most complicated cases, with the employment of tracheostomy under local anaesthesia. Preoperative examination involves not only physical examination and patient’s history but also the use of imaging methods where appropriate (CT, MRI, airway ultrasound). Some patients require awake pre-operative indirect or direct laryngoscopy, or even flexible nasal endocopy in order to gain complex information about the upper airway anatomy [3].
Sedative premedication is contraindicted in all patients with upper airway obstruction. Vagolytic premedication may be helpful by decreasing secretion and thus improving visualisation of the airway [2].
Awake fibreoptic intubation may be a method of choice in some patients with predicted difficult intubation. However, in ENT patients, fibreoptic intubation may be associated with potential problems – upper airway tumour distorting anatomy, oedema or bleeding [4].
Awake tracheostomy under local anaesthesia is technique of choice in patients with significant upper airway obstruction. Airway management in patients with midtracheal and lower tracheal/tracheobronchial obstructions remain controversial. Skilled interventional bronchologist with a rigid bronchoscope should be immediatelly available, as well as various catheters for delivering oxygen below the level of obstruction [5].
The use of gaseous induction in ENT patients with challenging airway remains controversial, with limited evidence and varying expert opi-nions. The NAP4 report described several cases where gaseous induction failed and resulted in complete airway obstruction [6].
Literature term „the double setup airway intervention“ refers to the immediate availability of equipment and staff capable of performing a surgical airway in the cases where oxygenation fails for any reason during attempted tracheal intubation/other supralaryngeal methods of air-way management [7]. Elements of the double setup include:
- identification and marking of the cricothyroid membrane, application of cleaning solution on the neck and skin infiltration with a local anaesthetic;
- ensuring that cricothyrotomy/BACT equipment is immediately available in the OR;
- designation of the appropriately skilled operator to perform the procedure.
This double setup airway intervention should be prepared in any case where the clinician would consider a significant chance for failed oxygenation situation during awake or asleep airway management.
References
1. Croskerry, P. Cognitive forcing strategies in clinical decision-making. Ann. Emerg. Med., 2003, 41, p. 110–120.
2. Patel, A., Pearce, A. Progress in management of the obstructed airway. Anaesthesia, 2011, 66, p. S93–S100.
3. Rosenblatt, W., Ianus, A. I., Sukhupragarn, W., Fickenscher, A., Sasaki C. Preoperative endoscopic airway examination (PEAE) provides superior airway information and may reduce the use of unnecessary awake intubation. Anesth. Analg., 2011, 112, p. 602–607.
4. Cook, T. M., Morgan, P. J., Hersch, P. E. Equal and opposite expert opinion. Airway obstruction caused by a retrosternal hyoid mass: management and prospective international expert opinion. Anaesthesia, 2011, 66, p. 828–836.
5. Mason, R. A., Fielder, C. P. The obstructed airway in head and neck surgery. Anaesthesia, 1999, 54, p. 625–628.
6. Cook, T. M., Woodall, N., Frerk, C. Major complications of airway management in the UK: results of the Fourth National Audit Project of the Royal College of Anaesthetists and the Difficult Airway Society. Part 1: anaesthesia. Br. J. Anaesth., 2011, 106, p. 617–631.
7. Adam, J., Broemling, N., Cooper, R. et al., for the Canadian Airway Focus Group. The difficult airway with recommendation for management – part 2. The anticipated difficult airway. Can. J. Anaesth., 2013, 60, p. 1119–1138.
Sellickův hmat – historické poznámky
Michálek P.
KARIM 1. LF UK a VFN Praha
Sellickův hmat (v anglosaské literatuře popisován jako „cricoid pressure“) byl vyvinut a popsán britským anesteziologem Brianem Arthurem Sellickem v roce 1961 [1]. Doktor Sellick se narodil v roce 1918 v Dorkingu. V průběhu druhé světové války byl dobrovolníkem v britském námořnictvu. Poté dokončil svůj trénink v anesteziologii a pracoval v Middlesex Hospital v Londýně jako konzultant-anesteziolog pro hrudní a kardiochirurgické operace. V této době dr. Sellick prováděl pokusy na kadaverech, jejichž žaludek naplnil tekutinou a umístil kadavery do Trendelenburgovy polohy. Ve své původní práci Sellick doporučoval použít pro tlak na prsténcovou chrupavku výrazně vyšší tlaky, než jsou doporučovány dnes – až 40 N. Při svých pokusech dr. Sellick také zavedl měkkou plastovou rourku do jícnu kadavera, naplnil ji kontrastní látkou a různými tlaky komprimoval prsténcovou chrupavku, čímž dosáhl stlačení jícnu proti pátému krčnímu obratli. Funkčnost svého manévru potom Sellick potvrdil v klinické praxi u pacienta, který byl indikován ke gastrek-tomii.
Sellickův hmat měl své předchůdce již v 18. století. Jistý dr. Monro používal podobný hmat u osob „utonulých a zdánlivě mrtvých“, s cílem předejít distenzi žaludku při záchraně života. Tento fakt je znám z korespondence dr. Cullena rektorovi univerzity v Glasgow, lordu Cathcartovi z 8. srpna 1774 [2].
Před zavedením Sellickova hmatu do klinické praxe byly používány další postupy, které teoreticky měly snížit riziko aspirace žaludečního obsahu. Patřila k nim například tracheální intubace při plném vědomí pacienta, indukovaná hyperventilace s oxidem uhličitým během inhalačního úvodu do celkové anestezie nebo bleskový úvod do anestezie („rapid sequence induction“) u pacienta v polosedě (horní polovina těla 40 stupňů elevována) [3, 4].
V různých zemích světa jsou aplikovány rozdílné přístupy k provádění Sellickova hmatu u pacientů s plným žaludkem. Ve Velké Británii a Irsku je striktně doporučován jak Difficult Airway Society, tak i anesteziologickými učebnicemi. V Rakousku je hmat používán přibližně polovinou anesteziologů, zatímco ve Švýcarsku pouze jednou třetinou [5].
Literatura
1. Sellick, B. A. Cricoid pressure to control regurgitation of stomachcontents during induction of anesthesia – preliminary communication. Lancet, 1961, 2, p. 404–406.
2. Holmes, N., Martin, D., Begley, A. M. Cricoid pressure: a review of the literature. J. Perioper. Pract., 2011, 21, p. 234–238.
3. Inkster, J. S. The induction of anaesthesia in patients likely to vomit with special reference to intestinal obstruction. Br. J. Anaesth., 1963, 35, p. 160–167.
4. Snow, R. G., Nunn, J. F. Induction of anaesthesia in the foot-down position for patients with a full stomach. Br. J. Anaesth., 1959, 31, p. 493–497.
5. Theiler, L., Fischer, H., Voelke, N., Basciani, R., Hasty, F., Greif, R. Survey on controversies in airway management among anesthesiologists in the UK, Austria and Switzerland. Minerva Anestesiol., 2012, 78, p. 1088–1094.
Sellickův hmat – PRO
Kubricht V.
ARO oblastní nemocnice Příbram
V roce 1961 popsal dr. Sellick hmat jako účinnou prevenci proti aspiraci žaludečního obsahu u pacientů s rizikovými faktory [1]. V klinické části aplikoval svůj hmat u 26 „vysoce rizikových“ pacientů, především s akutní střevní neprůchodností. Hmat byl uvolněn až po úspěšném zavedení endotra-cheální kanyly. U 23 pacientů nedošlo po uvolnění hmatu k regurgitaci žaludečního (střevního) obsahu, zatímco u zbývajících tří (11,5 %) byla regurgitace po uvolnění tlaku na prsténcovou chrupavku zřejmá. I když předtím u kadaverů Sellick používal tlak na chrupavku ve výši 40 N, v klinické praxi jej zredukoval na 30 N (tlak přibližně 3 kg).
Podle EBM je těžké stanovit, zda Sellickův hmat používat rutinně nebo ne. Hlavní argumenty jeho příznivců jsou, že hmat může udržet žaludeční obsah mimo dutinu ústní do chvíle, než jsou bezpečně zajištěny dýchací cesty tracheální intubací, a že Sellickův manévr není spojen se žádnými závažnými riziky pro nemocného [2]. Naopak, jeho odpůrci argumentují tím, že výrazně zhoršuje anatomickou přehlednost při přímé laryngoskopii [3].
Provedené radiologické studie také nejsou jednotné. Smith prokázal, že u více než poloviny zdravých dobrovolníků Sellickův hmat dislokoval jícen laterálním směrem namísto toho, aby jej stlačil proti krčním obratům [4]. Jiná MRI studie dobrovolníků ale ukázala, že po stlačení prsténcové chrupavky dojde k významnému stlačení tzv. postkrikoidního hypofaryngu [5]. Autoři polemizují, zda tato nejdistálnější část dutiny ústní již patří k jícnu nebo nikoliv.
Sellickův hmat sice snižuje tlak distálního jícnového svěrače (z 24 mm Hg na 12–15 mm Hg), ale jelikož tlak vyvinutý na jícen (distální orofarynx) je 4,5krát vyšší, žaludeční obsah by se neměl dostat do dutiny ústní.
Používání Sellickova hmatu je doporučeno v různých guidelines a algoritmech u tracheální intubace nelačného pacienta – např. Difficult Airway Society, American Society of Anesthesiologists, ATLS Guidelines americké chirurgické společnosti. Jiné doporučené postupy ponechávají jeho použití na zvážení lékaře – American Heart Association (AHA) při kardiopulmonální resuscitaci, Skandinávská společnost anesteziologie a intenzivní medicíny. Neexistuje algoritmus ani doporučení, v němž by bylo použití Sellickova hmatu striktně zakázáno.
Provedl jsem dotazníkovou akci u 44 aneste-ziologů, kteří praktikují v 11 nemocnicích v České republice a Německu. Celkem 86 % anesteziologů používá Sellickův hmat ve své běžné praxi s průměrnou četností 12,5 za rok. Nejčastěji je Sellickův hmat využíván při úvodu do anestezie u pacientů se střevním ileem (61,4 %), nelačného nemocného (59,1 %) a u akutního císařského řezu (29,5 %). Překvapivě pouze 9,1 % anesteziologů provádí Sellickův hmat u pacientů s gastroezofageálním refluxem.
Odpůrci Sellickova hmatu tvrdí, že významně zhoršuje intubační podmínky při laryngoskopii, ale rozsáhlá studie Turgeona et al. prokázala, že není rozdíl v úspěšnosti ani v intubačním čase mezi skupinou, u které byl aplikován Sellickův hmat a pacienty, u nichž prováděn nebyl [6].
Z čisté praxe pochází kazuistika, při níž aplikace Sellickova hmatu u pacientky se zvýšeným rizikem aspirace žaludečního obsahu před očním výkonem zabránila aspiraci žaludečního obsahu – po uvolnění tlaku na prsténcovou chrupavku se objevilo velké množství žaludeční šťávy v ústní dutině [7].
Závěrečné doporučení pro praxi by mohlo znít: „Používejte Sellickův hmat uvážlivě a tehdy, pokud neohrozí pacienta. Pokud Vám zhoršuje přehled při zajištění dýchacích cest, prostě jej uvolněte. Mějte připravené všechny pomůcky k odvrácení následků případné regurgitace“.
Literatura
1. Sellick, B. A. Cricoid pressure to control regurgitation of stomachcontents during induction of anesthesia – preliminary communication. Lancet, 1961, 2, p. 404–406.
2. Salem, M. R., Khorasani, A., Saatee, S., Crystal, G. J.,El-Orbany, M. Gastric tubes and airway management in patients at risk of aspiration: history, current concepts, and proposal of an algorithm. Anesth. Analg., 2014, 118, p. 569–579.
3. Hartsilver, E. L., Vanner, L. G. Airway obstruction with cricoid pressure. Anaesthesia, 2000, 55, p. 208–211.
4. Smith, K. J., Dobranowski, J., Yip, G., Dauphin, A., Choi, P. T. Cricoid pressure displaces the esophagus: an observational study using magnetic resonance imaging. Anesthesiology, 2003, 99, p. 60–64.
5. Rice, M. J., Mancuso, A. A., Gibbs, C., Morey, T. E., Graven-stein, N., Deitte, L. A. Cricoid pressure results in compression of the postcricoid hypopharynx: the esophageal position is irre-levant. Anesth. Analg., 2009, 109, p. 1546–1552.
6. Turgeon, A. F., Nicole, P. C., Trépanier, C. A., Marcoux, S., Lessard, M. R. Cricoid pressure does not increase the rate of failed intubation by direct laryngoscopy in adults. Anesthesiology, 2005, 102, p. 315–320.
7. Neelakanta, G. Cricoid pressure is effective in preventing esophageal regurgitation. Anesthesiology, 2003, 99, p. 242.
Sellickův hmat – PROTI
Bláha J.
KARIM 1. LF UK a VFN Praha
Sellickův hmat je v mnohých zemích doporučovaným postupem ke snížení rizika aspirace žaludečního obsahu při úvodu do anestezie. Jeho hlavním nedostatkem je, že neexistuje vědecká studie, která by jeho účinnost prokázala. Při předpokládané četnosti aspirace 0,15 % by musela mít randomizovaná studie 27 000 pacientů v každé skupině (Sellickův hmat versus kontrola), aby prokázala snížení četnosti aspirace o polovinu.
Retrospektivní analýza 133 případů aspirace žaludečního obsahu při anestezii, při 240 zaznamenaných epizodách regurgitace, ukázala, že u 25 % pacientů byl Sellickův hmat neúčinný [1]. Autoři této studie také zjistili, že aspirace žaludečního obsahu není nejčastěji spojena s akutními výkony, ale více se vyskytuje u výkonů elektivních. Graf, který autoři prezentovali, je ale trochu zavádějící, protože ukazuje pouze absolutní množství případů a ne podíl v procentech (elektivní chirurgie se podílí na více než 80 % anestezií).
Studie na zdravých dobrovolnících, kterým byl Sellickův hmat proveden pod zobrazením magnetickou rezonancí, prokázala u více než poloviny dobrovolníků odtlačení jícnu laterálně před příčné výběžky krčních obratlů místo toho, aby byl jícen komprimován mezi prsténcovou chrupavkou a tělem krčního obratle [2].
Aspirace žaludečního obsahu se nezdá být zásadním problémem v porodnictví. K regurgitaci žaludečního obsahu dochází pouze u 0,7 % rodiček, které jsou indikovány k akutnímu císařskému řezu v celkové anestezii, s četností aspirace 0,1 % [3].
Další negativní informací spojenou se Sellickovým hmatem je to, že snižuje tonus dolního jícnového svěrače [4]. Ve studii Toumadrého et al. došlo po aplikaci Sellickova hmatu k významnému snížení tonusu svěrače z 24 mm Hg na 15 mm Hg.Po zvýšení tlaku z 20 N na 40 N se tonus dále snížil až na 12 mm Hg, což znamenalo snížení bariérového tlaku z 18 mm Hg na 7 mm Hg. Sellickův hmat může být navíc spojen s významným zvýšením krevního tlaku a tachykardií.
Některé studie dále ukazují, že aplikace Sellickova hmatu může významně ztížit intubační podmínky při přímé laryngoskopii a dokonce vést ke „zrušení“ vizualizace glottis [5].
Další otázkou do diskuse je, zda důležitější a účinnější prevencí aspirace žaludečního obsahu než Sellickův hmat není aplikace metoklopramidu před úvodem do anestezie, nahrazení suxamethonia rocuroniem (se sugammadexem „stand by“) a použití účinné odsávačky, jestliže dojde k regurgitaci obsahu žaludku do ústní dutiny.
Literatura
1. Kluger, M. T., Short, T. G. Aspiration during anaesthesia: a review of 133 cases from the Australian Anaesthetic Incident Monitoring Study (AIMS). Anaesthesia, 1999, 54, p. 19–26.
2. Smith, K. J., Dobranowski, J., Yip, G., Dauphin, A., Choi, P. T. Cricoid pressure displaces the esophagus: an observational study using magnetic resonance imaging. Anesthesiology, 2003, 99, p. 60–64.
3. McDonnell, N. J., Paech, M. J., Clavisi, O. M., Scott, K. L. Difficult and failed intubation in obstetric anaesthesia: an observational study of airway management and complications associated with general anaesthesia for cesarean section. Int. J. Obstetric Anesth., 2008, 17, p. 292–297.
4. Toumadre, J. P., Chassard, D., Berrada, K. R., Boulétreau, P. Cricoid cartilage pressure decreases lower esophageal sphincter tone. Anesthesiology, 1997, 86, p. 7–9.
5. Haslam, N., Parker, L., Duggan, J. E. Effect of cricoid pressure on the view at laryngoscopy. Anaesthesia, 2005, 60, p. 41-47.
Zajištění dýchacích cest v průběhu resuscitace – mýty a kontroverze
Klementová O., Klementa B.
KARIM FN Olomouc
Historie kardiopulmonální resuscitace sahá až do dávnověku. První zmínky o uvolnění dýchacích cest záklonem hlavy jsou z let 1275 př. n. l. (bitva o Kadesh). Dýchání z úst do úst bylo popsáno dávno před Safarem – v 11. až 8. století př. n. l. Alexandr Veliký provedl první koniotomii mečem u vojáka, který vdechl kost. V 15.–18. století našeho letopočtu byly popsány různé další postupy důležité pro resuscitaci, jako kanylace cévního řečiště, zavedení rourky do trachey a resuscitace podle Silvestera-Brosche [1]. V roce 1956 Peter Safar a James Elam v Pittsburgu popsali techniku dýchání z úst do úst a vzápětí ABC přístup k resuscitaci [2, 3].
Při patofyziologii kardiorespirační zástavy oběhu je důležitá přítomnost nebo nepřítomnost agonální dechové aktivity, která se vyskytuje přibližně u 50 % dospělých se zástavou oběhu a její přítomnost je spojena s lepší prognózou přežití. Pouze 5–10 % nemocných po KPR, kteří jsou propuštěni do domácího ošetření, má příznivý neurologický nález.
ERC guidelines 2010 a nejnovější AHA guidelines pro laickou resuscitaci (BLS) nevylučují použití nepřímé masáže srdeční bez arteficiální ventilace (COCPR, „topless resuscitation“) u dospělých pacientů s kardiální příčinou zástavy oběhu [4]. Tracheální intubace by měla být prováděna pouze zkušenými záchranáři (lékaři, paramedici se zkušeností v tracheální intubaci) a zevní masáž srdeční by měla být přerušena pouze na minimální dobu.
Z ostatních metod zajištění dýchacích cest je možné použít ventilaci obličejovou maskou a samorozpínacím vakem (BMV), ale s rizikem regurgitace žaludečního obsahu u 12,5 % obětí [5]. Ze supraglotických pomůcek lze použít laryngeální masky (LMA Classic, Unique, Fastrach, Supreme), i-gel, laryngeální tubus nebo Combitube. Popisované riziko regurgitace je 3,5%. Tracheální intubace pravděpodobně nezvyšuje přežití u dospělých po zástavě oběhu. Dostatečná zkušenost je klíčová – u 22–30 % pacientů vyžaduje intubace více pokusů. Přerušení nepřímé masáže srdeční by nemělo trvat déle než 10 sekund, v tomto intervalu klesá perfuzní tlak vitálních orgánů na nulu! Po tracheální intubaci je striktně doporučeno monitorování EtCO2 kapnometrií/kapnografií (hodnoty v průběhu KPR 10–20 mm Hg, po obnovení oběhu 35–45 mm Hg). Nejčastějšími komplikacemi tracheální intubace jsou malpozice rourky v 6–7 % a nerozpoznaná intubace do jícnu až u 10 % resuscitovaných [6]. Chirurgické techniky zajištění dýchacích cest jsou při KPR používány minimálně – u dospělých v 0,7 %, u dětí také méně než v 1 %. Pouze v algoritmech válečné resuscitace má koniotomie své pevné místo ještě před tracheální intubací.
Optimálními ventilačními parametry u dospělých při KPR je dechová frekvence 10/min a dechové objemy 6–7 ml/kg. Měla by být udržována normoxémie s paO2 mezi 8 a 40 kPa a spO2 94–98%. Hyperoxémie, hypoxémie a odchylky od normokapnie zhoršují kvalitu přežití resuscitovaných. Z dalších postupů mají u indikovaných pacientů význam použití veno-arteriální mimotělní oxygenace a dýchací chlopeň redukující vysoké nitrohrudní tlaky („impedance treshold device“) [5].
Literatura
1. Siempos, I. I., Ntaidou, T. K., Samonis, G. The art of providing resuscitation in Greek mythology. Anesth. Analg., 2014, 119, p. 1336–1341.
2. Safar, P., McMahon, M. Mouth-to-airway emergency artificial respiration. JAMA, 1958, 166, p. 1459–1460.
3. Safar, P., Elam, J. O., Jude, J. R., Wilder, R. J., Zoll, P. M. Resuscitative principles for sudden cardiopulmonary collapse. Dis. Chest, 1963, 43, p. 34–49.
4. Nolan, J. P., Soar, J., Zideman, D. A., Biarent, D., Bossaert, L. L.,Deakin, C. et al. European Resuscitation Council Guidelines for Resuscitation 2010. Section 1. Executive Summary. Resuscitation, 2010, 81, p. 1219–1276.
5. Henlin, T., Michalek, P., Tyll, T., Hinds, J. D., Dobias, M. Oxygenation, ventilation and airway management in out-of-hospital cardiac arrest: a review. Biomed Res. Int., 2014, 2014, art. 376871.
6. Wang, H. E., Mann, N. C., Mears, G., Jacobson, K., Yealy, D. M.Out-of-hospital airway management in the United States. Resuscitation, 2011, 82, p. 378–385.
Problematika zajištění dýchacích cest v přednemocniční péči aneb terén není operační sál
Šeblová J.
ÚZZS Středočeského kraje
Hlavním úkolem lékaře a záchranáře v přednemocniční péči není provést tracheální intubaci, ale zabránit hypoxii, zajistit dostatečnou ventilaci a průchodnost dýchacích cest, a zejména vyřešit danou klinickou situaci. Extrémně důležitý je „timing“ a komplexnost rozhodovacích procesů při současném zvážení prognózy pacienta. Při rozhodovacím procesu o zajištění dýchacích cest je nezbytný odběr anamnézy u pacienta při vědomí či od svědků náhlé příhody u pacientů s poruchou vědomí, fyzikální vyšetření a základní monitorování (dechová frekvence, pulzní oxymetrie, případně vyšetření krevních plynů). Nepřímé známky dechové nedostatečnosti zahrnují tachykardii a alterovaný stav vědomí, jednou z indikací k tracheální intubaci je pokles spO2 pod 80 % při současné inhalaci kyslíku, dalším kritériem je pokles GCS na 8–9.
V přednemocniční péči jsou používány dvě rozdílné techniky zajištění dýchacích cest. Bleskový nitrožilní úvod s tracheální intubací („rapid sequence intubation“) je indikován při respiračním/ventilačním selhání, polytraumatu, kraniotraumatu, při status epilepticus, při bezvědomí různé etiologie je nutná analgosedace a relaxace pacienta [1]. I v přednemocniční péči začíná hrát důležitou roli videolaryngoskopie mobilními pomůckami (např. Airtraq, Pentax AWS, KingVision VL, Glidescope Ranger, C-MAC VL) [2]. Zajištění dýchacích cest bez podání léků (tracheální intubace, zavedení supraglotické pomůcky) je indikováno při areflexním kómatu nejčastěji v důsledku zástavy oběhu.
V Evropě existují dva různé systémy poskytování přednemocniční péče. Lékař je přítomný v Německu, Norsku (pouze v letecké ZZS), ve Španělsku, Itálii, Francii, středoevropských a východoevropských zemích (EMS). Má rozsáhlejší kompetence než záchranáři, provádí více komplexní klinickou rozvahu a poskytuje zajištění dýchacích cest v komplexu s analgezií, sedací, svalovou relaxací a umělou plicní ventilací. Druhý systém je založen na zdravotnických záchranářích (paramedici). Tito obvykle postupují podle striktních protokolů, s minimální aplikací léků jako jsou anestetika a svalová relaxancia. V některých zemích (Švédsko, Nizozemí) je přednemocniční urgentní péče poskytována zdravotními sestrami.
Tracheální intubace v přednemocniční péči je spojena s riziky – poranění dýchacích cest, malpozice tracheální rourky, protrahovaná hypoxémie při opakovaných pokusech o intubaci, aspirace, zvýšení nitrolebního tlaku [3]. Stejně tak umělá plicní ventilace může být spojena se zvýšením rizika respiračních infekcí (HCAP) [4], barotraumatem, volumotraumatem, hyper-oxémií, snížením žilního návratu a srdečního výdeje, ale také s negativními důsledky analgosedace. Všichni členové posádky by měli podstoupit trénink v alternativním zajištění dýchacích cest supraglotickými pomůckami, s důrazem na ovládnutí základní, ale profesionály podceňované techniky – ventilaci obličejovou maskou a samorozpínacím vakem [5].
Neinvazivní ventilace je dnes používána i v přednemocniční péči. Při aplikaci PEEP je zvláště výhodná a účinná u pacientů s plicním edémem [6].
Literatura
1. Corso, R. M., Zampone, S., Baccanelli, M., Sorbello, M., Gambale, G. Prehospital difficult airway management: old things still work. World J. Emerg. Med., 2014, 5, p. 75–76.
2. Cavus, E., Callies, A., Doerges, V., Heller, G., Merz, S., Rosch, P.et al. The C-MAC videolaryngoscope for prehospital emergency intubation: a prospective, multicentre, observational study. Emerg. Med. J., 2011, 28, p. 650–653.
3. Wang, H. E., Mann, N. C., Mears, G., Jacobson, K., Yealy, D. M.Out-of-hospital airway management in the United States. Resuscitation, 2011, 82, p. 378–385.
4. Decelle, L., Thys, F., Zech, F., Verschuren, F. Ventilation-associated pneumonia after intubation in the prehospital or the emergency unit. Eur. J. Emerg. Med., 2013, 20, p. 61–63.
5. Ostermayer, D. G., Gausche-Hill, M. Supraglottic airways: the history and current state of prehospital airway adjuncts. Prehosp. Emerg. Care, 2014, 18, p. 106–115.
6. Goodacre, S., Stevens, J. W., Pandor, A., Poku, E., Ren, S., Cantrell, A et al. Prehospital noninvasive ventilation for acute respiratory failure: systematic review, network meta-analysis, and individual patient data meta-analysis. Acad. Emerg. Med., 2014, 21, p. 960–970.
Endotracheální intubace versus supraglotické pomůcky v přednemocniční péči
Knor J.
ÚZZS Středočeského kraje
Tracheální intubace i zajištění dýchacích cest supraglotickou pomůckou jsou techniky používané v přednemocniční péči [1–3]. Každá metoda má své výhody i nevýhody, které jsou shrnuty v tabulce 1.
Provedli jsme retrospektivní analýzu metody zajištění dýchacích cest v roce 2013 ve Středočeském kraji. Celkem bylo provedeno 1 316 intervencí. Nejčastější metodou zajištění dýchacích cest byla tracheální intubace, která byla použita celkem u 1 185 pacientů (90 %). U 70 pacientů byla zavedena Combitube (5,3 %) a u zbývajících61 nemocných v akutním stavu (4,7 %) jsme zavedli laryngeální masku. Jiné typy supraglotických pomůcek ani koniotomie nebyly v daném roce provedeny.
Na závěr je prezentováno 5 kazuistik zajištění dýchacích cest v přednemocniční péči podle systému SBAR (S = situation, B = background,A = assessment, R = recommendation) [4].
Literatura
1. Wang, H. E., Mann, N. C., Mears, G., Jacobson, K., Yealy, D. M.Out-of-hospital airway management in the United States. Resuscitation, 2011, 82, p. 378–385.
2. Ostermayer, D. G., Gausche-Hill, M. Supraglottic airways: the history and current state of prehospital airway adjuncts. Prehosp. Emerg. Care, 2014, 18, p. 106–115.
3. Eberhardt, S. Improve handoff communication with SBAR. Nursing, 2014, 44, p. 17–20.
4. Šeblová, J., Knor, J. Urgentní medicína v klinické praxi lékaře. Grada: Praha 2013, 416 s.
Supraglotické pomůcky a ovlivnění průtoku krčními tepnami
Vobrubová E.
KARIM 1. LF UK a VFN Praha
Od uvedení laryngeální masky do klinické praxe v roce 1983 došlo postupně k masivnímu rozšíření jejích indikací i množství zavedení. Byla zaváděna nejen u pacientů na operačním sále, ale i při obtížném zajištění dýchacích cest nebo kardiopulmonální resuscitaci.
Laryngeální maska a ostatní supraglotické pomůcky mají relativně malé množství komplikací, ale některé publikované studie upozornily na to, že po jejich zavedení může dojít ke změnám polohy anatomických struktur v dutině ústní a na krku (stlačení, deviace cév, hrtanu, arytenoidních chrupavek) a dokonce ke změnám průtoku v krčních tepnách [1, 2].
Nandwani prokázal, že při nafouknuté manžetě laryngeální masky dojde k posunu hrtanu ventrálním směrem v průměru o 0,8 mm. Významné změny v poloze krčních tepen ani vnitřní jugulární žíly však tito autoři neprokázali.
Studie Colberta et al. se zabývala vlivem nafouknuté manžety laryngeální masky na průměr společné a. carotis v úrovni bulbu, na vrcholovou rychlost a průtok krčními tepnami. Tato studie prokázala, že jak průsvit tepny, tak i průtok je po nafouknutí manžety významně snížen [2].
Animální studie Segala et al. sledovala vliv nafouknutí manžety laryngeální masky u laboratorních prasat, u nichž byla experimentálně vyvolána komorová fibrilace [3]. Při následné nepřímé masáži byl průtok krčními tepnami zvířat významně snížen při zajištění dýchacích cest pomocí laryngeální masky ve srovnání s tracheální intubací.
ERC guidelines pro resuscitaci z roku 2010 doporučují zavedení supraglotické pomůcky jako možnou alternativu zajištění dýchacích cest [4]. Ve světle prezentovaných studií ale není jasné, zda supraglotická pomůcka nezhoršuje prokrvení mozku a ve svém důsledku i nezhoršuje neurologický deficit po resuscitaci.
Literatura
1. Nandwani, N., Fairfield, M. C., Krarup, K., Thompson, J. The effect of laryngeal mask airway insertion on the position of the internal jugular vein. Anaesthesia, 1997, 52, p. 77–79.
2. Colbert, S. A., O’Hanlon, D. M., Flanagan, F., Page, R., Moriarty, D. C. The laryngeal mask airway reduces blood flow in the common carotid artery bulb. Can. J. Anaesth., 1998, 45, p. 23–27.
3. Segal, N., Yannopoulos, D., Mahoney, B. D., Frascone, R. J., Matsuura, T., Cowles, C. G. et al. Impairment of carotid artery blood flow by supraglottic airway use in a swine model of cardiac arrest. Resuscitation, 2012, 83, p. 1025–1030.
4. Nolan, J. P., Soar, J., Zideman, D. A., Biarent, D., Bossaert, L. L., Deakin, C. et al. European Resuscitation Council Guidelines for Resuscitation 2010. Section 1. Executive Summary. Resuscitation, 2010, 81, p. 1219–1276.
Zajištění dýchacích cest u akutního kolemčelistního abscesu – retrospektivní audit 2009–2012
Diblíčková M., Vávra V., Herda P., Šponer D., Michálek P.
KARIM 1. LF UK a VFN Praha
Úvod: Akutní kolemčelistní absces je patologická dutina vzniklá následkem zánětu, která obsahuje hnis a je charakterizována bolestí, zarudnutím, otokem a poruchou funkce. Zdroje infekce mohou být ve vlastních zubech nebo v okolní tkáni a také může být absces způsoben iatrogenně, např. po extrakci zubu. V infikované tkáni jsou často přítomny anaerobní bakterie. Pro anesteziologa je tento výkon spojen s následujícími výzvami: snížené otevření úst, trismus, riziko perforace abscesu, riziko aspirace, přítomnost hnisu nebo krve v ústní dutině a zhoršená orientace v ústní dutině při laryngoskopii [1].
Dýchací cesty jsou ideálně zajištěny nazotracheální intubací, při níž má anesteziolog k dispozici standardní laryngoskop (Macintosh), flexibilní laryngoskop (McCoy), videolaryngoskopy různých druhů, několik druhů supraglotických pomůcek, fibrooptickou intubaci a, při selhání výše uvedených technik, také chirurgické metody pro zajištění dýchacích cest.
Metodika: Provedli jsme retrospektivní audit všech operací akutního kolemčelistního zánětu, které byly provedeny ve VFN Praha v období 2009–2012. Sledovali jsme následující parametry: demografické ukazatele (věk, pohlaví, ASA), typ anestezie (celková, lokoregionální), typ úvodu do anestezie (inhalační, nitrožilní bez použití svalového relaxans, nitrožilní s použitím suxamethonia, nitrožilní s použitím rocuronia/sugammadexu, fibrooptická intubace při vědomí), metodu použitou k zajištění dýchacích cest (laryngoskopie, McCoy laryngoskop, videolaryngoskopie, kombinace více laryngoskopů, laryngeální maska, fibrooptická intubace, BACT/koniotomie, tracheotomie) a perioperační/pooperační komplikace.
Výsledky: Celkem jsme analyzovali záznamy 511 pacientů (258 mužů, 253 žen). Celková anestezie byla použita u 472 pacientů (92,4 %), zatímco lokální anestezie s analgosedací nebo bez analgosedace u zbývajících 39 nemocných (7,6 %). Nejčastější technikou úvodu do anestezie byla nitrožilní aplikace propofolu a suxamethonia u 91,8 % pacientů. U malé části případů jsme použili inhalační úvod do anestezie (5,3 %), nitrožilní úvod bez svalové relaxace (2,8 %) nebo i. v. indukci s kombinací rocuronium/sugammadex (0,2 %). Videolaryngoskop Glidescope byl použit u 412 pacientů (87,3 %). Z dalších pomůcek k zajištění dýchacích cest jsme použili standardní laryngoskop u 6,4 % případů, McCoyův laryngoskop u 3,6 % a kombinaci různých laryngoskopů u 1,7 % pacientů. Ostatní pomůcky byly použity pouze minimálně. Obtížná intubace (opakované pokusy, protrahovaná intubace, laryngoskopické skóre III nebo IV podle Cormacka a Lehanové) byla zaznamenána celkem u 38 pacientů (četnost 8,2 %). I u pacientů s obtížnou intubací byla nejčastější metodou zajištění dýchacích cest nazotracheální intubace (57,9 %), následována orotracheální intubací (26,3 %), chirurgickým zajištěním dýchacích cest (10,5 %) a použitím laryngeální masky (2,6 %). Ve sledovaném období jsme zaznamenali následující komplikace: protrahovaná tracheální intubace (36,4 %), desaturace s spO2 pod 94 % (31,8 % – u 5 z celkem7 pacientů poklesla spO2 až pod 85 %), u jednoho pacienta došlo k neúspěšné ventilaci obličejovou maskou a u dalšího k nutnosti provedení akutní tracheotomie při neúspěchu tracheální intubace. V daném období jsme nezaznamenali žádnou hypoxickou zástavu oběhu ani úmrtí v souvislosti s výkonem/anestezií. U šesti pacientů (1,3 %) byla z důvodu operačního nálezu nebo peri-operačních komplikací nutná pooperační umělá plicní ventilace.
Diskuse a závěr: I u těchto pro anesteziologa náročných výkonů byla v našem souboru četnost obtížné intubace srovnatelná s velkými studiemi [2]. Incidence poklesu spO2 byla v našem souboru výrazně nižší než u akutních chirurgických pacientů, u nichž byl použit bleskový úvod do ane-stezie [3]. Pro bezpečné zajištění dýchacích cest u akutních operací kolemčelistního abscesu je klíčové použití videolaryngoskopu [4]. Fibrooptická intubace při vědomí, která je často doporučována jako metoda volby u predikovaného obtížného zajištění dýchacích cest, hrála v našem souboru poměrně nepodstatnou roli. Důvodem může být kromě prodloužení úvodu do anestezie, možnosti kontaminace optiky hnisem a krví z dutiny ústní, také menší zkušenost anesteziologů ve službě s touto metodou.
Literatura
1. Darshane, S., Groom, P., Charters, P. Responsive contingency planning: a novel system for anticipated difficulty in airway management in dental abscess. Br. J. Anaesth., 2007, 99, p. 898–905.
2. Kheterpal, S., Healy, D., Aziz, M. F., Shanks, A. M., Freund-lich, R. E., Linton, F. et al. Incidence, predictors, and outcome of difficult mask ventilation combined with difficult laryngoscopy: a report from the multicenter perioperative outcomes group. Anesthesiology, 2013, 119, p. 1360–1369.
3. Gebremedhn, E. G., Mesele, D., Aemero, D., Alemu, E. The incidence of oxygen desaturation during rapid sequence induction and intubation. World J. Emerg. Med., 2014, 5, p. 279–285.
4. Paolini, J. B., Donati, F., Drolet, P. Review article: video-laryngoscopy – another tool for difficult intubation or a new paradigm in airway management? Can. J. Anaesth., 2013, 60, p. 184–191.
Workshop
Letošní workshop byl zaměřen na použití pomůcek při urgentním zajištění dýchacích cest nejen na operačním sále, ale i na jednotkách intenzivní péče, urgentním příjmu a v přednemocniční péči. Byl veden zkušenými lektory, za pečlivé observace prezidenta Evropské společnosti pro zajištění dýchacích cest (EAMS) profesora Kamila Tokera z Turecka a našich hostů ze Společnosti urgentní medicíny – prim. Šeblové a prim. Knora. Instruktory workshopu byli Erik Lichnovsky (Craigavon Area Hospital, UK, DAS), Pavel Herda (KARIM VFN), Václav Hlaváček (KARIM VFN), Michaela Michálková Veselá (ARO Nemocnice Na Bulovce), Jindra Bortlíková (KARIM VFN) a Pavel Michálek (KARIM VFN, EAMS, DAS).
Jednotlivé stanice zahrnovaly: zavedení LMA Supreme a intubace videolaryngoskopem u simulovaného traumatu krční páteře (obr. 1), intubaci novým „kapesním“ videolaryngoskopem KingVision (obr. 2), fibrooptická intubace nosem a ústy (obr. 3), fibrooptická intubace skrz supraglotickou pomůcku a tracheální intubace u modelu kojence s Pierre-Robinovým syndromem (obr. 4). Na závěr byla prezentována biluminální intubace a zavedení bronchiálního blokátoru optickou rourkou VivaSight.
Obr. 1. Videolaryngoskopie se systémem Glidescope u simulovaného traumatu krční páteře 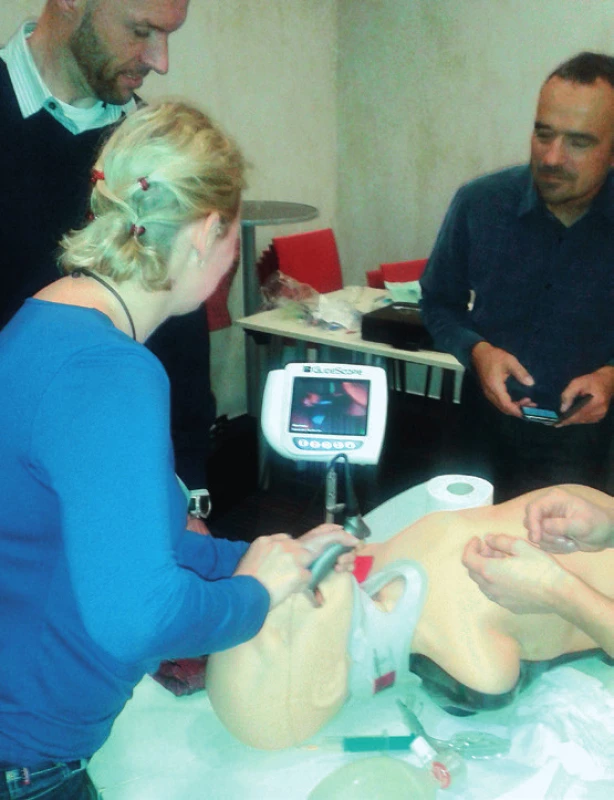
Obr. 2. Intubace videolaryngoskopem KingVision 
Obr. 3. Fibroskopická intubace 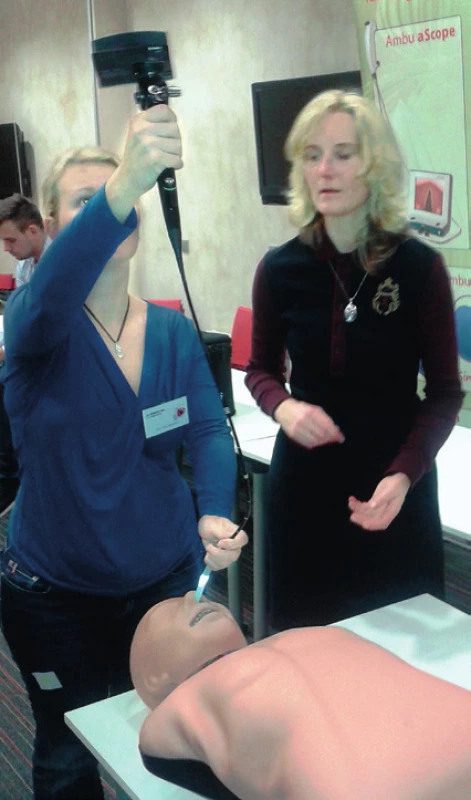
Obr. 4. Zajištění dýchacích cest u modelu dítěte s Pierre-Robinovým syndromem 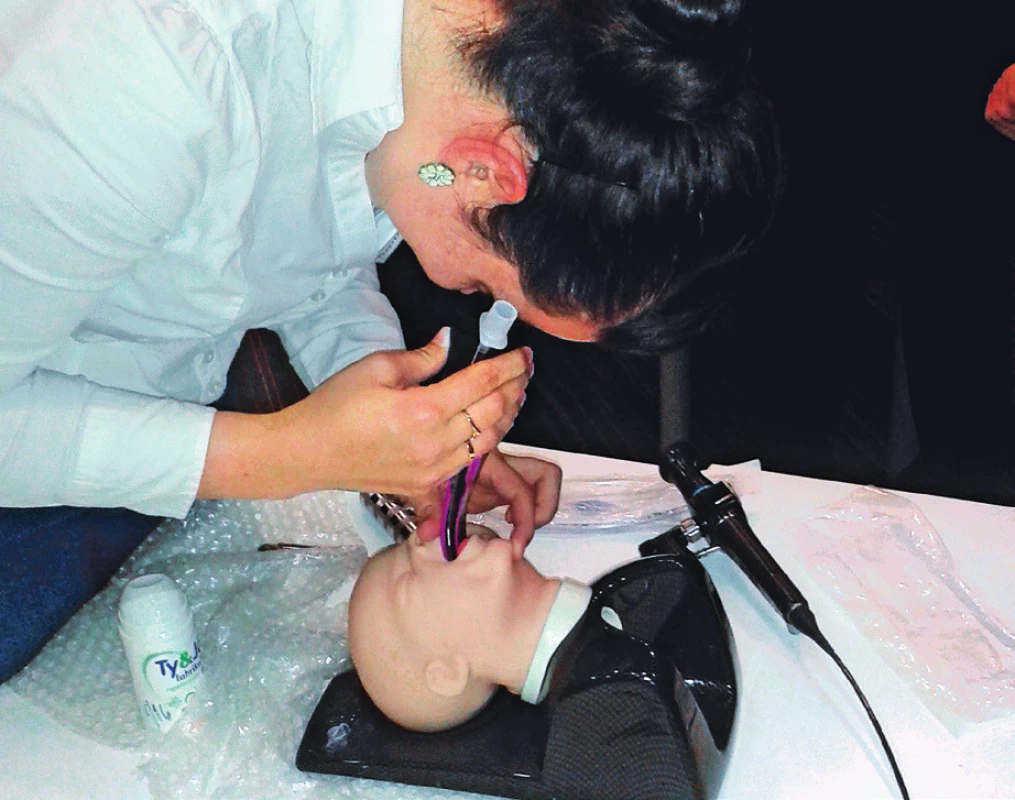
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Svědkové Jehovovi – část 1
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2015 Číslo 2- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Možnosti ochrany orgánů v anestezii a intenzivní péči
- Je peroperační oligurie vždy známka renální poruchy? Musíme vždy na oligurii během anestezie reagovat podáním tekutin?
- Konsenzuální stanovisko k cirkulačnímu šoku a hemodynamickému monitorování
- Svědkové Jehovovi – část 1
- Souhrny přednášek z 23. Hoderova dne
- Statistika oboru anesteziologie a resuscitace
- Zpráva o atestační zkoušce oboru Anesteziologie a intenzivní medicína
- Akademická anesteziologie – pro koho je důležitá?
- Sledování bolesti v krku po zavedení laryngeální masky
- Obstrukční spánková apnoe v perioperační medicíně
- Současné postupy v porodnické anestezii V. – pooperační péče po císařském řezu
- Echokardiografická diagnostika perikardiálního výpotku a srdeční tamponády
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Echokardiografická diagnostika perikardiálního výpotku a srdeční tamponády
- Svědkové Jehovovi – část 1
- Obstrukční spánková apnoe v perioperační medicíně
- Současné postupy v porodnické anestezii V. – pooperační péče po císařském řezu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



