-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
XX. kongres ČSARIM
Brno 2013
Vyšlo v časopise: Anest. intenziv. Med., 25, 2014, č. 2, s. 153-172
Kategorie: Kongresy a konference
POSTERY
Aktivní ohřev pacientek při vaginální hysterektomii
Kirchnerová, M.1, Mrozek, Z.1, Oborná, I.2
1Klinika anesteziologie, resuscitace a intenzivní medicíny, LF UP a Fakultní nemocnice Olomouc
2Porodnicko-gynekologická klinika, LF UP a Fakultní nemocnice OlomoucCíl: Vyhodnotit vliv aktivního ohřívání pacientek pomocí intravenózního podání předehřátých infuzních roztoků během vaginální hysterektomie na jejich tělesnou teplotu, perioperační krevní ztrátu, subjektivní hodnocení úrovně bolesti a také na pocit chladu po operaci.
Metody: Pilotní prospektivní randomizovaná studie, do níž byly zařazeny ženy ve věku 40–60 let indikované k vaginální hysterektomii, kterým nebyly podány krevní deriváty v perioperačním období. Pacientky byly rozděleny do dvou skupin podle teploty použitých infuzních roztoků (A – předehřáté na teplotu 40 °C, B – nepředehřáté – pokojová teplota). Během výkonu bylo podáno 1000–1500 ml krystaloidních roztoků. Všechny pacientky podstoupily celkovou anestezii. Byly hodnoceny: vývoj teploty v perioperačním období, krevní ztráta vypočtená z rozdílů hemoglobinu a hematokritu před operací a za 24 hodiny po operaci, stupeň bolesti (VAS 0-10) a pocit chladu za hodinu po výkonu.
Výsledky: Zatím bylo do studie zařazeno 13 pacientek (skupina A – 7, skupina B – 6). Podání předehřátých infuzí zvyšuje perioperační komfort pacientek udržením fyziologické teploty v perioperačním období. Rozdíly hemoglobinu a hematokritu byly nižší u pacientek, které dostávaly předehřáté infuze.
Ve skupině aktivně ohřívaných pacientek byl medián stupně bolesti 3 oproti skupině neohřívaných, kde byl medián 5. Aktivně ohřívané pacientky také neudávaly pocit chladu.
Závěr: Podání předehřátých roztoků při vaginální hysterektomii vede k udržení normotermie během výkonu a ke snížení krevní ztráty. Po operaci pacientky ve skupině A udávaly nižší stupeň bolesti a neudávaly pocit chladu.
Literatura:
1. Yokoyama, K. et al. J. Clinical. Anesthesia, 2009, p. 242–248.
2. Horn, E. P. et al. Anesth. Analg., 2002, p. 409–414.
Predikce outcomu u pacientů KPR podle pH,hladiny laktátu a base excessu
Nováček, M., Nováčková, L.
Anesteziologicko resuscitační oddělení, Oblastní nemocnice Kolín, a. s.
Cíl: Cílem této studie je určit závislost mezi vstupní hodnotou pH, sérového laktátu, base excessu (BE) a prognózou po kardiopulmonální resuscitaci. Uskutečnili jsme retrospektivnní analýzu u pacientů po KPR přijatých na ARO Kolín v období 9/2008 až 3/2012.
Metody: Všichni pacienti po KPR obdrželi plnou poresuscitační terapii zahrnující mírnou terapeutickou hypotermii, farmakologickou analgosedaci a řízenou ventilaci. Hodnoty sérového laktátu, pH a BE byly stanoveny ihned po přijetí na resuscitační lůžko. Přežití bylo definováno jako realizace překladu na jiné oddělení.
Výsledky: Jsou uvedeny v tabulce 1 na s. 153.
Tab. 1. 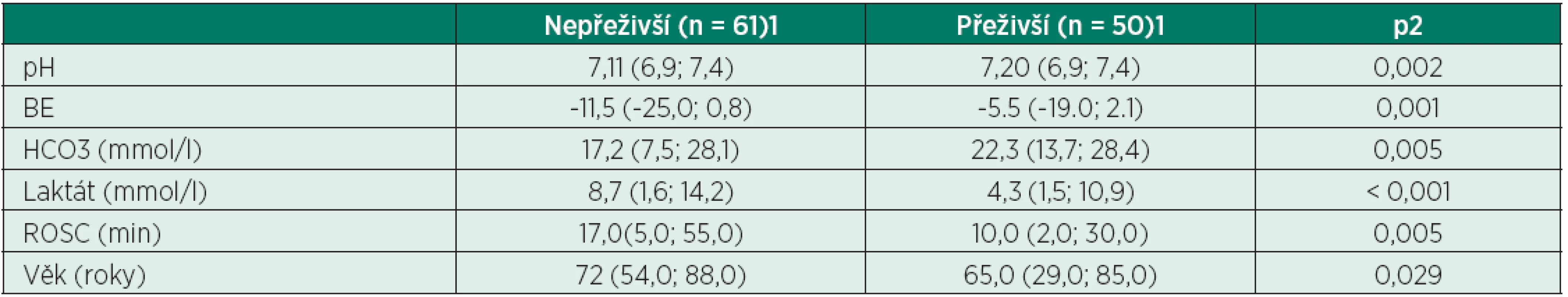
<sup>1</sup>medián (5–95. percentil) <sup>2</sup>Mannův-Whitneyův U test Závěr: V našem souboru jsme zjistili signifikantní korelaci mezi vstupní hladinou sérového laktátu, pH a BE a šancí na přežítí v poresuscitačním období.
Literatura:
1. Kruse, O., Grunnet, N., Barfod, C. Blood lactate as a predictor for in-hospital mortality in patients admitted acutely to hospital: a systemic review. Scandinavian Journal of Trauma, Resuscitation and Emergency Medicine, 2011, 19 : 74.
2. Prause, G. et al. Comparison of lactate or BE during out-of-hospital cardiac arrest to determine metabolic acidosis. Resuscitation, 2001, 51 : 3.
Znamená rozšíření trombelastometrie u životohrožujícího krvácení soumrak masivních transfuzních protokolů?
Sedlák, P., Zýková, I., Paldusová, B., Morman, D.
Anesteziologicko-resuscitační oddělení, Krajská nemocnice Liberec, a. s.
Cíl:Účelem tohoto sdělení je na podkladě srovnání dvou kazuistik pacientů s život ohrožujícím krvácením poskytnout náhled na rozdílný postup v léčbě traumatem indukované koagulopatie za pomoci trombelastometrie.
Metody:Trombelastometrie jako point of care metoda zažívá v posledních letech bouřlivý rozvoj v péči o kriticky nemocné s akutním krvácením. Právě přenesení této metody takřka k lůžku pa-cienta pomohlo přesněji zacílit léčbu akutních poruch koagulace a hlavně vedlo k jejímu zrychlení. V managementu substituce deficitu fibrinogenu jako vůdčí složky celé koagulace je právě trombelastometrie nyní jednoznačně preferována a v případě efektivní detekce hyperfibrinolýzy zůstává dokonce osamocena na poli diagnostických metod.
Letos aktualizovaná guidelines pro léčbu krvácení následující těžké trauma 2013 oproti poslednímu vydání z roku 2010 zmiňuje trombelastometrii prakticky již ve všech hlavních bodech léčby porušené koagulace jako nezbytnou součást managementu bed-side hemoterapie.
Velmi zajímavou evoluci právě díky trombelastometrii prožívá nyní i způsob použití protrombinového komplexu v léčbě pacientů s akutním krvácením, kteří nebyli primárně léčeni antagonisty vitaminu K.
Závěr:Právě zrychlení detekce poruch koagulace vede k efektivnější hemoterapii a tím i k snížení spotřeby krevních derivátů, nákladů, ale i rizik spojených s jejich podáváním. Při použití tromb-elastometrie se tak terapie život ohrožujícího krvácení mění z „one size fits all“ k terapii šité na mírů konkrétního pacienta.
Purulentní likvorové nálezy u pacientůpo subarachnoidálním krvácení – kazuistiky
Procházka J.1, Kelbich P.2, Cihlář F.3, Hejčl A.4
1Oddělení intenzivní medicíny, Masarykova nemocnice, Ústí nad Labem, ČR; 2Oddělení klinické biochemie, Masarykova nemocnice, Ústí nad Labem, ČR; 3Radiologické oddělení, Masarykova nemocnice, Ústí nad Labem, ČR; 4Neurochirurgická klinika, Masarykova nemocnice, Ústí nad Labem, ČR
Úvod: Subarachnoidální krvácení (SAK) vyvolává v CNS změny, včetně žádoucí úklidové serózní zánětové reakce nebo poškozujícího purulentního zánětu infekční či neinfekční etiologie, které můžeme odlišit pomocí vyšetření likvoru.
Metodika: U pacientů se SAK se na našem pracovišti provádí minimálně jedno vyšetření likvoru. Vždy měříme tlak likvoru a provádíme jeho cytologické a energetické vyšetření. Zánětovou odpověď v CNS hodnotíme podle cytologického obrazu likvoru a koeficientu energetické bilance (KEB). Vybrali jsme tři kazuistiky. Abychom eliminovali vliv operačního výkonu, uvádíme pouze pacienty ošetřené endovaskulárně.
Výsledky: Pacientka (36 let), vstupně meningismus, HH1-2, koil aneurysmatu ACI, opakované lumbální punkce. Pacientka (58 let), vstupně paréza n.III, HH3, koil aneurysmatu PCOM, opakované lumbální punkce. Pacient (45 let), vstupně v bezvědomí s decerebrací, HH4-5, koil aneurysmatu PCOM, zavedena zevní komorová drenáž. U všech pacientů byla v likvorovém obraze zjištěna vstupně pleiocytóza neutrofilních granulocytů a nízké hodnoty KEB typické pro purulentní zánět. Ústup purulentního zánětu byl následně patrný především ze zvýšení hodnot KEB.
Diskuse: Po SAK dochází v CNS buď k úklidové reakci, nebo k poškozujícímu purulentnímu zánětu, u prezentovaných pacientů neinfekční etiologie. Pro určení charakteru zánětu v CNS využíváme krom jiného též KEB. Jeho normální až mírně snížené hodnoty (> 15,0) jsou typické pro úklidové reakce, jeho výrazně snížené hodnoty(< 10,0) obvykle odhalují purulentní zánět s oxidačním vzplanutím neutrofilních granulocytů v CNS.
Závěry:
- K purulentnímu likvorovému nálezu nebakteriální etiologie může dojít i u pacientů s endovaskulárním řešením výdutě.
- Naše metoda diferenciace zánětlivých změn v CNS na serózní úklidové reakce a poškozující purulentní záněty na podkladě KEB je jednoduchá, ekonomicky nenáročná a široce dostupná.
TCI A office based anestézia
Vateha M.1, 3, R. Hunák R.2, 3
1Sportclinic, Bratislava, Slovensko; 2Sagittarius s.r.o., Malacky, Slovensko; 3UN Bratislava-Kramáre, Slovensko
Cieľ: Prezentácia skúseností s použitím TCI ane-stézie kombináciou propofol-remifentanil pri ambulantných artroskopických výkonoch.
Metódy: Prezentované sú dva súbory pacientov. Prvý súbor 150 pacientov, na ktorom bol sledovaný výskyt niektorých komplikácií (PONV komplikujúci prepustenie do domáceho ošetrenia, bolesť vyžadujúca rescue terapiu) v porovnaní s anestéziou sevofluran, N2O, SFNL (retrospektívne). Na tomto súbore bola sledovaná aj doba, po ktorej boli pacienti schopní opustiť zdravotnícke zariadenie. Na druhom súbore 1090 pacientov sme sledovali rýchlosť budenia sa. Merali sme čas od vypnutia infúzie anestetík do doby, kedy bol pacient schopný presunu na PACU II (fast tracking).
Výsledky: PONV – preveciu PONV vykonáváme podaním dexametazonu 4 mg a droperidolu 1,25 mg i. v. pred operáciou podľa prítomných rizikových faktorov. Pred zavedením používania TCI bola frekvencia PONV odďaľujúceho prepustenie 2,06 %. V pozorovanom súbore pacientov sa PONV nevyskytol. Bolesť – prevenciu bolesti vykonáváme podľa štandardného protokolu s podaním rescue terapie liberálne podľa potreby. Pred zavedením používania TCI bola potreba rescue terapie 31,3 %. Napriek očakávanému zvýšeniu, došlo naopak k zníženiu potreby rescue terapie po zavedení TCI na 19,0 %. Rýchlosť zotavenia – priemerný čas od vypnutia infúzie do možnosti presunu na PACU II bol 9,24 minúty (rozsah 5–25 minút), pričom nad 15 minút trvalo prebudenie len 0,2 % pacientov. Tento čas prakticky nie je ovplyvnený trvaním operácie a len veľmi málo vekom a BMI. Priemerný čas od prevozu na PACU II po možnosť prepustenia do domáceho ošetrenia bol 55,7 minúty, pričom 3,6 % pacientov potrebovalo na prepustenie 90–180 minút. Významný rozdiel 13 minút (52 vs. 65 minút) bol medzi pohlaviami v neprospech ženského pohlavia.
Záver: Podľa našich skúseností bolo zavedenie rutínneho používania TCI anestézie kombináciou propofol-remifentanil prínosom, ktorý umožnil efektívnejšie využitie operačnej sály, ako aj lôžkového a personálneho fondu v ambulantnom zariadení Sportclinic.
Nalbuphine 2012: prospektivní randomizovaná jednoduše zaslepená studie pooperační analgezie po robotické asistované radikální prostatektomii
Škola J.1, Bejšovec D.1, Nalos D.1
1Oddělení intenzivní medicíny, Krajská zdravotní a. s., Masarykova nemonice v Ústí nad Labem o. z.
Cíle: Ověřit účinnost nalbuphinu v porovnání se standardně používanou kombinací metamizol/paracetamol v pooperační analgezii po roboticky asistované radikální prostatektomii; ověřit předpoklad rychlejšího zotavení z anestezie při použití nalbuphinu.
Metody: 58 pacientů podstupujících roboticky asistovanou radikální prostatektomii jsme randomizovali do dvou skupin pooperační analgezie léčených nalbuphinem 0,3 mg/kg i. v. s koncem výkonu a dále 3 x 20 mg i. v. po dobu 24 hodin(n = 30) nebo kombinací metamizol 0,15 mg/kg i. v.a paracetamol 1 g i. v. 30 minut před koncem výkonu a dále metamizol 4 x 1 g i. v. a paracetamol 4 x 1 g i. v. po dobu 24 hodin (n = 28). Sledovali jsme následující parametry: čas do zotavení z anestezie, průměrné VAS skóre ze sledování 1, 2, 3, 9 a 24 hodin po výkonu a četnost podání SOS analgezie (diklofenak 75 mg i. v.).
Výsledky: Nezjistili jsme statisticky významný rozdíl v žádném ze sledovaných parametrů: čas do zotavení z anestezie (14,06 vs. 14,17 min; p = 0,96), průměrné VAS skóre (2,16 vs. 2,25; p = 0,73), četnost podání SOS medikace (12 vs. 10; p = 0,78).
Závěr: V naší studii jsme neprokázali rozdíl v kvalitě analgezie a času do zotavení z anestezie při použití samotného nalbuphinu nebo námi standardně podávané kombinace metamizol/paracetamol.
Sugammadex – up to date 2013
Křikava I.1, Štourač P.1, Gál R.1
1Klinika anesteziologie, resuscitace a intenzivní medicíny FN Brno
Cíle: Cílem sdělení je seznámit posluchače s nejnovějšími poznatky v oblasti reverze nervosvalové blokády pomocí cyklodextrinu-sugammadexu
Sugammadex je cyklická molekula tvořená 8 cukernými jednotkami spojenými podobnými vazbami jako molekula škrobu. Selektivně váže steroidní svalová relaxancia (rokuronium a vekuronium), a ruší tak nervosvalovou blokádu bez nutnosti inhibice acetylcholinesterázy. Přípravek je již zavedený v klinické praxi v EU, zatím však neobdržel povolení FDA pro použití ve Spojených státech. V posledních dvou letech byly publikovány řady sdělení o využití zvratu nervosvalové blokády způsobené rokuroniem pomocí sugammadexu u specifických výkonů (bariatrické výkony, císařský řez, elektrokonvulzní terapie a další). Byly publikovány kazuistiky o použití sugammadexu u pacientů s nervosvalovým onemocněním (myastenia gravis, m. Becker, myotonická dystrofie, Huntingtonova chorea). Pozornost je věnována také imunologickým aspektům použití sugammadexu, především možnosti léčby alergické reakce na rokuronium sugammadexem a samozřejmě také potenciálním alergickým reakcím na sugammadex. V neposlední řadě se více autorů zabývá rozvahou nad farmakoekonomikou použití sugammadexu v rutinní praxi a dopadem neomezeného přístupu k sugammadexu na používání svalových relaxancií.
Literatura:
1. Fuchs-Buder, T., Meistelman, C., Schreiber, J. Is sugammadex economically viable for routine use. Current Opinion in Anesthesiology, 2012, 25, 2, p. 217–220.
2.Godai, K., Hasegawa-Moriyama, M., Kuniyoshi, T, et al. Three cases of suspected sugammadex-induced hypersensitivity reactions. British Journal of Anaesthesia, 2012, 109, 2, p. 216–218.
3. Stourac, P., Krikava, I., Seidlova, J. et al. Sugammadex in a parturient with myotonic dystrophy. British Journal of Anaesthesia, 2013, 110, 4, p. 657–658.
Silent inflammation obézního pacienta
Gimunová O.
Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Brno, Lékařská fakulta Masarykovy univerzity v Brně
SIRS je pro anesteziology a intenzivisty dobře známým pojmem a jevem. Tento typ zánětu bývá také spojen s akutní bolestí.
Méně pozornosti se však věnuje druhému typu zánětu, který je popisován jako chronický zánět a začíná být znám pod pojmem silent inflammation. Vyskytuje se u obézních lidí, kteří mají chronicky zvýšenou hladinu interleukinu 6 a CRP.
Tento zánět u nich probíhá především v tukové tkáni. Jelikož tento typ zánětu není spojen s bolestí, probíhá skrytě léta, či dokonce desetiletí. Dlouhodobé zvýšení CRP je spojeno s rizikem vzniku diabetu II. typu. Totéž zřejmě platí i pro riziko vývoje Alzheimerovy choroby.
Tichý chronický zánět je také rizikovým faktorem pro perioperační období.
Léčba pomocí kontinuálních očišťovacích metod (CRRT) na ARK v roce 2012
Popela S.1, Štětka P.1, Suk P.1, Šrámek V.1
1Anesteziologicko-resuscitační klinika, FN u sv. Anny a Masarykova univerzita v Brně
Cíle: Popis praxe použití CRRT na lůžkovém oddělení ARK v roce 2012 se zaměřením na rozdíly mezi skupinou přeživších (P) a nepřeživších (N) nemocných.
Metody: Data byla získána retrospektivně z dokumentace a nemocničního informačního systému. Výsledky jsou uvedeny jako medián (rozpětí mezi kvartily).
Výsledky: Z celkového počtu 574 hospitalizovaných (mortalita 28,6 %) byla CRRT použita u 43 nemocných (7,5 %) s mortalitou 72,5 %. Z hodnocených 40 pacientů byla CVVHD použita u 36 nemocných (90 %) a u 4 nemocných (10 %) pak CVVH(DF). Metodou volby byla citrátová antikoagulace u 39 nemocných (97,5 %) s dávkou 4 % citrátu 150 (130; 160) ml/hod. Ze 172 odběrů ionizovaného kalcia z okruhu bylo 41 hodnot pod 0,2 mmol/l a 11 vzorků více než 0,4 mmol/l. Při zahájení CRTT se přežívající lišili pouze v kreatininu – 379 (306; 508) µmol/l pro P vs. 276 (188; 359) µmol/l pro N(p = 0,03). Naopak po 48 hodinách od zahájení CRRT byl rozdíl v pH [7,43 (7,36; 7,51) pro P vs. 7,22 (7,18; 7,43) pro N (p = 0,02)], BE [2(0; 7) mmol/l pro P vs. -7 (-15; 0) mmol/l pro N (p < 0,01)] a potřebě noradrenalinu [0,1 (0–0,5) µg/kg/min pro P vs. 0,6 (0,1–1,5) µg/kg/min pro N (p = 0,02)].
Závěr: Mortalita našich nemocných léčených CRRT je vysoká, ale v souladu s literaturou. Perzistující metabolická acidóza a oběhová nestabilita po 48 hodinách od zahájení CRRT jsou spojené se špatnou prognózou pacienta.
Literatura:
1.Demirjan, S. Critical Care Medicine, 2008, 36, p. 1513–1517.
Život ohrožující krvácení do dolního gastrointestinálního traktu jako komplikaceakutního renálního selhání – kazuistika
Axmann K.1, Adamus M.1, 2
1Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Olomouc
2 Lékařská fakulta Univerzity Palackého v Olomouci, Česká republikaÚvod:Krvácení do gastrointestinálního traktu může být jedním z projevů postižení trávicího systému v rámci renálního selhání. Přestože je gastrointestinální postižení mnohem častější u chronického selhání ledvin, může komplikovat i selhání akutní.
Popis případu: Kazuistika popisuje případ 45letého pacienta s rozvinutým akutním renálním selháním na podkladě rhabdomyolýzy při terapii statiny. Klinický průběh byl komplikován epizodami krvácení do dolní části gastrointestinálního traktu dosahujícího až charakteru život ohrožujícího krvácení. Ve snaze o zastavení krvácení podstoupil pacient opakované chirurgické revize a intervenční radiologické výkony, při nichž bylo postupně nalezeno a ošetřeno několik suspektních i aktivně krvácejících lokalizací na distálním jejunu. Peroperační histologie ani angiografický nález přitom nebyly zcela specifické a neprokázaly jednoznačnou příčinu krvácení. Opakovanými intervencemi se nakonec kritický stav podařilo zvládnout a po 4 týdnech pobytu v resuscitační a intenzivní péči provázeném přidruženými komplikacemi (intraabdominální sepse, chirurgická ranná infekce), byl pacient schopen překladu na standardní oddělení a následného propuštění do domácího ošetřování.
Závěr: Klinicky závažné krvácení z dolní části gastrointestinálního traktu je v intenzivní medicíně méně časté než krvácení z traktu horního. S přihlédnutím k charakteru krvácení, lokalizaci jeho zdroje a po vyloučení ostatních možných příčin (nádory, divertikulární choroba, angiodysplazie aj.) se postižení v rámci akutního renálního selhání jeví v popsaném případě jako nejpravděpodobnější.
Literatura:
1. Shirazian, S., Gastrointestinal disorders and renal failure: exploring the connection. Nature Reviews Nephrology, 2010, p. 480–492.
2. Hauschild, T. Lower Gastrointestinal Bleeding. Common Problems in Acute Care Surgery, Springer 2013, p. 359–371.
Vliv kontinuálního neinvazivního monitorování krevního tlaku na hemodynamickou stabilitu při operacích s elevací horní poloviny těla
Šimanová A., Továrnická T., Haidingerová L., Beneš J.
Anesteziologicko-resuscitační klinika, Fakultní nemocnice Plzeň, Česká republika
Cíle: Nemocní podstupující výkony v celkové anestezii se zvýšením horní poloviny těla (tzv. pozice plážového lehátka – kupř. operace štítné žlázy) jsou mj. ohrožení rozvojem hypotenze a nedostatečné perfuze mozku. Invazivní postupy kontinuálního měření tlaku jsou indikovány jen zřídka. Cílem naší práce bylo ověřit využitelnost neinvazivního kontinuálního monitorováníe přístrojem CNAP pracujícím na principu „volume clamp“ prstových arterií pro zajištění adekvátní stability krevního tlaku. Hypotézou bylo schopnost snížit čas, kdy je nemocný v hypotenzi, eventuálně mimo obecně tolerované rozmezí adekvátního krevního tlaku (± 30 % pacientových normálních hodnot).
Metody: Randomizovaná prospektivní studie registrovaná pod kódem ACTRN12612001058864 byla provedena na ARK FN Plzeň v letech 2012–2013. Do protokolu bylo zařazeno 40 pacientů podstupujících totální thyroidektomii. Nemocní byli náhodně zařazení do skupiny se standardním intermitentním oscilometrickým monitorováním tlaku (Kontrola, n = 20) a kontinuálním neinvazivním monitorováním přístrojem CNAP (Intervence,n = 20). Způsob vedení celkové anestezie i postupy k udržení adekvátního perfuzního tlaku byly v obou skupinách zcela identické.
Výsledky: Nemocní se ve skupinách nelišili co do rozsahu a délky výkonu, základních demografických parametrů a chronických komorbidit. Počet pacientů léčených antihypertenzivy byl srovnatelný. Čas strávený v požadovaném rozmezí tlaků byl u nemocných intervenční skupiny významně delší (95 % vs. 81 % celkové délky anestezie; p = 0,0006). Epizody závažné hypotenze (pod 40 % normy) byly pozorovány u 5 (25 %) a 7 (35 %) nemocných s délkou 1 a 5 % celkového času. Rozdíl v klinickém výstupu (incidence nauzey a zvracení, morbidita a délka hospitalizace) nebyl patrný.
Závěr: Procentuální zastoupení času s adekvátními perfuzními tlaky bylo v intervenční skupině signifikantně vyšší. Kontinuální neinvazivní monitorování krevního tlaku může významným způsobem pomoci udržet hemodynamickou stabilitu bez nutnosti kanylace tepenného řečiště, a tím zvýšit bezpečnost nemocných.
Podpořeno Programem rozvoje vědních oborů Karlovy univerzity (projekt P36), monitor CNAP byl zapůjčen výrobcem (CNSystems, Graz, Rakousko)
Pravostranná horní lobektomie po předchozí levostranné horní lobektomii – kazuistika
Ponikelský M.1, Vytiska J.2, Hromádka P.3, Fišerová J.4
1Oddělení ARO Krajské nemocnice Liberec; 2Oddělení TRN Krajské nemocnice Liberec; 3Chirurgické oddělení Krajské nemocnice Liberec; 4Oddělení funkčního vyšetřování, Krajská zdravotní a. s. Masarykova nemocnice v Ústí nad Labem
Úvod:Prezentace pacienta, který podstoupil pravostrannou horní lobektomii (v roce 2013) pro recidivu bronchogenního karcinomu po předchozí levostranné horní lobektomii (v roce 2008).
Kazuistika:Poster shrnuje předoperační vyšetření s cílem určit schopnost pacienta podstoupit tento plánovaný resekční výkon se zřetelem na perioperační ventilaci pouze jednoho plicního laloku a následný perioperační management.
71letý pacient s anamnézou arteriální hypertenze, ICHDK, CHOPN byl schopen před výkonem vyjít 4 patra. Kromě standardních předoperačních vyšetření byly provedeny další funkční testy – body pletyzsmografie (FEV1 67 %, VC 82 %, TLCO 77 %), spiroergometrie (VO2max. 16,1 ml/kg/min.), ECHOKG s lehkou aortální regurgitací a normální funkcí LK a PK.
Samotný výkon (v kombinované celkové a epidurální anestezii) proběhl bez větších problémů včetně potenciálně problematické jednostranné ventilace. Nejnižší hodnota SpO2 při nejvyšším FiO2 0,85 byla 92 % bez nutnosti užít CPAP pro operovanou plíci. Eliminace CO2 byla nekomplikovaná.
V pooperačním období došlo ke komplikaci se symptomy levostranného selhávání při hypervolémii s rychlou úpravou na diuretické terapii a dále k retenci moči při obstrukci močových cest zbytnělou prostatou, která si vyžádala zavedení permanentního močového katétru. Analgezie byla zajištěna epidurální cestou. Pacient byl přeložen 5. den z JIPu na standardní oddělení a 13. den dimitován. V době dimise byl schopný vyjít 1,5 patra.
Závěr: Multidisciplinární přístup a důkladné posouzení stavu funkční rezervy umožňuje provést tento typ výkonů. Zdůrazňuji přínos spiroergometrického vyšetření k objektivizaci funkční rezervy.
Literatura:
1. Reeves, R., Denner, A., Nel, L. One-lobe ventilation during contralateral lung resection. Anaesthesia, 2010, 65, p. 756–758.
Podpořeno grantem Ministerstva zdravotnictví číslo NF/7492-3/2003.
Burkholderia multivorans jako původce pozdnínozokomiální pneumonie u pacientů na JIP
Herkeľ T.1, Uvízl R.1, Hanulík V.2, Chromá M.2, Kolář M.2
1Klinika anesteziologie, resuscitace a intenzivní medicíny, Fakultní nemocnice Olomouc
2Ústav mikrobiologie, Lékařská fakulta Univerzity Palackého v Olomouci, OlomoucCíle: Verifikovat incidenci Burkholderia cepacia komplex (Bcc) jako zdroj pozdní nozokomiální pneumonie (HAP) u pacientů na JIP Fakultní nemocnici Olomouc (FNOL), identifikovat zdroj infekce a eventuální cestu šíření.
Metody: Studie probíhala v době od 1. února do 30. září 2011 ve FNOL. Do studie jsme zařadili izoláty fenotypově určené jako zástupce Bcc. V případě opakované izolace stejného agens u jednoho pacienta jsme do studie zařadili pouze první izolát. Bližší určení kmenů Bcc a jejich podobnost jsme stanovili genetickými metodami. Citlivost k antibiotikům a chlorhexidinu jsme stanovili standardní diluční mikrometodou.
Výsledky: Zařadili jsme 52 izolátů z endosekretu ventilovaných pacientů. Celkem 46 (88,5 %) izolátů bylo určeno jako genomovar II (B. multivorans), 4 jakogenomovar IIIA (B. cenocepacia) a 2 izoláty se nepodařilo blíže určit. U žádného pacienta jsme neprokázali koincidence s cystickou fibrózou. Většina (82,6 %) kmenů B. multivorans byla získána z dýchacích cest. Genetická analýza ukázala, že nejpočetnější izolovanou (N = 24; 52,2 %) skupinu tvořily kmeny, které byly doposud izolovány u pacientů s cystickou fibrózou v USA a Novém Zélandu, z prostředí (UK) a již dříve v ČR u pacienta, který cystickou fibrózu netrpěl. Z celkového počtu 46 pacientů, u kterých byl izolován kmenB. multivorans bylo 15 hospitalizováno na JIP. Z nich 11 zemřelo, z toho v osm v přímém důsledku HAP. Všechny kmeny B. multivorans byly multirezistentní, produkovaly biofilm a v testech in vitro byly výrazně odolné vůči chlorhexidinu (MIC ≥ 100 mg/l).
Závěr: Výskyt kmenů B. multivorans byl spojen s nepříznivými výsledky přežití pacientů hospitalizovaných na JIP. Infekce způsobené zástupci Bcc jsou spojeny především s pacienty trpícími cystickou fibrózou. Dle našich výsledků však mohou kmeny B. multivorans znamenat vážné riziko úmrtí i u pacientů v intenzivní péči.
Podpořeno ministerstvem školství, mládeže a tělovýchovy.
Literatura:
1. Hanulik V., Webber M. A., Chroma M., Uvizl R., Holy O., Whitehead R. N., S. Baugh, Matouskova I., Kolar M. An outbreak of Burkholderia multivorans beyond cystic fibrosis patiens. Journal of Hospital Infection 2013, in press.
2. Uvizl R., Hanulik V., Husickova V., Htoutou Sedlakova M., Adamus M., Kolar M. Hospital-Acquired Pneumonia in ICU patiens. Biomed Pap Med Fac Univ Palacky Olomouc Czech Republic, 2011, 155. DOI 10.5507/bp.2011.067.
Časné infekční komplikace a indikace ATB léčby po terapeutické hypotermii
Polášek M., Suk P., Fencl M., Hruda J.
Anesteziologicko-resuscitační klinika, FN u sv. Anny v Brně a LF MU
Cíle: Užití terapeutické hypotermie (TH) po srdeční zástavě snižuje neurologické poškození. Je však spojené se zvýšenou incidencí infekčních komplikací. Diagnostiku infekce komplikuje i vzestup zánětových markerů a tělesné teploty u většiny pacientů léčených TH. Cílem této práce bylo retrospektivní zhodnocení incidence infekčních komplikací a monitorování antibiotické léčby.
Metody: Retrospektivně byli analyzováni pacienti po srdeční zástavě léčení TH, kteří byli přijatí v roce 2012 na Anesteziologicko-resuscitační kliniku FN u sv. Anny v Brně. Vyloučení byli nemocní po zástavě oběhu v nemocnici, zemřelí do 72 hodin po přijetí a pacienti s infekcí již v době přijetí. Byly zhodnoceny klinické a laboratorní známky infekce včetně mikrobiologických nálezů a antibiotická terapie po dobu 7 dnů. Výsledky jsou uvedeny jako medián (IQR).
Výsledky:Z celkových 72 pacientů po srdeční zástavě 28 neprošlo vylučovacími kritérii, takže bylo zhodnoceno 44 nemocných s věkem 64 (61–72) let, délkou hospitalizace 11 (5–12) dnů a mortalitou na oddělení 18 %. Dle klinického hodnocení mělo 5. den 86 % prokázanou nebo suspektní plicní infekci a 25 % močovou infekci. Tělesná teplota, CRP a počet leukocytů se nelišily mezi pacienty bez infekce a s infekcí (suspektní). Celkem bylo vykultivováno 88 vzorků G - bakterií, 63 vzorků G+ baktérií a 60 vzorků kvasinek. Citlivost kmenů k ampicilinu/sulbaktamu byla 82% a k cefotaximu 90%. Antibiotika byla nasazena 5. den u 57 %a 7. den již u 90 % pacientů.
Závěr: Klinicky prokázaná infekce a současná antibiotická léčba je častá. Vzhledem k minimálnímu přínosu leukocytózy a elevace CRP je diagnostika obtížná. Možné profylaktické podání antibiotické léčby u této skupiny nemocných může být předmětem prospektivní randomizované studie.
Literatura:
1. Schneider, A. Post-resuscitation syndrome. Role of inflammation after cardiac arrest. Anaesthesist, 2012, 61, 5, p. 424–436.
2. Davies, K. J. Early antibiotics improve survival following out-of hospital cardiac arrest. Resuscitation, 2013, 84, 5, p. 616–619.
Vliv protokolizované objemové terapiea kontinuálního neivazivníhomonitorování krevního tlaku na pooperačnímorbiditu po velkých ortopedickýchvýkonech: before and after study
Haidingerová L., Štěpáník J., Pouska J., Šimanová A., Beneš J.
Anesteziologicko-resuscitační klinika, Fakultní nemocnice Plzeň
Cíle:Totální náhrady kyčelního a kolenního kloubu jsou často indikovány u starších nemocných s řadou komorbidit. Zároveň se jedná o výkony spojené s rizikem větších krevních ztrát. Protokolizovaná tekutinová péče založená na kontinuálním neinvazivním monitorování krevního tlaku může ovlivnit pooperační stonání těchto nemocných. Cílem studie bylo porovnat klinické výstupy nemocných před zavedením a po zavedení tekutinového protokolu.
Metody:Nemocní se standardní léčbou (observační skupina „NIBP“; n = 40) byly porovnáni s nemocnými, u nichž byla terapie vedena pomocí protokolu (prospektivní randomizované skupiny „CNAP“ a „PPV“). Protokol byl založen na kontinuální neinvazivní monitorování krevního tlaku přístrojem CNAP – větev „CNAP“. U nemocných skupiny „PPV“ měl lékař k dispozici navíc kalkulovanou přesnou hodnotu variace pulzního tlaku.
Výsledky:Nemocní v jednotlivých skupinách se vstupně významně neodlišovali v demografických parametrech, provedeném výkonu ani chronických komorbiditách. V průběhu výkonu dostali pacienti skupiny NIBP signifikantně větší objem infuzí (1688 ± 432 ml NIBP vs. 1074 ± 350 ml PPV a 1029 ± 312 ml CNAP; p < 0,001). V časném pooperačním období bylo množství podaných tekutin již srovnatelné, více nemocných skupiny NIBP i CNAP bylo transfundováno (30 (75 %) v NIBP, 25 (63 %) v CNAP a 14 (35 %) v PPV; p = 0,0011). Incidence komplikací a jejich počet ve skupině PPV (31 komplikací u 17 (43 %) nemocných) byl signifikantně menší než ve skupině NIBP (58 komplikací u 29 (73 %) pacientů; p = 0,02).
Závěr: Protokolizovaná tekutinová péče byla ve srovnání se standardním postupem spojena s podáním menšího množství tekutin, a krevních náhrad. Protokol obsahující dynamický prediktor odpovědi na tekutinu (variace pulzního tlaku, PPV) byl spojen se signifikantním zlepšením pooperačního průběhu nemocných.
Studie je registrována pod kódem ACTR. Podpořeno Programem rozvoje vědních oborů Karlovy univerzity (projekt P36), monitor CNAP byl zapůjčen výrobcem (CNSystems, Graz, Rakousko).
Tromboelastometrie (Rotem) a tromboelastografie (TEG) jsou nadřazené standardním koagulačním testům v cílené léčbě traumatického krvácení
Durila M., Malošek M., Petruška J., Vymazal T.
Klinika anesteziologie, resuscitace a intenzivní medicíny, 2. LF UK, FN Motol, Praha
Cíl: Cílem prezentace kazuistiky je poukázat na význam TEG a ROTEM v menežmentu krvácení u pacienta s polytraumatem.
Metody a výsledky: Představujeme 33 letou ženu, která byla účastníkem dopravní nehody a utrpěla vážné poranění se skóre závažnosti poranění (ISS) 59 a významnou oběhovou nestabilitou. Dominoval úraz hlavy a břišních orgánů, pro které byla akutně indikována k chirurgické laparotomii.
Vstupní laboratoř byla následovná: laktát 7,8 mmol/l, pH 7,0, počet krevních destiček byl 189 x 109/l, INR 2,5, APTT 103 s., fibrinogen 1,27 g/l. Na ROTEM bylo prodloužené jenom CT 112 s. Proto se na operačním sále pokračovalo v terapii mražené plazmy a erytrocytů v poměru 1 : 1. Po jedné hodině operace krvácení neustupuje a i přes kontinuální podávání plazmy (již při příjmu dostala 4 g Fibrinogenu a 2 g Exacylu) a na ROTEM zjišťujeme více prodloužené CT 114 s, CFT 482 s, alfa uhel 36 stupňů, MCF 35 mm (nedostatek faktorů, trombocytů a fibrinogenu) a žádnou fibrinolýzu. FIBTEM ukázal také nízkou MCF 5 mm. Posíláme na operační sál 4 g fibrinogenu, 1200 jednotek protrombinového komplexu a 4 trombonáplavy. Byla provedena splenektomie, omentektomie a sutura jater, sutura 20 cm dlouhé rány na krku a týlní oblasti, kde byla fraktura lamina externa cranii a zaveden drén, který odváděl hodně krve až do ošetření v souladu s Rotem.
Oběhová nestabilita pokračovala a další ROTEM již koagulopatii neprokazuje.Vzhledem k tomu, že teplota pacientky je 33 ˚C (i přes aktivní zahřívání), jako druhý krok jsme se rozhodli provést klasickou TEG při teplotě pacienta 33 ˚C a 37 ˚C. Křivky byly téměř totožné, čím se vyloučila koagulopatie z hypotermie. To vyvolalo podezření na chirurgické krvácení v neznámé oblasti. Bylo provedena počítačová tomografie, kde byl nalezen zdroj krvácení v místě po splenektomii, i když drény byly bez odpadů. Po ošetřeni zdroje byly kontrolní laboratorní hodnoty následovní: trombocyty 67x109/l, INR 1,32, APTT 31,5 s a fibrinogenu 1,46 g/l. Dle ROTEM a FIBTEM byl detekován nedostatek funkčního fibrinogenu a jelikož neurochirurg indikoval zavedení ICP čidla, byly podány 2 g fibrinogenu s následnou úpravou MCF EXTEM do normy ve všech parametrech. ICP čidlo bylo zavedeno bez krvácivých komplikací. Po celkové stabilizaci stavu byla pacientka extubována bez neurologického deficitu či jiných komplikací ve smyslu MODS.
Závěr: ROTEM/TEG je důležité a velmi užitečné vyšetření při diagnostice koagulopatie a odlišení od chirurgické příčiny krvácení. Je rychlé, levné a může být provedeno opakovaně. To nám může pomoci poskytovat více agresivní a cílenou léčbu koagulopatie u život ohrožujícího krvácení.
Hemodynamické intervence v pooperační péči:nezachytíme nebo nepotřebujeme?
Hruda J., Klimeš J., Lukeš M., Chobola M., Šrámek V. a Suk P.
Anesteziologicko resuscitační klinika, Fakultní nemocnice u sv. Anny v Brně a ICRC Brno, Lékařská fakulta Masarykovy univerzity v Brně
Cíle: Ověřit, zda není nízký počet hemodynamických intervencí u rizikových pacientů s rozšířenou monitorací hemodynamiky v pooperační péči způsoben nedostatečnou pozorností věnovanou poklesu nekalibrovaného srdečního indexu (nCI).
Metody: U rizikových pacientů (ASA > 3), vybraných na základě protokolu, byla k elektivnímu chirurgickému výkonu s očekávanou délkou > 2 hod. a následné pooperační péči zavedena monitorace přístrojem LiDCO Rapid. Do protokolu pooperační péče byly zaznamenávány hodnoty nCI á 2 hod. a případné hemodynamické intervence. Počet takto zaznamenaných intervencí byl nízký(0,6/případ), proto byl u náhodně vybraných pacientů softwarem LiDCOview analyzován pooperační průběh ze záznamu přístroje LiDCO Rapid.
Výsledky: Analyzováno bylo 367 hodin záznamu u 20 pacientů; bylo provedeno 12 hemodynamických intervencí objemovou výzvou. Identifikovali jsme 6 epizod poklesu nCI, na které nebylo reagováno, žádná neproběhla v prvních třech hodinách pobytu pacienta na JIP. Ve čtyřech epizodách došlo současně s poklesem nCI k poklesu pulsového tlaku a tedy pravděpodobně k poklesu kvality arteriální pulsové křivky.
Závěr: Počet epizod poklesu nCI, které vyžadují hemodynamickoui intervenci, je skutečně velmi nízký. Ve většině případů je tento pokles zachycen a je na něj reagováno. Přesto ojedinělé poklesy nCI unikají pozornosti, zejména v odstupu několika hodin od výkonu.
Literatura:
1. Mantz J, Dahmani S, Paugam-Burtz C. Outcomes in perioperative care. Curr. Opin. Anaesthesiol., 2010, 23, 2, p. 201.
Objemová výzva před úvodem do anestezie nemá požadovaný hemodynamický efekt
Palásková S., Klimeš J., Lukeš M., Chobola M., Suk P., Šrámek V., Hruda J.
Anesteziologicko resuscitační klinika, Fakultní nemocnice u sv. Anny v Brně a ICRC Brno, Lékařská fakulta Masarykovy univerzity v Brně
Cíle: Ověřit, zda bolus krystaloidů podaný před úvodem do anestezie k elektivnímu chirurgickému výkonu s úmyslem uhradit ztráty vzniklé lačněním povede k větší hemodynamické stabilitě pacientů.
Metody: Na pracovišti je zaveden protokol perioperačního monitorování hemodynamiky přístrojem LiDCO Rapid, protokol mj. definuje i indikaci a provedení peroperačních hemodynamickcých intervencí. Rizikoví pacienti (ASA > 3), vybraní na základě tohoto protokolu, mají k elektivnímu operačnímu výkonu s očekávanou délkou > 2 hod. (břišní a vaskulární chirurgie) zavedenu arteriální kanylu s monitorováním přístrojem LiDCO Rapid. Části pacientů byl před úvodem do anestezie podán i. v. bolus 1000 ml krystaloidů, část pacientů byla uvedena do celkové anestezie bez iniciálního bolusu. Byl sledován nekalibrovaný srdeční index (nCI) před podáním bolusu tekutiny, po podání bolusu a po úvodu do anestezie a počet hemodynamických intervencí dle protokolu v průběhu celého výkonu.
Výsledky: Zařazeno bylo 50 pacientů, u 25 byla provedena objemová výzva a 25 pacientů bylo bez objemové výzvy; vstupní nCI bylo v těchto skupinách 2,9 l/min/m2, respektive 3,0 l/min/m2. Ve skupině s objemovou výzvou došlo jen u šesti pacientů po bolusu krystaloidů k vzestupu nCI alespoň o 10 %. V poklesu nCI po úvodu do anestezie, ani v počtu hemodynamických intervencí během anestezie nebyl mezi skupinami statisticky signifikantní rozdíl.
Závěr: Rutinní podání bolusu tekutin před úvodem do anestezie k elektivnímu výkonu nemá žádoucí efekt na hemodynamickou stabilitu pacienta během operace.
Literatura:
1. Jacob, M., Chappell, D., Conzen, P., Finsterer, U., Rehm, M. Blood volume is normal after pre-operative overnight fasting. Acta Anaesthesiol. Scand., 2008, 52, 4, p. 522–529.
2. Chappell, D., Jacob, M. Influence of non-ventilatory options on postoperative outcome. Best Pract. Res. Clin. Anaesthesiol., 2010, 24, 2, p. 267–281.
Perioperační neinvazivní monitorování hemodynamiky technikou pulse wave transit time
Chobola M., Lukeš M., Suk P., Klimeš J., Šrámek V., Hruda J.
Anesteziologicko resuscitační klinika, Fakultní nemocnice u sv. Anny v Brně a ICRC Brno, Lékařská fakulta Masarykovy univerzity v Brně
Cíle: Srovnání perioperačního monitorování hemodynamiky neinvazivní metodou esCCOTM přístrojem NIHON KOHDEN Vismo s invazivním monitorovánímí přístrojem LIDCOrapidTM u pacientů podstupujících elektivní břišní operační výkon.
Metody: Metoda esCCO (estimated continuous cardiac output) je nová nekalibrovaná neinvazivní metoda měření srdečního výdeje (CO). Z rychlosti šíření tepové vlny (PWTT – pulse wave transit time), měřené jako zpoždění nástupu vlny pulsního oxymetru vůči R-kmitu EKG, monitor pomocí konstant odhaduje tepový objem. Přístroj LIDCOrapid odhaduje tzv. nekalibrovaný srdeční výdej (nCO) analýzou arteriální tlakové křivky a je na pracovišti zavedenou součástí perioperačního hemodynamického monitorování.
Pacienti rizikové skupiny ASA III podstupující elektivní břišní výkon s očekávanou délkou nad 90 minut byli předoperačně zajištěni podle protokolu perioperačního monitorování hemodynamiky užívaného na našem pracovišti. Dále byla zajištěna arteriální linka ke sledování srdečního výdeje (CO) pomocí LIDCOrapid a současně napojeno monitorování esCCO.
Výsledky: Bylo monitorováno 10 pacientů, celkem bylo získáno 141 dvojic měření. Korelační koeficient mezi esCCO a nCO byl r = 0,65, metodou Bland-Altman byl bias + 1,2 l/min a 95 % limits of agreement ± 2,6 l/min. Trend změny mezi dvěma měřeními byl metodou esCCO správně zachycen v 80 % případů (nebyly zahrnuty změny < 0,5 l/min).
Závěr: Monitorování hemodynamiky metodou esCCO je v porovnání s LiDCOrapid méně přesné, je ale dostatečně schopné zachytit dynamiku změn srdečního výdeje. Metoda může představovat alternativu k invazivnějším metodám monitorování, jeho limitovaná přesnost (a neinvazivita) ho předurčují k použití u rizikových pacientů podstupujících méně rizikové výkony.
Literatura:
1. Sugo Y, Ukawa T, Takeda S, Ishihara H, Kazama T, Takeda J. A novel continuous cardiac output monitor based on pulse wave transit time. Conf. Proc. IEEE Eng. Med. Biol. Soc., 2010, p. 2853–2856 .
Autoři děkují firmě A.M.I. – Analytical Medical Instruments, s. r. o., za zapůjčení monitoru Nihon Kohden Vismo.
Subjektivní vnímání diskomfortu během weanigu pacientem
Jelínek P., Frgalová J.
Anesteziologicko-resuscitační oddělení, Masarykův onkologický ústav, Brno
Cíl:Tato práce si klade za cíl zjistit nejčastější subjektivně pociťované stesky, tak abychom byli schopni jim předcházet a období weanigu co možná nejvíc zkrátit a pokud možno i pro pacienta zpříjemnit.
Soubor:Do dotazníkové studie byli se souhlasem etické komise MOU zahrnuti všichni pacienti, kteří se podrobili úspěšnému weaningu po UPV trvající déle než 5 dní, na oddělení ARO MOU během let 2011 a 2012. Celkem jde o 34 pacientů.
Metoda:Systém dotazníku jsem pacientům předložil a společně s nimi jej vyplnil vždy 3. den po extubaci nebo extrakci tracheotomické kanyly. Na základě podobně zaměřených pohovorů s pacienty z minulých let obsahoval dotazník několik cílených otázek, ale i prostor pro vlastní vyjádření k dané problematice. Z předem připravených možností pacient označil tři pro něj nejzávažnější a doplnil vlastní problém. Dotazník byl vyplněn vždy 3. den po dekanylaci tracheostomické nebo endotracheální kanyly.
Oblasti vedoucí k diskomfortu byly specifikovány takto: odsávání z dýchacích cest, diskomfort při UPV, halucinace, komunikace, nedostatečná analgezie, anxiozita, strach, že o mě nikdo neví – doplněno až na základě častého uvádění pacienty.
Výsledky: 67 % anxiozita, strach, že o mně nikdo neví – toto, ale ustoupilo velmi rychle s odezněním zbytkové sedace a navázáním lepší komunikace s ošetřujícím personálem. 24 % diskomfort při UPV, 8 % halucinace, 1 % nepříjemné odsávání z dýchacích cest.
Závěr:Výsledky prokázaly význam vzájemné komunikace mezi personálem (lékařským i ošetřovatelským) a pacientem. Opakovaným a trpělivým pohovorem s pacientem se lze vyhnout aplikaci sedativ a tím zkrátit dobu odvykání od UPV
Pohled na molekulárněbiologické vs. klasickémikrobiologické metody v diagnostice septických stavů a infekčních komplikací
Zazula R.1, Průcha M.2, Peková S.3, Šťastný P.1, Řezáč T.1, Rára A.1, Müller M.1, Bártová M.4, Čermák P.3
1ARK 1. LF UK v Praze a TN; 2OKBHI Nemocnice Na Homolce Praha; 3Chambon s.r.o. – Laboratoř molekulární diagnostiky, Praha; 4Oddělení klinické mikrobiologie TN Praha
Cíle: Vyhodnotit shodu výsledků vyšetření pomocí metod molekulární biologie a klasické mikrobiologické diagnostiky. Vyjádřit četnost úprav antibiotické terapie v přímé souvislosti s výsledky molekulární detekce patogenů a efekt těchto změn posoudit hodnocením trendu zánětlivých parametrů.
Metody: Vzorky biologického materiálu od 152 pacientů byly souběžně vyšetřeny klasickými mikrobiologickými a molekulárněbiologickými metodami. Byl použit systém patogen-specifických sond. Každý vzorek byl současně testován pomocí univerzálního systému PCR detekce bakterií a hub. Souhlasem srovnávaných metod vyšetření jsou označeny všechny výsledky shodující se v rodovém zařazení mikroorganismu. V případech souhlasu v čeledi jsou výsledky hodnoceny jako „nelze interpretovat“. Nesouhlasem vyšetření je označen rozdílný výsledek (tj. i v čeledi) a/nebo negativní výsledek při použití jedné metody a pozitivní nález u metody srovnávané.
V čase odběru biologického materiálu a po 72 hodinách v případě změny ATB terapie byla vyšetřena sérová koncentrace CRP a PCT.
Výsledky: Souhlas srovnávaných metod vyšetření byl u 46 % zkoumaných vzorků, nesouhlas byl u 24 % vzorků a kategorie „nelze interpretovat“ představoval 5 %. U 25 % vzorků prokázaly PCR techniky vyšetření přítomnost dalších agens, nepotvrzených kultivačně. U 45 % vyšetřených pacientů následovala v souvislosti s výsledkem PCR vyšetření úprava ATB terapie ve smyslu její změny, deeskalace, či vysazení a u 64 % z nich došlo k signifikantnímu poklesu PCT a CRP za 72 hodin.
Závěr: Výsledky práce prokazují vyšší senzitivitu molekulárněbiologických metod v záchytu potencionálně patogenních agens ve vyšetřovaném biologickém materiálu a jsou v souladu s písemnictvím. Příznivý efekt úpravy ATB léčby prováděné na základě této diagnostické metody potvrzuje předpokládaný přínos k racionalizaci antimikrobní terapie s možným dopadem na snížení výskytu rezistentních nozokomiálních kmenů.
Podpořeno grantem Ministerstva zdravotnictví číslo NT 14263-3.
Recidivující fibrilace komor řešená ECM – kazuistika
Kľúčovský P., Suk P.
Anesteziologicko-resuscitační klinika, Fakultní nemocnice u sv. Anny v Brně, Masarykova univerzita v Brně
52letá pacientka bez významé anamnézy byla přijata na ARK po kardiopulmonální resuscitaci pro recidivující fibrilace komor (FK) s nutností opakovaných defibrilací. Oběhově stabilní pacientce na UPV vzhledem k ST depresím na EKG byla provedena urgentní koronarografie, která prokázala normální nález na koronárních tepnách. Také ECHO srdce neodhalilo žádnou patologii. Po přijetí na resuscitační lůžko byla zahájena komplexní péče včetně terapeutické hypotermie. Opět se objevují recidivující FK nereagující na antiarytmika (amiodarone a mesocain). Vzhledem k iniciaci FK extrasystolami R na T při poklesu srdeční frekvence nasazen dobutamin a následně i stimulace – pouze s přechodným efektem. Pro výrazný nárůst potřeby noradrenalinu provedeno kontrolní ECHO srdce, které odhalilo pokles ejekční frakce levé komory (EF LK). Dále se opakují FK, celkem provedeno cca 100 defibrilací. Jako záchranná léčba ve spolupráci s CKTCH zavedena veno-arteriální extrakorporální membránová oxygenace (V-A ECMO). Dále se již nedochází k závažným poruchám rytmu. Během 6 dnů snížení potřeby NA, vzestup EF LK a pacientka odpojena od ECMO. Po odtlumení se pacientka probudila do kvalitního vědomí, 10. den extubována a následně přeložena na oborovou JIP, kde proběhla implantace ICD. Další průběh byl již bez komplikací a po 24 dnech byla propuštěna do péče praktického lékaře. Etiologicky jsme neprokázali příčinu – v úvodu zvažována těžká hypokalémie, ale ani po substituci arytmie neustoupili; koronární příčina vyloučena již v úvodu; MRI srdce s normálním nálezem; ajmalinový test byl také negativní. Pro suspektní kanálopatii indikováno genetické vyšetření, ale výsledky nejsou dosud k dispozici.
Zavedení acute pain service vede k významnému poklesu výskytu pooperační bolesti a některých vybraných jevů
Kubricht V., Fabula A., Keharová A.
Anesteziologicko resuscitační oddělení, NemocniceNa Homolce, Praha
Cíle: Zhodnotit míru a četnost výskytu akutní pooperační bolesti a vybraných jevů spojených s operačním výkonem po 2,5 letech zavedení Acute Pain Service (APS) pod vedením týmu pro léčbu bolesti v Nemocnici Na Homolce a výsledky porovnat s obdobím před zavedením APS.
Metody: Randomizovaná studie před výkonem a po výkonu. V roce 2009 před zavedením APS jsme změřili výskyt a intenzitu akutní pooperační bolesti pomocí VAS 0-100, žízně, chladu, PONV a četnost odmítnutí analgetika personálem v prvních 48 hodinách po operaci. Stejné parametry jsme změřily v roce 2012 po 2,5 letech od zavedení APS na příslušná oddělení. Celkem jsme do studie zahrnuli 386 pacientů. Sledované parametry jsme měřili v hodinách 0, 1, 2, 3, 4, 6, 8, 10, 12, 16, 24, 36 a 48 po operaci. Výsledky dosáhly statistické významnosti na úrovni p < 0,05.
Výsledky: Intenzita VAS v různých časech poklesla mezi roky 2009 a 2012 o 4–25 stupňů (ze škály 100), největší pokles jsme zaznamenali v prvních 12 hodinách po operaci. Významně poklesl počet pacientů, kteří udali VAS > 50 ve dvou měřeních po sobě jdoucích (51 % vs. 28 %). Odmítnutí podání analgetika personálem zažilo v r. 2009 24 % pacientů, v roce 2012 to bylo 0 % pacientů. Mezi roky 2009 a 2012 klesl z celkového počtu měření výskyt žízně ze 30 % na 11,9 %, PONV z 6,8 % na 2,2 % a chladu z 5,1 % na 1,9 %.
Závěr: Založení týmu pro léčbu bolesti a zavedení systému APS vedeného sestrou a dohlíženého lékařem v Nemocnici Na Homolce vedlo k významnému poklesu výskytu akutní pooperační bolesti a vybraných nepříjemných jevů spojených s pooperačním obdobím.
Literatura:
1. Kubricht, V., Fabula, A. Výskyt akutní pooperační bolesti a dalších nežádoucích jevů u operovaných v celkové anestezii bez použití technik svodné anestezie nebo analgezie, klinický audit. Bolest, časopis pro studium a léčbu bolesti, roč. 14, č. 1, s. 31–36.
2. Pamela E Macintyre, P. E.et al. Acute Pain Management: Scientific Evidence (3rd edition), ANZCA, 2010.
Přehled diagnostických a léčebných intervencí v prvních 6 hodinách hospitalizace na ark u oběhově nestabilních pacientů
Pokorný J., Hanzálková J., Suk P., Šrámek V.
Anesteziologicko-resuscitační klinika, FN u sv. Anny a Masarykova univerzita v Brně, Česká republika
Cíle: SSC guidelines doporučují standardní postup v prvních 6 hodinách od vzniku septického šoku. Řadou pracovišť je toto doporučení aplikováno na šokové stavy obecně. Cílem je popsat diagnostické a léčebné intervence v praxi v prvních 6 hodinách u oběhově nestabilních pacientů přijatých v roce 2012 na ARK.
Metody: Byla provedena retrospektivní analýza u pacientů, kteří měli 1. den hospitalizace SOFAkardio skóre 4 body (vysoké dávky noradrenalinu a/nebo dobutaminu). Vyřazení byli pacienti s primárním neurologickým onemocněním. Data jsou uvedena jako medián (rozpětí mezi kvartily).
Výsledky: V roce 2012 bylo na lůžkovém oddělení ARK hospitalizováno 573 pacientů (mortalita 28,6 %), z toho SOFAkardio 4 body mělo 1. den 281 pacientů (z toho vyřazeno 29 neurologických pacientů), medián APACHE skóre 26 (19; 31). Prezentujeme údaje 60 z 252 pacientů (preliminary data, analýza pokračuje). Medián věku byl 65 (60; 79) let, délka hospitalizace 6 (3; 10) dní a mortalita 42%. Z diagnostických metod bylo v prvních 6 hodinách provedeno RTG vyšetření u 92 % pacientů, ECHO srdce u 52 %, jiné UZ vyšetření u 30 %, koronarografie u 13 %, monitorování srdečního výdeje u 13 %, odběr mikrobiologie u 73 % a hemokultur u 17 % pacientů. U 55 % nemocných byla nasazena ATB (z toho u 55 % pokračuje zavedená terapie). U 45 % pacientů byla nasazena diuretika a u 15 % byly použity metody RRT. Dobutamin byl použit u 42 % pacientů. Dávky noradrenalinu při přijetí (T0) i po 6 hodinách (T6) byly nižší ve skupině přeživších pacientů (p < 0,01), při sestupném trendu dávek NA (T0–T6) v celém souboru (p < 0,05). Ve skupině přeživších byla diuréza za 6 hodin 400 ml (230; 620) při celkovém přijmu tekutin 900 ml (550; 1300) ve srovnání se skupinou zemřelých, kde byla diuréza 50 ml (0; 300) (p < 0,01) a příjem 1100 ml (670; 2000) (p = 0,34). Při porovnání bilance tekutin byla 530 ml (180; 980) u přeživšícha 1050 ml (410; 1800) u zemřelých (p = 0,06).
Závěr: I přes vysoký počet diagnostických i terapeutických intervencí zůstává mortalita oběhově nestabilních pacientů vysoká. Již v průběhu prvních hodin hospitalizace lze detekovat rozdíl mezi přežívajícími a umírajícími v řadě sledovaných parametrů.
Účinnost subarachnoidálního morfinu v dávce 0,3 mg v pooperační analgezii po náhradě kyčelního kloubu
Veselá K., Málek J., Kurzová A., Stern M.
Klinika anesteziologie a resuscitace 3. LF UK a FNKV Praha
Cíle: Na našem pracovišti jsou ortopedické operace často prováděné v subarachnoidální blokádě (SAB), a proto se přidání opioidů k lokálnímu anestetiku zdá logické a výhodné. Na základě našich předchozích zkušeností s aplikací fentanylu a sufentanilu [1] jsme se rozhodli ověřit možnost použití morfinu. Cílem bylo zjistit délku analgetického účinku a výskyt nežádoucích a vedlejších účinků a srovnat s retrospektivní skupinou pacientů bez morfinu.
Metody: Po svolení etické komise a souhlasu pacientů jsme do otevřené klinické studie zařadili 29 pacientů indikovaných k operaci pro zavedení totální endoprotézy kyčle. Pacientům bylo aplikováno 2,8–3,2 ml (dle rozhodnutí anesteziologa s přihlédnutím k věku a výšce pacienta) z magistraliter připraveného roztoku Marcaine spinal 0,5%™ 4 ml + morfin bez konzervantů 0,3 mg. Bylo prováděno standardní monitorování, dále sledována po 24 hodin doba do prvé žádosti o analgetikum a nežádoucí účinky (viz dále). Všichni pacienti byli po operaci na JIP. Retrospektivní kontrolní skupina byla vybrána z dokumentace předchozí studie [1]. Pro analýzu byl použit Studentův t-test a Fisherův exaktní test, p < 0,05 bylo považováno za statisticky významné.
Výsledky: Ve sledované skupině (Mo) bylo celkem 29 pacientů (21 žen, 74,6 ± 11,1 let, BMI 263 ± 4,6 kgna m2), v kontrolní skupině (Ko) 23 pacientů (21 žen, 79,3 ± 10,9 let, BMI 25,5 ± 3,7 kg/m2). Průměrná doba do podání analgetika byla v Mo 21,5 ± 5,1, medián 24 hod., v Ko 7,1 ± 4,1, medián 6 hod.(p < 0,001). U 23 (79 %) osob přesáhla analgezie 24hodinovou dobu sledování (p < 0,001). V nežádoucích účincích nebyl statisticky významný rozdíl (Mo vs. Ko): peroperačně sytolický TK pod 90 mm Hg 8krát vs. 4krát, srdeční akcí pod 50 4krát vs. 3krát a pooperační nevolnost a zvracení 6krát vs. 5krát. Útlum dechu se vyskytl 1krát v Mo u 98leté pacientky na JIP 5,5 hod. po operaci, odezněl po podání 0,2 mg naloxonu i. v. Svědění se nevyskytlo v žádné skupině.
Závěr: Morfin v dávce 0,21–0,24 mg přidaný k 0,5% roztoku bupivacainu pro SAB prodlužuje pooperační analgezii a nemá výrazné vedlejší účinky na oběh, svědění a pooperační nevolnost a zvracení. Pro možnost dechové deprese řadu hodin po operaci je nutné trvalé 24hodinové monitorování na JIP.
Literatura:
1. Kurzová A. et al. Subarachnoidální fentanyl versus sufentanil v pooperační analgezii ortopedických pacientů. In Ševčík P., Čundrle I.: Novinky v anesteziologii, intenzivní medicíně a léčbě bolesti. Praha: Galén 1999, s. 81–82.
Databáze pooperačních parametrů mikrocirkulace enterostomie (POEM)
Abdo I.1, 3, Hall R.1, Witter T.1, Williams L.2, Cerny V.1, 3, Lehmann Ch.1
1Anestezie, Dalhousie University, Halifax, NS, Kanada; 2Chirurgie, Dalhousie University, Halifax, NS, Kanada; 3KARIM, LF HK, UK Praha, Česká republika
Cíle: Sidestream Dark Field (SDF) zobrazování je metoda používaná pro zkoumání sublingvální mikrocirkulace, avšak unikátní přístup k mikrocirkulaci nalezneme také u pacientů s enterostomií. Dosud nejsou k dispozici žádná referenční rozmezí pro parametry mikrocirkulace střeva. Cílem naší studie bylo vytvoření databáze pro pooperační parametry mikrocirkulaci enterostomie (POEM databáze).
Metody:V této observační prospektivní kohortové studii bylo vyšetřeno 77 pacientů. Pořídili jsme 165 SDF nahrávek. U sledovaných pacientů byla provedena enterostomie (ileostomie/kolostomie) kvůli střevní malignitě nebo chronickému zánětlivého onemocnění. Vyloučeni byli pacienti se známkami lokální infekce nebo krvácení, nebo pokud byli přijati na JIP pro sepsi či perioperační komplikace. Nahrávali jsme 5 videí denně po první tři pooperační dny. Videa byla analyzována off-line použitím AVA softwaru (Microvision Medical, Amsterdam). Hodnoceny byly následující parametry: průtok v kapilární síti (MFI), celková vaskulární denzita (TVD), denzita perfundovaných cév (PVD) a poměr perfundovaných ku neperfundovaným cévám (PPV).
Výsledky: Získali jsme přehledné nahrávky mikrocirkulace v enterostomii. Klky byly zobrazeny zřetelně i s hustou kapilární sítí (průměr: 6–17 mikrometrů). Například pro ileostomie bylo průměrné TVD (± 2 SD) 19,3 (± 1,0) mm/mm2, PVD: 18,5(± 1,1) mm/mm2, PPV: 94,5 (± 5) % a MFI: 2,8(± 0,1). Věk, pohlaví ani komorbidity pacietna neměli signifikantní vliv na pooperační parametry mikrocirkulace. Nepozorovali jsme žádné významné změny parametrů mikrocirkulace během prvních tří pooperačních dnů.
Diskuse: SDF zobrazování je snadno proveditelná neinvazivní metoda zhodnocení pooperačního stavu mikrocirkulace enterostomie u lůžka pacienta. Na základě POEM databáze jsme stanovili referenční rozmezí, která jsou poteciálně využitelná pro brzkou detekci pooperačních lokálních komplikací a pro studie zabývající se změnami mikrocirkulace způsobenými systémovými patogeny.
Blokáda periferních nervů se zachovaním motorické funkce končetiny
Prášil P.1, Dráč P.2
1Klinika anesteziologie, resuscitace a intenzivní medicíny Fakultní nemocnice Olomouc; 2Traumatologické oddělení Fakultní nemocnice Olomouc
Cíle: Naše sdělení popisuje blokády konečných větví periferních nervů, které specificky využíváme při operacích na šlachovém aparátu. Během operační revize je operační terén často nepřehledný vzhledem ke změnám způsobeným hojením po poranění a předchozích operacích. Toto nás vedlo ke snaze vytvořit způsob anestezie se zachováním motorické funkce operované končetiny během výkonu. Při výkonu je po preparaci a deliberaci šlach v místě předpokládané léze pacient vyzván k aktivní flexi či extenzi v závislosti na lokalitě léze. To může pomoci odhalit další skrytý problém či naopak potvrdit úspěšnou deliberaci šlachového aparátu.
Metody: Volba místa a výše blokády je ovlivněna lokalitou léze a rozsahem chirurgického řezu. Dle znalosti anatomie periferního nervového systému blokujeme pod UZ kontrolou konečné větve periferních nervů v místě za odstupem motorických vláken. Snahou je tedy blokáda pouze senzitivních vláken s minimální blokádou motorické složky. UZ navigaci často kombinujeme s nervovou stimulací, kdy žádná či minimální motorická odpověď potvrzuje správnou výši blokády. Po negativní aspiraci je aplikováno 3–6 ml bupivacainu či levobupivacainu 0,5%, ideálně s cílem zalití nervu anestetikem. Operační výkon je pro přehlednost nutné provádět v bezkrevném poli pomocí turniketu. Turniket je naložen preferenčně na předloktí, pokud toto nelze, tak na paži. Během preparační fáze výkonu je dle potřeby pacient sedován kombinací propofol, mizadolam, remifentanil. Při nedostatečné blokádě je provedena infiltrace operační rány operatérem. K infiltraci je použit mesocain 1%.
Výsledky: V období leden 2010 až červen 2013 byla selektivní blokáda podána 16 pacientům, z toho jednomu dvakrát. U všech pacientů byla selektivní blokáda úspěšná, tedy se zachovalou motorickou funkcí. Všichni pacienti měli na konci výkonu zlepšenou funkci operované končetiny.
Závěr:Naše zkušenosti ukazují, že selektivní blokáda může být přínosem u pacientů s poraněním šlachového aparátu. Péče o takovéto pacienty musí být komplexní a dlouhodobé výsledky a zlepšení funkce závisí na mnoha faktorech, v první řadě na kvalitní pooperační rehabilitaci.
Je opravdu hypoglykémie u dětí před operací častá?
Richtrová M., Žurek J., Košut P., Fedora M.
Klinika dětské anesteziologie a resuscitace, Lékařská fakulta Masarykovy univerzity a Fakultní nemocnice Brno
Cíle: Neustále se vedou diskuse o době lačnění před plánovanými výkony a výskytem hypoglykémie u dětí. Cílem naší studie bylo stanovit hodnoty glykémií před elektivním operačním výkonem a po něm u dětí po předchozím několikahodinovém lačnění.
Metody: Do prospektivní observační studie probíhající v období leden 2012 až květen 2013 byly zařazeny děti ASA I–II ve věku 0–18 let, u kterých se předpokládala délka trvání operace více jak 2 hodiny. Měřila se hodnota glykémie z prstu pomocí glukometru před operací (po úvodu do anestezie) a následně pak každých 60 minut. Jako hranice hypoglykémie byla zvolena hodnota menší než 3,3 mmol/l.
Výsledky: Celkem bylo do studie zařazeno 155 dětí, průměrný věk činil 5 let, hmotnost 21,9 kg a minimální doba lačnění u většiny pacientů byla 8 hodin.
Sedmnáct pacientů (10,9 %) mělo hypoglykémii před operací (průměr 2,7; min 1,6; max 3,2 mmol/l),138 (89 %) dětí bylo před operací normoglykemických (průměr 4,8; min 3,4; max 9,4 mmol/l). Z těchto 138 dětí se hypoglykémie během operace vyskytla u 7 (5 %) dětí (průměr v 60. minutě 3,2; min 2,7; max 4,4 mmol/l), 131 ze 138 (94,9 %) dětí mělo během operace normální hladiny glykémie (průměr 6,1; min 3,4; max 14,4 mmol/l).
Děti s tělesnou hmotností do 4 kg měly nižší glykémii před operací než děti nad 4 kg tělesné hmotnosti (průměr 3,9; min 1,6; max 5,6 mmol/l vs. průměr 4,7; min 2,3; max 9,4 mmol/l, p = 0,017).
Závěr: Hypoglykémie před plánovaným operačním výkonem se vyskytla u 10,9 % dětí (17 ze 155 dětí). Během operace se vyskytla hypoglykémie u 5 % dětí (7 ze 138 dětí).
Vzhledem k nálezu nižších hladin glykémie ve skupině dětí do 4 kg by tito pacienti mohli profitovat z předoperační přípravy glukózovými roztoky.
Je koagulopatie po resekčních operacích jater skutečný problém? Srovnání tromboelastografie a klasického hemokoagulačního vyšetření
Zatloukal J., Pradl R., Beneš J.
Anesteziologicko-resuscitační klinika Fakultní nemocnice Plzeň
Existuje řada prací týkajících se pooperační koagulopatie vzniklé v souvislosti s jaterní resekcí většího rozsahu. Tato poresekční koagulopatie je vysvětlována především krevní ztrátou během jaterní resekce a hlavně nedostatečnou syntetickou funkcí zbylého jaterního parenchymu v časném pooperačním období. V řadě studií byly pozorovány změny standardních hemokoagulačních parametrů (APTT, INR), a to s maximem v 1.–2. pooperačním dni a pokles hladiny trombocytů s maximem 3. pooperační den.
Tyto změny koagulačních parametrů mohou ovlivnit naši transfuzní strategii u těchto pacientů, mohou vést k odkladu zahájení prevence hluboké žilní trombózy a jsou také důvodem, proč se na řadě pracovišť nepoužívá epidurální analgezie jako metoda volby při resekčních operacích jater.
Avšak práce z posledních let, které se věnovaly stejné problematice, ale jako metodu k ověření poruchy hemokoagulace využívaly tromboelastografii poukazují na to, že po resekčních operacích jater hemokoagulační porucha nevzniká, naopak se často objevuje stav hyperkoagulace.
Tuto skutečnost jsme si sami ověřili na malé skupině vlastních pacientů, kteří podstoupili resekční operaci jater a u nichž jsme navzdory odchylce standardních hemokoagulačních parametrů při tromboelastografickém vyšetření hemokoagulační poruchu nediagnostikovali.
Závěr: Zdá se, že v řadě případů nám stadardní hemokoagulační vyšetření není schopno správně zhodnotit skutečný stav systému krevního srážení. U pacientů podstupujících resekční operace jater, a to i velkého rozsahu se s největší pravděpodobností nemusíme obávat zvýšeného výskytu koagulopatie v časném pooperačním období a není zřejmě důvodu, proč u této skupiny pacientů nepoužívat epidurální analgezii jako metodu volby.
Literatura:
1. Mohammed, M. Rotational thromboelastometry and standard coagulation tests for live liver donors. Clin. Transplant., 2013, 27E101-E108.
2. Lesley De Pietri Thromboelastographic changes in liver and pancreatic cancer surgery: hypercoagulability, hypocoagulability or normocoahulability? Eur. J. Anesthesiol., 2010, 27, p. 608–616.
Tromboelastometrie u pacientů v intenzivní péči před rutinními invazivními intervencemi
Lukáš P., Durila M., Vymazal T., Pelichovská M., Beroušek J.
KARIM Fakultní Nemocnice Motol
Cíle: Pilotní prospektivní observace nadřazenosti tromboelastometrie statickým koagulačním vyšetřením pacientů v intenzivní péči před rutinními invazivními intervencemi s rizikem následného krvácení.
Metody: Prospektivně byli identifikováni pacienti s patologickou hodnotou INR před invazivním výkonem s rizikem následného krvácení. Před vlastní intervencí byla dotazníkem zjištěna eventuální hypotetická terapeutická intervence ošetřujícím lékařem. Následně bylo provedeno tromboelastometrické vyšetření RoTEM® vyšetření ExTEM. Nebyla-li identifikována koagulační porucha v ExTEM, nebyly podány žádné krevní deriváty, bez ohledu na hodnotu statických koagulačních parametrů. Následně byly sledovány klinické projevy krvácení během a bezprostředně po provedení intervence.
Výsledky: Celkem 22 pacientů (15 mužů 7 žen). Intervence: 5krát operačně prováděná tracheostomie, 5krát hrudní drenáž, 5krát zavedení centrálního žilního katétru, 3krát plánovaná chirurgická revize, 2krát zavedení PEG, 1krát zavedení epidurálního katétru, 1krát výměna kardiostimulátoru.
Hodnoty: INR – průměrná hodnota 1,43 (1,20až 2,10); ExTEM: CT – průměrná hodnota 57,08 (41–74) sec, norma 38–79 sec, MCF – průměrná hodnota 73,52 (59–82) mm, norma 50–72 mm.
U žádného pacienta nebyly zaznamenány krvácivé komplikace během a 24 hodin bezprostředně po výkonu. Z dotazníku vyplynulo, že při neprovedení RoTEM, by ke korekci patologického INR bylo podáno 2–6 transfuzních jednotek (TU) čerstvě mražené plazmy (průměrně 3,24 TU na pacienta). V jednom případě bylo zvažováno podání 2 TU trombonáplavu.
Závěr: Naše dosavadní zkušenosti ukazují, že vyšetření RoTEM je u pacientů v intenzivní péči před elektivní chirurgickou intervencí efektivnější v predikci krvácivých komplikací než rutinně prováděná statická koagulační vyšetření – INR. Na konkrétních případech bylo prokázáno zbytečné a neindikované podání krevních derivátů ve snaze korigovat patologické hodnoty INR před výkonem. U žádného pacienta jsme nezaznamenali krvácivé komplikace i přes patologickou hodnotu INR před vlastním výkonem.
Sledování pacientů po kardiopulmonální resuscitaci
Zuchová B., Chovanečková Z., Suk P., Denéf M., Šrámek V.
Anesteziologicko–resuscitační klinika Fakultní nemocnice u sv. Anny v Brně, Masarykova univerzita v Brně
Cíle: Zhodnocení přežití a neurologického výsledku u pacientů po kardiopulmonální resuscitaci (KPR) z terénu, kteří byli transportování do Fakultní nemocnice u sv. Anny v Brně (FNUSA) nebo byli resuscitováni na oddělení nemocnice mimo ARK.
Metody: Byla provedena retrospektivní analýza všech nemocných ve FNUSA po KPR v období jednoho roku (5/2010 až 4/2011). Sledovali jsme deskriptivní parametry souboru, mortalitu a neurologický výsledek pomocí Glasgow outcome scale (GOS). Za příznivý neurologický výsledek bylo považováno GOS 4 nebo 5 (žádné nebo mírné neurologické poškození) dle Utsteinského protokolu.
Výsledky: Celkem bylo analyzováno 147 pacientů. Z toho 87 pacientů bylo resuscitováno v terénu týmy ZZSJMK a transportováno na Urgentní příjem FNUSA, 60 pacientů resuscitováno v nemocnici (mimo ARK). K hospitalizaci na ARK se po KPR dostalo pouze 120 pacientů, ostatní umírají přímo na UP nebo jsou v rámci nemocnice resuscitováni neúspěšně. Ze skupiny pacientů po KPR v terénu v nemocnici následně umírá 59 % pacientů a dobrý neurologický výsledek má 32 % pacientů. Pacientů po resuscitaci v nemocnici následně umírá 68 % a kvalitní přežití jsme zaznamenali u 16 % pacientů. Nejčastějším iniciálním rytmem byla asystolie, podíl fibrilace komor jako iniciálního rytmu byl častější v terénu. Pacienti, kteří měli jako iniciální rytmus fibrilaci komor, dosahovali lepšího neurologického výsledku (p < 0,01).
Závěr: Dobrého neurologického výsledku se z celkového souboru dožívá 25 % pacientů. Pacienti, kteří byli resuscitovaní v terénu, byli propuštěni s příznivým neurologickým výsledkem v 32 %. U pacientů se srdeční zástavou v nemocnici byla vysoká úspěšnost primární resuscitace, ale dobrý neurologický výsledek byl pouze u 16 % nemocných.
Výskyt perioperační hyperglykémie hodnocený metodou CGM – srovnání dvou souborů pacientů s IGT či DM 2. typu operovaných pro cévní komplikace na dolních končetinách
Poljaková I.1, 2, Chlup R.1,3, Poljak M.4
1Ústav fyziologie Lékařské fakulty Univerzity Palackého v Olomouci; 2Středomoravská Nemocniční – Nemocnice Přerov, a. s.; II. Interní klinika Fakultní nemocnice Olomouc; Gymnázium J. Škody, Přerov (statistické zpracování dat)
Cíle: Perioperační inzulinová rezistence je problémem zejména u osob s prediabetem (Impaired glucose tolerance – IGT) či DM 2. typu, jelikož představuje vystupňování jejich základní patofyziologické poruchy, přičemž hyperglykémie nad15 mmol/l je faktorem negativně ovlivňujícím průběh hojení. Monitorovali jsme soubory pacientů ze dvou zdravotnických zařízení. V prvním (I.) se prováděly operační výkony charakteru periferních amputací DK. Ve druhém (II.) se prováděly bypassové výkony „čisté“ cévní chirurgie. Srovnávali jsme perioperační kompenzaci obou souborů pacientů.
Metody: Subkutánní kontinuální monitorování glykémie (CGM) jsme zaváděli den před operací a ponechávali po dobu dvou až tří dnů. Použili jsme podkožní senzor a monitor Guardian REAL-Time (Medtronic Minimed, Northridge, CA, USA). V I. zařízení jsme sledovali skupinu 5 mužů průměrného věku 56,8 let (4 x DM 2. typu, 1 x IGT) s průměrným vstupním glykovaným hemoglobinem (HbA1C ) 7,4 % (dle IFCC). Průměrná délka operace v I. zařízení byla 34 minut; jednalo se o periferní amputace prstů DK, amputace transmetatarzální, v jednom případě amputace DK pod kolenem. Ve II. zařízení jsme sledovali skupinu 5 mužů průměrného věku 65,0 let (5 x DM 2. typu) s průměrným vstupním HbA1c 7,72 % (IFCC). Průměrná délka operace ve II. zařízení byla 169 minut; prováděny byly femoropopliteální bypassy s profundoplastikou, v jednom případě bypass aortobifemorální. Žádný z pacientů obou skupin nebyl v septickém ani kritickém stavu.
Výsledky: Prostřednictvím CGM jsme získali v I. zařízení celkem 4836 hodnot glykémie, z toho 1075 hodnot (22,2 %) bylo vyšších než 15,0 mmol/l. Ve II. zařízení jsme získali celkem 4100 hodnot glykémie, z nichž 348 (8,5 %) bylo vyšších než15 mmol/l.
Závěr: Přestože skupina diabetiků podstupujících bypassové výkony cévní chirurgie měla vyšší průměrný věk, vyšší vstupní HbA1C a podstatně delší operační výkon, výskyt patologické perioperační hyperglykémie nad 15 mmol/l byl u ní významně nižší než v souboru pacientů podstupujících amputační výkony pro jinak neřešitelnou poruchu trofiky tkáně.
Crash úvod do anestezie s rokuroniem
Beran T.
Nemocnice Na Bulovce, Praha
Cíl: Cílem crash úvodu (RSI) do celkové anestezie u pacienta s vysokým rizikem aspirace je jeho minimalizace
Metody: Vedle medikamentózní přípravy, „řádném odčerpání“ obsahu žaludku, polohování pacienta, je absolutní nutností připravený a odzkoušený výkonný odsávací systém. Intravenózní úvod do anestezie zůstává stále nejrozšířenějším. Po 3–5minutové preoxygenaci se většinou v rychlém sledu aplikuje intravenózní opiát, anestetikum následované relaxací depolarizačního (suxamethonium) nebo nedepolarizačního charakteru (v podstatě pouze rokuronium). Po ztrátě vědomí, odeznění spontánního dýchání a nástupu relaxace je provedena endotracheální intubace rourkou s manžetou.
Diskuse: Zvýšeným intragastrickým tlakem vlivem fascikulací při depolarizačním způsobu relaxace dochází k nejvyššímu nebezpečí regurgitace.
Od zavedení suxamethonia do klinické praxe v roce 1951 patří jednoznačně k nejčastěji užívaným k relaxaci při bleskovém úvodu. Pro řadu známých nežádoucích účinků, patří zároveň k nejkontroverznějším užívaným preparátům. Nedepolarizační relaxans rokuronium, uvedené do praxe v roce 1994, se díky svým komplexním vlastnostem blíží ideálnímu relaxans a nabízí alternativu suxametonia při crash úvodu.
Řada prospektivních studií, včetně naší z roku 2001 na 160 pacientech, potvrdila rychlost nástupu relaxační dávky 0,6–0,9 mg/kg t. hm. srovnatelnou s dávkou 1 mg/kg t. hm. suxamethonia během 60 sekund. Po zavedení specifického antidota rocuronia sugammadexu v roce 2009, s možností okamžité reverze relaxace rokuroniem 3 minuty po jeho podání aplikací sugammadexu 16 mg/kg t. hm. bez ohledu úpravy dávky vzhledem k věku a typu anestetik, významně rozšiřuje možnosti relaxace rocuroniem v akutních stavech.
Závěr: Aminosteroidní nedepolarizační relaxans rocuronium s rychlým nástupem účinku a možností rychlé reverze relaxačních účinků sugammadexem významně rozšiřuje jeho užití i v akutních scénářích. Přes vysokou cenu antidota a obecně malé zkušenosti s jeho užitím si přesto troufám tvrdit, že z tohoto pohledu i vlastních zkušeností bylo ideální relaxans pro crash úvod nalezeno.
Literatura:
1. Source, Lee C. Goodbye suxamethonium! Anaesthesia, 2009, 64, S1 : 73.
2. Mirakhur, R. K. Sugammadex in clinical practice. Anaesthesia, 2009, 64, S 1 : 45-54.
Kontinuální epidurální analgezie v léčbě pooperační bolesti u spondylochirurgických operací
Tyll T.1, Votava J.1, Protuš M.1, Beneš V.2, Vaněk P.2, Saur K.2
1Klinika anesteziologie, resuscitace a intenzivní medicíny 1. LF UK a ÚVN Praha; 2Neurochirurgická klinika 1. LF UK a ÚVN Praha
Cíle: Léčba pooperační bolesti je nedílnou součástí perioperační péče. Rozhodli jsme se porovnat metodu kontinuální epidurální analgezie katétrem zavedeným chirurgicky k operovaným segmentům se systémovým podáváním analgetik po spondylochirurgických výkonech na hrudní a bederní páteři. Cílem je prokázat jednak dobrou efektivitu tohoto způsobu analgezie, snížení spotřeby systémové analgezie včetně snížení počtu nežádoucích účinků, které jsou spojeny především se systémovým podáváním opioidů.
Metody: Studie stále probíhá. Celkově 40 pacientů podstupujících spondylochirurgický výkon na hrudní nebo bederní páteři je randomizováno buď do větve kontinuální epidurální analgezie s použitím směsi nízkokoncetrovaného lokálního anestetika s opioidem, nebo do větve systémové multimodální analgezie. Sledovanými parametry jsou: hodnocení bolesti dle vizuální analogové stupnice, četnost pooperační nauzey a vomitu, sledování neurologických, oběhových a ranných infekčních komplikací a sledování nákladů na léčbu.
Výsledky: Pilotní studie ukázala lepší kontrolu bolesti při užití epidurální analgezie proti analgezii systémové u stabilizačních operací páteře, které jsou z povahy výkonu více bolestivé, zatímco u dekompresí a miniinvazivních operací jsou obě metody srovnatelné. V ostatních sledovaných parametrech jsme nezaznamenali u obou skupin signifikantní rozdíly. Definitivní výsledky budou k dispozici v září 2013.
Závěr: Vzhledem k předběžným výsledkům se nám jeví kontinuální epidurální analgezie jako efektivní a bezpečná metoda v léčbě pooperační bolesti u spondylochirurgických operací na hrudní a bederní páteři s jasným přínosem především u rozsáhlejších stabilizací. Toto zjištění je ve shodě s literárními údaji.
Literatura:
1. Ortiz-Cardona, J., Bendo, A. A. Perioperative Pain Management in the Neurosurgical Patient. Anesthesiology Clinics, 2007, 25, 3, p. 655–674.
Lipozomální bupivakain – starý známý v novém kabátě
Křikava I.1, 2, Štourač P.1, 2
1Klinika anesteziologie, resuscitace a intenzivní medicíny FN Brno, 2Oddělení léčby bolesti FN Brno
Cílem sdělení je seznámit posluchače s novou lékovou formou lokálního anestetika bupivakainu.
Bupivakain je dlouze účinkující lokální anestetikum, které má výrazné limitace (především v dávkování) pro svoji výraznou toxicitu při vstupu do systémového řečiště. V posledních desetiletích je nahrazován méně toxickými anestetiky s dlouhým účinkem (ropivakain a levobupivakain). Vývoj lokálního anestetika s ještě delším účinkem zatím nevedl k úspěchu, a tak se snahy o dosažení prodloužení trvání blokády obrátily k vývoji nové lékové formy. Výsledkem byl již dobře známý bupivakain enkapsulovaný v lipidových částicích – liposomech. V nedávné době proběhly studie (převážně II. a III. fáze klinického zkoušení), které prověřily bezpečnost nového přípravku. Liposomální bupivakain umožňuje při aplikaci v lokální anestezii použití až čtyřnásobných dávek ve srovnání s klasickým bupivakainem. Při postupném uvolňování bupivakainu je prodloužený účinek v místě působení a plazmatické hladiny bupivakainu nedosahují prahu toxicity. V současné době není preparát registrovaný v ČR a indikace použití jsou zatím omezeny (operace hemoroidů, operace vbočeného palce), ale s ohledem na slibné výsledky provedených klinických zkoušení se dá očekávat rychlé rozšíření a širší uplatnění této lékové formy.
Literatura:
1. Bergese, S., Onel, E., Morren, M., Morganroth, J. Bupivacaine Extended Release Liposome Injection Exhibits a Favorable Cardiac Safety Profile. Regional Anesthesia and Pain Medicine, 2012, 37, 2, p. 145–151.
2. Naseem, A., Harada, T., Wang, D. L. et al. Bupivacaine Extended Release Liposome Injection Does Not Prolong QTc Interval in a Thorough QT/QTc Study in Healthy Volunteers. Journal of Clinical Pharmacology, 2012, 52, 9, p. 1441–1447.
Dvanáctileté zkušenosti s podáváním desfluranu v doplňované anestezii
Beran T. et al.
ARO, Nemocnice na Bulovce, Praha
Cíle: Retrospektivní studie hodnotící vlastní poznatky, zkušenosti, bezpečnost a efektivitu 6 500 použití volatilního anestetika desfluranu jako součásti doplňované anestezie od první aplikace v Čechách na jaře roku 2001 do jara roku 2013 u elektivních i akutních operačních výkonů v celé ASA škále u základních operačních oborů.
Metody: Po určení rizika výkonu a denitrogenaci byl proveden intravenózní úvod s výběrem krátkodobě účinkujících anestetik, doplněných opiodními analgetiky, dle potřeby relaxace, zajištění dýchacích cest intubací, laryngeální maskou a umělou plicní ventilací. Inhalační pokračování i.v. úvodu do anestezie dříve prováděno převážně standardním příkonem nosné směsi kyslíku se vzduchem 2–6 l/min. s koncentrací desfluranu 4–8% nebo v režimu low-flow s koncentrací 8–14% do MAC 0,8–1,0. V posledních dvou letech nejčastěji užíváno pravidlo 24 (Universität Tübingen) s MAC v intervalu 0,6–1,2. Pokračování anestezie v režimu low-flow, minimal-flow, podle délky výkonu a potřeby operativy doplňována opioidy a relaxací. U vybraných výkonů kombinace s regionální anestezií.
Výsledky: Na základě známých fyzikálně chemických vlastností desfluranu jsme se vyváženým intravenózním úvodem adekvátně doplněným opioidy vyhnuli rychlému nárůstu koncentrace desfluranu v krvi a případným nežádoucím projevům plynoucím z možné aktivace sympatiku. Jeho nízká solubilita v krvi a tkáních umožňuje rychlou a přesnou kontrolou hloubky anestezie a hemodynamiky. Ve srovnání s ostatními inhalačními anestetiky nejrychlejší nástup a hlavně odeznění účinku s klidným, předvídatelným zotavením a následným velmi rychlým návratem ochranných reflexů.
Závěr: Od první aplikace do dnešní doby jsme během doplňovaných anestezií s desfluranem nezaznamenali vážnou komplikaci při jeho užití pokrývající celé spektrum operačních výkonů od ambulantních anestezií až po mnohahodinové výkony. Je anestetikem budoucnosti, ideálním k LF a MF anestezii s komplexním využitím v anestezii dospělých.
Literatura:
1. Edmond, I., Eger, I. The pharmacology of inhaled anesthetics. 2002 : 227, 261.
2. Beran, T. Rychlost obnovy ochranných reflexů po anestezii desfluranem. XIV. národní kongres ČSARIM: abstraktum (přednáška).
PŘEDNÁŠKY
Sedativní a anxiolytické účinky flumazenilu. Experiment na potkanech a králících
Hess L.1, Votava M.2,3, Slíva J. 2, 3 , Málek J.2, Kurzová A.2
1IKEM Praha; 23. LF UK a FNKV Praha; 32. LF UK Praha
Cíle: Flumazenil se používá jako antidotum účinků benzodiazepinů na CNS. U lidí byly popsány velmi vzácně po jeho podání úzkost a agitovanost. Na druhé straně byly publikovány behaviorální studie u zvířat, kdy flumazenil účinkoval jako slabý parciální agonista. Cílem studie bylo charakterizovat účinek flumazenilu na dvou různých živočišných druzích.
Metody: Pokus byl schválen etickou komisí pro práci se zvířaty. V první části studie byl použit ultrazvukový vokalizační test (UVT) u 10 dospělých samců laboratorních potkanů kmene Wistar. Flumazenil v dávce 0,1, 1,0 a 10 mg/kg intraperitoneálně a UVT byl měřen po 30 minutách při bolestivém podnětu.
V druhé části byl podán intramuskulárně dom. latissimus dorsi flumazenil 0,1 mg králíkovi samotný nebo v kombinaci s midazolamem 0,5 mg/kg,vždy 10 zvířatům. Pro analýzu kardiorespiračních parametrů byl použit ANOVA test, hodnota p < 0,05 byla považována za významnou.
Výsledky: Flumazenil inhiboval ultrazvukovou vokalizaci u krys v závislosti na dávce. Statisticky signifikantní změny byly při dávce 1 mg/kg a ještě větší změny byly pozorovány při dávce 10 mg/kg. U králíků podání 0,1 mg flumazenilu způsobilo ztrátu polohového reflexu asi za 3 minuty po podání a efekt trval asi 10 minut. Pokud byl flumazenil podán spolu s midazolamem, ztráta polohového reflex nastoupila rovněž po zhruba 3 minutách, ale trvala déle než 20 minut. V žádném případě nedošlo ke statisticky významné změně v SpO2, tepové frekvenci a krevním tlaku.
Diskuse: Celá řada preklinických i klinických studií prokázala, že flumazenil ruší sedaci navozenou benzodiazepiny. Studií sledujících účinek samotného antidota je však velmi málo. Naše výsledky z experimentu na zvířatech jsou v jistém protikladu s výsledky u člověka, kde se předpokládá především anxiogenní efekt. Můžeme spekulovat, že u individuí, která mají anxiogenní chování či anticipují úzkost, může flumazenil mít anxiolytický účinek, zatímco u těch, kteří nevykazují známky úzkosti, může flumazenil působit anxiogenně.
Závěr: Překvapivě se prokázalo, že flumazenil má u krys anxiolytické účinky a rovněž vyvolává sedaci u králíků. Výsledky podporují názor, že flumazenil vykazuje vlastnosti agonisty-antagonisty a výsledný účinek závisí na výchozím stavu pokusného zvířete. Pro aplikaci v humánní medicíně je třeba dalších studií.
Podpořeno grantem IGA NT11284.
Porovnání vlivu použití rokuronia a sukcinylcholinu v rámci bleskového úvodu do celkové anestezie u císařského řezu na parametry poporodní adaptace novorozence – randomizovaná jednoduše zaslepená prospektivní intervenční studie
Kosinová M.1, Štourač P.1, 5, Adamus M.2, Seidlová D.3, Křikava I.1, Bártíková I.1, Klučka J.1, Štoudek R.1, Janků P.4, Hejduk K.5, Pavlík T.5, Gál R.1 a RocSuGIO výzkumná skupina (rocsugio.registry.cz)
1Klinika anesteziologie, resuscitace a intenzivní medicíny, FN Brno a LF MU; 2Klinika anesteziologie, resuscitace a intenzivní medicíny, FN Olomouc a LF UP v Olomouci; 3 II. ARO, FN Brno; 4Gynekologicko-porodnická klinika, FN Brno a LF MU; 5 Institut biostatistiky a analýz Masarykovy univerzity
Cíle: Cílem studie bylo prokázat rozdíl vlivu podání rokuronia a sukcinylcholinu v rámci bleskového úvodu (RSI) do celkové anestezie (CA) u císařského řezu na parametry poporodní adaptace novorozence.
Metody: Etická komise pro multicentrické studie FN Brno schválila prospektivní, intervenční, stratifikovaně randomizovanou, jednoduše zaslepenou studii. Do studijní databáze byly zaznamenávány demografické údaje novorozence (gestační stáří, pohlaví, porodní hmotnost) a parametry poporodní adaptace novorozence (pHau, pauO2, pauCO2, BE, APGAR skóre v 1., 5. a 10. minutě). V intervenční skupině (ROCSUG) bylo pro RSI podáno rokuronium (1 mg/kg), v kontrolní skupině (SUCNEO) sukcinylcholin (1 mg/kg). Indukce anestezie byla provedena propofolem (2 mg/kg), udržována byla do přestřižení pupečníku sevofluranem (do 1 MAC) a oxidem dusným (do 50 %). Obě skupiny byly popsány deskriptivně (průměr, medián, směrodatná odchylka) a rozdíl na 5% hladině významnosti byl testován Mannovým-Whitneyovým testem(SPSS 21).
Výsledky: V období 9/2012–2/2013 bylo do studie zařazeno 109 rodiček (ROCSUG 55, SUCNEO 54) a 120 novorozenců (ROCSUG 58, SUCNEO 62). Mezi skupinami jsme nepozorovali statisticky významný rozdíl ve sledovaných parametrech (p > 0,05): hmotnost novorozence [g] (2926 ± 738; 2929 ± 904; p = 0,948), pohlaví plodu (p = 0,855), gestační stáří (37 ± 2,8; 37 ± 2,9; p = 0,406), pHau (7,3 ± 0,1; 7,3 ± 0,06; p = 0,784), pauCO2 (6,8 ± 1,24; 6,6 ± 0,94;p = 0,181), pauO2 (3,9 ± 2,69; 4,4 ± 2,29; p = 0,073), BE (-2,9 ± 2,75; -3,5 ± 2,62; p = 0,120), Apgar skóre v 1. minutě (8 ± 2,6; 8 ± 1,9; p = 0,174), 5. minutě (9 ± 2,0; 9 ± 1,6; p = 0,076) a v 10. minutě (9 ± 1,9; 9 ± 1,4; p = 0,078).
Závěr:Podání rokuronia v rámci RSI u celkové anestezie pro císařský řez nevede ke statisticky významnému zhoršení parametrů poporodní adaptace novorozence v porovnání s podáním sukcinylcholinu.
Podpořeno grantem IGA NT 13906-4/2012. ClinicalTrials.gov ID: NCT01718236.
Vaskulární poziční systém (VASONOVA) – nová metoda pro přesné umístění centrálního žilního katétru
Wagner R.1, Černošek J.1, Pokorný P.2, Vašek V.3
1Oddělení kardioanestezie; 2Oddělení kardiologie, CKTCH Brno; 3Teleflex Medical
Cíle: Přesné umístění konce centrálního venózního katétru (CVK) je důležité z hlediska správné funkce a frekvence komplikací. Optimální místo konce katétru je kavoatriální junkce (CAJ). Vyšší umístění zvyšuje riziko trombózy vény 16krát, nižší umístění zvyšuje riziko arytmií [1]. Nová metoda určuje polohu katétru kombinací EKG a dopplerovského měření. Cílem této studie byla validace metody pomocí zobrazení jícnovou dvourozměrnou echokardiografií (2D ECHO) u kardiochirurgických pacientů.
Metoda: Do studie bylo zařazeno 16 pacientů(7 žen, 9 mužů, stáří 70 ± 12 let) operovaných v mimotělním oběhu pro ICHS nebo aortální vaduv r. 2013. Po úvodu do narkózy byla provedena punkce v. jugularis interna nebo anonyma a zaveden dvojcestný žilní katétr 8,5 F délky 15–16 cm. Následně byla do katétru zavedena tenká sonda a poloha konce katétru upravena tak, aby sonda detekovala CAJ (P vlnu a bifázický krevní proud. Pomocí 2D ECHO bylo zobrazeno CAJ a změřena vzdálenost špičky katétru od CAJ.
Výsledky: Správné umístění katétru bylo verifikováno pomocí 2D ECHO u 12/16 pacientů. Vzdálenost špičky katétru od CAJ byla 1,16 ± 2,8 cm. U 2 pacientů nebylo dosaženo správné pozice pro použití krátkého katétru, u jednoho pacienta selhala metoda v důsledku detekované trikuspidální regurgitace (změna charakteru toku krve). Jeden pacient měl dislokovaný katétr do v. subclavia, který byl následně reponován.
Závěr: Jícnová 2D ECHO potvrdila, že Vaskulární poziční systém je vhodná metoda pro umístění konce CVK do správné pozice. Oproti kontrole pozice RTG hrudníku, zkracuje zahájení péče a snižuje radiační zátěž.
Literatura:
1. Cadman, A. et al. To clot or not to clot? That is the question in central venous catheters. Clinical Radiology, 2004, 59, p. 349–355.
NIRS u endarterektomií karotid – první zkušenosti
Horáček M.1, Novotný K.2, Mošna F.1, Vymazal T.1
1Klinika anesteziologie, resuscitace a intenzivní medicíny; 2Klinika kardiovaskulární chirurgie 2. LF UKa Fakultní nemocnice v Motole, Praha
Cíle: Nově dostupnou blízko-infračervenou spektroskopií (NIRS) ověřit bezpečnost postupu u endarterektomií karotid (KEA) v regionální anestezii.
Metody: KEA jsme prováděli v kombinovaném povrchním a intermediálním krčním bloku doplňovaném podle potřeby infiltrací lokálním anestetikem chirurgem. Neurologický stav pacientů v průběhu operace jsme sledovali metodou FAST (Face, Arm, Speech Test). rSO2 jsme monitorovali přístrojem INVOS 5100 C s optodami ve frontální oblasti bilaterálně podle doporučení výrobce. Pokles rSO2 o ≥ 20 % výchozí hodnoty (T0) jsme považovali za ukazatel ischémie mozku [1].
Výsledky:U 17 pacientů (11 mužů [65 %] a 6 žen [35 %]) průměrného věku 69 ± 8 (56–84) let bylo dosud provedeno 11 KEA vlevo, 6 vpravo. Konverze na celkovou anestezii nutná v 1 případě (6 %) pro zhoršení neurologického stavu, kdy byl rovněž zaveden i zkrat. Počáteční hodnoty rSO2 (T0) byly v rozmezí 66 ± 12 (48–90) % na operované straně (ipsilaterálně), kontralaterálně 67 ± 12 (46–88) %. Při inhalaci kyslíku polomaskou s příkonem2 l/min se rSO2 zvýšila průměrně o 10 % (-5 až 45) i při normální saturaci hemoglobinu kyslíkem pulsní oxymetrií. rSO2 před svorkou (T1) byla ipsilaterálně 72 ± 9 (58–87) %, kontralaterálně 72 ± 9 (56–85) %. Po nasazení svorky klesla rSO2 proti T1 o 17 ± 12 (2–41) % ipsilaterálně, kontralaterálně o 5 ± 7(-6 až 18) %. Ischémii mozku podle rSO2 jsme zjistili vždy jen ipsilaterálně u pěti pacientů (29 %, pacient 4, 5, 9, 16, 17), přičemž ve čtyřech případech se tato ischémie neprojevila neurologicky, a proto jsme zkrat nezavedli. Naopak u 1 pacienta se objevily neurologické příznaky již při rSO2 ≥ 70 %, tj. při poklesu jen o 10 %, a proto jsme zkrat zavedli. K ischémii s poklesem rSO2 o 34 % na hodnotu 50 % však u něj došlo až při vyjímání zkratu, což bylo rovněž spojeno s neurologickými příznaky. U nikoho nebyla ischémie důsledkem hypotenze či hyposaturace.
Závěr: NIRS potvrzuje dostatečnou oxygenaci mozku v období svorky, nedojde-li k poklesu významnému rSO2. Pokles rSO2 však nemusí vždy znamenat klinicky významnou ischémii. NIRS může zvýšit bezpečnost u osob omezeně spolupracujících (např. jazyková bariéra). Navíc, NIRS může pomoci při predikci rizika mozkového hyperperfuzního syndromu (bude publikováno).
Literatura:
1. Samra, S. K. et al. Evaluation of a Cerebral Oximeter as a Monitor of Cerebral Ischemia during Carotid Endarterectomy. Anestesiology, 2000, 93, p. 964–970.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Acidobazická rovnováhaČlánek Oceněné práce 2013Článek Kongresy a konferenceČlánek Právo, etika, náš obor a my
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2014 Číslo 2- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Statické a dynamické testy v řízení volumoterapie
- Ultrazvukové vyšetření aorty v urgentní medicíně
- Současné postupy v porodnické anestezii IV. – anesteziologické komplikace u císařského řezu
- Acidobazická rovnováha
- Mozková (mikro)cirkulace – základní struktura a funkce
- iNO a ARDS: Vyšetřování skončilo, zapomeňme!
-
The Canadian Critical Care Nutrition Guidelines in 2013
An Update on Current Recommendationsand Implementation Strategies - Doporučený postup před odběrem orgánů od zemřelých dárcůpo nevratné zástavě oběhu
- Pojem standardu péče v kontextu reformních změn
-
XX. kongres ČSARIM
Brno 2013 - MUDr. Peter Gašparec (14. 12. 1951 – 29. 11. 2013)
- Zemřel emeritní primář MUDr. Jiří Brabec (31. 8. 1925 – 19. 2. 2014)
- European Association of Cardiothoracic Anaesthesiologists v roce 2014
- Oceněné práce 2013
- Jubilejní XX. kongres České společnosti anesteziologie, resuscitace a intenzivní medicíny
- Kongresy a konference
- Stanovisko výboru ČSARIM k návrhu rozsahu požadovaných kompetencí v ultrazvukových metodách pro lékaře oboru Anesteziologiea intenzivní medicína
- Zamyšlení nad XX. kongresem ČSARIM v Brně
- Extrakorporální membránová oxygenace a respirační selhání
- Právo, etika, náš obor a my
- Fast-track není jen fyziologická anestezie
- Hodnoty diference silných iontů (SID) u kriticky nemocných pacientů s normálními hodnotami arteriálního pH, pCO2, BE a HCO3-a jejich vliv na mortalitu
- Metody mimotělní oxygenacea eliminace CO2 určené primárně k náhradě plicních funkcí
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Acidobazická rovnováha
- Statické a dynamické testy v řízení volumoterapie
- Současné postupy v porodnické anestezii IV. – anesteziologické komplikace u císařského řezu
- Extrakorporální membránová oxygenace a respirační selhání
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



