-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Chronické nehojící se rány v geriatrii
Chronic non-healing wounds in geriatrics
Chronic non-healing wounds represent a frequent comorbidity among geriatric patients. Non-healing wounds increase patients‘ morbidity and mortality and significantly decrease their quality of life. Prognosis of these wounds depends on etiology, overall health condition of the patient and also on the proper treatment. In this review we outline the classification of non-healing wounds and focus in more detail on the most frequent types: venous and arterial leg ulcers, diabetic foot syndrome and pressure ulcers.
Key words:
diabetic foot ulcers – chronic venous insufficiency – chronic wounds – limb ischemia – non-healing wounds – pressure ulcers
Autoři: Vojtěch Mezera; Ivo Bureš
Působiště autorů: Geriatrické centrum, Pardubická nemocnice, Nemocnice Pardubického kraje, a. s.
Vyšlo v časopise: Vnitř Lék 2018; 64(11): 1098-1104
Kategorie: Přehledné referáty
Souhrn
Chronické nehojící se rány představují častou komorbiditu mezi geriatrickými pacienty. Nehojící se rány zvyšují morbiditu i mortalitu pacientů a významně snižují jejich kvalitu života. Prognóza co do zhojení záleží na etiologii rány, celkovém stavu pacienta a také správné léčbě. V tomto přehledovém článku nastíníme klasifikaci nehojících se ran a podrobněji se budeme věnovat těmto nejčastějším typům: žilním a arteriálním bércovým vředům, syndromu diabetické nohy a dekubitům.
Klíčová slova:
dekubitus – chronická žilní insuficience – chronické rány – ischemická choroba dolních končetin – nehojící se rány – syndrom diabetické nohy
Definice a rozdělení
Pod pojmem rána se rozumí porušení integrity kožního krytu. Podle způsobu vzniku, rozsahu, hloubky, a především podle délky trvání, se rány dělí na akutní a chronické.
Nehojící se rány, též zvané chronické rány, jsou v široké definici rány, které nevedou k obnově anatomické a funkční integrity tkáně. Proces hojení je u nich narušen jak časově, tak i patofyziologicky. V angličtině se můžeme setkat s pojmy chronic wound [1], non-healing wound [2] či hard-to-heal wound. V tomto článku se pro přehlednost budeme držet označení nehojící se rána.
Faktory přispívající ke chronicitě rány mohou být dány charakteristikou rány (anatomická lokalizace, velikost a hloubka, ischemie, přítomnost zánětu nebo infekce), pacienta (malnutrice, vysoký věk, diabetes mellitus), ale také poskytovanou péčí. Nehojící se rány výrazně snižují kvalitu života pacientů, ať již bolestí, snížením pohyblivosti či zhoršením sociální situace [3]. V některých případech mohou nehojící se rány vést i k sepsi a úmrtí [1,4]. Geriatričtí pacienti se vyznačují komorbiditami (diabetes mellitus, malnutrice, polypragmazie), které u nich zvyšují riziko jak vzniku, tak chronifikace ran [5]. U pacientů i experimentálních zvířat byl prokázán nárůst tzv. senescentních (přestárlých) buněk v kůži a pokles aktivity některých mitochondriálních enzymů s věkem. Senescentní buňky nejsou schopné proliferace a produkují řadu působků, které ovlivňují činnost okolních buněk [6,7]. Dalším rysem stárnoucí kůže je vyčerpání kmenových buněk [8].
Nehojící se rány začínají jako akutní poranění, ale neprochází obvyklými fázemi hojení zejména z důvodu opakovaného poškození traumatem, ischemií či lokální infekcí. Opakované poškození tkáně se pak vyznačuje vyšší produkcí prozánětlivých cytokinů a nižší produkcí růstových faktorů, než je tomu u akutních ran. Nehojící se rány mají rovněž vyšší aktivitu proteáz než rány akutní, nejčastěji jsou popisovaná zvýšení matrix metaloproteáz 2, 8, 9 a elastázy. Takto dochází k degradaci komponent mezibuněčné hmoty [1,9]. Navzdory teoretickému základu k léčbě inhibitory matrix metaloproteáz zatím není dostatek důkazů pro jejich rutinní používání [10]. Slibně vypadá použití růstových faktorů nebo plazmy obohacené o destičky v léčbě diabetických defektů, i když data jsou zatížena možným bias [11–13]. Ke zhojení bércových vředů žilní etiologie a syndromu diabetické nohy mohou pomoci štěpy s mezibuněčnou hmotou [13,14]. Dalšími možnostmi do budoucna jsou mezenchymové kmenové buňky, epidermální náhrady kůže či štěpy z placenty [13].
Nehojící se rány můžeme rozdělit podle etiologie:
- bércové ulcerace venózní etiologie
- bércové ulcerace arteriální etiologie
- dekubity
- diabetické defekty (syndrom diabetické nohy)
- kožní vředy v terénu lymfedému
- per secundam se hojící operační rány
- atypické: malignity, postiradiační defekty, defekty při revmatologických chorobách [2,15]
Každá rána se pak může nacházet ve 3 různých fázích hojení:
- 1. fáze exsudativní (čistící), ve které dochází k zástavě krvácení a čištění rány
- 2. fáze proliferační (granulační) s tvorbou nové granulační tkáně a cévní proliferací
- 3. fáze epitelizační s diferenciací epitelu a tvorbou jizvy [15]
Dále se pak rány liší podle přítomnosti infekce a dle míry sekrece. Uvedené rozdělení spolu s různou velikostí naznačují obrovskou rozmanitost nehojících se ran. Obecným přístupem je zvládnutí symptomů, zlepšení celkového stavu pacienta, objasnění etiologie rány a volba správného krytí.
Zvládnutí symptomů
Jak již bylo uvedeno výše, nehojící se rány omezují kvalitu života zejména bolestí, sníženou mobilitou a sociálním znevýhodněním. Proto je potřeba nastavit řádná analgezie [1], za hospitalizace lze s efektem využít analgetických infuzí, injekční aplikace analgetik či inhalační analgezie. Analgezie musí být účinná zejména během převazů ran [16].
Pro chronické bolesti a sociální znevýhodnění musíme aktivně pátrat po projevech deprese a začít je léčit. Rovněž správně prováděné převazy snižují bolestivost rány a případný zápach [3,16].
Zlepšení celkového stavu pacienta
Kromě psychického aspektu diskutovaného výše je nutné dbát o náležitou hydrataci a výživu pacienta [16], neboť právě malnutrice přispívá ke vzniku některých ran či jejich chronifikaci [16–18]. Pokud k zajištění příjmu živin nestačí podávaná strava, je nutné využít suplementaci živin, např. formou sippingu. Pacienti s projevy dehydratace, zvýšenou teplotou, zvracením, průjmy či výrazné sekrece z ran potřebují zvýšený příjem tekutin [16]. K dalším krokům můžeme zařadit léčbu sepse, srdečního selhání či jiného akutního či chronického interního onemocnění. Znalost kognice pacienta je nutná v přípravě terapeutického plánu.
Objasnění etiologie rány
Níže uvedené schéma nabízí vodítko pro posouzení typu rány z hlediska etiologie již na základě anamnestických dat a klinického vyšetření:
- bércové ulcerace venózní etiologie – rány v terénu chronické žilní insuficience, výrazně secernující, nejčastěji na mediální straně bérce
- bércové ulcerace arteriální etiologie – rány na dolních končetinách u pacientů s projevy aterosklerózy jiných orgánů (stav po cévní mozkové příhodě či po infarktu myokardu), nehmatný tep na periferii, sekrece nízká, výrazně bolestivé, s úlevou při svěšení končetin [19]
- dekubity – u pacientů imobilních a malnutričních, v predilekčních lokalitách (sakrum, trochantery, paty, ale také lopatky a týl hlavy)
- diabetické defekty (syndrom diabetické nohy) – u pacientů s komplikovaným diabetes mellitus, většinou akrální lokalizace
- kožní vředy v terénu lymfedému
- atypické: malignity, postiradiační defekty, defekty při revmatologických chorobách [2,15]
Při vyšetření rány hodnotíme umístění, stupeň (zejména u dekubitů a syndromu diabetické nohy), velikost, barvu spodiny, okraje a okolí rány, sekreci a zápach, přítomnost podminování nebo píštělí. Pokud rána zasahuje do blízkosti kosti, je nutné provést zobrazovací vyšetření pro vyloučení osteomyelitidy [16].
Volba správného krytí
U většiny nehojících se ran je krytí gázou nevhodné z důvodu bolestivého snímání, a tím i dodatečné traumatizace tkáně, případně i pro riziko vysychání rány [13,16]. Moderní krytí pro vlhké hojení ran jsou nepřilnavá, udržují vlhké prostředí a vyžadují méně časté výměny. Např. hydrokoloidy se při kontaktu s tekutinou mění v gel, a tím jsou pak snadno odstranitelné. Používání moderních krytí má oporu v závěrech velkého množství studií včetně metaanalýz, ovšem obecně se konstatuje, že žádné z moderních krytí nelze jednoznačně označit za nejlepší [13]. Navzdory vyšším cenám moderních materiálů mohou tato krytí ve výsledku ušetřit peníze, neboť snižují bolest, riziko infekce, tím pádem i náklady na analgezii, antibiotika a hospitalizace.
Každou výměnu primárního krytí (v kontaktu se spodinou rány) je potřeba začít dezinfekcí okolí rány. Následuje očištění rány a odstranění případných nekróz, cizích těles, avitálních fragmentů kostí nebo fibrinového povlaku, tzv. debridement. Ten může být mechanický, enzymatický nebo za použití larev [19]. Výjimkou je v tomto suchá černá nekróza (eschara): pokud nejeví známky podminování, je třeba ji považovat za ochrannou vrstvu a s odstraňováním vyčkat; tato naopak potřebuje suché prostředí [16,20].
Moderní krytí můžeme rozdělit podle propustnosti na okluzivní, semipermeabilní a permeabilní. Další rozdělení je dle typu materiálu: hydrokoloidy (včetně hydrovláken), filmy, pěny, hydrogely, algináty, bezbuněčné nosiče kolagenu, krytí s aktivním uhlím, krytí medové, biokeramické, antiseptické. Absorpční kapacita je různá od téměř žádné (filmy), přes nízkou (hydrogely) po vysokou (pěny, hydrokoloidy a algináty) [13]. Pro snadnou orientaci přikládáme jednoduché schéma.
Schéma. Schematické rozdělení vhodného krytí dle charakteru rány 
Filmy
Jsou to tenká polopropustná, někdy průhledná krytí, tvořená ze syntetických polymerů. Lze je využít na rány bez sekrece pro podporu epitelizace. Jsou rovněž uváděna jako nejvhodnější pro krytí odběrových ploch kožních štěpů [13].
Pěnová krytí
Tato krytí mají často více vrstev, přičemž část přiléhající ráně může být hydrofilní a odvádí lépe sekret, zatímco porózní absorpční část je hydrofobní, a udržuje tak tekutinu mimo spodinu. U většiny typů je navíc přítomna 3. vrstva, která naopak tvoří bariéru a zabraňuje vysychání rány. Naproti tomu pěny bez vrstev se hodí do dutin. Pěny jsou nejčastěji vyráběny z polyuretanu. Kromě absorpce je výhodou pěnových krytí udržení stálé teploty, čímž poskytují optimální podmínky pro aktivitu buněk zúčastněných v hojení. Pěnová krytí lze použít pro krytí ran se střední až vysokou sekrecí, v závislosti na typu pěny lze aplikovat prakticky ve všech fázích hojení.
Hydrokoloidní krytí
Tato krytí obsahují karboxymetylcelulózu, želatinu nebo pektin. Tato krytí se při kontaktu se sekretem mění v gel. Některá z nich obsahují alginát pro zvýšení absorpční schopnosti. Hydrokoloid ve formě gelu pak dobře kopíruje spodinu rány, a tím ji zcela odděluje od okolí. Na spodině rány je pak navozena hypoxie a nízké pH, což podporuje angiogenezi a zabraňuje množení bakterií.
Hydrogely
Hydrogely obsahují vysoké procento vody. Jejich absorpční schopnost je relativně nízká, jsou schopny spodinu rány zvlhčovat. Výhodou je dočasné ochlazení povrchu rány ihned po aplikaci, což zmírňuje bolestivost. Díky výrazně vlhkému prostředí poskytují hydrogely podmínky pro aktivitu enzymů, a tím podporují autolytický debridement. Podobně jako hydrokoloidy mají hydrogely výhodu ve vytvarování podle spodiny rány, a tím její minimální traumatizaci. Díky jejich chladivému účinku jsou krytím první volby u popálenin.
Algináty
Jsou tvořeny za solí sodíku a vápníku kyseliny alginové, izolované z hnědých mořských řas. Po kontaktu s ránou dochází k výměně iontů a změně krytí v gel. Výměna iontů (přesněji řečeno dodání vápníku) rovněž podporuje hemostázu. Algináty dokáží absorbovat 15–20násobek své hmotnosti, což je nabízí pro použití u středně až hodně secernujících ran. Naopak jsou kontraindikovány u ran bez sekrece, neboť by hrozila jejich adheze a bolest při snímání [13,15].
Při volbě krytí je potřeba zhodnotit fázi hojení rány (čistící, granulační, epitelizační)
- V první fázi se snažíme o sanaci spodiny rány. Pokud je rána výrazně secernující, je vhodné aplikovat krytí s vysokou adsorpční schopností. Pohlcením sekretu předcházíme maceraci okolí, a tím snižujeme riziko zvětšování rány [13,19]. Mezi tato krytí patří algináty, krytí s aktivním uhlím, škrob (kadexomer), pěny nebo hydrokoloidy. V případě lokálních známek infekce využíváme krytí s antiseptickou složkou, zejména s jodem nebo stříbrem. Jinou variantou jsou krytí, která vážou bakterie na základě fyzikálních vlastností, čímž zamezují vzniku rezistence a uvolnění endotoxinu z odumřelých bakterií. Variantou možnou jen za hospitalizace pro nutnost výměny 3krát denně jsou obklady se superoxidovaným roztokem, s roztokem obsahujícím oktenidin nebo polyhexanid a undecylenamidopropylbetain.
- Ve druhé fázi odstraňujeme jen fibrinové povlaky, k tomu lze využít exkochleační lžičku. Následně aplikujeme krytí, která poskytují podmínky vlhkého hojení. Zde lze využít hydrokoloidy, hydrovlákna nebo pěnová krytí, dále hydrogely nebo krytí s aktivním uhlím. Exsudační i granulační fázi zároveň lze podpořit podtlakovým krytím, které odvádí sekret a zároveň podporuje granulaci. I zde však musí předcházet řádný debridement [16].
- Ve třetí fázi využíváme zejména pěnová nebo filmová krytí podporující epitelizaci a zároveň poskytující mechanickou ochranu rány.
Zapomínat nesmíme ani na okolí rány, v kterém pátráme po maceraci, šupinatění nebo olupování, erytému, zánětu pojivové tkáně, kontaktní dermatitidě či ekzému [19]. Okolí rány lze s ohledem na jeho stav ochránit např. mastí s oxidem zinku, krémem s antimykotikem nebo kortikoidem. Rovněž lze využít filmových krytí ve spreji nebo v tekuté formě.
Výčet moderních materiálů přesahuje rámec této publikace. Asi nejrozsáhlejší přehled moderních materiálů lze nalézt v letošním shrnujícím materiálu European Wound Management Association [13], včetně obchodních názvů pak online na http://www.hojeniran.cz/moderni-lecba/kryti.aspx. Tyto materiály patří mezi zdravotnické prostředky předepisované na poukaz – pro vlhké hojení ran mají zdravotní pojišťovny kategorii 01.02.
Bércové vředy
Bércový vřed se vyskytuje u dospělých s prevalencí 0,15–1 %. U lidí ve věku nad 80 let je výskyt přibližně 10krát vyšší než u celé populace, tedy až 20/1 000 obyvatel. Většina bércových vředů je žilní etiologie – na podkladě refluxu či bloku žilní krve. Dalších 20 % bércových vředů je arteriální etiologie, tedy na podkladě nedostatečného přítoku tepenné krve. Dalšími příčinami mohou být diabetes mellitus (tyto budou probrány samostatně), revmatoidní artritida, jiná autoimunitní onemocnění, zhoubné nádory nebo tropická infekční onemocnění [14,15,19], tyto atypické rány však nejsou předmětem našeho článku. Základní vyšetřovací algoritmus zahrnuje biochemické a hematologické vyšetření, mikrobiologická kultivace z rány a ultrasonografické vyšetření tepen a žil dolních končetin. Antibakteriální léčba, ať již formou celkové antibiotické terapie, nebo lokálních antiseptických krytí, není indikována rutinně, nýbrž až v případě známek infekce rány. Zejména v případě ran netypického vzhledu je vhodné pomýšlet na jiné etiologie a provést revmatologický screening (revmatoidní faktor, ASLO, cirkulující imunokomplexy, antikardiolipinové protilátky, antinukleární protilátky a protilátky proti cytoplazmě neutrofilů), sérologické vyšetření na Treponema pallidum a HIV, případně histologické vyšetření vzorku z rány [15,19]. Biopsie rány je indikovaná při jasně atypickém vzhledu nebo při 6měsíční neúspěšné léčbě. Na atypickou etiologii nám může napovědět i vzhled rány: hluboké ostře ohraničené rány s purpurou v okolí jsou typické pro vaskulitidy, výrazně zánětlivé okraje a hnisavá spodina pro pyoderma gangraenosum, růst tkáně připomínající hypergranulace pro kožní nádory [19].
Bércové vředy žilní etiologie
Bércový vřed žilní etiologie (obr. 1.1) je definován jako poškození kůže dolní končetiny na podkladě zvýšeného tlaku v žilách dolních končetin. Patofyziologickým podkladem je reflux nebo obstrukce toku žilní krve [14]. Přibližně 93 % žilních bércových vředů se zhojí během 1 roku, avšak zbylých 7 % zůstane nevyléčených během 5 let. Navíc je během 3 měsíců po zhojení defektu až 70 % riziko recidivy. Pomýšlet na ně musíme u pacientů po prodělané hluboké žilní trombóze nebo pacientů se známkami chronické žilní insuficience: varikózní žíly, venektázie okolo kotníku, otok končetiny, depozita hemosiderinu, atrofia blanca, indurace kůže a podkoží (dermatoliposkleróza). Subjektivní stížnosti pacienta budou: bolest, pocit tuhosti a těžké končetiny, svalové křeče nebo podráždění kůže. Typickou lokalizací defektu je retromaleolární oblast, zejména na mediální straně [19].
Obr. 1. 1. Bércový vřed žilní etiologie, na obrázku zachycena atrofie podkoží, depozita hemosiderinu a venektázie 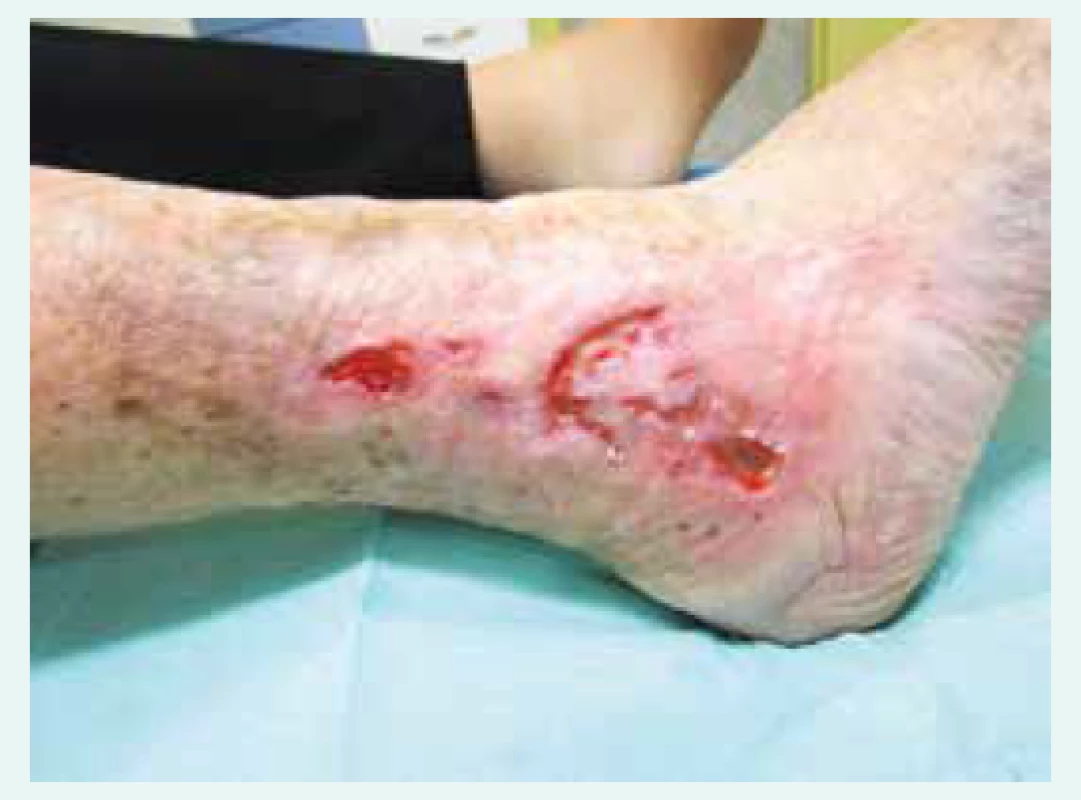
Pacient s bércovými vředy žilní etiologie bude profitovat z elevace končetiny, pohybu a používání kompresních bandáží nebo punčoch, a to jak během léčby vředu, tak pro prevenci recidiv. Vícevrstevná bandáž je pro zhojení defektu účinnější než jednovrstevná a vyšší kompresní tlak (> 40 mm Hg) je účinnější než nízký (< 20 mm Hg) [1,14,19]. Pokud jsou u pacienta indikovány komprese, měly by být aplikovány celoživotně, neobjeví-li se tepenná nedostatečnost nebo změna tvaru končetiny. Před rozhodnutím o aplikaci kompresních punčoch nebo bandáží je potřeba zhodnotit tepenné zásobení, ideálně využitím měření kotníkového tlaku a výpočtu indexu kotník/paže. Index < 0,5 nebo klinické známky ischemie jsou absolutními kontraindikacemi [19]. Z farmakoterapie zvyšuje šanci na zhojení bércového vředu pentoxifylin [14] a zřejmě některá venotonika [21]. Chirurgický výkon na povrchových žilách dolních končetin není během léčby vředu rutinně prováděn, ale nesporně snižuje riziko recidiv. Nejčastěji používanými výkony jsou ligace perforátorových žil, stripping v. safena nebo kombinace obou. Endoskopický subfasciální výkon na perforátorových žilách je výhodný pro nízké riziko infekce rány [14].
Bércové vředy arteriální etiologie
Na bércové vředy arteriální etiologie (obr. 1.2) je potřeba pomýšlet u pacientů s projevy aterosklerózy jiných orgánů (stav po cévní mozkové příhodě nebo po infarktu myokardu). Tito pacienti mají klaudikační bolesti (případně až klidové), oslabení až vymizení pulzací na periferii končetiny a zpomalený kapilární návrat. Ischemické defekty mají typicky charakter suché nekrózy prstů nohou, ale mohou se vyskytovat i na ventrální nebo laterální straně bérce nebo na dorzu nohy. Obvykle jsou hluboké a ostře ohraničené s nepravidelnými okraji. Okolní tkáň bývá atrofická se ztrátou ochlupení a hypertrofií nehtů [19,20]. Pacient s arteriálními vředy potřebuje zobrazovací vyšetření končetinových tepen a případně revaskularizační výkon [19].
Obr. 1. 2. Bércový vřed arteriální etiologie, defekt je nápadně ostře ohraničený 
Bércové vředy smíšené (žilní a arteriální)
Mezi 15–20 % pacientů s žilními vředy má rovněž tepennou nedostatečnost. Takovéto defekty pak mají smíšené charakteristiky žilních a arteriálních defektů. Mohou se nacházet na mediální i laterální straně dolní končetiny, mohou být i cirkulární. Rovněž pacienti se smíšenými defekty prokazatelně profitují z kompresních bandáží při použití menšího stupně komprese [19]. Pozor je třeba dát na stárnoucí pacienty, u nichž jsou defekty od počátku diagnostikovány jako venózní, ale s věkem se může postupně přidávat arteriální složka.
Dekubity
Dekubity vznikají dlouhodobým stlačením kůže proti podložce především v rizikových místech, např. na patách, kotnících, hlavě, v oblasti křížové kosti (obr. 2), lopatek, páteře. Ve tkáních, na které působí dlouhodobě vyšší tlak, dochází k poruše prokrvení, k deformitě a destrukci buněk a posléze ke vzniku dekubitů.
Obr. 2. Dekubitus IV. stupně v gluteální krajině 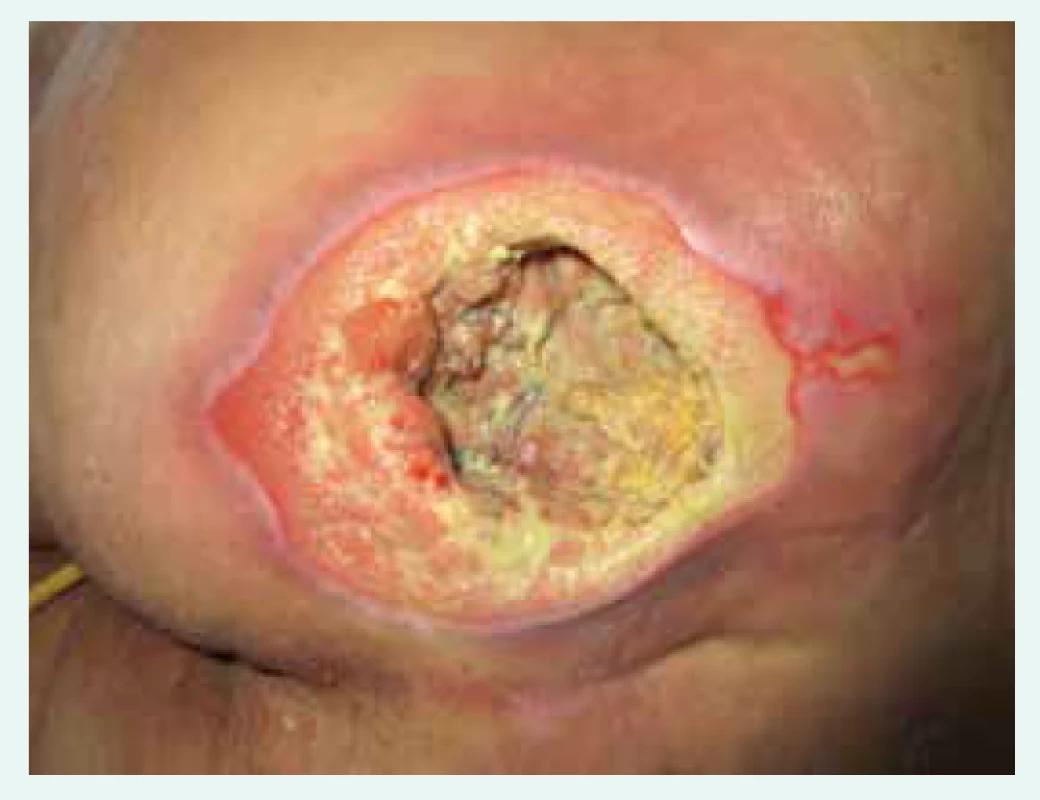
Věk patří mezi rizikové faktory pro vznik dekubitů. V případě hospitalizací tvoří 2/3 pacientů s dekubity lidé ve věku nad 70 let [17]. Dekubity se vyskytují zejména u ležících, imobilních (nepohyblivých) pacientů [18]. Četnost dekubitů v lůžkových zařízeních bývá používána jako indikátor kvality péče. Je však třeba podotknout, že existují stavy, při nichž se dekubitus vytvoří i při optimální péči a přes všechna známá preventivní opatření. Většinou se jedná o těžce nemocné, zchátralé jedince se špatnou životní prognózou. S výskytem proleženin narůstá i riziko úmrtí. Studie uskutečněná ve Spojených státech konstatovala, že k téměř 80 % úmrtí souvisejících s dekubity došlo u osob ve věku nad 75 let [4].
Z mladších pacientů se vyskytují dekubity často u pacientů upoutaných na invalidní vozík. U těchto pacientů se dekubity vyskytují zejména na tuberositas ossis ischii a v sakrokokcygeální oblasti. Prevalence těchto dekubitů se pohybuje od 17 % do 68 % a incidence v 1. roce od invalidizující události upoutávající pacienta na vozík mezi 11 % a 33 % [22].
Výskyt dekubitů se liší podle okolností a skladby pacientů, s rozsahem 0,4 % až 38 % v zařízeních akutní lůžkové péče, 2 % až 24 % v sociálních zařízeních a 0–17 % v domácí péči [23].
Klasifikace dekubitů
Dekubity se rozdělují do 4 stupňů podle hloubky poškození tkáně:
- I. stupeň – nemizící erytém – obvykle nad místem kostní prominence
- II. stupeň – ztráta části tloušťky kůže – měkká ulcerace s červeno-růžovou spodinou, bez mrtvé tkáně – do tohoto stupně řadíme i puchýř s tekutinou, pokud vznikl proležením
- III. stupeň – ztráta celé tloušťky kůže – je ztracena kůže v celé tloušťce, může být viditelný podkožní tuk, nikoliv však kost, šlacha nebo sval a mohou být přítomny nekrózy
- IV. stupeň – ztráta tkáně – oproti předchozímu stupni je navíc obnažena kost, šlacha nebo sval; rovněž mohou být přítomny nekrózy, ať již suché, nebo rozbředlé; často je přítomno podminování nebo tvorba píštělí; vzhledem k blízkosti hlubokých tkání existuje riziko osteomyelitidy
V některých případech není možné ránu přesně zařadit – pokud je přítomna nekróza, ale nevíme, jak hluboko sahá [16].
Podle dat z evropských zemí představují náklady na léčbu dekubitů 2–4 % z rozpočtu zdravotnictví [13,22]. Náklady na prevenci jsou nižší než náklady na léčbu dekubitů. Prevence sestává ze 4 pilířů: polohování, péče o pokožku, mobilizace pacienta a zaměření na správnou výživu [24]. Tyto principy jsou graficky znázorněny v edukační mapě olomouckých autorů [25].
Polohování
Pokud je nemocný alespoň částečně spolupracující, je možné jej zacvičit v manévrech na odlehčení tlaku [16]. Polohování je nejúčinnější, je-li prováděno každé 2 hod [24,25].
Hlavním účelem polohování je úleva a rozložení tlaku. Vyhýbáme se vedení drénů a dalších materiálů mezi pacientem a podložkou. Některé chorobné stavy omezují řádné polohování; zde je možné využít speciální postele a matrace. Paty je nutné odlehčit tak, aby váha spočívala rovnoměrně na lýtku (nikoliv na Achillově šlaše) [16].
Mobilizace
Součástí mobilizace je pravidelné vysazování pacienta, ať již na lůžko nebo do křesla, s pevnou oporou (stolička či podlaha] pod nohama. Jakmile je to možné, je potřeba vést nemocného ke stoji a k chůzi [16,25].
Péče o pokožku
Kůži nemocného musíme pravidelně kontrolovat. V péči o kůži je nutné ušetřit zátěže oblast se vzniklým erytémem, udržovat kůži v suchu a čistotě, ohroženou kůži nemasírovat ani netřít přílišnou silou a v neposlední řadě pečovat řádně o inkontinenci, včetně brzké hygieny po epizodách inkontinence. V případě suché kůže je vhodné zvážit použití hydratačních krémů. Pokud jsou a budou pacientova predilekční místa vystavena smyku a tření, měli bychom zvážit ochranu polyuretanovým pěnovým krytím. Tato krytí by měla být pravidelně kontrolována a při prosáknutí nahrazena.
Správná výživa
V oblasti výživy je nutné mít zavedený screening všech pacientů s existujícím dekubitem nebo jeho rizikem. Součástí tohoto hodnocení by měl být dotaz na váhový úbytek, schopnost pacienta se sám najíst a posouzení celkového příjmu živin [16].
Diabetické defekty
Vředy nebo destrukce tkání na nohou pacientů s diabetem, které se vyskytují společně s neuropatií (poškozením nervů a čití pro danou oblast), sníženou pohyblivostí kloubu, různým stupněm ischemie a často i s infekcí, se nazývá syndrom diabetické nohy [26,27]. Nález rány s mozolem v okolí s poruchou citlivosti je typický pro diabetický neuropatický defekt [19] zachycený na obr. 3. Bezprostředními vyvolávajícími faktory jsou zvýšení tlak či tření, tkáňová hypoxie a nepatrné trauma. Pokud je syndrom diabetické nohy kombinovaný s ischemickou chorobou dolních končetin, má tato modifikované projevy: bolesti v nártu nebo v prstech při chůzi, popř. nepřítomnost bolesti [26,27].
Obr. 3. Diabetický neuropatický defekt v oblasti hlavice 1. metatarzu, typické mozolovité okolí 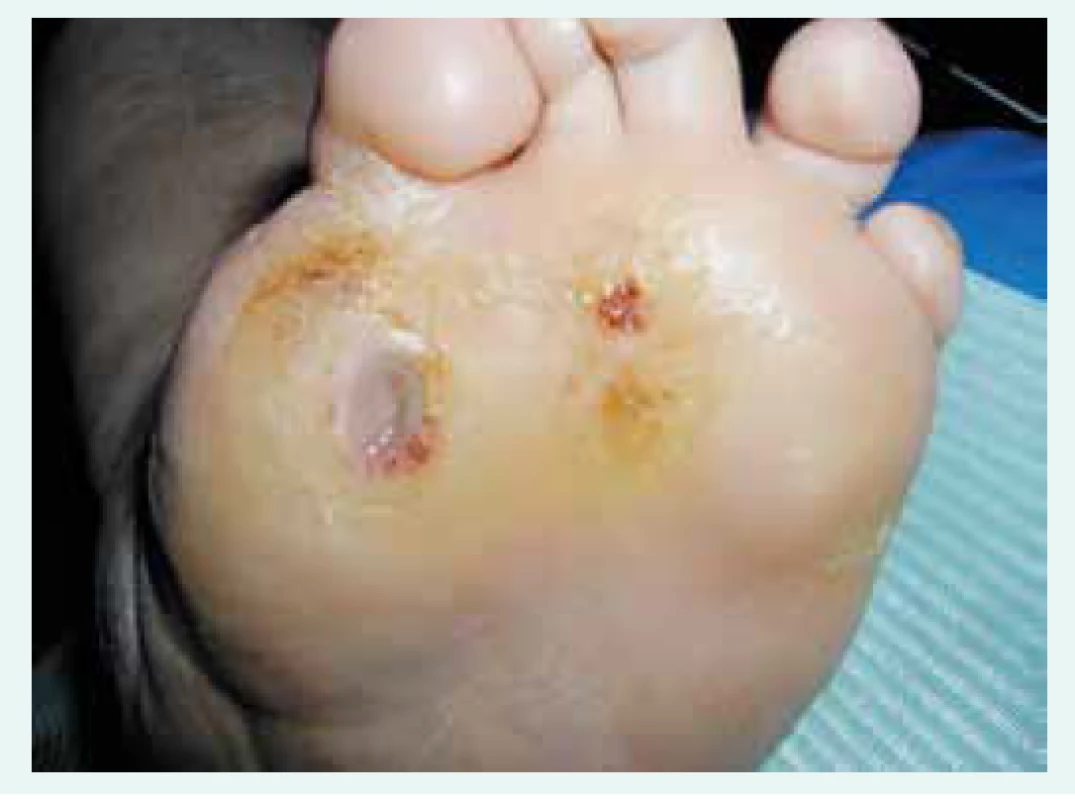
Syndromem diabetické nohy je postiženo 4–10 % diabetiků, 25 % diabetiků onemocní během života defektem na noze [27,28] a každý rok se objeví nový defekt u 2 % diabetiků [26]. V ČR je pacientů se syndromem diabetické nohy přes 40 000. V rámci prevence by měl být každý diabetik vyšetřen alespoň 1krát ročně s důrazem na celkové fyzikální vyšetření, lokální inspekci včetně testu citlivosti, kožní teploty, periferních tlaků a s kontrolou obuvi [26,27]. Hospitalizace je indikována při progresi ischemie, infekci nebo nedostatečné komplianci během ambulantní léčby [27].
6měsíční riziko amputace se pohybuje od téměř nulového u ran bez ischemie nebo infekce až po 76,5 % u ischemických a infikovaných ran [29]. V celosvětovém měřítku pak každých 20 s proběhne amputace diabetické nohy. Kromě amputace jsou diabetici se syndromem diabetické nohy ohroženi poklesem mobility, křehkostí, pády a zlomeninami [13].
Wagnerova klasifikace syndromu diabetické nohy
Syndrom diabetické nohy se dělí dle hloubky defektu a přítomnosti infekce na 5 stupňů tzv. Wagnerovy klasifikace.
- Stupeň 1: povrchní ulcerace kůže (v dermis)
- Stupeň 2: hlubší ulcerace zasahující do subkutánní tkáně, neinfikovaná
- Stupeň 3: hluboká ulcerace s abscesem, flegmónou, osteomyelitidou, infekční artritidou
- Stupeň 4: lokalizovaná gangréna
- Stupeň 5: šířící se gangréna nebo nekróza celé nohy
Pacient se syndromem diabetické nohy bude profitovat z řádné kompenzace diabetu, odlehčení místa s defektem pomocí odlehčovacích dlah, ortéz a speciální obuvi, řešení ischemie revaskularizací a zvládnutí případné infekce rány antibiotiky [1,27].
V léčbě diabetické nohy lze využít hyperbarickou oxygenoterapii, a to zejména v případech, v nichž není možná revaskularizace [26,27]. Tato metoda v krátkodobém srovnání zvyšuje šanci na zhojení defektu [30].
I pokud je diabetický defekt zhojen, dojde ve 30–40 % případů k recidivě během 1 roku [13,27].
Závěr
Aby měl pacient šanci na vyléčení nehojící se rány je často nezbytná spolupráce odborníků z různých oborů. Organizací, která takovou spolupráci intenzivně propaguje je Česká společnost pro léčbu rány, www.cslr.cz. Nehojící se rány jsou častý geriatrický syndrom, který významně snižuje kvalitu života pacientů. K úspěšnému vyléčení je nutné léčit pacienta jako celek, tedy včetně všech jeho komorbidit. Lokální terapie je jen část terapeutického postupu. Bez komplexního přístupu nelze nehojící se ránu zvládnout.
MUDr. Vojtěch Mezera, Ph.D.
Geriatrické centrum, Pardubická nemocnice, Nemocnice Pardubického kraje, a.s.
http://pardubice.nempk.cz/geriatricke-centrum
Doručeno do redakce 29. 6. 2018
Přijato po recenzi 14. 9. 2018
Zdroje
- Krasner D, Rodeheaver G, Sibbald G. Chronic Wound Care. In: Krasner D, Rodeheaver G, Sibbald G (eds). A Clinical Source Book for Healthcare Professionals. 4th ed. HMP Communications: Malvern (PA) 2007.
- Mrázová R, Pokorná A, Krejcar M. Možnosti v hojení ran. Med Praxi 2012; 9(2): 83–86.
- Calne S. Hard-to-heal wounds: a holistic approach [Internet]. EWMA 2008. Dostupné z WWW: <http://ewma.conference2web.com/#resources/215693>.
- Redelings MD, Lee NE, Sorvillo F. Pressure ulcers: more lethal than we thought? Adv Skin Wound Care 2005; 18(7): 367–372.
- Alderden J, Rondinelli J, Pepper G et al. Risk factors for pressure injuries among critical care patients: A systematic review. Int J Nurs Stud 2017; 71 : 97–114. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ijnurstu.2017.03.012>.
- Dimri GP, Lee XH, Basile G et al. A Biomarker That Identifies Senescent Human-Cells in Culture and in Aging Skin in-Vivo. Proc Natl Acad Sci USA 1995; 9(20): 9363–9367.
- Velarde MC, Flynn JM, Day NU et al. Mitochondrial oxidative stress caused by Sod2 deficiency promotes cellular senescence and aging phenotypes in the skin. Aging (Albany NY) 2012; 4(1): 3–12. Dostupné z DOI: <http://dx.doi.org/10.18632/aging.100423>.
- Velarde MC, Demaria M, Melov S et al. Pleiotropic age-dependent effects of mitochondrial dysfunction on epidermal stem cells. Proc Natl Acad Sci 2015; 112(33): 10407–10412. Dostupné z DOI: <http://dx.doi.org/10.1073/pnas.1505675112>.
- Schultz GS, Mast BA. Molecular Analysis of the Environments of Healing and Chronic Wounds: Cytokines, Proteases and Growth Factors Molecular Regulation of Wound Healing The Roles of Cytokines and Growth Factors in Wound Healing. 1999. Dostupné z WWW: http://www.woundsaustralia.com.au/journal/0701_01.pdf
- Westby MJ, Dumville JC, Stubbs N et al. Protease-modulating matrix treatments for healing venous leg ulcers. Cochrane Database Syst Rev 2015; 2015 : 10.
- Arturo J. Martí-Carvajal, Gluud CH, Nicola S et al. Growth factors for treating diabetic foot ulcers. Cochrane Database Syst Rev 2015; (10): CD008548. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD008548.pub2>.
- Martinez-Zapata M, Martí-Carvajal A, Solà I et al. Autologous platelet-rich plasma for treating chronic wounds (Review). Cochrane Database Syst Rev 2016; (5): 1–67. CD006899. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD006899.pub3>.
- Piaggesi A. Advanced Therapies in Wound Management Cells and Tissue-Based Therapies. J Wound Care 2018; 27(Sup6a): S1-S137. Dostupné z DOI: <http://dx.doi.org/10.12968/jowc.2018.27.Sup6a.S1>.
- Nelson EA, Adderley U. Venous leg ulcers. BMJ Clin Evid 2016; 2016. pii: 1902.
- Pospíšilová A. Bércový vřed – Standard léčebného plánu [Internet]. 2007. Dostupné z WWW: <http://www.cslr.cz/Informace-pro-praxi/Doporucene-lecebne-postupy/>.
- [National Pressure Ulcer Advisory Panel European Pressure Ulcer Advisory Panel and Pan Pacific Pressure Injury Alliance]. Prevention and Treatment of Pressure Ulcers : Quick Reference Guide. Haesler E, editor. Clinical Practice Guideline. Cambridge Media: Perth, Australia 2014 : 1–75. ISBN 978–0-9579343–6-8. Dostupné z WWW: <https://www.npuap.org/wp-content/uploads/2014/08/Updated-10–16–14-Quick-Reference-Guide-DIGITAL-NPUAP-EPUAP-PPPIA-16Oct2014.pdf>.
- Bredesen IM, Bjøro K, Gunningberg L et al. The prevalence, prevention and multilevel variance of pressure ulcers in Norwegian hospitals: A cross-sectional study. Int J Nurs Stud 2015; 52(1): 149–156. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ijnurstu.2014.07.005>.
- Heinhold H, Westerfellhaus A, Kröger K. Prevalence of Pressure Ulcers in Hospitalized Patients. Sci Pract Educ 2014; 14 : 9–14.
- Franks PJ, Barker J, Collier M et al. Management of Patients With Venous Leg Ulcers: Challenges and Current Best Practice. J Wound Care 2016; 25(Suppl 6): S1-S67. Dostupné z DOI: <http://dx.doi.org/10.12968/jowc.2016.25.Sup6.S1>.
- Stryja J. Specifika lokální terapie kožních defektů u pacientů s obliterující aterosklerózou DK 2006. (Doporučené léčebné postupy). Dostupné z WWW: <http://www.cslr.cz/Informace-pro-praxi/Doporucene-lecebne-postupy/>.
- Martinez-Zapata MJ, Vernooij RWM, Uriona Tuma SM et al. Phlebotonics for venous insufficiency (Review). Martinez-Zapata 2016; 4.
- Moore ZE, van Etten MT, Dumville JC. Bed rest for pressure ulcer healing in wheelchair users. Cochrane Database Syst Rev 2016;10:CD011999. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD011999.pub2>.
- Saha S, Totten A, Smith MEB et al. Pressure Ulcer Treatment Strategies: Comparative Effectiveness. Press Ulcer Treat Strateg Comp Eff 2013; 90 : 488.
- Krupová L, Pokorná A. Systémový přístup k prevenci dekubitů. Léčba ran 2018; 5(2): 4–6.
- Kolková A, Šeflová L. Laický pečovatel a prevence dekubitů. Léčba ran 2018; 5(2)2 : 14–17.
- Boulton AJ. The Diabetic Foot [Internet]. ENDOTEXT. 2016. Dostupné z WWW: http://www.endotext.org/chapter/the-diabetic-foot
- Jirkovská A, Lacigová S, Rušavý Z et al. Doporučený postup pro prevenci, diagnostiku a terapii syndromu diabetické nohy 2016. (Standardy a doporučení). Dostupné z WWW: <http://www.diab.cz/standardy>.
- Singh N, Armstrong DG, Lipsky BA. Preventing foot ulcers in patients with diabetes. JAMA 2005; 293(2): 217–228.
- Armstrong DG, Lavery LA, Harkless LB. Validation of a Diabetic Wound Classification System: The contribution of depth, infection, and ischemia to risk of amputation. Diabetes Care 1998; 21(5): 855–859.
- Kranke P, Bennett MH, Martyn-St James M et al. Hyperbaric oxygen therapy for chronic wounds (Review). Cochrane Database Syst Rev 2015 (6):CD004123.5–20. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD004123.pub4>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Rizika hospitalizace seniorů
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2018 Číslo 11- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Diabetes mellitus u staršího komplikovaného pacienta
- Antikoagulační léčba u seniorů
- Léčba statiny u osob vyššího věku
- Specifické rysy racionální geriatrické farmakoterapie: role klinických farmaceutů v individualizované léčbě ve stáří
- Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby
- Nutriční podpora u geriatrických nemocných: nové doporučené postupy ESPEN
- Poruchy vodní a iontové rovnováhy ve stáří
- Geriatrický pacient a chirurgický výkon
- Rizika hospitalizace seniorů
- Pády: významná příčina morbidity a mortality seniorů
- Hyperaktivní močový měchýř u starších pacientek: zvláštnosti léčby a lékové interakce
- Poruchy termoregulace a jejich význam ve vyšším věku
- Chronické nehojící se rány v geriatrii
- Souvisí stav zásobení organizmu vitaminem D s výsledky testování kognitivních funkcí a aktivit denního života u seniorů?
- Integrující role vnitřního lékařství a geriatrie
- Poruchy termoregulace a jejich význam ve vyšším věku – editorial
- Souvisí stav zásobení organizmu vitaminem D s výsledky testování kognitivních funkcí a aktivity denního života seniorů? – editorial
- Arteriální hypertenze ve stáří
- Onemocnění štítné žlázy v seniorském věku
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Poruchy termoregulace a jejich význam ve vyšším věku
- Sarkopenie jako závažné orgánové selhání, její diagnostika a současné možnosti léčby
- Poruchy vodní a iontové rovnováhy ve stáří
- Pády: významná příčina morbidity a mortality seniorů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



