-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Snížení krevního tlaku – léčbou dalších rizikových faktorů
Lowering of blood pressure – by treatment of other risk factors
Reaching the target value of blood pressure is still a big problem. A mere 30 % of treated hypertensives reach blood pressure values < 140/90 mm Hg. Hypertensive patients often exhibit further risk factors – diabetes mellitus, dyslipoproteinemia, excess weight and obesity, all of which are included in the definition of metabolic syndrome. The cardiovascular risks associated with the individual risk factors are not summed, they are multiplied. Unfortunately, the individual risk factors have been treated separately until now. However, there is an effort aimed at treating individual risk factors in the way that may positively affect others. The study focuses on the treatment of type 2 diabetes mellitus, dyslipidemia, excess weight and obesity taking account of possible influencing of blood pressure values.
Key words:
type 2 diabetes mellitus – hypertension – metabolic syndrome – excess weight – obesity
Autoři: Miroslav Souček 1,2
Působiště autorů: II. interní klinika LF MU a FN u sv. Anny v Brně, přednosta prof. MUDr. Miroslav Souček, CSc. 1; Mezinárodní centrum klinického výzkumu – ICRC FN u sv. Anny v Brně, ředitel Gorazd B. Stokin, M. D., MSc., Ph. D 2
Vyšlo v časopise: Vnitř Lék 2015; 61(7-8): 717-720
Kategorie: Vanýskův den 2015
Souhrn
Dosáhnout cílové hodnoty krevního tlaku je stále velkým problémem. Pouze 30 % léčených hypertoniků dosahuje hodnot krevního tlaku< 140/90 mm Hg. Pacienti s hypertenzí mají často další rizikové faktory – diabetes mellitus, dyslipoproteinemii, nadváhu a obezitu, které se společně skrývají v definici metabolického syndromu. Kardiovaskulární riziko spojené s jednotlivými rizikovými faktory se nesčítá, ale násobí. Bohužel, zatím léčíme jednotlivé rizikové faktory odděleně. Nicméně je snaha, aby léčba jednoho rizikového faktoru mohla pozitivně ovlivnit jiné rizikové faktory. Práce je zaměřena na léčbu diabetes mellitus 2. typu, dyslipidemii, nadváhu a obezitu k možnému ovlivnění hodnot krevního tlaku.
Klíčová slova:
diabetes mellitus 2. typu – hypertenze – metabolický syndrom – nadváha – obezitaÚvod
Prevalence hypertenze v ČR ve věku 25–64 let se pohybuje kolem 40 % se zřetelným nárůstem ve vyšších věkových skupinách (v dekádě od 55 do 64 let má hypertenzi 72 % mužů a 65 % žen), přičemž asi 75 % hypertoniků o své nemoci ví. Úspěšná kontrola hypertenze, tj. dosažení cílového krevního tlaku (TK), se daří zhruba u 30 % hypertoniků (graf 1).
Graf 1. Prevalence, znalost, léčba a kontrola hypertenze. Upraveno podle [25] ![Prevalence, znalost, léčba a kontrola hypertenze. Upraveno podle [25]](https://pl-master.mdcdn.cz/media/image/0c30f53b76b4154dc360c42451548d7c.jpg?version=1537792254)
Hypertenze je často provázena dalšími rizikovými faktory, jako je diabetes mellitus, obezita a dyslipoproteinemie. Hovoříme o metabolickém syndromu (MS), který je v praxi definován od roku 2001 v rámci National Cholesterol Education Program, Adult Treatment Panel III (NCEP, ATP III) [1]. Podle této definice se MS vyskytuje u jedinců s ≥ 3 z 5 uvedených rizikových faktorů (tab. 1).
Tab. 1. Definice metabolického syndromu podle NCEP ATP III 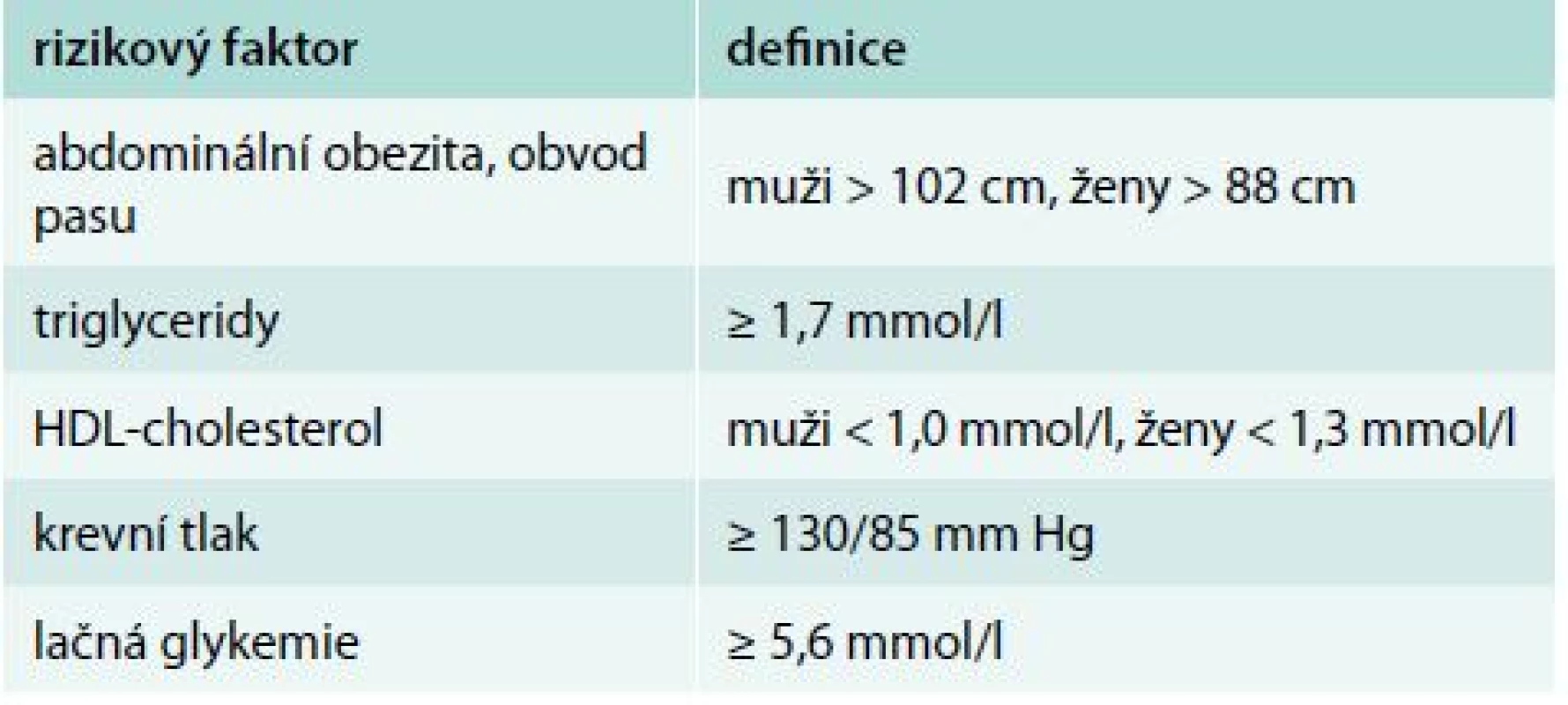
V naší populaci se prevalence MS u mužů vyšetřených ve 3 nezávislých souborech v letech 1998–2009 nemění: 38,3 – 35,9 – 37,6 %. U žen výskyt MS dokonce významně klesá: 29,7 – 26,9 – 25,9 % (< 0,05). Nejčastějšími rizikovými faktory u obou pohlaví byl vyšší TK, druhým nejčastějším rizikovým faktorem u mužů byla vyšší hladina triglyceridů (TG), zatímco u žen větší obvod pasu [2].
Kardiovaskulární riziko spojené s jednotlivými rizikovými faktory se nesčítá, ale násobí. Proto přítomnost více rizik u jednoho nemocného akceleruje cévní změny a zvyšuje celkové riziko exponenciálně. Příkladem za všechny může být mnohokrát citovaná studie INTERHEART. Hypertenze v této práci zvyšovala riziko infarktu myokardu přibližně dvojnásobně a dyslipidemie byla spojena s 3,3násobným zvýšením rizika. Hypertonik s dyslipidemií měl riziko infarktu více než 6krát zvýšené ve srovnání se zdravou kontrolou. Toto riziko roste s každým dalším rizikovým faktorem: nemocný s hypertenzí, dyslipidemií a diabetem, který navíc kouří, má riziko velké aterotrombotické komplikace více než 40násobně vyšší než zdravá osoba [3]. Patofyziologickým podkladem MS je inzulinová rezistence nebo zvýšená sympatická aktivita centrální nervové soustavy. Bohužel, nemáme v současné době jeden lék, který by ovlivnil inzulinovou rezistenci nebo zvýšenou aktivitu sympatického nervového systému, a tím příznivě ovlivnil všechny rizikové faktory MS. Tam zatím nejsme. Proto léčíme jednotlivé rizikové faktory odděleně. Pojďme se tedy podívat, zda léčbou rizikových faktorů MS můžeme příznivě ovlivnit vysoký TK.
Léčba hyperglykemie a arteriální hypertenze
Arteriální hypertenze je u diabetiků velmi častá a pohybuje se kolem 70–80 %. Dosáhnout cílového tlaku kolem 130/80 mm Hg je obtížné i přes léčbu blokátory systému renin-angiotenzin, které jsou základem farmakologické léčby. Asi v 80 % případů musíme podávat kombinační terapii. V poslední době se ukazuje, že i některá nová antidiabetika mohou snižovat TK. Velmi mírný pokles TK byl pozorován po některých GLP1 agonistech a gliptinech. Významné snížení TK je pozorováno při léčbě inhibitory SGLT2 (gliflozinech), tab. 2.
Tab. 2. Antidiabetika a jejich vliv na krevní tlak 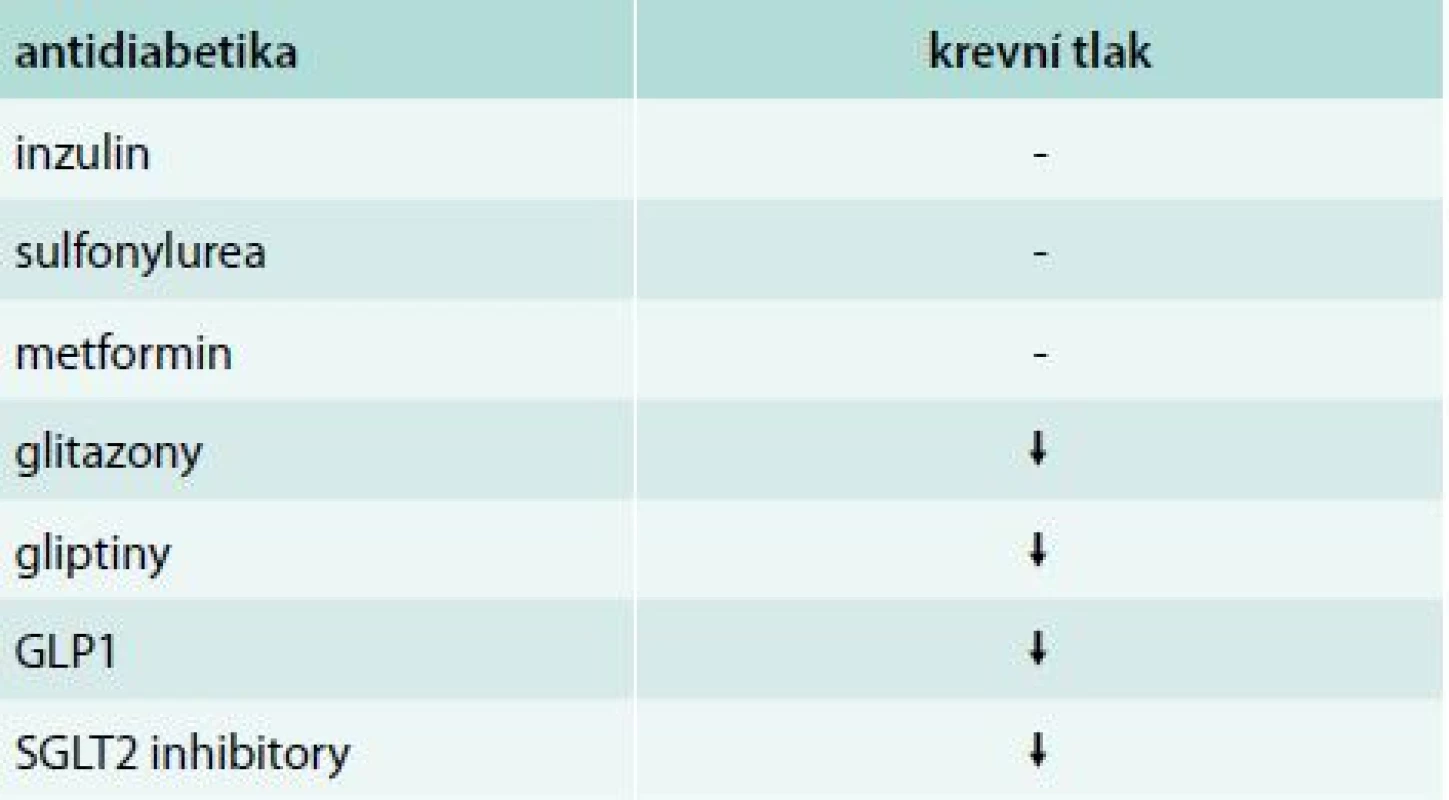
Mechanizmus mírného antihypertenzního účinku inkretinů může souviset s poklesem hmotnosti [4]. Ovlivnění BMI je významnější u GLP1 agonistů než u gliptinů. Studie s GLP1 agonisty (exenatid, liraglutid) prokázaly mírný pokles systolického i diastolického TK [5,6] v závislosti na vstupním TK. Mírný pokles TK po GLP1 agonistech je nejspíše způsoben snížením periferní cévní rezistence, neboť jak po exenatidu, tak po liraglutidu dochází k mírnému současnému vzestupu srdeční frekvence [7]. Údaje o antihypertenzním účinku gliptinů (DPP4) jsou nejasné a kontroverzní. Podle některých údajů byl pozorován mírný pokles TK, jiné studie jej nezaznamenaly. Nedávné velké mortalitní studie s gliptiny (aloglipitin ve studii EXAMINE, saxagliptin ve studii SAVOR) data o případném ovlivnění TK neuvádějí [8,9]. Naopak se zdá, že některé gliptiny mohou zvyšovat riziko srdečního selhání [9].
Glifloziny a krevní tlak
Novým mechanizmem v léčbě diabetu je blokáda reabsorpce glukózy v renálních tubulech. 90 % glukózy se běžně vstřebává transportérem SGLT2 (sodium glukose transporter 2) a jen asi 10 % pomocí SGLT1. Glifloziny blokují selektivně přenašeč glukózy SGLT2 v ledvině. Glukóza se běžně za fyziologického stavu kompletně vstřebává a glifloziny vstřebávání blokují. Bylo provedeno mnoho studií, ve kterých glifloziny (dapagliflozin, kanagliflozin, empagliflozin) snižují i TK. Změny TK jsou dlouhodobé a jsou prokazatelné u všech 3 látek ve všech kombinacích s antidiabetiky i v monoterapii. Efekt na TK není u gliflozinů nevýznamný (graf 2). Výrazné snížení systolického i diastolického TK je dokonce přítomno u pacientů s nedostatečným efektem léčby inhibitory ACE [10], či dokonce i kombinací antihypertenziv – ve studii, v níž selhávala léčba diuretiky, kalciovými blokátory a centrálními adrenergními blokátory [11]. Průměrná redukce ambulantního 24hodinového monitorování TK ve 12. týdnu léčby dosáhla u systolického TK po 10 mg dapagliflozinu -9,6 mm Hg vs -6,7 mm Hg po placebu a u diastolického TK pak -5,8 mm Hg po dapagliflozinu a -4,8 mm Hg po placebu. Jaký je mechanizmus snížení TK po gliflozinech? Nejjednodušší výklad poklesu TK je souvislost s poklesem hmotnosti a s dehydratací. K výraznější dehydrataci pacientů ale nedochází a rovněž nedochází k výrazným ztrátám natria. Ve skutečnosti se denně ztrácí navíc jen jedna porce moči (asi 300 ml). Výklad změn TK je pravděpodobně komplexní. Glifloziny představují novou skupinu antidiabetik, která prokazatelně snižuje TK. To je pravděpodobně vyvoláno komplexním metabolickým a hormonálním mechanizmem (tab. 3). Přestože tyto léky nejsou indikovány jako antihypertenziva, je třeba s jejich efektem na TK počítat. Je zajímavé, že nové studie ukazují, že dokonce dokážou snížit tlak i u hypertoniků rezistentních na běžnou léčbu [12].
Graf 2. Dapagliflozin: snížení hodnot krevního tlaku 
Předběžně navržená souhrnná analýza celkem 12 placebem kontrolovaných studií s přípravkem FORXIGA 10 mg prokázala snížení systolického a diastolického krevního tlaku po 24 týdnech léčby vs placebo. Tab. 3. Mechanizmus snížení krevního tlaku 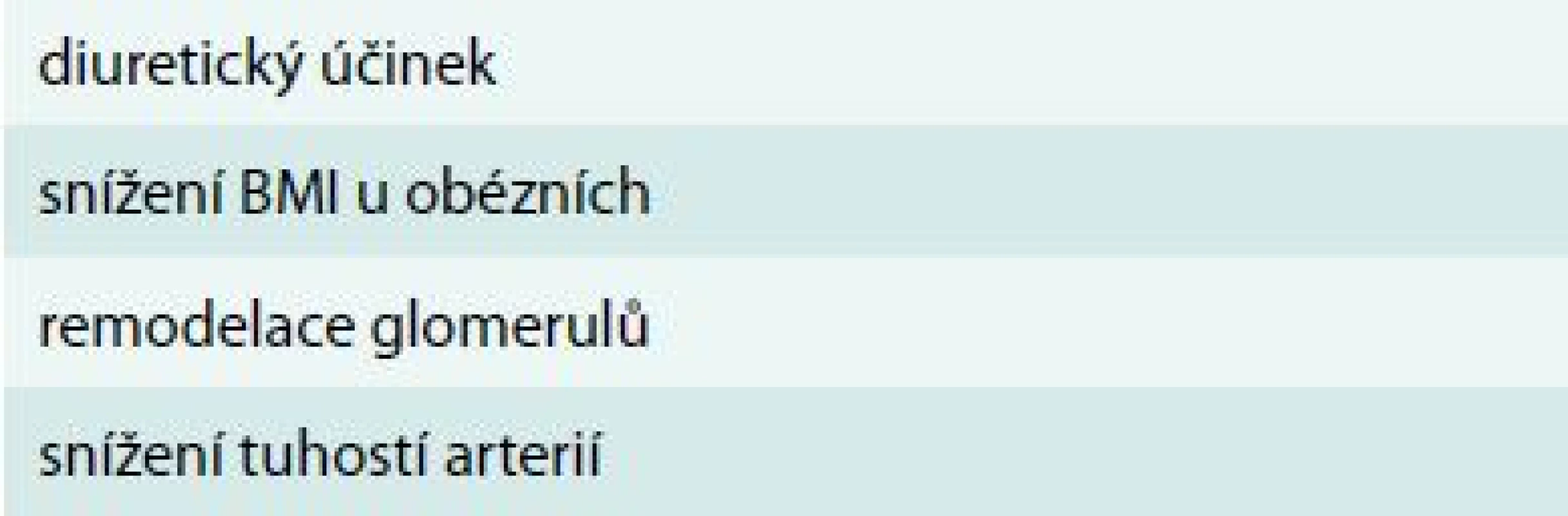
Nepříznivý vliv hypertenze a dyslipidemie na cévní stěnu byl opakovaně sledován. Dyslipidemie může zvýšit TK navozením endoteliální dysfunkce charakterizované snížením produkce vazorelaxačních působků. Arteriální hypertenze prokazatelně mění kvalitu lipoproteinů (např. zvýšením oxidace LDL částic), a tím zvyšuje jejich aterogenní vliv. Aktivace systému renin-angiotenzin-aldosteron, jednoho ze zásadních patogenetických mechanizmů zvýšení TK, zvyšuje vychytávání lipidů buňkami a produkci volných kyslíkových radikálů měnících složení a vlastnosti lipoproteinů [13]. Souhrnně lze říci, že hypertenze a dyslipidemie nejenom zesilují svůj negativní účinek na progresi cévních změn, ale navíc se nepříznivě ovlivňují navzájem [14].
Léčba dyslipidemie a arteriální hypertenze
Vzhledem k patofyziologickým vztahům mezi hypertenzí a dyslipidemií se předpokládalo, že léčba jednoho z onemocnění může přinést pozitivní změnu druhého. Existují většinou menší práce potvrzující uvedený předpoklad [15]. Italští autoři sledovali vliv podávání statinů na výši TK u 254 hypertoniků po dobu 24 týdnů. Zjistili, že terapie statinem významně snížila hladiny systolického TK o 7,6 ± 4 mm Hg a diastolického TK o 5,2 ± 3 mm Hg. Větší pokles TK zaznamenali pacienti mladší 65 let s vyšší vstupní hodnotou TK i hladinou cholesterolu [16]. Bohužel velké randomizované studie hodnotící podávání hypolipidemik u hypertoniků (např. ASCOT, ALLHAT) uvedené pozorování nepotvrdily. Možné vysvětlení souvisí s tím, že efekt statinů na výši TK souvisí s příjmem soli, což nebylo v těchto studiích zohledněno [17].
V roce 2013 byla publikována metaanalýza s cílem, zda léčba statiny může snížit TK. Zařazeni byli jedinci s hypertenzí i bez hypertenze ve studiích se statiny od roku 1966 do roku 2012. Jednalo se o 18 studií s 5 628 pacienty. U normotenzních jedinců byl rozdíl pro systolický TK +0,03 mm Hg a pro diastolický -0,28 mm Hg. U hypertenzních jedinců byl rozdíl pro systolický TK +1,45 mm Hg a pro diastolický TK -1,32 mm Hg [18]. Nepotvrdilo se tedy očekávání, že léčba statiny u normotenzních a hypertenzních pacientů povede k signifikantnímu snížení TK.
Léčba obezity a arteriální hypertenze
Vliv snížení tělesné hmotnosti na hodnotu TK je dávno a dobře znám a cílené snížení nadměrné tělesné hmotnosti je součástí všech doporučených postupů pro léčbu arteriální hypertenze [19]. V roce 1988 publikovali Staessen et al, že pokles hmotnosti o 1 kg vede k poklesu systolického TK o 2,4 mm Hg a diastolického TK o 1,5 mm Hg [20]. Chirurgické metody v léčbě obezity měly za cíl větší a dlouhodobější poklesy hmotnosti, než jakých bylo dosaženo konzervativními metodami. Pozornost byla věnována výkonům zmenšujícím kapacitu žaludku, dlouhá léta to byl žaludeční bypass, později bezpečnější, ale méně spolehlivá žaludeční bandáž. Zatímco v léčbě obézních diabetiků 2. typu se metabolická chirurgie plně osvědčila, a to bez ohledu na aktuální hmotnost, v ovlivnění dalších důsledků obezity, včetně hypertenze, již tak úspěšná nebyla. Z více než 1 000 pacientů, kterým byl proveden žaludeční bypass, mělo hypertenzi 51 %. Po 1 roce ustoupila hypertenze v 69 % případů, po 5–7 letech přetrvával efekt u 66 % nemocných [21]. V menší studii u 95 % obézních vedl žaludeční bypass po 1 roce k úplnému ústupu hypertenze u 46 % pacientů [22]. V roce 2014 byly publikovány 2 metaanalýzy sledující výskyt hypertenze po delší období: 2–5 let byly sledovány více než 4 000 nemocných po bariatrickém/metabolickém výkonu v celkem 22 studiích. K ústupu hypertenze došlo v téměř polovině případů [23]. A podle metaanalýzy 31 prospektivních a 26 retrospektivních studií, ve kterých bylo sledováno po dobu až 7 let více než 50 000 operovaných obézních, došlo ke zlepšení hypertenze u 65 % hypertoniků a k ústupu hypertenze u poloviny pacientů [24].
Za současného stavu poznání lze uzavřít, že pokles tlaku v důsledku dlouhodobého snížení tělesné hmotnosti je komplexní proces zahrnující zmenšené množství viscerálního tuku, změny v produkci řady hormonů a adipokinů (zejména inzulinu, GLP-1 a leptinu), ale i další faktory, včetně snížení nitrobřišního tlaku. Samotná hypertenze není a zřejmě ani nebude indikací k provedení metabolických chirurgických výkonů [19].
Závěr
Hypertenze je zásadním rizikovým faktorem aterosklerózy a kardiovaskulárních onemocnění. Dosažení cílových hodnot TK je úspěšné pouze ve 30 %. Žádné nové skupiny antihypertenziv nemáme, a proto se snažíme využívat kombinační terapii, především fixní kombinace. Další příznivé ovlivnění TK se hledá při léčbě diabetes mellitus, obezity a dyslipidemie. Snížení hmotnosti je součástí všech doporučení pro léčbu hypertenze, nadějně se jeví některá nová antidiabetika, nepřesvědčivé jsou výsledky v rámci léčby dyslipoproteinemie.
prof. MUDr. Miroslav Souček, CSc.
miroslav.soucek@fnusa.cz
II. interní klinika LF MU a FN u sv. Anny v Brně
www.fnusa.cz
Doručeno do redakce 6. 5. 2015
Přijato po recenzi 28. 5. 2015
Zdroje
1. Expert Panel on Detection, Evaluation and Treatment of High Blood Cholesterol in Adults. Executive Summary of the Third Report of the National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, in Adults (Adult Treatment Panel III). JAMA 2001; 285(19): 2486–2497.
2. Rosolová H et al. Kardiometabolický syndrom. In: Rosolová H (ed). Preventivní kardiologie v kostce. Axonite CZ: Praha 2013 : 120–158. ISBN 978–80–904899–5-0.
3. Yusuf S, Haewken S, Ounpuu S et al. Effect of potentially modifiable risk factors associated with myocardial infarction in 52 countries (the INTERHEART study): case-control study. Lancet 2004; 364(9438): 937–952.
4. Haluzík M. Antihypertenzní účinky inkretinové léčby u diabetes mellitus 2. typu. In: Widimský J Jr (ed). Arteriální hypertenze – současné klinické trendy XI. Triton: Praha 2013 : 2–39. ISBN 978–80–7387–675–3.
5. Klonoff DC, Buse JB, Nielsen LL et al. Exenatide effects on diabetes, obesity, cardiovascular risk factors and hepatic biomarkers in patients with type 2 diabetes treated for at least 3 years. Curr Med Res Opin 2008; 24(1): 275–286.
6. Zinman B, Schmidt WE, Moses A et al. Achieving a clinically relevant composite outcome of an HbA1c of pod 7% without weigt gain or hypoglycaemia in type 2 diabetes: a meta-analysis of the liraglutide clinical trial programme. Diabetes Obes Metab 2012; 14(1): 77–82.
7. Buse JB, Rosenstock J, Sesti G et al. Liraglutide once a day versus exenatide twice a day for type 2 diabetes: a 26-week randomised, parallel-group, multinational, open-label trial (LESD-6). Lancet 2009; 374(9683): 39–47.
8. White WB, Cannon CHP, Heller ST et al. EXALMINE investigators. Alogliptin after Acute Coronary Syndrome in Patients with Type 2 Diabetes. N Engl J Med 2013; 369(14): 1327–1335.
9. Scirica BM, Bhatt DL, Braunnwald E et al. SAVOR-TIMI 53 Steering Committee and Investigators. Saxagliptin and Cardiovascular Outcomes in Patients with Type 2 Diabetes Mellitus. N Engl J Med 2013; 369(14): 1317–1326.
10. Weber MA, Mansfield TA, Alessi F et al. Effects of Dapagliflozin on Blood Pressure in Diabetic Patients With Hypertension Inadequately Controlled by a Renin-Angiotensin System Blocker. Circulation 2013; 128: A13144. Prezentováno na Annual Meeting of the American Heart Association, Dallas, USA, 2013: Poster 2095. Abstrakt dostupný z WWW: <http://circ.ahajournals.org/cgi/content/meeting_abstract/128/22_MeetingAbstracts/A13144>.
11. Weber MA, Mansfield TA, T’joen C et al. Dapagliflozin for Reduction of Blood Pressure in Diabetic Patients Inadequately Controlled With Combination Antihypertensive Regimen. Circulation 2013; 128: A13165. Prezentováno na Annual Meeting of the American Heart Association, Dallas, USA, 2013: Poster 2097. Abstrakt dostupný z WWW: <http://circ.ahajournals.org/cgi/content/meeting_abstract/128/22_MeetingAbstracts/A13165?sid=9929df8a-d615–47d0-a4cc-59a5d8d01277>.
12. Svačina Š. Nová antidiabetika, jejich tolerance a bezpečnost. In: Widimský J Jr (ed). Arteriální hypertenze – současné klinické trendy XIII. Triton: Praha 2015 : 9–14. ISBN 978–80–7387–883–2.
13. Nickenig G. New Drugs and Technologies. Should angiotensin II receptor blockers and statins be combined? Circulation 2004; 110 : 1013–1020. Dostupné z DOI: <http://dx.doi.org/10.1161/01.CIR.0000139857.85424.45>.
14. Vrablík M. Hypertenze a dyslipidemie: synergie v patogenezi i prevenci aterosklerózy. In: Widimský J Jr (ed). Arteriální hypertenze – současné klinické trendy XII. Praha: Triton 2014 : 47–55. ISBN 978807387763.
15. Borghi C, Dormi A, Veronesi M et al. Association between different lipid-lowering treatment strategies and blood pressure control in the Brisighella Heart Study. Am Heart J 2004; 148(2): 285–292. Dostupné z WWW: <http://www.medscape.com/viewarticle/489877>.
16. Prandin MG, Cicero AF, Dormi A et al. Prospective evaluation of the effect of statins on blood pressure control in hypertensive patients in clinical practice. Nutr Metab Cardiovasc Dis 2010; 20(7): 512–518.
17. Juncos LI, Jucos LA, Garcia NH. The antihypertensive actions of statins: modulation by salt intake. Am J Hypertens 2012; 25(11): 1140–1148.
18. Banach M, Nikfar S, Rahimi R et al. The effects of statins on blood pressure in normotensive or hypertensive subjects – a meta-analysis of randomized controlled trials. Int J Cardiol 2013; 168(3): 2816–2824.
19. Sucharda P. Vedou výkony metabolické chirurgie k dlouhodobému ovlivnění krevního tlaku? In: Widimský J Jr (ed). Arteriální hypertenze – současné klinické trendy XIII. Triton: Praha 2015 : 23–29. ISBN 978–80–7387–883–2.
20. Staessen J, Fagard R, Emery A. The relationship between body weight and blood pressure. J Hum Hypertens 1988; 2(4): 207–217.
21. Sugerman HJ, Wolfe LG, Sica DA et al. Diabetes and hypertension in severe obesity and effects of gastric bypass-induced weight loss. Ann Surg 2003; 237(6): 751–756.
22. Hinojosa MW, Varela JE, Smith BR et al. Resolution of systemic hypertension after laparoscopic gastric bypass. J Gastrointest Surg 2009; 13(4): 793–797.
23. Ricci C, Gaeta M, Rausa E et al. Long-Term Effects of Bariatric Surgery on Type II Diabetes, Hypertension and Hyperlipidemia: A Meta-Analysis and Meta - Regression Study with 5-Year Follow-Up. Obes Surg 2015; 25(3): 397–405.
24. Wilhelm SM, Young J, Kale-Pradhan PB. Effect of bariatric surgery on hypertension: a meta-analysis. Ann Pharmacother 2014; 48(6): 674–682.
25. Cífková R, Bruthans J, Adámková V. Prevalence základních kardiovaskulárních rizikových faktorů v české populaci v letech 2006–2009. Studie Czech post-MONICA. Cor Vasa 2011; 53(4–5): 220–229.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Konopí – léčba budoucnosti?Článek Tumory a transplantace jater
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 7-8- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Takotsubo (stresová) kardiomyopatie – co se změnilo? – editorial
- Rizikové faktory vzniku karcinomu štítné žlázy – editorial
- Takotsubo kardiomyopatie, klinické zkušenosti s onemocněním a jednoletá prognóza pacientů
- Infuzní toxicita rituximabu u nemocných s chronickou lymfocytární leukemií
- Kardiovaskulární účinky léčby GLP-1 agonisty se zaměřením na liraglutid
- Transkatétrová implantácia aortálnej chlopne – indikácie, priebeh intervencie a výsledky
- Hepatorenální syndrom – patofyziologie, diagnostika a léčba
- Rizikové faktory vzniku karcinomu štítné žlázy
-
Erektilná dysfunkcia ako prvý znak systémových cievnych chorôb a orgánovovaskulárnych artériových ischemických chorôb
Odporúčania a výzva Angiologickej sekcie Slovenskej lekárskej komory (2015) - Jan Brož et al. Léčba inzulinem
- Otakar Bleha. Endokrinolog vzpomíná
- XXXIV. dny mladých internistů České republiky a Slovenska v Olomouci
- Prof. MUDr. Josef Erben, DrSc., zomrel
- Nedožitých 88 rokov profesora Miroslava Mikuleckého
- Profesor Jaroslav Blahoš pětaosmdesátiletý
- Aktuální trendy v léčbě chronických onemocnění – program
- Konopí – léčba budoucnosti?
- Novinky v léčbě akutního nevarikózního krvácení do horní části gastrointestinálního traktu
- Domácí nutriční péče v České republice
- Vitamin D – stará látka s novými perspektivami
- Možnosti endoskopického řešení polypoidních a nepolypoidních lézí v kolon
- Obyčejná nemoc – apendicitida
- Platí „LDL-hypotéza“ i pro pacienty s diabetem?
- Snížení krevního tlaku – léčbou dalších rizikových faktorů
- Jak na dyslipidemii u pacientů s metabolickým syndromem
- Transplantace ledviny při inkompatibilitě krevní skupiny – úvodní zkušenosti programu
- Transplantace pankreatu: současný stav a výhledy do budoucna
- Tumory a transplantace jater
- Transplantace solidních orgánů v České republice
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Obyčejná nemoc – apendicitida
- Transkatétrová implantácia aortálnej chlopne – indikácie, priebeh intervencie a výsledky
- Hepatorenální syndrom – patofyziologie, diagnostika a léčba
-
Erektilná dysfunkcia ako prvý znak systémových cievnych chorôb a orgánovovaskulárnych artériových ischemických chorôb
Odporúčania a výzva Angiologickej sekcie Slovenskej lekárskej komory (2015)
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



