-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaStudie PATHWAY-2: spironolakton vs placebo, bisoprolol a doxazosin ke stanovení optimální léčby hypertenze rezistentní na léky
Vysoká účinnost spironolaktonu ve snížení krevního tlaku u rezistentní hypertenze
PATHWAY-2 Study: spironolactone vs placebo, bisoprolol and doxazosin to determine optimal treatment of resistant hypertension.
Spironolactone high effective in lowering blood pressure in drug resistant hypertensionThe PATHWAY-2 study, funded by the British Heart Foundation, randomised 335 patients with resistant hypertension (already treated according to guidelines) to sequentially receive 12 weeks of spironolactone (25–50 mg), bisoprolol (5–10 mg), doxazosin (4–8 mg modified release) and placebo. The study design allowed drug comparisons in each patient, with 230 patients completing all cycles. Results showed that spironolactone reduced home systolic BP by 8.70 mm Hg more than placebo (< 0.001), 4.26 mmHg more than bisoprolol/doxazosin (< 0.001), 4.03 mm Hg more than doxazosin (< 0.001), and by 4.48 mm Hg more than bisoprolol. By the end of the trial, there would only be 15 patients considered eligible for renal denervation trials in uncontrolled hypertension. PATHWAY-2 will have significant implications for patient recruitment in to other trials.
Key words:
corticoid receptor agonists – resistant hypertension – spironolactone
Autoři: Jiří Widimský
Působiště autorů: Klinika kardiologie IKEM Praha, přednosta prof. MUDr. Josef Kautzner, CSc., FESC
Vyšlo v časopise: Vnitř Lék 2015; 61(12): 1067-1071
Kategorie: Přehledné referáty
Souhrn
Studie PATHWAY-2, financována Britskou nadací pro srdce (British Heart Foundation), randomizovala 335 pacientů s rezistentní hypertenzí (léčených již podle současných guidelines léčbou A + C + D na 12týdenní léčbu spironolaktonem (25–50 mg), bisoprololem (5–10 mg), doxazosinem (4–8 mg s modifikovaným uvolňováním) a placebem. Plán studie dovoloval porovnání léků u každého pacienta, 230 pacientů dokončilo všechny cykly. Výsledky ukázaly, že podávání spironolaktonu snížilo domácí systolický tlak o 8,70 mm Hg více než placebo (< 0,001), o více než 4,26 mm Hg než bisoprolol/doxazosin (< 0,001), o 4,03 mm Hg více než doxazosin (< 0,001) a o 4,48 mm Hg více než bisoprolol (< 0,001). Na konci studie bylo zjištěno jen 15 pacientů vhodných k zařazení do studie o renální denervaci u nekontrolované hypertenze. Studie PATHWAY-2 bude mít velký dopad pro nábor pacientů do studií sledujících význam renální denervace.
Klíčová slova:
antagonisté kortikoidních receptorů – rezistentní hypertenze – spironolaktonÚvod
Rezistentní hypertenze je nejčastěji definována jako přetrvávající tlak krve (TK) ≥ 140/90 mm Hg navzdory podávání nejméně trojkombinace antihypertenziv včetně diuretik v maximálních tolerovaných dávkách [1].
Je třeba vyloučit tzv. pseudorezistenci způsobenou suboptimálním měřením krevního tlaku, fenoménem bílého pláště (až u jedné třetiny), inercií lékařů (chybění reakce lékaře při nedosažení cílových hodnot krevního tlaku), použitím nevhodné lékové kombinace.
Účinek farmakologické léčby zhoršuje nadměrný příjem alkoholu, vysoký obsah soli v dietě a obezita. Nedostatečný efekt antihypertenzní léčby může být do jisté míry způsoben také jinými současně užívanými léky. Nejčastěji se jedná o nesteroidní antirevmatika, hormonální léčbu (především kortikoidy a estrogeny) a sympatomimetika, která jsou často užívána jako dekongestiva (oxymetazolin, pseudoefedrin). Pro všechny uvedené léky je společné to, že je nemocní při dotazu na současnou medikaci často spontánně neuvádějí [2].
Mezi pacienty s rezistentní hypertenzí je až 30,5 % pacientů se sekundární hypertenzí. Podle Štraucha et al je výskyt sekundární hypertenze následující: primární aldosteronizmus 19 %, feochromocytom 5 %, stenóza renální tepny 4,5 % a hyperkortikolizmus 2 % [3].
Podceňovaným problémem je nespolupráce pacienta při užívání léků. Nejspolehlivější, avšak také nejméně dostupné, je stanovení špatné adherence k léčbě pomocí toxikologické hladiny léků v séru. Ceral et al [4] sledovali adherenci hypertoniků k léčbě u 84 ambulantních pacientů s rezistentní hypertenzí toxikologickou analýzou léků v séru. Zjistili, že 31,5 % pacientů vykazovalo jen částečnou adherenci k léčbě (partially noncompliant) a 34,5 % pacientů nevykazovalo žádnou adherenci k léčbě (fully noncompliant).
Štrauch et al [5] analyzovali adherenci k léčbě u velké skupiny 339 hypertoniků s rezistentní hypertenzí. Soubor pacientů ve studii Štraucha et al tvořilo 176 pacientů (103 mužů) hospitalizovaných pro vyloučení sekundární hypertenze a 163 nových postupných ambulantních pacientů (92 mužů) s rezistentní hypertenzí. Krevní tlak byl měřen přístrojem OMRON M5 a 24hodinový ABPM přístrojem Spacelabs 90217.
Parciální špatnou adherenci k léčbě (parciální noncompliance) vykazovalo 23 % pacientů, zcela špatnou adherenci k léčbě (noncompliance) pak vykazovalo 24 %. Úplná adherence k léčbě (full compliance) byla tedy zjištěna jen u 53 % pacientů. Špatnou adherenci k léčbě vykazovali častěji nepracující (pacienti na invalidním důchodu, nezaměstnaní, pacienti s dlouhodobou nemocenskou), dále mladší pacienti a pacienti s horším vzděláním. Špatnou adherenci k léčbě vykazovali často ambulantní pacienti s těžkou hypertenzí. Ženy měly horší adherenci k léčbě než muži.
Naše analýza ukazuje, že do studií o vlivu renální denervace by měli být zařazováni jen nemocní, u nichž byla nejen vyloučena sekundární hypertenze, ale hlavně potvrzena adherence k léčbě toxikologickou analýzou léků v séru.
PATHWAY
Nová studie, uveřejněná v časopise Lancet a přednesená na Evropském kardiologickém kongresu v Londýně roku 2015 [6] ukázala, že přidání spironolaktonu pacientům s rezistentní hypertenzí, léčeným blokátory renin-angiotenzinového systému v kombinaci s blokátory kalciových kanálů a tiazidovými diuretiky nebo diuretiky podobnými tiazidům (indapamid, chlortalidon) vedlo k významnému poklesu systolického krevního tlaku.
Optimální léčba pacientů s rezistentní hypertenzí nebyla dosud známa. Williams et al testovali hypotézu, že rezistentní hypertenze je nejčastěji způsobena nadměrnou retencí sodíku.
Přidání spironolaktonu pacientům s rezistentní hypertenzí, léčenými inhibitory ACE/AT1-blokátory, blokátory kalciových kanálů a tiazidovými nebo tiazidům podobnými diuretiky (terapie A + C + D) snížilo systolický tlak více než přidání betablokátoru bisoprololu, nebo alfablokátoru doxazosinu nebo placeba.
Není však lhostejné, jaké diuretikum použijeme. Indapamid se jeví jako nejvhodnější diuretikum [7–9]. Oproti hydrochlorothiazidu má delší dobu účinku, takže brání i vzniku noční hypertenze. Vede také k většímu poklesu krevního tlaku o 5,1 mm Hg oproti hydrochlorothiazidu i v dávkách HCTZ 12,5–50 mg. Není mnoho studií o vlivu léčby hypertenze na celkovou mortalitu. Příznivý vliv léčby hypertenze na celkovou mortalitu prokázaly jen studie HYVET, ADVANCE a ASCOT-BPLA. Ve 2 z těchto studií (HYVET, ADVANCE) byl aktivním lékem indapamid. Indapamid je také vhodný v léčbě izolované systolické hypertenze. Fixní kombinace perindoprilu a indapamidu zlepšuje také poddajnost velkých tepen. Ve studii ADVANCE – největší studii u diabetes mellitus 2. typu, se snížení krevního tlaku opíralo o fixní kombinaci perindoprilu a indapamidu. Této studie se účastnilo 11 490 pacientů a celková mortalita poklesla o 14 %.
Ve studii HYVET, předčasně přerušené pro příznivé výsledky, poklesla celková mortalita o 21 %.
Již dříve upozornil u nás Václavík et al v randomizované, dvojitě zaslepené, placebem kontrolované menší studii (studie ASPIRANT) [10] na účinnost spironolaktonu ve snižování systolického krevního tlaku u pacientů s rezistentní hypertenzí. Do studie Václavíka et al bylo zařazeno 111 pacientů (55 léčeno spironolaktonem a 56 placebem) po dobu 8 týdnů. Podávání spironolaktonu vedlo k významnému poklesu denního i nočního systolického tlaku (ABPM) a významně poklesl i klinický systolický tlak v ordinaci lékaře. Změny diastolického tlaku nebyly významné.
Dobré zkušenosti s podáváním antagonistů mineralokortikoidních receptorů, konkrétně se spironolaktonem, jsou již při užití nízké dávky spironolaktonu (12,5–50 mg denně) [1]. Tento efekt se dá vysvětlit nálezem vyšších koncentrací aldosteronu a zejména poměru aldosteron/renin i u řady pacientů s esenciální hypertenzí, u nichž se nevyskytuje primární hyperaldosteronizmus, a tyto zvýšené koncentrace mohou přispívat k rezistenci na léčbu.
V rozsáhlé mortalitní studii ASCOT bylo 1 411 hypertoniků léčeno spironolaktonem v průměrné dávce 25 mg (maximální dávka činila 50 mg). Spironolakton byl přidán jako 4. lék do kombinace a medián doby podávání činil 1,3 roku. V průběhu léčby spironolaktonem došlo ke snížení průměrného krevního tlaku o 22/10 mg Hg. Snížení krevního tlaku po blokádě aldosteronových receptorů nebylo závislé na věku, pohlaví ani na přítomnosti kouření [12].
Nyní zpět k výsledkům studie PATHWAY-2 [6].
Studie vycházela z hypotézy, že rezistentní hypertenze je způsobena hlavně retencí sodíku, způsobenou částečně nižšími dávkami diuretik používanými v poslední době; pokud by tomu tak bylo, pak by látky s diuretickým účinkem mohly být podle Pigmenta et al [13] a Talera et al [14] nejúčinnější přídatnou léčbou.
Autoři studie PATHWAY-2 vybrali spironolakton jako lék s diuretickým účinkem (vyvolaným blokádou mineralokortikoidních receptorů), protože výsledky observačních studií i omezeného početu randomizovaných studií, shrnuté v nedávno publikované v metaanalýze, naznačovaly dobrou účinnost ve snižování krevního tlaku u rezistentní hypertenze [15].
Bohužel spironolakton nebyl dosud porovnán s jinými alternativními léky, doporučovanými pro léčbu rezistentní hypertenze. Nebylo tedy jasné, zda spironolakton představuje nejúčinnější léčbu, a pakliže ano, zda to platí pro podskupinu nemocných nebo pro jejich většinu.
Autoři studie PATHWAY-2 proto chtěli porovnat spironolakton s alternativními léky 4. linie atakujícími různé patogenetické mechanizmy: s alfa1-blokátorem doxazosinem, snižujícím periferní cévní odpor, s beta1-blokátorem bisoprololem, který inhibuje uvolňování reninu a snižuje minutový výdej srdeční. Primárním cílem bylo zjistit poprvé, zda spironolakton představuje nejúčinnější lék 4. linie u pacientů s rezistentní hypertenzí.
Je škoda, mezi porovnávanými léky nebyl zahrnut některý centrálně působící lék (rilmenidin, moxonidin nebo urapidil), např. místo bisoprololu.
Do této studie bylo zařazeno 335 pacientů s rezistentní hypertenzí, věkové skupiny 18–79 let se systolickým tlakem vsedě 140 mm Hg nebo vyšším (nebo ≥ 135 mm Hg u pacientů s diabetem), při měření domácího krevního tlaku (18 měření během 4 dní), přestože užívali maximálně tolerované dávky 3 léků (A + C + D) po dobu nejméně 3 měsíců. A značí inhibitor konvertujícího enzymu nebo AT1-blokátor. C značí blokátor kalciových kanálů a D tiazidové nebo tiazidům podobné diuretikum (indapamid nebo chlortalidon).
Studie byla provedena 12 centry sekundární péče a 2 centry primární péče ve Velké Británii.
Po vyloučení 21 pacientů užívalo 285 pacientů spironolakton, 282 doxazosin, 285 bisoprolol a 274 placebo.
Tito pacienti byli randomizováni do zkřížené studie. Při randomizaci pacienti léčení léčbou A + C + D byli po 12 týdnů léčeni spironolaktonem 25–50 mg nebo doxazosinem 4–8 mg nebo bisoprololem 5–10 mg a placebem. Krevní tak byl měřen doma po 6 a 12 týdnech (byl stanoven průměr z léčebných cyklů).
Tab. 1 ukazuje základní výchozí charakteristiky pacientů randomizovaných do studie PATHWAY-2. Výchozí průměrný domácí krevní tlak činil 147,6/84,2 mm Hg a průměrný klinický krevní tlak byl 157,0/90,0 mm Hg. Celkově léčba spironolaktonem vedla k největšímu snížení systolického krevního tlaku o 12,8 mm Hg během 3týdenní léčby. Klinický krevní tlak poklesl ještě víc (přibližně o 20 mm Hg).
Tab. 1. Základní výchozí charakteristiky pacientů randomizovaných do studie PATHWAY-2 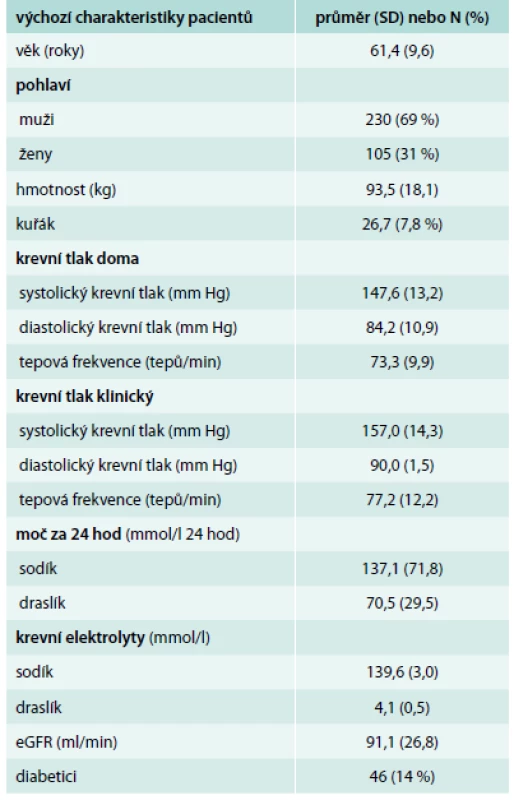
V porovnání s placebem vedlo přidání spironolaktonu k léčbě A + C + D k dalšímu snížení systolického krevního tlaku o 8,7 mm Hg oproti doxazosinu a bisoprololu aditivní pokles systolického krevního tlaku byl 4,26 mm Hg.
Tab. 2 ukazuje dosažené hodnoty domácího systolického krevního tlaku.
Tab. 2. Dosažené hodnoty domácího systolického krevního tlaku 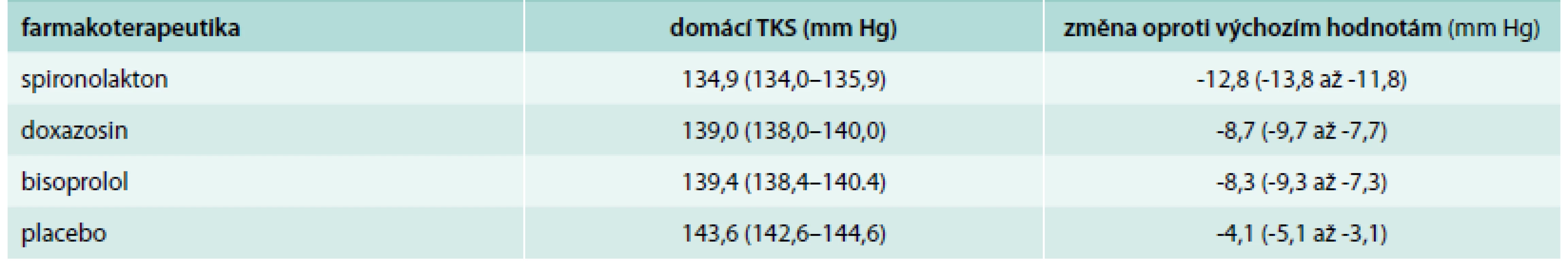
TKS – systolický krevní tlak Tab. 3 ukazuje primární cíl studie – rozdíl mezi domácím systolickým krevním tlakem oproti látkám použitým ke srovnání.
Tab. 3. Rozdíl mezi domácím systolickým krevním tlakem oproti látkám použitým ke srovnání 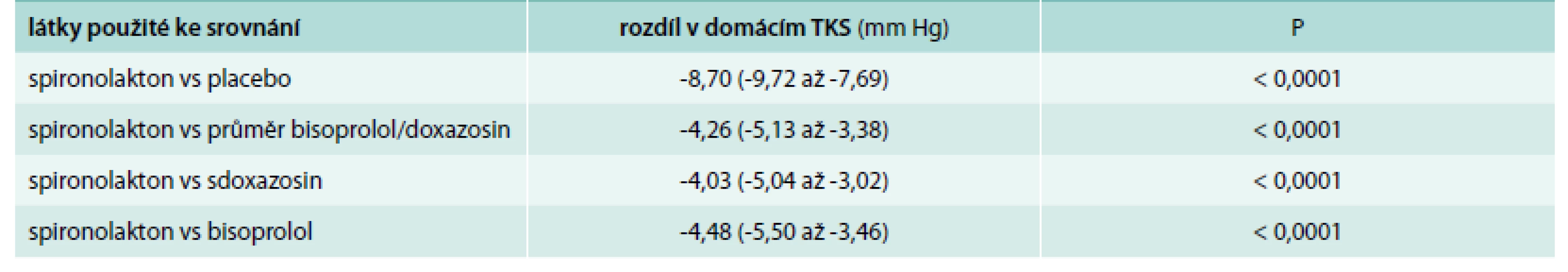
Na konci studie byli autoři schopní kontrolovat tzv. rezistentní hypertenzi u 60 % pacientů léčených spironolaktonem. Oproti tomu jen 42 % pacientů léčených doxazosinem a 44 % pacientů léčených bisoprololem dosáhlo cíle 135 mm Hg. Reakce na spironolakton se nacházela v inverzním stavu k reninu.
Parametry bezpečnosti a budoucnost léčby denervací
Autoři nezjistili problémy bezpečnosti spironolaktonu. Je pouze třeba monitorovat sérové kalium a ledvinnou funkci u dlouhodobě léčených pacientů. Ve studii vzrostla hladina kalia z průměru 4,1 mmol/l na 4,5 mmol/l, což činí 10 %. Je však třeba uvést, že pacienti s eGFR menší než 45 ml byli ze studie vyloučeni.
Gynekomastie se vyskytuje u 6 % mužů dlouhodobě léčených spironolaktonem.
Závěr
Výsledky studie PATHWAY-2 jasně ukazují, že o skutečné rezistentní hypertenzi můžeme hovořit pouze u nemocných neúspěšně léčených kombinací A + C + D a spironolaktonem, a navíc pouze u těch, u kterých byla dobrá adherence zjištěna toxikologickým vyšetřením séra.
Z 325 pacientů studie PATHWAY-2 by bylo jen 15 pacientů vhodných k doporučení renální denervace.
Závěrem se třeba zmínit také o tom, že spironolakton byl objeven již v roce 1959 a nejdříve byl používán jako diuretikum.
Výstižně hodnotil výsledky studie PATHWAY-2 její hlavní autor Bryan Williams z University College London slovy: „Back to the future in resistant hypertension. Spironolactone ‘overwhelmingly’ the most effective.“
Studie byla financována Britskou nadací pro srdce a Národním institutem pro zdravotnický výzkum (British Heart Foundation and National Institute for Health Research).
Celá řada studií renální denervace nezjišťovala adherenci nemocných k farmakologické léčbě, nevyloučila spolehlivě sekundární hypertenzi a nepoužila ani spironolakton ve zjišťování skutečné rezistentní hypertenze.
V letošním roce byla uveřejněna velká metaanalýza renálních denervací [16] zahrnující 5 652 pacientů ze 7 studií. Metaanalýza ukázala, že u vybraných nemocných s rezistentní hypertenzí, udržovaných na farmakoterapii, renální denervace se systémy SYMPLICITY nesnižuje krevní tlak, ale je bezpečná.
Budoucí studie s katétry příští generace by měla identifikovat respondéry na renální denervaci se známkami nadměrné aktivity sympatiku.
prof. MUDr. Jiří Widimský sen., DrSc., FESC, FCMA, FAHA, FESH
widimsky@seznam.cz
Klinika kardiologie IKEM, Praha
www.Ikem-kardiologie.cz
Doručeno do redakce 7. 10. 2015
Přijato po recenzi 6. 11. 2015
Zdroje
1. Filipovský J, Widimský jr J, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012; 58(10): 785–801.
2. Ceral J. Rezistentní hypertenze, farmakologické i nefarmakologické přístupy. In: Widimský jr, J, Widimský J (eds) et al. Hypertenze. Triton: Praha 2014 : 337–347. ISBN 978–80–7387–811–5.
3. Štrauch B, Zelinka T, Bernhardt R et al. Prevalence of primary hyperaldosteronismus in moderate to severe hypertension in Central Europe region. J Hum Hypertens 2003; 17(5): 349–352.
4. Ceral J, Habrdová V, Voříšek V et al. Difficult to control arterial hypertension or uncooperative patients? The assessment of serum antihypertensive drug levels too differentiate nonresponsiveness from nonadherence to recommended therapy. Hypertens Res 2011; 34(1): 87–90.
5. Štrauch B, Petrák O, Zelinka T et al. Precise assessment of noncompliance with the antihypertensive therapy in patients with resistant hypertension using toxicologic analysis. J Hypertension 2013; 31(12): 2455–2461.
6. Williams B, MacDonald TM, Morant S et al. The British Hypertension Society´s PATHWAY Studies Group. Spironolactone versus placebo, bisoprolol, and doxazosin to determine the optimal treatment for drug-resistant hypertension (PATHWAY-2): a randomised, double-blind, crossover trial. Lancet 2015; 386(10008): 2059–2068.
7. Kaplan NM. Indapamide. Is It The Better Diuretic for Hypertension? Hypertension 2015; 65(5): 983–984.
8. Roush GC, Ernst ME, Kostis JB et al. Head-to-head comparisons of hydrochlorothiazide with indapamide and chlorthalidone: antihypertensive effects and metabolic effects. Hypertension 2015; 65(5): 1041–1046.
9. Widimský J. Indapamid, chlorthalidon a hydrochlorothiazid v léčbě hypertenze – situace v roce 2014. Medicína po promoci 2014; 15: (Suppl 1): 21–26.
10. Václavík J, Sedlák R, Plachý M et al. Addition of Spironolactone in Patients With Resistant Arterial Hypertension (ASPIRANT). A Randomized, Double-Blind, Placebo-Controlled Trial. Hypertension 2011; 57(6): 1069–1075.
11. Dahlöf B, Sever PS, Poulter NR et al. Prevention of cardiovascular events with an antihypertensive regimen of amlodipin adding perindopril as required versus atenolol adding bendroflumethiazide as required. In theAnglo-Scandinavian Cardiac Outcomes Trial-Blood Pressure Lowering Arm (ASCOT-BPLA): a multicentre randomized controlled trial. Lancet 2005; 366(9489): 895–906.
12. Pigmenta E, Gaddam KK, Oparil S et al. Effects of dietary sodium reduction on blood pressure reduction in subjects with resistant hypertension: results from a randomized trial. Hypertension 2009; 54(3): 475–481.
13. Taler SJ, Textor SC, Augustine JE. Resistant hypertension: comparing hemodynamic management to specialist care. Hypertension 2002; 39(5): 982–988.
14. Dahal K, Kunwar S, Rijal J et al. The effects of aldosterone antagonists in patients with resistant hypertension: a meta-analysis of randomised and non-randomised studies. Am J Hypertens 2015; 28(11):1376–1385.
15. Elmela FE, Elmela F, Yu Jin et al. Metaanalysis of randomized controlled trials of renal denervation in treatment – resistant hypertension. Blood Pressure 2015; 24(5): 263–274.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 12- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- Fosfátová homeostáza při selhání ledvin je draze vykoupená maladaptivními systémovými důsledky extrémně vysokých koncentrací fosfatoninů – editorial
- ST2 a srdeční selhání: pouze další marker z rodiny nebo přeci jen něco více? – editorial
- Karotická stenóza – diagnostika a léčba – editorial
- Fallotova tetralogie dříve a dnes – editorial
- Regionální registr plicní embolie
- Antitrombotická léčba a nevarikózní krvácení do horní části gastrointestinálního traktu
- Výskyt ventilační poruchy plic u osob se silikózou a pneumokoniózou uhlokopa
- První české zkušenosti s lenalidomidem v terapii anemických nemocných s myelodysplastickým syndromem s delecí dlouhého ramene 5. chromozomu
- Vyšetřování tubulární resorpce fosfátů u pacientů s chronickým onemocněním ledvin
- Význam stanovení solubilního receptoru ST2 v diagnostice a prognostické stratifikaci pacientů se srdečním selháním
- Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny
- Karotická stenóza – diagnostika a léčba
-
Studie PATHWAY-2: spironolakton vs placebo, bisoprolol a doxazosin ke stanovení optimální léčby hypertenze rezistentní na léky
Vysoká účinnost spironolaktonu ve snížení krevního tlaku u rezistentní hypertenze - Monoklonální imunoglobulin a kožní nemoci ze skupiny mucinóz – scleredema adultorum Buschke a scleromyxedema: popis 4 případů a přehled léčebných možností
- Nekorigovaná Fallotova tetralógia u 69-ročného pacienta
- Medicína na polární stanici v Antarktidě
- Vladislav Hytych. VATS lobektomie…krok za krokem
- Ventilace plic u osob se silikózou a pneumokoniózou uhlokopa – editorial
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Karotická stenóza – diagnostika a léčba
- Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny
- Fallotova tetralogie dříve a dnes – editorial
- Vyšetřování tubulární resorpce fosfátů u pacientů s chronickým onemocněním ledvin
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



