-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny
Geriatric multimorbidity – one of the key problem of contemporary medicine
In the elderly population there are common permanent decrease of functional capacity, gradual emergence of various diseases leading to the wider multimorbidity and increased problems in the social sphere, which can develop frailty and social dependency. The paper analyzes the complex issue of geriatric multimorbidity and emphasizes its pitfalls, the need of an interdisciplinary approach and thinking of doctors, including the risks of modern pharmacotherapy. The aim of geriatric medicine is to optimize residual functions despite the decline in total functional capacity with increasing multimorbidity. The authors want to direct the attention of the professional community to the permanently growing numbers of the elderly and to emphasize the need of awareness of the problem so that they could understand and cope with this absolutely new reality.
Keywords:
ageing of population – atomization of medicine – geriatrization of medicine – holistic approach – multimorbidity
Autoři: Pavel Weber; Dana Prudius; Hana Meluzínová
Působiště autorů: Klinika interní, geriatrie a praktického lékařství LF MU a FN Brno, pracoviště Bohunice, přednostka prof. MUDr. Hana Matějovská Kubešová, CSc.
Vyšlo v časopise: Vnitř Lék 2015; 61(12): 1042-1048
Kategorie: Přehledné referáty
Souhrn
V populaci starších osob je běžný úbytek funkčních kapacit, postupný vznik různých nemocí až k širší multimorbiditě a nárůstu problémů v sociální oblasti, které mohou akcentovat stařeckou křehkost a neschopnost žít samostatně. Článek rozebírá komplexně problematiku geriatrické multimorbidity a klade důraz na její úskalí a rizika, potřebu interdisciplinárního přístupu a myšlení lékařů, a to včetně úskalí moderní farmakoterapie. Cílem geriatrické medicíny je optimalizace reziduálních funkcí navzdory poklesu celkových funkčních kapacit organizmu při rostoucí multimorbiditě. Autoři chtějí tímto přehledovým článkem především upozornit i odbornou veřejnost na neustále rostoucí počet seniorů v populaci a na potřebu povědomí umět správně interpretovat a chápat tuto zcela novou realitu.
Klíčová slova:
atomizace medicíny – geriatrizace medicíny – holistický přístup – multimorbidita – stárnutí populaceDemografická prognóza ČR do 2060 – realita nebo sen?
Za posledních 100 roků se střední délka života (SDŽ) téměř zdvojnásobila. Fakticky se délka lidského života nyní začíná přibližovat jeho biologické hranici. V reálné praxi to znamená, že v zemích Evropské unie (včetně ČR) významně vzrostla a neustále dále narůstá skupina jedinců nad 65 let věku. Na začátku 20. století tvořily osoby starší 65 let v evropských zemích 3–5 %. Dnes se jejich počet pohybuje v pásmu 14–20 %; v roce 2030 bude činit 25 % (evropské populace) a v 2060 dokonce 30 % celé populace. V ČR tvořili jedinci ≥ 65 let v roce 2014 již 17,8 % [1]. Významně také vzroste skupina jedinců pozdního stáří (80 a více roků), pro něž je typická právě multimorbidita. Zatímco v současnosti činí občané ≥ 80 roků 4,0 %. Prognóza jejich nárůstu do roku 2060 je 14 % – tedy vzestup na 3,5násobek proti současnosti. Každý 14. občan bude dokonce starší 85 let (více než 5násobek dneška). Nárůst osob právě této věkové kategorie bude mít pro společnost souvislosti jak z pohledu vyšší potřeby sociální, tak zdravotní péče ve srovnání s mladšími seniory (65–75 roků).
Průměrný věk obyvatel České republiky se za pouhých 10 let zvýšil z 38,8 na 41,7 roku [2]. Do roku 2065 lze předpokládat nárůst o dalších 8 let – graf 1, graf 2 [2].
Graf 1. Průměrný věk obyvatel ČR v letech 2002–2050 bez ohledu na pohlaví 
Graf 2. Porovnání věkové skladby obyvatel ČR podle pohlaví mezi roky 2010 a 2065 
Aktuální střední délka života pro rok 2014 byla přitom u mužů 75,3 roků a u žen 81,4 roků [1]. Od roku 1990 přitom došlo k jejímu vzestupu u mužů o 7,5 let a u žen o 5,5. Graf 3 nabízí porovnání současnosti s demografickou prognózou v letech 2030 a 2060 [2]. Je zjevné, že v té době by měly být nejpočetnější skupinou obyvatel v ČR ženy ve věkové dekádě mezi 80–90 lety.
Graf 3. Věková skladba obyvatelstva podle pohlaví ČR v 2000, 2030 a 2060 
Index stáří (poměr seniorů ≥ 65 let k dětem do 15 roků) jako jeden ze základních demografických ukazatelů v ČR plynule roste. Nyní činí 117 seniorů na 100 dětí. Ještě v roce 2000 byl 83,1 a v roce 2060 by měl činit neuvěřitelných 243,6, to znamená, že na každé dítě do 15 let by připadalo více než 2,5 seniora.
Z těchto demografických dat jednoznačně vyplývá i fakt, že většina lékařů stráví větší část své profesní kariéry péčí o jedince vyššího věku [3]. Charakteristickým znakem současné medicíny prakticky ve všech jejích oborech (mimo pediatrie) je její masivní „geriatrizace“.
Současná geriatrická medicína usiluje o co nejdelší zachování přiměřené tělesné a duševní aktivity, odvrácení ztráty soběstačnosti a zlepšení prognózy seniorů v případě onemocnění [4]. Má tedy intervenčně preventivní charakter a podporuje úspěšné zdravé stárnutí a v centru jejího zájmu je zvládání modifikovaného klinického obrazu chorob a zdravotně-sociálních problémů seniorů, které jsou často diametrálně odlišné od mladší a střední generace.
Civilizační vývoj vede ke zvyšování naděje dožití vysokého věku a neustále se prodlužuje střední délka života. Absolutně i relativně přibývá lidí starých i velmi starých a dlouhověkých [5]. Tento trend bude dále pokračovat i v příštích desetiletích, jak již bylo výše uvedeno. Úskalí moderní medicíny v péči o seniory budou v současnosti zejména:
- atomizace medicíny
- absence holistického přístupu
- multimorbidita – zdánlivě nikam nepatří
- nadměrná socializace zdravotních problémů
Za zásadně nové v pojetí geriatrické medicíny lze považovat fakt, že jejím těžištěm se v posledních dekádách stalo komplexní geriatrické hodnocení jako nástroj práce geriatra a nově formulovaný koncept involucí podmíněného poklesu potenciálu zdraví, stařecké křehkosti – „frailty“ a s ní související geriatrické syndromy [6].
Frailty – koncept a charakteristika
Frailty (primární), jak byla definována Friedovou [7], patří ke klíčovým charakteristikám křehkých geriatrických pacientů. Již v roce 2005 [7] upozornila Friedová na zvýšenou tendenci odborné veřejnosti užívat zaměnitelně u vulnerabilních seniorů s vícečetnou patologií termíny jako multimorbidita, frailty a disabilita. Tyto pojmy nejsou identické, i když jsou si vzájemně blízké a často se prolínají, jak zdůrazňuje i Rockwood [8]. Moderní definice Morleyho [6] uvádí, že jde o klinický stav, v němž je vulnerabilita jedince vystupňována na maximum a dochází tím k vzestupu rizika nesoběstačnosti (= závislosti) spojené s umístěním do institucionální péče a případně i mortality při zátěži (stres, operace, úrazy atp). Sekundární frailty může být terminálním vyústěním řady onemocnění a klinických stavů.
Jde spíše o multikauzálně podmíněný klinický syndrom charakterizovaný multisystémovou dysfunkcí vznikající autochtonně. Ve velmi pozdním stáří k jeho rozvoji vedou fyziologické involuční změny tkání a orgánů. Fenotypově stařecká křehkost má těsný vztah k rozvoji geriatrických syndromů. Výskyt syndromu frailty podle Friedové je ve věku 65–70 roků 3 %, ve věku ≥ 85 roků 26 %. Frailty je tedy možno fenotypově definovat jako stav snížení fyziologických rezerv spojený se zvýšeným sklonem k invalidizaci (pády, fraktury, omezení v denním životě, vznik závislosti na dopomoci druhých osob, omezená nebo až úplná imobilita). Laboratorně tento stav obvykle doprovází vzestup CRP, leukocytů (monocytů), IL6, IL1 a TNF.
Formulování konceptu geriatrických syndromů v posledních desetiletích představuje zásadní krok vpřed v pojetí geriatrické medicíny. Značná část polymorbidních disabilních handicapovaných seniorů může díky tomu být lépe pochopena a dříve i efektivněji také medicínsky intervenována [6,8,9]. Život ve stáří obecně totiž není snadný a čelí mnoha ohrožením – zdravotním problémům, osamělosti, nepochopení, ztrátě smysluplnosti, soběstačnosti a autonomie, chudobě, věkové segregaci a diskriminaci (ageizmus).
Lékařská věda je v současnosti svědkem geriatrizace medicíny – tedy výrazné převahy seniorů mezi všemi léčenými pacienty. Je to podmíněno nejen stárnutím populace, ale také podstatným poklesem podílu mladších jedinců mezi nesoběstačnými, zejména v ústavní péči. Příčinou tohoto jevu je zejména jejich dostatečné a přiměřené zdravotně-sociální zabezpečení v jejich přirozeném prostředí a dále často i kauzální léčba [10,11]. Takovouto kauzálně cílenou terapii u multimorbidních seniorů lze uplatňovat v pozdním stáří méně často. Pro kvalitu života seniora není většinou rozhodující přítomnost samotné choroby, ale stupeň funkčního omezení, ke kterému ve svém důsledku vede.
Geriatrická multimorbidita – definice a obecná charakteristika
Multimorbidita, polymorbidita, polypatie, koprevalence – jde o jev pro stáří zcela typický – tj. souběžnou přítomnost více onemocnění u jednoho jedince buď bez příčinné souvislosti, nebo chorob navzájem se kauzálně podmiňujících [12]. Boyd [13] definuje multimorbiditu jako koexistenci 2 nebo více chronických nemocí, z nichž žádnou nelze definovat jako ústřední vůči ostatním. Kritéria multimorbidity obecně naplňuje až 25 % dospělých, kteří mají 2 nebo více chronických onemocnění. S rostoucím věkem stoupá podíl multimorbidity velmi významně [14,15]. Fortin [16] upozorňuje na fakt, že data o prevalenci geriatrické multimorbidity (GM) jsou často diametrálně odlišná, a to jak od praktických lékařů, tak z nemocnic, případně sociálních institucí pro seniory [17]. Navíc ve studiích jsou používána nejednotná diagnostická kritéria stejně jako věková kategorizace a často nezohledňují ani pohlavní rozdíly [18]. Navíc jsou nejednou v literatuře zaměňována i terminologická označení. Heiss [19] definuje GM jako přítomnost 2 nebo více chronických onemocnění, a to včetně syndromů a klinických stavů, jež nemusí vést ke klinicky manifestním symptomům. Pojem komorbidity doporučuje používat pouze v případě, že jsme schopni některou diagnózu označit jako hlavní.
U GM jde o přítomnost na sobě mnohdy nezávislých chorob typických pro vyšší věk (obvykle ≥ 2–3). Všechny přitom mají vliv na kvalitu života, tělesná postižení, komplikace, mortalitu a péči v nejširším slova smyslu [20]. V seniorské populaci je vedle vyššího počtu diagnóz také vysoký počet funkčních deteriorací a omezení aktivit, které se typicky hromadí u lidí pozdního stáří [4]. V takovém nakupení diagnóz, jako je tomu právě u GM, obvykle nelze nalézt hlavní nebo „dominantní“ diagnózu [21]. Tento fakt zcela odporuje tradičnímu lékařskému modelu, podle kterého se snažíme vyčlenit hlavní a vedlejší onemocnění. V geriatrii toto obvykle není vůbec možné. Tradiční model medicínské péče se snaží najít hlavní diagnózu, zatímco geriatrická medicína usiluje o větší důraz celostního pohledu na seniora [20].
Sama multimorbidita představuje řadu rizik nejen pro starší pacienty, ale i pro jejich lékaře. Interakce různých na sobě nezávislých chorob u seniora představuje problém těsně spjatý s multimorbiditou. Situaci bude akcentovat interakce chorob s různými léky, změny psychiky, emoční labilita, které ve svém celku mohou podstatně znesnadnit schopnost lékaře správné interpretace anamnézy i objektivního nálezu [3,10,11].
Objektivní snaha o vyhodnocení polymorbidity [3] vedla k vytvoření celé řady mezinárodně uznávaných škál: Kaplan-Feinstein Index; Charlson index; CIRS-G – Cumulative Illness Rating Scale – Geriatric Version; health related quality of life (HRQOL); Disease Burden Morbidity Assessment (DBMA); Index of Co-Existent Disease (ICED); Geriatric Index of Comorbidity (GI; Functional Comorbidity Index (FCI); Total Illness Burden Index (TIBI). Kterýkoli z těchto z těchto indexů má svoje přednosti a současně přináší i úskalí v jejich použití. Z těchto důvodů může být i případné upřednostnění kteréhokoliv z nich do jisté míry zavádějící, i když řada z nich (podobně jako CIRS) má svoji modifikaci pro jedince vyššího věku. Nám se osvědčil Charlsonův komorbiditní index [22], který čtenářům předkládáme (tab). Klade především důraz na zvláště závažné život ohrožující choroby a bere v úvahu věk po dekádách. Umožňuje tak odhad rizika 1roční či 10leté mortality (resp. přežití).
Tab. 1. Charlsonův index komorbidity 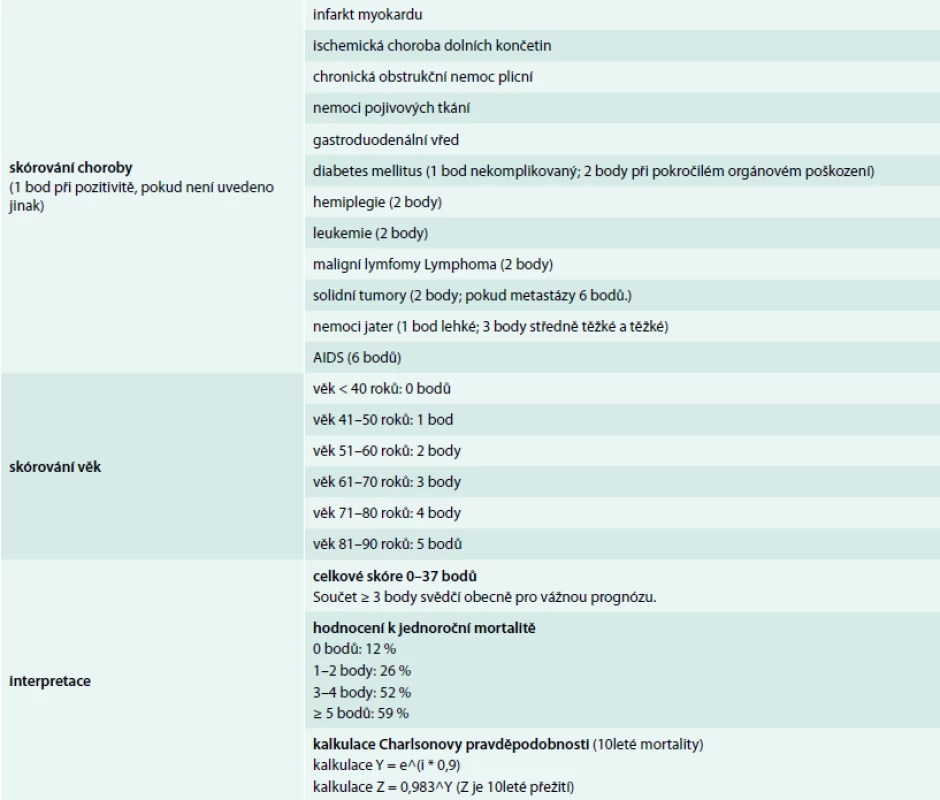
Mezi příčinami morbidity ve stáří zaujímají první místo choroby kardiovaskulárního systému podmíněné aterosklerózou (AS – přítomna až u 90 % osob nad 75 roků) jako ischemická choroba srdeční, infarkt myokardu, angina pectoris, hypertenze, dysrytmie (zejména fibrilace síní), cévní mozková příhoda, tranzitorní ischemická ataka, ischemická choroba dolních končetin. Ve stáří jsou rovněž časté choroby pohybového ústrojí (artróza aj), smyslových orgánů, nádory (zejména kolorektální karcinom), úrazy, choroby respirační – chronická obstrukční plicní nemoc, gastrointestinálního (dysfagie, peptický ulkus, biliární a jiné potíže) a urogenitálního systému (u mužů prostata, u žen gynekologické orgány, obecně nárůst močové inkontinence a uroinfekce) [23]. S věkem roste i výskyt anemického syndromu, a to zejména anémií chronických onemocnění, kde jde o druhotný projev při jiné závažné somatické nemoci. Časté jsou i cukrovka, duševní a nervové choroby (demence, deprese a delirantní stavy). Péče o starší osoby s četnými, navzájem se ovlivňujícími chorobami vyžaduje velké diagnostické, analytické a syntetické dovednosti a schopnosti lékaře, včetně jeho schopnosti jednat s lidmi [24].
GM – příčiny, následky a souvislosti
Jak již bylo uvedeno, nemoci a chorobné stavy ve stáří vůbec se vyznačují četnými zvláštnostmi. Choroby mají tendenci často se kumulovat a vzájemně potencovat [25]. V geriatrické medicíně je zcela typická vícerozměrnost. Nemocného jako bio-psycho-sociální jednotku je ve stáří třeba chápat daleko významněji než v mladších věkových kategoriích. V geriatrické medicíně se objevují vždy současně se somatickými potížemi, problémy v oblasti psychické a sociální, které je také potřeba řešit stejně naléhavě a důsledně. Toto platí v plném slova smyslu i pro zcela typické primární somatické nemoci charakteristické pro vysoký věk (ikty, degenerativní onemocnění, nádory, imobilizace). Podobně je tomu i u takzvaných „primárně“ duševních poruch (demence, deprese, deliria) nebo tzv. geriatrických sociálních syndromů (geriatrický maladaptační syndrom; syndrom týrání, zanedbávání a zneužívání) [9,21].
Většina klinických lékařů považuje multimorbiditu za nepříjemný jev spojený s poklesem funkčních kapacit, kognitivní poruchou a navíc rizikem interakcí mezi nemocemi samotnými a jejich případnou medikamentózní léčbou [26,27]. V seniu (zejména pozdním) je multimorbidita spíše pravidlem než výjimkou [28]. Téměř polovina lidí ve věku 65–69 roků má 2 nebo více chronických chorob. Skupina multimorbidních seniorů velmi významně vzrostla zejména v posledním decenniu (o 22 %). U osob ≥ 85 roků je multimorbidních více než 75 % [5].
Úskalí a negativa GM představují:
- zrychlený pokles funkčních kapacit
- vyšší výskyt symptomů a subjektivních potíží
- pokles kvality života
- vyšší mortalita
- vyšší riziko hospitalizace
- vyšší riziko umístění do ústavní péče (domov pro seniory atp.)
- stoupající náklady na zdravotní péči
Podle aktuálních dat zveřejněných Medicare je vzestup nákladů na péči na osobu a rok zcela zjevný [29] – od 211 USD u osob bez chronické diagnózy; ≥ 2 chronické diagnózy – 1 870 USD; ≥ 5 chronických diagnóz – 8 159 USD a ≥ 7 chronických diagnóz – 23 000 USD.
GM – chybí holistický přístup?
Mnohem důležitější než teoretické rozvahy nad GM je přístup ke geriatrickým multimorbidním pacientům. Ten by měl zahrnovat mezioborovou spolupráci ve sféře lékařské, ošetřovatelské, terapeutické i psychosociální, aby byl naplněn individuálně vytvořený plán léčebné a ošetřovatelské péče [23]. Geriatrická medicína [9–11,21] klade zásadní důraz na celostní přístup k nemocnému seniorovi, a nikoli jen na jednu zdánlivě hlavní diagnózu, případně její patogenezi. V každodenní praxi terapie seniorů tak hrozí s ohledem na GM vedle „overtreatment“, jež vede k předvídatelným komplikacím, tak na druhé straně i „undertreatment“ [30–33].
Složitá zdravotní a sociální situace je u GM běžná [29]. Lze říci, že je spíše pravidlem. Často přitom může vést ke komplikovaným léčebným režimům, jež je pro seniory obtížné pochopit a pro lékaře zase náročné je vysvětlit [34]. Od ošetřujícího lékaře vyžaduje schopnost koordinace terapie různých orgánových systémů a také schopnost spolupracovat s dalšími lékaři (specialisté různých oborů, včetně podoborů interny) a dovednost komunikace s nemocnými a jejich rodinami, aby byly terapeutické snahy správně nejen chápány, ale i uskutečňovány.
GM – atypický klinický obraz chorob ve stáří
Vzájemným působením – stárnutí na jedné a choroby na druhé straně – vznikají specifika chorob ve stáří. Atypická prezentace je zejména zjevná u osob ≥ 75–80 roků [25,35]. K zvláštnostem onemocnění ve vyšším věku patří:
- multimorbidita – definice viz výše
- vzájemná podmíněnost zdravotní a sociální situace – každá změna zdravotního stavu staršího člověka může významně ovlivňovat jeho sociální vztahy a naopak
- zvláštnosti klinického obrazu chorob ve stáří – jako jsou mikrosymptomatologie, monosymptomatologie nebo oligosymptomatologie, vzdálené příznaky, sklon k chronicitě, sklon ke komplikacím a atypický obraz chorob – „choroby ve stáří jsou typické tím, že probíhají atypicky“
Vlastní symptomatologie základního onemocnění bývá nenápadná. Klinickému obrazu obvykle dominují projevy nespecifické a univerzální ze sekundární dekompenzace mozkové činnosti. Patří k nim obvykle univerzální neurologicko-psychiatrická symptomatologie podmíněná hypoperfuzí (hypoxií) mozku (TIA, delirium atp.). Mozek seniora bývá postižen degenerativními či vaskulárními změnami a reaguje na změny obvykle jako první orgán.
Uvedené problémy somatické, psychické a sociální se ve vzájemné interakci vyznačují „obtížnou léčitelností“, chronickým průběhem s progresí a relativně nepříznivou prognózou. Nemocnému a jeho okolí přinášejí mnoho jen velmi obtížně zvladatelných situací a problémů. U velmi starých jedinců (tzv. old-old – 80 roků a více) nemoci probíhají způsobem, který se obvykle podstatně liší od průběhu chorob ve středním věku, a vyžadují i odlišný přístup umožňující zlepšení zdravotního stavu nebo alespoň udržení stávající soběstačnosti a akcentující návrat do domácího prostředí [5,24].
Atypická prezentace nemoci ve stáří zahrnuje [35]:
- chybí obvyklé příznaky typické pro určitou diagnózu
- naopak jsou přítomny změny chování a funkčních schopností
- nestanovení správné diagnózy; při atypické symptomatologii může vést k chybným závěrům, chybné diagnóze a nesprávné terapii
Sběr základních informací vyžaduje od lékaře trpělivost, čas a informace od rodiny a pečovatelů.
První příznaky hrozící infekce nebo vážné nemoci napříč spektrem choroby mohou být v séniu zcela nenápadné [30]. Mohou se prezentovat jako:
- změna funkce: nová inkontinence; nové poruchy stoje nebo chůze
- změny v psychické oblasti: změny chování; obavy; deprese; zpomalený psychomotorický výkon; delirium – jako vystupňovaná akutní porucha psychiky
- jiné indikátory změny funkčního potenciálu: pády; anorexie; únava a slabost
Díky homeostenóze a poklesu funkčních rezerv se mohou klinické projevy v některých případech objevit i v časné fázi. Zde i malé zlepšení konkrétních symptomů může významně zlepšit celkový stav seniora (soběstačnost). Např. srdeční selhání může vyvolat lehká hypertyreóza, močovou retenci počínající benigní hyperplazie prostaty a hyperosmolární neketoacidotické kóma u mírné glukózové intolerance. Paradoxně tedy může být v této fázi terapie základního onemocnění zahájena včas, protože ještě není pokročilé. Bohužel ve vysokém věku může být rozvoj klinických symptomů (včetně jejich schopnosti popsat je) limitován omezenou mobilitou a kognitivní poruchou. Tak může probíhat právě z těchto důvodů určitou dobu asymptomaticky ischemická choroba srdeční nebo aortální stenóza.
Budoucnost péče o seniorskou populaci
Vzhledem k výše uváděným demografickým prognózám, které jednoznačně predikují masivní nárůst skupiny osob starších a zejména velmi starých (nad 80 roků), lze přepokládat v absolutních číslech i vzestup počtu disabilních seniorů s částečně nebo i plně omezenou soběstačností. Podobně tomu bude i u jedinců s kognitivními poruchami. Péče v obecné rovině (tedy nikoli medicínské) o tuto masivně rostoucí skupinu obyvatel bude určitou výzvou pro celou společnost (jak v rodinách, komunitě, tak i na úrovni institucionální u jedinců s pokročilým syndromem „frailty“).
Do budoucích decennií nepochybně bude potřeba odborníků ovládajících základní principy geriatrické medicíny, včetně úskalí multimorbidity a všech geriatrických syndromů – a to daleko většího počtu než jimi disponuje současné české zdravotnictví. O praktickém lékaři již dnes, kdy stráví více než 2/3 své činnosti péčí o osoby starší 65 let, hovoříme jako o geriatrovi první linie. V roce 2060 by mělo být těchto seniorů více než dvojnásobek, což bude od budoucích praktiků vyžadovat daleko větší nasazení. Pokud by významně nepoklesl počet obyvatel ČR, bude v roce 2060 potřeba dispenzarizovat asi 1,4 milionu seniorů ≥ 80 let. Takový objem nemocných v ambulantní sféře (byť byli v příznivém zdravotním stavu na nějaké chronické medikaci) nemohou zvládnout ani sami internisté, natož geriatři. V institucionální péči (včetně nemocnic a zařízení dlouhodobé péče) by měli sehrávat klíčovou roli geriatři, případně všeobecní internisté disponující odpovídajícím penzem vědomostí z geriatrické medicíny. V nemocnici i terénu by měli fungovat odborníci – atestovaní geriatři nebo minimálně lékaři s odpovídajícím vzděláním a absolvováním doplňkových postgraduálních kurzů z oblasti gerontologie ukončené certifikátem. Toto by měla upravit jednoznačně budoucí legislativa, která by požadovala buď atestaci, nebo minimálně odpovídající certifikát, který by mohl mít blízkou, ale menší hodnotu. Nicméně lze konstatovat, že medicínská péče o tuto velikou masu seniorů bude velkým úkolem pro všechny lékaře a zdravotníky, zejména pak pro praktiky, kteří by rovněž měli mít absolvován postgraduál zahrnující potřebné minimum specifik z klinické gerontologie.
Závěr
Problematika geriatrické multimorbidity se v současnosti dostává do centra pozornosti profesionálů a fakticky se nachází na samém počátku. Musíme si v duchu toho upřímně přiznat, že stav našich poznatků o GM a jejich následků ve spojení s procesy stárnutí, akutních nemocí, medikamentózních vlivů a orgánových postižení jsou základní. Hlubší poznání GM by mělo ovlivnit a především zlepšit častou bezradnost a bezmocnost některých lékařů ve vztahu k multimorbidním geriatrickým pacientům. Rozvoj efektivních přístupů k multimorbidním seniorům v budoucnu bude patřit k zásadním nejen medicínským, ale i celospolečenským prioritám rostoucího významu v populaci [34], kde se bude s ohledem na demografické prognózy stále zvyšovat podíl zastoupení seniorů.
Cíle moderní geriatrie lze shrnout do následujících bodů [35]:
- zachovat zdraví seniorů
- žít kvalitní a nezávislý život co nejdéle
- minimalizovat období se syndromem terminální geriatrické deteriorace (FTT – failure to thrive)
prof. MUDr. Pavel Weber, CSc.
p.weber@fnbrno.cz
Klinika interní, geriatrie a praktického lékařství LF MU a FN Brno
www.fnbrno.cz
Doručeno do redakce 13. 3. 2015
Přijato po recenzi 19. 6. 2015
Zdroje
1. Zdravotnická ročenka ČR 2013. Praha: ÚZIS ČR: 2014. SBN: 978–80–7472–135–9. Dostupné z WWW: http://www.uzis.cz/publikace/zdravotnicka-rocenka-ceske-republiky-2013.
2. Český statistický úřad. Dostupné z WWW: https://www.czso.cz/csu/czso/souborne-publikace; www.users.rcn.com/jkimball.ma.ultranet/biologypages/W/welcome/hml. [Citováno 2015–06–07].
3. Halter J, Ouslander J, Tinetti M et al (eds). Hazzard’s Geriatric Medicine and Gerontology. 6th ed. (Principles of Geriatric Medicine & Gerontology). McGraw-Hill Professional: New York 2009.
4. Keeler E, Guralnik JM, Tian H et al. The impact of functional status on life expectancy in older persons. J Gerontol A BiolSci Med 2010; 65(7): 727–733.
5. Jacobs JM, Maaravi Y, Cohen A et al. Changing profile of health and function from age 70 to 85 years. Gerontology 2012; 58(4): 313–321.
6. Morley JE, Vellas B, van Kan GA et al. Frailty consensus: a call to action. J Am Med Dir Assoc 2013; 14(6): 392–397.
7. Fried LP, Ferrucci L, Darer J et al. Untangling the concepts of disability, frailty, and comorbidity: implications for improved targeting and care. J Gerontol A Biol Sci Med Sci 2004; 59(3): 255–263.
8. Rockwood K, Song X, Mac Knight C et al. A global clinical measure of fitness and frailty in elderly people. CMAJ 2005; 173(5): 489–495.
9. Hegyi L, Krajčík Š et al. Geriatria. Herba: Bratislava 2010. ISBN 978–80–89171–73–6.
10. Topinková E. Geriatrie pro praxi. Galén: Praha 2005. ISBN 80–7262–365–6.
11. Kalvach Z, Zadák Z, Jirák R et al. Geriatrické syndromy a geriatrický pacient. Galén: Praha 2008. ISBN 978–80–247–2490–4.
12. Valderas JM, Starfield B, Sibbald B et al. Defining comorbidity: implications for understanding health and health services. Ann Fam Med 2009; 7(4): 357–363.
13. Boyd CM, Fortin M. Future of Multimorbidity Research: How Should Understanding of Multimorbidity Inform Health System Design? Public Health Reviews 2010; 32(2): 451–474. Dostupné z WWW: http://www.publichealthreviews.eu/upload/pdf_files/8/PHR_32_2_Boyd.pdf.
14. Marengoni A, Angleman S, Melis R et al. Aging with multimorbidity: a systematic review of the literature. Ageing Res Rev 2011; 108(4): 430–439.
15. Menotti A, Mulder I, Nissinen A et al. Prevalence of morbidity and multimorbidity in elderly male populations and their impact on 10-year all-cause mortality: The FINE study (Finland, Italy, Netherlands, Elderly). J Clin Epidemiol 2001; 54(7): 680–686.
16. Fortin M, Hudon C, Haggerty J et al. Prevalence estimates of multimorbidity: a comparative study of two sources. BMC Health Serv Res 2010; 10 : 111. Dostupné z WWW: http://www.biomedcentral.com/1472–6963/10/111.
17. Schäfer I, Hansen H, Schön G et al. The German MultiCare-study: Patterns of multimorbidity in primary health care – protocol of a prospective cohort study. BMC Health Serv Res 2009; 9 : 145. Dostupné z WWW: http://www.biomedcentral.com/1472–6963/9/145.
18. Schäfer I, von Leitner EC, Schön G et al. Multimorbidity patterns in the elderly: a new approach of disease clustering identifies complex interrelations between chronic conditions. PLoS One 2010; 58(12): e15941. Dostupné z DOI: <http://doi: 10.1371/journal.pone.0015941>.
19. Heiss HW (ed). Altersmedizin aktuell. Interdisziplinäre geriatrische Versorgung, 32. Ergänzungslieferung. Ecomed MEDIZIN: Heidelberg, München, Landsberg, Frechen, Hamburg 2014. ISBN 978–3-609–10370–9.
20. Berková M, Topinková E, Mádlová P et al. Krátká baterie pro testování fyzické zdatnosti seniorů – pilotní studie a validizace testu u starších osob v České republice Vnitř Lék 2013; 59(4): 256–263.
21. Weber P, Ambrošová P, Weberová D et al. Geriatrické syndromy a syndrom frailty zlatý grál geriatrické medicíny. Vnitř Lék 2011; 57(11): E2010_18. Dostupné z WWW: http://www.vnitrnilekarstvi.eu/vnitrni-lekarstvi-clanek/geriatricke-syndromy-a-syndrom-frailty-zlaty-gral-geriatricke-mediciny-36460.
22. Charlson ME, Pompei P, Ales KL et al. A new method of classifying prognostic comorbidity in longitudinal studies: development and validation. J Chron Dis 1987 : 40(5); 373–383.
23. Matějovská Kubešová H. Geriatrický nemocný v onkologii. Vnitř Lék 2014; 60(Suppl 2): 46–53.
24. Boyd CM, Darer J, Boult C et al. Clinical practice guidelines and quality of care for older patients with multiple comorbid diseases: implications for pay for performance. JAMA 2005; 294(6): 716–724.
25. Jadad AR, To MJ, Emara M et al. Consideration of multiple chronic diseases in randomized controlled trials. JAMA 2011; 306(24): 2670–2672.
26. American Geriatrics Society Expert Panel on the Care of Older Adults with Multimorbidity. Guiding principles for the care of older adults with multimorbidity: an approach for clinicians. J Am Geriatr Soc 2012; 60(10): E1-E25.
27. Steinman MA, Handler SM, Gurwitz JH et al. Beyond the prescription: medication monitoring and adverse drug events in older adults. J Am Geriatr Soc 2011; 59(8): 1513–1520.
28. Zulman DM, Sussman JB, Chen X et al. Examining the evidence: a systematic review of the inclusion and analysis of older adults in randomized controlled trials. J Gen Intern Med 2011; 26(7): 783–790.
29. Boult C, Wieland GD Comprehensive primary care for older patients with multiple chronic conditions: “Nobody rushes you through”. JAMA 2010; 304(17): 1936–1943.
30. Gallagher P, O’Mahony D. STOPP (Screening Tool of Older Persons’ potentially inappropriate Prescriptions): application to acutely ill elderly patients and comparison with Beers’ criteria. Age Ageing 2008; 37(6): 673–679.
31. Expert Panel. American Geriatrics Society updated Beers Criteria for potentially inappropriate medication use in older adults. American Geriatrics Society 2012 Beers Criteria Update. J Am Geriatr Soc 2012; 60(4): 616–631.
32. Scott IA, Gray LC, Martin JH et al. Minimizing inappropriate medications in older populations: a 10-step conceptual framework. Am J Med 2012; 125(6): 529–537.
33. Emmett KR. Nonspecific and atypical presentation of disease in the older patient. Geriatrics 1998; 53(2): 50–52, 58–60.
34. Wrobel N. Demografieinduzierte Multi-Morbidität – Komplexleistung Im DRG-Vergütungssystem. Recht Und Politik Im Gesundheitswesen 2008; 14(1): 7–10.
35. Weber P. Nová intervenční gerontologie v epoše geriatrizace medicíny. Vnitř Lék. 2001; 47(2): 106–110.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2015 Číslo 12- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Fosfátová homeostáza při selhání ledvin je draze vykoupená maladaptivními systémovými důsledky extrémně vysokých koncentrací fosfatoninů – editorial
- ST2 a srdeční selhání: pouze další marker z rodiny nebo přeci jen něco více? – editorial
- Karotická stenóza – diagnostika a léčba – editorial
- Fallotova tetralogie dříve a dnes – editorial
- Regionální registr plicní embolie
- Antitrombotická léčba a nevarikózní krvácení do horní části gastrointestinálního traktu
- Výskyt ventilační poruchy plic u osob se silikózou a pneumokoniózou uhlokopa
- První české zkušenosti s lenalidomidem v terapii anemických nemocných s myelodysplastickým syndromem s delecí dlouhého ramene 5. chromozomu
- Vyšetřování tubulární resorpce fosfátů u pacientů s chronickým onemocněním ledvin
- Význam stanovení solubilního receptoru ST2 v diagnostice a prognostické stratifikaci pacientů se srdečním selháním
- Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny
- Karotická stenóza – diagnostika a léčba
-
Studie PATHWAY-2: spironolakton vs placebo, bisoprolol a doxazosin ke stanovení optimální léčby hypertenze rezistentní na léky
Vysoká účinnost spironolaktonu ve snížení krevního tlaku u rezistentní hypertenze - Monoklonální imunoglobulin a kožní nemoci ze skupiny mucinóz – scleredema adultorum Buschke a scleromyxedema: popis 4 případů a přehled léčebných možností
- Nekorigovaná Fallotova tetralógia u 69-ročného pacienta
- Medicína na polární stanici v Antarktidě
- Vladislav Hytych. VATS lobektomie…krok za krokem
- Ventilace plic u osob se silikózou a pneumokoniózou uhlokopa – editorial
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Karotická stenóza – diagnostika a léčba
- Geriatrická multimorbidita – jeden z klíčových problémů současné medicíny
- Fallotova tetralogie dříve a dnes – editorial
- Vyšetřování tubulární resorpce fosfátů u pacientů s chronickým onemocněním ledvin
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



