-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nemoci jater v interní ambulanci
Liver diseases in internal medicine outpatient clinics
Patients with a suspected or confirmed liver disease are frequent attendees at internal medicine outpatient clinics. Metabolic and toxic liver lesions are presently much more prevalent than infectious liver diseases. Liver steatosis and drug-induced liver impairment are the most frequent. The main task for internal medicine specialists in primary care with respect to chronic viral hepatitis B and C is to keep these diseases in mind and when an increased alaninaminotranspherase activity is detected, to perform blood tests for the presence of HBsAg as well as anti-HCV antibodies. Epidemiologically high-risk patients should always be tested for the presence of HBsAg and anti-HCV (even with normal ALT activity).
Key words:
acute liver diseases – chronic liver diseases – viral hepatitis
Autoři: P. Husa
Působiště autorů: Klinika infekčních chorob Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Petr Husa, CSc.
Vyšlo v časopise: Vnitř Lék 2011; 57(9): 697-701
Kategorie: 65. narozeniny MUDr. Jany Lacinové a 60. narozeniny prim. MUDr. Milana Tržila
Souhrn
Pacienti s podezřením na onemocnění jater nebo s již potvrzenou jaterní chorobou přicházejí do interní ambulance často. V současné epidemiologické situaci v České republice jsou mnohem častější metabolické či toxické jaterní léze než infekční onemocnění jater. Nejčastěji přicházejí v úvahu jaterní steatóza a polékové postižení jater. Co se týče chronických virových hepatitid B a C, je hlavní úlohou ambulantních internistů na tato onemocnění myslet a při zachycení zvýšené aktivity alaninaminotransferázy je nutné provádět vyšetření krve nejen na přítomnost HBsAg, ale i protilátek anti-HCV. U epidemiologicky rizikových pacientů je třeba provést vyšetření HBsAg a anti--HCV vždy (i při normální aktivitě alaninaminotransferázy).
Klíčová slova:
akutní onemocnění jater – chronická onemocnění jater – virové hepatitidyNejčastější možnosti setkání se s jaterní nemocí v interní ambulanci
Ambulantní internista se s jaterními chorobami setkává často. Jaterní onemocnění buď sám cíleně diagnostikuje, nebo mu praktický lékař či jiný specialista odešle pacienta s podezřením na onemocnění jater nebo s již hotovou diagnózou jaterní nemoci. Podezření na onemocnění jater vzniká nejčastěji na základě nálezu zvýšené hladinu bilirubinu v séru, častěji však zvýšené aktivity tzv. jaterních enzymů – alaninaminotransferázy (ALT), aspartátaminotransferázy (AST), gama-glutamyltransferázy (GGT) nebo alkalické fosfatázy (ALP). Další možností je rozpoznání přítomnosti klinických projevů jaterního onemocnění, zejména pokročilého, tedy ikteru, hepatomegalie, ascitu, otoků dolních končetin, jaterní encefalopatie, pavoučkových névů, melény a dalších.
Díky očkování, používání jednorázové injekční techniky, rutinnímu testování dárců krve a krevních preparátů, zlepšení hygienické úrovně většiny obyvatelstva a dalším opatřením se v posledních desetiletích v České republice významně snížil počet případů virových hepatitid (VH). Proto je mnohem pravděpodobnější, že příčinou laboratorní léze jaterní budou příčiny neinfekční (nejčastěji metabolické či toxické) spíše než infekční.
Akutní nemoci jater
Z hlediska virových hepatitid přicházejí v úvahu především virové hepatitidy (VH) A a E. Počet hlášených případů virových hepatitid v České republice v posledních 10 letech je uveden v tab. 1. V letech 2008–2009 došlo k výraznému nárůstu počtu hlášených případů hepatitidy A. V minulém roce (2010) již došlo k poklesu incidence tohoto onemocnění, ale přesto počet hlášených případů hepatitidy A několikrát přesáhl údaje z počátku uplynulé dekády. V posledních desetiletích významně klesla prevalence anamnestických protilátek proti viru hepatitidy A (HAV) v populaci, proto bude vznik epidemiologicky závažné situace (zejména prostřednictvím fekálně infikované vody či potravin, ale i vytvořením ohniska infekce v kolektivech s nižší hygienickou úrovní) pravděpodobně vést v naší republice k opakovaným epidemiím. Vakcinace proti VH A zatím stále není v České republice příliš častá, a proto zejména mladší skupiny obyvatelstva, které žily celý život v prostředí s minimálním výskytem infekce HAV, jsou vůči této infekci vysoce vnímavé.
Tab. 1. Počet hlášených případů virových hepatitid v České republice v letech 2001–2010 (dle Epidatu). 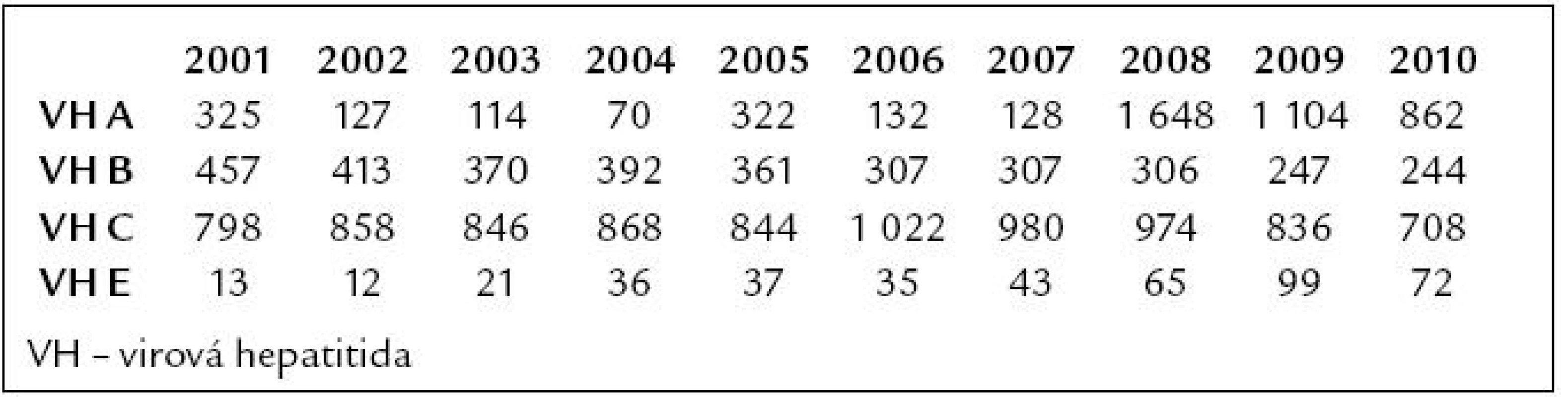
Virus hepatitidy E (HEV) je nejčastější, nebo druhou nejčastější (po HAV) příčinou akutní virové hepatitidy u dospělých obyvatel Asie, Středního východu a Afriky. Naproti tomu v rozvinutých zemích světa je toto onemocnění dosud relativně vzácné, i když protilátky anti-HEV lze nalézt celosvětově. Počet hlášených případů hepatitidy E v České republice od roku 1999 každý rok pozvolna narůstal. Příčinou byl pravděpodobně nejen nárůst počtu infikovaných osob, ale i fakt, že se na toto onemocnění začalo mezi lékaři více myslet a průkaz protilátek proti viru hepatitidy E (anti-HEV) se stal součástí diagnostických algoritmů zaměřených na určení příčiny akutních jaterních onemocnění. V uplynulém roce byl poprvé zaznamenán pokles hlášených případů oproti roku předchozímu. Teprve v následujících letech se ukáže, zda to byl náhodný pokles, nebo začátek dlouhodobějšího trendu. Významnou část případů VH E stále tvoří importované nákazy, ale v současnosti je již častější výskyt onemocnění u osob, které se prokazatelně infikovaly v České republice. Infekce některými genotypy HEV jsou zoonózami a lze předpokládat, že k řadě sporadických případů infekcí v mnoha evropských státech, včetně naší republiky, dochází prostřednictvím vepřového masa a zvěřiny.
Od počátku 21. století je množství hlášených případů akutní hepatitidy B velmi stabilní, výkyvy jsou jen minimální a lze pozorovat trvalý trend k poklesu případů tohoto závažného onemocnění. Od roku 2001 se v naší republice plošně očkují děti – nejprve od 13. týdne života, od roku 2010 po zrušení očkování proti tuberkulóze od 9. týdne života, a 12leté děti. Kromě toho pokračuje očkování rizikových skupin obyvatelstva (novorozenci HBsAg pozitivních matek, pacienti před zahájením hemodialyzační léčby, zdravotníci a další profese) započaté koncem 80. let minulého století. Proto je výskyt onemocnění u občanů České republiky mladších 20 let v současnosti málo pravděpodobný. Nejčastěji se infekce HBV přenáší v rozvinutých zemích, včetně České republiky, sexuálním stykem a sdílením injekčních jehel a stříkaček mezi injekčními uživateli drog (IUD).
V případě hepatitidy C se hlásí jak akutní hepatitidy C, tak nově diagnostikované chronické hepatitidy C. Určitý nárůst případů nově rozpoznaných hepatitid C v letech 2006–2008 jde na vrub spíše opožděného hlášení již delší dobu známých případů chronických hepatitid C než skutečnému nárůstu incidence infekce virem hepatitidy C v České republice v těchto letech. To se potvrdilo v následujících 2 letech, kdy je již jasně patrný pokles počtu nově poznaných infekcí HCV. Naplňují se tím předpoklady i z jiných rozvinutých států Evropy a Severní Ameriky, že počet nových případů v těchto oblastech již kulminoval a nyní se budeme potýkat především s důsledky dlouhodobé infekce HCV – jaterní cirhózou a hepatocelulárním karcinomem (HCC), kterých bude v následujících desetiletích významně přibývat. S akutní hepatitidou C se setkáváme poměrně vzácně a na toto onemocnění musíme v současnosti myslet téměř výhradně u aktivních IUD [1].
V souvislosti s diferenciální diagnostikou akutních i chronických jaterních chorob je třeba upozornit na v současnosti obecně rozšířený „zvyk“ vyšetřovat přítomnost protilátek proti viru Epsteina-Barrové (EBV) a cytomegaloviru (CMV) u všech laboratorních jaterních lézí, při chronické únavě, subfebriliích, uzlinovém syndromu apod. Výsledky těchto vyšetření jsou často chybně interpretovány. Je třeba připomenout, že pozitivita anamnestických protilátek proti EBV (anti-VCA IgG a anti-EBNA IgG) a CMV (anti-CMV IgG) je v dospělosti normálním nálezem a nemá žádný klinický význam. Při průkazu těchto protilátek je nesprávná formulace, že pacient „přechodil infekční mononukleózu“, protože infekční mononukleóza je klinickým projevem jen části primoinfekcí EBV, a to většinou ve školním věku a v dospívání, zatímco u malých dětí probíhá primoinfekce většinou klinicky méně nápadně – jako akutní infekt dýchacích cest, přechodné zduření uzlin, horečnatý infekt apod. Na infekční mononukleózu je třeba myslet skutečně vážně jen u osob s povlakovou angínou a zduřenými lymfatickými uzlinami, a to do 25, maximálně 30 let věku. Primoinfekce EBV ve vyšším věku je v našich podmínkách skutečně raritní. Nejčastějším diagnostickým problémem je současný průkaz anamnestických protilátek (viz výše) a protilátek, které by mohly ukazovat na aktivní infekci – anti-VCA IgM u infekce EBV a anti-CMV IgM u infekce CMV. Současná pozitivita IgG i IgM protilátek se často v praxi interpretuje jako „reaktivace“ chronické EBV či CMV infekce a vysvětlují se jí nejrůznější klinické a laboratorní nálezy – zvýšené jaterní testy, vysoká sedimentace, teploty, uzlinový syndrom, únava apod. Podle názoru většiny autorit však nelze tímto samotným laboratorním nálezem vysvětlit žádný z výše uvedených příznaků a je třeba takový nález hodnotit s maximální opatrností, aby nedošlo k zamaskování závažnějších příčin, které tyto běžné příznaky vyvolávají.
Ve všech statistikách ze západní Evropy a Severní Ameriky je jako nejčastější příčina polékového akutního jaterního selhání uváděn paracetamol. V podmínkách České republiky se naštěstí s jaterním selháním po paracetamolu nesetkáváme tak často, protože je k tomu třeba pozřít denní dávku > 10–15 g paracetamolu (u alkoholiků postačuje 3–8 g), k čemuž dochází zpravidla jen v rámci suicidiálního pokusu. Většinou jen na úrovni laboratorní léze jaterní se projeví hepatotoxický efekt antibiotik a antituberkulotik (zejména potencovaného ampicilinu nebo amoxicilinu, rifampicinu a izoniazidu), antimykotik (především při dlouhodobé a kombinační terapii onychomykózy či chronické prostatitidy), antikonvulziv (zejména valproátu), psychofarmak, amiodaronu, karbamazepinu a mnoha dalších léků [2].
Nebezpečí hepatotoxicity hormonální antikoncepce a substituce je většinou lékaři přeceňováno. Často se obávají předepisovat tyto léky i ženám s benigní hyperbilirubinemií (Gilbertův syndrom), což nemá žádné opodstatnění. Protože eventuální toxický vliv těchto léků na játra je vázán na zděděnou genetickou výbavu, nelze předem stanovit, jaká bude reakce na tuto léčbu. Proto je nutné zkontrolovat aktivitu ALT, AST, GGT, ALP a hladinu cholesterolu po 1–2 měsících podávání. V případě výrazné elevace těchto parametrů nejsou tyto léky pro ženu vhodné. V každém případě jsou změny biochemických parametrů plně reverzibilní a nehrozí akutní selhání jater ani chronické jaterní onemocnění. Vliv dlouhodobého podávání kontraceptiv na vznik adenomu jater a pravděpodobně i fokální nodulární hyperplazie se považuje za prokázaný stejně jako trombogenní efekt estrogenů, který může mimo jiné vést k Buddově-Chiariho syndromu (viz níže). Pokud měla žena v minulosti těhotenskou cholestázu, je velmi pravděpodobné, že podobně budou reagovat její játra i na hormonální léky.
Každý rok dojde v České republice k několika otravám houbami, zejména amanitou. Průmyslové otravy jsou naštěstí v současnosti velmi vzácné, klasické bývaly otravy trichlóretylénem v čistírnách.
Ostatní příčiny akutních jaterních lézí jsou již méně časté, ale mnohdy velmi závažné.
Autoimunitní hepatitida (AIH), která je typicky chronickým jaterním onemocněním, může někdy začínat s výraznými projevy akutní jaterní choroby (ikterus, vysoká aktivita ALT, AST) [3].
Akutně může probíhat i Wilsonova choroba. Charakteristická je velmi vysoká hladina bilirubinu (spoluúčast hemolýzy) a nízká nebo normální aktivita ALP. Při perakutním průběhu Wilsonovy choroby je někdy nutná i transplantace jater.
Hyperkoagulační stav může být spojen se vznikem trombózy jaterních žil nebo v. cava inferior (Buddův-Chiariho syndrom). Venookluzivní nemoc je většinou komplikací chemoterapie nebo radioterapie.
Extrémně vysokou aktivitu ALT a zejména AST lze nalézt při ischemickém postižení jaterního parenchymu v rámci šoku nebo městnání v játrech. Při obnovení normální perfuze jater aktivita aminotransferáz velmi rychle klesá [4].
Obrácený poměr aminotransferáz (AST > ALT) je častý při svalovém původu těchto enzymů. K tomu dochází po intenzivním svalovém tréninku (např. návštěva posilovny po delší odmlce, dlouhodobý běh) nebo abnormální svalové práci. Dojde k poškození svalových buněk a uvolňuje se z nich abnormální množství enzymů. Diagnózu podporuje zvýšená aktivita kreatinkinázy (CK) v séru, event. i myoglobinurie.
Reyův syndrom je akutní onemocnění charakterizované zvracením, zvýšením nitrobřišního tlaku a mikrovezikulární jaterní steatózou. Může vzniknout u dětí po léčbě kyselinou acetylsalicylovou. Díky osvětě je nyní velmi vzácný.
Akutní těhotenská jaterní steatóza se projevuje žloutenkou, encefalopatií a preeklampsií v 3. trimestru gravidity. Mortalita je vysoká [4].
Chronické nemoci jater
Abúzus alkoholu je nejčastější příčinou chronického poškození jater v mnoha zemích světa včetně České republiky. Riziková denní dávka alkoholu je udávána různými autory různě. Shoda panuje v tom, že pro ženy je nebezpečná dávka alkoholu mnohem menší než pro muže (20 g vs 60–80 g denně). Individuální rozdíly v toleranci alkoholu jsou však obrovské. Postižení jater alkoholem progreduje od ještě relativně příznivé jaterní steatózy k mnohem závažnější alkoholické steatohepatitidě, u které je v histologickém obraze přítomno nejen ztukovatění jaterních buněk, ale i jejich nekrózy a akutní zánětlivá infiltrace. Konečným stadiem je jaterní cirhóza a event. i hepatocelulární karcinom (HCC). U většiny nemocných s alkoholickým postižením jater lze nalézt obrácený poměr aminotransferáz (AST > ALT), vysokou aktivitu GGT v séru a abnormálně velký střední objem erytrocytů (MCV). Senzitivním a specifickým markerem abúzu alkoholu je stanovení karbohydrát-deficientního transferinu (CDT) [5,6].
V současné hepatologické literatuře je velká pozornost věnována nealkoholické steatóze a steatohepatitidě (NAFLD a NASH). Za klíčový faktor rostoucí incidence těchto jaterních onemocnění jsou považovány změny životního stylu, které vedou k nadměrnému kalorickému příjmu, nevhodnému složení stravy a zároveň poklesu fyzické aktivity. Pro konstantní spojení NAFLD s rizikovými faktory aterosklerózy, jakými jsou diabetes mellitus 2. typu, obezita centrálního typu a hypertenze, je NAFLD často chápána jako jaterní komponenta metabolického syndromu (syndromu inzulinové rezistence) a tato těsná asociace ukazuje na podobné etiopatogenetické faktory. K histologické diagnóze NASH je kromě přítomné steatózy zapotřebí nález lobulárního zánětu a perivenulární a portální fibrózy. Jde tedy o významně závažnější klinickou jednotku, než je nealkoholická steatóza, s jasně prokázaným vztahem k jaterní cirhóze. Přesné rozlišení mezí NAFLD a NASH je možné jen jaterní biopsií. U obou klinických jednotek je sonografický obraz ztukovatělých jater, častá je hepatomegalie, zvýšená aktivita ALT a AST a zvýšená hladina triglyceridů v séru [7,8].
Podle výsledků posledních sérologických přehledů organizovaných v České republice v roce 2001 byla prevalence chronické infekce virem hepatitidy B (HBV) 0,5 % a virem hepatitidy C (HCV) 0,2 %. Podle těchto výsledků patří naše republika mezi země s nízkým výskytem těchto infekcí. Navíc lze předpokládat, že v průběhu 10 let, které uplynuly od posledních sérologických přehledů, prevalence chronické hepatitidy B a C dále klesla. Je velká škoda, že se zatím nesehnaly peníze pro organizování těchto studií, které vždy přinášely velmi cenné údaje pro zdravotníky z řady odvětví medicíny [1].
Při vyhledávání nemocných s chronickými virovými hepatitidami je úloha lékaře, který není hepatologem, nezastupitelná, protože naprostá většina případů chronických VH je klinicky zcela němá, nebo se projevuje jen nespecifickými příznaky, jako jsou únava, nevýrazné tlaky v oblasti jater, zažívací potíže apod. Proto je chronická VH většinou zachycena náhodně, při odběru krve z důvodů preventivních nebo při podezření na jinou diagnózu. Prvním krokem vedoucím k diagnostikování chronické VH je většinou objevení zvýšené aktivity ALT a AST. Na tomto místě je třeba připomenout, že většina nemocných s chronickými VH nemá výrazně zvýšené hodnoty ALT a AST, nejčastější je zvýšení na 2 - až 5násobek horní hranice normy. Platí to zejména pro chronickou hepatitidu C, kde je výraznější elevace aminotransferáz poměrně vzácná. Obecně neplatí přímá úměra – čím vyšší aktivita ALT, tím závažnější jaterní onemocnění a naopak. Zejména u chronické hepatitidy C nejsou výjimkou pacienti s trvale normálními, nebo jen minimálně zvýšenými hodnotami ALT a AST, ale s výrazným histologickým nálezem – aktivitou i pokročilostí hepatitidy. Proto nejsou správná schémata, která posuzují závažnost chronické hepatitidy jen podle aktivity ALT. S tímto zjednodušením se v praxi setkáváme často, např. ve snaze „standardizovat“ posudkové závěry. Ke skutečně objektivnímu posouzení závažnosti hepatitidy je nutné pacienta sledovat řadu měsíců, někdy i let, a přitom doplňovat množství dalších vyšetření laboratorních (sérologických, biochemických, hematologických) a zobrazovacích (především ultrazvuk). Ve většině případů se nevyhneme ani jaterní biopsii a histologickému vyšetření bioptického vzorku jaterní tkáně.
Hlavní úkoly lékařů – nehepatologů při „odhalování“ nemocných s chronickými hepatitidami B a C lze shrnout do následujících bodů:
- Při zachycení zvýšené aktivity ALT (nebo AST) je nutné provádět vyšetření krve nejen na přítomnost HBsAg, což se v praxi většinou děje, ale i protilátek anti-HCV.
- U epidemiologicky rizikových pacientů (tab. 2) je třeba provést vyšetření HBsAg a anti-HCV vždy (i při normální aktivitě ALT, AST).
- Není vhodné zařazovat pacienty předčasně do nějaké „diagnostické škatulky“ a dále nepátrat po jiné příčině jaterního onemocnění. Typický příklad: alkoholik nebo obézní člověk má vyšší aktivitu ALT – stanoví se diagnóza jaterní steatózy, která je samozřejmě většinou správná, ale o možnosti existence současně probíhající chronické virové hepatitidy se již neuvažuje. Jaterní steatóza je navíc velice častým histologickým nálezem při infekci HCV.
- Při zjištění pozitivity HBsAg nebo anti-HCV je nutné odeslat pacienta ke specialistovi – hepatologovi, který doplní další vyšetření a podle jejich výsledků rozhodne o vhodnosti a možnosti antivirové terapie. Samozřejmě pokud nejsou tato vyšetření běžně dostupná, což v současnosti nepředpokládáme, je možné „podezřelého“ pacienta odeslat jen na základě podezření na chronickou hepatitidu B nebo C [9].
Tab. 2. Osoby se zvýšeným rizikem infekce virem hepatitidy C. 
Autoimunitní hepatitidy (AIH) jsou chronicky probíhající jaterní onemocnění, pro jejichž vznik je nutná spoluúčast řady faktorů vnitřních (vrozené dispozice, pohlaví, věk) i zevních (viry, léky, alkohol, chemikálie, stres, potrava). Onemocnění většinou postihuje ženy, a to buď mladé v pubertě, nebo starší v období přechodu, což ukazuje na možný vliv hormonální dysbalance. Základem klasifikace AIH je průkaz přítomnosti určitých autoprotilátek – proti různým jaderným antigenům (ANA), hladkému svalu (ASMA), mikrozomům jater a ledvin 1. typu (LKM-1), solubilnímu jaternímu antigenu nebo jaternímu a pankreatickému antigenu (anti-SLA/LP), i když se nepředpokládá jejich zásadní význam v patogenezi onemocnění. Neléčená AIH má velmi špatnou prognózu (do 2 let umírá na dekompenzovanou cirhózu asi 50 % a do 4 let více než 60 % nemocných). Základem léčby AIH je podávání kortikosteroidů v monoterapii, nebo v kombinaci s azatioprinem. Imunosupresivní léčba AIH je záležitostí dlouhodobou, většinou celoživotní. Za úspěšnou se považuje terapie, která udržuje aktivitu ALT pod dvojnásobkem horní hranice normy (kritérium biochemické remise) [3].
Primární biliární cirhóza (PBC) je chronické cholestatické onemocnění, které postihuje většinou ženy středního věku. Etiologie je neznámá, ale předpokládá se vliv genetických a imunologických faktorů. Na toto onemocnění je třeba myslet zejména u pacientek s vysokou sérovou aktivitou obstrukčních enzymů (GGT, ALP) a při negativním ultrazvukovém nálezu na žlučových cestách. Pro diagnostiku má význam průkaz antimitochondriálních protilátek (AMA) a vysoká hladina celkových imunoglobulinů M (IgM). Diagnóza je potvrzena jaterní biopsií. Lékem volby je podávání kyseliny ursodeoxycholové (UDCA) [10,11].
Primární sklerozující cholangitida (PSC) je rovněž chronické cholestatické onemocnění charakterizované fibrotizujícím zánětem intrahepatálních i extrahepatálních žlučovodů. Předpokládá se rovněž autoimunitní etiologie onemocnění. Nejčastěji se vyskytuje u mladších mužů a charakteristická je asociace PSC s ulcerózní kolitidou, která bývá často diagnostikována jako první. K podezření na PSC většinou vede nález vysoké aktivity GGT a ALP a klinicky svědění kůže. Zobrazovací metody (MRCP, ERCP, PTC) potvrdí difuzní postižení nitrojaterních i mimojaterních žlučovodů. Známé je zvýšené riziko vzniku karcinomů u nemocných s PSC, a to nejen cholangiogenních, ale i kolorektálního. Terapeutický efekt UDCA je většinou méně výrazný než u PBC [12,13].
Genetická hemochromatóza (GH) je vrozené autozomálně recesivní onemocnění, jehož podstata spočívá v nadměrném vstřebávání železa ze střeva a jeho ukládání v játrech. Diagnosticky jsou nejvýznamnější zvýšená saturace transferinu (nad 50 %) a vysoká sérová koncentrace feritinu (obvykle nad 1 000 μg/l). U každého nemocného s podezřením na GH by měla být stanovena přítomnost mutací C282Y, H63D a S65C v HFE genu. Charakteristické jsou i histologické změny a zejména zvýšená koncentrace železa v jaterní sušině. Základem léčby jsou opakované krevní odběry, které vedou k snížení zásob železa v organizmu [14].
Wilsonova choroba (WD) je autozomálně recesivně dědičné onemocnění způsobené deficitem měď transportující ATP-ázy (ATP 7B) vedoucí ke kumulaci mědi především v mozku a v játrech. Základním screeningovým vyšetřením je stanovení hladiny ceruloplazminu v séru. Snížení je přítomno u více než 90 % nemocných, a to často velmi výrazně pod 0,1 g/l. Vyšší je i exkrece mědi močí, která se ještě výrazně zvýší po penicilaminu, čehož se využívá diagnosticky. Nejpřesnějším diagnostickým testem je stanovení obsahu mědi v jaterní sušině. Terapeuticky se využívá penicilamin nebo zinek [15].
Transplantace jater je metodou volby v konečných stadiích AIH, PBC, PSC, GH i WD.
Pravděpodobnost výskytu jiných jaterních onemocnění v ambulancích internistů je již méně vysoká, a proto přesahuje rámec tohoto článku.
prof. MUDr. Petr Husa, CSc.
www.fnbrno.cz
e-mail: phusa@fnbrnoDoručeno do redakce: 23. 3. 2011
Zdroje
1. Husa P. Virové hepatitidy. 1. vyd. Praha: Galén 2004.
2. Schiano TD, Black D. Drug-induced and toxic liver disease. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 103–124.
3. Czaja AJ. Autoimmune hepatitis. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 59–84.
4. Garcia G, Keeffe EB. Acute liver failure. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 17–28.
5. Koteish A, Diehl AM. Alcoholic liver disease. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 85–94.
6. Ehrmann J, Schneiderka P, Ehrmann J et al. Alkoholem podmíněné jaterní onemocnění. In: Ehrmann J, Hůlek P et al (eds). Hepatologie. Praha: Grada Publishing 2010 : 297–318.
7. Trunečka P. Nealkoholická steatóza a steatohepatitida. In: Ehrmann J, Hůlek P et al (eds). Hepatologie. Praha: Grada Publishing 2010 : 331–338.
8. Neuschwander-Tetri BA, Bacon BR. Fatty liver and nonalcoholic steatohepatitis. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 95–102.
9. Husa P, Husová L. Chronické virové hepatitidy v ordinaci praktického lékaře. Spolupráce praktika a hepatologa. Praha: Triton 2002.
10. Horák J. Primární biliární cirhóza. In: Ehrmann J, Hůlek P et al (eds). Hepatologie. Praha: Grada Publishing 2010 : 288–291.
11. Kaplan MM, Lee YM. Primary biliary cirrhosis. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 185–198.
12. Vaňásek T. Primární sklerózující cholangitida. In: Ehrmann J, Hůlek P et al (eds). Hepatologie. Praha: Grada Publishing 2010 : 292–296.
13. Wiesner RH. Primary sclerosing cholangitis. In: Friedman LS, Keeffe EB (eds). Handbook of Liver Disease. Philadelphia: Churchill Livingstone 2004 : 199–210.
14. Horák J. Genetická hemochromatóza. In: Ehrmann J, Hůlek P et al (eds). Hepatologie. Praha: Grada Publishing 2010 : 339–346.
15. Mareček Z, Brůha R. Wilsonova choroba. In: Ehrmann J, Hůlek P et al (eds). Hepatologie. Praha: Grada Publishing 2010 : 347–356.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek MUDr. Jana Lacinová – 65 letČlánek Dráždivý tračník
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 9- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- MUDr. Jana Lacinová – 65 let
- Prim. MUDr. Milanu Tržilovi k 60. narozeninám
- Česká angiologie a její proměny
- Dráždivý tračník
- Biologická léčba v dermatologii – psoriáza
- Prokinetika – jejich přínos v klinické praxi gastroenterologické
- Nemoci jater v interní ambulanci
- Arytmologie dnes: rizika antiarytmické terapie v interní ambulanci
- Terapie stabilní chronické obstrukční plicní nemoci (CHOPN) a její případná kardiovaskulární rizika (základní přehled)
- Předoperační vyšetření u nemocných před nekardiálním chirurgickým výkonem
- Současný pohled na léčbu hypertenze v těhotenství
- Nová antitrombotika v prevenci žilní tromboembolie a nové protidestičkové léky
- Cílená biologická léčba solidních nádorů
- Proteinurie v ambulantní praxi
- Význam antihypertenzní léčby u subklinického poškození mozku
- Polypragmazie a lékové interakce
- Existuje vztah mezi léčbou diabetu a vznikem nádorů?
- Kombinovaný trénink u mužů s metabolickým syndromem po akutní koronární příhodě
- Diagnostika sekundární hypertenze v ambulantní praxi
- FARIM – FARmakoterapie po Infarktu Myokardu
- Tyreopatie v ambulantní praxi
- Zemřel prof. MUDr. Vladimír Pacovský, DrSc., emeritní předseda Československé internistické společnosti
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Proteinurie v ambulantní praxi
- Prokinetika – jejich přínos v klinické praxi gastroenterologické
- Polypragmazie a lékové interakce
- Tyreopatie v ambulantní praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



