Hypertenze u pacienta s diabetes mellitus
Hypertension in patients with diabetes mellitus
Hypertension in patients with type 2 diabetes mellitus (DM) is one of the most frequent, most serious but treatable risk factors. The results of randomised studies clearly show the benefits of improved blood pressure control in type 2 DM patients but achievement of target blood pressure values in clinical practice remains a major problem. Type 2 DM, and primarily increased systolic blood pressure, significantly worsen patient prognosis with respect to microvascular as well as macrovascular complications. Recommendations by the European Society of Hypertension and the European Society of Cardiology emphasise the need for good diagnostics and effective management, predominantly using combination therapy. In 2009 a revision of recommendations for diagnostics and treatment of hypertension was issued that defines initiation of hypertension therapy in type 2 DM patients and target values and presents results of the most recent studies.
Key words:
hypertension – diabetes mellitus – hypertension control in diabetes – cardiovascular risk
Autoři:
M. Souček
Působiště autorů:
II. interní klinika Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MU Dr. Miroslav Souček, CSc.
Vyšlo v časopise:
Vnitř Lék 2010; 56(9): 995-999
Kategorie:
60. narozeniny prof. MUDr. Andreje Dukáta, CSc., FESC, předsedy Slovenskej internistickej spoločnosti
Souhrn
Hypertenze u pacientů s diabetes mellitus (DM) 2. typu je jedním z nejčastějších, nejzávažnějších, ale léčitelných rizikových faktorů. Výsledky randomizovaných studií jasně prokazují prospěch ze zlepšené kontroly krevního tlaku u pacientů s DM 2. typu, ale dosažení cílových hodnot krevního tlaku v klinické praxi je stále velkým problémem. DM 2. typu, a především zvýšený systolický krevní tlak, výrazně zhoršuje prognózu pacientů jak při vzniku mikrovaskulárních, tak makrovaskulárních komplikací. Doporučení Evropské společnosti pro hypertenzi a Evropské kardiologické společnosti kladou důraz především na diagnostiku a účinnou léčbu s využitím především kombinační terapie. V roce 2009 bylo vydáno přehodnocení doporučení pro diagnostiku a léčbu hypertenze, které upravuje zahájení léčby hypertenze u DM 2. typu, cílové hodnoty a dále přináší výsledky recentních studií.
Klíčová slova:
hypertenzní choroba – diabetes mellitus – kontrola hypertenze u diabetu – kardiovaskulární riziko
Úvod
Výskyt diabetes mellitus vykazuje celosvětově narůstající trend. Udává se, že do roku 2030 by tak jeho celková prevalence ve všech věkových skupinách mohla dosáhnout až 4,4 % [1].
Diabetes mellitus je nezávislým rizikovým faktorem kardiovaskulárních onemocnění u obou pohlaví [2]. Diabetici 2. typu umírají na kardiovaskulární onemocnění (KVO) 2–4krát častěji než osoby bez diabetu. Z epidemiologických údajů vyplývá, že každý nárůst glykovaného hemoglobinu o 1 % zvyšuje riziko KVO přibližně o 18 %, avšak negativní provázanost s hodnotou glykemie nebyla jednoznačně prokázána. Riziko je vyšší u žen, u nichž přítomnost diabetu eliminuje jejich nižší náchylnost ke kardiovaskulárním chorobám [3]. Hypertenze se vyskytuje asi 1,5–2krát častěji u diabetiků než u nediabetické populace [4]. Prevalence hypertenze i diabetu výrazně stoupá s věkem, neboť s věkem také stoupá zastoupení tukové tkáně, zejména viscerálního tuku, a u většiny osob značně klesá i fyzická aktivita [5]. Přítomnost hypertenze u diabetiků významně zvyšuje riziko KVO. Při snížení hodnot krevního tlaku pod 140 mm Hg je možno dosáhnout až 30–60% snížení výskytu KVO.
Současný výskyt hypertenze a diabetu v České republice
Je vyšší u mužů než u žen (7,1 % vs 5,7 %), výrazně stoupá s věkem, prudce narůstá po 55. roku věku. Prof. Cífková uvádí souhrnný výskyt diabetu a hypertenze z roku 2002 minimálně u 550 000 osob ČR [6]. Doporučení Evropské společnosti pro hypertenzi a také doporučení České hypertenzní společnosti uvádí kombinaci hypertenze a diabetes mellitus za vysoce rizikovou, s očekávaným nárůstem v dalších letech, a tím s nárůstem aterosklerotických komplikací [7].
Výskyt hypertenze u diabetes mellitus 1. a 2. typu
Výskyt a průběh hypertenze se výrazně liší podle typu diabetu. Diabetes mellitus 1. typu je provázen výskytem hypertenze pouze tehdy, když se objeví nefropatie. To znamená, že v době, kdy je diabetes 1. typu diagnostikován, je krevní tlak obvykle normální. Naproti tomu prevalence hypertenze u diabetiků 2. typu i v nepřítomnosti mikroalbuminurie je velmi vysoká (71 %) a výrazně stoupá až na 90%, objeví li se mikroalbuminurie [8]. Vzestup krevního tlaku u diabetiků 2. typu je ve vztahu k obezitě, snížené fyzické aktivitě a stárnutí. Velmi často se vyskytuje izolovaná systolická hypertenze. Současný výskyt hypertenze a diabetu (1. a 2. typu) významně zvyšuje riziko cévních mozkových příhod, ICHS, srdečního selhání a ischemické choroby dolních končetin, a v důsledku toho i riziko úmrtí [9]. Mikroalbuminurie je časnou známkou renálního postižení i indikátorem zvýšeného kardiovasku-lárního rizika [10]. Hodnoty krevního tlaku při léčbě významně ovlivňují prognózu diabetiků. Většina diabetiků umírá na makrovaskulární komplikacea nepřítomnost hypertenze je spojena s lepším dlouhodobým přežíváním [11].
Léčebné cíle
Základním cílem léčby hypertenze je snížení kardiovaskulární morbidity a mortality. To vyžaduje kromě snížení krevního tlaku i zásadní ovlivnění všech reverzibilních rizikových faktorů, jako je obezita, dyslipidemie, diabetes mellitus a kouření. Nutnost adekvátní léčby je v případě poškození cílových orgánů nebo přítomnosti manifestních kardiovaskulárních či renálních onemocnění. Současná doporučení Evropské společnosti pro hypertenzi a Evropské kardiologické společnosti pro léčbu arteriální hypertenze [7] uvádějí při stanovení celkového kardiovaskulárního rizika diabetes jako samostatné kritérium, jehož přítomnost je spojena s vysokým kardiovaskulárním rizikem, a to již v rozmezí hodnot vysokého normálního krevního tlaku (130–139/85–89 mm Hg). Agresivní snížení krevního tlaku má u diabetiků zásadní význam.
Jak americká, tak evropská doporučení se shodují v cílovém krevním tlaku pro diabetiky < 130/80 mm Hg. U pacientů s proteinurií > 1 g/den je žádoucí dosažení ještě nižších hodnot krevního tlaku 120/75 mm Hg.
Bohužel tato doporučení nevycházela z prospektivních randomizovaných studií, ale studií observačních. Zanchetti et al provedli rozbor prospektivních studií léčby hypertenze a zjistil mimo jiné, že snížení TK u diabetiků pod 130/80 mm Hg postrádá přesvědčivé důkazy. Cílové hodnoty TK na základě současné evidence by neměly být nižší než 130/80 mm Hg. Podle přehodnocení doporučení pro diagnostiku a léčbu hypertenze z roku 2009 to znamená, že u pacientů s hypertenzí a diabetes mellitus se má dosáhnout hodnoty 130–139/80–85 mm Hg [12,13].
Kdy se má zahájit léčba hypertenze u diabetiků
Farmakologická léčba hypertenze u pacientů s diabetes mellitus je indikována v případě krevního tlaku ≥ 140/90 mm Hg anebo u vysokého normálního krevního tlaku se známkami subklinického orgánového poškození (SOP). Mezi SOP patří hypertrofie levé komory srdeční, sonograficky prokázané ztluštění arteriální stěny (tloušťka intimy-medie společné karotidy ≥ 0,9mm nebo přítomnost aterosklerotického plátu), poměr kotníkového/brachiálního TK pod 0,9, aortální (karotido-femorální) rychlost pulzové vlny nad 12 m/s, mírný vzestup sérové koncentrace kreatininu (muži 115–133, ženy 107–124 μmol), nízká glomerulární filtrace (< 60ml/min/1,73 m2) a mikroalbuminurie.
Význam intenzivní léčby hypertenze u diabetiků
Studie HOT prokázala u hypertoniků s diabetem, že snížení diastolického tlaku na hodnoty 80 mm Hg vedlo k polovičnímu výskytu velkých kardiovaskulárních příhod v porovnání se skupinou, u níž byl diastolický tlak snížen jen na hodnoty 90 mm Hg [14]. Tento nález je i v souladu se studií UKPDS, která rovněž prokázala menší výskyt makro i mikrovaskulárních komplikací u diabetiků s agresivněji léčenou hypertenzí. Autoři v této studii porovnali intenzivní léčbu hypertenze při diabetu s běžnou léčbou hypertenze. Výsledky ukázaly, že intenzivní léčba hypertenze při diabetu má mnohem větší dopad na makro i mikrovaskulární komplikace diabetu než běžná léčba hypertenze. Průměrná hodnota TK dosažená ve skupině intenzivně léčené (cíl pod 150/85 mm Hg) byla 144/82 mm Hg, ve skupině méně intenzivně léčené 154/88 mm Hg (cíl pod 180/105 mm Hg). Intenzivní léčba hypertenze u diabetiků vedla ve studii UKPDS 38 k výraznému snížení kardiovaskulární a cerebrovaskulární morbidity a mortality, přestože průměrný rozdíl dosažených hodnot krevního tlaku mezi oběma skupinami činil pouze 10/5 mm Hg. Intenzivní léčba hypertenze u diabetiků snížila výskyt fatálních cévních mozkových příhod a srdečního selhání o více než polovinu. Léčba hypertenze u diabetiků dokáže významně snížit výskyt aterosklerotických komplikací diabetu [15]. Doporučení ESH/ESC z roku 2007 pro léčbu hypertenze u pacientů s DM bylo založeno na výsledcích metaanalýzy prokazující stejný účinek antihypertenziv z jednotlivých tříd. Každý antihypertenzní lék, který je schopen snížit krevní tlak u diabetika, je účinný v prevenci kardiovaskulárních onemocnění. Nicméně inhibitory ACE a sartany by měly být léky první volby u nemocných s DM, neboť kromě snížení krevního tlaku mají příznivý vliv na inzulinovou senzitivitu, zlepšují fibrinolytickou aktivitu a snížením hladin angiotenzinu II tlumí jeho stimulující vliv na sympatický nervový systém. Léčba hypertenze ACEI vede rovněž ke snížení výskytu nově vzniklého DM ve srovnání s jinými skupinami antihypertenziv a snížení orgánového poškození. Rovněž základem pro vhodné kombinace léků jsou antihypertenziva blokující systém renin angiotenzin, neboť tyto látky mají specifický nefroprotektivní efekt. Studie ADVANCE [16], zaměřená na diabetiky, sledovala efekt kombinace diuretika, indapamidu a ACE inhibitoru perindoprilu ke stávající antihypertenzní medikaci. Výsledkem byl pokles krevního tlaku doprovázený malým, nicméně signifikantním snížením kombinovaného endpointu makro a mikrovaskulárních komplikací (9 %) (obr. 1), dále významným, 14 % poklesem celkové mortality a 21 % redukcí renálních příhod, jako je proteinurie, mikroalbuminurie, zdvojnásobení sérového kreatininu, nutnost dialýzy či transplantace ledviny. Studie ACCOMPLISH [17], přestože nebyla primárně zaměřena na diabetiky, zahrnovala z celkového počtu 11 000 pacientů 60 % diabetiků. Srovnávala efekt ACE inhibitoru benazeprilu v kombinaci buď s blokátorem kalciového kanálu amlodipinem, nebo s hydrochlorothiazidem a zjistila lepší účinek kombinace ACE inhibitoru s blokátorem kalciových kanálů. Při známém negativním metabolickém působení thiazidových diuretik na inzulinovou senzitivitu by právě vysoký podíl nemocných s diabetem ve studii mohl vysvětlit překvapivě velký rozdíl mezi studiemi osvědčenou léčbou kombinací ACEI a diuretika na jedné straně a kombinací ACEI a BKK na straně druhé. Jinými vysvětleními jsou relativně nižší dávka diuretika použitá ve studii a také volba hydro-chlorothiazidu, který nebyl ve studiích prokazujících kardiovaskulární benefity léčby thiazidy používán. Studie ACCOMPLISH přináší důležitou informaci. Vysoce rizikoví nemocní (zejména diabetici) mají významný profit z kombinační léčby hypertenze založené na ACEI a BKK. Do klinické praxe byla již zavedena léčba kombinací inhibitoru ACE perindoprilu s blokátorem kalciových kanálů amlodipinem. Obě účinné látky jsou široce využívány v léčbě nejen hypertenze, ale i stabilní ischemické choroby srdeční. O účelnosti této fixní kombinace jsme se měli možnost přesvědčit v řadě studií, přičemž pravděpodobně nejvýznamnější jsou studie ASCOT BPLA [18] a EUROPA (EUropean trial on Reduction Of cardiac events with Perindopril in stable coronary Artery disease) [19]. Ve studii ASCOT se jednalo o první přímé porovnání dvou antihypertenzních režimů s cílem prokázat rozdíl v celkové mortalitě a kardiovaskulární morbiditě. Studie zahrnovala soubor (n = 19 257) pacientů s hypertenzí, u kterých byly další kardiovaskulární rizikové faktory. Pacienti byli randomizováni do skupiny léčené „moderními léky“ amlodipinem a perindoprilem a „klasickou terapií“ atenololem a bendroflumethiazidem. Cílovou hodnotou TK bylo < 140/90 mm Hg a u pacientů s diabetem < 130/80 mm Hg. Rozdíl v kardiovaskulární i celkové mortalitě mezi oběma skupinami byl statisticky významný ve prospěch kombinace perindopril/amlodipin a studie ASCOT byla předčasně ukončena s mediánem sledování 5,5 roku. Rozdíl v mortalitě z jakékoliv příčiny byl 11% ve prospěch skupiny perindopril/amlodipin, 24% rozdíl v kardiovaskulární mortalitě, 13% rozdíl ve výskytu koronárních příhod a 23% ve výskytu fatálních i nefatálních cévních mozkových příhod. Studie ASCOT rovněž prokázala snížení rizika nově vzniklého DM o 30 % ve prospěch kombinace perindopril a amlodipin.
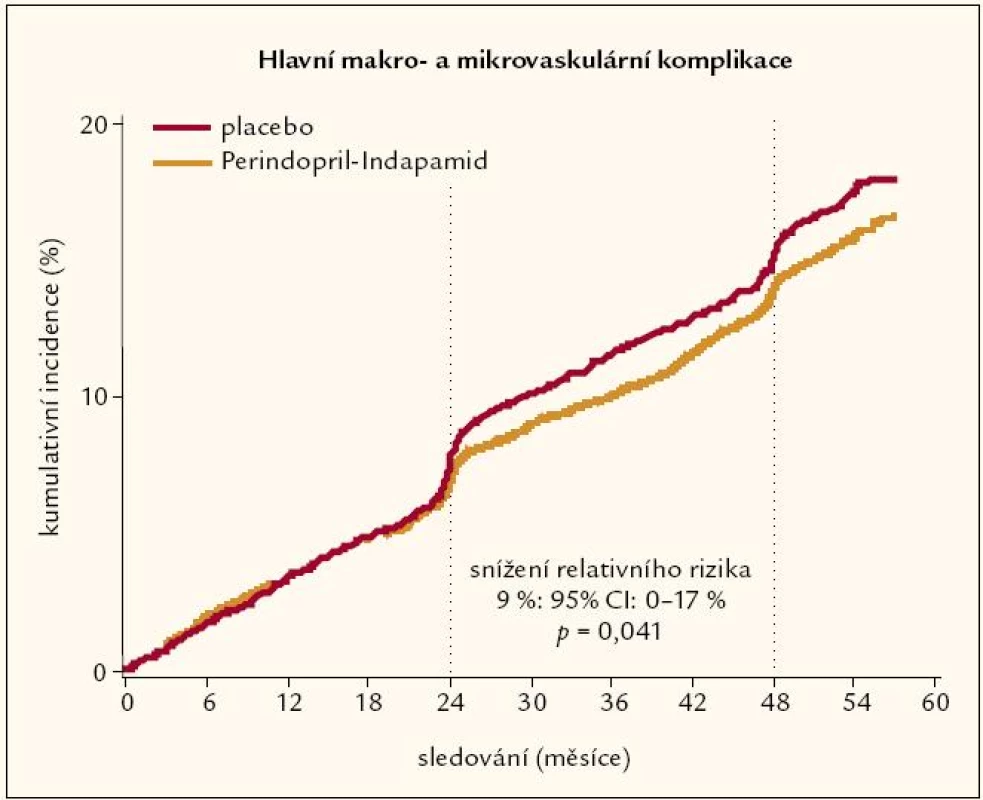
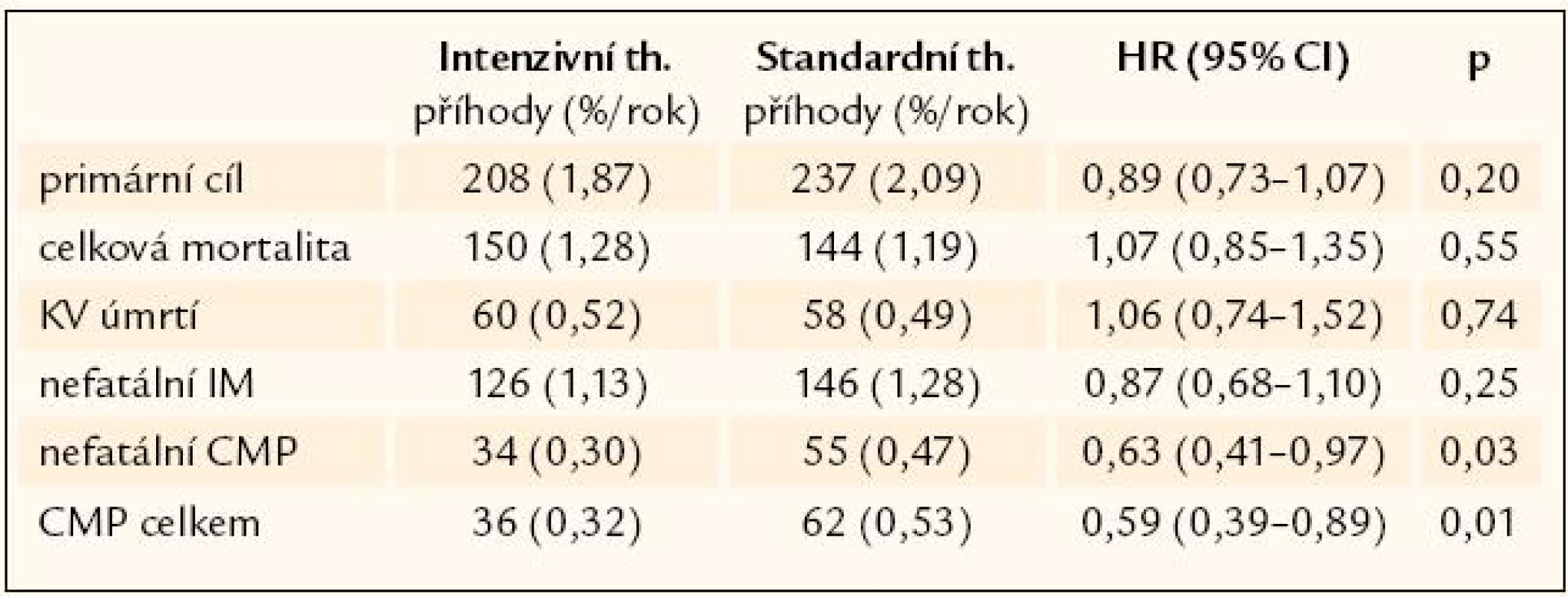
V letošním roce byla publikovaná studie Action to Control Cardiovascular Risk in Diabetes-Blood Pressure (ACCORD-BP), do které bylo zařazeno 4 733 pacientů s DM 2. typu. Pacienti byli zařazeni do ramene s intenzivní antihypertenzní terapií, kde cílový tlak byl pod 120 mm Hg a na standardní terapii s cílovým tlakem pod 140 mm Hg [20]. Primárním cílem bylo ovlivnění nefatálního infarktu myokardu, nefatální mozkové příhody, úmrtí z kardiovaskulární příčiny. Studie trvala 4,7 roku. Pacienti s DM 2. typu ve vysokém kardiovaskulárním riziku neměli rozdíl v ovlivnění primárního cíle při dosažení tlaku pod 120 mm Hg ve srovnání s tlakem pod 140 mm Hg [20] (obr. 2).
Další výhodnou a metabolicky neu-trální skupinou antihypertenziv do kombinace jsou I1-imidazolinoví agonisté (rilmenidin, moxonidin).
Jaké je postavení beta blokátorů a thiazidových diuretik?
Beta-blokátorům jako lékům první volby bychom se měli v léčbě DM vyhnout pro jejich vedlejší účinky – především vyšší výskyt nově vzniklého diabetes mellitus, nepříznivé ovlivnění váhy, ovlivnění inzulinové senzitivity a změny v lipidovém profilu. Avšak tyto účinky jsou minimální nebo zcela chybí při užití beta blokátorů s vazodilatačním účinkem, jako jsou carvedilol a nebivolol [21].
Taktéž diuretika vedou k vyššímu výskytu nově vzniklého diabetes mellitus a mají další nepříznivé metabolické účinky, především thiazidová diuretika ve vyšších dávkách. Proto jejich užití jako léku první volby není doporučováno u pacientů s DM.
Kontrola glykemie
Ve studii UKPDS mělo snížení hodnot glykemie za následek významný pokles výskytu mikrovaskulárních komplikací, jak vyplynulo z porovnání intenzivně léčené skupiny diabetiků s kontrolní skupinou léčenou obvyklým způsobem. Incidence IM se snížila o 16 %, tato změna však nebyla statisticky významná.
ESH/ESC z roku 2007 uvádí i cílové hodnoty krevního cukru a HbA1c. Vhodná je těsná glykemická kontrola, sérové hodnoty glukózy pod 6,0 mmol/l a HbA1c méně než 6,5% minimalizují makro i mikrovaskulární komplikace. Od té doby byly publikovány 2 velké studie, které srovnávaly těsnou a standardní glykemickou kontrolu. Jednalo se o studii ADVANCE [16] a ACCORD [22]. Ve studii ADVANCE byla navržena ke zjištění efektu těsné kontroly glykemie (HbA1c < 6,5%) pomocí podávání gliklazidu-MR a další dostupné farmakologické terapie proti standardní léčbě diabetu, a to u pacientů s terapií hypertenze kombinací indapamidu s perindoprilem a bez ní. Po průměrné době sledování 4,3 roku činila průměrná hodnota HbA1c v intenzivně léčené skupině 6,5 %, v kontrolní skupině 7,3 %. Kombinovaný ukazatel zahrnující výskyt makrovaskulárních a mikrovaskulárních komplikací vykazoval v intenzivně léčené skupině významný pokles o 10%, naproti tomu se nepodařilo prokázat významný vliv na incidenci IM a CMP ani na úmrtnost z kardiovaskulárních příčin. Taktéž ve studii ACCORD nedošlo v intenzivně léčené skupině k významnému poklesu cílového ukazatele složeného z výskytu úmrtí, IM a CMP, přestože bylo dosaženo ještě většího poklesu glykovaného hemoglobinu < 6 %. Výsledkem intervence bylo sice snížení incidence srdečního infarktu, nicméně celková mortalita statisticky významně vzrostla o 35%, což vedlo k předčasnému ukončení větve s těsnou kontrolou. Příčina zvýšené úmrtnosti však zůstává neobjasněna a v úvahu přichází závažné hypoglykemie. Výsledky studie naznačují, že snížení glykovaného hemoglobinu z 8 % na 6,5 %, které trvá 5 let, nemá významný vliv na incidenci IM, CMP ani úmrtí z KV příčin. Dosud není známo, do jaké míry může mít příznivý účinek redukce vyšších hodnot HbA1c. Z toho vyplývá, že rozvoj aterosklerózy a vznik makrovaskulárních komplikací diabetu je komplexní proces, který nelze zastavit ani významně zpomalit pouze úpravou hodnot glykemie. Jedině léčba zaměřená na větší počet rizikových faktorů se podle současných znalostí jeví jako účinná metoda prevence. Studie Steno 2 prokázala, že po intenzivní léčbě trvající 7,8 roku, která byla zaměřena na úpravu glykemie, krevního tlaku i lipidového spektra a zahrnovala inhibitor ACE nebo blokátory AT1 pro angiotenzin II, kyselinu acetylsalicylovou, došlo ve srovnání s konvenční terapií k významnému snížení cílového ukazatele o 53%. Mortalita zůstala významně snížena o 46 % i během následného sledování, které trvalo 13,5 roku [23]. Další takovou studií je UKPDS [24], kde se během dalších 10 let projevoval vliv předchozí desetileté intenzivní kontroly diabetu.
Nově vzniklý diabetes mellitus
Byla publikována řada studií, které nalezly nižší výskyt diabetu u hypertoniků léčených novějšími antihypertenzivy. Metaanalýza 22 klinických studií hypertenze s téměř 150 000 pacientů zjistila, že diabetes mellitus vzniká při léčbě hypertenze nejméně často při použití AT1 blokátorů a inhibitorů ACE, blokátory kalciových kanálů mají neutrální vliv podobný placebu. Naproti tomu beta blokátory a diuretika negativně ovlivňují inzulinovou rezistenci, zejména v kombinaci, vzniká častěji diabetes mellitus. Riziko vzniku kardiovaskulárních příhod u nově vzniklého diabetu ukázalo, že dlouhodobě je riziko nově vzniklého diabetu téměř stejné jako riziko již přítomného diabetu.
Hypolipidemická a protidestičková léčba
Hlavním cílem léčby hypertenze u dia-betiků je snížení kardiovaskulárních komplikací. Součástí komplexního přístupu k těmto vysoce rizikovým pacientům je protidestičková a hypolipidemická léčba. S ohledem na lipidogram je evidentní souvislost s poklesem koncentrace LDL-cholesterolu, naopak diskutován je vztah s koncentrací HDL-cholesterolu či triglyceridů.
Podle našich současných doporučení pro diagnostiku a léčbu hypertenze by statiny měly být podávány hypertonikům s manifestní ICHS, ICHDK, po proběhlé CMP nebo TIA a diabetikům (všem diabetikům 2. typu, diabetikům 1. typu s mikroalbuminurií), u kterých není nefarmakologickou léčbou dosaženo cílové hodnoty cholesterolu pod 4,5 mmol/l a LDL-cholesterolu pod 2,5 mmol/l. Protidestičková terapie (ASA v malých dávkách) je vhodná u pacientů s již prodělanou kardiovaskulární příhodou (pokud u nich nehrozí zvýšené riziko krvácivých komplikací), neboť bylo prokázáno, že snižuje riziko cévní mozkové příhody a infarktu myokardu. Podávání protidestičkové léčby by mělo být zvažováno u všech diabetiků 2. typu a u diabetiků 1. typu s mikroalbuminurií. Podávání nízkých dávek ASA je u hypertoniků vhodné zahájit až po dosažení uspokojivé kontroly krevního tlaku. Dále léčbu využíváme u pacientů ve věku nad 50 let s již středně zvýšenou plazmatickou koncentrací kreatininu (nad 115 μmol) nebo s vysokým celkovým kardiovaskulárním rizikem [25].
Závěr
Závěrem lze říci, že multifaktoriální intervence může výrazně snížit KV riziko, přičemž největší význam mají antihypertenziva a statiny. Snižování glykemie, jak prokazují studie z poslední doby, také vede k redukci KV rizika u pacientů s DM. Počet KV příhod klesá přibližně o 10–15% na 1% HbA1c. Pro mortalitu nejsou výsledky tak přesvědčivé a je třeba studií, které trvají déle než 10 let. Léčba by měla být individuální, s ohledem na možné hypoglykemie a nárůst hmotnosti.
Cílové hodnoty TK jsou 130–139/80–85 mm Hg. Antihypertenzní léčba je vhodná i u vysokého normálního TK (130–139/80–85 mm Hg), kde je subklinické orgánové poškození. Blokáda systému RAS (ACE-I nebo AT1 blokátory) je upřednostňována. Často je nutná kombinační léčba. Mikroalbuminurie je indikací pro terapii (blokátory RAS) bez ohledu na hodnoty TK. U diabetiků provádíme s ohledem na vysoké KV riziko komplexní intervenci všech rizikových faktorů včetně podávání statinů.
prof. MU Dr. Miroslav
Souček, CSc.
www.fnusa.cz
e-mail: miroslav.soucek@fnusa.cz
Zdroje
1. Rathmann W, Giani G. Global prevalence of diabetes: estimates for the year 2000 and projection for 2030. Diabetes Care 2004; 27: 2568– 2569.
2. Grundy SM, Benjamin IJ, Burke GL et al. Diabetes and cardiovascular disease: astatement for health care professional from the American Heart Association. Circulation 1999; 100: 1134– 1346.
3. Wilson PW, D’Agostino RB, Levy D et al. Prediction of coronary heart disease using risk factor categories. Circulation 1998; 97: 1837– 1847.
4. Simonson DC. Etiology and prevalence of hypertension in diabetic patients. Diabetes Care 1988; 11: 821– 827.
5. Sowers JR, Farrow SL. Treatment of elderly hypertensive patients with diabetes, renal disease and coronary heart disease. Am J Geriatr Cardiol 1996; 5: 57– 70.
6. Cífková R. Léčba hypertenze u pacientů s diabetem. Farmakoterapie 2008; 3: 303– 308.
7. Mancia G, De Backer C, Dominiczak A et al. 2007 Guidelines for the Management of Arterial Hypertension: The Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens 2007; 25: 1105– 1187.
8. Tarnow L, Rossing P, Gall MA et al. Prevalence of arterial hypertension in diabetic patients before and after the JNC‑ V. Diabetes Care 1994; 17: 1247– 1251.
9. Grossmann E, Messerli FH. Diabetic and hypertensive heart disease. Ann Intern Med 1996; 125: 304– 310.
10. Dinneen SF, Gerstein HC. The association of microalbuminuria and mortality in non‑insulin‑dependent diabetes mellitus: a systematic overview of the literature. Arch Intern Med 1997; 157: 1413– 1418.
11. Borch‑ Johnson K, Nissen R, Nerup J. Blood pressure after 40 years of insulin dependent diabetes. Neohron 1985; 4: 11– 12.
12. Mancia G, Laurent S, Agabiti‑ Rosei E et al. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document. J Hypertens 2009; 27: 2121– 2153.
13. Zanchetti A, Grassi G, Mancia G. When should antihypertensive drug treatment be initiated and to what levels should systolic blood pressure be lower? A critical reappraisal. J Hypertens 2009; 27: 923– 934.
14. Hannson L, Zanchetti A, Carruthers SG et al. Effect of intensive blood pressure lowering and low dose aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomized Trial. Lancet 1998; 351: 1755– 1762.
15. UK Prospektive Diabetes Study Group. Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. Br Med J 1998; 317: 703– 713.
16. Patel A, MacMahon S, Chalmers J et al. ADVANCE Collaborating Group. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 370: 829– 840.
17. Jamerson K, Weber MA, Bakris GL et al. ACCOMPLISH Trial Investigators. Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high‑risk patients. N Engl J Med 2008; 359: 2417– 2428.
18. Dahlöf B, Sever P, Poulter NR et al. ASCOT Investigators. Prevention of cardiovascular events with an antihypertesive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the Anglo‑ Scandinavian Cardiac Aoutcomes Trial‑ Blood Pressure Lowering Arm (ASCOT‑ BPLA): a multicentre randomized controlled trial. Lancet 2005; 366: 895– 906.
19. Fox KM. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double‑blind, placebo controlled, multicentre trial (the EUROPA study). Lancet 2003; 362: 782– 788.
20. Cushman WC, Evans GW, Byington RP et al. ACCORD Study Group. Effects of intensive blood‑ pressure control in type 2 diabetes mellitus. N Engl J Med. 2010; 362: 1575– 1585.
21. Vítovec J, Špinar J. Použití betablokátorů u nemocných s diabetes mellitus. Intern Med 2008; 10: 126– 128.
22. Goff DC Jr, Gerstein HC, Ginsberg HN et al. Prevention of cardiovascular disease in persons with type 2 diabetes mellitus: current knowledge and rationale for the Action to Control Cardiovascular Risk in Diabetes (ACCORD) trial. Am J Cardiol 2007; 99: 4i–20i.
23. Gaede P, Lund‑ Andersen H, Parving HH et al. Effect of a multifactorial intervention on mortality in type 2 diabetes. N Engl J Med 2008; 358: 580– 591.
24. Holmann RR, Paul SK, Bethel MA et al. 10 years follow‑up of intensive glucose control in type 2 diabetes. N Engl J Med 2008; 359: 1577– 1589.
25. Zanchetti A, Hansson L, Dahlöf B et al. Benefit and harm of low‑dose aspirin in well‑treated hypertensives at different baseline cardiovascular risk. J Hypertens 2002; 20: 2301– 2307.
Štítky
Diabetologie Endokrinologie Interní lékařstvíČlánek vyšel v časopise
Vnitřní lékařství

2010 Číslo 9
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- MINISERIÁL: Když ženám stoupá tlak...
- Specifika v komunikaci s pacienty s ránou – laická doporučení
- Deficience vitaminu B12 navozená metforminem − aktuální poznatky a tipy pro klinickou praxi
Nejčtenější v tomto čísle
- Srdce a obličky – osudový vzťah
- Statínová myopatia – rarita, alebo realita?
- Naše zkušenosti s endoskopickou drenážní léčbou pankreatických pseudocyst
- Adrenálne incidentalómy – je súčasný manažment racionálny?
