-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinické studie, které ovlivnily léčbu diabetu
Clinical Studies That Have Influenced the Treatment of Diabetes
In the article, the author addresses the development of the targets of diabetes treatment. He provides an overview of the key clinical studies in diabetology from which we draw knowledge and therapeutical recommendations nowadays, i.e. in the times of evidence‑based medicine. The author emphasizes the need for comprehensive treatment of diabetes, i.e. the treatment of obesity, hypertension, dyslipidemia and also the impact on blood coagulation, however, focuses, in particular, on clinical studies focusing on the influence of diabetes compensation (the impact on hyperglycemia) on the development of vascular complications.
Key words:
diabetes mellitus – hyperglycemia – vascular complications – clinical studies
Autoři: J. Olšovský
Působiště autorů: Diabetologické centrum II. interní kliniky Lékařské fakulty MU a FN u sv. Anny Brno, přednosta prof. MUDr. Miroslav Souček, CSc.
Vyšlo v časopise: Vnitř Lék 2009; 55(4): 349-353
Kategorie: Články
Souhrn
Autor se v článku zamýšlí nad vývojem cílů léčby diabetu. V přehledu potom uvádí klíčové klinické studie v diabetologii, ze kterých čerpáme poznatky a terapeutická doporučení v dnešní době, tj. v době medicíny založené na důkazech. Autor sice zdůrazňuje potřebu komplexní léčby diabetu, tj. léčbu obezity, hypertenze, dyslipidemie a také ovlivnění koagulace krve, ale ve své práci věnuje pozornost zejména klinickým studiím zaměřeným na vliv kompenzace diabetu (ovlivnění hyperglykemie) na rozvoj cévních komplikací.
Klíčová slova:
diabetes mellitus – hyperglykemie – cévní komplikace – klinické studieDiabetes mellitus, jako onemocnění charakterizované absolutním nebo relativním nedostatkem inzulinu, který je doprovázen rozvojem hyperglykemie, vede k rozvoji charakteristických klinických příznaků, označovaných jako diabetický syndrom (polyurie, polydipsie, úbytek hmotnosti, únava, nechutenství atd.). Hyperglykemie současně, a to i zcela asymptomaticky, vede k rozvoji cévních komplikací, které potom ovlivňují nejen kvalitu dalšího života nemocného s diabetes mellitus, ale i jeho životní prognózu.
Pokud se v uvedeném kontextu zamyslíme nad cílem léčby diabetu, je jasné, že tento se vyvíjel stejně tak, jako se vyvíjely naše poznatky a také diagnostické a terapeutické možnosti.
Původním cílem léčby diabetu bylo odstranění příznaků nemoci. Teprve úspěšná terapie diabetu ve smyslu dlouhodobého přežívání nemocných však ukázala, jak závažné je toto onemocnění z hlediska rozvoje chronických komplikací, a to zejména cévních, jak mikrovaskulárních, specifických pro diabetes mellitus, tak i makrovaskulárních, se kterými se setkáváme i u nediabetické populace. Cílem léčby diabetu se proto stává léčba hyperglykemie k hodnotám glykemie blízkým normě (tab. 1), tak, jak byly přineseny důkazy o preventivním efektu normalizace glykemie na rozvoj mikrovaskulárních komplikací diabetu, a později i makrovaskulárních komplikací (nebo také kardiovaskulárních komplikací). Kardiovaskulární morbidita a mortalita je u diabetiků natolik závažná, že se její snížení stalo hlavním cílem léčby diabetu a ještě dříve, než byl prokázán dlouhodobý vliv terapie hyperglykemie na její snížení, již bylo známo, že ji pozitivně ovlivňuje terapie hypertenze, terapie dyslipidemie podáváním statinů, léčba obezity s dlouhodobým udržením 5–10 % redukce původní hmotnosti, antiagregační terapie. Moderní terapie diabetu proto spočívá v komplexním ovlivnění všech uvedených faktorů.
Klinické studie, které ovlivnily léčbu diabetu, si proto můžeme rozdělit na studie intervence glykemie, intervence krevního tlaku, intervence dyslipidemie, intervence obezity z hlediska prevence či snížení rizika mikrovaskulárních komplikací, nebo z hlediska snížení rizika makrovaskulárních komplikací, tedy z hlediska snížení rizika kardiovaskulární morbidity a mortality. Můžeme však zajít ještě dále a podívat se na možnosti prevence diabetu, a to jednak intervencemi u prediabetu, nebo ještě dříve u rizikových skupin populace.
Zaměřím se na klinické studie, jejichž hlavním cílem byla intervence glykemie.
Celkem jednoduché to bude pro diabetes mellitus 1. typu. Zde jsou k dispozici výsledky studie DCCT (Diabetes Control and Complications Trial) [1], která porovnávala výsledky léčby intenzifikovanou inzulinovou terapií (IIT) s konvenční inzulinovou terapií. Prokázala, že pomocí IIT lze dosáhnout lepší metabolické kompenzace (HbA1c 7 % vs 9 %) a že to znamená lepší prognózu z hlediska vzniku i rozvoje mikrovaskulárních komplikací (snížení rizika vzniku a rozvoje jednotlivých mikrovaskulárních komplikací o 30–70 %). Současně však těsnější metabolická kompenzace zvyšuje riziko hypoglykemie. Prodloužené sledování pacientů z DCCT – tzv. EDIC (Epidemiology of Diabetes Interventions and Complications)/DCCT [2] potom prokázalo, že lepší kompenzace snižuje nejen riziko mikrovaskulárních, ale také makrovaskulárních komplikací.
Složitější situace je u diabetes mellitus (DM) 2. typu. To souvisí samozřejmě i s tím, že zde se nabízí více léčebných postupů (od změny životního stylu zahrnující dietu a pohybovou aktivitu přes různá perorální antidiabetika – PAD – až po inzulin) a bylo zapotřebí posoudit, jestli některý z nich neposkytuje nemocným zásadní výhodu oproti ostatním. Tab. 2 uvádí klíčové studie, kde byla intervenována různými způsoby hyperglykemie u DM 2. typu s cílem zlepšení metabolické kontroly, ale současně i s cílem posoudit vliv na rozvoj cévních komplikací diabetu a takto na prognózu nemocného. Těmto studiím budu věnovat dále pozornost a vynechám z nich 2 studie. Jednak UGDP, která ještě nehodnotila metabolickou kompenzaci podle glykovaného hemoglobinu (HbA1c), a je proto s ostatními studiemi těžko porovnatelná, a jednak studii RECORD, která má posoudit vliv terapie rosiglitazonem na výskyt kardiovaskulárních komplikací, ale nebyla ještě ukončena.
Za zcela základní můžeme jistě považovat studii UKPDS (The United Kingdom Prospective Diabetes Study) [3], která představila výsledky 10letého sledování recentních diabetiků 2. typu a odpověděla na 2 základní otázky. Tou první otázkou bylo, zda lepší metabolická kompenzace znamená benefit z hlediska cévních komplikací i u diabetiků 2. typu (rozdíl mezi intenzivně a konvenčně léčenou skupinou nemocných), a tou druhou otázkou bylo, zda z některého způsobu léčby (inzulin, sulfonylurea, metformin) pacienti profitují oproti ostatním způsobům terapie. Vedle toho si v této studii autoři všímali i vlivu léčby hypertenze na rozvoj cévních komplikací [4,5]. Výsledky studie připomínají tab. 3 pro ovlivnění glykemie a tab. 4 pro ovlivnění hypertenze.
Studie UKPDS prokázala pozitivní vliv lepší metabolické kompenzace při dosaženém rozdílu 0,9 % HbA1c mezi intenzivně a konvenčně léčenou skupinou diabetiků (pomocí inzulinu, metforminu a sulfonylurey) na snížení rizika mikrovaskulárních komplikací. Současně byl touto cestou zaznamenán i trend snížení rizika makrovaskulárních komplikací, ale rozdíl nebyl statisticky signifikantní. Snížení rizika makrovaskulárních komplikací bylo prokázáno jen v podskupině nemocných s obezitou či nadváhou léčených metforminem [6]. Byl prokázán vliv terapie hypertenze na rozvoj mikro ‑ i makrovaskulárních komplikací. To, že nebyl obecně prokázán vliv lepší metabolické kompenzace na výskyt kardiovaskulárních komplikací, bylo nepochybně zklamáním. O to zajímavější a významnější jsou výsledky další 10leté observace nemocných léčených ve studii UKPDS, ale o tom až později, abych zachoval chronologii našeho poznávání.
Studie UKPDS mohla hodnotit jen léky, které byly v době jejího provedení k dispozici. Novou lékovou skupinou byly glitazony a jejich přínos v léčbě DM 2. typu měly osvědčit studie PROACTIVE [7,8] a ADOPT [9].
Cílem studie PROACTIVE (Prospective Pioglitazone Clinical Trial in Macrovascular Events Study), jejíž výsledky byly publikované v letech 2004 a 2005, bylo zjistit, zda pioglitazon snižuje celkovou úmrtnost a nemocnost na KV komplikace u vysoce rizikové skupiny (sekundární prevence KV komplikací) diabetiků 2. typu, a současně získat další data o bezpečnosti pioglitazonu. Jednalo se o 4letou, dvojitě slepou, randomizovanou, multicentrickou, placebem kontrolovanou, paralelně uspořádanou klinickou studii, ve které byl 5 238 pacientům náhodně přiřazen pioglitazon nebo placebo jako doplněk již užívané antidiabetické a KV medikace. Studie PROACTIVE neprokázala statisticky významný vliv pioglitazonu oproti placebu na výskyt primárního cíle, ale prokázala pro pioglitazon oproti placebu statisticky významný pokles výskytu v sekundárním cíli, který představovala společně mortalita, výskyt infarktu myokardu (s výjimkou němého) a výskyt cévních mozkových příhod. Současně studie PROACTIVE prokázala pro pioglitazon zvýšené riziko výskytu srdečního selhání (jeho manifestace na podkladě retence tekutin).
Studie ADOPT (A Diabetes Outcome Progrssion Trial) měla za cíl zhodnotit, zda rosiglitazon poskytuje dlouhodobější a bezpečnější kompenzaci diabetu ve srovnání s metforminem a glibenklamidem. Studie sice prokázala statisticky významně menší kumulativní incidenci selhání monoterapie rosiglitazonem oproti metforminu i glibenklamidu, ať už byla za selhání považována hodnota lačné glykemie nad 10 mmol/l nebo HbA1c nad 7 %. Pokud šlo o bezpečnost, byl ve studii ADOPT ve všech skupinách prokázán srovnatelný výskyt všech nežádoucích příhod, hospitalizací a úmrtí. Byl však menší výskyt KV komplikací a srdečního selhání ve skupině glibenklamidu oproti metforminu a rosiglitazonu (p ≤ 0,05) a menší výskyt fraktur u žen ve skupině glibenklamidu i metforminu oproti rosiglitazonu (p ≤ 0,05).
Výsledky obou studií nevedly v mezinárodních doporučeních k upřednostnění glitazonů před ostatními léčebnými možnostmi.
Ve studii UKPDS bylo v intenzivní větvi dosaženo HbA1c 7 % dle DCTT (tedy 5,3 % dle IFCC). Studie tedy nemohla odpovědět, zda‑li těsnější metabolická kompenzace znamená další profit pro diabetika 2. typu. Tuto otázku měla zodpovědět studie ACCORD (Action to Control Cardiovascular Risk in Diabetes) [10], jako multiintervenční studie u 10 251 pacientů s DM 2. typu s vysokým KV rizikem. V intervenci glykemie měla v intenzivní větvi za cíl HbA1c pod 6 % dle DCCT oproti standardní větvi s cílem HbA1c 7–7,9 % dle DCCT.
Tato studie sice ještě nebyla ukončena, takže výsledky ostatních intervencí (dyslipidemie, hypertenze) nejsou ještě k dispozici, ale předčasně byla počátkem roku 2008 ukončena bezpečnostním orgánem dohlížejícím na průběh studie (NHLBI) právě větev intenzivní intervence glykemie pro o 20 % větší mortalitu oproti větvi standardní intervence glykemie (ve skupině intenzivní léčby zemřelo 257 subjektů hodnocení z 5 128, zatímco ve skupině standardní léčby zemřelo 203 subjektů hodnocení z 5 123). Dosažený HbA1c v intenzivní větvi byl ≤ 6,4 % a byl konstatován vyšší výskyt závažných hypoglykemií ve skupině intenzivně léčených.
Na krátké období, přesněji do uveřejnění výsledků studie ADVANCE, zavládla obava, zda není těsnější kompenzace DM 2. typu riziková.
Studie ADVANCE (Action in Diabetes and Vascular Disease) [11], jako největší multicentrická randomizovaná studie intenzivní kontroly glykemie (Gliklazid MR) a snížení krevního tlaku (Perindopril + Indapamid) u 11 140 diabetiků 2. typu, trvala 4,3 roku. Ačkoliv využívala léků firmy Servier, byla designována, provedena, analyzována a interpretována nezávisle na sponzorech, a to National Health & Medical Research Council of Australia. Design studie ukazuje obr. 1. Výsledky intervence krevního tlaku byly známy už v roce 2007, jednalo se o průkaz 18% poklesu KV mortality pro perindopril + indapamid, jak ukazuje obr. 2. Intenzivně byly očekávány výsledky intervence glykemie, protože cílový HbA1c byl pod 6,5 %, tedy podobně zaměřen na těsnější kontrolu kompenzace DM jako studie ACCORD. Ve skupině intenzivní kontroly glykemie byl přednostně využíván gliklazid MR, jinak ale mohli zkoušející u všech subjektů hodnocení využívat všechny dostupné způsoby léčby DM 2. typu. Pokles HbA1c v obou skupinách ve studii ADVANCE dokumentuje obr. 3 a obr. 4 potom ukazuje % subjektů hodnocení dosahující jednotlivých úrovní kompenzace dle HbA1c v obou skupinách. Výsledky jsou velmi dobré v obou skupinách, když hodnoty HbA1c pod 6,5 % dle DCCT dosáhlo 65 % pacientů v intenzivní skupině a 30 % pacientů ve skupině standardní léčby a hodnoty HbA1c pod 7 % dokonce 80 % pacientů v intenzivní skupině a 50 % ve standardní skupině. Intenzivní kontrola glykemie vedla ke statisticky významnému poklesu výskytu mikrovaskulárních komplikací a poklesu (bez statistické signifikance) i makrovaskulárních komplikací. Nejpodstatnější je, že ve studii ADVANCE těsnější kompenzace neznamenala vyšší KV mortalitu, na rozdíl od studie ACCORD. Proto je zapotřebí hledat příčinu vyšší mortality ve studii ACCORD. Vysvětlení může podat obr. 5, kde je vidět rychlý razantní pokles HbA1c, naproti pozvolnému a menšímu poklesu ve studii ADVANCE a s tím související rozdíl ve výskytu hypoglykemií, které jsou rizikové.
Obr. 1. 2 × 2 faktoriální randomizovaná studie (2 větve, 4 podskupiny). 
Obr. 2. Kardiovaskulární mortalita – tlaková větev. 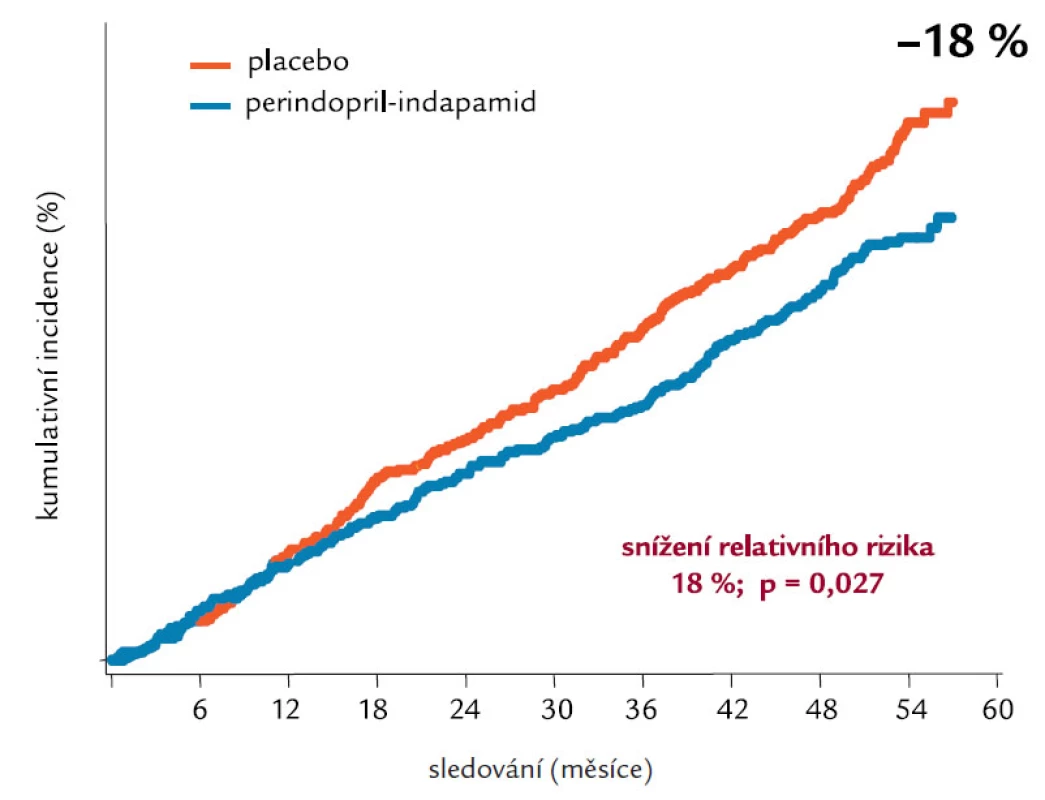
Obr. 3. Glykovaný hemoglobin (HbA<sub>1c</sub>). 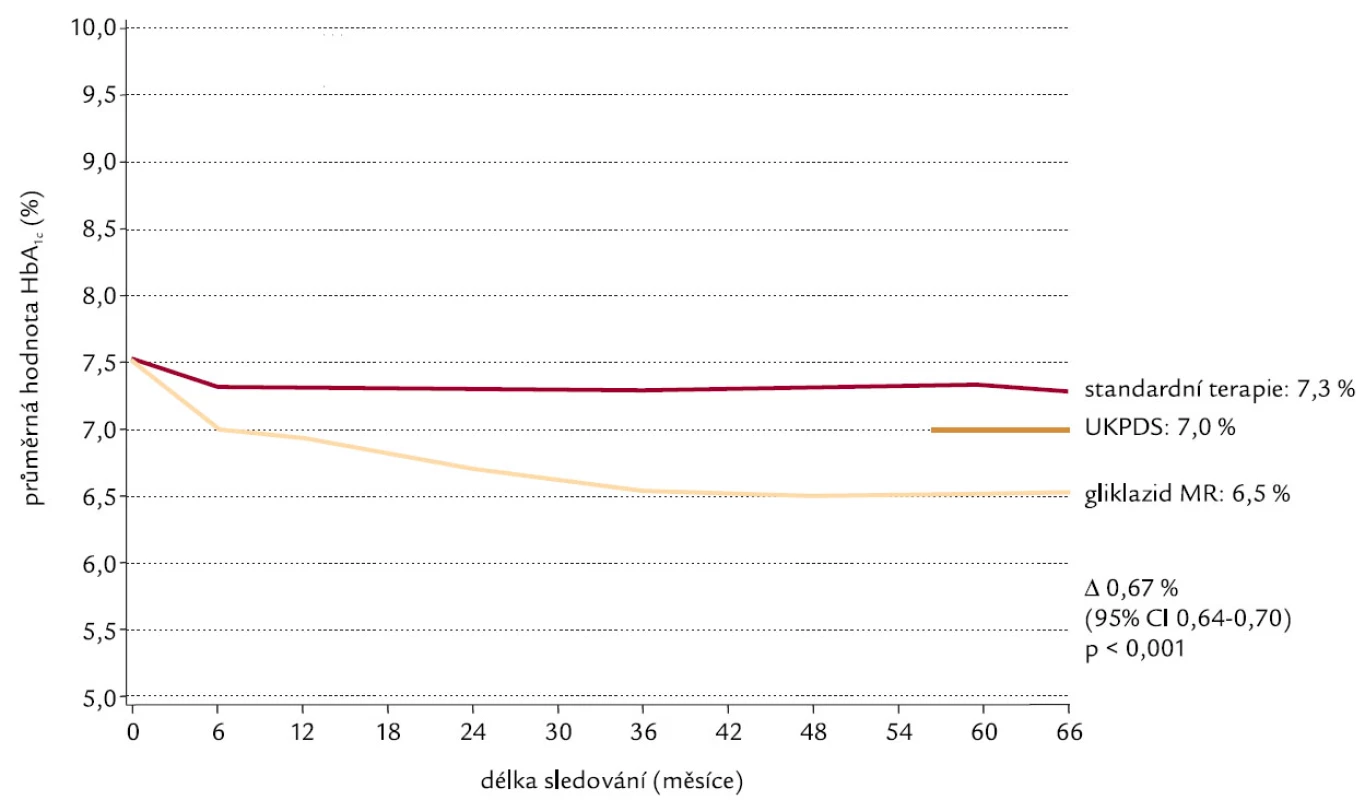
Obr. 4. HbA<sub>1c</sub> na konci studie. 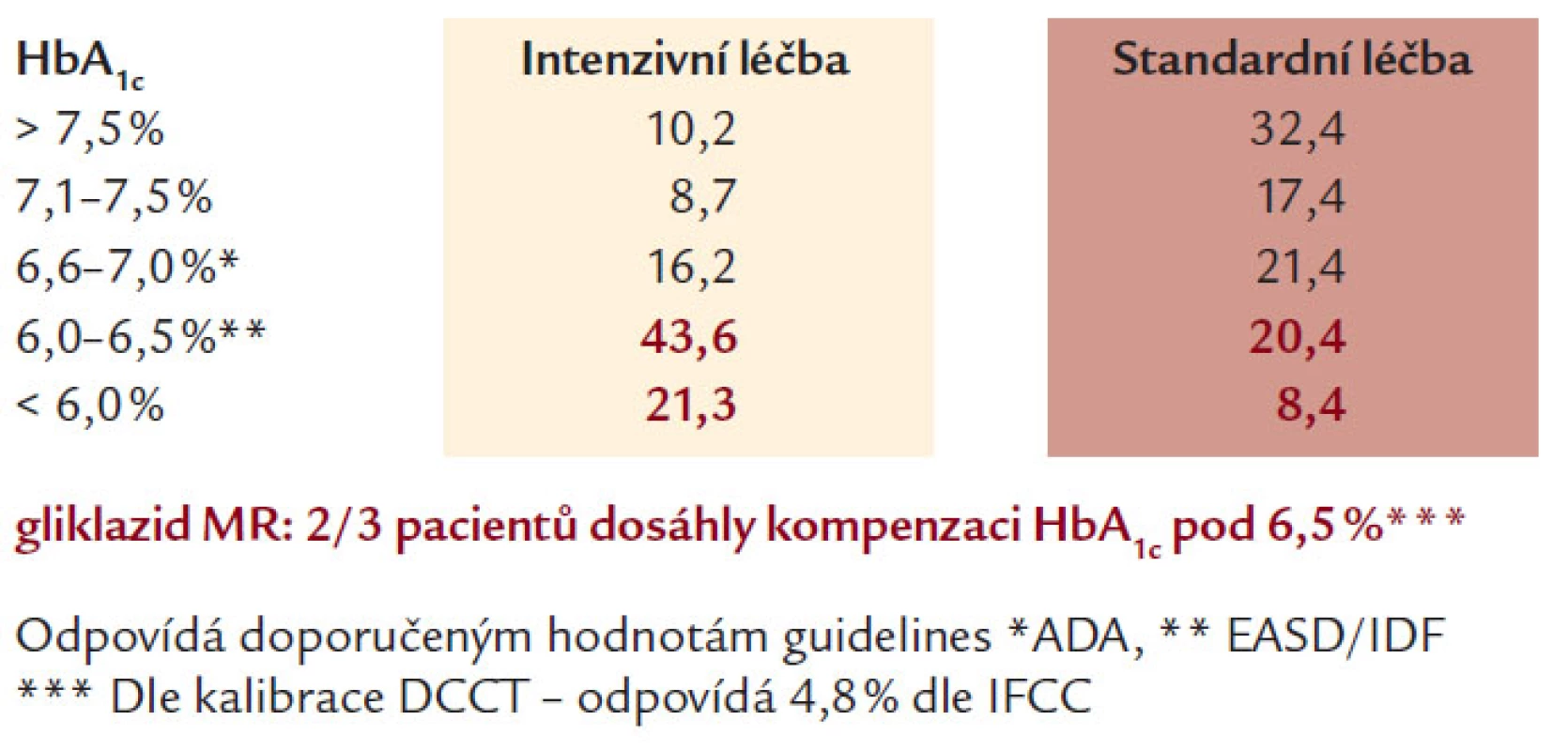
Obr. 5. ADVANCE vs ACCORD: A1c. 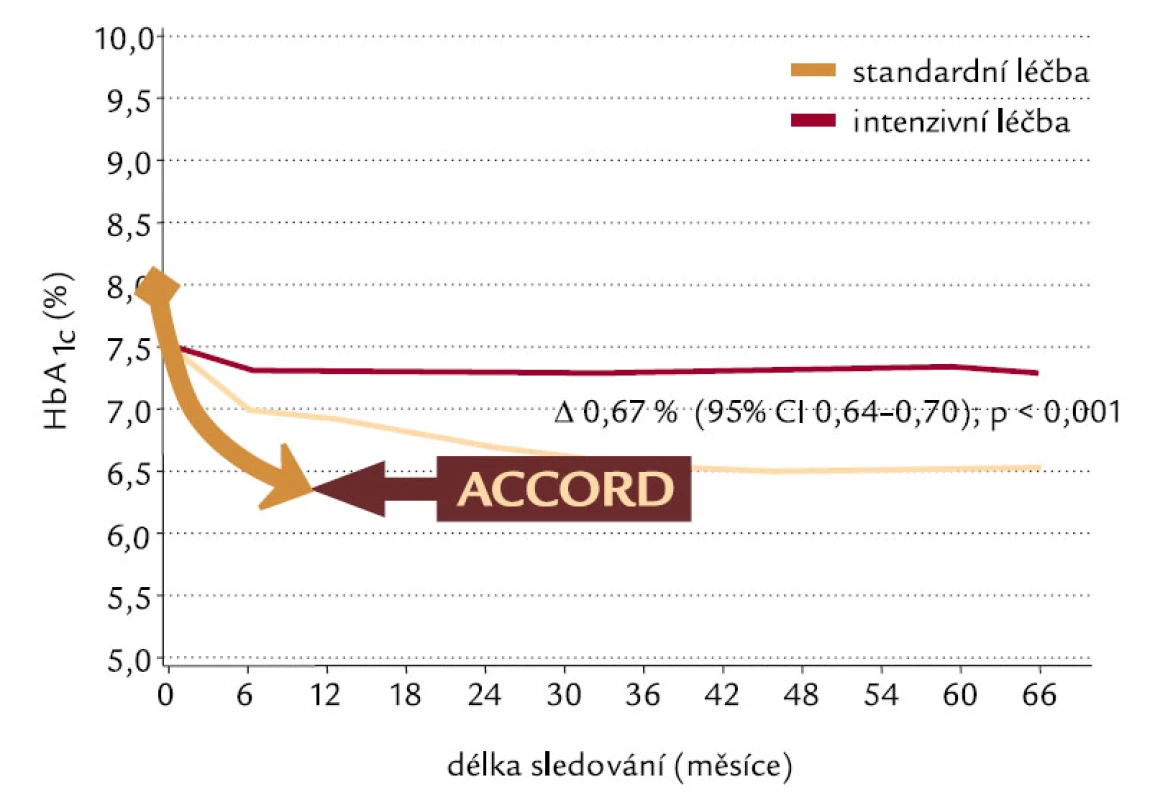
Ještě povzbudivější pro zastánce těsnější kompenzace diabetu jsou koncem roku 2008 publikované výsledky další 10leté observace pacientů sledovaných ve studii UKPDS. V tomto observačním období nebyl mezi původně intenzivně léčenými pacienty a pacienty ve skupině konvenční léčby nadále zaznamenán rozdíl v HbA1c, přesto došlo mezi oběma skupinami ke statisticky významnému rozdílu ve výskytu KV mortality, ve prospěch původně intenzivně léčené skupiny (obr. 6).
Obr. 6. UKPDS: kompenzace a mortalita. 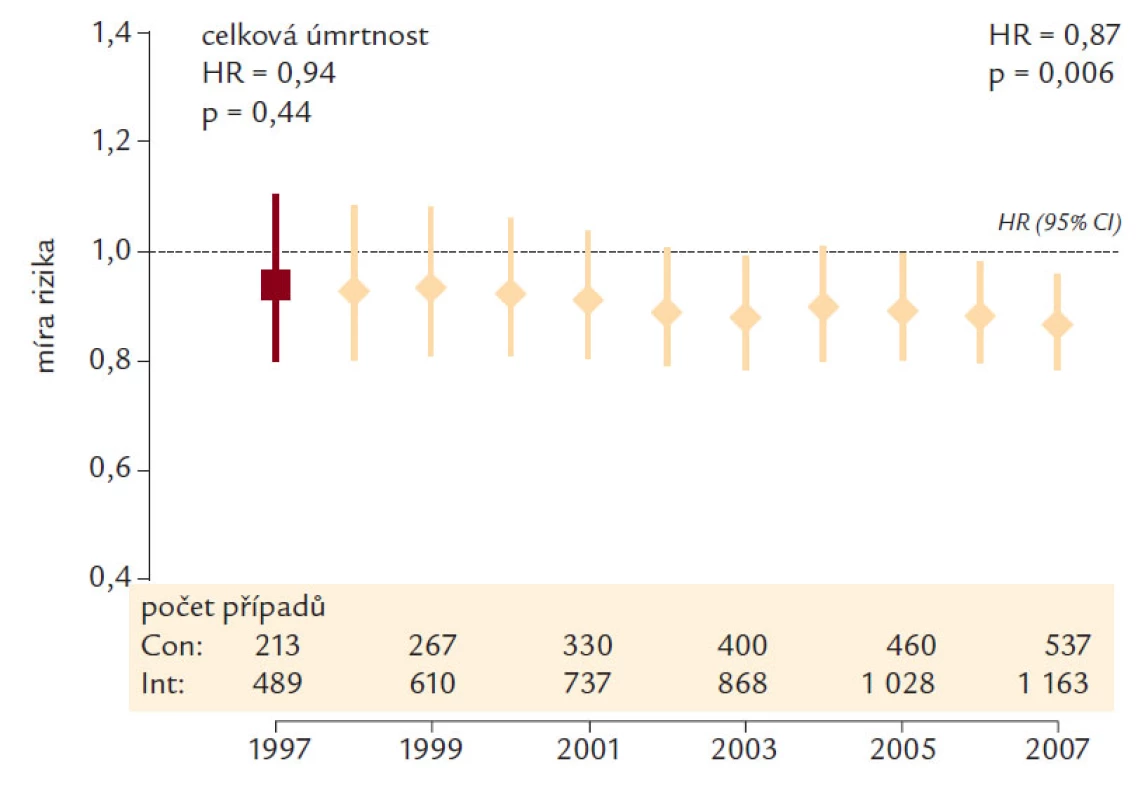
Přínos těsné kompenzace DM se projeví až s odstupem více let.
Závěry
V léčbě DM 1. typu upřednostňujeme IIT včetně kontinuální subkutánní infuze inzulinu (CSII) s cílem dosažení co nejlepší metabolické kompenzace. Hlavní limitací této snahy jsou hypoglykemie.
Pro DM 2. typu lze konstatovat, že pacienti rovněž profitují z intenzivnější kontroly glykemie, a to platí jak pro mikro‑, tak i makrovaskulární komplikace. Komplexní intervence hyperglykemie, hypertenze, dyslipidemie, obezity a hyperkoagulačního stavu potom nejvíce zlepšuje prognózu nemocného s DM 2. typu.
Z hlediska hodnot glykemií jsou naše cíle správné. Za neuspokojivou kompenzaci bychom měli považovat hodnotu HbA1c nad 7 % dle DCCT (tedy nad 5,3 % dle IFCC), ale je zapotřebí tyto cíle individualizovat. Protože na cestě k těmto cílům jsme limitováni rizikem hypoglykemií, postprandiálních hyperglykemií, kolísáním glykemií, nárůstem hmotnosti a progresivním úbytkem b-buněk v průběhu onemocnění.
Doručeno do redakce: 30. 1. 2009
MUDr. Jindřich Olšovský, Ph.D.
www.fnusa.cz
e‑mail: jindrich.olsovsky@fnusa.cz
Zdroje
1. The DCCT Research Group. The effect of intensive treatment of diabetes on the development and progression of long‑term complications in insulin‑dependent diabetes mellitus. N Engl J Med 1993; 329 : 977–986.
2. DCCT/EDIC. Effect of intensive therapy on the microvascular complications of type 1 diabetes mellitus. JAMA 2002; 287 : 2563–2569.
3. Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). UK Prospective Diabetes Study (UKPDS) Group. Lancet 1998; 352 : 837–853.
4. Tight blood pressure control and risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 38. UK Prospective Diabetes Study Group. BMJ 1998; 317 : 703–713.
5. Efficacy of atenolol and captopril in reducing risk of macrovascular and microvascular complications in type 2 diabetes: UKPDS 39. UK Prospective Diabetes Study Group. BMJ 1998; 317 : 713–720.
6. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). UK Prospective Diabetes Study (UKPDS) Group4. Lancet 1998; 352 : 854–865.
7. Charbonnell B, Dormandy J, Erdmann E et al. The prospective pioglitazone clinical trial in macrovascular events (PROactive): can pioglitazone reduce cardiovascular events in diabetes? Study design and baseline characteristics of 5 238 patients. Diabetes Care 2004; 27 : 1647–1653.
8. Dormandy JA, Charbonnel B, Eckland DJ et al. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (PROspective pioglitAzone Clinical Trial In macroVascular Events): a randomised controlled trial. Lancet 2005; 366 : 1279–1289.
9. Kahn SE, Haffner SM, Heise MA et al. For the ADOPT Study Group. Glycemic Durability of Rosiglitazone, Metformin, or Glyburide Monotherap. N Eng J Med 2006; 355 : 2427–2443.
10. ACCORD, Gerstein HC, Miller ME et al. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008; 358 : 2545–2559.
11. ADVANCE collaboration Group, Patel A, MacMahon S et al. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358 : 2560–2572.
12. Rationale and design of the ADVANCE study. J Hypertens 2001; 19 (Suppl 4): S21–S28.
13. ADVANCE collaboration Group ADVANCE-Action in Diabetes and Vascular Disease: patient recruitment and characteristics of the study population at baseline. Diabet Med 2005; 22 : 1–7.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2009 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Úvodní slovo
- 10. celostátní diabetologické sympozium Diabetes a klinická farmakologie
- Farmakoekonomika léčby diabetu – trendy u nás
- Náklady na diabetes 2. typu v podmínkách zdravotního systému České republiky
- Klinické hodnocení léčiv a jeho význam pro diabetologii
- Klinické studie, které ovlivnily léčbu diabetu
- Enterální a parenterální výživa u diabetu
- Hypolipidemika a diabetes mellitus
- Cílové hodnoty krevního tlaku u pacientů s diabetes mellitus
- Léky ovlivňující kostní metabolizmus diabetiků
- Substituce hypotyreózy a nadledvinové nedostatečnosti u diabetiků
- Možnosti hormonální antikoncepce a substituce u diabetiček
- Farmaceutická péče u pacienta s diabetes mellitus a vztah ke klinické farmacii
- Zlepšení kontroly krevního tlaku jako výsledek spolupráce lékaře a farmaceuta
- Lékové interakce vybraných léků užívaných pacienty s diabetes mellitus
- Liekové interakcie u diabetikov na oddelení klinickej farmakológie
- Význam struktury inzulinových přípravků pro klinickou praxi
- Funkční potraviny a diabetes – důkazy a mýty
- Rostlinné látky ovlivňující metabolizmus diabetu 2. typu
- Nová a starší farmaka ovlivňující inzulinovou sekreci
- Inzulin senzitizující léky
- Potenciální nová antidiabetika pro příští desetiletí
- Pozvánka
- XXXIV. angiologické dny 2009 s mezinárodní účastí
- Recenze
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Cílové hodnoty krevního tlaku u pacientů s diabetes mellitus
- Lékové interakce vybraných léků užívaných pacienty s diabetes mellitus
- Možnosti hormonální antikoncepce a substituce u diabetiček
- Inzulin senzitizující léky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání







