-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Enterální a parenterální výživa u diabetu
Enteral and Parenteral Nutrition with Diabetes
In type I diabetes insulin must be administered during nutritional support. The method of insulin administration is dependent on the clinical situation, presence of inflammation, method of nutrition delivery (enteral or parenteral) and other conditions. In type II diabetic patients oral drug treatment should be stopped in stress conditions. Obese type II diabetic patients often profit from hypocaloric nutrition but only when they are stable and any acute inflammatory illness has passed. This may improve their condition before elective procedures. However, strict monitoring of these patients is necessary in both types of diabetes mellitus.
Key words:
diabetes mellitus – enteral nutrition – parenteral nutrition – insulin
Autoři: L. Sobotka
Působiště autorů: Klinika gerontologická a metabolická Lékařské fakulty UK a FN Hradec Králové, přednosta prof. MUDr. Luboš Sobotka, CSc.
Vyšlo v časopise: Vnitř Lék 2009; 55(4): 354-356
Kategorie: Články
Souhrn
Diabetes mellitus není překážkou k poskytování jakéhokoliv druhu nutriční podpory. U diabetiků 1. typu jde zejména o dodávku exogenního inzulinu. Metoda podávání inzulinu je závislá na celkovém stavu nemocného, přítomnosti zánětu a metodě nutriční podpory a na ostatních podmínkách. U diabetika 2. typu je během akutního stavu indikováno vysazení perorálních antidiabetik. Nutriční podpora je u tohoto typu diabetu (zvláště pokud je spojen s obezitou) často modifikována snahou po tělesné redukci. To může zlepšit průběh event. následného chirurgického výkonu. Přesné monitorování je však nezbytnou podmínkou úspěšné nutriční terapie u obou typů diabetu.
Klíčová slova:
diabetes mellitus – enterální výživa – parenterální výživa – inzulinÚvod
Diabetes mellitus je onemocnění stále více rozšířené v USA a západní Evropě. V roce 2000 byla prevalence tohoto onemocnění v nemocnicích v USA až 12,45 % [1]. Nutriční podpora se stává stále častěji součástí léčby nemocných, především nemocných v těžkém stavu. Diabetes mellitus není a v žádném případě nesmí být kontraindikací k poskytování nutriční podpory nemocným, jejichž stav nutriční podporu vyžaduje.
Složení nutriční podpory (parenterální a enterální výživy) je závislé především na stavu nemocného a předpokládaným cílem jejího použití. Je tedy zřejmé, že nutriční podpora u diabetika 2. typu s obezitou, u něhož je cílem snížit tělesnou hmotnost, se bude lišit od nutriční podpory u diabetika 1. typu trpícího malnutricí, u kterého je hlavním cílem získání svalové hmoty či obnovení růstu. Základní strategie poskytování umělé výživy u diabetiků je tedy do značné míry závislá na typu diabetu.
Diabetes mellitus 1. typu
U diabetiků 1. typu, u nichž je nutriční podpora indikována, se složení základních energetických substrátů neliší od složení nediabetických jedinců.
Základní pravidla poskytování nutriční podpory u diabetika:
- celkové množství energie se řídí energetickými potřebami (obvykle 30 až 35 kcal/kg/den) tak, aby bylo možno zajistit normální tělesné funkce, udržet nebo zvýšit množství netukové tělesné hmoty a ideální tělesnou hmotnost. Během akutního onemocnění je možno pomocí nutriční podpory minimalizovat ztráty netukové tělesné hmotnosti. Během rekonvalescence (po ústupu zánětlivé reakce) je cílem nutriční podpory znovu upravit tělesné složení.
- 55–60 % energetických potřeb by mělo být hrazeno formou sacharidů (v případě parenterální výživy glukóza, v případě enterální výživy maltodextrin a škrob).
- tuková energie by měla tvořit 30–40 % celkového tělesného příjmu:
– 10 % saturované mastné kyseliny
– 12 % mononesaturované mastné kyseliny
– 6 % polynesaturované mastné kyseliny a w-3 mastné kyseliny
- příjem bílkovin nebo aminokyselin zá-visí na klinické situaci, obvykle 0,8 až2,0 g/kg/den.
- během enterální výživy by mělo být podáno 20–30 g vlákniny denně.
Pokud je pacient v kritickém stavu, je vhodné podávat výživu kontinuálně. To se týká jak výživy enterální, tak výživy parenterální. Kontinuální podání zajišťuje stálý přísun sacharidů a dobrou titraci dávek exogenního inzulinu. Exogenní inzulin je možno podávat několika způsoby:
kontinuální infuzí pomocí lineárního dávkovače.
Tento způsob je využíván zejména na JIP a umožňuje okamžitou změnu dávky inzulinu v závislosti na pacientově glykemii. Zpravidla se používá ředění 1 IU do 1 ml fyziologického roztoku. V tomto případě dávka inzulinu koresponduje s rychlostí podávání jeho roztoku lineárním dávkovačem. Nevýhodou této metody je poměrná pracnost a obtížné použití na standardních odděleních. Rizikem může být i situace, kdy je přerušeno podávání glukózy, ale inzulin je dále podáván. Dávku inzulinu je možno řídit podle tab. 1 [2].
podávání pravidelných dávek lidského inzulinu subkutánně.
Jedná se o velmi jednoduchou metodu, která je dobře využitelná u pacientů, kteří dostávají nutriční podporu na standardních odděleních. Zpravidla se dávka inzulinu rozdělí do čtyř pravidelných dávek po 6 hod. Před každou aplikací inzulinu se zkontroluje hladina glykemie. Výživa je podávána kontinuálně. Jednotlivé dávky inzulinu je pak možno plánovat podle tab. 2 [2].
použití podkožních dávkovačů
(obr. 1). Podkožní dávkovače je možné využít během parenterální či enterální výživy u diabetických pacientů. Jejich použití je vhodné především u nemocných, kteří jsou na domácí nutriční podpoře. Je limitováno schopností nemocných porozumět problematice provádět self-monitoring a měnit rychlost podávání inzulinu dle glykemie [3].
Obr. 1. Podkožní kontinuální dávkovače inzulinu. 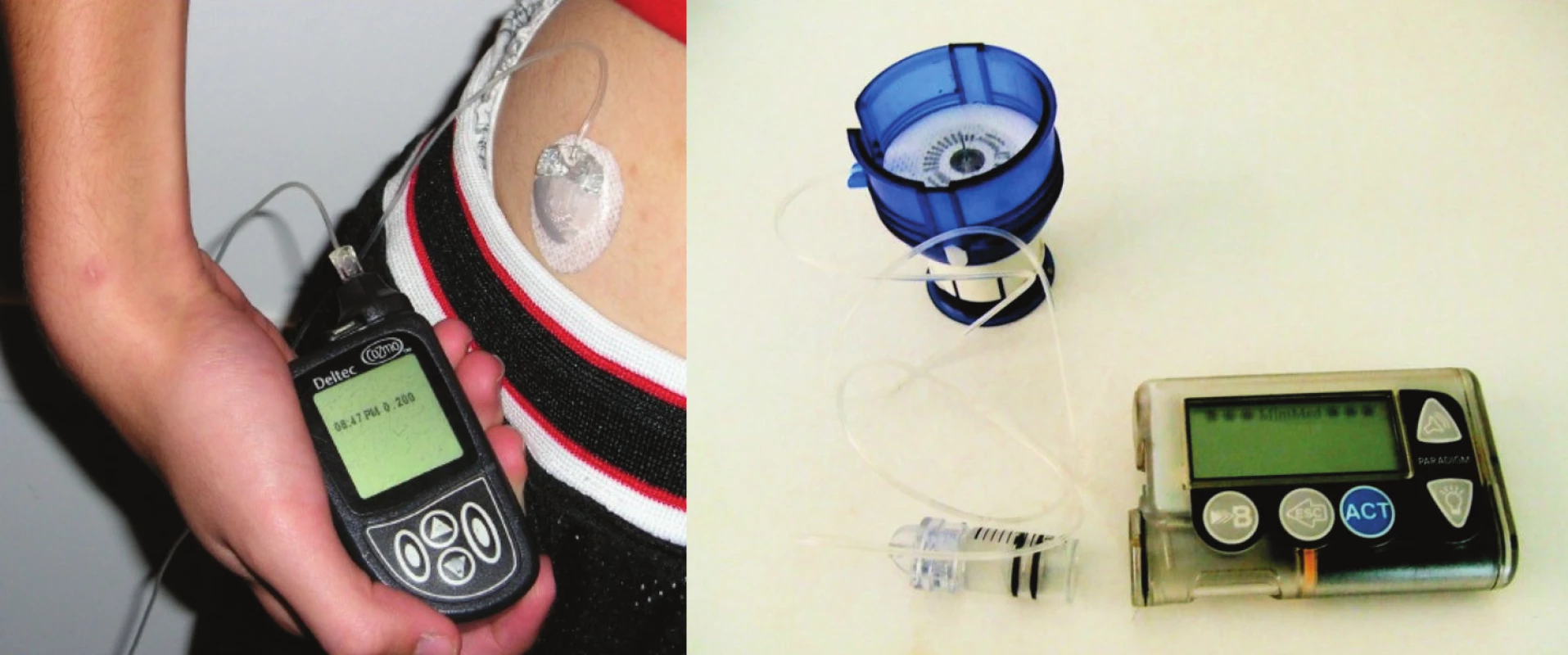
dlouhodobá analoga inzulinu.
Dlouhodobá analoga začínají být využívána u diabetiků, kteří potřebují nutriční podporu, zejména v poslední době. Zdá se, že při kontinuálním podávání nutriční podpory mají své uplatnění pro jednoduchost aplikace. Složité však může být zavedení jejich použití [4].
podání inzulinu do vaku pro parenterální výživu.
Tato metoda je možná u stabilního nemocného. Její výhodou je, že přerušené podání nutričního substrátu je následováno přerušením dávky inzulinu. Nevýhodou je vazba inzulinu na infuzní set a někdy i snížená stabilita inzulinu v parenterální výživě. Mikronutrienty (vitaminy a stopové prvky) významně zvyšují aktivitu inzulinu ve vaku [5].
Diabetes mellitus 2. typu
U obézních pacientů s diabetem 2. typu záleží především na cílech nutriční podpory. Pokud jde o nemocné, kteří jsou v kritickém stavu, řídí se nutriční podpora zejména tíží základního onemocnění. V kritickém stavu není vhodné podávat perorální antidiabetika, a to vzhledem k vedlejším účinkům i nestandardní absorpci. Zejména metformin, který zabraňuje glukoneogenezi z laktátu, musí být okamžitě vysazen. Inzulin je zpravidla podáván kontinuálně pomocí lineárního dávkovače. V pooperačním období je možno využít i pravidelných podkožních aplikací lidského inzulinu (viz výše).
Zvláštní skupinou jsou nemocní trpící diabetem 2. typu, který je spojen s obezitou, kteří vyžadují redukci tělesné hmotnosti [6]. Jde zejména o nemocné po operaci abdominálních katastrof s četnými střevními píštělemi, kteří jsou připravováni na následný chirurgický výkon. U těchto nemocných je nutno potlačit ukládání tuku do tukových zásob, docílit redukce tělesné hmotnosti za současného hojení rozpadlých pooperačních ran, kožních defektů apod. K tomuto účelu je možno použít tab. 3.
Během parenterální výživy u těchto nemocných je snižován energetický obsah, a to zejména snížení množství lipidů. V případě parenterální výživy by měl příjem lipidů pokrývat pouze potřeby esenciálních mastných kyselin, tedy asi 12 g kyseliny linolové a linolenové. Takové množství mastných kyselin je ve 20 g tukové emulze, což odpovídá 100 ml 20% LCT tukové emulze (Intralipid 20%). V tomto případě není vhodné podávat LCT/MCT tukové emulze anebo tukové emulze se sníženým obsahem uvedených esenciálních mastných kyselin. Dávka sacharidů se pohybuje mezi 100 a 200 g/den, dávka bílkovin dosahuje 1,5 g/kg/den. Pomocí uvedeného schématu lze zajistit dobrou kvalitu hojení kožních a střevních defektů a současně zajistit i redukci tělesné hmotnosti. Je samozřejmé, že uvedená hypokalorická parenterální výživa nemůže zajistit hojení ran v případě, že je nemocný v kritickém stavu. Z našich zkušeností vyplývá, že dobré hojení je možno zkombinovat s poklesem tělesné hmotnosti i během poměrně dlouhé doby.
Zajištění euglykemie u diabetiků v intenzivní péči
V posledních 5 letech je velmi diskutována otázka pozitivního vlivu euglykemie na přežívání a komplikace u kriticky nemocných. Zdá se, že zajištění euglykemie pomocí infuze inzulinu v pooperačním období snižuje procento infekčních komplikací, výskyt polyneuropatie a mortalitu [7]. Podobný efekt však nebyl popsán u diabetiků [8]. Naopak, pokud byl diabetikům v kritickém stavu podáván inzulin s cílem normalizovat hladinu glykemie, mortalita nemocných se naopak zvyšovala. Z uvedených důvodů se v současnosti nedoporučuje snížit glykemii u diabetiků na normální hladinu.
Doručeno do redakce: 10. 2. 2009
prof. MUDr. Luboš Sobotka, CSc.
www.fnhk.cz
e‑mail: sobotka@fnhk.cz
Zdroje
1. Clement S, Braithwaite SS, Ahmann A et al. Management of diabetes and hyperglycemia in hospitals. Diabetes Care 2004; 27 : 553–591.
2. McMahon MM. Management of parenteral nutrition in acutely ill patients with hyperglycemia. Nutr Clin Pract 2004; 19 : 120–128.
3. Pickup J, Keen H. Continuous Subcutaneous Insulin Infusion at 25 Years: Evidence base for the expanding use of insulin pump therapy in type 1 diabetes. Diabetes Care 2002; 25 : 593–598.
4. Fatati G, Mirri E, Del Tosto S et al. Use of insulin glargine in patients with hyperglycaemia receiving artificial nutrition. Acta Diabetol 2005; 42 : 182–186.
5. Christianson MA, Schwartz MW, Suzuki N. Determinants of insulin availability in parenteral nutrition solutions. JPEN 2006; 30 : 6–9.
6. McCowen KC, Friel C, Sternberg J et al. Hypocaloric total parenteral nutrition: effectiveness in prevention of hyperglycemia and infectious complications – a randomized clinical trial. Crit Care Med 2000; 28 : 3606–3611.
7. Van den Berghe G, Wouters P, Weekers F et al. Intensive insulin therapy in critically ill patients. N Engl J Med 2001; 345 : 1359–1367.
8. Van den Berghe G, Wilmer A, Milants I et al. Intensive insulin therapy in mixed medical/surgical intensive care units: benefit versus harm. Diabetes 2006; 55 : 3151–3159.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2009 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Úvodní slovo
- 10. celostátní diabetologické sympozium Diabetes a klinická farmakologie
- Farmakoekonomika léčby diabetu – trendy u nás
- Náklady na diabetes 2. typu v podmínkách zdravotního systému České republiky
- Klinické hodnocení léčiv a jeho význam pro diabetologii
- Klinické studie, které ovlivnily léčbu diabetu
- Enterální a parenterální výživa u diabetu
- Hypolipidemika a diabetes mellitus
- Cílové hodnoty krevního tlaku u pacientů s diabetes mellitus
- Léky ovlivňující kostní metabolizmus diabetiků
- Substituce hypotyreózy a nadledvinové nedostatečnosti u diabetiků
- Možnosti hormonální antikoncepce a substituce u diabetiček
- Farmaceutická péče u pacienta s diabetes mellitus a vztah ke klinické farmacii
- Zlepšení kontroly krevního tlaku jako výsledek spolupráce lékaře a farmaceuta
- Lékové interakce vybraných léků užívaných pacienty s diabetes mellitus
- Liekové interakcie u diabetikov na oddelení klinickej farmakológie
- Význam struktury inzulinových přípravků pro klinickou praxi
- Funkční potraviny a diabetes – důkazy a mýty
- Rostlinné látky ovlivňující metabolizmus diabetu 2. typu
- Nová a starší farmaka ovlivňující inzulinovou sekreci
- Inzulin senzitizující léky
- Potenciální nová antidiabetika pro příští desetiletí
- Pozvánka
- XXXIV. angiologické dny 2009 s mezinárodní účastí
- Recenze
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Cílové hodnoty krevního tlaku u pacientů s diabetes mellitus
- Lékové interakce vybraných léků užívaných pacienty s diabetes mellitus
- Možnosti hormonální antikoncepce a substituce u diabetiček
- Inzulin senzitizující léky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání






