-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Epidemiologie diabetické nefropatie
Epidemiology of diabetic nephropathy
The epidemiology of diabetic nephropathy (DN) should be approached from two angles: a) incidence of diabetic nephropathy in patients with diabetes, and b) epidemiology of chronic renal failure (CHRF) in diabetic patients. According to data from different sources, DN affects, in all its stages, about one third of patients irrespective of the type of diabetes they suffer from, with the peak rate of incidence after 15 years of duration of the illness. It is estimated that the rate of DN prevalence is 4–8% of patients monitored in diabetes centres. In addition, a significant portion of diabetics, especially the type 2 diabetic patients, are affected by the non-diabetic type nephropathy of primarily atherosclerotic etiology. Currently, DN is the principal cause of CHRF in advanced industrial countries (Western Europe, USA, Japan). A similar trend has been recorded in the Czech Republic which has one of the highest incidences of DN among the former Eastern Block countries. Most affected patients are type 2 diabetes patients. The cause of the above increase is the growing prevalence and incidence of type 2 diabetes, and, primarily, better care for type 2 diabetes patients who live long enough to develop severe macro and microvascular complications including DN. The principal factors influencing the risk of a diabetic patient developing DN are long-term monitoring of glycaemia, control of hypertension, genetic (ethnic) factors, age and sex. Metabolic control has an effect on the risk of diabetic nephropathy developing in type 1 and 2 diabetes, yet it is blood pressure control which is critical for the progression of chronic renal insufficiency in DN patients. In view of the high number of diabetic patients with CHRF which, in addition, associates with their high polymorbidity and extensive demands put on medical and nursing care which is not directly associated with CHRF therapy, we have to do with a serious medical and economic problem.
Key words:
diabetes mellitus – diabetic nephropathy – chronic renal failure – regular dialysis therapy
Autoři: I. Rychlík
Působiště autorů: Diabetologické centrum II. interní kliniky 3. lékařské fakulty UK a FN Královské Vinohrady Praha, přednosta prof. MUDr. Michal Anděl, CSc.
Vyšlo v časopise: Vnitř Lék 2008; 54(5): 488-493
Kategorie: Diabetes a urogenitální systém, Hradec Králové, 1.–2. června 2007
Předneseno na 9. celostátním diabetologickém sympoziu Diabetes a urogenitální systém ve dnech 1.-2. června 2007 v Novém Adalbertinu v Hradci Králové
Souhrn
Na problematiku epidemiologie diabetické nefropatie (DN) je nutné pohlížet ze dvou úhlů: a) výskyt diabetické nefropatie u pacientů s diabetem, b) epidemiologie chronického selhání ledvin (CHRS) u diabetiků. DN ve všech svých stadiích postihuje podle různých údajů asi 1/3 nemocných nezávisle na typu diabetu s maximem výskytu po 15 letech trvání diabetu. Odhaduje se, že prevalence DN činí asi 4–8 % nemocných sledovaných v diabetologických poradnách. Mimo to významný podíl diabetiků, zejména 2. typu, je postižen nefropatií nediabetického typu, především aterosklerotické etiologie. V současné době je DN hlavní příčinou CHRS v průmyslově rozvinutých zemích světa (západní Evropa, USA, Japonsko). Podobný trend lze pozorovat i v České republice, která je v tomto ohledu na předním místě ze zemí bývalého východního bloku. Většinu pacientů představují diabetici 2. typu. Příčinou uvedeného nárůstu je nejen zvyšující se prevalence a incidence diabetu 2. typu v populaci, ale zejména zlepšená péče o pacienty s diabetem 2. typu, která jim umožní dožít se vývoje závažných makro - i mikrovaskulárních komplikací včetně DN. Hlavními faktory, které ovlivňují u diabetika riziko vývoje DN, jsou dlouhodobá kontrola glykemie, kontrola hypertenze, genetické (etnické) faktory, věk a pohlaví. Metabolická kontrola ovlivňuje riziko vývoje diabetické nefropatie u diabetu 1. i 2. typu, avšak rozhodujícím faktorem ovlivňujícím u nemocných s DN progresi chronické renální insuficience je kontrola krevního tlaku. Vzhledem k vysokému počtu diabetiků s CHRS, navíc spjatému s jejich vysokou polymorbiditou a náročností na vyžádanou lékařskou a ošetřovatelskou péči bezprostředně nesouvisející s léčbou CHRS, se jedná i o závažný medicínsko-ekonomický problém.
Klíčová slova:
diabetes mellitus – diabetická nefropatie – chronické selhání ledvin – pravidelné dialyzační léčeníÚvod
Téma epidemiologie diabetické nefropatie (DN) lze rozdělit na 2 základní okruhy:
- a) výskyt diabetické nefropatie u pacientů s diabetem
- b) epidemiologie chronického selhání ledvin u diabetiků
V 90. letech 20. století se DN stala nejčastějším důvodem k pravidelnému dialyzačnímu léčení (PDL) v průmyslově rozvinutých zemích. Především se jedná o diabetiky 2. typu. Podobný trend lze pozorovat i v České republice (ČR), která je v tomto ohledu na 1. místě ze zemí bývalého východního bloku [1]. Příčinou uvedeného nárůstu pacientů s DN a chronickým selháním ledvin (CHRS) na podkladě diabetu je nejen zvyšující se prevalence a incidence diabetu 2. typu v populaci, ale zejména zlepšená péče o pacienty s diabetem 2. typu, která jim umožní dožít se vývoje závažných makro - i mikrovaskulárních komplikací včetně diabetické nefropatie. Odhaduje se, že diabetickou nefropatií je postiženo asi 4-8 % nemocných navštěvujících diabetologické poradny. Vzhledem k narůstajícímu počtu diabetiků v PDL, navíc spjatém s jejich vysokou polymorbiditou, se jedná i o závažný medicínsko-ekonomický problém [2].
Epidemiologie diabetické nefropatie
V tématu prevalence DN u pacientů s diabetem je nutné z epidemiologického hlediska upozornit na několik problémů [3].
Prvním je samotná definice DN, a sice z pohledu její nepřesnosti, resp. šíře záběru definice. Ve většině dříve publikovaných epidemiologických studií platí, že většinou se za dostatečný průkaz DN považuje přítomnost proteinurie (resp. tzv. „makroalbuminurie“). Tato definice je však z pohledu nefrologického příliš volná, a tudíž nepřesná. Nepochybně tak dochází k chybnému zahrnutí významného počtu pacientů do skupiny DN, avšak jejich primární renální choroba je nediabetické etiologie a projevuje se izolovanou proteinurií (např. neproliferativní primární glomerulonefritidy).
Druhým problémem je skutečnost, patrná zejména v poslední dekádě, že obecně je u diabetiků poměrně častý výskyt jiných - nediabetických - primárních renálních onemocnění. Zvláště významnou podskupinu těchto chorob představují renovaskulární onemocnění aterosklerotické etiologie, resp. ischemická choroba ledvin (ICHL), která je navíc ve vysokém procentu případů zodpovědná za rozvoj CHRS. I přesto, že tito pacienti prakticky nevykazují přítomnost proteinurie, jsou opět chybně zavzati do skupiny pacientů majících DN. Podobným příkladem může být chronická tubulointersticiální nefritida při chronické infekci močových cest. Situaci ještě komplikuje skutečnost, že tyto výše uvedené choroby se mohou vyskytovat jako izolované onemocnění či jako současně přítomné s DN (tj. konkomitující).
Třetí problém z epidemiologického hlediska představuje definice typu diabetu, neboť ne všechny epidemiologické studie užívají stejné terminologie, definice a klasifikace diabetu. Především v minulosti se mísily pojmy inzulin-dependentní a non-inzulin-dependentní diabetes s pojmy diabetes 1. typu a diabetes 2. typu.
Konečně za čtvrté existují i určité etnické odlišnosti ve výskytu DN, což se ovšem týká zejména diabetu 2. typu, a nikoli naší republiky.
Pokud jde o výskyt DN u diabetu 1. typu, jedná se o podrobněji prostudované téma, neboť je dobře znám vznik diabetu a pacienti jsou obvykle dále systematicky dobře sledování v diabetologické ambulanci. Podle dříve uváděných literárních údajů [4,5] se předpokládalo, že zhruba u 25-45 % těchto pacientů během života ke vzniku manifestního onemocnění (čímž se mínila přítomnost proteinurie). Podle recentnějších studií [6] vyvine po 15 letech trvání choroby asi 20-30 % nemocných zvýšenou močovou exkreci mikroalbuminu (což je, alespoň z biochemického hlediska, nesprávně nazýváno mikroalbuminurií). Necelá 1/2 těchto pacientů dále progreduje do manifestní diabetické nefropatie, pravděpodobně především v závislosti na intenzitě metabolické kontroly a kontroly TK. Na druhou stranu pokud diabetes mellitus 1. typu trvá 20-25 let a nedojde během této doby k rozvinutí DN, je v dalších letech riziko jejího vzniku již velmi malé, udává se asi 1 % rizika na každý další rok trvání diabetu [7].
Celková incidence CHRS u diabetiků 1. typu je v současné době odhadována na 4-17 % po 20 letech od stanovení diagnózy diabetu, resp. 16 % po 30 letech [7,8].
Pokud jde o epidemiologii DN u pacientů s diabetem 2. typu, je kumulativní incidence podobná jako u diabetu 1. typu, to znamená, že po 25 letech trvání choroby vznikne asi u 25 % pacientů [9]. Jsou zde ovšem významné etnické rozdíly, takže např. u Indiánů kmene Pima je popsán výskyt DN až v 50 % případů po 20 letech trvání diabetu, resp. v 15 % již s progresí do CHRS [10]. Taktéž u černochů je výskyt DN vyšší než u bělochů, stejně tak u obyvatel Tichomoří a jižní Asie. Na druhou stranu je zde podobná rychlost progrese DN - pokud jde o glomerulární filtraci, ví se, že je celkem stabilní za předpokladu dobře kontrolované arteriální hypertenze. Jestliže tomu tak není, roste mikroalbuminurie o 15-25 % ročně. Stejně tak výskyt kardiovaskulárních komplikací je úměrný rychlosti zvyšování mikroalbuminurie. Je zcela zřejmé, že také hyperglykemie - není-li kontrolována - vede k progresi mikroalbuminurie. Totéž platí rovněž o hypertenzi - při její nedostatečné kontrole dochází ke vzniku klinicky manifestní nefropatie [11].
Z výše uvedeného přehledu tedy vyplývá skupina potencionálně dobře ovlivnitelných rizikových faktorů, a sice:
- a) hyperglykemie, resp. kompenzace diabetu
- b) přítomnost arteriální hypertenze, resp. její pečlivá kontrola
- c) přítomnost proteinurie, resp. snaha o její kontrolu [12]
Kromě toho ovšem existují i další rizikové faktory pro rozvoj DN, dobře známé z literatury - především se jedná o kouření, přítomnost nekontrolované hyperlipoproteinemie, obezity, případně zvýšený přísun bílkovin v potravě [13]. Pokud jde o kumulativní incidenci proteinurie u non-inzulin-dependentního diabetu u příslušníků různých etnik, je u všech patrný prudký nárůst v závislosti na délce trvání diabetu [14].
Chronické selhání ledvin u diabetiků
Incidence CHRS u diabetiků je v posledních 2 dekádách poměrně dobře prozkoumána [2,15]. Ohlédneme-li se do období na konci 60. a začátku 70. let 20. století, kdy se pravidelná hemodialýza stala jednou z možností léčby CHRS, můžeme v jednom z článků zakladatele hemodialyzační léčby, prof. Kolffa, najít reálné zhodnocení situace, že „…dialýza u těchto nemocných (tj. diabetiků) přináší jen velmi malý efekt z hlediska dlouhodobějšího přežívání či zlepšení kvality života“ [16].
Začátkem 80. let 20. století se tato situace začala zlepšovat, a to hlavně v souvislosti s dramatickým nárůstem počtu diabetiků s CHRS vstupujících do PDL. První epidemiologické údaje vypovídající o těchto změnách pocházejí z registru Evropské dialyzační a transplantační společnosti [17]. Tento vzestupný trend byl zahájen v polovině 70. let 20. století a celosvětově výrazně pokračoval zejména koncem 80. a začátkem 90. let 20. století a trvá dodnes.
Podle údajů US Renal Data System (USRDS) [18] bylo v USA v posledních 2 dekádách zaznamenáno alarmující zvýšení incidence diabetické nefropatie jako příčiny PDL, a to z 27 % v roce 1982 na 36 % v roce 1992, resp. 41 % v roce 1997. Epidemiologická data čerpající z USRDS též ukazují, že převaha nově zařazených diabetiků má diabetes 2. typu (85 %). Zvlášť výrazný je tento podíl ve skupině seniorů, Asiatů a ve skupině původního obyvatelstva Ameriky (zejména Indiáni kmene Pima).
V tab. 1 je podán přehled incidence diabetiků s CHRS v různých zemích v dekádě mezi roky 1984 a 1994. Je sice zřejmé, že USA spolu s Japonskem zaujímají vedoucí postavení ve světě, ale situace v zemích západní Evropy je podobná. Pro ilustraci uvádíme údaje holandského registru RENINE (graf 1) [19]. Podrobné údaje v tomto smyslu jsou k dispozici např. z Katalánska - graf 2 [20]. Ze sledování v období 1984-1994 se ukazuje, že celková incidence CHRS u diabetiků 1. typu a jejich zařazování do PDL jsou stabilní, zatímco u diabetiků 2. typu je patrný nárůst.
Tab. 1. Incidence diabetiků s terminálním selháním ledvin – vývoj během 10 let (1984–1994). Údaje přepočteny na milion obyvatel, v závorce data vztahující se k pacientům s DM 2. typu. Citováno podle [2]. ![Incidence diabetiků s terminálním selháním ledvin – vývoj během 10 let (1984–1994). Údaje přepočteny na milion obyvatel, v závorce data vztahující se k pacientům s DM 2. typu. Citováno podle [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/9245fa23ceed4811814b7c906e0d0c6f.png)
Graf 1. Vývoj prevalence diabetiků v PDL – Nizozemí. Citováno podle [19]. ![Vývoj prevalence diabetiků v PDL – Nizozemí. Citováno podle [19].](https://pl-master.mdcdn.cz/media/image/258938f8a9c3109b35976ab62c8ffb03.jpg?version=1537793045)
Graf 2. Vývoj prevalence diabetiků v PDL – Katalánsko. Citováno podle [20]. ![Vývoj prevalence diabetiků v PDL – Katalánsko. Citováno podle [20].](https://pl-master.mdcdn.cz/media/image/909cb7d65b38145e1df3c439fba10bee.jpg?version=1537795278)
Pokud jde o situaci v ČR, lze konstatovat, že na začátku 90. let minulého století došlo k velkému nárůstu počtu nově založených dialyzačních středisek a tento rozvoj umožnil dostupnost léčby bez dřívějších limitací diagnózou či věkem. Výrazné zvýšení dialyzační kapacity pro pacienty s CHRS se též pozitivně odrazilo i v nárůstu počtu nově zařazených pacientů s diabetem. Přehled epidemiologických údajů pocházejících z ČR je uveden v tab. 2. Validita údajů týkajících se výskytu DN bez renální insuficience a s již přítomnou renální insuficiencí je jistě limitovaná - jednak pro výše uvedené problémy spjaté s definicí DN, jednak pro nepochybně limitovanou validitu sběru dat založenou na pečlivosti a dobrovolnosti lékařů odesílajících tato data do centrálních úřadů. Naopak celkem velmi přesné údaje jsou k dispozici stran dialyzační léčby, které vycházejí z údajů každoročně registrovaných Českou nefrologickou společností (ČNS). Je dobře patrný vzestupný trend výskytu diabetiků v PDL (prevalence), který se v současné době pohybuje kolem 36 %. Ale ani tento náš dialyzační registr není zcela optimální. V ČR jednak nerozlišujeme typ diabetu, jednak ne vždy správně diferencujeme typ primární renální choroby, která vedla k CHRS - tzn, zda se jedná o izolovanou DN (pro což by svědčila např. nezmenšená velikost ledvin, nefrotický syndrom s proteinurií těžkého stupně, nepřítomnost erytrocyturie) anebo zde jde o jinou primární nefropatii, kde je pouze koincidence s diabetem či někdy i s DN. Specifický problém představuje skutečnost, že přibližně 1/3 pacientů zahajuje dialyzační léčbu „z ulice“.
Tab. 2. Přehled základních epidemiologických údajů v ČR. Zdroj: Zdravotnické ročenky ČR a Statistické ročenky dialyzační léčby v ČR – Česká nefrologická společnost 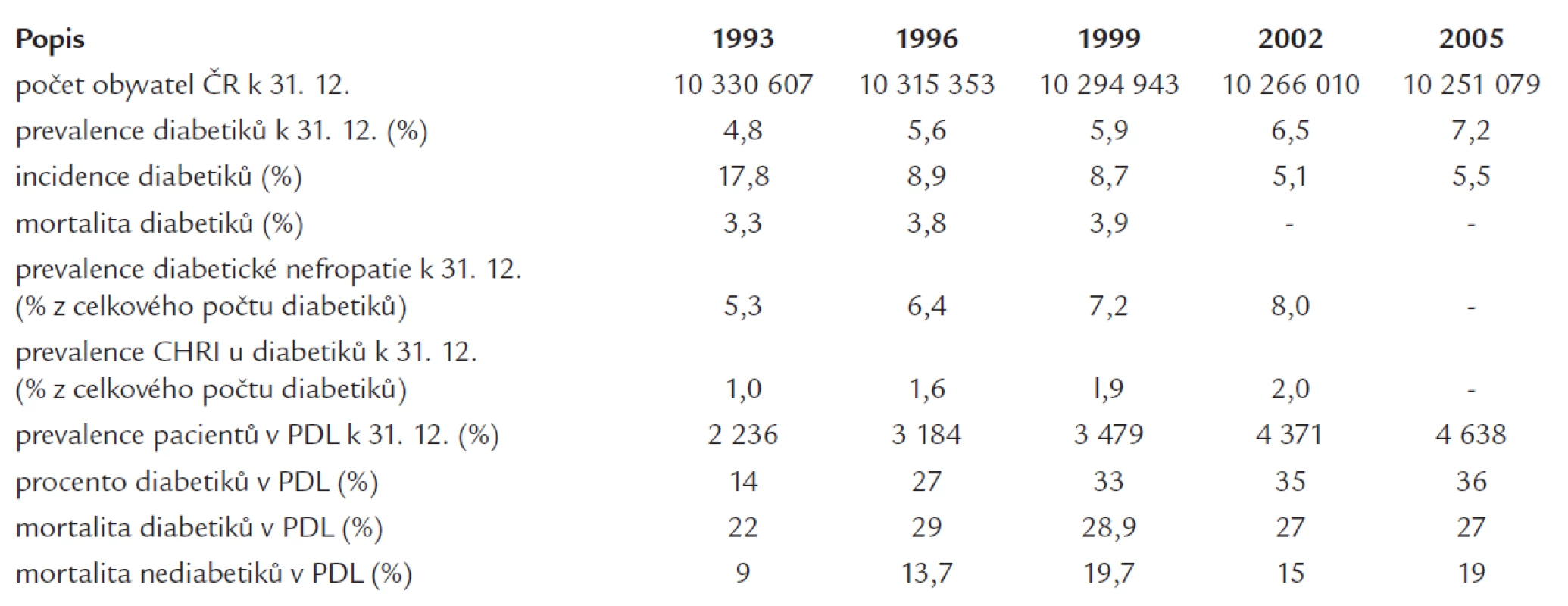
Zařazování diabetiků do PDL není spojeno jen s problémy medicínskými, ale i sociálně-ekonomickými. Kvalita života diabetiků je výrazně nižší, z řady parametrů uvádíme např. přežívání diabetiků v PDL, které je stále téměř 2krát nižší než přežívání pacientů - nediabetiků (tab. 3).
Tab. 3. Porovnání 5letého přežívání pacientů nediabetiků a diabetiků léčených v pravidelném dialyzačním léčení (% přežívajících pacientů). Citováno podle [2]. ![Porovnání 5letého přežívání pacientů nediabetiků a diabetiků léčených v pravidelném dialyzačním léčení (% přežívajících pacientů). Citováno podle [2].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/c55930e8e6d7d3b6b3df652fd4605204.png)
Jaké mohou být důvody vzestupu incidence CHRS u pacientů s diabetem 2. typu? Jsou to především:
- vyšší prevalence diabetu 2. typu v populaci vůbec, částečně na podkladě stárnutí populace
- pozdní diagnóza diabetu, a tudíž větší možnost rozvoje komplikací, včetně DN
- nedostatečná kompenzace diabetu a nedostatečná kontrola arteriální hypertenze jako dvou nejvýznamnějších negativních rizikových faktorů z hlediska progrese DN
- delší přežívání pacientů (a především té skupiny, která má proteinurii) v důsledku snižující se kardiovaskulární úmrtnosti
- nedostatečně častá a především nedostatečně včasná konzultace nefrologa a odeslání diabetika s nefropatií do péče nefrologa
Závěr
DN je v současné době hlavní příčinou CHRS ve většině zemí západní Evropy, USA a Japonsku, ale i v ČR a tento trend bude zřejmě i v budoucnu zachován. Mimo to se odhaduje, že DN je postiženo asi 4-8 % nemocných sledovaných v diabetologických poradnách.
Hlavními faktory, které ovlivňují u diabetika riziko vývoje DN, jsou dlouhodobá kontrola glykemie, kontrola hypertenze, genetické (etnické) faktory, věk a pohlaví. Metabolická kontrola ovlivňuje riziko vývoje diabetické nefropatie u diabetu 1. i 2. typu. Avšak rozhodujícím faktorem ovlivňujícím u nemocných s DN progresi chronické renální insuficienci je kontrola krevního tlaku.
Vzhledem k vysokému počtu diabetiků v PDL, navíc spjatém s jejich vysokou polymorbiditou a náročností na vyžádanou lékařskou a ošetřovatelskou péči bezprostředně nesouvisející s léčbou CHRS, se jedná i o závažný medicínsko-ekonomický problém.
Prevence dalšího nárůstu počtu diabetiků v PDL by měla směřovat [2,3,21,22]:
- ke zlepšené informovanosti lékařské komunity o rizicích renálního postižení u pacientů s diabetem 2. typu
- ke zdůraznění preventivních opatření a pravidelnému screeningu mikroalbuminurie pro včasné odhalení rozvoje DN u pacientů s vysokým rizikem
- k zajištění včasné dispenzarizace diabetiků s DN u nefrologa
- ke zlepšení celkové péče o diabetiky (dosažení normoglykemie a normotenze, léčba ACE-inhibitory či AT1-blokátory, léčba hypolipidemiky atd)
- k vytvoření podmínek pro vznik efektivní týmové spolupráce (diabetolog, nefrolog, podolog, oftalmolog, neurolog, psycholog atd)
- ke snaze o snížení vysoké prevalence diabetu v populaci zdravotně-osvětovou činností.
Podpořeno VZ MSM 0021620814.
doc. MUDr. Ivan Rychlík, CSc., FASN
www.fnkv.cz
e-mail: rychlik@cesnet.cz
Doručeno do redakce: 8. 4. 2008
Zdroje
1. Rychlík I, Miltenberger-Miltenyi G, Ritz E. The drama of the continuous increase in end-stage renal failure in patients with type II diabetes mellitus. Nephrol Dial Transplant 1998; 13(Suppl 8): 6-10.
2. Ritz E, Rychlík I, Locatelli F et al. Endstage renal failure in type 2 diabetes - a medical catastrophe of worldwide dimensions. Am J Kidney Dis 1999; 34 : 795-808.
3. Rychlík I, Berdych M. Epidemiologie diabetické nefropatie. In: Rychlík I, Tesař V (eds). Onemocnění ledvin u diabetes mellitus. Praha: Tigis 2004 : 127-138.
4. Orchard TJ, Dorman JS, Maser RE et al. Prevalence of complications in IDDM by sex and duration. Pittsburgh Epidemiology of Diabetes Complications Study II. Diabetes 1990; 39 : 1116.
5. Parving HH, Hommel E, Mathiesen E et al. Prevalence of microalbuminuria, arterial hypertension, retinopathy and neuropathy in patients with insulin dependent diabetes. Br Med J 1988; 296 : 156.
6. Bojestig M, Arnqvist HJ, Hermansson G et al. Declining incidence of nephropathy in insulin-dependent diabetes mellitus. N Engl J Med 1994; 330 : 15.
7. Krolewski M, Eggers PW, Warram JH. Magnitude of end-stage renal disease in IDDM: a 35 year follow-up study. Kidney Int 1996; 50 : 2041.
8. Matsushima M, Tajima N, LaPorte RE et al. Markedly increased renal disease mortality and incidence of renal replacement therapy among IDDM patients in Japan in contrast to Allegheny County, Pennsylvania, USA. Diabetes Epidemiology Research International (DERI) U.S.-Japan Mortality Study Group. Diabetologia 1995; 38 : 236.
9. Cowie CC, Port FK, Wolfe RA et al. Disparities in incidence of diabetic end-stage renal disease according to race and type of diabetes. N Engl J Med 1989; 321 : 1074.
10. Pavkov ME, Knowler WC, Bennett PH et al. Increasing incidence of proteinuria and declining incidence of end-stage renal disease in diabetic Pima Indians. Kidney Int 2006; 70 : 1840.
11. Adler AI, Stevens RJ, Manley SE et al. Development and progression of nephropathy in type 2 diabetes: The United Kingdom Prospective Diabetes Study (UKPDS 64). Kidney Int 2003; 63 : 225.
12. Ritz E, Orth SR. Nephropathy in patients with type 2 diabetes mellitus. N Engl J Med 1999; 341 : 1127.
13. Ritz E, Stefanski A. Diabetic nephropathy in type II diabetes. Am J Kidney Dis 1996; 27 : 167.
14. Ballard DJ, Humphrey LL, Melton LJ et al. Epidemiology of persistent proteinuria in typus II diabetes mellitus. Population-based study in Orchester, Minnesota. Diabetes 1988; 37 : 405-412.
15. Rychlík I, Ritz E, Halimi S et al. Epidemiology of endstage renal disease in type 2 diabetes. In: Ritz E, Rychlík I (eds). Nephropathy in type 2 Diabetes. Oxford: Oxford University Press 1999 : 246-266.
16. Ghavamian M, Gutch CF, Kopp KF et al. The sad truth of hemodialysis in diabetic nephropathy. JAMA 1972; 222 : 1386-1389.
17 Raine AEG (on behalf of the EDTA Registry). Epidemiology, development and treatment of end stage renal failure in non insulin dependent diabetics in Europe. Diabetologia 1993; 36 : 1099-1104.
18. Renal Data System, USRDS 1999 Annual Data Report. Bethseda: National Institutes of Health, National Institute of Diabetes and Digestive and Kidney Diseases 2000.
19. Ramsteijn PG, de Charro FT, Geerling W et al. 1998 Registratie nierfunctievervanging Nederland. Stichfing RENINE. Rotterdam: Statistisch Verlag 1998.
20. Rodríguéz JA, Clèries M, Vela E and Renal Registry Committee. Diabetic patients on renal replacement therapy: analysis of Catalan. Nephrol Dial Transplant 1997; 12 : 2501-2509.
21. Ismail N, Becker BN, Strzelczyk P et al. Renal Disease and Hypertension in Non-Insulin-Dependent Diabetes Mellitus (editorial). Kidney Int 1999; 55 : 1-28.
22. Rychlík I. Epidemiologie diabetické nefropatie. In: Perušičová J (ed). Trendy soudobé diabetologie. Praha: Galén 2003. Vol. 7 : 15-23.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Úvodní slovoČlánek Metformin a ledvinyČlánek Zborník abstraktovČlánek Vyšetření ledvin u diabetika
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2008 Číslo 5- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Magnosolv a jeho využití v neurologii
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Program 10. celostátního diabetologického sympozia
- Úvodní slovo
- Program 9. celostátního diabetologického sympozia
- Hemokoagulace a renální insuficience, hemokoagulace a diabetes mellitus 2. typu
- Urologické výkony u diabetika
- Nádory ledvin, močového měchýře a prostaty u obezity a diabetu
- Bariatrická chirurgie a ledviny
- Využití orgánově specifických substrátů u onemocnění ledvin diabetika
- Výživa diabetika s onemocněním ledvin
- Imunita na sliznicích se zřetelem na sliznici urogenitálního traktu a diabetes
- Viscerální diabetická neuropatie urogenitálního traktu
- Erektilní dysfunkce, její vztah k diabetu a její řešení v roce 2007
- Epidemiologie diabetické nefropatie
- Vyšetření ledvin u diabetika
- Diabetes mellitus, hypertenze a ledviny
- Systém renin-aldosteron v tuku a v dalších orgánech a tkáních
- Diabetes, dyslipidemie a onemocnění ledvin
- Specifické problémy u dialyzovaných diabetiků v ambulantní praxi
- Specifické aspekty peritoneální dialýzy u diabetiků
- Edukace diabetiků v renálním selhání a po transplantaci
- Metformin a ledviny
- Zborník abstraktov
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Metformin a ledviny
- Hemokoagulace a renální insuficience, hemokoagulace a diabetes mellitus 2. typu
- Zborník abstraktov
- Specifické problémy u dialyzovaných diabetiků v ambulantní praxi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



