-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Symptomy dolních cest močových u dětí: současné hodnocení a léčba
PEDIATRIC LOWER URINARY TRACT SYMPTOMS: CURRENT EVALUATION AND MANAGEMENT
Lower urinary tract symptoms and incontinence in children are common. They are associated with significant effects on quality of life and can result in co-morbidities including urinary tract infections and constipation. A thorough history, physical examination and noninvasive evaluation are essential in determining the etiology. Interventions such as behavioral therapy/biofeedback and pharmacologic therapies are the primary treatment. Prevalence rates, current evaluation and management techniques are discussed in this article.
KEY WORDS:
incontinence, lower urinary tract sx, overactive bladder, dysfunctional voiding
Autoři: P. Ellsworth; A. A. Caldamone
Působiště autorů: The Warren Alpert Medical School of Brown University, Providence, Rhode Island
Vyšlo v časopise: Urol List 2009; 7(2): 13-21
Souhrn
Symptomy dolních cest močových a inkontinence představují u dětí často se vyskytující onemocnění. Obě poruchy významně narušují kvalitu života pacientů a mohou způsobovat další komorbidity, jako jsou například infekce močových cest nebo zácpa. Správné stanovení příčiny onemocnění vyžaduje důkladné odebrání anamnézy, provedení fyzikálního a neinvazivního vyšetření. Léčba první volby zahrnuje behaviorální terapii/biofeedback a farmakologickou terapii. Autoři ve svém článku informují o míře prevalence symptomů dolních cest močových (LUTS) u dětských pacientů, prezentují současné vyšetřovací techniky a metody řešení.
KLÍČOVÁ SLOVA:
inkontinence, symptomy dolních cest močových, hyperaktivní močový měchýř, mikční dysfunkcePREVALENCE
Prevalenci symptomů dolních cest močových (LUTS) a denní inkontinence u dět-ských pacientů je vzhledem k odlišným definicím močové inkontinence a rozdílným designům studií obtížné stanovit. Hodnocení prevalence různých typů LUTS u dětských pacientů je navíc předmětem pouze malého počtu studií. Prevalence denního pomočování se liší v závislosti na věku a pohlaví pacienta, celková míra prevalence se pohybuje v rozmezí 1–10 %. U dětí ve věku 6–7 let je tato míra 2–4 %, u starších pacientů míra prevalence prudce klesá [1-3].
Několik studií hodnotí prevalenci denní inkontinence u dětí ve školním věku. Kajiwara et al hodnotili mikční návyky a prevalenci denní močové inkontinence u 6917 žáků japonské základní školy ve věku 7–12 let. Denní inkontinence byla definována jako jakýkoliv nechtěný únik moči v průběhu dne, k němuž dochází častěji než jednou za měsíc (v průběhu šesti měsíců před zahájením studie). Za únik moči bylo považováno i promočení spodního prádla. Prevalence denní močové inkontinence byla 6,3 % u pacientů obou pohlaví. U 3,6 % pacientů docházelo k pomočování častěji než jednou za týden, u 1,2 % pacientů bylo zaznamenáno každodenní pomočování. U pacientů ve věku 7–10 let byla míra spontánního vymizení denní inkontinence 18 %. Co se týče jednotlivých typů denní inkontinence, byla u 94,6 % dětí pozorována nutkavá mikce, u 23,8 % časté močení, 4,5 % pacientů se pomočovalo při kašli, kýchání nebo smíchu. U dětí trpících denní inkontinencí byla zaznamenána vyšší incidence infekce močových cest a zácpy [4].
Sureshkumar et al hodnotili ve své populační průřezové studii prevalenci denní inkontinence u žáků základní školy v Sydney (Austrálie). Výsledky této studie prokázaly, že u 19,2 % dětí došlo v průběhu šesti měsíců před zahájením studie alespoň k jedné příhodě denního pomočení, 4,2 % dětí se pomočovalo 2 a vícekrát za měsíc, 0,7 % dětí se pomočovalo každodenně. Přesto 40 % žáků, kteří se pomočovali pravidelně, nevyhledalo žádnou lékařskou pomoc. S výskytem denní močové inkontinence souvisí následující predispozice: rodinná anamnéza, ženské pohlaví a anamnéza nedávného citového vypětí.
Jiná australská studie hodnotila prevalenci enurézy u vzorku dětí ve školním věku (5–12 let). Autoři této studie zaznamenali 2% prevalenci izolovaných příhod denního pomočování a 4% prevalenci denního a nočního pomočování. Prevalence jakéhokoliv typu denního pomočování byla 5,5 %. V souvislosti s pohlavím pacientů nebyla při hodnocení denního pomočování odhalena žádná předpojatost [2].
Hellström et al hodnotili mikční návyky a prevalenci močové inkontinence u 3607 sedmiletých školáků. Denní inkontinence byla odhalena u 6 % dívek a 3,8 % chlapců. 3,1 % dívek a 2,1 % chlapců zaznamenali příhodu pomočení každý týden. U 82 % dívek a 74 % chlapců trpících denní inkontinencí byla zaznamenána také urgence [6].
Některé studie uvádějí, že incidence hyperaktivního močového měchýře je častější než incidence mikční dysfunkce. Hoebeke et al ve své studii zahrnující 1000 dětí s mikční dysfunkcí zjistili, že u dvou třetin pacientů byl přítomen hyperaktivní měchýř a jedna třetina dětí trpěla mikční dysfunkcí [7]. Hellerstein a Linerbarger ve studii zahrnující 22 dětí prokázali, že u 76 % z nich byl přítomen hyperaktivní močový měchýř a pouze 1 % trpělo dysfunkční mikcí [8].
PŘIROZENÝ VÝVOJ
V oblasti přirozeného vývoje LUTS u dětí máme k dispozici pouze malé množství informací. Curran et al hodnotili výsledky konzervativní léčby symptomů hyperaktivního močového měchýře u 30 dětí trpících refrakterní enurézou spojenou s denním pomočováním, častou mikcí a urgencí. Pacienti byli léčeni celou řadou nejrůznějších terapií, včetně biofeedbacku, aplikace anticholinergik, medikace ovlivňující gastrointestinální systém a aplikace desmopresinu. Pacienti byli sledováni jednou ročně, a to při návštěvě lékaře nebo prostřednictvím telefonického průzkumu. K vymizení symptomů došlo průměrně po 2,7 letech (rozmezí 0,2 až 6,6 let). K úplnému vymizení symptomů [21] nebo jejich signifikantnímu zlepšení [5] došlo u 26 pacientů [9]. U ostatních dětí (s hyperaktivním močovým měchýřem, které podstoupily různé druhy terapie) byla zaznamenána 47–70% míra vymizení symptomů [8,10,11].
Fitzgerald et al ve své populační studii hodnotili skupinu 2109 žen ve věku 40–69 let v HMO organizaci zdravotní péče (Health maintenance organization). Autoři prokázali, že ty ženy, které v dětství trpěly častou mikcí, častěji uvádějí v dospělém věku výskyt močové urgence (OR 1,9; 95% CI 1,3–2,6; p < 0,001) a že výskyt denní inkontinence v dětském věku souvisí s výskytem urgentní močové inkontinence v dospělosti (OR 2,6; 95% CI 1,1–5,9; p < 0,05) [12]. Minassian et al zjistili u žen trpících častou mikcí, urgencí, stresovou močovou inkontinencí a urgentní močovou inkontinencí vyšší prevalenci mikční dysfunkce v dětství [13]. Jiné studie prokázaly vyšší riziko inkontinence u rodinných příslušníků pacientek trpících inkontinencí, což by napovídalo možnosti genetické podstaty LUTS u dospělých [14].
DOPAD
Bylo prokázáno, že LUTS a močová inkontinence mohou významně ovlivňovat kvalitu pacientova života, dále souvisejí s vyšším rizikem infekce močových cest a zácpy. Dysfunkční mikce může oddálit vyléčení vezikoureterálního refluxu [15]. Vyšší riziko infekce močových cest může souviset s výskytem zácpy, ale také s vyšším tlakem v močovém měchýři, který bývá pozorován u dětí s hyperaktivním močovým měchýřem a mikční dysfunkcí. Hyperaktivní močový měchýř a mikční dysfunkce mohou způsobovat krátkodobý pokles krevního prokrvení sliznice močového měchýře [16]. Zvýšená aktivita svaloviny pánevního dna u pacientů trpících mikční dysfunkcí a pacientů s OAB může vyvolávat tzv. fenomén „milk back“, kdy jsou bakterie v proximální části uretry prostřednictvím kontrakcí svaloviny pánevního dna vmasírovány zpátky do močového měchýře. Současný výskyt zácpy může dále zhoršovat symptomy hyperaktivního močového měchýře [17]. Ve studii, do níž bylo zařazeno 234 dětí trpících zácpou, byla prokázána 29% prevalence denní močové inkontinence. Po vyléčení zácpy u 52 % pacientů došlo současně k vymizení infekce močových cest, u 80 % pacientů došlo navíc k vymizení denní inkontinence [18].
Mikční dysfunkce může mít následky také u dětí s prokázaným vezikoureterálním refluxem. Mikční dysfunkce může zvyšovat riziko infekce močových cest a zřejmě také oddálit vyléčení vezikoureterálního refluxu [15].
TERMINOLOGIE
Termínem funkční inkontinence je označována inkontinence nesouvisející s vrozenými anatomickými nebo neurologickými abnormalitami. Funkční močová inkontinence může být způsobena poruchou plnicí (jímací) fáze, mikční fáze nebo kombinací obou poruch. Dysfunkce jímací i mikční fáze souvisí se zvýšením rizika infekce močových cest.
International Children´s Continence Society přijala terminologii užívanou u populace dospělých pacientů a nahradila termín nestabilní močový měchýř termínem hyperaktivní močový měchýř (OAB). Hlavním symptomem OAB je močová urgence. Dětští pacienti, podobně jako dospělí, mohou, ale nemusejí trpět současně urgentní inkontinencí, častou mikcí a nykturií. OAB je dysfunkcí jímací fáze. Dítě trpící mikční dysfunkcí obvykle kontrahuje během močení uretrální svěrač. Tento termín nelze užít, dokud pomocí opakované uroflometrie nebo urodynamického vyšetření neprokážeme přerušovanou mikci [19]. Non-neurogenní dysfunkce močového měchýře pravděpodobně představuje terminální fázi mikční dysfunkce [20]. Oddálení mikce má odlišné klinické projevy od mikční dysfunkce [21]. Rodiče a/nebo osoby pečující o děti trpící oddálením mikce uvádějí, že tyto děti pravidelně oddalují močení pomocí zadržovacích mechanizmů. Tyto děti močí s velkými intervaly a kvůli plnému močovému měchýři pociťují urgenci. Tito pacienti často trpí psychiatrickými chorobami nebo poruchami chování. Staré označení „líný měchýř“ bylo nahrazeno termínem hypoaktivní močový měchýř. Tento termín označuje málo častou mikci a užívání intra-abdominálního tlaku k zahájení, udržení nebo dokončení močení (tj. břišní lis). Uroflometrie u těchto pacientů obvykle prokáže přerušované močení [19]. Dalším typem dysfunkce mikční fáze (který má pravděpodobně vyšší prevalenci, než se dříve předpokládalo) je primární dysfunkce hrdla močového měchýře [22]. Další druhy močové inkontinence zahrnují inkontinenci vyvolanou smíchem a vaginální refluxní mikci (vaginal entrapment) – viz tab. 1.
Tab. 1. Typy LUTS u dětských pacientů. 
VYŠETŘENÍ
Vyšetřování mikční dysfunkce a inkontinence u dětských pacientů zahájíme odebráním podrobné a strukturované anamnézy, důkladným cíleným fyzikálním vyšetřením a rozborem moči. Při určování diagnózy nám mohou pomoci další doplňkové testy, jako je například vyšetření postmikční reziduální moči (PVR) a uroflometrie/elektromyelogram (EMG). Na základě pacientovy anamnézy a fyzikálního vyšetření mohou být indikována další vyšetření – např. ultrazvukové vyšetření ledvin/ močového měchýře, mikční cystouretrogram (VCUG) a formální urodynamická vyšetření.
Anamnéza
Anamnézu obvykle poskytuje rodič dítěte, může však být odebrána od dítěte samotného. Rodiče dítěte, které umí používat toaletu, nemohou mít přehled o defekačních ani mikčních návycích dítěte v průběhu školního vyučování. Při odebírání anamnézy bychom neměli opomenout také perinatální anamnézu, mezníky ve vývoji dítěte, jeho mentální stav (pozornost, školní výsledky, chování, jemnou a hrubou motorickou orientaci), proces nácviku chození na toaletu (opožděný proces, delší, než je obvyklé, neosvojení tohoto nácviku), rodinné faktory (stresové faktory zahrnující stěhování, odloučení/ rozvod, úmrtí; noví sourozenci), anamnézu pohlavního zneužívání a současné mikční a defekační návyky dítěte. Je třeba se rodičů/pečovatelů dotázat, zda u dítěte pozorují užívání zadržovacích mechanizmů a strategií, pomocí kterých oddaluje močení nebo potlačuje urgenci. Mezi běžně užívané mechanizmy patří stání na špičkách, násilné překřížení dolních končetin nebo sednutí na paty, které tlačí na perineum [23].
U dětí ve věku 5 let a starších může být užitečné zavedení diáře se záznamy o objemu moči, frekvenci mikce, objemu vymočené moči a přítomnosti nebo absenci úniku moči.
Děti trpící hyperaktivní poruchou nedostatečné pozornosti mají vyšší riziko vzniku inkontinence a jejich léčba je tedy náročnější [24,25]. U dětí s anamnézou pohlavního zneužívání byla prokázána souvislost mezi dysfunkční mikcí a dysfunkčním eliminačním syndromem. Ve studii zahrnující 300 pacientů s mikční dysfunkcí, kteří byli léčeni po dobu tří let, byla u 18 dětí s mikční dysfunkcí prokázána anamnéza pohlavního zneužívání (před nástupem močových symptomů) [26]. Dále je nutné získat informace týkající se dřívějšího výskytu infekce močových cest, případných febrilií a případného provedení radiologického vyšetření.
Tab. 2 uvádí přehled několika otázek, které nám mohou pomoci identifikovat mikční a defekační režim dítěte. Dále je nutné sestavit seznam všech medikamentů, které pacient užívá, protože řada z nich může ovlivňovat střevní funkci. Vzhledem k tomu, že byla pozorována vyšší incidence hyperaktivního močového měchýře v rodinné anamnéze, doporučujeme hodnotit rodinnou anamnézu mikčních/střevních problémů. Nakonec zaznamenáme všechny operační zákroky, které pacient podstoupil.
Tab. 2. Otázky týkající se mikčních a defekačních návyků. 
Fyzikální vyšetření
U všech dětí se symptomy LUTS/inkontinence je nutné provedení detailního cíleného fyzikálního vyšetření. Už jen to, jak dítě vchází do ordinace, nám poskytne užitečnou informaci týkající se jeho neurologického stavu. Pomocí abdominálního vyšetření zhodnotíme potenciální přítomnost břišní rezistence, distenze močového měchýře nebo přítomnost stolice v kolon. Dále vyšetříme záda dítěte s cílem identifikovat signifikantní skoliózu/kyfózu, asymetrii hýždí, dolních končetin nebo chodidel, případně další symptomy svědčící o přítomnosti okultního neurospinálního dysrafismu v lumbosakrální oblasti (např. podkožní lipom, obarvení kůže nebo růst ochlupení – obr. 1). V rámci neurologického vyšetření bychom měli hodnotit citlivost perinea a lumbosakrální reflexy (stání na špičkách, anální reflex a tonus a bulbokavernózní reflex). V rámci vyšetření genitálu zhodnotíme lokalizaci a velikost uretrálního meatu. U dívek je nutné vyloučit adhezi labií a únik moči z vaginálního introitu, které by svědčily o vezikovaginální mikci nebo přítomnosti ektopického ureteru.
Obr. 1. Abnormální rozštěp hýždě. 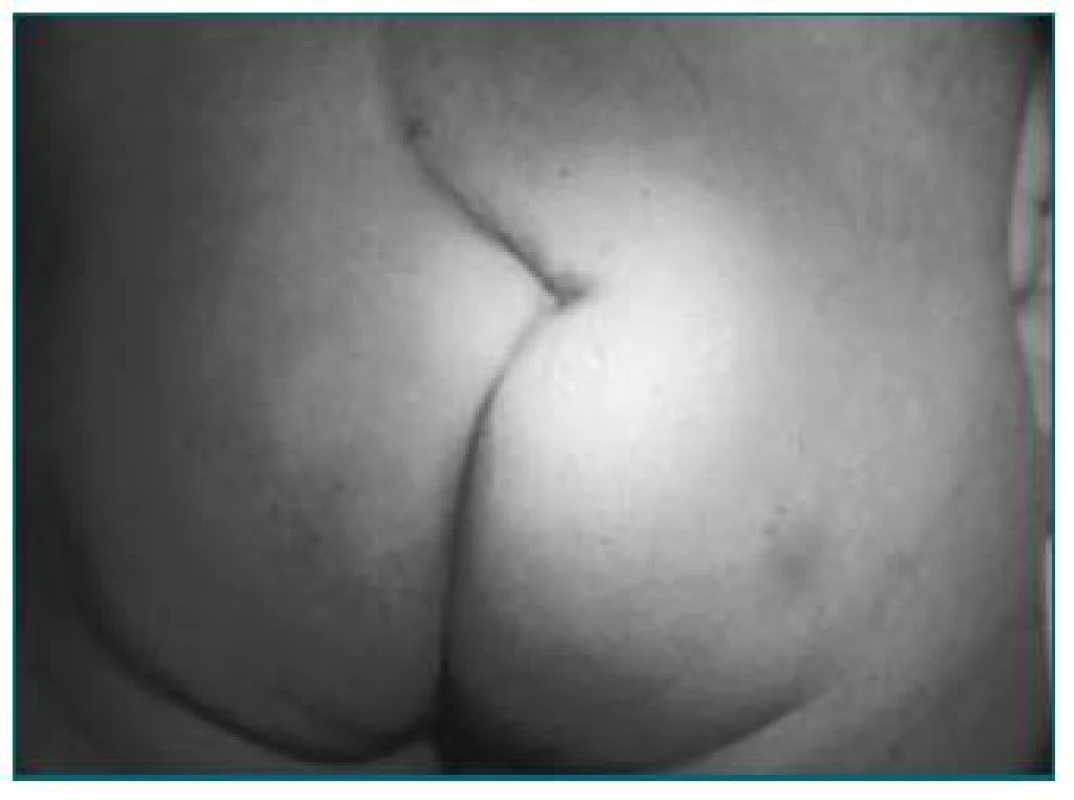
U dětí trpících zácpou provedeme vyšetření perinea a perianální oblasti. North American Society for Pediatric Gastroenterology, Hepatology and Nutrition doporučuje provedení digitálního rektálního vyšetření pro zhodnocení citlivosti perianální oblasti, análního tonu, velikosti rekta, přítomnosti análního reflexu spočívajícího v kontrakci análního svěrače při podráždění kůže perianálně, množství a konzistence stolice a jejího umístění v rektu. V případě, že pacient pociťuje bolest v souvislosti s peristaltickou činností, je vhodné vyšetřit stolici na potenciální přítomnost okultního krvácení [27].
Laboratorní vyšetření
Pomocí rozboru moči je nutné vyloučit přítomnost glukosurie, bakteriurie, proteinurie, hypostenurie (nízká specifická váha) a pyurie.
Doplňující vyšetření
Stanovení postmikční reziduální moči (PVR) pomocí skenu močového měchýře a uroflometrie/elektromyogram (EMG) představují užitečnou pomůcku při vyšetřování a diagnostice dítěte s LUTS. Tyto testy nám mohou pomoci stanovit etiologii LUTS a navíc mohou posloužit jako hmatatelný důkaz přítomnosti LUTS pro samotného pacienta – mohou představovat jistou formu biofeedbacku při léčbě dítěte. Pomocí uroflometrie může lékař dítěti názorně ukázat, zda močí normálním proudem moči (křivka ve tvaru zvonu), nebo zda se jedná o mikci dysfunkční (přerušovaný nebo frakciovaný proud). Stejně tak pomocí monitoru EMG může pacient identifikovat vlastní svalovinu pánevního dna, a vizualizovat tak zvýšení nebo pokles EMG aktivity v závislosti na kontrakci/relaxaci svaloviny pánevního dna.
Nálezy uroflometrie/EMG zahrnují:
- Normální mikce je zobrazena pomocí křivky ve tvaru zvonu, utlumení EMG aktivity před zahájením močení a obnovení EMG aktivity ke konci močení.
- Křivka proudu moči u dítěte s hypoaktivním detrusorem obvykle vykazuje oddělené vrcholy, které odpovídají zapojování břišního lisu. Tato maxima jsou oddělena intervaly s nulovým průtokem, přerušovaná mikce.
- Mikční dysfunkce/hyperaktivita svěrače se obvykle projevují jako ostré vrcholy a propady v křivce uroflometrie. Při močení je zaznamenána zvýšená nebo přetrvávající EMG aktivita a přerušovaná mikce (obr. 2).
- Obstrukce výtoku má obvykle nízkou amplitudu, dokonce křivka průtoku má charakter plateau [19].
Obr. 2. Uroflometrie prokazující přerušovanou mikci. 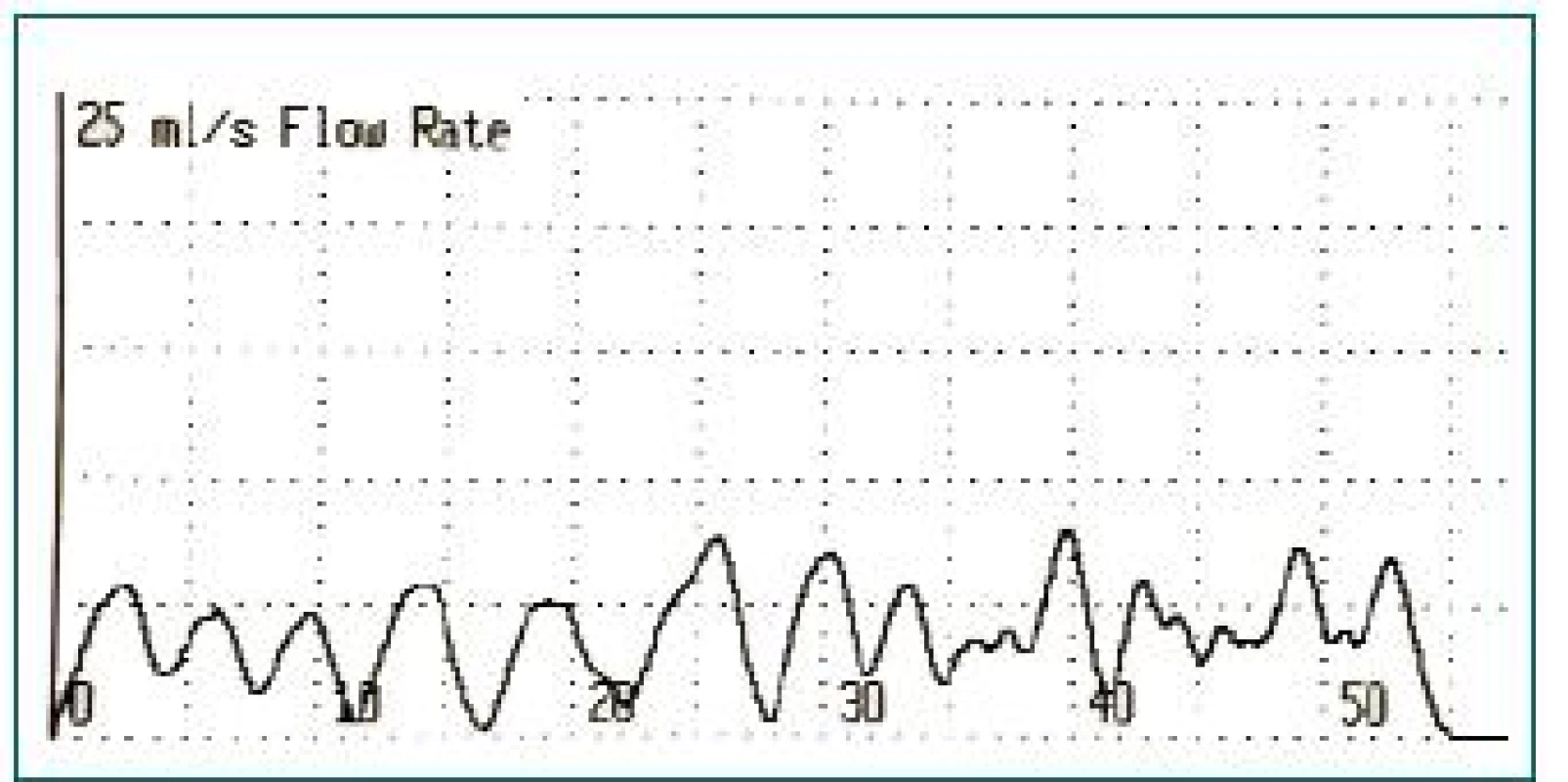
Za normálních okolností by se dítě mělo vyprázdnit s PVR ≤ 5 ml. PVR > 20 ml při opakovaném vyšetření ukazuje na abnormální nebo neúplné vyprázdnění v případě, že 1) mezi močením a měřením PVR neuplynulo více než 5 minut a 2) močový měchýř dítěte byl při vyšetření dostatečně naplněn. Při detekci zvýšeného PVR bychom měli indikovat další vyšetření a režim dvojité mikce (dítě se vymočí jednou a po minutové pauze v močení pokračuje).
U všech chlapců trpících denní inkontinencí a u všech pacientů s anamnézou infekce močových cest (UTIs), kteří doposud nepodstoupili radiologické vyšetření, je indikováno ultrazvukové vyšetření ledviny/močového měchýře, které nám pomůže vyloučit přítomnost posteriorních uretrálních chlopní. U všech chlapců s anamnézou UTIs (febrilní i nonfebrilní) a u pacientů, u nichž ultrazvukové vyšetření ledviny/močového měchýře prokáže distenzi močového měchýře a zesílení močového měchýře nebo dilataci posteriorní uretry s nebo bez hydronefrózy, obvykle provádíme VCUG. Toto vyšetření by mělo být indikováno také u děvčat s anamnézou febrilní infekce močových cest nebo abnormálním výsledkem renálního ultrazvukového vyšetření (hydronefróza, renální zjizvení). Doporučujeme provádět ultrazvukové vyšetření ledvin/močového měchýře se stanovením objemu měchýře před a po vymočení.
Dítě je však často vybízeno k příjmu nadměrného množství tekutin s cílem zajistit plný močový měchýř během vyšetření, což může vést k tomu, že měchýř je během vyšetření distendovaný a následně proto neúplně vyprázdněn. Je tedy vhodné, aby se dítě napilo přibližně hodinu před vyšetřením a jednu až dvě hodiny před zahájením studie se pokusilo nemočit. Měchýř by měl být během vyšetření plný, ale bez výraznější distenze.
U dětí, u nichž předpokládáme výskyt zácpy, doporučujeme provedení prostého RTG snímku ledvin/ureteru/močového měchýře (obr. 3).
Obr. 3. Prostý RTG snímek břicha zobrazující stolici v kolon a zácpu. 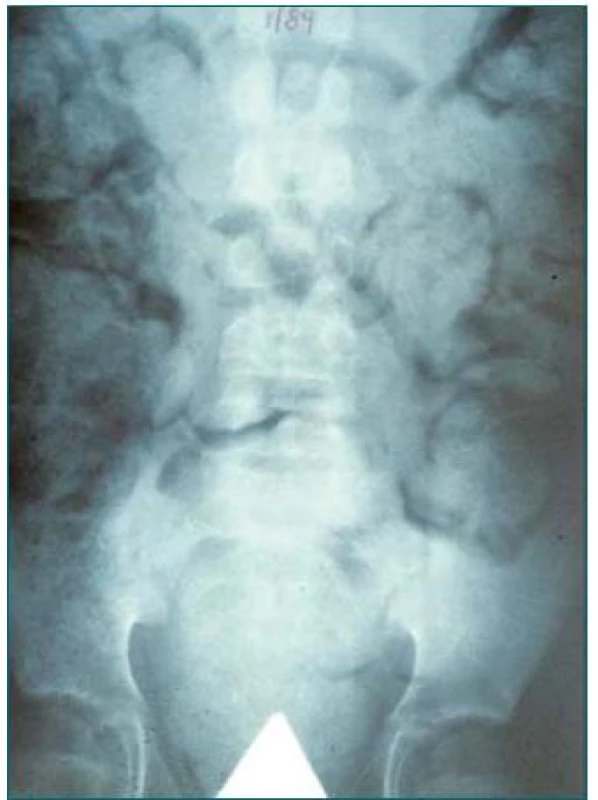
Indikace dalších vyšetření, jako je například urodynamická studie (UDS) a magnetická rezonance (MRI) páteře, závisí na anamnéze dítěte, fyzikálním vyšetření a reakci na terapii. UDS studii provádíme pouze u pacientů, u nichž selhala behaviorální a medikamentózní terapie, a u pacientů s podezřením na přítomnost neurologické léze. MRI míchy nám umožňuje vyloučit abnormální natažení míchy (tethered spinal cord). Toto vyšetření je indikováno u pacientů s abnormalitou kůže v lumbosakrální oblasti nebo abnormálním výsledkem prostého RTG snímku páteře.
ŘEŠENÍ
Navzdory vysoké prevalenci LUTS a denního pomočování u dětí nemáme k dispozici dostatek dobře designovaných studií, které by hodnotily účinnost různých forem behaviorálních a farmakologických terapií. Pomocí Cochranovy analýzy, v níž byla hodnocena léčba močové inkontinence u dětí v letech 1996–2001, bylo identifikováno pouze 5 randomizovaných kontrolovaných studií. Jedna z těchto studií hodnotila účinnost terapie s použitím alarmu při léčbě denní močové inkontinence, další 4 studie hodnotily účinnost farmakoterapie. 2 z těchto studií testovaly účinnost terodilinu – tento preparát byl stažen z důvodu kardiotoxicity, třetí studie testovala účinnost imipraminu – aplikace tohoto medikamentu nevedla k signifikantnímu zvýšení maximální funkční kapacity močového měchýře, čtvrtá studie hodnotila účinnost aplikace oxybutyninu vs. biofeedback – tato studie neprokázala snížení procenta dětí, u nichž nedošlo ke snížení frekvence denního pomočování po 9 měsících léčby oxybutyninem (nebo biofeedbacku) [28].
Za terapii první volby při léčbě všech typů LUTS u dětských pacientů lze považovat behaviorální terapii, léčbu infekce močových cest a zácpy (tab. 3).
Tab. 3. Řešení LUTS u dětských pacientů. 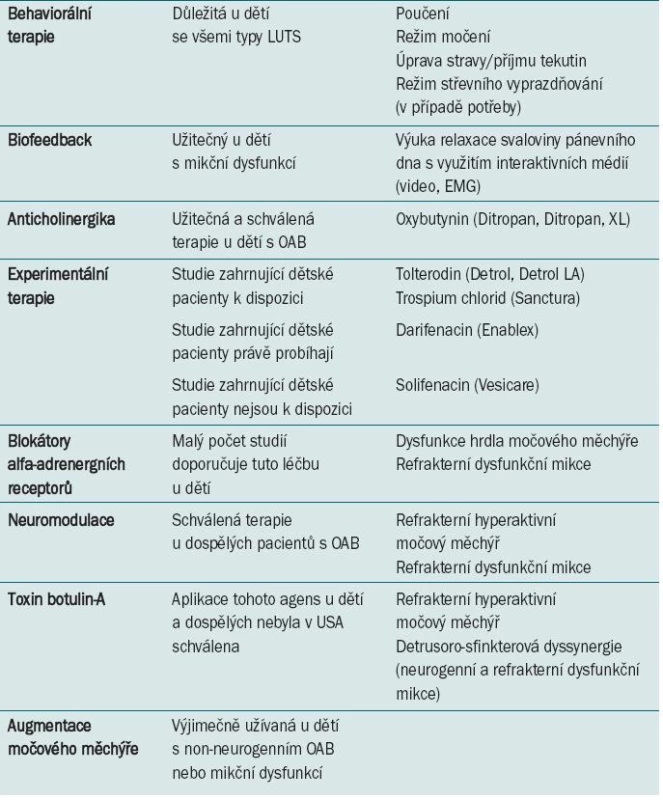
Behaviorální terapie
V rámci behaviorální terapie je nutné pacienta poučit o normální funkci močového měchýře a odpovědi na urgenci. U dětí je aplikován časový režim močení (každé 2–3 hodiny). Dále jsou vybídnuty, aby se vyvarovaly příjmu tekutin nasycených oxidem uhličitým, tekutin obsahujících kofein a kyselých tekutin (například z citrusů). Cílem behaviorální terapie u dětských pacientů s OAB je naučit pacienta potlačit první nutkání močit pomocí centrální inhibice spíše než pomocí nouzových metod (jako je například dřep), které umožňují kompresi močové trubice. Pacienty s dysfunkční mikcí je třeba naučit močit s úplně uvolněným pánevním dnem bez užívání břišního tlaku. Technika biofeedbacku spočívá v monitorování fyziologické aktivity, která je následně zesílena a přenášena pacientovi prostřednictvím vizuálního nebo akustického signálu. Tyto signály poskytují pacientovi informace týkající se nevědomých fyziologických procesů a užívají se jak při léčbě abnormalit mikční fáze (mikční dysfunkce), tak při léčbě abnormalit plnicí/jímací fáze (OAB). McKenna et al vyvinuli program, který integruje počítačové hry do programu umožňujícího posilování svaloviny pánevního dna, a zjistili, že děti zaujme a udrží jejich pozornost. U 89 % pacientů trpících denní enurézou bylo zaznamenáno zlepšení a 61 % pacientů bylo vyléčeno. U 100 % pacientů došlo ke zmírnění zácpy, u 33 % došlo k jejímu úplnému vymizení. U 100 % pacientů došlo také ke zlepšení enkoprézy, u 33 % pacientů došlo k jejímu úplnému vymizení [29]. Úspěšnost biofeedbacku závisí na schopnosti dítěte spolupracovat s lékařem, který vede sezení. Vhodnými kandidáty pro tuto metodu léčby tedy nejsou děti s poruchami chování a učení.
FARMAKOLOGICKÁ TERAPIE
Farmakologická terapie má při léčbě LUTS u dětských pacientů své pevné místo. V současné době jsou pro léčbu OAB u dětí schválena pouze anticholinergika. Při léčbě pacientů se symptomy nasvědčujícími přítomnosti primární dysfunkce hrdla močového měchýře se užívají alfa-blokátory mimo akceptovanou indikaci, ačkoliv aplikace těchto agens u dětských pacientů nebyla doposud schválena.
Intravezikální aplikaci toxinu botulinu-A lze prozatím považovat za experimentální metodu, bylo však prokázáno, že tato metoda přináší benefit u pacientů s refrakterními LUTS.
Anticholinergika
K dispozici máme pouze omezené množství randomizovaných, placebem kontrolovaných studií testujících účinnost aplikace anticholinergik u dětí s OAB. Existuje navíc pouze jen několik preparátů schválených Úřadem pro kontrolu potravin a léčiv (FDA) pro léčbu dětských pacientů. Mezi tyto medikamenty patří oxybutynin s okamžitým a postupným uvolňováním (Ditropan®). Několik studií (ačkoliv bez schválení FDA) testovalo u dětí s hyperaktivním močovým měchýřem také účinek tolterodinu (Detrol®) [30,31] a trospium chloridu s okamžitým uvolňováním (Sanctura®) [32]. V současné době probíhají studie testující účinnost darifenacinu (Enablex) u pacientů s neurogenním OAB. Cíl aplikace anticholinergik u dětí s hyperaktivním měchýřem spočívá ve zvýšení kapacity močového měchýře a snížení hyperaktivity detrusoru, což má za následek zvětšení intervalu mezi močením, zvětšení objemu moči a pocitu suchosti mezi příhodami močení. Ačkoli se zdá, že tato agens jsou v klinických podmínkách účinná, nemáme k dispozici dostatečné množství dobře designovaných studií, které by důkladně testovaly jejich aplikaci. Aplikace těchto preparátů je často spojena s výskytem vedlejších účinků, které je nutné prodiskutovat s rodiči pacienta. Nejčastěji se vyskytující vedlejší účinky zahrnují zrudnutí obličeje, suchost v ústech a zácpu. U dětí, které jsou náchylné ke vzniku zácpy, je před zahájením aplikace anticholinergika nutná regulace režimu vyprazdňování. Aplikace oxybutyninu může mít vliv na pocení, během letních měsíců by tedy rodič měl dohlížet na to, aby dítě nebylo vystaveno vysokým teplotám. V nedávné době se lékaři začali zabývat potenciálním rizikem dopadu oxybutyninu na centrální nervový systém a kognitivní funkce (zejména v populaci pacientů s neurogenním močovým měchýřem). Palmer et al prokázali u dětí s myelodysplazií podstupujících intravezikální aplikaci oxybutyninu chloridu výskyt vedlejších účinků v podobě agorafobie, hyperaktivity, bolesti hlavy a nespavosti [33].
Alfa-blokátory
Účinek aplikace alfa-blokátorů u pacientů trpících mikční dysfunkcí spočívá v přítomnosti alfa-adrenergních receptorů lokalizovaných v místě výtoku z močového měchýře a v proximální části uretry. Stimulace těchto receptorů způsobuje kontrakce hladké svaloviny a zvýšení odporu výtoku z močového měchýře. Antagonismus alfa-receptorů by tedy vedl k relaxaci výtoku z močového měchýře a proximální uretry [34]. Role alfa-blokátorů při léčbě mikční dysfunkce u dětských pacientů je však stále v experimentálním stadiu. Rodiče je třeba upozornit na fakt, že aplikace alfa-blokátorů u dětí s mikční dysfunkcí nebyla schválena FDA. V současné době nemáme k dispozici žádné randomizované, placebem kontrolované studie, které by hodnotily bezpečnost a účinnost aplikace alfa-blokátorů. Několik málo studií podporuje význam aplikace alfa-blokátorů u dětí s mikční dysfunkcí. Jedna z těchto studií prokázala zlepšení denní inkontinence u 83 % pacientů a zlepšení močové urgence u 70 % pacientů [35]. Franco uvádí, že aplikace alfa-blokátorů je účinná při léčbě dětí s hyperaktivním močovým měchýřem, u nichž selhala terapie pomocí biofeedbacku [36].
Toxin botulin-A
Jedná se o silný neurotoxin, který blokuje sekreci acetylcholinu na nervových zakončeních tím, že se váže na presynaptická nervová zakončení. Bylo prokázáno, že toxin botulin-A příznivě působí u dospělých pacientů trpících neurogenní hyperaktivitou, a v nedávné době bylo zjištěno, že aplikace tohoto agens přináší významný krátkodobý účinek u dospělých s hyperaktivním močovým měchýřem [37]. Intravezikální aplikaci toxinu botulinu-A u dětí s neurogenním a non-neurogenním OAB testovalo pouze několik studií. Hoebeke et al prospektivně hodnotili 21 dětských pacientů s refrakterním non-neurogenním OAB, kterým bylo intravezikálně aplikováno 100 UI toxinu botulinu-A. Všechny děti měly na svůj věk sníženou kapacitu močového měchýře, močovou urgenci a urgentní močovou inkontinenci. Z celkem 15 pacientů, kteří podstoupili šestiměsíční sledování, došlo u 9 z nich po aplikaci jediné injekce k vymizení urgence i urgentní močové inkontinence, u 3 pacientů byla zaznamenána částečná odpověď (50% pokles urgence a urgentní močové inkontinence), 3 pacienti na léčbu nereagovali [38]. Nedostatky intravezikální injekce toxinu botulinu-A spočívají v nezbytnosti provedení celkové anestezie u dětí, absenci dlouhodobé účinnosti, a tedy nutnosti další léčby.
Minimálně invazivní terapie
Neuromodulace je metoda, kterou FDA schválila pro léčbu urgentní močové inkontinence, syndromu urgence-frekvence a funkční močové obstrukce u dospělých; léčba dětských pacientů pomocí této techniky není povolena. Mechanizmus účinku neuromodulace nebyl doposud zcela objasněn. Stimulace aferentního sakrálního nervu pravděpodobně vyvolá inhibiční stimul v eferentním nervu, což má za následek interneuronální změnu spinálního reflexního oblouku a/nebo spinobulbárního reflexního oblouku. Jiná teorie předpokládá, že neuromodulace inhibuje činnost aferentních c-vláken, která se stávají dominantní při neurogenní dysfunkci močového měchýře [39]. Zavedení neuromodulačního zařízení Interstim sestává ze dvou fází. V první fázi vytvoříme perkutánní transforaminální přístup ke třetímu sakrálnímu spinálnímu nervu a v případě, že nám odpovídající neurologická reakce potvrdí správné umístění, implantujeme kvadripolární elektrodu. Podkožním tunelem vedený extendér spojuje elektrodu se zevním neurostimulátorem, který slouží ke zkoušce programové stimulace sakrálního nervu (po zkušební dobu 2–4 týdnů). V případě, že dojde k ≥ 50% zlepšení symptomů, pacient podstoupí druhou proceduru, při níž je do horní gluteální oblasti implantován permanentní neurostimulátor Interstim®. V nedávné sobě bylo schváleno užívání menší verze neurostimulátoru. Bylo prokázáno, že neuromodulace s pomocí Interstim® (Medtronic, Minneapolis, MN) je účinná při eliminaci dysfunkčního syndromu.
Humpreys et al zavedli Interstim® 23 pacientům ve věku od 6–15 let se symptomy dysfunkční mikce, enurézy, inkontinence, infekce močových cest, bolesti v močovém měchýři, močové retence, urgence, frekvence, zácpy a/nebo úniku stolice. Autoři sledovali tyto pacienty po průměrnou dobu 13,3 měsíce od zavedení Interstim®. Z celkem 19 pacientů, kteří trpěli inkontinencí, došlo u 16 % k úplnému vymizení, u 68 % ke zlepšení symptomů, 11 % pacientů nezaznamenalo žádnou změnu a u 5 % došlo ke zhoršení močové inkontinence. 4 pacienti netrpěli žádnými symptomy inkontinence. U 80 % (z celkových 23) pacientů došlo ke zmírnění zácpy. Autoři zaznamenali výskyt následujících komplikací: a) vznik seromu anteriorně k neurostimulátoru, b) přechodný výskyt senzitivity kůže v oblasti implantátu, c) 2 selhání neurostimulátoru a d) v jednom případě byla nutná revize elektrody. Celková míra výskytu komplikací byla 22 % [40].
Studovány byly i další méně invazivní formy neuromodulace u dětí, jako jsou například transkutánní stimulace a stimulace posteriorního tibiálního nervu. DeGennaro et al testovali perkutánní stimulaci tibiálního nervu (PTNS) u 23 dětí s LUTS refrakterními na běžnou léčbu. Tito pacienti podstoupili celkem 12 sezení PTNS jednou týdně po dobu 30 minut.
U 10 dětí s OAB došlo k 80% zlepšení symptomů. Ke zmírnění symptomů došlo také u 71 % pacientů s močovou retencí. Hodnocení bolesti pomocí škály Children´s Hospital of Eastern Ontario Scale prokázalo, že pacienti pociťovali známky bolesti na počátku stimulace, nikoliv však na jejím konci [41]. Bower et al užili „přednastavenou“ transkutánní elektrickou stimulaci nervu (TENS) při 10–150 Hz na základě volby dítěte. Do studie bylo zařazeno 20 dětí trpících močovou urgencí nebo urgentní inkontinencí, u nichž uroflometrie neprokázala žádnou dysfunkční mikci. TENS bylo aplikováno po dobu jedné hodiny dvakrát denně. Po uplynutí minimálně jednoho měsíce 73,3 % dětí dosáhlo suchosti. Došlo ke zlepšení průměrného skóre urgence, takže nutkání bylo možné klasifikovat jako „snadno zadržitelné“, dále bylo zaznamenáno signifikantní zvýšení objemu vymočené moči [42].
Operační techniky
Augmentace močového měchýře se při léčbě non-neurogenní mikční dysfunkce provádí pouze výjimečně. Účelem této techniky je zvýšení jímací funkce močového měchýře a snížení intravezikálního tlaku. Ve vzácných případech může být indikována u dětí s non-neurogenním močovým měchýřem s trvale slabou kompliancí a zvýšeným tlakem detrusoru, který je refrakterní na aplikaci anticholinergik i čistou intermitentní katetrizaci.
Řešení střevních symptomů
V rámci léčby jakéhokoliv typu LUTS u dětských pacientů je nezbytné řešení jakékoliv střevní dysfunkce. Přítomnost střevní dysfunkce je nutné identifikovat již během počátečního vyšetření. Tab. 2 uvádí otázky týkající se funkce střevního systému. Podobně jako u LUTS je nezbytné při řešení střevní dysfunkce zapojit také behaviorální přístup, který zahrnuje poučení pacienta, modifikaci návyků, trénink střevní funkce a medikaci (tab. 4). Střevní režimy spočívají v důležitých časovaných pokusech o střevní vyprázdnění.
Děti jsou nabádány k vyprázdnění po jídle vzhledem k tomu, že stimulace kolon je nejvýraznější 10–15 minut po jídle. U některých dětí může být užitečné správné umístění podnožky, která umožňuje zaujmout správnou polohu. Je nezbytné, aby strava pacienta byla bohatá na vlákninu a pacient měl dostatečný příjem tekutin. U pacientů, u nichž nepřinese pouhá úprava stravy a návyků žádné zlepšení, může být účinná aplikace laxativ.
V případě blokády střeva stolicí je primárním krokem evaluace obsahu střeva pomocí orální nebo rektální aplikace medikamentů. Orálně aplikujeme vysokou dávku roztoku minerálního oleje a polyetylen glykolu (PEG, Miralax) elektrolytových roztoků, v případě selhání orální medikace lze pokračovat rektálním výplachem, který obsahuje fosfát sodný, fyziologický roztok nebo minerální olej. Po odstranění překážky zahájíme udržovací terapii, která zahrnuje aplikaci následujících agens: lubrikanty, jako je například minerální olej, osmotická laxativa, jako například laktulóza, sorbitol nebo PEG a hydroxid hořečnatý, stimulační laxativa, jako například senna (Senokot, Ex-lax), Flatcherův ricinový olej a bisacodyl (Ducolax).
Recidivující infekce močových cest
U dětí trpících mikční dysfunkcí, u nichž dochází k časté recidivě symptomatické infekce močových cest (tj. jednou za 2–3 měsíce), může být účinná profylaxe antibiotiky. Zároveň je indikována léčba mikční dysfunkce a střevní funkce. Výběr profylaxe se různí v závislosti na rezistenčním indexu v dané oblasti a výsledků kultivace moči. Mezi antibiotika první volby patří trimetroprim-sulfametoxazol (Bactrim®) a nitrofurantoin (Macrobid®) [43]. Obvyklá profylaktická dávka představuje třetinu až polovinu dávky aplikované v rámci léčby (aplikovaná jednou denně). V poslední době je role profylaktické aplikace antibiotik u dětí trpících recidivující infekcí močových cest zpochybňována. Ve studii zahrnující 27 středisek dětské primární péče nebylo prokázáno, že by antimikrobiální profylaxe vedla ke snížení rizika recidivy infekce močových cest, naopak souvisela se zvýšením rizika vzniku rezistentní infekce u studovaných pacientů [44].
LÉČBA DALŠÍCH PŘÍČIN INKONTINENCE
Inkontinence vyvolaná smíchem
Pouze nepatrné množství studií se zabývá léčbou inkontinence vyvolané smíchem. Tento typ inkontinence pravděpodobně do dospělostí sám vymizí. Léčba může být u různých pacientů rozdílná – u dětí s podezřením na nestabilní kontrakce močového měchýře je indikována aplikace anticholinergik [45], u pacientů, u nichž předpokládáme, že příčina onemocnění spočívá v relaxaci svaloviny, indikujeme alfa-sympatomimetická agens nebo methylfenidát (Ritalin®) [46]. Časovaná mikce zajišťující pravidelné vyprázdnění močového měchýře může dále pomoci snížit objem moči, který unikne při inkontinenci vyvolané smíchem.
Vezikovaginální reflux (vaginální refluxní močení, „vaginal entrapment“)
Správná poloha dítěte na toaletě během mikce umožňuje vyléčení vezikovaginálního refluxu. Dítě je třeba naučit sedět na toaletě vzpřímeně se zády opřenými o zadní stranu toaletní mísy a roztaženýma nohama.
Primární dysfunkce hrdla močového měchýře
Zpravidla se vyskytuje u chlapců se symptomy dolních cest močových. Léčba spočívá v aplikaci alfa-adrenergních antagonistů. U dětí trpících mikční dysfunkcí není aplikace tohoto agens v současné době schválena. Několik malých studií však prokázalo účinnost této medikace při léčbě smíšené populace pacientů (zahrnující také děti s mikční dysfunkcí) [47].
ZÁVĚR
Incidence LUTS a močové inkontinence u dětských pacientů je vysoká. Tato onemocnění významně narušují kvalitu pacientova života a souvisí s výskytem komorbidit, jako jsou například zácpa a infekce močových cest. Pečlivé odebrání anamnézy, fyzikální a laboratorní vyšetření nám mohou pomoci stanovit příčinu vzniku symptomů. Behaviorální terapie představuje důležitou součást léčby u všech typů LUTS. Medikamentózní terapie závisí na etiologii onemocnění. Ve vzácných případech je u refrakterních onemocnění indikována minimálně invazivní a operační léčba. V případě výskytu zácpy a infekce močových cest (jejichž incidence je u pacientů s LUTS vysoká) je nutné hodnocení a léčba i těchto stavů. Behaviorální terapie přináší benefit při léčbě LUTS i střevní dysfunkce. Doplňkové terapie pro léčbu LUTS závisejí na etiologii onemocnění.
Pamela Ellsworth M.D., FAAP, FACS
Associate Professor of Urology (Surgery) and Pediatrics
The Warren Alpert Medical School of Brown University
Providence, Rhode Islandpamelaellsworth@aol.comAnthony A. Caldamone M.D., FAAP, FACS
Professor of Urology (Surgery) and Pediatrics
The Warren Alpert Medical School of Brown University
Providence, Rhode Island
Zdroje
1. Järvelin MR, Vikeväinen-Tervonen L, Moilanen I et al. Enuresis in seven-year-old children. Acta Pediatrica Scandinavia 1988; 77(1): 148–153.
2. Bower WF, Moore KH, Shepherd RB et al. The epidemiology of childhood enuresis in Australia. British Journal of Urology 1996; 78(4): 602–606.
3. Bloom DA, Seeley WW, Ritchey MI et al. Toilet habits and continence in children: an opportunity sampling in search of normal parameters. Journal of Urology 1993; 149(5): 1087–1090.
4. Kajiwara M, Inoue K, Usui A et al. The micturition habits and prevalence of daytime urinary incontinence in Japanese primary school children. Journal of Urology 2004; 171(1): 403–407.
5. Sureshkumar P, Craig J, Roy LP et al. Daytime urinary incontinence in primary school children: a population-based survey. Journal of Pediatrics 2000; 137(6): 814–818.
6. Hellström AL, Hanson E, Hansson S et al. Micturition habits and incontinence in 7-year-old Swedish school entrants. European Journal of Paediatrics 1990; 149(6): 434–437.
7. Hoebeke P, Van Laecke E, Van Camp C et al. One thousand video-urodynamic studies in children with non-neurogenic bladder sphincter dysfunction. British Journal of Urology International 2001; 87(6): 575–580.
8. Hellerstein S, Linebarger JS. Voiding dysfunction in pediatric patients. Clinical Pediatrics (Philadelphia) 2003; 42(1): 43–49.
9. Curran MJ, Kaefer M, Peters C. The overactive bladder in childhood: Long-term results with conservative management. Journal of Urology 2000; 163(2): 574–581.
10. Hoekx L, Wyndaele JJ, Vermandel A. The role of biofeedback in the treatment of children with refractory enuresis associated with idiopathic detrusor instability and small bladder capacity. Journal of Urology 1998; 160 : 858.
11. Wiener JS, Scales MT, Hampton J et al. Long-term efficacy of simple behavioral therapy for daytime wetting in children. Journal of Urology 2000; 168 : 786–790.
12. Fitzgerald MP, Brown JS, Wassel FYR et al. Childhood urinary symptoms predict adult overactive bladder symptoms. Journal of Urology 2006; 175 : 989–993.
13. Minassian VA, Lovatsis D, Pascali D et al. Effect of childhood dysfunctional voiding on urinary incontinence in adult women. Obstetrics and Gynecology 2006; 107(6): 1247–1251.
14. Hannestad YS, Lie RT, Rotveit G. Familial risk of urinary incontinence in women population based cross sectional study. BMJ 2004; 329 : 889.
15. Koff SA, Wagner TT, Jayanthi VR. The relationship among dysfunctional elimination syndromes, primary vesicoureteral reflux and urinary tract infections in children. Journal of Urology 1998; 160 : 1019–1022.
16. Mitterberger M, Pallwein L, Gradl J et al. Persistent detrusor over activity after transurethral resection of the prostate is associated with reduced perfusion of the urinary bladder. British Journal of Urology 2007; 99(4): 831–835.
17. Warne SA, Godley ML, Wilcox DT. Surgical reconstruction of cloacal malformations can alter bladder function: a comparative study with anorectal anomalies. Journal of Urology 2004; 172(6): 2377–2381.
18. Loening-Baucke V. Urinary incontinence and urinary tract infection and their resolution with treatment of chronic constipation of childhood. Pediatrics 1997; 100(2): 228–232.
19. Neveus T, von Gontard A, Hoebeke P et al. The standardization of terminology of lower urinary tract function in children and adolescents: report from the standardization committee of the international children’s continence society. Journal of Urology 2006; 176 : 314–324.
20. Norgaard JP, van Gool JD, Hjälmls K et al. Standardization and definitions in lower urinary tract dysfunction in children. International Children's Continence Society. British Journal of Urology 1998; 81(Suppl 3): 1–16.
21. Lettgen B, von Gontard A, Olbing H et al. Urge incontinence and voiding postponement in children: somatic and psychosocial factors. Acta Pediatrica 2002; 91(9): 978–984.
22. Grafstein NH, Combs A, Glassberg K. Primary bladder neck dysfunction: an overlooked entity in children. Current Urology Reports 2005; 6(2): 133–139.
23. Vincent SA. Postural control of urinary incontinence: the Curtsy sign. Lancet 1996; II: 631.
24. Crimmins CR, Rathbun SR, Husmann DA. Management of urinary incontinence and nocturnal enuresis in attention-deficit hyperactivity disorder. Journal of Urology 2003; 170(4): 1347–1350.
25. Duel BP, Steinberg-Epstein R, Hill M et al. A survey of voiding dysfunction in children with attention deficit-hyperactivity disorder. Journal of Urology 2003; 170(4): 1521–1534.
26. Ellsworth PI, Merguerian PA, Copening ME. Sexual abuse: another causative factor in dysfunctional voiding. Journal of Urology 1995; 153(3): 773–776.
27. Baker SS, Liptak GS, Colletti RB. Evaluation and treatment of constipation in infants and children: recommendations of the North American society for pediatric gastroenterology, hepatology and nutrition. Journal of Pediatric Gastroenterology 2006; 43(3): e1–e13.
28. Sureshkumar P, Bower W, Craig JC et al. Treatment of daytime urinary incontinence in children: a systematic review of randomized controlled trials. The Journal of Urology 2003; 170(1): 196–200.
29. McKenna PH, Herndon CD, Connery S et al. Pelvic floor muscle retraining in pediatric voiding dysfunction using interactive computer games. Journal of Urology 1999; 162(3): 1056–1063.
30. Raes A, Hoebeke P, Segaert I et al. Retrospective analysis of efficacy and tolerability of tolterodine in children with overactive bladder. European Urology 2004; 45(2): 240–244.
31. Hjälmas K, Hellström AL, Mogren K et al. The overactive bladder in children: a potential future indication for tolterodine. British Journal of Urology International 2001; 87(6): 569–574.
32. Lopez P, Miguelez C, Caffarati J et al. Trospium chloride for the treatment of detrusor instability in children. Journal of Urology 2003; 170(5): 1978 – 1981.
33. Palmer LS, Zebold K, Firlit CF et al. Complications of intravesical oxybutynin chloride therapy in the pediatric myelomeningocele population. Journal of Urology 1997; 157(2): 638–640.
34. Restorick JM, Munday AR. The density of cholinergic and alpha and beta adrenergic receptors in the normal and hyper-reflexic human destrusor. British Journal of Medicine 1989; 63 : 32.
35. Cain MP, Wu SD, Austin PF et al. Alpha-blocker therapy for children with dysfunctional voiding and urinary retention. Journal of Urology 2003; 170(4): 1514–1517.
36. Franco I. Overactive bladder in children. Part I: Pathophysiology. Journal of Urology 2007; 178(3): 761–768.
37. Flynn MK, Webster GD, Amundsen CL. The effect of botulinum-A toxin on patients with severe urge urinary incontinence. Journal of Urology 2004; 172(6): 2316–2320.
38. Hoebeke P, De Caestecker K, Vande Walle K et al. The effect of botulinum-A toxin in incontinent children with therapy resistant overactive detrusor. Journal of Urology 2006; 176(1): 328–330.
39. Myers DL, Sung VW. Interstim: An implantable device for implacable urinary symptoms. OBG Management 2006; 18(10): 43–57.
40. Humphreys MR, Vandersteen DR, Slezak JM et al. Preliminary results of sacral neuromodulation in 23 children. Journal of Urology 2006; 176(5): 2227–2231.
41. De Gennaro M, Capitanucci P, Mastracci M et al. Percutaneous tibial nerve neuromodulation is well tolerated in children and effective for treating refractory vesical dysfunction. Journal of Urology 2004; 171 : 1911–1913.
42. Bower WF, Moore KH, Adams RD. A pilot study of the home application of transcutaneous neuromodulation in children with urgency or urge incontinence. Journal of Urology 2001; 166 : 2420–2422.
43. Committee on Quality Improvement, Subcommittee on Urinary Tract Infection. Practice parameter: the diagnosis, treatment, and evaluation of the initial urinary tract infection in febrile infants and young children. Pediatrics 1999; 103 : 849.
44. Conway PH, Cnaan A, Zaoutis T et al. Recurrent urinary tract infections in children. The Journal of the American Medical Association 2007; 298(2): 179–186.
45. Chandra M, Saharia R, Shi Q et al. Giggle incon-tinence in children: a manifestation of detrusor instability. Journal of Urology 2002; 168(5): 2184 – 2187.
46. Sher P, Reinberg Y. Successful treatment of giggle incontinence with methylphenidate. Journal of Urology 1995; 156(2): 656–658.
47. Austin PF, Homsy YL, Masel JL et al. Alpha-Adrenergic blockade in children with neuropathic and nonneuropathic voiding dysfunction. Journal of Urology 1999; 162(3): 1064–1067.
Štítky
Dětská urologie Urologie
Článek Úvodní slovoČlánek Ze zahraničních periodik
Článek vyšel v časopiseUrologické listy
Nejčtenější tento týden
2009 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Nostiriazyn – spolehlivá 1. volba u nekomplikovaných infekcí močových cest
- Nitrofurantoin s řízeným uvolňováním: osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Prevence opakovaných infekcí močových cest s využitím přípravku Uro-Vaxom
- Vysoká hladina PSA a její rychlý nárůst jsou nepříznivými prognostickými faktory u karcinomu prostaty
-
Všechny články tohoto čísla
- Symptomy dolních cest močových u dětí: současné hodnocení a léčba
- Léčba hyperaktivity močového měchýře (OAB) u mužů
- Inkontinence u pacientů po prostatektomii: patofyziologie a léčba
- TOT – nový „zlatý standard“ v řešení ženské stresové inkontinence?
- Úvodní slovo
- Využití tkání získaných pomocí bioinženýrských metod při rekonstrukci urogenitálního systému
- Botulinum toxin: Jaký je jeho význam při léčbě dolních cest močových?
- Právní úprava vazektomie z antikoncepčních důvodů v České republice
- Ze zahraničních periodik
- GUIDELINES EAU PRO TRANSPLANTACI LEDVINY (část 2)
- Urologické listy
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- TOT – nový „zlatý standard“ v řešení ženské stresové inkontinence?
- Symptomy dolních cest močových u dětí: současné hodnocení a léčba
- Léčba hyperaktivity močového měchýře (OAB) u mužů
- Inkontinence u pacientů po prostatektomii: patofyziologie a léčba
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




