-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
LAPAROSKOPICKÁ ADRENALEKTOMIE
LAPAROSCOPIC ADRENALECTOMY
Laparoscopic surgery has attained major importance in the treatment of urological diseases for its high efficacy, minimal invasiveness and low morbidity. According to the authors' experience and the relevant literature, transperitoneal laparoscopic adrenalectomy is equally effective and less invasive than open surgery, and is one of the new procedures in laparoscopy, which does not necessarily require a longer operative time than its open surgical counterpart, while minimizing patient morbidity.
KEY WORDS:
adrenal gland, adrenal neoplasms, surgical procedures, laparoscopy, adrenalectomy, pheochromocytoma, adrenal sparing surgery
Autoři: doc. MUDr. Ph.D. Vladimír Študent; doc. MUDr. Richard Fiala, CSc.; doc. MUDr. František Záťura, CSc.; MUDr. Michal Grepl
Působiště autorů: Urologická klinika LF UP a FN Olomouc
Vyšlo v časopise: Urol List 2005; 3(3): 42-46
Souhrn
Laparoskopická chirurgie nabyla velkého významu v léčbě urologických onemocnění díky své vysoké účinnosti, minimální invazivitě a nízké morbiditě. Dle literárních i vlastních zkušeností autorů je laparoskopická adrenalektomie v porovnání s otevřenou operací srovnatelně účinná a přitom méně invazivní, je také jedním z laparoskopických výkonů, při kterých nemusí být operační čas nezbytně delší než u klasické cesty, přičemž navíc minimalizuje morbiditu pacientů.
KLÍČOVÁ SLOVA:
nadledvina, nádory nadledvin, chirurgické výkony, laparoskopie, adrenalektomie, feochromocytom, parciální adrenalektomieÚVOD
Minimálně invazivní přístupy během posledních deseti let podstatně změnily chirurgickou léčbu v urologii. Zejména laparoskopická adrenalektomie si postupně získává oblibu pro svou vysokou efektivitu, nízkou invazivitu a malou morbiditu.
Rychlý rozvoj a dostupnost laparoskopické techniky umožnil provádět adrenalektomii laparoskopicky, nyní se stává metodou volby. Laparoskopická adrenalektomie byla prvně prezentována Gagnerem v roce 1992 [1]. Mnoho dalších autorů poté uvádělo své výsledky a prezentovalo přednosti laparoskopické adrenalektomie před otevřeným výkonem.
Bylo popsáno poměrně mnoho laparoskopických přístupů k nadledvinám. Nejběžnější z nich je laterální transabdominální přístup, přední transabdominální přístup, laterální retroperitoneální a zadní retroperitoneální přístup. Každý z těchto přístupů má své specifické výhody a nevýhody. Znalost chirurgické anatomie a pečlivá operační technika jsou důležitým předpokladem úspěšného provedení laparoskopické adrenalektomie se zachováním principu minimální invazivity.
INDIKACE
Laparoskopická adrenalektomie je efektivní a spolehlivá technika pro odstranění solidní tkáně nadledviny. Hormonálně aktivní tumory, včetně adenomů produkujících aldosteron, glukokortikoidy, androgeny nebo estrogeny a středně velké solitární feochromocytomy lze bezpečně odstranit laparoskopicky. Rovněž bilaterální hyperplazie nadledvin může být ve vybraných případech léčena laparoskopicky.
Hormonálně neaktivní tumory větší něž 3 cm na CT-snímcích, s prokazatelným nárůstem objemu, a tumory větší než 4 až 5 cm jsou dle recentních názorů vhodné k laparoskopickému řešení (Janetschek) [2]. V případě, že radiologické vyšetření budí podezření na maligní etiologii expanze, rozhoduje o indikaci laparoskopie zkušenost a dovednost operatéra. Specifická anatomie cévního zásobení tumoru a vztah k okolním orgánům jsou důležité při zvažování laparoskopické adrenalektomie.
Dosud neexistuje shoda, jaký je velikostní limit pro laparoskopickou adrenalektomii. Je jisté, že s velikostí tumoru narůstají technické potíže a zvyšuje se i operační riziko. Větší tumory jsou spojeny s rizikem malignity.
Gagner v roce 1997 prezentoval odstranění tumoru o průměru 14 cm. Jeho limit k indikaci laparoskopické adrenalektomie představují expanze do velikosti 15 cm. Brunt et al [3] doporučují zvýšenou obezřetnost u laparoskopické adrenalektomie u tumorů s velikostí větší než 6 cm. Neexistuje jednoznačné doporučení, do jaké velikosti tumoru nadledviny je možná laparoskopická adrenalektomie, ale u tumorů větších než 6 cm by měla být indikace laparoskopie posuzována uvážlivě na individuální bázi. Je nutno brát v úvahu stupeň obtížnosti, předpokládanou dobu operačního výkonu, přítomnost aberantních cév a potenciální riziko maligní invaze.
Kontraindikace laparoskopické adrenalektomie
- Absolutní kontraindikace laparoskopické adrenalektomie:
- invazivní kortikální karcinom nadledviny vyžadující en bloc resekci ledviny a perinefritického tuku, sleziny, ocasu pankreatu, bránice a lymfatických uzlin
- v těhotenství by se hormonálně aktivní nadledvinové tumory neměly odstraňovat laparoskopicky
- mnohočetné feochromocytomy s jasně maligním chováním nebo s postižením lymfatických uzlin.
- Relativní kontraindikace laparoskopické adrenalektomie:
- stavy po intraabdominálních traumatech nebo chirurgických výkonech
- morbidní obezita
- koagulopatie
- velké feochromocytomy
- předchozí trauma nebo operace sleziny, jater, ledviny nebo ocasu pankreatu mohou bezpečnou laparoskopickou operaci předem vyloučit
- četné srůsty mohou limitovat operatérovu schopnost získat adekvátní pracovní prostor, přehled o cévních strukturách a bezpečnou disekci a odstranění tumoru nadledviny.
Morbidní obezita může vyžadovat zvyšený intraabdominální insuflační tlak pro dostatečný pracovní prostor. Tento vyšší intraperitoneální tlak může bránit venóznímu návratu krve. Velké množství retroperitoneálního tuku rovněž přispívá k obtížnosti disekce. Navíc u pacientů se silnou břišní stěnou nemusí být pro preparaci pod bránicí dostatečná délka nástrojů. Feochromocytomy jsou spojovány s častější incidencí konverze, nebo tyto tumory bývají větší než ostatní funkční kortikální adenomy. Bezpečné odstranění feochromocytomů vyžaduje minimální manipulaci s nadledvinou, aby se předešlo vyplavení katecholaminů s asociovanou hypertenzní krizí a kardiálními arytmiemi. V sérii 97 feochromocytomů, publikované Gagnerem [4], se 60 % postoperačních komplikací objevilo při odstraňování 25 feochromocytomů. Peroperační hypertenze se objevila v 56 % z těchto 25 případů.
LATERÁLNÍ TRANSPERITONEÁLNÍ PřÍSTUP
Tato technika je často zmiňována v odborné v literatuře, pravděpodobně pro své jasné výhody. Zkušení laparoskopisté mají poměrně značné zkušenosti v identifikaci, preparaci a mobilizaci intrabdominálních orgánů. V dutině břišní lze snadno rozpoznat celou řadu orientačních bodů, které usnadňují preparaci. Pacient je uložen v poloze na boku. Gravitace pomáhá odsunout mobilizovanou slezinu či játra tak, aby bylo umožněno plné obnažení nadledviny. Dostatečný přístup umožňuje disekci velkých adrenálních tumorů. Při adrenalektomii pro feochromocytom tento přístup umožňuje operatérovi klipovat či ligovat nadledvinové cévy jen s minimální manipulací a retrakcí tumoru. Navíc transperitoneální přístup umožňuje přístup k sousedním orgánům. Jako výhodná se jeví možnost provést z tohoto přístupu na ipsilaterální straně (excizi, marsupializaci cysty) další výkon i kontralaterální adrenalektomii. Rovněž se snadněji vyhneme neúmyslným poraněním sousedních orgánů. Souhrnně lze, říci, že transabdominální přístup představuje univerzálnější a snadnější metodu než retroperitoneální přístup, a to i pro edukaci méně zkušeného laparoskopisty. Nevýhody toho přístupu zahrnují problémy s rozrušováním srůstů u pacientů s nitrobřišními adhezemi, zvláště u pacientů po předchozích výkonech.
PŘEDNÍ TRANSPERITONEÁLNÍ PŘÍSTUP
Přední transperitoneální přístup není v literatuře příliš často prezentován. Lee a Chung [5] preferují přední transperitoenální přístup, během kterého je pacient uložen v poloze na zádech s abduktovanýma nohama a podloženou lumbální páteří. Přístup k nadledvinám z relativně malého pracovního prostoru je při srovnání s laterálním transabdominálním přístupem poměrně obtížný. Navíc jsou nezbytné různé přídavné retraktory. Chirurg pracuje proti gravitaci a musí stále silou tahat za orgán, místo aby jej uvolňoval od jiných struktur. Jiným problémem je skutečnost, že tzv. lůžko nadledviny je při této pozici nejníže, takže krev a irigační tekutina zůstávají na spodině a znepřehledňují operační pole, a tím se prodlužuje operační čas. Nicméně výhodou tohoto přístupu jsou jasné anatomické vztahy a možnost provedení bilaterální adrenalektomie.
PŘÍPRAVA K LAPAROSKOPICKÉ ADRENALEKTOMII
Den před výkonem má nemocný tekutou dietu, vhodné je klyzma, k prevenci embolie elastické punčochy a miniheparinizace. Výkon provádíme vždy v endotracheální anestestezii. Je výhodné zavést nazogastrickou sondu k dekompresi žaludku. Před výkonem rovněž zavádíme katétr do močového měchýře, ke sledování diurézy během výkonu i po něm.
Pacient je uložen v semilumbotomické poloze, strana s tumorem je elevovaná. Stůl je lehce „zlomený“, paže a ruce musí být chráněny proti otlakům.
Kůže je dezinfikována běžným dezinfekčním prostředkem, nejen v místě předpokládaných vpichů, ale celá břišní stěna od bradavek až po symfýzu, vzhledem k možné konverzi (obr. 1) pro pravostrannou adrenalektomii a pro levostrannou adrenalektomii (obr. 2).
Obr. 1. Umístění trokarů při pravostranné adrenalektomii. 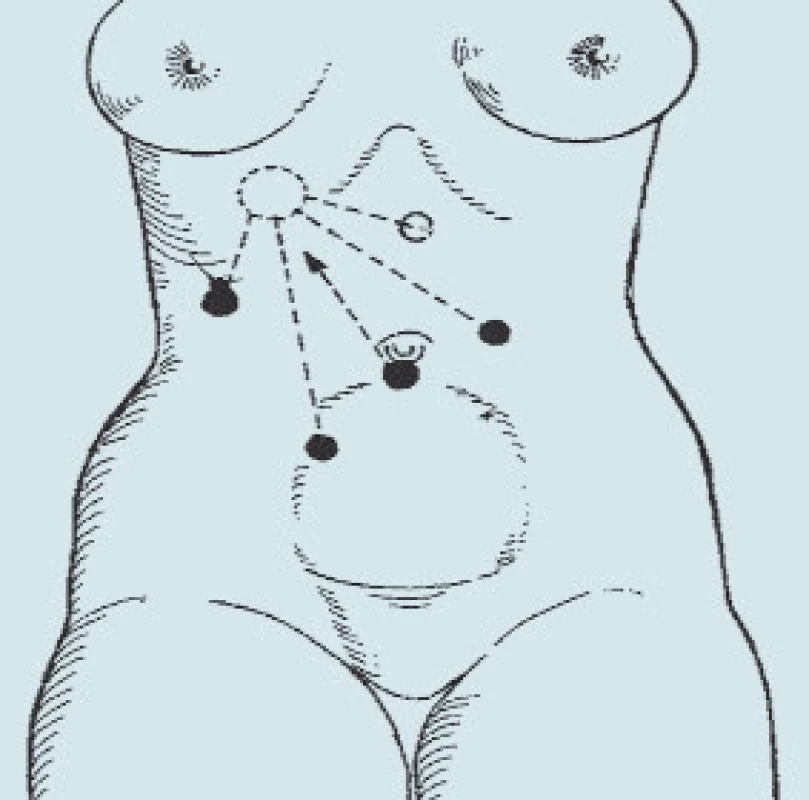
Obr. 2. Umístění trokarů při laparoskopické transperitoneální levostranné adrenalektomii 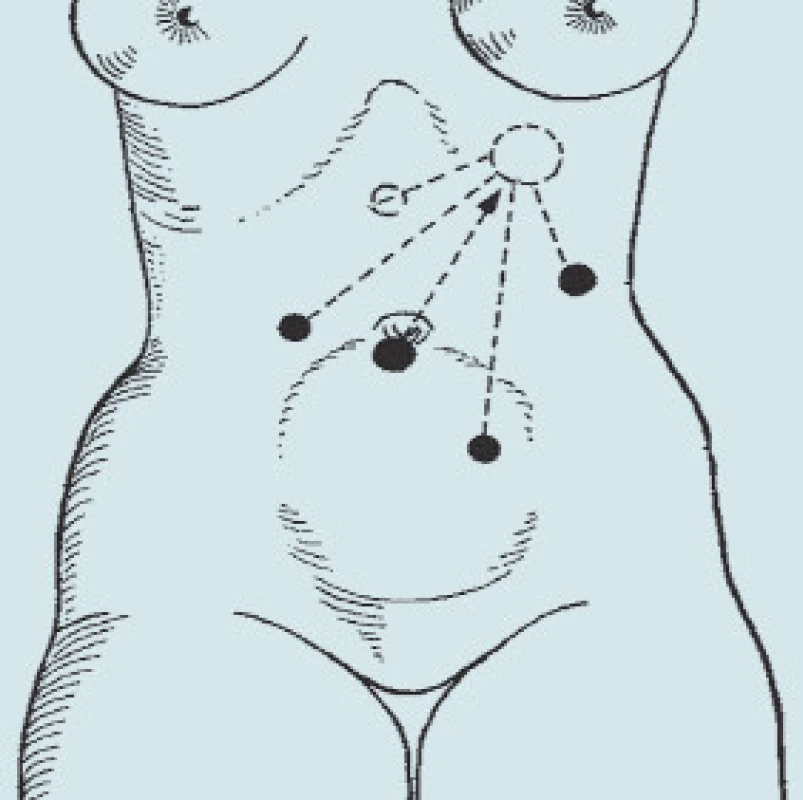
PRAVOSTRANNÁ TRANSPERITONEÁLNÍ ADRENALEKTOMIE
První trokar je umístěn ve střední linii těsně nad pupkem. Nejprve je po kožní incizi zavedena Veressova jehla, insuflován CO2 do dutiny břišní, tlak je stanoven na 14 mm Hg sloupce. Poté zaveden vlastní 10mm trokar a endokamera. Dutina břišní je přehlédnuta 30stupňovou optikou. Po ukončení aspekce dutiny břišní je pacient i se stolem nakloněn do lumbotomické polohy, pravým bokem nahoru.
Následuje zavedení dalších 3 trokarů. Umístění trokarů je závislé na zvyklostech a zkušenostech operatéra. Dva trokary jsou umístěny asi 2 cm distálně pod 12. žebrem, ve střední a přední axilární linii. Tyto trokary jsou užívány k zavedení vlastních operačních nástrojů (5 mm pro grasper, 10 mm pro nůžky, disektor, harmonický skalpel a nasazení endoklipů na odstupující nadledvinové vény). Třetí trokar je umístěn ve střední klavikulární čáře, mezi okrajem 12. žebra a pupkem. Je určen pro laparoskopickou 30stupňovou optiku. Jaterní retraktor je poté zaveden v uvolněném trokaru nad pupkem.
Následuje zraková kontrola dutiny břišní, identifikace eventuálních srůstů nad operační oblastí nebo jiných anomálií. Adheze, které znemožňují přístup do oblasti s nadledvinou, jsou přerušeny. Většinou není nutná mobilizace colon ascendens nebo hepatální flexury. Obnažení oblasti pravé nadledviny je závislé na dostačující mobilizaci jater. K tomu je nutné přerušení triangulárního ligamenta, k usnadnění mediální retrakce jater. Retraktor je umístěn tak, aby se utvořil prostor mezi játry a laterální břišní stěnou. Zbývající část triangulárního ligamenta, přední a zadní koronární ligametum jsou nastřihnuta tak, aby se uvolnil pravý lalok jater od diafragmy, tím je obnažena celá podjaterní krajina. Mobilizace jater pokračuje mediálně a laterálně, dokud není identifikována vena cava inferior.
Zadní část pravého jaterního laloku může adherovat ke kapsule nadledviny či k vena cava inferior. V této situaci je nejprve identifikována vena cava inferior nad renálním hilem. Duodenum (jeho druhá část) je mobilizováno mediálně, abychom obnažili renální hilus. Dále postupujeme kraniálním směrem podél vena cava inferior, abychom uvolnili pravý jaterní lalok. Identifikujeme a dle potřeby přerušujeme či zachováme akcesorní jaterní vény. Při pečlivé preparaci podél laterálního okraje vena cava inferior identifikujeme hlavní nadledvinovou žílu. Po její dostatečné izolaci nasazujeme na odstup z dolní duté žíly nejméně 2 endoklipy, další na stranu nadledviny. Poté ji ostře nůžkami přerušujeme. Alternativně lze užít vaskulární „in-line“ stapler k přerušení a rozdělení pravé nadledvinové žíly.
Obr. 3. Otevření Gerotovy fascie při laparoskopické adrenalektomii. 
Arteriální větve zásobující nadledvinu jsou většinou malé, takže můžeme použít s výhodou k uvolnění nadledviny harmonický skalpel. Mohou se však vyskytnout i arterie s větším průměrem, vhodné k použití endoklipů. Uvolňování nadledviny poté pokračuje kraniálně, směrem k bránici. Identifikujeme arteria et vena phrenica inferior, které přerušujeme dle jejich velikosti buï mezi endoklipy či harmonickým skalpelem. V této fázi se nedoporučuje pokračovat v uvolnění laterálního okraje nadledviny. Dokud je nadledvina fixována kraniálně a laterálně, můžeme celkem s přehledem preparovat cévy vycházející z renálního hilu. Často lze snadno identifikovat širší arteria suprarenalis inferior, vycházející z arteria renalis dextra, a je vhodné ji přerušit mezi dvěma endoklipy. této fázi operačního výkonu, při preparaci arteria suprarenalis inferior, se musíme vyhnout poškození renálního hilu. Jakmile je dolní pedikl přerušen, nadledvina může být snadno mobilizována. Použijeme k tomu grasper k zachycení Gerotovy fascie, překrývající nadledvinu. K přerušení Gerotovy fascie mezi nadledvinou a ledvinou použijeme buï elektrokauter (nůžky nebo háček), anebo harmonický skalpel. Malé cévy z okolního tuku k nadledvině mohou být přerušeny koagulací. Nadledvina je kompletně uvolněna kromě avaskulární laterální části, která je však snadno oddělitelná.
LEVOSTRANNÁ TRANSPERITONEÁLNÍ ADRENALEKTOMIE
Pro odstranění levé nadledviny je pacient uložen na pravý bok do semilumbotomické polohy. Po zavedení supraumbilikálního trokaru jsou dva přídavné trokary zavedeny asi 2 cm pod okraj žebra v přední a střední axilární čáře.
Třetí trokar může být zaveden ve střední klavikulární čáře, 3 až 4 cm proximálně. Velikost trokarů odpovídá stejně jako vpravo velikosti nástrojů, které chirurg bude potřebovat během výkonu. Nejprve provádíme diagnostickou laparoskopii, identifikujeme eventuální adheze, které mohou limitovat přístup do levého horního kvadrantu. Pokud získáme alespoň základní orientaci v dutině břišní, lze provést jejich disekci elektrokauterem či harmonickým skalpelem. Operatér by měl identifikovat slezinu, levý lalok jaterní, lienální flexuru, sestupný tračník a levou ledvinu. Vlastní preparace začíná mobilizací lienální flexury, která padá vlastní vahou mediálně. Následuje dokončení mobilizace sleziny, tzn. oddělení od Gerotovy fascie a stěny tělní.
Obr. 4. Preparace renální žíly při laparoskopické levostranné adrenalektomi. 
Laterální splenická ligamenta mohou být uvolněna až k úrovni gastrického fundu. Pokud se daří slezinu řádně uvolnit, lze ji odsunout mediálně tak, aby nepřekážela při další preparaci, bez nutnosti použití dalšího nástroje (retraktoru). Pokud se to nezdaří, je nezbytné zavedení dalšího trokaru (10 mm) pro retraktor k odsunutí sleziny kraniálně.
Na horním okraji nadledviny identifikujeme vasa frenica inferiora, pokud jsou mohutnější, přerušujeme je endoklipy, gracilnější cévy lze přerušit harmonickým skalpelem. Následuje disekce mediální strany nadledviny kaudálním směrem, přerušujeme drobné arterie jdoucí z aorty, opět buï endoklipy či harmonickým skalpelem. Použitá metoda zase závisí na velikosti tepénky a rovněž na zkušenosti operatéra.
Nepříjemné krvácení mohou způsobit akcesorní drobné žíly mezi levou renální žilou a nadledvinou, ty je nutné rovněž identifikovat a ošetřit. Poměrně často se vyskytují drobné tepénky odstupující přímo z levostranné arteria renalis a zásobující nadledvinu, často jsou schovány za renální žilou v ledvinném hilu. Nezbytné je přerušení s velkou pečlivostí, jinak způsobí nepříjemné krvácení. Zbývající laterální část nadleviny lze uvolnit již většinou bez větších komplikací za použití harmonického skalpelu.
Obr. 5. Preparace nadledvinové žíly při laparoskopické levostranné adrenalektomii. 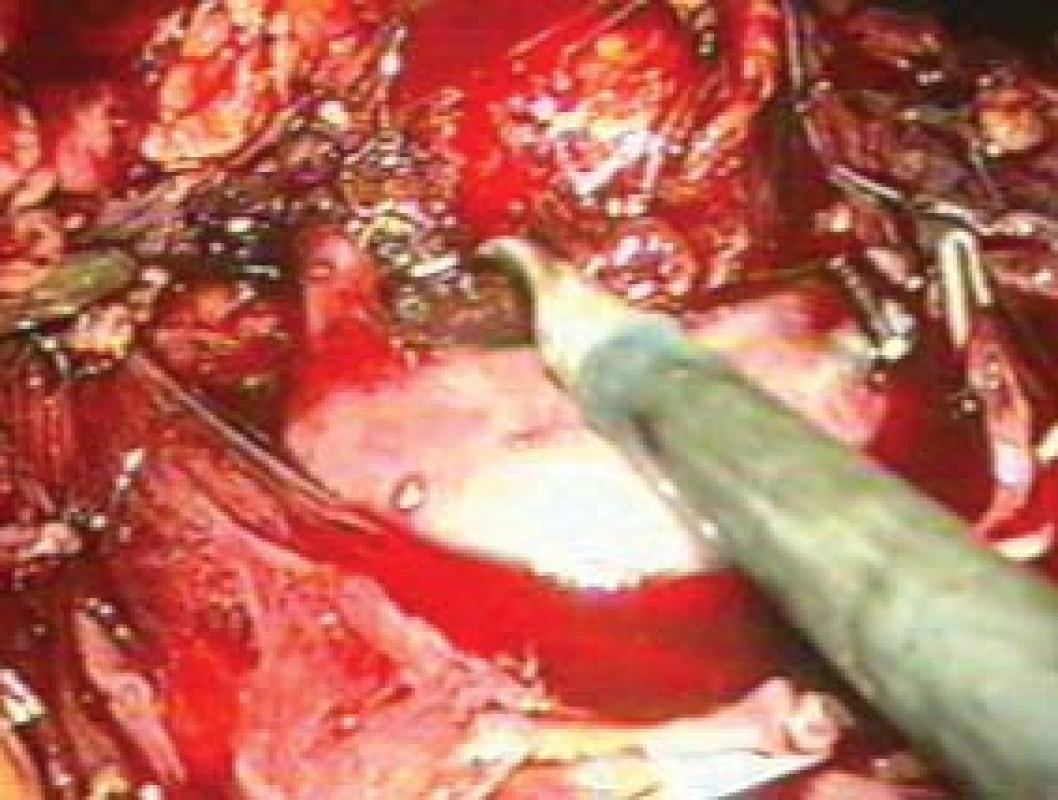
Po kompletním uvolnění nadledviny je preparát uložen do orgánového lapsaku a vpichem po supraumbilikálním trokaru vytažen ven.
Operační pole je opláchnuto proudem vody, zkontrolovány eventuální zdroje krvácení při nízkém intrabdominálním tlaku.
Následný kosmetický efekt po takto provedeném výkonu je velmi příznivý.
RETROPERITONEÁLNÍ PŘÍSTUP
Retroperitoneální přístup může mít dle některých autorů řadu výhod (Munch, 1994) [6].
U pacientů, kteří již měli v minulosti několik nitrobřišních výkonů, může být další transabdominální přístup riskantní a zatížen komplikacemi. Retroperitoneální přístup vylučuje, při neotevření dutiny břišní, pooperační střevní komplikace včetně minimálního rizika prolongovaného ileózního stavu a bakteriální kontaminace. Operatér nachází ve většině případů operační pole bez srůstů, adhezí a jizevnatých tkání. Eventuální pooperační kolekce tekutiny je jen v retroperitoneálním prostoru.
Na druhou stranu pracovní prostor v retroperitoneu je limitovaný. S tím souvisí menší pracovní prostor a omezený počet trokarů, které můžeme použít. Abychom omezili křížení nástrojů a zvětšili pracovní prostor, je nezbytná mobilizace peritonea mediálně. V roce 1992 Gaur popsal balonkovou disekci retroperitoneálního prostoru k získání většího prostoru v retroperitoneu a k lepší vizualizaci retroperitonea. Tato práce zásadní měrou zvýšila zájem o retroperitoneální laparoskopii.
Obr. 6. Přerušení nadledvinové žíly mezi endoklipy. 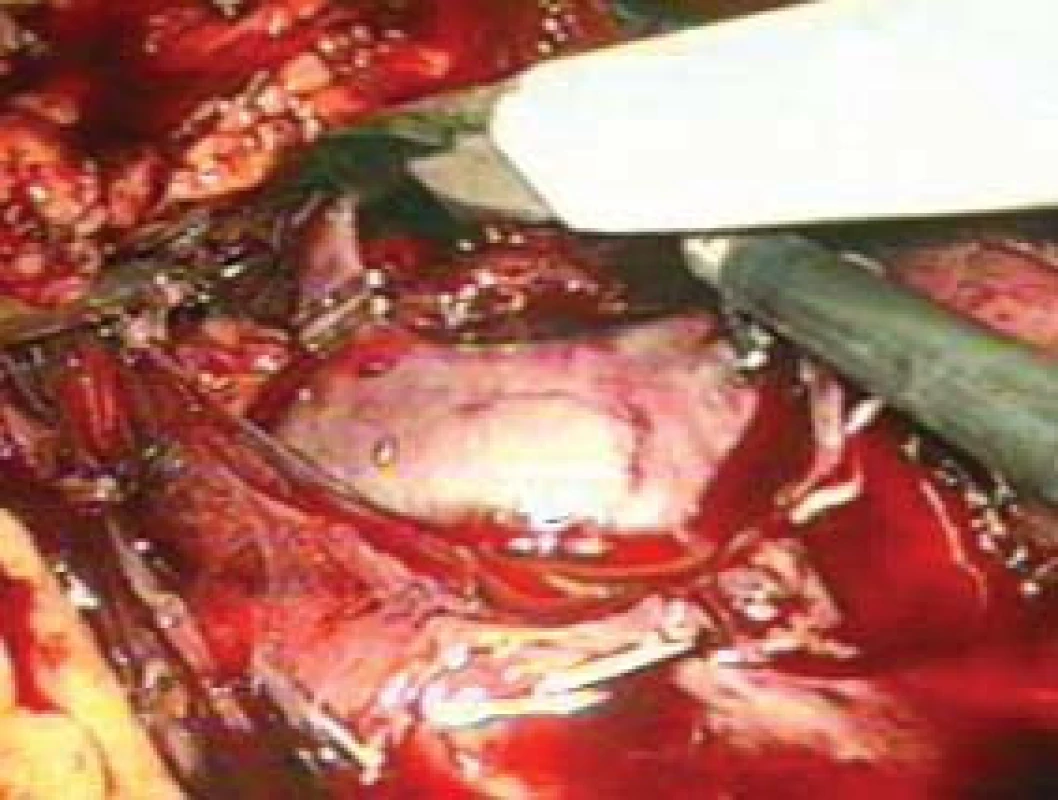
OPERAČNÍ TECHNIKA
Po uvedení do celkové anestezie je pacient uložen do lumbotomické polohy, včetně chránění brachiálního plexu a fixace horní končetiny před poškozením z útlaku. Krajina ledviny je elevována a stůl je zlomen tak, aby se prostor mezi posledním žebrem a lopatou kosti kyčelní co nejvíce rozevřel.
Po dezinfekci rány je provedena iniciální 2cm incize pod hrotem 12. žebra. Svalové vrstvy m. obliq. externus, m. obliq. internus a m. transversus abdominis jsou tupě rozhrnuty. Digitálně je poté postupováno v retroperitoneu, peritoneum je odsunuto mediálně ve snaze vytvořit prostor, buï hned vhodný pro vlastní výkon nebo alespoň minimální prostor pro balonkový disektor. V případě použití balonkové disekce lze použít komerčně vyráběné balonky. Jejich cena je však vysoká, takže se i na pracovištích v ekonomicky vyspělých zemích používá prostřední prst chirurgické rukavice, která je nasazena na tužší katétr. Balonek je po zavedení naplněn 500 až 1000 ml fyziologického roztoku, náplň je ponechána minimálně 5 minut, kvůli hemostáze. Balonek je poté vypuštěn a vytažen. Pokud pracovní prostor není dostatečný, je možné jej opět digitálně upravit. Následuje buï bezprostřední vsunutí kanyly a po dotažení okrajů kůže stehem insuflace CO2 nebo s výhodou digitální kontroly zavedeme další pracovní trokary, které rozmístíme tak, aby se vzájemně nekřížily.
Obr. 7. Laparoskopická preparace tumoru nadledviny. 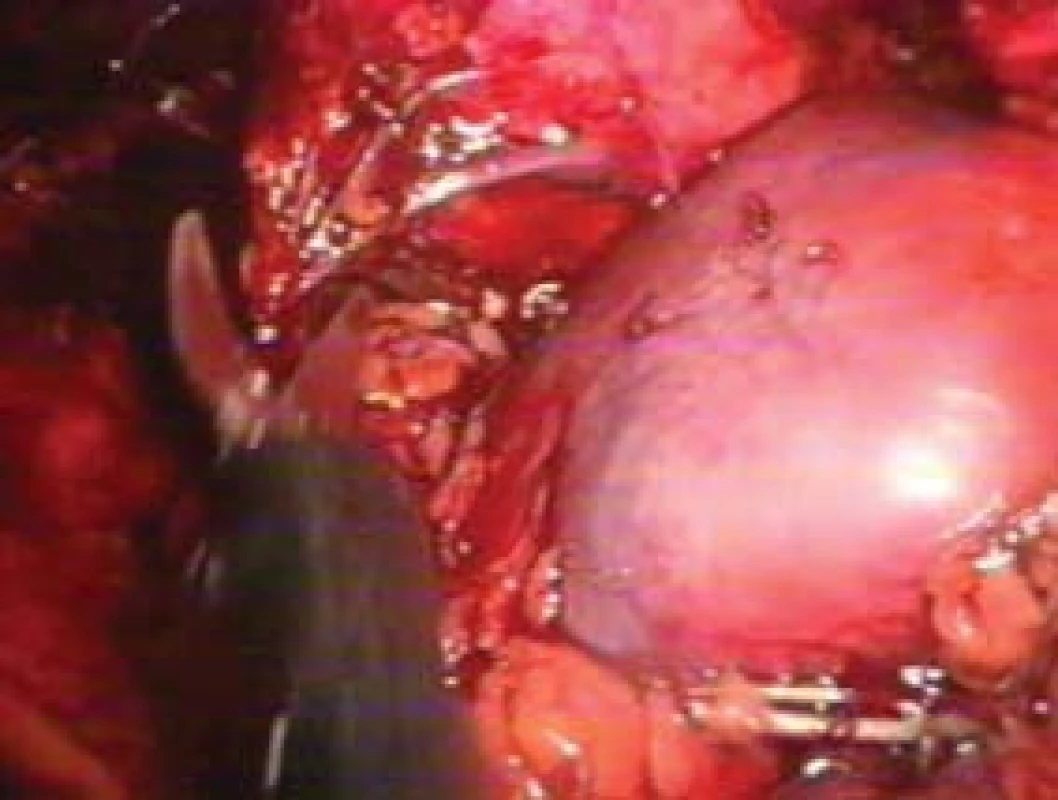
OPERAČNÍ TAKTIKA A TECHNIKA
Většina operatérů preferuje transperitoneální přístup. Přehledný anatomický přístup je jeho největší výhodou. Někteří operatéři dávají však přednost retroperitoneálnímu přístupu, nebo nemusí mobilizovat nitrobřišní orgány.
V celkové anestezii, v poloze na zádech, zavedeme krátkou incizí pod pupkem Veressovu jehlu a plníme dutinu břišní CO2 na tlak 15 mm Hg sloupce. Poté zavedeme 10mm trokar pro endokameru. Operatér většinou pracuje s grasprem (z anglického to grasp - uchopit) a endoskopickými disekčními nůžkami zavedenými 5mm trokary. Trokary 10/12 mm jsou nezbytné pro zavedení aplikátoru endoklipů, tj. laparoskopických cévních staplerů a retraktoru na játra či slezinu. Po kompletním uvolnění nadledviny je tumor uzavřen do speciálního igelitového sáčku na vytažení tumoru (lapsaku) a po dilataci vpichu vytažen podél trokaru.
Obr. 8. Uložení uvolněného tumoru do orgánového lapsaku. 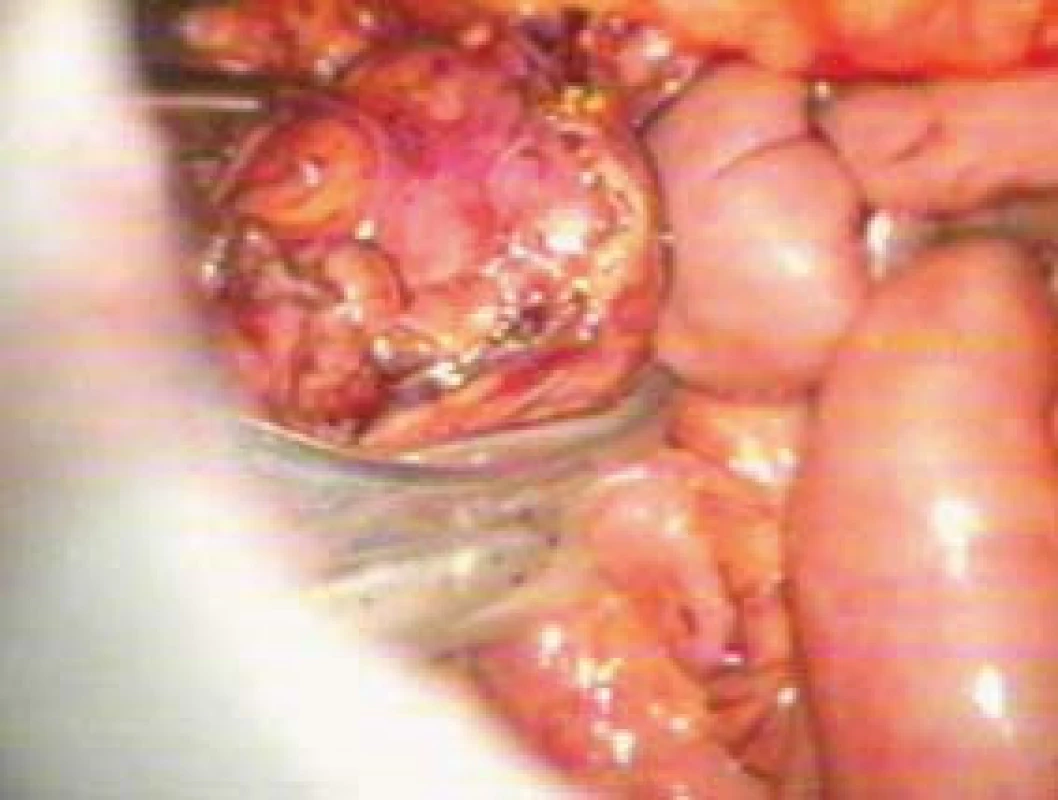
KOMPLIKACE
Komplikace jsou stejné jako u otevřeného výkonu, tzn. prudké změny krevního tlaku, peroperačně způsobené manipulací s endokrinně aktivním tumorem. Závažné krvácení rovněž komplikuje laparoskopický výkon, při nechtěné perforaci peritonea dochází k úniku insuflovaného oxidu uhličitého do dutiny břišní a poté se manipulační prostor v retroperitoneu ještě zmenší.
Obr. 9. Kontrola operačního pole. 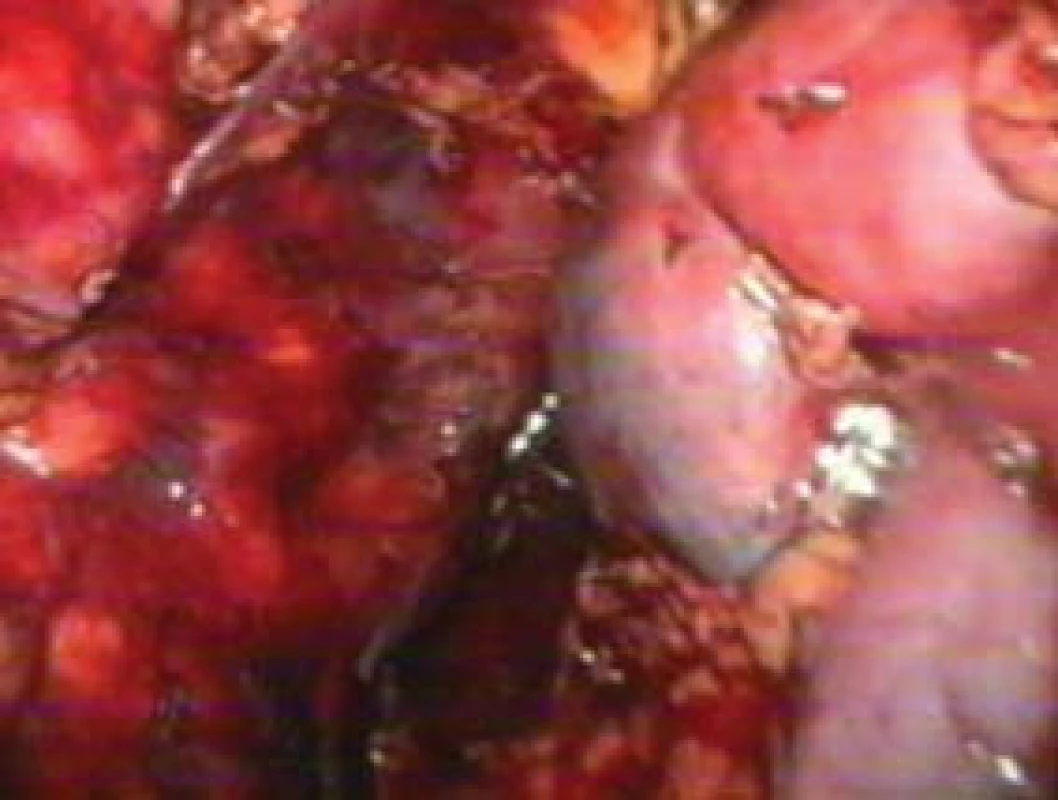
ZÁVĚR
Před érou laparoskopických výkonů se chirurgický výkon na nadledvinách neobešel bez větší operační rány, která je samozřejmě spojená s větší morbiditou. Operační přístup vyžaduje rozsáhlou ránu, nebo nadledviny jsou uloženy vysoko v retroperitoneu. Samotný výkon se provádí většinou na drobném, křehkém, bohatě cévně zásobeném orgánu a navíc s endokrinní aktivitou. Laparoskopie svým přístupem umožňuje minimální poranění stěny břišní, pod optickým zvětšením precizní preparaci a přerušení cévního zásobení a odstranění expanze bez nutnosti výrazného rozšíření rány. Pro tyto své výhody při zachování bezpečnosti a efektivnosti výkonu získala oblibu nejen u operatérů, ale hlavně u nemocných podstupujících operační zákrok.
Obr. 10. Jizvy po laparoskopické adrenalektomii. 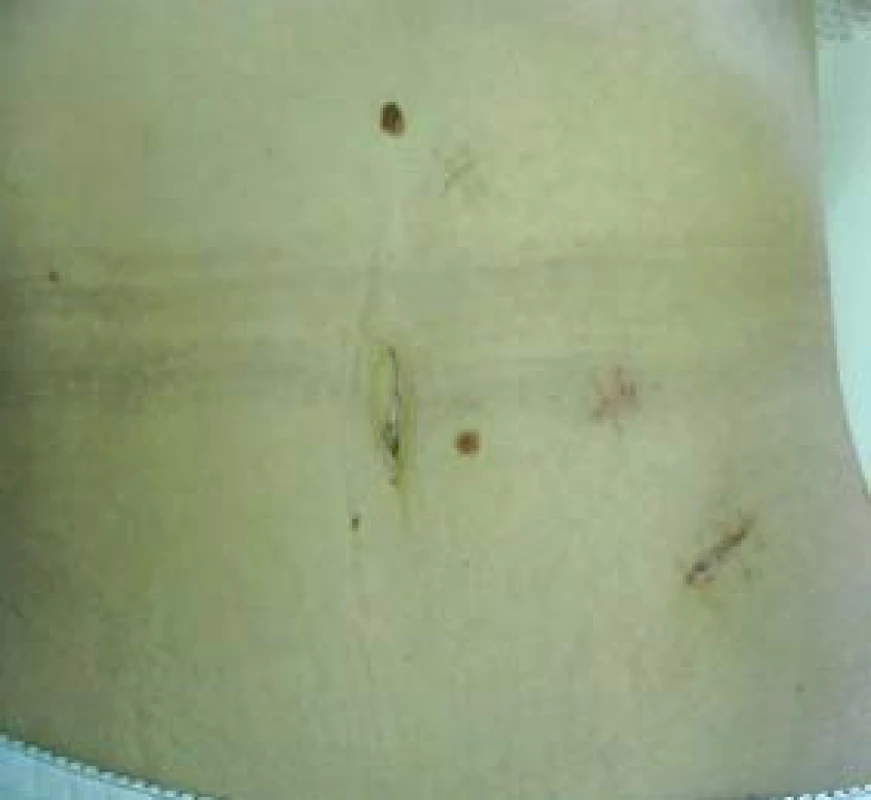
Laparoskopická adrenalektomie je bezpečná, srovnatelně účinná a přitom méně invazivní v porovnání s otevřenou operací, je také jedním z mála laparoskopických výkonů, při kterých nemusí být operační čas nezbytně delší než u klasické cesty, přičemž navíc minimalizuje morbiditu pacientů [7,8,9].
Práce vznikla za podpory grantu IGA MZČR ND 7652.
doc. MUDr. Vladimír Študent Ph.D.
doc. MUDr. Richard Fiala, CSc.
doc. MUDr. František Záura, CSc.
MUDr. Michal Grepl
Urologická klinika LF UP a FN Olomouc
Zdroje
1. Gagner M. Laparoscopic adrenalectomy. Surg Clin North Am 1991; 76 : 523-537.
2. Janetschek G, Finkenstedt G, Gasser R et al. Laparoscopic surgery for pheochromocytoma. Adrenalectomy, partial resection, excicion of paragangliomas. J Urol 1998; 160 : 330-4.
3. Brunt LM, Doherty GM, Norton JA et al. Laparoscopic adrenalectomy compared to open adrenalectomy for benign adrenal neoplasms. J Am Coll Surg 1991; 183 : 1-10.
4. Gagner M, Pomp A, Heniford BT et al. Laparoscopic adrenalectomy: Lessons learned from 100 consecutive procedures. Ann Surg 1997; 226 : 238-247.
5. Lee DWH, Chung SCS. Laparoscopic adrenalectomy. Int Surg 1995; 80 : 311-314.
6. Munch LC, Gill IS, McRoberts JW. Laparoscopic retroperitoneal renal cystectomy. J Urol 1994; 151 : 135.
7. Student V, Fiala R, Zatura F, Kolar Z, Frysak Z, Vomacka J. Transperitoneal laparoscopic vs open adrenalectomy for adrenal tumors: a comparative study. BJU Int 2004; 94 : 296-297.
8. Študent V, Belej K, Vidlář A, Hartmann I, Záura F. Laparoskopická parciální adrenalektomie pro feochromocytom. Čes Urol 2001; 5 : 28-31.
9. Student V, Fiala R, Zatura F, Vomacka J, Kolar Z. Laparoscopic adrenalectomy is superior to open surgery: a comparative study. J Endourol 2005; 19 : 124-125.
Štítky
Dětská urologie Urologie
Článek KVÍZ
Článek vyšel v časopiseUrologické listy
Nejčtenější tento týden
2005 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Nitrofurantoin s řízeným uvolňováním: osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Nostiriazyn – spolehlivá 1. volba u nekomplikovaných infekcí močových cest
- Prevence opakovaných infekcí močových cest s využitím přípravku Uro-Vaxom
- Infekce močových cest u dospělých – mezery v současných guidelines a doporučení pro klinickou praxi
-
Všechny články tohoto čísla
- KARCINOM PROSTATY A LAPAROSKOPICKÁ OPERACE
- PERKUTÁNNÍ ENDOPYELOPLASTIKA: SOUČASNÝ KLINICKÝ STAV
- REKONSTRUKČNÍ LAPAROSKOPIE V UROLOGII
-
MOŽNOSTI LAPAROSKOPIE A RETROPERITONEOSKOPIE V LÉČBĚ PARENCHYMOVÝCH NÁDORŮ LEDVIN
ČÁST I - NEFREKTOMIE -
MOŽNOSTI LAPAROSKOPIE A RETROPERITONEOSKOPIE V LÉČBĚ PARENCHYMOVÝCH NÁDORŮ LEDVIN
ČÁST II - LEDVINU ŠETŘÍCÍ VÝKONY - LAPAROSKOPICKÁ ADRENALEKTOMIE
- OBECNÉ KOMPLIKACE LAPAROSKOPIE
- ZAČLENĚNÍ ROBOTICKÉ RADIKÁLNÍ PROSTATEKTOMIE DO PRAXE PROVÁDĚNÍ BĚŽNÉ OTEVŘENÉ OPERATIVY
- LAPAROSKOPICKÁ OPERACE V UROLOGII - MOŽNÉ KOMPLIKACE A JEJICH PREVENCE, VČASNÉ ROZPOZNÁNÍ A EFEKTIVNÍ ŘEŠENÍ
- VÍME, CO JE TO ÚMLUVA O LIDSKÝCH PRÁVECH A BIOMEDICÍNĚ?
- GUIDELINES EAU PRO LAPAROSKOPII
- KVÍZ
- Urologické listy
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- OBECNÉ KOMPLIKACE LAPAROSKOPIE
- VÍME, CO JE TO ÚMLUVA O LIDSKÝCH PRÁVECH A BIOMEDICÍNĚ?
- REKONSTRUKČNÍ LAPAROSKOPIE V UROLOGII
-
MOŽNOSTI LAPAROSKOPIE A RETROPERITONEOSKOPIE V LÉČBĚ PARENCHYMOVÝCH NÁDORŮ LEDVIN
ČÁST I - NEFREKTOMIE
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



