-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Změny v imunitním systému u neléčených nemocných s chronickou lymfocytární leukemií – část 1: specifická imunita
Changes in the immune system of untreated patients with chronic lymphocytic leukaemia – part 1: adaptive immunity
Chronic lymphocytic leukaemia, the most common leukaemia of adults in the western world, is associated with significant combined immunodeficiency. Even treatment-naive patients with early stages of the disease can have immunoglobulin deficiency. IgA hypogammaglobulinemia was shown to be a negative prognostic factor, leading to a higher frequency of bacterial infections. There are changes in both the number and immunophenotype of T-cells with inversion of the CD4+/ CD8+ ratio and an increase in regulatory T-cells. Changes in T-cell function are described as pseudo-exhaustion, characterised by the inability to form immunological synapses. Furthermore, the cytokine spectrum and immune cell differentiation indicate a shift towards Th2 immune response. These changes lead to increased susceptibility to opportunistic and viral infections. There are changes of innate immunity as well – NK cells, neutrophils, monocytes/ macrophages and the complement system are all affected. In this article, major adaptive immunity changes in treatment-naive patients are summarized.
Keywords:
chronic – lymphocytic – leukaemia – immunodeficiency – T-cells – cellular – B-cells – humoral – hypogammaglobulinemia –infections
Autoři: P. Vodárek; L. Smolej; D. Belada; M. Šimkovič; D. Écsiová; P. Žák
Působiště autorů: IV. interní hematologická klinika LF UK a FN Hradec Králové
Vyšlo v časopise: Transfuze Hematol. dnes,27, 2021, No. 2, p. 128-136.
Kategorie: Souhrnné/edukační práce
doi: https://doi.org/10.48095/cctahd2021128Souhrn
Chronická lymfocytární leukemie, nejčastější leukemie dospělých v západním světě, je spojena s významným kombinovaným imunodeficitem. U neléčených nemocných je již v časných fázích onemocnění přítomen deficit imunoglobulinů. Nepříznivý prognostický význam byl prokázán u hypogamaglobulinémie ve třídě IgA. Důsledkem je vyšší frekvence zejména bakteriálních infekcí. Dále dochází ke změnám počtu i imunofenotypu T-lymfocytů s inverzí poměru CD4+ a CD8+ buněk a zvýšením počtu regulačních T-lymfocytů. Funkční změny T-lymfocytů jsou popisovány jako stav pseudovyčerpání, charakteristický poruchou tvorby imunologických synapsí. Produkce cytokinů a diferenciace buněk imunitního systému je posunuta ve směru Th2 imunitní odpovědi. Důsledkem těchto změn je větší náchylnost pacientů k infekcím oportunními patogeny a viry. Další změny postihují i nespecifickou imunitu – NK buňky, neutrofily, monocyty/ makrofágy a komplement. V tomto článku jsou přehledně shrnuty hlavní změny specifické imunity u neléčených nemocných s chronickou lymfocytární leukemií.
Klíčová slova:
chronická – lymfocytární – leukemie – imunodeficit – T-lymfocyty – buněčná – B-lymfocyty – humorální – hypogamaglobulinémie – infekce
ÚVOD
Chronická lymfocytární leukemie (CLL) je nejčastější leukemií dospělé populace v západním světě [1]. Postihuje především starší nemocné – průměrný věk v době diagnózy se pohybuje mezi 65 a 72 lety [1]. V průběhu CLL dochází k akumulaci klonálních lymfocytů s typickým imunofenotypem (CD5+, CD19+) v kostní dřeni, periferní krvi a lymfatických orgánech [2]. Klinický průběh je velmi variabilní – někteří nemocní umírají brzy po diagnóze, zatímco jiní přežívají i bez jakékoli léčby řadu let [2]. Léčba CLL prodělává v posledních letech rychlý vývoj. Kombinace fludarabinu, cyklofosfamidu a rituximabu (FCR) byla dlouho považována za zlatý standard 1. linie léčby mladších fit nemocných [3]. I zde se ale v budoucnu zřejmě více uplatní cílená léčba pomocí malých molekul (ibrutinib, venetoklax), která je již dnes preferována při relapsu a v závislosti na lokálních podmínkách také v 1. linii léčby u starších a komorbidních pacientů nebo u nemocných s nepříznivým genetickým profilem choroby. Komplexní změny v imunitních funkcích, ke kterým v průběhu onemocnění dochází ať už primárně, nebo v důsledku léčby, mají na svědomí progresi samotné CLL, rozvoj autoimunitních komplikací, vyšší výskyt dalších malignit a především vyšší riziko infekčních komplikací [4]. Ty jsou nejčastější příčinou morbidity i mortality nemocných s CLL – infekci v průběhu onemocnění prodělá okolo 80 % pacientů a až v 60 % případů je příčinou jejich smrti [5]. Lze předpokládat, že imunitní změny se rozvíjejí postupně s progresí choroby a následně vlivem podané terapie. V časných fázích CLL, kdy nemocný není léčen, ještě nebývají výrazné. Takových pacientů je v současnosti v době diagnózy většina [6]. V pokročilých stadiích CLL můžeme očekávat hlubší poruchy imunity a může být problematické odlišit imunodeficit související se základním onemocněním od změn navozených léčbou.
PORUCHY SPECIFICKÉ HUMORÁLNÍ IMUNITY
Nejdéle známým projevem poruchy imunity u nemocných s CLL je hypogamaglobulinémie, popisovaná již od 60. let 20. století [7]. Je přítomna až u 85 % nemocných, její výskyt se zvyšuje s progresí onemocnění, a stejně tak se postupně prohlubuje i její závažnost [8,9]. Ve studii Daveyho et al. byla snížená sérová koncentrace alespoň jedné ze tříd imunoglobulinů (Ig) přítomna u 73 % pacientů už ve stadiu 0 dle Raie, zatímco v novější analýze izraelské CLL skupiny to bylo u nemocných ve stadiu Binet A jen u 10,7 % pro IgG, 12 % pro IgA a 21,3 % pro IgM [10,11]. Byl popsán také selektivní deficit slizničních IgM (přičemž slizniční IgG a IgA byly v normě) [5]. Prognostický význam koncentrací imunoglobulinů byl dlouho předmětem diskuze a řada studií zabývajících se tímto problémem přinášela protichůdné výsledky. Jako první již Rozman et al. popsali v roce 1988 kratší celkové přežití u neléčených nemocných s nízkou koncentrací celkového sérového gamaglobulinu (< 7 g/ l) a dále sérového IgG a IgA, nikoli však IgM. Pouze nízké hladiny IgA pak byly nepříznivým prognostickým faktorem i v multivariantní analýze nezávisle na stadiu onemocnění [12]. Ve výše citované izraelské studii nebylo celkové přežití v multivariantní analýze s koncentrací sérových imunoglobulinů spojeno vůbec, v univariantní analýze pak pouze ve třídě IgA [11]. V práci Parikha et al. se souborem 1 486 nemocných s nově diagnostikovanou CLL nebyl zjištěn vliv hladiny IgG na celkové přežití [13]. Vliv IgA, ani IgM ale nebyl zkoumán. V menší studii dánských autorů byl naopak u nemocných v době diagnózy zjištěn negativní vliv nízké hladiny imunoglobulinů na celkové přežití u všech tří hlavních tříd [14]. Nebyla však shledána souvislost s frekvencí infekčních komplikací. V následně publikované rozsáhlejší analýze (1 204 dosud neléčených pacientů) stejných autorů už ale bylo pozorováno vyšší riziko infekcí při nízkém IgG, IgA i IgM v univariantní analýze, u IgA pak i v multivariantní analýze [15]. I v další recentně publikované práci se jako prognosticky významná (stran celkového přežití a času do první léčby) ukázala pouze hladina IgA [16]. V jiné studii s 899 nemocnými s CLL ve stadiu A dle Bineta sice nebyl pozorován vliv hladin IgG, IgA ani IgM v době diagnózy na výskyt infekcí ani na celkové přežití, infekce byly ale častější u pacientů, u nichž se hypogamaglobulinémie rozvinula až v průběhu sledování [17]. Takto byly nicméně monitorovány pouze hladiny IgG. V jedné menší studii byl popsán statisticky signifikantně vyšší výskyt infekcí i u nemocných s deficitem podtříd IgG3 a IgG4, nicméně přibližně třetina nemocných v této studii byla již pro CLL léčena, nejedná se tedy o populaci srovnatelnou s těmi v ostatních analýzách [18]. Také v práci Visentina et al. (706 nemocných s CLL, z toho 40 % již léčených) byly v multivariantní analýze závažné infekce významně častější jednak u nemocných po léčbě, ale dále také u nemocných s kombinovaným deficitem IgG a navíc buď IgA, nebo IgM [19]. Daleko nejrizikovější skupinou byli pak nemocní, kteří byli jak po léčbě, tak měli současně kombinovaný deficit imunoglobulinů. Ačkoli tedy nejsou data jednotná, zdá se, že převažují důkazy pro souvislost hypogamaglobulinémie a infekcí. Pokud taková souvislost existuje, pak nejpravděpodobněji u třídy IgA. Je však také otázkou, zda k infekcím predisponují samotné nízké IgA, nebo jestli je hladina IgA jen dobrým odrazem hloubky imunodeficitu a samotným viníkem infekcí jsou i jiné defekty imunity. Nejdůležitější studie zabývající se prognostickým významem hypogamaglobulinémie u CLL a jejich závěry jsou shrnuty v tab. 1.
Tab. 1. Nejdůležitější studie zabývající se prognostickým významem hypogamaglobulinémie u CLL. 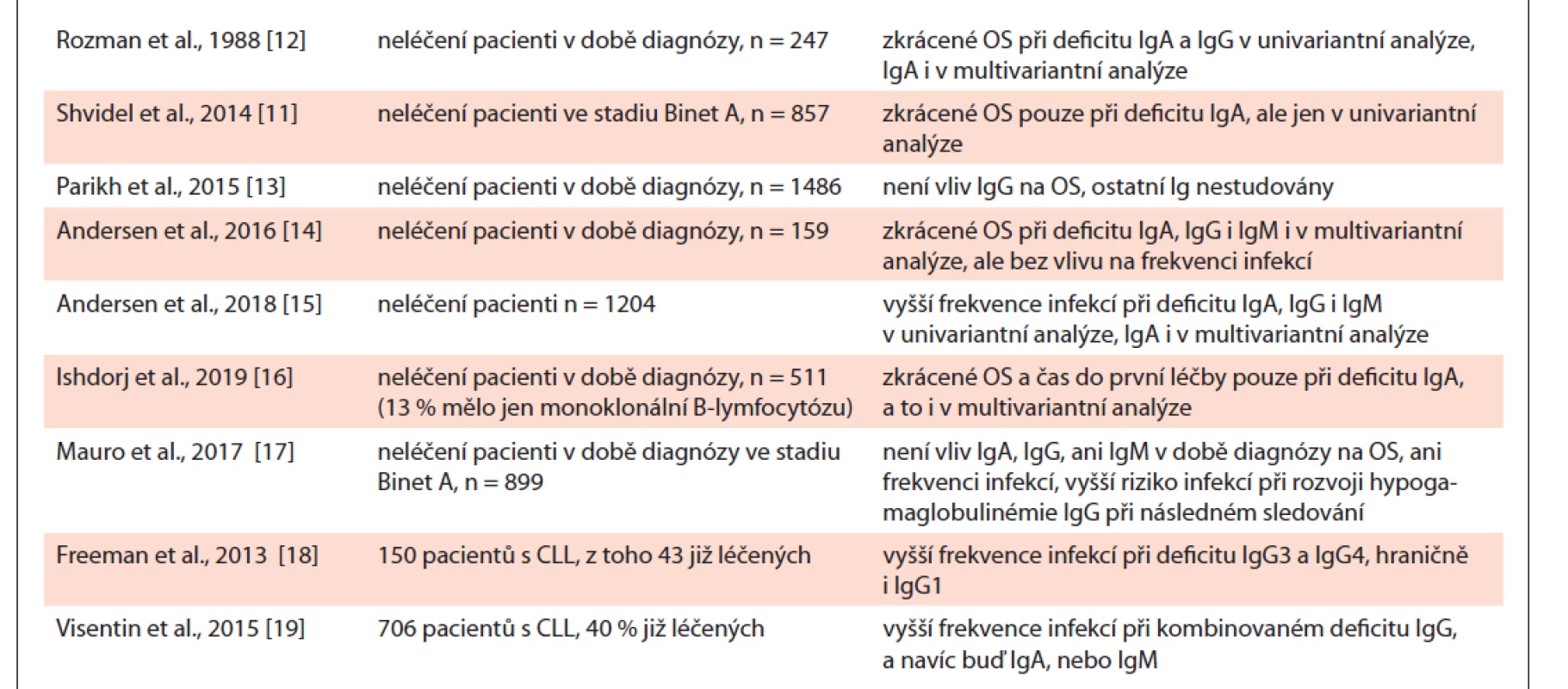
Ig – imunoglobulin, OS = celkové přežití (overall survival) Zdá se, že hladina imunoglobulinů nijak nekoreluje s běžně sledovanými prognostickými faktory. Nemocní s nemutovanými i mutovanými geny pro variabilní část těžkého řetězce imunoglobulinů (IGHV) měli v retrospektivní analýze Francise et al. srovnatelné koncentrace imunoglobulinů. Přitom nemutované IGHV geny byly spojeny s kratším časem do první infekce (31 vs. 62 měsíců; p < 0,001) i vyšší mortalitou infekcí [20]. Nebyla nalezena ani souvislost mezi nízkými hladinami jednotlivých tříd imunoglobulinů a řadou dalších faktorů (věk, pohlaví, hladina â2 mikroglobulinu, exprese CD38, ZAP70, chromozomální aberace) [17]. Jak mimo jiné vyplývá ze sporné souvislosti hladiny imunoglobulinů s výskytem infekcí, samotná hypogamaglobulinémie nemusí nutně vést k jejich vyššímu výskytu a naopak nemocní s normálními koncentracemi imunoglobulinů rekurentními infekcemi trpět mohou [21]. Vysvětlení spočívá – kromě vlivu poruch dalších složek imunitního systému – zřejmě v neadekvátní schopnosti B-lymfocytů (B-ly) rozvinout imunitní odpověď na specifické patogeny [21]. To dokazuje i suboptimální odpověď nemocných s CLL na vakcinaci. Konjugované vakcíny jsou sice efektivnější než polysacharidové, přesto i zde je odpověď ve srovnání se zdravou populací horší. Např. odpověď (dvojnásobný vzestup titru specifických protilátek) na konjugovanou třináctivalentní pneumokokovou vakcínu byla pozorována jen u 58,3 % nemocných s CLL ve srovnání se 100 % u zdravých kontrol [22]. Větší účinnost konjugovaných vakcín ve srovnání s polysacharidovými byla recentně potvrzena i randomizovanou studií, kde se dále ukázalo, že efektivita vakcinace klesá s délkou trvání základního onemocnění [23]. Poměrně závažným pozorováním v této studii je, že pacienti s IgG < 4,9 g/ l neměli odpověď na žádný sérotyp ani v jedné z vakcín. Zmíněné práce se zaměřují na laboratorní průkaz protilátkové odpovědi. Studie, které by prokázaly pokles frekvence infekcí určitým patogenem po vakcinaci u pacientů s CLL, zatím chybí. Většina národních a mezinárodních doporučení pro CLL (BSH, ASCO, ESMO, NCCN, IWCLL) doporučuje očkování proti pneumokokovi a každoroční očkování proti sezonní chřipce [24–28]. Očkování je však nutné provést nejméně 2 týdny před zahájením léčby, zejména obsahuje-li anti-CD 20 monoklonální protilátky [29]. Po takové léčbě je totiž schopnost vytvořit si protektivní hladiny protilátek po vakcinaci výrazně snížená, a to minimálně ještě 6 měsíců po léčbě, možná i mnohem déle [29].
Široce diskutovanou problematikou je substituce imunoglobulinů, ať již intravenózních (IVIG), subkutánních (SCIG), nebo intramuskulárních, jako prevence infekcí u nemocných s hypogamaglobulinémií. Metaanalýza devíti studií zahrnujících nemocné s CLL i mnohočetným myelomem neprokázala vliv pravidelné substituce IVIG na celkové přežití, i když výskyt infekcí byl snížen [30]. Nejrozsáhlejší a nejnovější práci na toto téma publikovali němečtí autoři: 307 nemocných s CLL (42 % pacientů), indolentními lymfomy, mnohočetným myelomema v menší míře s jinými příčinami sekundární hypogamaglobulinémie bylo prospektivně sledováno v letech 2009–2016, průměrná doba sledování jednoho nemocného byla 20,5 měsíce [31]. Po zahájení substituce imunoglobulinů došlo k poklesu frekvence infekcí z 82 % během 1 roku před substitucí na 21 % v intervalu 6–12 měsíců po zahájení substituce. Při dalším sledování nicméně frekvence znovu stoupala. Ani zde zatím autoři neudávají vliv na celkové přežití. Indikací k substituci imunoglobulinů jsou opakované bakteriální infekce (např. ASCO specifikuje, že musejí být min. 2 během 6 měsíců) a zároveň těžká hypogamaglobulinémie (dle NCCN a BSH IgG < 5 g/ l) [24,25,27]. Britská doporučení jsou vůbec nejstriktnější – nemocní indikovaní k substituci musí mít navíc ještě podmínku selhání odpovědi na vakcínu proti pneumokokovi a nejdříve se má alespoň 3 měsíce vyzkoušet efekt antibiotické profylaxe. Až při jejím selhání lze zahájit substituci IVIG/ SCIG [24].
Při stanovení hladiny imunoglobulinů nemocných je vhodné provést i elektroforézu sérových bílkovin k odhalení případného monoklonálního gradientu. Ten vede k podezření na přítomnost paraproteinu, který lze stanovit imunofixací. Jeho hodnotu je pak nutno odečíst od celkové hodnoty imunoglobulinu příslušné třídy, abychom zjistili hladinu skutečně funkčních protilátek. Přítomnost paraproteinu u nemocných s CLL není nijak vzácná. V největší analýze dosud publikované na toto téma, od autorů Corbigni et al., z 1 505 nemocných s dosud neléčenou CLL mělo 4,8 % paraprotein IgM, 10 % paraprotein IgG a pouze 1 pacient paraprotein IgA [32]. Ještě častěji se zřejmě vyskytují volné lehké řetězce, a to až u 42 % nemocných, byť v relativně nízké kvantitě [33]. Tyto změny se často vyskytují již ve stadiu monoklonální B-lymfocytózy (MBL) – v práci Tsaie et al. byl paraprotein přítomen u 13 % pacientů s MBL a abnormální poměr volných lehkých řetezců dokonce u 38 %, a to až 9,8 let před diagnózou CLL [34]. Jak v případě paraproteinů IgG a IgM, tak v případě volných lehkých řetězců byla navíc popsána statisticky významná souvislost s kratším časem do první léčby, kratším celkovým přežitím a nepříznivými prognostickými ukazateli (nemutované IGHV, delecí 11q, 17p, vysokou hladinou â2 mikroglobulinu a řadou dalších) [32,33,35–37]. Etiologii hypogamaglobulinémie u pacientů s CLL se snažilo vysvětlit několik studií. V úvahu připadá působení NK buněk na plazmatické buňky [38], nověji pak byl popsán cytotoxický vliv samotných CLL buněk na plazmatické buňky prostřednictvím interakce mezi Fas ligandem na CLL buňkách a Fas receptorem na plazmocytech [39]. Významnou, ne-li rozhodující roli hrají pravděpodobně i defekty T-lymfocytů (T-ly) popsané níže. Jako hlavní důsledek hypogamaglobulinémie jsou popisovány respirační infekce, přičemž typickými patogeny jsou Streptococcus pneumoniae, Haemophilus influenzae, nebo Staphylococcus aureus [40].
PORUCHY SPECIFICKÉ BUNĚČNÉ IMUNITY
T-lymfocytární populace jsou u CLL komplexně alterovány, jak co se týče početního zastoupení jednotlivých subsetů, tak stran exprese povrchových molekul a funkčních parametrů. V literatuře je obvykle uváděn zvýšený celkový počet T-ly u neléčených pacientů v časných stadiích CLL, ale nejedná se o univerzální jev – např. Palmer et al. zjistili zvýšený celkový počet T-ly jen u 54 % nemocných s nově diagnostikovanou CLL (přes 80 % zkoumané populace bylo ve stadiu Rai 0 nebo I) [41]. Zvýšení počtu T-ly jde zejména na vrub CD8+ buněk, což vede k obrácení fyziologického poměru mezi CD4+ a CD8+ lymfocyty. Dle některých prací jsou všechny tyto lymfocyty cytomegalovirus (CMV) specifické a jejich počet je zvýšen pouze u CMV séropozitivních pacientů [42]. Samotná CLL by tedy nebyla za tuto změnu zodpovědná přímo, ale pouze prostřednictvím navozené imunosuprese a větší náchylnosti k CMV infekci. Další studie ale zjistily řadu změn v populaci T-lymfocytů i u nemocných bez CMV séropozitivity [43,44]. CD4+ a CD8+ T-ly je možno rozdělit na základě exprese molekul CCR7 a CD45RO na naivní T-ly (CCR7+, CD45RO–), centrální paměťové T-ly (TCM; CCR7+, CD45RO+), efektorové paměťové T-ly (TEM; CCR7–, CD45RO+), a terminálně diferencované efektorové T-ly (TEMRA; CCR7–, CD45RO–). Ve studii, která se zastoupením jednotlivých buněčných populací u nemocných s neléčenou CLL zabývala, bylo uváděné obrácení poměru mezi CD4+ a CD8+ buňkami pozorováno u 47 % nemocných [44]. Příčinou není pokles CD4+ lymfocytů – jejich absolutní množství se ve srovnání se zdravými kontrolami také zvyšuje –, ale výraznější vzestup CD8+ než CD4+ buněk. Zároveň je u nemocných s inverzí poměru CD4+ a CD8+ v rámci CD4+ subsetu přítomný vyšší podíl TEM a TEMRA lymfocytů na úkor těch naivních a v rámci CD8+ subsetu vyšší podíl TEMRA lymfocytů na úkor naivních T-ly a TCM. U nemocných bez inverze poměru CD4+ a CD8+ jsou tyto změny vyjádřeny jen částečně (pouze vzestup TEMRA v rámci CD4+ a pokles naivních T-ly v rámci CD8+ buněk). V uvedené studii byly tyto změny pozorovány nezávisle na CMV séropozitivitě. Pacienti se změnou poměru CD4+ a CD8+ T-ly měli kratší přežití bez progrese, čas do první léčby i zdvojovací čas lymfocytů. Naopak nebyla pozorována asociace s vyšší expresí CD38, ZAP70, mutačním stavem IGHV nebo stadiem CLL v době diagnózy. V další práci pak byla změna poměru CD4+ a CD8+ asociována i s kratším celkovým přežitím nemocných [45]. Brusa et al. zase pozorovali souvislost expanze CD4+ TEM a CD8+ TEMRA subsetů T-ly s prognosticky nepříznivými chromozomálními aberacemi (delece 11q, nebo 17p), nemutovanými IGHV a stadiem onemocnění [46]. Prognostický význam stran celkového přežití má zřejmě také poměr CD4+, resp. CD8+ T-ly k počtu CLL buněk (zatímco samotný absolutní počet CLL buněk, CD4+, nebo CD8+ T-ly vliv na přežití nemocných nejspíše nemá) [47]. Podobně byla zaznamenána i souvislost s nižším zastoupením TCM a vyšším zastoupením TEM mezi CD8+ T-ly a rychlejší progresí k léčbě [48]. Změny v početním zastoupení subsetů T-ly jsou přehledně znázorněny v tab. 2.
Tab. 2. Změny v zastoupení T-ly subpopulací a exprese PD-1 u CLL v závislosti na CMV séropozitivitě. 
U nemocných s CLL a změnou poměru CD4+ a CD8+ buněk se zvyšuje zastoupení TEM a TEMRA subsetů. Expanze je výraznější u CD8+ buněk – v TEM subsetu u CMV séronegativních pacientů a v TEMRA subsetu u CMV séropozitivních pacientů. Zvýšená exprese PD-1, která se vyskytuje zejména u TEM subsetu, a tedy více u CMV séronegativních nemocných, je symbolizována červeně.
CLL – chronická lymfocytární leukemie, CMV – cytomegalovirus, T-ly – T lymfocyty, TCM – centrální paměťové T-ly, TEM – efektorové paměťové T-ly, TEMRA – terminálně diferencované efektorové T-lyKromě změn v zastoupení jednotlivých subsetů T-ly byla pozorována řada funkčních změn s potenciálním dopadem na protiinfekční i protinádorovou imunitu [43]. Mezi nejdůležitější patří snížená proliferace a porucha schopnosti vytvořit imunologickou synapsi s antigen prezentujícími buňkami (antigen presenting cell – APC) nebo cílovými patologickými buňkami. Dále porucha tvorby granzymových vezikul a jejich distribuce v buňce, která by umožnila cílenou degranulaci v místě imunologické synapse [43]. Podobné funkční změny se vyskytují i u nemocných s chronickými virovými infekcemi, kde se souhrnně nazývají jako stav vyčerpání a analogicky začaly být u CLL nazývány jako stav pseudovyčerpání [43]. Tyto změny jsou přítomny u CMV séropozitivních i séronegativních pacientů. Na rozdíl od stavu vyčerpání T-ly u virových infekcí je u CLL zachována schopnost produkce cytokinů, zejména interleukin-2 (IL-2),tumor necrosis factor á (TNFá) a interferon ã (IFNã). Stav pseudovyčerpání je navozen přímou interakcí mezi molekulami PD-1 (programmed death 1 = CD279), CD200R a CD272 na T-ly a jejich ligandy PD-L1 (programmed death ligand 1 = CD274), CD200, CD270 a CD276 na CLL buňkách [49]. Exprese těchto molekul na T-ly / CLL buňkách je u nemocných s CLL významně zvýšená [46,49]. Vyšší exprese PD-L1 ve srovnání se zdravými kontrolami byla pozorována na klonálních lymfocytech již ve stadiu MBL [50]. Exprese PD1 na T-ly i PD-L1 na CLL buňkách se dále výrazně zvyšuje u aktivovaných, proliferujících buněk [46]. Vyšší exprese PD-1 na T-ly je pak asociována s progredující chorobou [51]. Podrobnějším zkoumaním bylo zjištěno, že u CMV séropozitivních pacientů je vyšší exprese PD-1 omezena na TEM subset CD4+ T-ly, zatímcomezi CD8+ buňkami převažuje TEMRA subset, kde je exprese PD-1 nižší, a celkově tedy na CD8+ T-ly nízká. U CMV séronegativních pacientů je zvýšená exprese PD-1 jak na CD4+, tak na CD8+ T-ly (zde totiž převažuje mezi CD8+ TEM subset s vysokou expresí PD-1) (tab. 2) [43]. V lymfatických uzlinách jde vysoká exprese PD-1 v proliferačních centrech na vrub CD4+ T-ly [46]. Exprese PD-1 na T-ly, i PD-L1 na CLL buňkách je také vyšší u nemocných s CLL a subklinickou EBV infekcí, která je podle novějších výzkumů poměrně častá – ve studii Grywalské et al. mělo PCR pozitivitu 54 % nemocných [52]. Zároveň je u těchto nemocných exprese PD-1 na T-ly spojená s agresivnější chorobou, zatímco u EBV negativních nikoli. Stejně jako CMV i EBV infekce vede ke změnám v zastoupení jednotlivých subsetů lymfocytů, a činí tak obtížným rozlišení vlivu samotné CLL a současného působení chronické virové infekce. Většina studií, vč. zde citovaných, se vlivem EBV infekce dosud vůbec nezabývala, a je tedy otázka, do jaké míry jsou výše popsané změny tímto faktorem ovlivněny. Bylo navíc zjištěno, že funkční změny jako porucha tvorby imunologické synapse či porucha degranulace jsou u nemocných s CLL více vyjádřeny u EBV-specifických než u CMV-specifických CD8+ T-ly [53]. Celkovým důsledkem expanze efektorových lymfocytů (které jsou však „vyčerpané“) a snížení počtu naivních a paměťových buněk u CLL je pravděpodobně horší schopnost imunitní odpovědi na nové podněty (ať již infekční, nebo nádorové) [44]. Blokáda interakce PD-1 – PD-L1 pomocí monoklonálních protilátek (nivolumab, pembrolizumab) je účinným terapeutickým zásahem u Hodgkinova lymfomu a do určité míry funguje i u některých typů nehodgkinských lymfomů (folikulární lymfom, difúzní velkobuněčný B-lymfom), u CLL se však zatím zdá být neúčinná [54,55]. Možným vysvětlením je ve srovnání s uvedenými lymfomy nižší exprese PD-1 na T-ly u nemocných s CLL, potenciální vliv dalších inhibičních molekul (CD160, CD200R, CD244, CD272) a také celková alterace imunitního systému u CLL, kdy obnovení funkce T-ly nemusí samo o sobě stačit k dostatečné imunitní odpovědi proti malignímu klonu [43,55].
Kromě výše uvedeného byla popsána ještě celá řada dalších změn v expresi povrchových molekul na T-ly pacientů s CLL – např. zvýšená exprese CTLA-4 (cytotoxic T-lymphocyte-associated antigen 4, CD152) molekuly, která kompetuje s CD28 na T-ly o vazbu na CD80/ 86 na APC, a inhibuje tak aktivaci T-ly [56]. Zároveň je zvýšeně exprimována na regulačních T-ly a je jedním z mechanizmů, kterým tyto buňky zprostředkují své inhibiční působení na efektorové T-ly [56, 57]. Zajímavé je, že stejná molekula na CLL buňkách má právě na samotné CLL buňky stejný inhibiční vliv, jaký vykazuje při expresi na „neregulačních“ T-ly, a její vyšší exprese na CLL buňkách je spojena s lepší prognózou – to může hrát roli při terapeutickém využití monoklonálních protilátek proti CTLA-4, ze kterého by pravděpodobně pacienti s vysokou expresí CTLA-4 na CLL buňkách neprofitovali [58]. Naopak u nemocných s nízkou expresí CTLA-4 na CLL buňkách její další snížení již nemusí hrát takovou roli a může převládnout výhoda aktivace T-ly. Dále byla pozorována snížená exprese CD11a (adhezivní a kostimulační molekula), CD25 (receptor pro IL-2), CD28, CD154 (molekula na pomocných T-ly, která interakcí s CD40 na B-ly, monocytech a dendritických buňkách přispívá k jejich aktivaci) nebo CD1d (molekula podobná HLA I. třídy umožňující prezentaci antigenů specifickému subsetu T-ly) [59–61]. CD4, CD8 i CD3 molekuly jsou na T-ly exprimovány méně, než je běžné u zdravých jedinců [59,62]. Některé molekuly s inhibiční funkcí jsou naopak exprimovány zvýšeně, jak již bylo diskutováno (CD160, CD200R, CD244, CD272), stejně jako některé markery aktivace jako HLA-DR, nebo CD69 [8,59]. Některé z popsaných změn (např. exprese CD25, CD154) vyšly ovšem v různých studiích zcela odlišně, mimo jiné zřejmě proto, že jejich rozsah se mění v průběhu času po aktivaci T-ly a opět nelze vyloučit vliv chronických virových infekcí či dalších, dosud neznámých faktorů. Úplný popis dané problematiky přesahuje možnosti tohoto článku.
Nejdůležitější interakce mezi T-lymfocyty a CLL buňkami u nemocných s neléčenou CLL jsou shrnuty na obr. 1.
Obr. 1. Nejdůležitější interakce mezi T-ly a CLL buňkami u nemocných s neléčenou CLL. 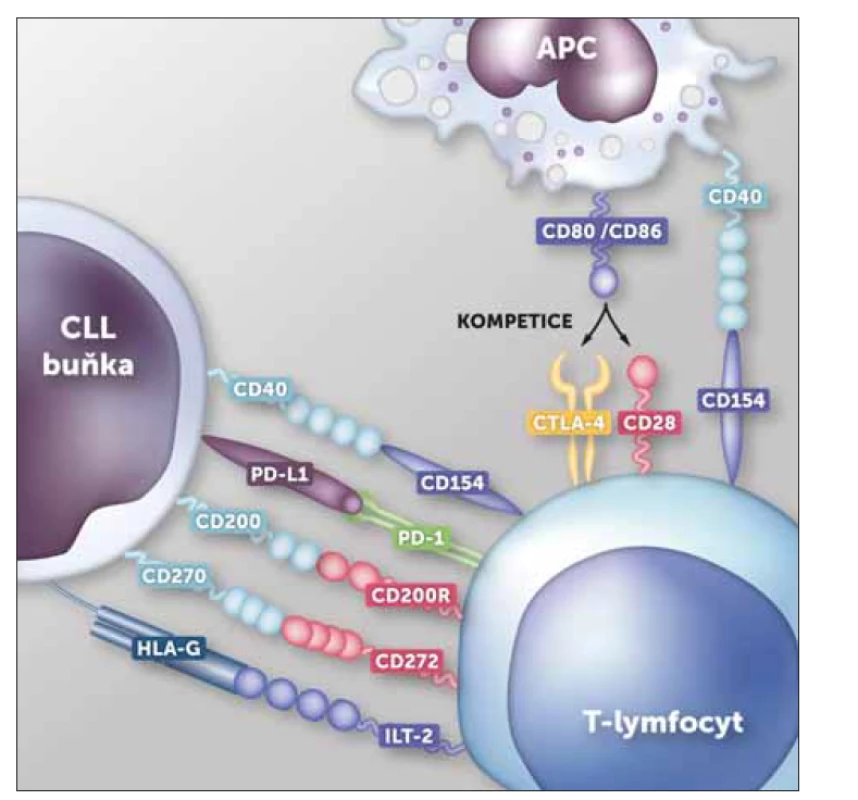
Interakce mezi molekulami PD-1, CD200R a CD272 na T-ly a jejich ligandy PD-L1, CD200 a CD270 na CLL buňkách indukuje stav pseudovyčerpání T-ly. Inhibičně působí i HLA-G na CLL buňkách, a to prostřednictvím receptoru ILT-2 na T-ly.
Molekula CTLA-4 na T-ly kompetuje s CD28 o vazbu na CD80/86 na APC a inhibuje tak aktivaci T-ly. Molekula CD154 na T-ly přispívá interakcí s CD40 na CLL buňkách k aktivaci CLL buněk. Zároveň je však CD154 na T-ly exprimována ve sníženém množství, což negativně ovlivňuje aktivaci T-ly některými typy antigen prezentujících buněk, které využívají stejnou interakci.
CLL – chronická lymfocytární leukemie, HLA-G – human leukocyte antigen G, T-ly – T lymfocytyDůležitou subpopulací T-ly jsou regulační T-ly (T-reg), které pomocí řady mechanizmů potlačují imunitní odpověď, a fyziologicky tak brání nadměrnému poškození vlastních tkání v průběhu zánětu a rozvoji autoimunitních chorob. T-reg jsou mimo jiné schopné zabíjet efektorové CD4+ a CD8+ T-ly granzymem a perforinem, exprimují CTLA-4 a produkují supresivní cytokiny IL-10 a TGF-â (transforming growth factor â), kterými potlačují nejen ostatní T-ly, ale i dendritické buňky [63]. Téměř všechny studie, které se T-reg u CLL zabývaly, popsaly jejich zvýšený počet, ať už relativně v poměru k počtu ostatních T-ly, nebo absolutně, ve srovnání se zdravou populací [64–68]. Obvykle byl také pozorován vyšší počet T-reg u pokročilejší choroby, nebo u nemocných indikovaných k léčbě [64–68]. Ve studii D’Arena et al. byl počet T-reg v multivariantní analýze nezávislým nepříznivým rizikovým faktorem stran progrese k léčbě [69]. T-reg jsou obvykle definovány expresí CD4 a FOXP3, vysokou expresí CD25 a naopak nízkou expresí CD127, nicméně nejedná se o homogenní populaci a dnes je již definovaná celá řada subsetů samotných T-reg, např. CD39+ T-reg, CD8+ T-reg, nebo T-reg s nízkou expresí CD25. Tyto subsety jsou pak také rozdílně zastoupeny u CLL a u zdravých jedinců [67,68]. Z funkčního hlediska většina studií nepozorovala rozdíl mezi T-reg pacientů s CLL a T-reg zdravých kontrol, s výjimkou práce Mpakou et al. [63,66,68]. Zde T-reg zdravých jedinců indukovali apoptózu CLL buněk, zatímco T-reg pacientů nikoli. Schopnost suprese efektorových T-ly byla nicméně obdobná u T-reg kontrol i nemocných, tak jako v jiných studiích.
Pomocné CD4+ T-ly se po kontaktu s antigenem prostřednictvím APC diferencují do několika možných subtypů s odlišnými efektorovými funkcemi – tradičně Th1 a Th2, nověji např. Th3, Th9, Th17 a dalších. Zatímco ve stadiu MBL převažuje Th1 imunitní odpověď (vyšší koncentrace cytokinů IL-8, IFNã a TNFá), u rozvinuté CLL je popisována převaha Th2 imunitní odpovědi [50,70]. Jako posun k Th2 je udáváno především zvýšení koncentrací nebo nitrobuněčné exprese IL-5 a IL-10 a naopak snížení IFNã. U řady dalších cytokinů nejsou data jednoznačná a jednotlivé studie přináší protichůdné výsledky, přibývá však důkazů o klíčovém významu IL-4. Ten je u nemocných s CLL produkován více než u zdravých jedinců a byl prokázán jeho vliv na zvýšení exprese povrchového IgM a CD79b, tedy částí B-buněčného receptorového komplexu CLL buněk [71–74]. To vede ke zvýšení signalizace přes B-buněčný receptor, která je zásadní pro progresi onemocnění. Již několik studií popsalo protektivní vliv subsetu Th17 u nemocných s CLL [67,75]. Th17 buňky hrají fyziologicky roli protichůdnou regulačním T-ly, působí prozánětlivě a podílí se na patogenezi některých autoimunitních onemocnění. V jedné ze studií měli nemocní s menším zastoupením Th17 subsetu častěji pokročilejší chorobu, CD38 a ZAP70 pozitivitu a byli častěji refrakterní na léčbu fludarabinovými režimy. Nízká hladina IL-17 byla navíc asociována s kratším časem do první léčby a prognosticky nepříznivými chromozomálními aberacemi [75]. Zastoupení Th17 buněk v této studii inverzně korelovalo s frekvencí T-reg a hladina IL-17 zase s hladinou IL-10.
Podobně jako B-ly, i T-ly při svém vývoji prochází procesem sestřihu genů pro řetězce tvořící T-buněčný receptor, kdy se z mnoha možných segmentů V (variable), D (diversity) a J (joining) vybere vždy jeden, který je u dané buňky k tvorbě receptoru použit. To je hlavním zdrojem diverzity repertoáru receptorů T-lymfocytů jedince. Za normálních okolností jsou tedy T-ly polyklonální, oligoklonalita se může vyskytovat ve vyšším věku, při některých infekcích (zejména virových) a také u malignit. U CLL je oligoklonalita T-buněčného receptoru častým jevem – většinu populace T-ly mohou tvořit buňky s receptory o několika málo specifitách [76,77]. U části nemocných bylo navíc pozorováno, že některé specifické typy receptoru T-ly (definované na základě použitého V segmentu pro â řetězec receptoru) jsou sdíleny mezi různými pacienty. V některých případech šlo o zcela identickou sekvenci aminokyselin v místě vazby antigenu na receptor (v tzv. complementarity-determining region 3). Bylo také pozorováno, že část těchto klonů přetrvává u jednotlivých pacientů i v čase, kdy se dominující klon T-ly může měnit. Konečně byla pozorována vazba určitých typů receptoru T-ly na specifické subsety CLL definované taktéž na základě genové skladby B-buněčného receptoru CLL buněk. To naznačuje, že alespoň v některých případech může být proliferace maligních B-ly i nemaligních T-ly důsledkem působení jednoho antigenu, nebo alternativně proliferaci T-ly stimuluje přímo některý antigen maligního klonu [76,77]. Míra klonality v populaci CD4+ T-ly je přímo úměrná velikosti maligního klonu B-ly. U CD8+ T-ly taková závislost nalezena nebyla, nicméně celkově je klonalita mezi CD8+ T-ly častější [74,75].
Za změny postihující T-ly jsou do značné míry zodpovědné CLL buňky, které nabývají vlastnosti regulačních B-lymfocytů, což je fyziologicky zcela minoritní populace B-ly se schopností produkce imunosupresivních cytokinů, zejména IL-10 a TGF-â [78]. CLL buňky, stejně jako regulační B-lymfocyty, mají schopnost přímým kontaktem nebo prostřednictvím uvedených cytokinů potlačovat proliferaci Th1, Th2 i Th17 lymfocytů, NK buněk, dendritických buněk i makrofágů, a naopak stimulují diferenciaci a proliferaci T-reg. Současně T-ly prostřednictvím interakce mezi CD40L (CD154) na T-ly a CD40 na CLL buňkách přispívají k aktivaci CLL buněk, zvyšují jejich expresi CD38 a ZAP70 i rychlost jejich proliferace a odolnost vůči apoptóze [8]. Dále se na ovlivnění buněčné imunity může podílet sekrece solubilního IL-2 receptoru CLL buňkami [79]. Nückel et al. zjistili zvýšenou expresi HLA-G na CLL buňkách u části nemocných [80]. Jedná se o HLA molekulu I. třídy, která je za fyziologických okolností exprimována pouze na trofoblastu placenty v časných fázích těhotenství, na buňkách rohovky a v thymu [81]. HLA-G působí inhibičně na cytotoxické T-ly a také NK buňky. V uvedené studii Nückel et al. měli HLA-G negativní pacienti (exprese u < 23 % CLL buněk) signifikantně delší přežití.
Nemocní s defekty buněčné složky imunity jsou náchylnější k infekcím oportunními patogeny, jako jsou listerie, nocardie, kandidy, aspergily, Pneumocystis jiroveci, Mycobacterium tuberculosis nebo atypická mykobakteria, a dále pak k virovým infekcím (zejména herpetickými viry). Většinou však k rozvoji oportunních infekcí významně přispívá imunosupresivní efekt protileukemické léčby, takže i přes výše popsané defekty specifické buněčné imunity trpí neléčení nemocní zejména infekcemi popsanými výše v části o hypogamaglobulinémii, zatímco oportunní infekce jsou u nich vzácné [8]. Klinický význam změn buněčné imunity u těchto nemocných tak tkví především v neschopnosti imunitního systému účinně zasáhnout proti CLL samotné.
ZÁVĚR
CLL vede řadou mechanizmů ke komplexním poruchám buněčné i humorální složky nespecifické i specifické imunity. Porucha protiinfekční imunity je příčinou vysokého výskytu infekcí, které jsou největší komplikací CLL. Jejich frekvence i závažnost roste s pokročilostí onemocnění a předléčeností pacientů. Přibývá důkazů o vlivu hypogamaglobulinémie – především ve třídě IgA – na výskyt infekcí i přežívání nemocných. Dysfunkce specifické humorální imunity vede také k nižší účinnosti vakcín. Přesto je zejména u neléčených pacientů vhodné očkování proti sezonní chřipce a pneumokokům. Dále je doporučována substituce imunoglobulinů pro nemocné s opakovanými bakteriálními infekcemi a nízkou hladinou IgG (obvykle < 5 g/ l). Při hodnocení hladiny imunoglobulinů je nutno pamatovat také na možné zkreslení přítomností paraproteinu. Změny buněčné složky specifické imunity jsou kromě infekčních komplikací zodpovědné i za usnadnění další progrese CLL. Dochází k obrácení poměru mezi CD4+ a CD8+ T-ly a roste zastoupení „vyčerpaných“ lymfocytů s vysokou expresí PD-1, které mají sníženou schopnost proliferace, tvorby imunologické synapse, tvorby granzymových vezikul i cílené degranulace. Dále se zvyšuje podíl T-reg, které potlačují ostatní T-ly a dendritické buňky. Celková rovnováha imunitní odpovědi se posunuje směrem k Th2 typu. Řada popsaných změn (změna poměru CD4+ a CD8+, expanze CD4+ TEM a CD8+ TEMRA subsetů, zvýšená exprese PD-1, expanze T-reg, deplece Th17 T-ly) je asociována s horší prognózou. Zatímco podpora humorální imunity substitucí imunoglobulinů je dnes již běžnou praxí, na širší využití poznatků o buněčné imunitě v praxi se teprve čeká. Výzkum imunitních defektů u nemocných s CLL může přispět k lepšímu pochopení patogeneze choroby, vývoji nových, účinnějších a bezpečnějších léčebných přístupů i k lepší prevenci komplikací. To vše snad umožní další individualizaci léčby a zlepšení kvality života nemocných.
PODÍL AUTORŮ NA PŘÍPRAVĚ RUKOPISU
První verzi sepsal P. Vodárek. Ostatní autoři (L. Smolej, D. Belada, M. Šimkovič, D. Écsiová a P. Žák) následně rukopis revidovali. Všichni autoři souhlasí s finální verzí rukopisu.
PODĚKOVÁNÍ
Práce byla podpořena programem PROGRES Q40/ 08 a RVO (MZO 00179906).
ČESTNÉ PROHLÁŠENÍ
Autoři práce prohlašují, že v souvislosti s tématem, vznikem a publikací tohoto článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou.
Do redakce doručeno dne 18. 1. 2021.
Přijato po recenzi dne 2. 3. 2021.
MU Dr. Pavel Vodárek
IV. interní hematologická klinika
LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: vodarek.pavel@seznam.cz
Zdroje
1. Panovská A, Doubek M, Brychtová Y, Mayer J. Chronic lymphocytic leukemia and focusing on epidemiology and management in everyday hematologic practice: recent data from the Czech Leukemia Study Group for Life (CELL). Clin Lymphoma Myeloma Leuk. 2010;10(4):297–300.
2. Van Bockstaele F, Verhasselt B, Philippé J. Prog-nostic markers in chronic lymphocytic leukemia: a comprehensive review. Blood Rev. 2009;23(1):25–47.
3. Hallek M, Fischer K, Fingerle-Rowson G, et al. Addition of rituximab to fludarabine and cyclophosphamide in patients with chronic lymphocytic leukaemia: a randomised, open-label, phase 3 trial. Lancet. 2010;376(9747):1164–1174.
4. Dasanu CA, Alexandrescu DT. Risk for second nonlymphoid neoplasms in chronic lymphocytic leukemia. Med Gen Med. 2007;9(4):35.
5. Wadhwa PD, Morrison VA. Infectious complications of chronic lymphocytic leukemia. Semin Oncol. 2006;33(2):240–249.
6. Molica S, Levato D. What is changing in the natural history of chronic lymphocytic leukemia? Haematologica. 2001;86(1):8–12.
7. Hudson RP, Wilson SJ. Hypogammaglobulinemia and chronic lymphatic leukemia. Cancer. 1960;13 : 200–204.
8. Hamblin AD, Hamblin TJ. The immunodeficiency of chronic lymphocytic leukaemia. Br Med Bull. 2008;87 : 49–62.
9. Itälä M, Helenius H, Nikoskelainen J, Remes K. Infections and serum IgG levels in patients with chronic lymphocytic leukemia. Eur J Haematol. 1992;48(5):266–270.
10. Davey FR, Kurec AS, Tomar RH, Smith JR. Serum immunoglobulins and lymphocyte subsets in chronic lymphocytic leukemia. Am J Clin Pathol. 1987;87(1):60–65.
11. Shvidel L, Tadmor T, Braester A, et al. Serum immunoglobulin levels at diagnosis have no prognostic significance in stage A chronic lymphocytic leukemia: a study of 1113 cases from the Israeli CLL Study Group. Eur J Haematol. 2014;93(1):29–33.
12. Rozman C, Montserrat E, Viñolas N. Serum immunoglobulins in B-chronic lymphocytic leukemia. Natural history and prognostic significance. Cancer. 1988;61(2):279–283.
13. Parikh SA, Leis JF, Chaffee KG, et al. Hypogammaglobulinemia in newly diagnosed chronic lymphocytic leukemia: natural history, clinical correlates, and outcomes. Cancer. 2015;121(17):2883–2891.
14. Andersen MA, Vojdeman FJ, Andersen MK, et al. Hypogammaglobulinemia in newly diagnosed chronic lymphocytic leukemia is a predictor of early death. Leuk Lymphoma. 2016;57(7):1592–1599.
15. Andersen MA, Eriksen CT, Brieghel C, et al. Incidence and predictors of infection among patients prior to treatment of chronic lymphocytic leukemia: a Danish nationwide cohort study. Haematologica. 2018;103(7):e300–e303.
16. Ishdorj G, Streu E, Lambert P, et al. IgA levels at diagnosis predict for infections, time to treatment, and survival in chronic lymphocytic leukemia. Blood Adv. 2019;3(14):2188–2198.
17. Mauro FR, Morabito F, Vincelli ID, et al. Clinical relevance of hypogammaglobulinemia, clinical and biologic variables on the infection risk and outcome of patients with stage A chronic lymphocytic leukemia. Leuk Res. 2017;57 : 65–71.
18. Freeman JA, Crassini KR, Best OG, et al. Immunoglobulin G subclass deficiency and infection risk in 150 patients with chronic lymphocytic leukemia. Leuk Lymphoma. 2013;54(1):99–104.
19. Visentin A, Compagno N, Cinetto F, et al. Clinical profile associated with infections in patients with chronic lymphocytic leukemia. Protective role of immunoglobulin replacement therapy. Haematologica. 2015;100(12):e515–e518.
20. Francis S, Karanth M, Pratt G, et al. The effect of immunoglobulin VH gene mutation status and other prognostic factors on the incidence of major infections in patients with chronic lymphocytic leukemia. Cancer. 2006;107(5):1023–1033.
21. Nosari A. Infectious complications in chronic lymphocytic leukemia. Mediterr J Hematol Infect Dis. 2012;4(1):e2012070.
22. Pasiarski M, Rolinski J, Grywalska E, et al. Antibody and plasmablast response to 13-valent pneumococcal conjugate vaccine in chronic lymphocytic leukemia patients – preliminary report. PLoS One. 2014;9(12):e114966.
23. Svensson T, Kättström M, Hammarlund Y, et al. Pneumococcal conjugate vaccine triggers a better immune response than pneumococcal polysaccharide vaccine in patients with chronic lymphocytic leukemia A randomized study by the swedish CLL group. Vaccine. 2018;36(25):3701–3707.
24. Schuh AH, Parry-Jones N, Appleby N, et al. Guideline for the treatment of chronic lymphocytic leukaemia. A british society for haematology guideline. Br J Haematol. 2018;182(3):344–359.
25. Stilgenbauer S, Furman RR, Zent CS. Management of chronic lymphocytic leukemia. American society of clinical oncology educational book 2015;35 : 164–175.
26. Eichhorst B, Robak T, Montserrat E, et al. Chronic lymphocytic leukaemia: ESMO clinical practice guidelines for diagnosis, treatment and follow-up. Ann Oncol. 2015;26 Suppl 5:v78–84.
27. Wierda WG, Byrd JC, Abramson JS, et al. NCCN guidelines version 1.2021 Chronic lymphocytic leukemia / small lymphocytic lymphoma. www.nccn.org. [online]. 2020 [cit. 2020-10-11]. Dostupné z: https:/ / www.nccn.org/ professionals/ physician_gls/ pdf/ cll_blocks.pdf.
28. Hallek M, Cheson BD, Catovsky D, et al. iwCLL guidelines for diagnosis, indications for treatment, response assessment, and supportive management of CLL. Blood. 2018;131(25):2745–2760.
29. Yri OE, Torfoss D, Hungnes O, et al. Rituximab blocks protective serologic response to influenza A (H1N1) 2009 vaccination in lymphoma patients during or within 6 months after treatment. Blood. 2011;118(26):6769–6771.
30. Raanani P, Gafter-Gvili A, Paul M, Ben-Bassat I, Leibovici L, Shpilberg O. Immunoglobulin prophylaxis in chronic lymphocytic leukemia and multiple myeloma: systematic review and meta-analysis. Leuk Lymphoma. 2009;50(5):764–772.
31. Reiser M, Borte M, Huscher D, et al. Management of patients with malignancies and secondary immunodeficiencies treated with immunoglobulins in clinical practice: long‐-term data of the SIGNS study. Eur J Haematol. 2017;99(2):169–177.
32. Corbigni A, Innocenti I, Tomasso A, et al. Monoclonal gammopathy and serum immunoglobulin levels as prognostic factors in chronic lymphocytic leukemia. Br J Haematol. 2020;190(6):901–908.
33. Sarris K, Maltezas D, Koulieris E, et al. Prognostic significance of serum free light chains in chronic lymphocytic leukemia. Adv Hematol. 2013;2013 : 359071.
34. Tsai HT, Caporaso NE, Kyle RA, et al. Evidence of serum immunoglobulin abnormalities up to 9.8 years before diagnosis of chronic lymphocytic leukemia: a prospective study. Blood. 2009;114(24):4928–4932.
35. Maurer MJ, Cerhan JR, Katzmann JA, et al. Monoclonal and polyclonal serum free light chains and clinical outcome in chronic lymphocytic leukemia. Blood. 2011;118(10):2821–2826.
36. Xu W, Wang YH, Fan L, et al. Prognostic significance of serum immunoglobulin paraprotein in patients with chronic lymphocytic leukemia. Leuk Res. 2011;35(8):1060–1065.
37. Rizzo D, Chauzeix J, Trimoreau F, et al. IgM peak independently predicts treatment-free survival in chronic lymphocytic leukemia and correlates with accumulation of adverse oncogenetic events. Leukemia. 2015;29(2)337–345.
38. Kay NE, Perri RT. Evidence that large granular lymphocytes from B-CLL patients with hypogammaglobulinemia down-regulate B-cell immunoglobulin synthesis. Blood. 1989;73(4): 1016–1019.
39. Sampalo A, Navas G, Medina F, Segundo C, Cámara C, Brieva JA. Chronic lymphocytic leukemia B cells inhibit spontaneous Ig production by autologous bone marrow cells: role of CD95-CD95L interaction. Blood. 2000;96(9): 3168–3174.
40. Dearden C. Disease-specific complications of chronic lymphocytic leukemia. Hematology Am Soc Hematol Educ Program. 2008 : 450–456.
41. Palmer S, Hanson CA, Zent CS, et al. Prognostic importance of T and NK-cells in a consecutive series of newly diagnosed patients with chronic lymphocytic leukaemia. Br J Haematol. 2008;141(5):607–614.
42. Mackus WJM, Frakking FNJ, Grummels A, et al. Expansion of CMV-specific CD8+CD45RA+CD27 - T cells in B-cell chronic lymphocytic leukemia. Blood. 2003;102(3):1057–1063.
43. Riches JC, Davies JK, McClanahan F, et al. T cells from CLL patients exhibit features of T-cell exhaustion but retain capacity for cytokine production. Blood. 2013;121(9):1612–1621.
44. Nunes C, Wong R, Mason M, Fegan C, Man S, Pepper C. Expansion of a CD8(+)PD-1(+) replicative senescence phenotype in early stage CLL patients is associated with inverted CD4:CD8 ratios and disease progression. Clin Cancer Res. 2012;18(3):678–687.
45. Wu J, Xu X, Lee EJ, et al. Phenotypic alteration of CD8+ T cells in chronic lymphocytic leukemia is associated with epigenetic reprogramming. Oncotarget. 2016;7(26):40558–40570.
46. Brusa D, Serra S, Coscia M, et al. The PD-1/ PD-L1 axis contributes to T-cell dysfunction in chronic lymphocytic leukemia. Haematologica. 2013;98(6):953–963.
47. Gonzalez-Rodriguez AP, Contesti J, Huergo-Zapico L, et al. Prognostic significance of CD8 and CD4 T cells in chronic lymphocytic leukemia. Leuk Lymphoma. 2010;51(10):1829–1836.
48. Gonnord P, Costa M, Abreu A, et al. Multiparametric analysis of CD8+ T cell compartment phenotype in chronic lymphocytic leukemia reveals a signature associated with progression toward therapy. Oncoimmunology. 2019;8(4):e1570774.
49. Ramsay AG, Clear AJ, Fatah R, Gribben JG. Multiple inhibitory ligands induce impaired T-cell immunologic synapse function in chronic lymphocytic leukemia that can be blocked with lenalidomide: establishing a reversible immune evasion mechanism in human cancer. Blood. 2012;120(7):1412–1421.
50. Blanco G, Puiggros A, Sherry B, et al. Chronic lymphocytic leukemia-like monoclonal B-cell lymphocytosis exhibits an increased inflammatory signature that is reduced in early-stage chronic lymphocytic leukemia. Exp Hematol. 2021;7:S0301-472X(21)00001-1.
51. Palma M, Gentilcore G, Heimersson K, et al. T cells in chronic lymphocytic leukemia display dysregulated expression of immune checkpoints and activation markers. Haematologica. 2017;102(3):562–572.
52. Grywalska E, Pasiarski M, Sosnowska-Pasiarska B, et al. Programmed cell death 1 expression and Epstein-Barr virus infection in chronic lymphocytic leukaemia: a prospective cohort study. Cancer Manag Res. 2019;11 : 7605–7618.
53. Hofland T, de Weerdt I, Endstra S, et al. Functional differences between EBV - and CMV-specific CD8+ T cells demonstrate heterogeneity of T cell dysfunction in CLL. Hemasphere. 2020;4(2):e337.
54. Ding W, LaPlant BR, Call TG, et al. Pembrolizumab in patients with CLL and Richter transformation or with relapsed CLL. Blood. 2017;129(26):3419–3427.
55. Xu-Monette ZY, Zhou J, Young KH. PD-1 expression and clinical PD-1 blockade in B-cell lymphomas. Blood. 2018;131(1):68–83.
56. Motta M, Rassenti L, Shelvin BJ, et al. Increased expression of CD152 (CTLA-4) by normal T lymphocytes in untreated patients with B-cell chronic lymphocytic leukemia. Leukemia. 2005;19(10):1788–1793.
57. Kosmaczewski A, Ciszak L, Potoczek S, Frydecka I. The significance of Treg cells in defective tumor immunity. Arch Immunol Ther Exp. 2008;56(3):181–191.
58. Ciszak L, Frydecka I, Wolowiec D, Szteblich A, Kosmaczewska A. Patients with chronic lymphocytic leukaemia (CLL) differ in the pattern of CTLA-4 expression on CLL cells: the possible implications for immunotherapy with CTLA-4 blocking antibody. Tumour Biol. 2016;37(3):4143–4157.
59. Scrivener S, Kaminski ER, Demaine A, Prentice AG. Analysis of the expression of critical activation/ interaction markers on peripheral blood T cells in B-cell chronic lymphocytic leukaemia: evidence of immune dysregulation. Br J Haematol. 2001;112(4): 959–964.
60. Cantwell M, Hua T, Pappas J, Kipps TJ. Acquired CD40-ligand deficiency in chronic lymphocytic leukemia. Nat Med. 1997;3 : 984–989.
61. Zaborsky N, Gassner FJ, Asslaber D, et al. CD1d expression on chronic lymphocytic leukemia B cells affects disease progression and induces T cell skewing in CD8 positive and CD4CD8 double negative T cells. Oncotarget. 2016;7(31):49459–49469.
62. Scrivener S, Goddard RV, Kaminski ER, Prentice AG. Abnormal T-cell function in B-cell chronic lymphocytic leukaemia. Leuk Lymphoma. 2003;44(3):383–389.
63. Jadidi-Niaragh F, Ghalamfarsa G, Yousefi M, Tabrizi MH, Shokri F. Regulatory T cells in chronic lymphocytic leukemia: implication for immunotherapeutic interventions. Tumour Biol. 2013;34(4):2031–2039.
64. Piper KP, Karanth M, McLarnon A, et al. Chronic lymphocytic leukaemia cells drive the global CD4+ T cell repertoire towards a regulatory phenotype and leads to the accumulation of CD4+ forkhead box P3+ T cells. Clin Exp Immunol. 2011;166(2):154–163.
65. Lad DP, Varma S, Varma N, Sachdeva MU, Bose P, Malhotra P. Regulatory T-cells in B-cell chronic lymphocytic leukemia: their role in disease progression and autoimmune cytopenias. Leuk Lymphoma. 2013;54(5):1012–1019.
66. Jadidi-Niaragh F, Yousefi M, Memarian A, et al. Increased frequency of CD8(+) and CD4(+) regulatory T cells in chronic lymphocytic leukemia: association with disease progression. Cancer Invest. 2013;31(2):121–131.
67. Jadidi-Niaragh F, Ghalamfarsa G, Memarian A, et al. Downregulation of IL-17-producing T cells is associated with regulatory T cell expansion and disease progression in chronic lymphocytic leukemia. Tumour Biol. 2013;34(2):929–940.
68. Mpakou VE, Ioannidou HD, Konsta E, et al., Quantitative and qualitative analysis of regulatory T cells in B cell chronic lymphocytic leukemia. Leuk Res. 2017;60 : 74–81.
69. D’Arena G, D’Auria F, Simeon V, et al. A shorter time to the first treatment may be predicted by the absolute number of regulatory Tcells in patients with Rai stage 0 chronic lymphocytic leukemia. Am J Hematol. 2012;87(6):628–631.
70. Karmali R, Paganessi LA, Frank RR et al. Aggressive disease defined by cytogenetics is associated with cytokine dysregulation in CLL/ SLL patients. J Leukoc Biol. 2013;93(1): 161–170.
71. Rossmann ED, Lewin N, Jeddi-Tehrani M, Osterborg A, Mellstedt H. Intracellular T cell cytokines in patients with B cell chronic lymphocytic leukaemia (B-CLL). Eur J Haematol. 2002;68(5):299–306.
72. Kiaii S, Choudhury A, Mozaffari F, Kimby E, Osterborg A, Mellstedt H. Signaling molecules and cytokine production in T cells of patients with B-cell chronic lymphocytic leukemia (B-CLL): comparison of indolent and progressive disease. Med Oncol. 2005;22(3):291–302.
73. Guo B, Zhang L, Chiorazzi N, Rothstein TL. IL-4 rescues surface IgM expression in chronic lymphocytic leukemia. Blood. 2016;128(4):553–562.
74. Aguilar-Hernandez MM, Blunt MD, Dobson R, et al. IL-4 enhances expression and function of surface IgM in CLL cells. Blood. 2016;127(24):3015–3025.
75. Hus I, Bojarska-Junak A, Chocholska S, et al. Th17/ IL-17A might play a protective role in chronic lymphocytic leukemia immunity. PLoS One. 2013;8(11):e78091.
76. Vardi A, Vlachonikola E, Karypidou M, et al. A. Restrictions in the T-cell repertoire of chronic lymphocytic leukemia: high-throughput immunoprofiling supports selection by shared antigenic elements. Leukemia. 2017;31(7):1555–1561.
77. Blanco G, Vardi A, Puiggros A, et al. Restricted T cell receptor repertoire in CLL-like monoclonal B cell lymphocytosis and early stage CLL. Oncoimmunology. 2018;7(6):e1432328.
78. Mohr A, Renaudineau Y, Bagacean C, Pers JO, Jamin C, Bordron A. Regulatory B lymphocyte functions should be considered in chronic lymphocytic leukemia. Oncoimmunology. 2016;5(5):e1132977.
79. Morrison VA. Infectious complications of chronic lymphocytic leukaemia: pathogenesis, spectrum of infection, preventive approaches. Best Pract Res Clin Haematol. 2010;23(1):145–153.
80. Nückel H, Rebmann V, Dürig J, Dührsen U, Grosse-Wilde H. HLA-G expression is associated with an unfavorable outcome and immunodeficiency in chronic lymphocytic leukemia. Blood. 2005;105(4):1694–1698.
81. Rizzo R, Audrito V, Vacca P, et al. HLA-G is a component of the chronic lymphocytic leukemia escape repertoire to generate immune suppression: impact of the HLA-G 14 bp (rs66554220) polymorphism. Haematologica. 2014;99(5):888–896.
Štítky
Hematologie a transfuzní lékařství Interní lékařství Onkologie
Článek vyšel v časopiseTransfuze a hematologie dnes
Nejčtenější tento týden
2021 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Antikoagulační léčba u pacientů před operačními výkony
-
Všechny články tohoto čísla
- Změny v imunitním systému u neléčených nemocných s chronickou lymfocytární leukemií – část 1: specifická imunita
- Mukormykózy – přehled literatury doplněný kazuistikou
- Periferně zaváděný centrální katetr je bezpečným prostředkem zajišťujícím dlouhodobý centrální žilní přístup u nemocných s akutní leukemií – zkušenosti jednoho centra
- Prevence poškození plic způsobeného transfuzí (TRALI) – výběr dárců pro přípravu plazmy pro klinické použití
- Obinutuzumab v léčbě pacientky s Waldenströmovou makroglobulinémií netolerující rituximab – popis případu
- Úskalí léčby chronické myeloidní leukemie dasatinibem – plicní arteriální hypertenze jako vzácná komplikace
- Konsenzuální doporučení Českého národního hemofilického programu (ČNHP) pro diagnostiku a léčbu pacientů s vrozenou hemofilií a s inhibitorem FVIII/ FIX
- 16. pracovní dny v transfuzním lékařství a 11. národní aferetický den
- Výroba a použití rekonvalescentní plazmy pro léčbu onemocnění COVID-19 v ČR – stručná informace.
- Prof. MUDr. Dagmar Pospíšilová, Ph.D. – laudace k životnímu jubileu
- Jubileum MUDr. Jany Markové
- Zesnula MUDr. Klára Bílá, která zasvětila celý svůj profesní život transfuznímu lékařství a transfuzní stanici v Brně
- Transfuze a hematologie dnes
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Prevence poškození plic způsobeného transfuzí (TRALI) – výběr dárců pro přípravu plazmy pro klinické použití
- Periferně zaváděný centrální katetr je bezpečným prostředkem zajišťujícím dlouhodobý centrální žilní přístup u nemocných s akutní leukemií – zkušenosti jednoho centra
- Mukormykózy – přehled literatury doplněný kazuistikou
- Změny v imunitním systému u neléčených nemocných s chronickou lymfocytární leukemií – část 1: specifická imunita
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



