-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Maisonneuveova zlomenina hlezna
Maisonneuve ankle fracture
Maisonneuve fracture (MF) is defined as an ankle fracture-dislocation associated always with a fracture of the proximal quarter of the fibula and rupture of the anterior and interosseous tibiofibular ligaments. Other injuries are variable. Recent CT studies have demonstrated that MF is a far more complex injury than initially supposed. Therefore it is necessary to change substantially the current concepts related to this issue. MF is combined in about 80% of cases with a fracture of the posterior malleolus and also with malposition of the distal fibula in the fibular notch. An exact assessment of these injuries requires post-injury CT examination which should be used as a standard in MFs. The main goal of treatment is anatomical reduction of the distal fibula into the fibular notch. In case of avulsion of a larger fragment of the posterior malleolus, it is necessary to perform as the first step its reduction and fixation from the posterolateral approach and thus restore integrity of the notch. Closed reduction of the distal fibula is associated with malposition in up to 50% of cases and therefore open reduction from a short anterolateral approach is preferred. Accuracy of reduction should be always checked by postoperative CT scan.
Keywords:
Maisonneuve fracture – ankle fracture-dislocations – posterior malleolus fractures
Autoři: J. Bartoníček 1; P. Fojtík 1; E. Bunganičová 2; M. Tuček 1
Působiště autorů: Klinika ortopedie, 1. lékařská fakulta Univerzity Karlovy a Ústřední vojenské nemocnice – Vojenská fakultní nemocnice Praha 1; Radiodiagnostické oddělení, Ústřední vojenská nemocnice – Vojenská fakultní nemocnice Praha 2
Vyšlo v časopise: Rozhl. Chir., 2023, roč. 102, č. 2, s. 48-59.
Kategorie: Souhrnné sdělení
doi: https://doi.org/10.33699/PIS.2023.102.2.48–59Souhrn
Maisonneuveova zlomenina (MZ) je definována jako luxační zlomenina hlezna, kde došlo vždy ke zlomenině proximální čtvrtiny fibuly a roztržení lig. tibiofibulare anterius a lig. tibiofibulare interosseum. Další poranění jsou variabilní. Recentní CT studie ukázaly, že MZ je mnohem komplexnější poranění, než se předpokládalo. Proto je třeba zásadním způsobem změnit pohled na tuto problematiku. MZ je spojena přibližně v 80 % případů se zlomeninou malleolus posterior a dále s malpozicí distální fibuly v incisura fibularis tibiae (IFT). Přesné zhodnocení těchto poranění vyžaduje úrazové CT, které by mělo být u MZ v dnešní době standardem. Hlavním cílem ošetření je anatomická repozice distální fibuly do IFT. To vyžaduje v případě odlomení většího fragmentu malleolus posterior provést nejdříve jeho repozici a fixaci z posterolaterálního přístupu. Tím dojde k obnovení integrity IFT. Zavřená repozice distální fibuly je spojena s malpozicí až v 50 % případů. Proto se dává přednost otevřené repozici z krátkého anterolaterálního přístupu. Přesnost repozice je nutné vždy ověřit pooperačním CT.
Klíčová slova:
Maisonneuveova zlomenina – luxační zlomeniny hlezna – zlomeniny malleolus posterior
Věnováno památce prof. MUDr. Miroslava Rysky, CSc.
ÚVOD
Maisonneuveova zlomenina (MZ) je v traumatologii hlezna obecně známá entita, přesto o ní existuje řada nesprávných představ. V České republice je MZ vlivem historického vývoje spojena s představou subkapitální zlomeniny fibuly, roztržením membrana interossea (MI) až do výše zlomeniny na fibule a díky tomu je považována za velmi nestabilní poranění. Analýza literatury věnované MZ [1] odhalila protichůdné názory jednotlivých autorů i nutnost dalšího studia. Recentní CT studie [2–4] ukázaly, že MZ je mnohem komplexnější poranění, než jsme se domnívali, a že je třeba zásadním způsobem změnit pohled na tuto problematiku.
Historie
Subkapitální zlomenina fibuly způsobená zevně rotačním mechanismem a spojená s poraněním tibiofibulární syndesmózy byla poprvé popsána v r. 1840 francouzským chirurgem Julesem Germainem Francoisem Maisonneuvem (1809–1897) [5], a to na základě experimentů na mrtvolách. Eponym Maisonneuveova zlomenina se postupně rozšířil na začátku 20. století díky jeho krajanům, kterými byli především Quenu [6], Chaput [7] a Destot [8]. První podrobný popis MZ doprovázený rtg snímky publikoval Tanton [9] v r. 1916. Ashhurst [10] zavedl eponym „Maisonneuve fracture“ do anglické literatury v r. 1923. Bonin [11] se v monografii z r. 1950 zabýval MZ velmi podrobně a hodnotil ji jako stabilní poranění, u kterého dochází k ruptuře lig. tibiofibulare anterius, ale mediální struktury zůstávají intaktní. V německé literatuře se o MZ v průběhu 60. let 20. století stručně zmínil B. G. Weber [12]. V anglické literatuře je považována za prioritní studie Pankoviche [13] z r. 1976. Ammann [14] publikoval v r. 1981 rozsáhlou, bohužel v literatuře téměř neznámou studii MZ čítající 37 operovaných případů. V rámci AO/ASIF se MZ věnoval především U. Heim [15]. Postupně přibývaly popisy dalších případů, většinou kazuistické, početnějších souborů bylo publikováno pouze několik [16–42]. Recentní pathoanatomické studie založené na 3D CT vyšetření zásadně změnily pohled na MZ [2–4]. V české literatuře první studii detailněji se zabývající MZ publikoval Kolman [43] v r. 1999 a druhou Kašper, et al. [3] v r. 2020.
Definice MZ
Pojem MZ zlomenina není všemi autory chápán stejně. Původní Maisonneuveho popis hovořil o subkapitální zlomenině fibuly spojené s roztržením lig. tibiofibulare anterius [5]. Někteří autoři sem řadí všechny zlomeniny střední třetiny nebo proximální poloviny fibuly [23,40,44]. Jiní hovoří o „Maisonneuve-like fractures“, a myslí tím případy s intaktní fibulou (tzv. distorze tibiofibulárního kloubu nebo luxace hlavice fibuly) [45–50]. Naopak, Kašper, et al. [51] popsali dvojitou MZ (Obr. 1), která byla do té doby v literatuře téměř neznámá [52–55]. Na základě dosud publikovaných analýz lze MZ definovat jako zlomeninu proximální čtvrtiny fibuly spojenou minimálně s rupturou lig. tibiofibulare anterius (LTFA) a lig. tibiofibulare interosseum (LTFI).
Obr. 1. Základní typy MZ
(a – pronačně-everzní zlomenina, b – supinačně-everzní zlomenina, c – dvojitá zlomenina. Bílá šipka ukazuje zlomeniny na fibule, červená šipka označuje zlomeninu Tillaux-Chaputova hrbolu.)
Fig. 1: Basic types of Maisonneuve fracture
(a – pronation-eversion fracture, b – supination-eversion fracture, c – double fractures. The white arrow shows fractures of the fibula, the red arrow indicates a fracture of the Tillaux-Chaput tubercle.)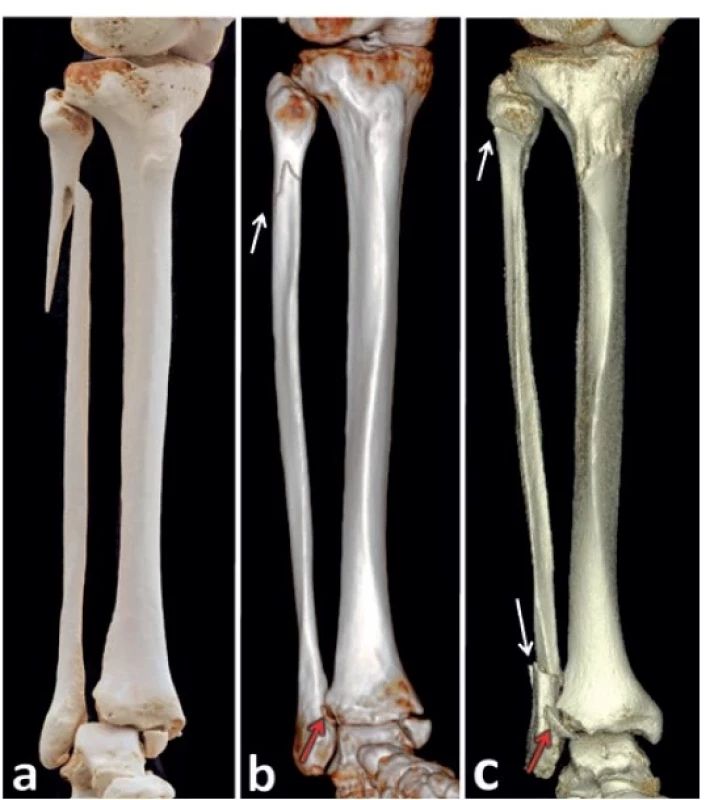
Epidemiologie
MZ tvoří 3,5 až 7 % všech luxačních zlomenin hlezna [16,20,24,56,57]. Bilaterální výskyt je velmi vzácný [37]. Zastoupení mužů a žen a průměrný věk pacientů se liší podle jednotlivých autorů (Tab. 1). Kašper, et al. [3] zaznamenali v souboru 70 pacientů 47 mužů průměrného věku 46 let (19–78) a 23 žen průměrného věku 52 let (23–75). Průměrný věk celého souboru činil 48 let. Maximum výskytu MZ v celém souboru a u mužů bylo v 5. dekádě, u žen v 6. dekádě. Ve skupině do 50 let převládali muži (30 : 8). Ve skupině nad 50 let byl poměr téměř vyrovnaný (17 : 15). Pravá strana byla postižena ve 44 případech a levá v 26 případech.
Diagnostika
MZ zlomenina bývá často přehlédnuta [17–19,34]. Například Merrill [19] zaznamenal v souboru 9 pacientů s MZ 4 primárně přehlédnuté případy. Příčinou vždy bylo nedodržení standardního vyšetřovacího postupu.
Klinické vyšetření: Provádíme ho stejným způsobem jako u všech poranění hlezna. Velmi důležité je palpační vyšetření. Je nutné prohmatat fibulu v celé její délce, provést „tibiofibular squeeze“ test (komprese fibuly proti tibii) a vyzkoušet stabilitu hlavice fibuly v tibiofibulárním kloubu. Bolest či krepitus svědčí o poranění fibuly nebo tibiofibulárního kloubu. Velmi důležitá je palpace i v oblasti mediálního a laterálního kotníku, kdy případná bolest signalizuje poranění příslušných vazů. Pozitivní zevně rotační test je příznakem poranění LTFA.
Radiologie: Základní RTG vyšetření hlezna zahrnuje tři projekce, tj. předozadní projekci, projekci na vidlici a bočnou projekci. V případě podezření na MZ je třeba doplnit snímky celého bérce ve dvou projekcích (předozadní, bočná). Bartoníček, et al. [2] zjistili, že ve 24 % případů nebyla zlomenina proximální fibuly v předozadní projekci viditelná!
Pokud na rtg diagnostikujeme MZ, je indikováno CT [58], které poskytne zásadní informace o postavení distální fibuly v incisura fibularis tibiae, anatomii a dislokaci odlomeného zadního fragmentu distální tibie (malleolus posterior), který se u MZ vyskytuje v 80 % případů [2–4]. CT vyšetření je důležité i pro detekci zlomeniny Tillaux-Chaputova hrbolku, kterou často nelze na rtg snímcích identifikovat [59]. Totéž platí o kompresi laterální části pilonu tibie v oblasti incisura fibularis tibiae a o osteochondrálních zlomeninách talu [2].
MR poskytuje důležité informace o rozsahu vazivových poranění, nikoli však o stabilitě zlomeniny [22,26,60,61]. Proto není běžně používána při vyšetření MZ, ale může být přínosem v případě nejasných poranění a odhalit poranění kloubní chrupavky.
Artroskopie umožňuje přesné posouzení poranění vazů tibiofibulární vidlice a kloubní chrupavky, ale je třeba si uvědomit její riziko u akutní zlomeniny [29,32,42].
Pathoanatomie
Starší studie MZ vycházející především z rtg a peroperačních nálezů se soustředily především na poranění vazů tibiofibulární syndesmózy a membrana interossea (MI). Recentní CT studie však ukazují, že pathoanatomie MZ je mnohem komplexnější [2–4] a že spektrum této zlomeniny z hlediska stability je velmi široké, od minimálně dislokovaných až po kompletně nestabilní zlomeniny [2–4].
Poranění proximální fibuly: Typické jsou zlomeniny v subkapitální oblasti či v proximální čtvrtině fibuly, které jsou obvykle spirální, jen výjimečně kominutivní. Vzácné jsou zlomeniny hlavice fibuly [2,3].
Atypické zlomeniny fibuly: Téměř neznámá je dvojitá zlomenina fibuly, tj. nejen v proximální, ale i distální čtvrtině. Dosud jich bylo v literatuře popsáno pouze 15 [51–55]. Ve 13 případech byla distální zlomenina fibuly klasifikována jako typ Weber C, ve 2 případech jako typ Weber B.
Poranění mediálních struktur: V této oblasti vznikají zlomeniny mediálního malleolu (MM), ruptury lig. deltoideum (LD) nebo kombinace obou lézí. Vzácně zůstanou mediální struktury (MS) intaktní [2,34,42]. Zastoupení jednotlivých poranění je udáváno různě (Tab. 1). Kašper, et al. [3] nalezli u 70 pacientů poranění LD v 51 %, zlomeninu MM v 39 % a v 10 % případů byly MS neporaněny. Intaktní MS u MZ zaznamenali Madhusudhan, et al. [31], Choropoulos, et al. [34] a van Wessem, et al. [40], každý po 1 případu, Dietrich, et al. [41] ve 2 případech. Morris, et al. [22] zjistili na MR rupturu povrchové části LD u všech 5 vyšetřovaných pacientů, intaktní hlubokou část LD u 1 pacienta, parciální rupturu hluboké části LD rovněž u 1 pacienta a kompletní rupturu LD u 3 pacientů.
Tab. 1. Základní publikace o Maisonneuveho zlomenině
Tab. 1: Basic dates concerning Maisonneuve fracture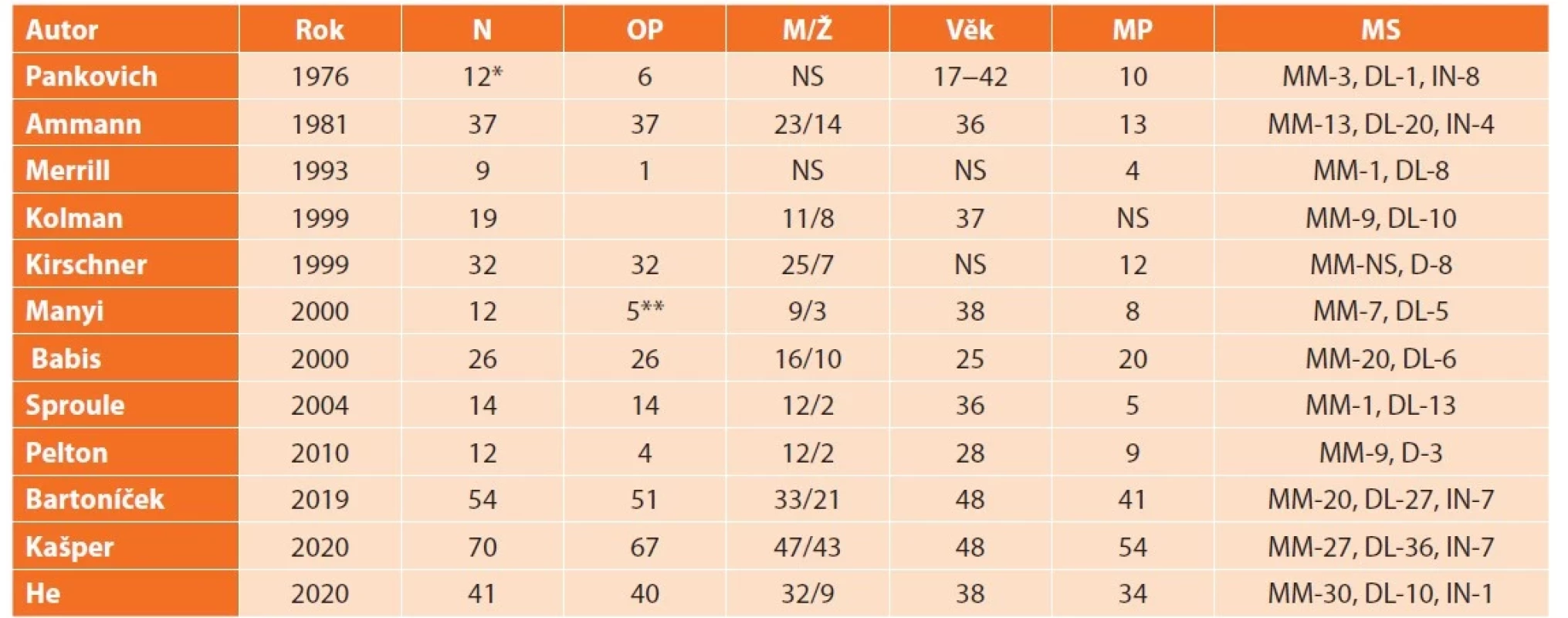
Vysvětlivky: N – počet pacientů, Op – počet operovaných pacientů, M/Ž – muži/ženy, MP – zlomeniny malleolus posterior, MS – poranění mediálních struktur, MM – zlomenina malleolus medialis, DL – ruptura deltového vazu, IN – intaktní MS, NS – nespecifikováno, * – pouze pacienti se zlomeninou fibuly, ** – není přesně uvedeno.
Notes: N – number of patients, OP – number of operated patinents, M/Ž – males/fmeales, MP – fractures of the posterior malleolus, MS – injury of medial stractures, MM – fracture of the medial malleolus, DL – rupture of the deltoid ligament, IN – intact MS, NS – not specified, * – only patients with fibular fracture, ** – not accurately specified, věk – age, rok – age of publication.Zlomeniny MM postihovaly v některých případech pouze colliculus anterior (CA), většinou se však vyskytovaly bikolikulární zlomeniny vnitřního kotníku [3,4]. U zlomenin CA může být současně poraněna i tibiotalární (hluboká) část LD a vzniká tak kombinované, osteoligamentózní poranění.
Zlomeniny zadního malleolu: Zlomenina malleolus posterior (MP) se u MZ vyskytuje podle recentních CT studií v 77 % až 83 % případů [2–4]. To je mnohem více, než je udáváno u luxačních zlomenin hlezna obecně [56,57]. Např. Jehlička, et al. [56] zaznamenali zlomeninu MP u 46 % všech zlomenin typu Weber B a C. Kašper, et al. [3] hodnotili i typ zlomeniny MP podle CT klasifikace Bartoníčka-Rammelta (B-R) [62,63]. Typ 1 (extraincisurální) našli v 15 %, typ 2 (posterolaterální) v 50 %, typ 3 (dvoufragmentový s postižením mediálního kotníku) v 29 % a typ 4 (velký triangulární fragment) v 6 % případů. Tato distribuce přibližně odpovídá výskytu zlomenin MP u všech trimalleolárních zlomenin [62].
Poranění vazů tibiofibulární syndesmózy a membrana interossea: Všichni autoři s výjimkou Bonina [11] se shodují, že u MZ je vždy poraněno LTFA a LTFI. Kostním ekvivalentem poranění LTFA může být avulze Tillaux-Chaputova hrbolu [3,31]. Kašper, et al. [3] ji zaznamenali v 9 (13 %) ze 70 případů.
Názory na poranění lig. tibiofibulare posterius (LTFP) a MI se různí. Ruptura MI až do výše zlomeniny na fibule byla pod vlivem Weberovy učebnice [12] a AO literatury [64,65] považována za konstantní součást MZ [16,43]. Toto tvrzení zpochybnili někteří autoři [4,22,26,60]. Morris, et al. [22] zaznamenali na MR poranění MI u 4 z 5 pacientů, a to pouze do výše 6 cm nad kloubní štěrbinou hlezna. Proximálněji už MR skeny nezasahovaly. Manyi, et al. [26] v MR studii zahrnující 12 pacientů s MZ nalezli roztržení MI vždy, ale pouze v její distální třetině, přesněji maximálně do výše 11 cm nad kloubní plochou hlezna. Nielson, et al. [60] v r. 2004 vyšetřili 73 zlomenin hlezna MR a zjistili, že „The level of fibular fracture does not correlate reliably with the integrity or extent of the interosseous membrane tears identified on MRI in operative ankle fractures“. He, et al. [4] vyšetřili MR 33 pacientů s MZ. Své nálezy však neprezentovali jednoznačně. U většiny pacientů byla MI roztržena v distální části v délce 6 až 9 cm. Autoři mimo jiné uváděli, že „… the rupture of the IOM was also present near the fibular fracture with intact IOM between the proximal and distal ruptures in some patients“. Recentně He, et al. [61] vyšetřili 15 pacientů s MZ pomocí MR. Zjistili, že v oblasti hlezna byla MI roztržena v úseku 8 cm (4–12 cm), pak až v oblasti zlomeniny fibuly, a to v rozsahu 7 cm (4–9 cm). Ve své střední části byla MI vždy intaktní. Obdobnou zkušenost jsme učinili u 2 našich pacientů s MZ. Všechny zmíněné studie uvádějí, že hodnotit poranění MI na MR není zcela jednoduché a vyžaduje značnou zkušenost.
Poranění LTFP nebylo v artroskopické studii Yoshimury, et al. [29] zaznamenáno u žádného ze 4 operovaných pacientů, autoři se však nezmínili o poranění MP. Naopak Morris, et al. [22] prezentovali v souboru 5 pacientů 3 případy s intaktním LTFP, 1 případ s parciální rupturou a 1 případ s kompletní rupturou vazu. Avšak ani tito autoři nediskutovali případné poranění MP. Hinds, et al. [38] popsali na MR intaktní LTFP, ale vždy byla přítomna zlomenina MP. Tento případ ukazuje na fakt, že právě zlomenina MP je kostním ekvivalentem ruptury LTFP. Kombinace ruptury LTFP a zlomeniny MP nebyla dosud v literatuře popsána.
Postavení distální fibuly v incisura fibularis tibiae: Recentní CT studie prokázaly výraznou variabilitu vzájemného vztahu obou kostí v oblasti incisury [2,3], (Obr. 2). Kašper, et al. [3] studovali postavení distální fibuly v incisuře tibie na axiálních CT skenech u 59 pacientů 3–4 mm nad kloubní plochou distální tibie, kde je incisura fibularis tibiae nejhlubší [66]. V 15 případech byl prostor mezi fibulou a incisurou rozšířen pouze minimálně, a to do 2 mm (měřeno v centru incisury), v 15 případech o více než 2 mm s mírnou zevní rotací fibuly, ve 25 případech bylo rozšíření spojeno s výraznou zevní rotací fibuly. Ve 2 případech Bosworthovy zlomeniny došlo k dorzální dislokaci distálního fragmentu fibuly z incisury a jeho zachycení na dorzální ploše distální tibie. Ve 2 případech vznikla kompletní diastáza tibiofibulární vidlice s vklíněním talu mezi obě kosti (logsplitter injury). Obdobný případ tibiofibulární diastázy popsali Downey, et al. [39]. Analýza Kašpera, et al. [3] ukázala, že s postupným rozšířením tibiofibulární štěrbiny narůstá zevní rotace fibuly.
Obr. 2. MZ na CT
Rozšíření tibiofibulární vidlice (červená šipka) a zevní rotace distální fibuly svědčí o ruptuře lig. tibiofibulare anterius a lig. tibiofibulare interosseum, rozšíření „medial clear space“ (bílá šipka) je známkou ruptury hluboké porce lig. deltoideum, fibulotalární artikulace je intaktní. a – frontální sken, b – transverzální sken 5 mm nad kloubní štěrbinou ukazuje odlomení MP typ 2 B-R klasifikace, c – transverzální sken 5 mm pod kloubní štěrbinou ukazuje rozšíření „medial clear space“.
Fig. 2: MF on CT
Widening of the tibiofibular mortise (red arrow) and external rotation of the distal fibula indicate rupture of the anterior tibiofibular and the interosseous tibiofibular ligaments; widening of the “medial clear space” (white arrow) is a sign of rupture of the deep part of the deltoid ligament; fibulo-talar articulation is intact. a – frontal scan, b – axial scan 5 mm above the joint line shows avulsion of MP of type 2 of B-R classification, c – axial scan 5 mm below the joint line shows widening of the “medial clear space”.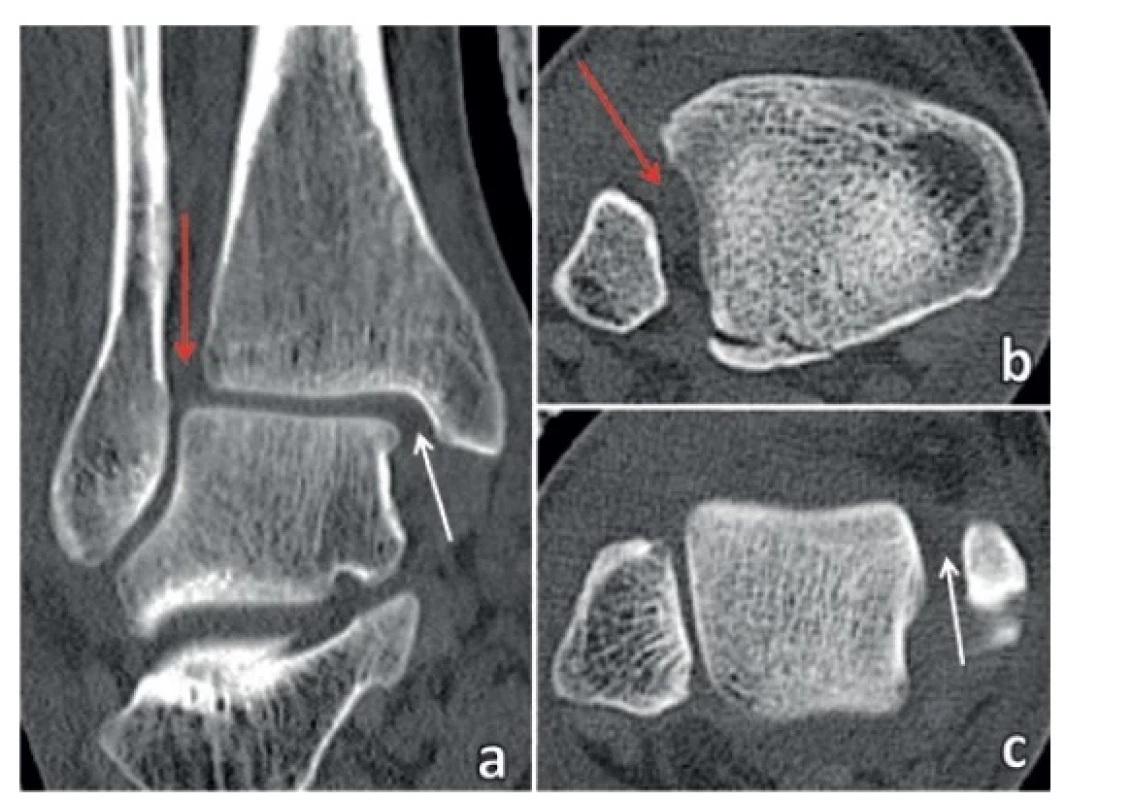
Poranění fibulárních postranních vazů: Morris, et al. [22] nalezli na MR rupturu lig. fibulotalare anterius u všech 5 vyšetřovaných pacientů, rupturu lig. fibulocalcaneare u 3 z 5 pacientů a rupturu lig. fibulotalare posterius u 1 z 5 případů. Charopoulos, et al. [34] popsali na základě MR parciální rupturu lig. fibulotalare anterius u pacienta s MZ, kdy došlo i ke zlomenině MP, ale mediální struktury zůstaly intaktní. Hinds, et al. [38] zaznamenali obdobný případ, pouze ruptura lig. fibulotalare anterius diagnostikovaná MR byla kompletní. My jsme v jednom případě zjistili poranění tohoto vazu peroperačně.
Fibulo-talární vztah: Proximální posun (zkrácení) fibuly a porušení tzv. Weberova kruhu (Obr. 3) je považováno za jeden z příznaků zlomenin typu Weber C včetně MZ [67]. Tento fakt je však diskutabilní. Vzájemný vztah kloubní plochy fibulárního malleolu a laterální kloubní plochy kladky talu (tzv. lateral gutter) je zabezpečen systémem tří fibulárních vazů. Až na výše uvedené výjimky jsou tyto vazy u MZ intaktní a udržují normální vztah mezi distální fibulou a zevní plochou kladky talu. Talus a distální fragment fibuly tak tvoří jeden celek, kdy je zachována kongruence obou kloubních ploch, a to i v případě Bosworthovy zlomeniny nebo tibiofibulární diastázy. Pokud horní plocha kladky talu artikuluje s kloubní plochou distální tibie v anatomickém postavení, nemůže dojít k proximálnímu posunu fibuly. To je možné pouze tehdy, dojde-li k laterálnímu posunu a valgóznímu sklonu kladky talu. Tato dislokace vzniká především v případě kompletní ruptury LD. Bikolikulární zlomeniny MM kladky talu jsou u MZ většinou dislokované minimálně [2].
Obr. 3. Fibulo-talární vztah (lateral gutter)
(a – tradiční Weberovo schéma demonstrující proximální posun fibuly (šipka), b – nestabilní pronačně-everzní MZ s laterálním posunem talu, rupturou lig. deltoideum a rozšířením tibio-fibulární vidlice, c – stabilní supinačně-everzní MZ se zlomeninou colliculus anterior, hluboká porce lig. deltoideum je zřejmě intaktní, talus zůstává v anatomické pozici vzhledem k distální tibii. U obou zlomenin je zachován normální fibulo-talární vztah.)
Fig. 3: Fibulo-talar relationship (lateral gutter)
(a – traditional Weber scheme demonstrating the proximal shift of the fibula (arrow), b – an unstable pronation- -eversion Maisonneuve fracture with lateral shift of the talus, rupture or the deltoid ligament and widening of the tibiofibular mortise, c – a stable supination-eversion MF with a fracture of the anterior colliculus; the deep portion of the deltoid ligament is obviously intact, the talus remains in the anatomical position in relation to the distal tibia. Both fractures show a preserved normal fibula-talar relationship.)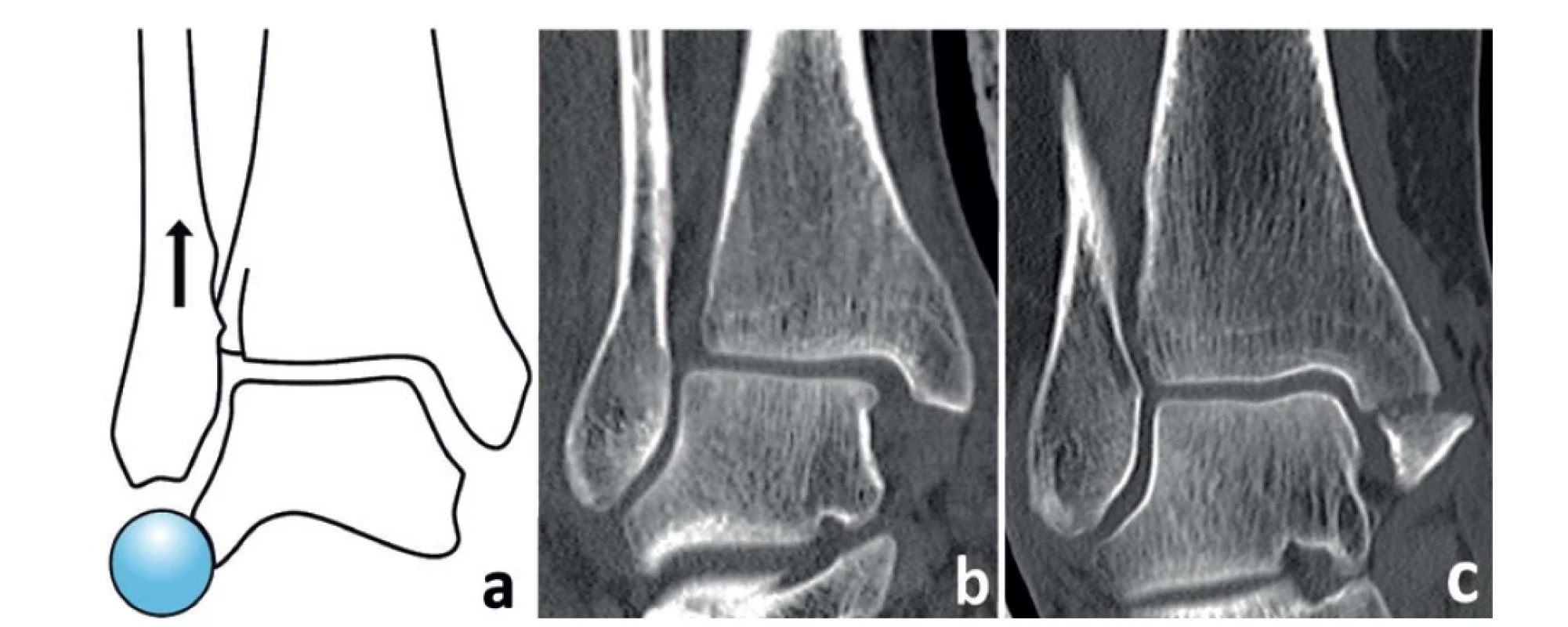
Další přidružená poranění: Osteochondrální fraktura kladky talu byla popsána několika autory [3,4,29,32,42]. V 6 případech byla léze lokalizována mediálně, v 1 případě laterálně [3,4,29,32]. Tyto léze byly diagnostikovány pomocí CT [4], MR nebo artroskopicky [29,32]. Rofrano, et al. [42] nalezli osteochondrální poranění u 11 ze 13 případů MF, v 9 případech pouze na talu, ve 2 případech současně na talu i na tibii. Smith, et al. [28] popsali interpozici osteochondrálního fragmentu v tibiofibulární vidlici, zřejmě z laterální části pilonu. Kompresi laterální části kloubní plochy tibie v oblasti incisura fibularis tibiae popsali Bartoníček, et al. [2].
Mechanismus poranění
Jako první se tímto problémem zabýval Pankovich [13] a popsal celkem pět fází vzniku MZ:
1) Ruptura LTFA nebo avulzní zlomenina jeho úponu s poraněním LTFI.
2) Zlomenina zadní hrany tibie nebo ruptura LTFP.
3) Ruptura anteromediální části kloubního pouzdra nebo avulzní zlomenina jeho úponu.
4) Zlomenina proximální třetiny fibuly.
5) Ruptura deltového vazu nebo zlomenina vnitřního malleolu.
Význam anteromediální části kloubního pouzdra pro stabilitu zůstává nejasný. Autor ho mohl zaměnit s přední, tibionavikulární částí LD.
Recentní studie uznávají na základě Lauge-Hansenovy klasifikace [68] dva mechanismy vzniku MZ. Každý z nich má celkem čtyři stadia [69].
Pronačně-everzní (zevně rotační) mechanismus:
I. stadium – poranění MS (MM, LD),
II. stadium – ruptura LTFA, LTFI a distální část MI,
III. stadium – spirální zlomenina proximální fibuly,
IV. stadium – ruptura LTFP nebo zlomenina MP.
Supinačně-everzní (zevně rotační) mechanismus:
I. stadium – ruptura LTFA, LTFI a distální část MI,
II. stadium – spirální zlomenina proximální fibuly,
III. stadium – ruptura LTFP nebo zlomenina MP,
IV. stadium – poranění MS (mediální malleolus, deltový vaz).
Většina autorů se domnívá, že MZ vzniká pronačně-everzním (P-E) mechanismem. Ten však není schopen objasnit případy, kdy mediální struktury zůstaly intaktní. To lze vysvětlit pouze působením supinačně-everzního (S-E) mechanismu.
K MZ dochází již ve II. stadiu S-E mechanismu nebo ve III. stadiu P-E mechanismu. Oba tyto mechanismy dobře korespondují s výše uvedeným popisem pathoanatomických změn včetně osteochondrálních zlomenin kladky talu a komprese laterální části pilonu tibie. Ruptura MI až do výše zlomeniny na fibule není nutná. Merrill [19] to vysvětlil následovně: „… the IOM is a fascial structure connecting tibia and fibula in one plane… also, because of its liner insertion IOM affords little rotational control to the fibula, and can remain intact while fibula rotates.“ Sekvence stadií S-E mechanismu vysvětluje, proč v některých případech MZ zůstávají mediální struktury intaktní.
Problém představuje poranění fibulárních vazů popsané především Morrisem, et al. [22] a některými dalšími autory [34,38]. Tyto léze by šlo vysvětlit dvojitým mechanismem, kdy supinací a addukcí dochází nejdříve k poranění fibulárních vazů a následně přechází addukční násilí na zevně rotační s typickou sekvencí poranění. V každém případě vyžaduje poranění fibulárních vazů u MZ další studium. Obtížné je vysvětlit i mechanismus dvojité MZ. Svoji roli v úrazovém mechanismu může hrát i kvalita (elasticita) kosti. Poranění hlezna bez zlomeniny fibuly jsou totiž typická především pro mladší pacienty, většinou do 30 let [70].
Principy léčby
Většina autorů považuje MZ za nestabilní poranění, které je nutné operovat [1]. Pouze Bonin [11], Merrill [19] a Dietrich, et al. [41] doporučili konzervativní léčbu. Merrill [19] ošetřoval 9 pacientů, z toho u 8 aplikoval krátký (6 pacientů) nebo dlouhý (2 pacienti) sádrový obvaz po dobu 4 až 6 týdnů. Pouze 1 pacient byl operován. Kontrola v průměru 2 roky po úrazu prokázala výborný výsledek u 6 pacientů, dobrý u 2 a uspokojivý u 1 pacienta. V současné době je konzervativní léčba u MZ indikována pouze u nedislokovaných stabilních zlomenin vzniklých S-E mechanismem, kdy mediální struktury zůstaly intaktní [1,3,4]. Dietrich, et al. [41] léčili úspěšně takovéto 2 pacienty, přestože u nich došlo k odlomení MP.
V případě operační léčby byl kladen hlavní důraz na perkutánní stabilizaci tibiofibulární vidlice jedním či dvěma syndesmálními šrouby bez revize přední části tibiofibulární syndesmózy [12,63,64,71]. V současné době je nejdůležitější otázka přesné repozice distální fibuly do tibiální incisury, nejlépe za kontroly zraku [24,72,73]. Komplexní náhled na ošetření všech lézí, zejména rekonstrukci incisury, pokud byla výrazněji poškozena odlomením většího fragmentu MP, však chybí [1]. MZ zahrnuje řadu poranění, která je nutno identifikovat (nejlépe pomocí CT) a následně zvážit způsob jejich ošetření:
– zlomenina fibuly a její malpozice v incisura fibularis,
– zlomenina MM,
– ruptura LD,
– zlomenina MP,
– poranění LTFA,
– poranění LTFP.
U jednotlivých zlomenin je třeba zhodnotit stupeň dislokace a velikost fragmentu, resp. kloubní plochy, kterou nese.
Zlomenina fibuly a její malpozice v incisura fibularis: Typickou dislokací zlomeniny proximální fibuly u MZ je zevní rotace, což je dáno mechanismem poranění. Tolik diskutované zkrácení fibuly dosahuje maximálně 1 až 2 mm a je způsobeno laterálním posunem a valgózním sklonem kladky talu. Zlomenina fibuly u MZ není indikována k osteosyntéze z řady důvodů. Jako hlavní je udáváno riziko poranění n. peroneus communis. Klíčovým krokem v léčbě je anatomická repozice fibuly do incisury. Tato repozice však bývá obtížná, zvláště je-li odlomen MP nesoucí větší část incisury. Tibiofibulární štěrbina v oblasti incisury je u MZ na CT transverzálních řezech rozšířena, zejména v přední části, což je dáno zevní rotací distální fibuly. Proto musí být součástí repozice distální fibuly její derotace do neutrálního postavení.
Zlomenina MM: Dislokované zlomeniny je nutno reponovat a fixovat. Tyto zlomeniny se však liší velikostí fragmentu. V případě bikolikulární zlomeniny nese odlomený fragment kompletní tibiální úpon LD, tedy včetně jeho tibiotalární (hluboké) porce, která spojuje MM s kladkou talu. Ta je na zevní straně spojena fibulárními vazy s distální fibulou. To znamená, že při repozici a fixaci bikolikulárního fragmentu MM dochází i k repozici kladky talu vzhledem ke kloubní ploše distální tibie. Prostřednictvím kladky talu je ovlivněno i postavení distální fibuly, která je ke kladce fixována fibulárními vazy (Obr. 4).
Obr. 4. Význam repozice a fixace bikolikulární zlomeniny vnitřního kotníku pro repozici talu „pod“ distální tibii
(a – MZ s laterální subluxací talu, fragment vnitřního kotníku zůstává ve spojení s kladkou talu díky intaktní hluboké porci lig. deltoideum, b – po repozici a fixaci vnitřního kotníku je obnoven normální tibiotalární vztah, c – po repozici distální fibuly je obnovena kongruence ve všech částech kloubní štěrbiny.)
Fig. 4: Importance of reduction and fixation of a bicollicular fracture of the medial malleolus for reduction of the talus “below” the distal tibia
(a – Maisonneuve fracture with lateral subluxation of the talus, fragment of the medial malleolus preserves its connection with the talar dome thanks to the intact deep part of the deltoid ligament, b – reduction and fixation of the medial malleolus restore a normal tibiotalar relationship, c – reduction of the distal fibula restores congruence in all parts of the joint line.)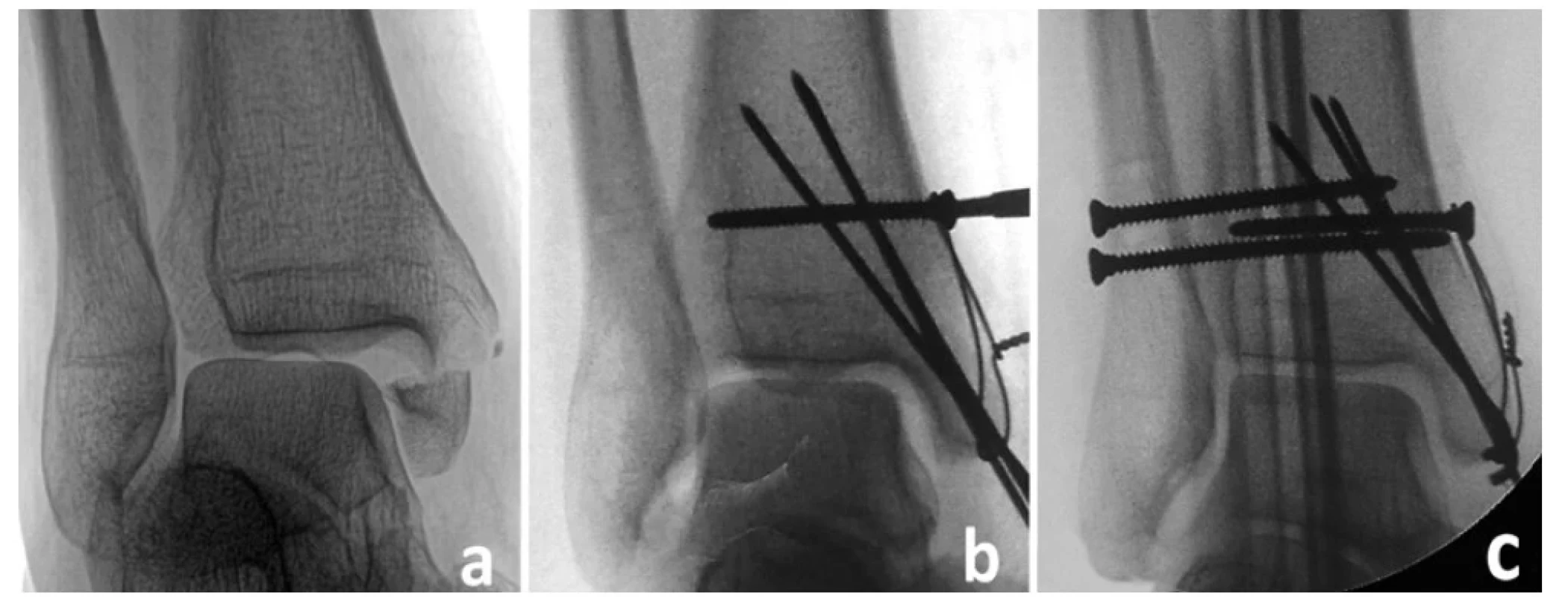
Zcela jiná je situace u zlomeniny předního kolikulu. Odlomený fragment nese pouze úpon přední (subtalární) části LD. Tato část vazu, někdy považovaná za anteromediální část pouzdra [13], však nemá žádné spojení s talem. Proto repozice a fixace CA postavení talu neovlivní. Zlomenina CA může být izolovaná nebo spojena s rupturou zadní, tibiotalární (hluboké) části LD. V tomto případě vzniká kombinované osteoligamentózní poranění MS.
Ruptura LD: Kompletní ruptura LD se obvykle projeví rozšířením „medial clear space“ (tzv. medial gutter) na více než 4 mm (viz Obr. 2). Názory na ošetření kompletní ruptury LD se různí [74]. Většinou převládá názor, že otevřená revize a sutura vazu není nutná, pokud je po ošetření fibuly „medial clear space“ normální. Pokud interpozice vazu představuje repoziční překážku, je indikována jeho otevřená revize.
V některých případech MZ mohou vznikat i parciální léze LD, kdy je přítomna ruptura pouze jeho přední subtalární části (anteromedial capsule), zadní tibiotalární porce však zůstane intaktní a stabilizuje talus vůči MM. Naopak při zlomenině CA je přední část LD intaktní, ale může být poraněna jeho zadní, tibotalární část.
Zlomenina MP: Toto poranění se vyskytuje přibližně v 80 % případů a má významný vliv na stabilitu MZ i její ošetření. Fragment MP nese až na některé výjimky (typ I B-R klasifikace) celý nebo téměř celý tibiální úpon LTFP. Velikost fragmentu MP je variabilní a závisí na ní velikost odlomené kloubní plochy distální tibie (pilonu) a současně, což je velmi důležité, i incisura fibularis. Repozicí a fixací MP lze obnovit nejen tibiotalární kongruenci a stabilitu, ale částečně stabilitu tibiofibulární vidlice a integritu incisury (Obr. 5), [75,76]. Proto má zásadní význam předoperační CT k posouzení velikosti a dislokace fragmentu MP.
Obr. 5. Význam rekonstrukce incisura fibularis tibiae pro úspěšnou repozici distální fibuly
(a – CT transverzální řez ukazuje odlomení malleolus posterior nesoucího zadní třetinu incisury, b – repozici fibuly předcházela repozice a fixace malleolus posterior z posterolaterálního přístupu, následně provedena anatomická repozice distální fibuly.)
Fig. 5: Importance of reconstruction of the fibular notch for a successful reduction of the distal fibula
(a – CT axial scan shows avulsion of the posterior malleolus carrying the posterior third of the notch, b – reduction of the fibula was preceded by reduction and fixation of the posterior malleolus from the posterolateral approach, and followed by anatomical reduction of the distal fibula.)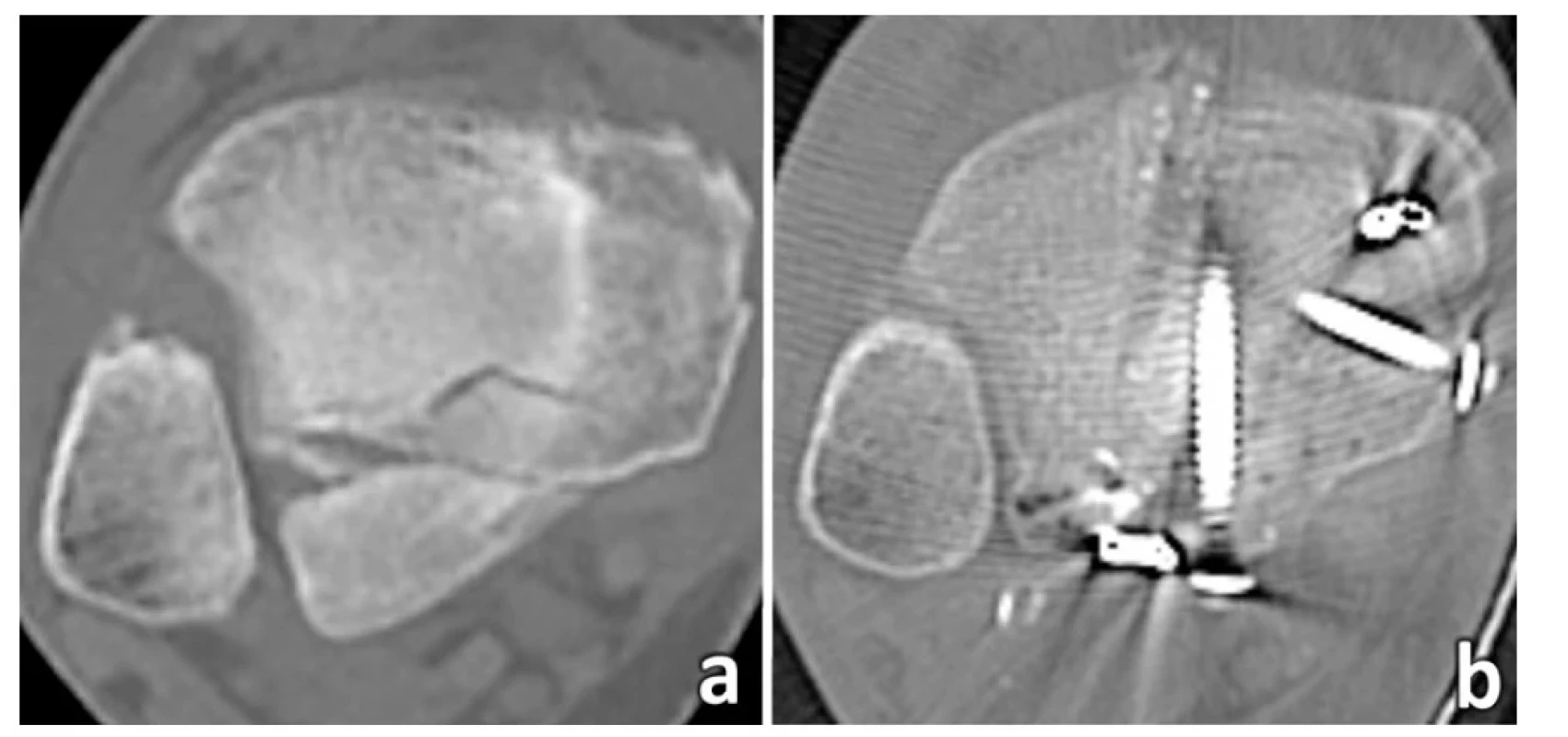
Ruptura LTFP: Toto poranění destabilizující tibiofibulární vidlici se však nevyskytuje příliš často, neboť v 80 % MZ dochází místo něj k odlomení MP. Ve zbývajících 20 % nemusí k poranění LTFP vždy dojít. Intaktní vaz působí při zevně rotační dislokaci distální fibuly v incisuře jako pant (hinge). Kombinace zlomeniny MP a LTFP nebyla dosud zaznamenána [77]. Pokud k ruptuře vazu dojde, není to indikace k jeho revizi a sutuře.
Ruptura LTFA: Toto poranění je standardní součástí MZ a umožňuje zevní rotaci fibuly a rozšíření přední části tibiofibulární vidlice. Na jeho ošetření jsou různé názory. Pokud je prováděna zavřená repozice distální fibuly do incisury a perkutánní stabilizace syndesmálním šroubem, nelze vaz revidovat a ošetřit. U otevřené repozice je doporučována sutura vazu. Ta je však pouze adaptační a takto ošetřený vaz nemůže táhnout zevně rotovanou distální fibulu do anatomického postavení nebo toto postavení udržet. To je možné pouze v případě odlomení Tillaux-Chaputova hrbolu (typ 2 a 3 Rammeltovy klasifikace [59]), kdy intaktní LTFA je vytrženo z tibie s dostatečně velkým kostním fragmentem umožňujícím jeho fixaci šroubem.
Operační technika
Základní principy operační techniky u MZ jsou stejné jako u všech luxačních zlomenin hlezna. Nejdříve je třeba identifikovat všechna potenciální poranění, určit poranění indikovaná k operačnímu ošetření, stanovit sekvence jednotlivých fází ošetření a zvolit vhodný operační přístup(y), což ovlivňuje polohu pacienta.
Identifikace lézí: Kostní léze jsou patrné již na rtg snímcích, jejich přesnou anatomii ukáže CT. Vazivové léze jsou diagnostikovány nepřímo podle vzájemného vztahu jednotlivých kostí na rtg snímcích či na CT (medial clear space, tibio-fibular clear space), popřípadě je zjistíme peroperačně (zevně-rotační test na LD a hákový test stability tibiofibulární vidlice).
Nutnost operačního ošetření jednotlivých lézí: Repozici a stabilizaci fibuly provádíme vždy, totéž platí pro dislokované zlomeniny mediálního malleolu. U zlomenin MP záleží na typu a jeho dislokaci. Typ 1 B-R klasifikace nerevidujeme. U typu B-R 2 představuje hlavní profit částečné obnovení stability tibiofibulární vidlice a u větších fragmentů i obnovení integrity incisury. U většiny zlomenin typu B-R 3 a všech zlomenin typu B-R 4 to je rekonstrukce incisury, kloubní plochy distální tibie a tibiotalární kongruence a stability. Revize a sutura LD je nutná jen v případě, že vaz tvoří repoziční překážku. Revize a sutura LTFP není nutná. LFTA a LTFI bychom měli revidovat vždy, když provádíme otevřenou repozici distální fibuly do fibulární incisury. Někdy lze nalézt v prostoru incisury drobný osteochondrální fragment, většinou vylomený z MP. Ten je třeba odstranit. U poranění LTFA můžeme provést adaptační suturu, pokud je možná. Repozice a fixace Chaputova hrbolu je indikována vždy, když to dovolí velikost fragmentu [78].
Sekvence jednotlivých fází: Téměř všichni autoři začínají repozicí a fixací fibuly [24,73]. To nemá logické důvody. Fibulu je nutno reponovat do „intaktní“ incisury. Zvláště u dislokovaných zlomenin MP typu 3 a 4 B-R klasifikace bývá odlomena až dorzální polovina incisury. Proto je nutné obnovit nejdříve její integritu. Repozici distální fibuly by měla rovněž předcházet repozice a fixace bikolikulárních zlomenin MM. Reponovaný MM táhne prostřednictvím LD kladku talu do anatomického postavení vzhledem k distální tibii. Distální fibula díky integritě fibulárních vazů následuje talus směrem mediálním a dochází tak k její částečné repozici do incisury. V případě zlomeniny pouze CA tato výhoda odpadá a poranění je lépe ošetřit až po repozici a fixaci fibuly.
V případě současné zlomeniny MP a bikolikulární zlomeniny MM vzniká otázka, co ošetřit dříve. To záleží na pathoanatomii obou poranění a volbě operačních přístupů. Zlomeniny MP typu 2 je nutné ošetřit z posterolaterálního přístupu, rovněž typ 4 se lépe ošetřuje z posterolaterálního přístupu. Zlomeniny typu B-R 3 zasahující do colliculus posterior MM je někdy nutné revidovat z obou přístupů. Zde jsou výhodné 3D CT rekonstrukce dávající jasnou představu o anatomii obou zlomenin a jejich vzájemném vztahu. Z posteromediálního přístupu lze fixovat nejen frakturu MM, ale i některé zlomeniny MP typu 3 a 4, i když je to někdy velmi obtížné. Na tyto situace neexistuje jednotný přístup, vždy záleží na zkušenosti chirurga.
Přístupy a poloha pacienta: Revize přední části syndesmózy a otevřená repozice vyžadují anterolaterální přístup (poloha na zádech), revize MP především typu 2 a 4 B-R klasifikace posterolaterální přístup v semi-pronační či pronační (poloha na břiše) pozici. Ošetření MM nebo LD provádíme z mediálního či posteromediálního přístupu. Oba přístupy jdou provést v poloze na zádech či méně pohodlné poloze na břiše.
Jednotlivé techniky: Bez ohledu na pořadí je třeba, aby ošetření každého z poranění bylo technicky správně provedeno. Zásady osteosyntézy zlomenin MM jsou všeobecně známy [64,65]. Operační léčba zlomenin MP byla velmi detailně diskutována v recentní literatuře [75,76,79]. Paradoxně nejvíce mylných představ je spojeno s repozicí distální fibuly do incisury a její stabilizací.
Repozice distální fibuly vyžaduje intaktní incisuru. Proto je nutné provést repozici a osteosyntézu MP, pokud tento fragment nese více než jednu třetinu incisury. Teprve pak je možno přistoupit k repozici distální fibuly. Představa, že fibula bývá výrazně zkrácená, je mylná. Pokud eliminujeme laterální posun a valgózní sklon talu, je zkrácení minimální, neboť fibulo-talární artikulace (lateral gutter) je díky intaktním fibulárním vazům kongruentní. Hlavní problém představuje rotační dislokace přední fibuly obvykle spojená s její zadopřední translací.
V minulosti byla standardním postupem zavřená repozice a perkutánní fixace distální fibuly jedním či dvěma syndesmálními šrouby. CT studie však zjistily vysoké procento malpozice fibuly v incisuře, kdy na CT transverzálních řezech většinou perzistovala subluxace a malrotace fibuly (Obr. 6), [33,72]. Proto je dnes dávána přednost otevřené repozici z krátkého anterolaterálního řezu. Díky roztrženému LTFA můžeme kontrolovat oblast „tří rohů“, tj. Tillaux-Chaputův hrbolek, Wagstaffův hrbolek a laterální hrana kladky talu (Obr. 7). Tyto tři kloubní plochy musejí být kongruentní. Repozici lze provádět různým způsobem, tj. pomocí kleští, kostního háku, K-drátem nebo kombinací těchto nástrojů, vždy však za kontroly rtg zesilovače. Komprese tibiofibulární vidlice kleštěmi sama o sobě není schopná eliminovat zevní rotaci fibuly. To je možné provést pomocí K-drátu zavedeného do fibuly jako joystick. Doporučuje se provést i vnitřní rotaci nohy. Důležité je i postavení v hleznu. Při dorziflexi roztlačuje přední široká část kladky talu tibiofibulární vidlici a tlačí distální fibulu do zevní rotace. Naopak při plantiflexi široká přední část kladky talu vystupuje z vidlice, současně se napíná lig. fibulotalare anterius a táhne fibulu do vnitřní rotace. Pokud se domníváme, že jsme dosáhli anatomické repozice, fixujeme fibulu K-drátem k tibii. Následuje kontrola symetrie kloubní štěrbiny mezi tibiofibulární vidlicí a kladkou talu. Jakákoli asymetrie svědčí o nepřesné repozici. Důležité je přitom provádět kontrolu v přesné projekci na vidlici. Přínosná je kontrola zlomeniny proximální fibuly v obou projekcích. Pokud je přítomna výraznější dislokace, je to opět známka malpozice distální fibuly v incisuře. V poslední době se začalo využívat peroperační CT. Pokud je vše v pořádku, zavedeme dva syndesmální šrouby a pak odstraníme K-drát.
Obr. 6. Výsledek zavřené repozice distální fibuly do incisury s příliš vysoko zavedenými syndesmálními šrouby
(a – úrazový rtg snímek, b – rtg po operaci, c – CT transverzální skeny ukazující malpozici fibuly v incisure.)
Fig. 6: Result of closed reduction of the distal fibula into the fibular notch with syndesmotic screws inserted too high
(a – post-injury radiograph, b – postoperative radiograph, c – CT axial scans showing malposition of the fibula in the notch.)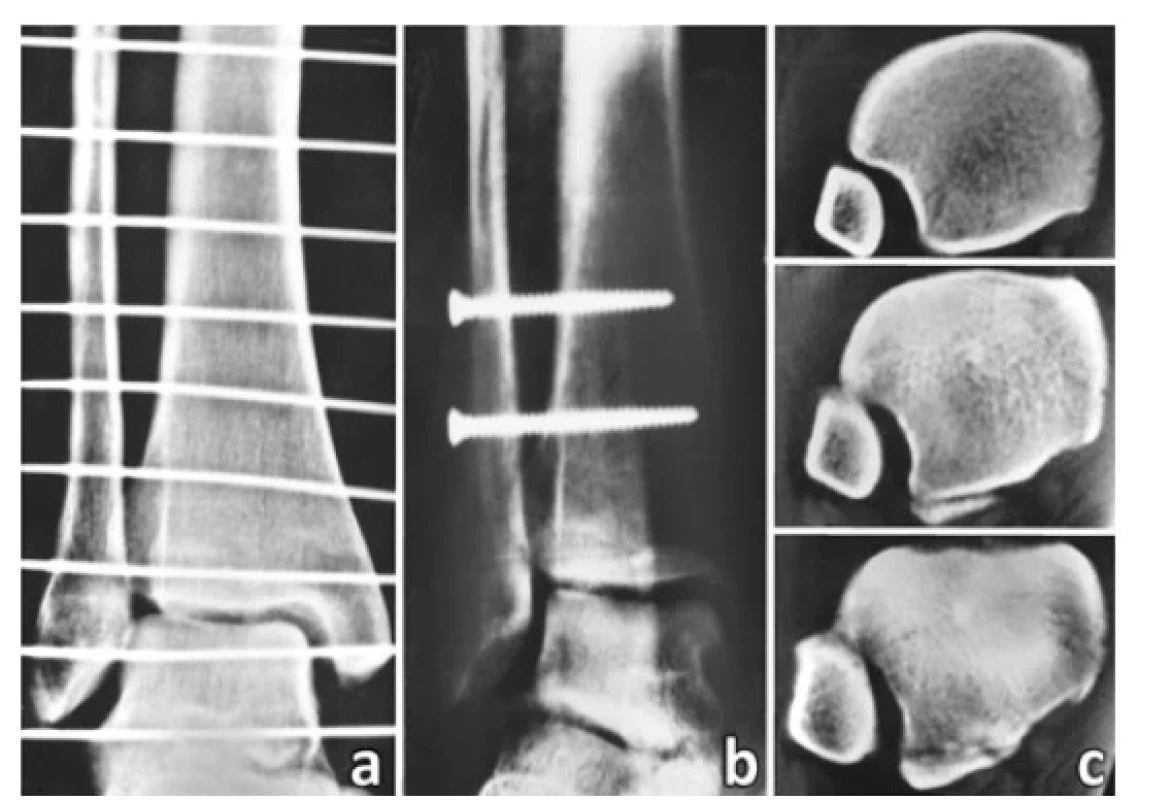
Obr. 7. Otevřená repozice distální fibuly do incisura fibularis tibiae
(a – anterolaterální přístup (Fi – projekce zevního kotníku), b – anatomický preparát, anterolaterální oblast pravého hlezna, c – oblast tří rohů, tj. Tillaux-Chaputova hrbolku, Wagstaffova hrbolku a laterální hrany kladky talu. Fi – fibula, Ti – tibie, Ta – talus.)
Fig. 7: Open reduction of the distal fibula into the fibular notch
(a – anterolateral approach (Fi – lateral malleolus projection), b – anatomical specimen, anterolateral region of the right ankle, c – “three corners” area, i.e., Tillaux-Chaput tubercle, Wagstaff tubercle and lateral crest of the talar dome. Fi – fibula, Ti – tibia, Ta – talus.)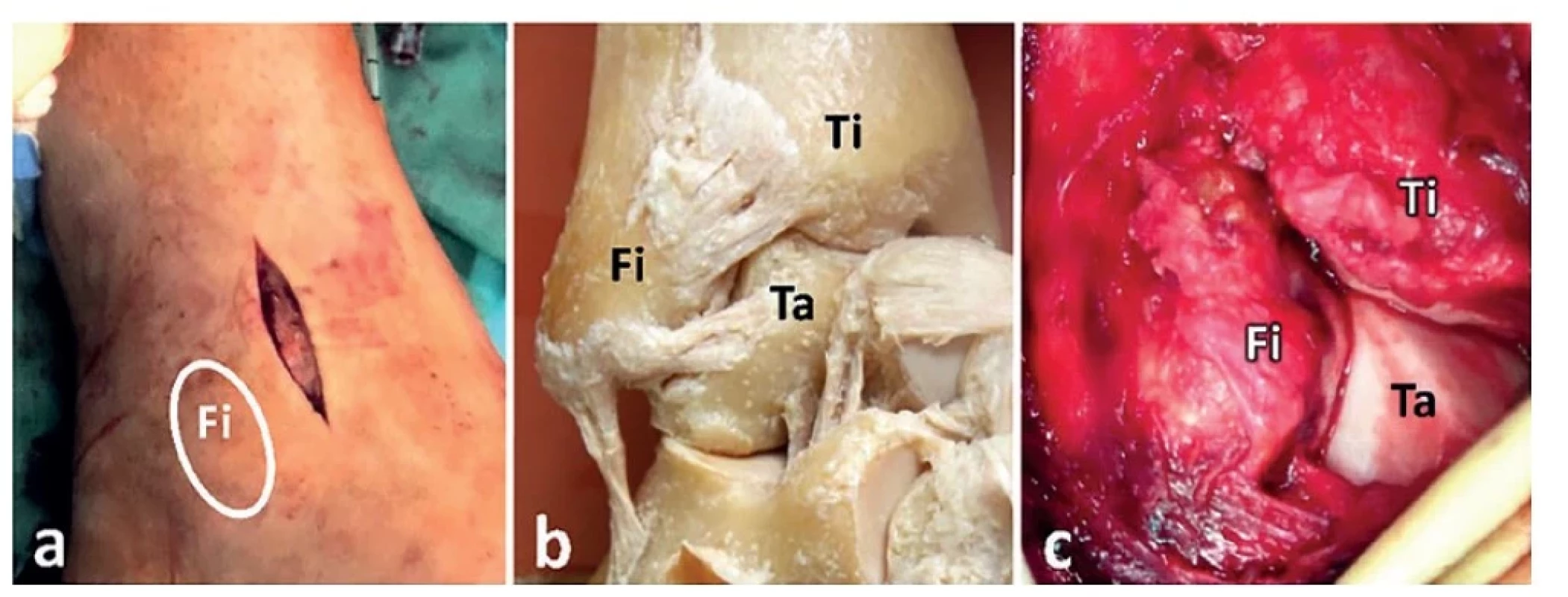
Velmi diskutovaným problémem je stabilizace fibuly syndesmálním šroubem(y), tj. jejich počet, průměr šroubu, tri - či tetrakortikální zavedení a výška zavedení [80,81]. V současné době jsou doporučovány dva 3,5mm tetrakortikálně zavedené šrouby, tyto detaily však nemají zásadní význam. Mnohem důležitější je korektní technika jejich zavedení, jak bylo již popsáno výše. S tím souvisí i výše a místo jejich zavedení [1,64].
Šrouby by měly procházet středem fibuly a středem konkavity distální tibie, tedy středem incisury (Obr. 8). V případě vysokého zavedení, tj. 4 cm a více nad kloubní štěrbinou, směřuje vrták proti konvexní hraně tibie (margo interosseus) a jeho špička může snadno sklouznout anteriorně či posteriorně. Následně zavedený šroub pak může způsobit malopozici distální fibuly v incisuře (Obr. 9), [64]. V případě nízkého zavedení, tj. 1,5 cm a níže nad kloubní štěrbinou, prochází syndesmální šroub přes recessus superior kloubní dutiny hlezna. Současně je třeba si uvědomit, že čím je syndesmální šroub situován níže, tím je stabilizace tibiofibulární vidlice rigidnější. Za optimální považujeme z anatomického hlediska zavedení obou šroubů v intervalu 2 až 4 cm nad kloubní štěrbinou hlezna (Obr. 10). Distální šroub by se měl vždy zavádět jako první. Šrouby by měly procházet středem fibuly, tj. distální šroub přes crista malleoli lateralis, proximální šrouby 2 mm dorzálně od ní [82]. Pokud je syndesmální šroub zaveden z anterolaterální či posterolaterální plochy distální fibuly, tj. před crista malleoli latearalis či za ní, neprochází středem fibuly a jeho trajektorie v tibii není optimální (viz Obr. 9).
Obr. 8. Správné zavedení syndesmálních šroubů na CT skenech
(a – proximální šroub je zaveden 4 cm nad kloubní štěrbinou, distální šroub 2,5 cm, b – transverzální sken v úrovni proximálního šroubu ukazuje jeho správnou trajektorii středem fibuly i středem incisury, c – transverzální sken v úrovni distálního šroubu demonstruje totéž.)
Fig. 8: Correct insertion of syndesmotic screws on CT scans
(a – the proximal screw is inserted 4 cm and the distal screw 2.5 cm above the joint line, b – axial scan on the level of the proximal screw shows its correct trajectory through the center of the fibula as well as the center of the fibular notch, c – axial scan on the level of the distal screw demonstrates the same.)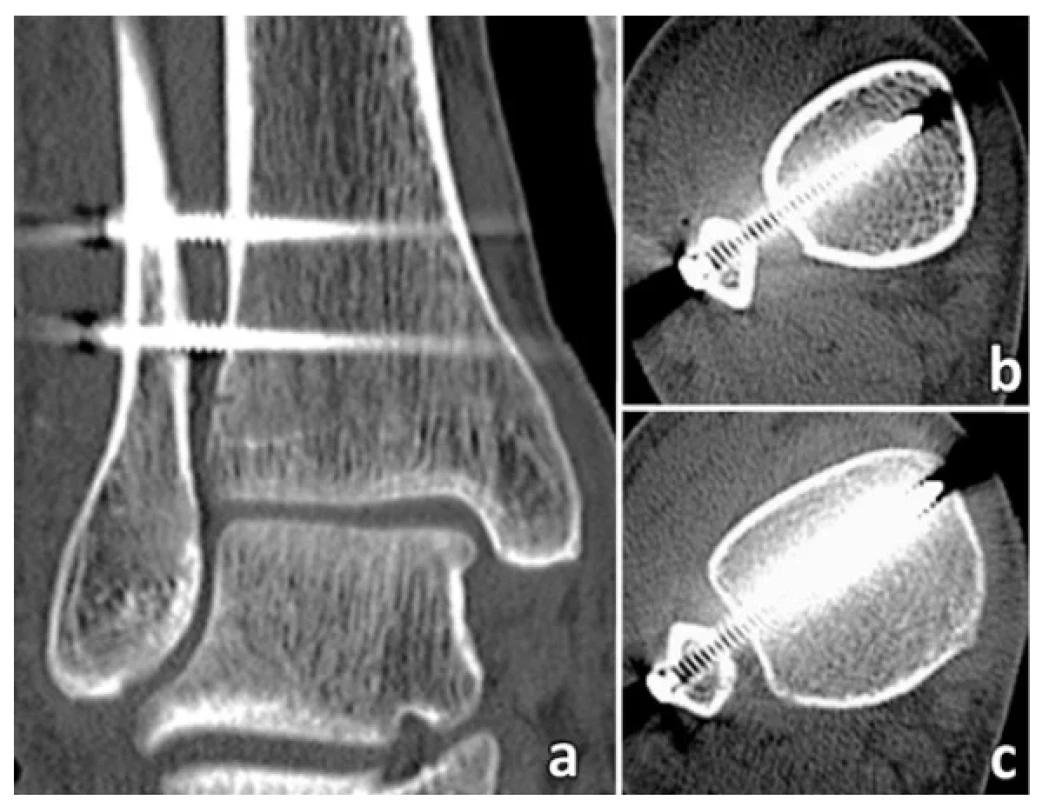
Obr. 9. Výsledek zavřené repozice a perkutánní stabilizace distální fibuly
(a – pooperační rtg snímek ukazuje příliš vysoko zavedené šrouby, b – na transverzálních CT skenech je patrná výrazná malpozice distální fibuly a zavedení distálního šroubu z posterolaterální plochy distální fibuly, červená šipka – crista malleoli lateralis.)
Fig. 9: Result of closed reduction and percutaneous stabilization of the distal fibula
(a – postoperative radiograph shows screws inserted too high, b – axial CT scans document a marked malposition of the distal fibula and insertion of the distal screw from the posterolateral surface of the distal fibula, red arrow – lateral malleolar crest.)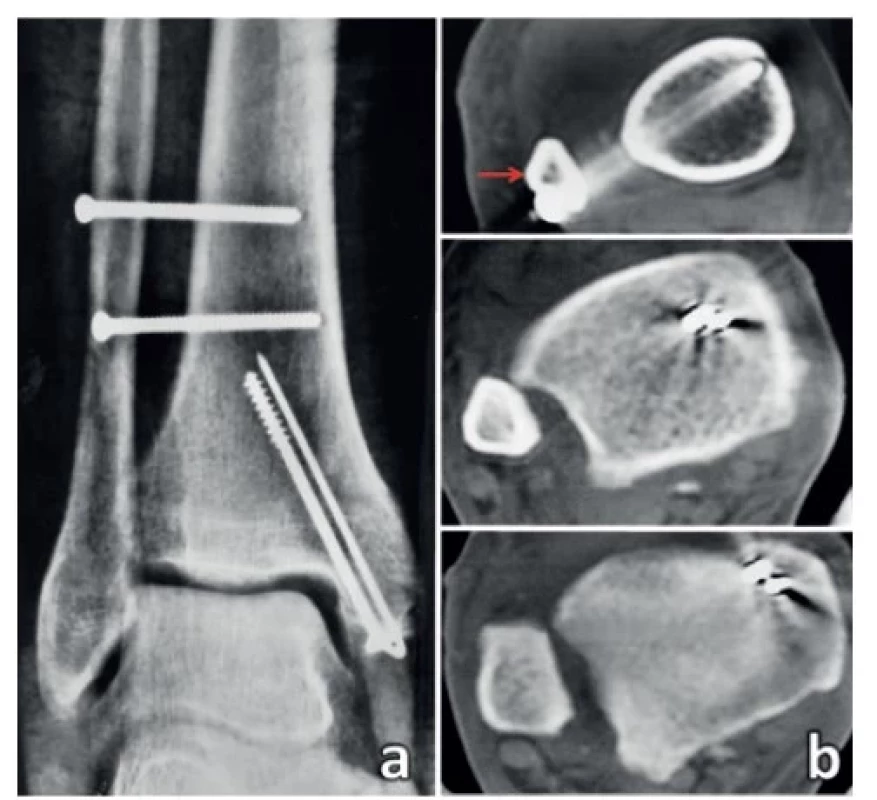
Obr. 10. Výška zavedení syndesmálních šroubů
(a – proximální šroub v ideální pozici, distální šroub v přijatelné poloze, i když je příliš nízko a prochází horní výchlipkou kloubní dutiny hlezna, z hlediska tibiofibulární vidlice je tato fixace více rigidní, b – ideální fixace tibiofibulární vidlice, c – oba šrouby jsou příliš vysoko, repozice fibuly není zřejmě zcela anatomická, jak ukazuje kontura kloubní štěrbiny.)
Fig. 10: The level of insertion of syndesmotic screws
(a – the proximal screw is placed in an ideal position, the distal screw in an acceptable position, although it is too low an passes through the superior recess of the ankle joint cavity, from the viewpoint of the tibiofibular mortise, this fixation is more rigid, b – ideal fixation of the tibiofibular mortise, c – both screws are too high, reduction of the fibula is obviously not quite anatomical as shown by the contour of the joint line.)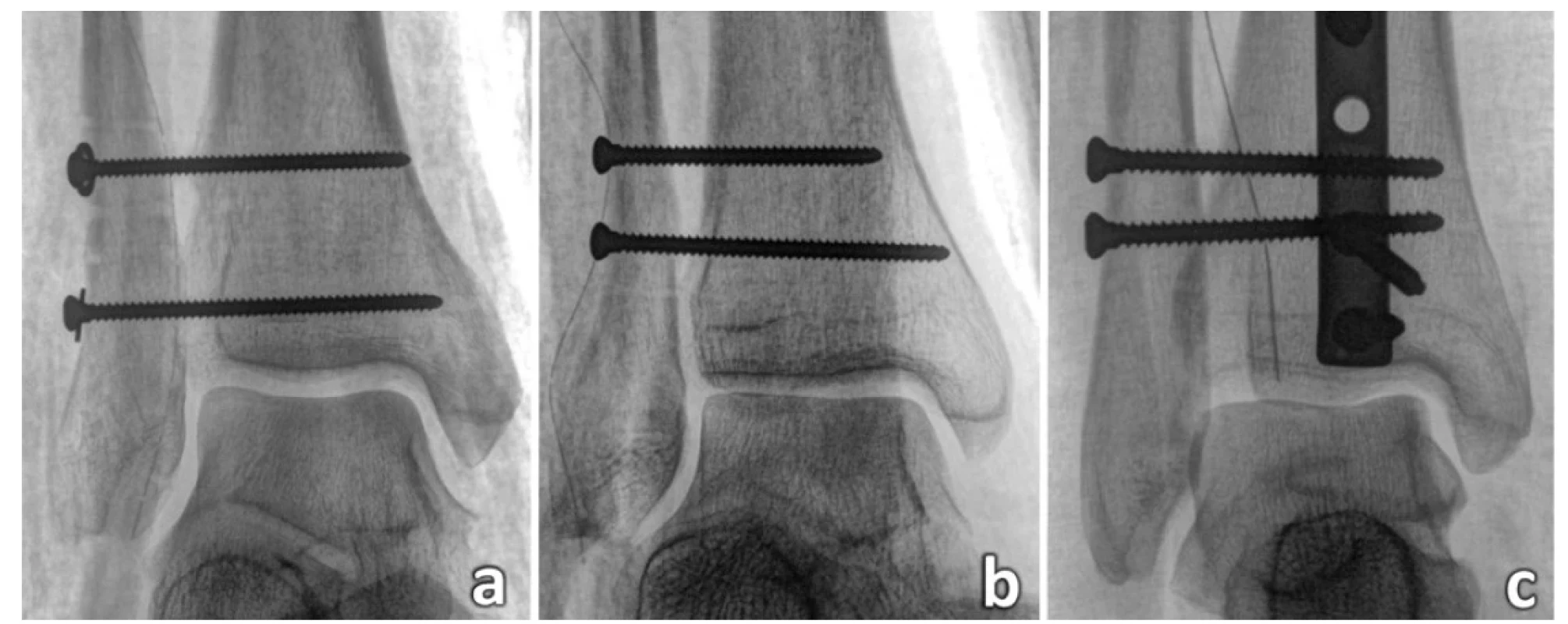
Po operaci přikládáme podkolenní sádrovou fixaci nebo pevnou ortézu na 6–8 týdnů s postupnou zátěží. Velmi důležité je časné pooperační CT, které ukáže přesnost repozice nejen fibuly, ale i ostatních zlomenin. V případě malpozice distální fibuly v incisuře je třeba zvážit reoperaci. Na odstranění syndesmálních šroubů (SS) není jednotný názor. Odstraňovat by se měly nejdříve za 8–10 týdnů, kdy je zhojena zlomenina fibuly a vazy tibiofibulární vidlice. Někteří autoři doporučují odstranit SS pouze v případě potíží. Na straně druhé, pacienti se zlomenými šrouby či osteolýzou kolem nich vykazovali klinicky lepší výsledek [83]. Song, et al. [84] zjistili v prospektivní studii, že u 8 z 9 pacientů s malpozicí distální fibuly zjištěné na pooperačním CT došlo po odstranění SS a plné zátěži během 1 měsíce ke spontánní repozici. Zdá se tedy, že je lepší SS odstranit, nejlépe po 3 měsících [1].
Výsledky operační léčby
Studií zabývajících se operační léčbou MZ s větším počtem pacientů než 10 není příliš mnoho (Tab. 2), řada případů byla publikována jako kazuistiky. Navíc mnozí autoři nezmiňují důležité údaje, jako je způsob repozice fibuly (zavřená/otevřená), způsob ošetření zlomeniny MP, způsob hodnocení výsledků atd. V žádné z uvedených studií [14,24,25,27] nebylo provedeno předoperační, natož pooperační CT. I když uváděné výsledky jsou prezentovány jako výborné či dobré v 80–88 %, je otázkou, zda tomu tak skutečně bylo, neboť autoři nepoužili k hodnocení standardní skórovací systémy.
Tab. 2. Výsledky operační léčby
Tab. 2: Results of operative treatment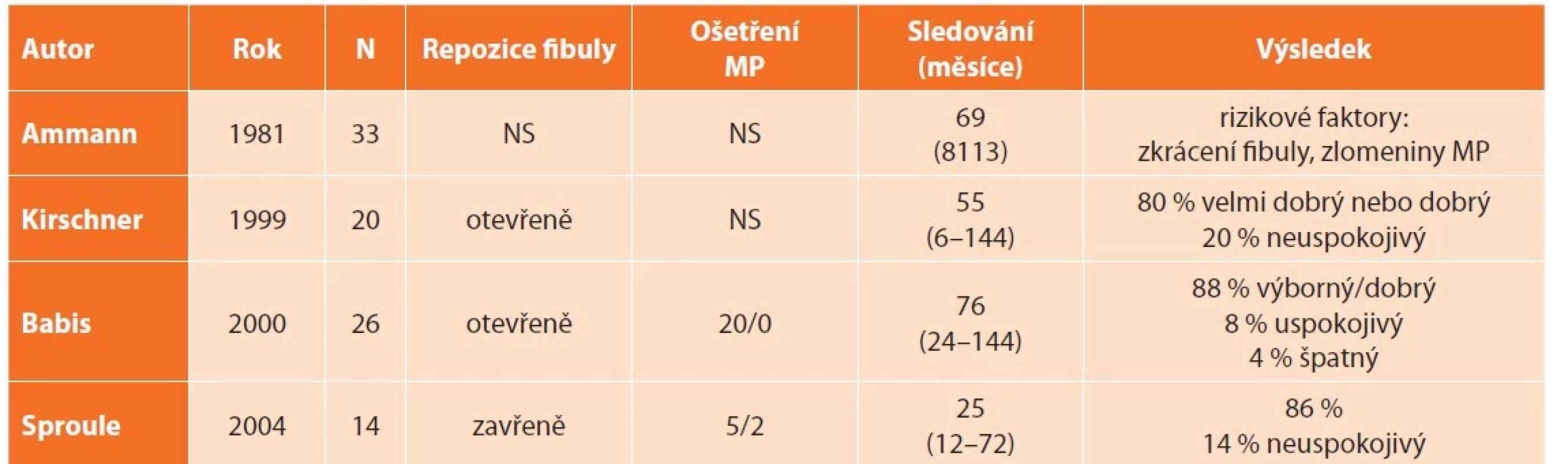
Vysvětlivky: N – počet operovaných pacientů, MP – osteosyntéza MP, NS – nespecifikováno.
Notes: N – number of operated patients, Ošetření MP – internal fixation of the posterior malleolus, NS – not specified. Repozice fibuly – reduction of distal fibula (otevřeně – open, zavřeně closed), Sledování – follow-up (month), Výsledek – result.ZÁVĚR
Maisonneuveova zlomenina představuje stále nedořešenou kapitolu zlomenin hlezna, o které panuje řada nesprávných představ. Pathoanatomicky se jedná o variabilní poranění, jehož spektrum se pohybuje od stabilních až po vysoce nestabilní zlomeniny. Vzhledem k vysokému výskytu zlomenin MP a posouzení postavení fibuly v incisura fibularis tibiae je nezbytné předoperační CT. U léčby a jejích výsledků byl dosud značně podceňován význam zlomeniny MP. V současné době je dávána přednost otevřené repozici distální fibuly. Dosáhnout anatomického postavení není jednoduché. Nutné je rovněž přehodnotit sekvenci jednotlivých operačních kroků, zejména koncepci „fibula první“ i techniku její repozice. Nezbytností se ukazuje pooperační CT pro zhodnocení přesnosti repozice distální fibuly i zlomeniny MP. Studie založené na předa pooperačním CT v literatuře dosud chybí.
Autoři děkují PhDr. Ludmile Bébarové za pomoc s přípravou rukopisu a Marku Jantačovi za pomoc s přípravou obrazové dokumentace.
Grant AZV 2022 NU22-10-00240: Závažné typy luxačních zlomenin hlezna (Maisonneuveova a Bosworthova zlomenina) − Diagnostika, pathoanatomie, léčba, komplikace
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
doc. MUDr. Michal Tuček, Ph.D.
Klinika ortopedie, 1. LF
UK ÚVN – Vojenská fakultní nemocnice Praha
e-mail: tucekmic@gmail.com
Zdroje
1. Bartoníček J, Rammelt S, Tuček M. Maisonneuve fractures of the ankle: A critical analysis review. JBJS Rew. 2022;10(2):e21.00160. doi:10.2106/JBJS. RVW.21.00160.
2. Bartoníček J, Rammelt S, Kašper Š, et al. Pathoanatomy of Maisonneuve fracture based on radiologic and CT examination. Arch Orthop Trauma Surg. 2019;139 : 497−506. doi:10.1007/s00402 - 018-3099-2.
3. Kašper Š, Bartoníček J, Kostlivý K, et al. Maisonneuveho zlomenina. Rozhl Chir. 2020;99 : 77−85. doi:10.33699/ PIS.2020.99.2.77-85.
4. He JQ, Ma XL, Xin JY, et al. Pathoanatomy and injury mechanism of typical Maisonneuve fracture. Orthop Surg. 2020;12 : 1644−1651. doi:10.1111/os.12733.
5. Maisonneuve JG. Recherches sur la fracture du peroné. Arch Gen Med. 1840;7 : 165−187,433−473.
6. Quenu E. Fracture de Maisonneuve (fracture dite par diastase). Bull Soc Chir. (Paris) 1906;32 : 943−945.
7. Chaput VAH. Les fractures malléolaires du cou-de-pied et les accidents du travail. Paris, Masson 1907.
8. Destot E. Traumatisme du pied et rayons X. Paris, Masson 1911.
9. Tanton J. Fractures en général: Fractures des membres inferiéurs. Paris, JB Bailliere 1916.
10. Ashhurst APC, Bromer RS. Classification and mechanism of fractures of the leg bones involving the ankle. Arch Surg. 1922;4 : 51−129.
11. Bonnin JG. Injuries to the Ankle. London, Heinemann 1950.
12. Weber BG. Die Verletzungen des oberen Sprunggelenkes. Bern, Huber 1966.
13. Pankovich AM. Maisonneuve fracture of the fibula. J Bone Joint Surg Am. 1976;58−A:337−342.
14. Ammann E. Die Maisonneuve-Fraktur Resultate von 37 behandelten Fällen in der Jahren 1971−1981. Inauguraldissertation. Universität Basel 1981.
15. Heim U. Malleolarfrakturen. Unfallheilkunde 1983;86 : 248−258.
16. de Souza LJ, Gustilo RB, Meyer TJ. Results of operative treatment of displaced external rotation-abduction fractures of the ankle. J Bone Joint Surg Am. 1985;67-A:1066−1074.
17. Lock TR, Shaffer JJ, Minolli A. Maisonneuve fracture: case report of a misdiagnosis. Ann Emerg Med. 1987;16 : 805−807.
18. Savoie FH, Wilkinson MM, Bryan A, et al. Maisonneuve fracture dislocation of the ankle. J Athl Train. 1992;27 : 268−269.
19. Merrill KD. The Maisonneuve fracture of the fibula. Clin Orthop Relat Res. 1993;287 : 218−223.
20. Duchesneau S, Fallat LM. The Maisonneuve fracture. J Foot Ankle Surg. 1995;34 : 422−428. doi:10.1016/S1067 - 2516(09)80016-1.
21. Chan D, Jones D. Irreducible syndesmosis due to an entrapped posterior fragment. Injury 1995;26 : 569−572. doi:10.1016/0020-1383(95)00087-p.
22. Morris JR, Lee J, Thordarson D, et al. Magnetic resonance imaging of acute Maisonneuve fractures. Foot Ankle Int. 1996;17 : 259−263. doi:10.1177/ 107110079601700504.
23. Obeid EMH, Amr M, Hirst P, et al. Percutaneous fixation of Maisonneuve and Maisonneuve - type fractures: a minimally invasive approach. Injury 1998;29 : 619−622. doi:10.1016/s0020-1383(98)00149-1.
24. Kirschner P, Brünner M. Die Operation der Maisonneuve-Fraktur. Oper Orthop Traumatol. 1999;11 : 11−18. doi:10.1007/ s00064-006-0078-5.
25. Babis GC, Papagelopoulos PJ, Tsarouchas J, et al. Operative treatment for Maisonneuve fracture of the proximal fibula. Orthopedics 2000;23 : 687−690. doi:10.3928/0147-7447-20000701-15.
26. Manyi W, Guowei R, Shengsong Y, et al. A sample of Chinese literature MRI diagnosis of interosseous membrane injury in Maisonneuve fractures of the fibula. Injury 2000;31:S-C107−110. doi:10.1016/ s0020-1383(00)80038-8.
27. Sproule JA, Khalid M, O´Sullivan M, et al. Outcome after surgery for Maisonneuve fracture of the fibula. Injury 2004;35 : 791−798. doi:10.1016/S0020 - 1383(03)00155-4.
28. Smith MG, Ferguson E, Kurdy NM. Persistent diastasis in a Maisonneuve fracture -interposition of a tibial osteochondral fragment: A case report. J Foot Ankle Surg. 2005;44 : 225−227. doi:10.1053/j. jfas.2005.02.004.
29. Yoshimura I, Naito M, Kanazawa K, et al. Arthroscopic findings in Maisonneuve fractures. J Orthop Sci. 2008;13 : 3−6. doi:10.1007/s00776-007-1192-4.
30. Hirschmann M, Mauch Ch, Mueller C, et al. Lateral ankle fracture with missed proximal tibiofibular joint instability (Maisonneuve injury). Knee Surg Sports Traumatol Arthrosc. 2008;16 : 952−956. doi:10.1007/s00167-008-0597-8.
31. Madhusudhan TR, Dhana SRM, Smith IC. Report of the case of a rare pattern of Maisonneuve fracture. J Foot Ankle Surgery 2008;47 : 160–162. doi: 10.1053/j. jfas.2007.12.001.
32. Imade SI, Takao M, Miyamoto W, et al. Leg anterior compartment syndrome following ankle arthroscopy after Maisonneuve fracture. Arthroscopy 2009;25 : 215−218. doi:10.1016/j.arthro.2007.08.027.
33. Pelton K, Thordarson DB, Barnwell J. Open versus closed treatment of the fibulae in Maisonneuve injuries. Foot Ankle Int. 2010;31 : 604−608. doi:10.3113/ FAI.2010.0604.
34. Charopoulos I, Kokoroghiannis C, Kragiannis S, et al. Maisonneuve fracture without deltoid ligament disruption: A rare pattern of injury. J Foot Ankle Surg. 2010;49 : 86e11−86e17. doi:10.1053/j. jfas.2009.10.001.
35. Kalyani BS, Roberts CS, Giannoudis PV. The Maisonnneuve injury: A comprehensive review. Orthopedics 2010;33 : 190−197. doi:10.3928/01477447-20100301-04.
36. Stufkens SA, van den Bekerom MPJ, Doornberg JN, et al. Evidence-based treatment of Maisonneuve fractures. J Foot Ankle Surg. 2011;50 : 62−67. doi:10.1053/j.jfas.2010.08.017.
37. Dienstknecht T, Horst K, Pape H-Ch. A 72-year-old patient with bilateral Maisonneuve fractures. Clinics and Practice 2012;2(180−181):e72. doi:10.4081/ cp.2012.e72.
38. Hinds R, Tran WH, Lorich DG. Maisonneuve - Hyperplantarflexion variant ankle fracture. Orthopedics 2014;37:E140 − E144. doi:10.3928/01477447-20141023 - 92.
39. Downey MW, Fleming JJ, Elgamil B, et al. Syndesmosis injury with concomitant deltoid disruption in trimalleolar equivalent ankle fracture: A case. Ann Sports Med Res. 2015;2(1−7):1049.
40. van Wessem KJP, Leenen LPH. A rare type of ankle fracture: Syndesmotic rupture combined with a high fibular fracture without medial injury Injury 2016;47 : 766−755. doi:10.1016/j.injury. 2016.01.003.
41. Dietrich G, Prod’homme M, Müller J, et al. Conservative management of a specific subtype of Maisonneuve fractures: a report of two cases. AME Case Rep. 2022 Apr 25;6 : 17. doi:10.21037/acr-21-67.
42. Rofrano M, Herrera H. Arthroscopic findings in Maisonneuve injuries. Rev Asoc Argent Ortop Traumatol. 2022;87 : 5−14. https://doi.org/ 10.15417/issn.1852 - 7434.2022.87.1.1350.
43. Kolman J. Maisonneuveova zlomenina. Acta Chir Orthop Traumatol Cech. 1999;66 : 41−45.
44. Pérez RL, Costa IG. Atypical pattern of Maisonneuve ´s fracture-dislocation. Eur J Orthop Surg Traumatol. 2009;19 : 291−295. doi:10.1007/s00590-008-0415-5.
45. Kumar G, Sankar B, Anand S, et al. Superior tibiofibular joint disruption - as a variant of Maisonneuve injury. Foot Ankle Surgery 2004;10 : 41−43. doi:10.1055/s-0039-1692625.
46. Levy BA, Vogt KJ, Herrera DA, et al. Maisonneuve fracture equivalent with proximal tibiofibular dislocation. J Bone Joint Surg. Am. 2006;86-A:1111−1116. doi:10.2106/JBJS.E.00954.
47. Hirschmann MT, Mauch C, Mueller C, et al. Lateral ankle fracture with missed proximal tibiofibular joint instability (Maisonneuve injury). Knee Surg Sports Traumatol Arthrosc. 2008;16 : 952−956. doi:10.1007/s00167-008-0597-8.
48. Hey, Lau BPH, Thambiah J, et al. “Floating fibula” secondary to traumatic dislocation of the ankle joint, ankle syndesmosis, and the proximal tibiofibular joint: A case report. JBJS Case Connect 2013 Oct 23;3(4 Suppl 2):e1071−1075. doi:10.2106/JBJS.CC.M.00028.
49. Bissuel T, Gaillard F, Dagneaux L, et al. Maisonneuve equivalent injury with proximal tibiofibular joint dislocation: Case report and literature review. J Foot Ankle Surg. 2017;56 : 404−407. doi:10.1053/j. jfas.2016.10.003.
50. Liu GP, Li JG, Gong X, et al. Maisonneuve injury with no fibula fracture: A case report. World J Clin Cases. 2021 May 26;9(15):3733−3740. doi:10.12998/wjcc. v9.i15.3733.
(Ostatní položky literatury jsou k dispozici v elektronické verzi RvCH 2)
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Editorial
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2023 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Editorial
- Maisonneuveova zlomenina hlezna
- Náhlé příhody břišní v onkochirurgii
- Postavení chirurgické léčby v rámci step-up managementu těžké akutní pankreatitidy
- Čerstvý tepenný allograft jako náhrada infikované protézy v oblasti arteria femoralis communis a recidivujícího pseudoaneurysmatu
- Akutní hemoragická cholecystitida jako vzácná příčina hemobilie
- Adenokarcinom tenkého střeva asociovaný s Crohnovou chorobou
- Borreliový pseudolymfom obočí u dospělého pacienta
- Aktuální kontroverze v léčbě varixů dolních končetin a jejich komplikací
- Zápis z jednání Redakční rady časopisu Rozhledy v chirurgii, konané online dne 23. 2. 2023.
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Maisonneuveova zlomenina hlezna
- Náhlé příhody břišní v onkochirurgii
- Postavení chirurgické léčby v rámci step-up managementu těžké akutní pankreatitidy
- Čerstvý tepenný allograft jako náhrada infikované protézy v oblasti arteria femoralis communis a recidivujícího pseudoaneurysmatu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



