-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaLaparoskopické versus otevřené resekce jater pro metastázy kolorektálního karcinomu: srovnání časných výsledků chirurgické léčby
Laparoscopic versus open liver resections for colorectal cancer liver metastases: short term results
Introduction: Analysis and comparison of short-term results of laparoscopic liver resections (LLR) and open liver resections (OLR) for colorectal cancer liver metastases (CRCLM).
Methods: Retrospective analysis of patients operated for CRCLM in the time period from May 2007 to May 2019 (12 years) at the department of surgery, University Hospital Hradec Králové and University Hospital Královské Vinohrady.
Results: 206 liver resections were performed; 167 (81.1%) OLR and 39 (18.9%) LLR procedures. Conversion to open surgery was necessary in 6 cases (15.4%). LLR was associated with a longer operation time (194±107 min) vs (129±58 min) for OLR. The ICU stay, 3.5±4.3 days for OLR and 4.1±8.1 days for LLR, and the hospital stay, 11.9±8.3 days (OLR) vs 12.1±11.3 days (LLR), were comparable. Perioperative blood loss was lower in the LLR group, 189±166 ml vs 360±410 ml. Total transfusion rate was similar, 10.8% (OLR) vs 12.8% (LLR). Oncologic radicality was also comparable in both groups; negative resection margin was achieved in 78% (OLR) and 80% (LLR). Postoperative morbidity and mortality was comparable in both groups; morbidity was 33% (OLR) vs 31% (LLR), while mortality was 1.8% (OLR) vs 2.6% (LLR).
Conclusion: LLR for CRCLM provided comparable short-term results compared to OLR in our group of patients even in the learning curve period. However, it should be noted that the study group is a highly selected group of patients.
Keywords:
liver resection – colorectal cancer – liver – metastases
Autoři: Z. Šubrt 1; A. Ferko 2; M. Vošmik 3
; M. Linter-Kapišinská 4; M. Oliverius 1; R. Gürlich 1
Působiště autorů: Chirurgická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady 1; Chirurgická klinika a Transplantačné centrum, Jesseniova lekárska fakulta, Martin 2; Klinika onkologie a radioterapie Fakultní nemocnice Hradec Králové 3; Chirurgické oddělení, Oblastní nemocnice Náchod 4
Vyšlo v časopise: Rozhl. Chir., 2019, roč. 98, č. 11, s. 434-440.
Kategorie: Původní práce
doi: https://doi.org/10.33699/PIS.2019.98.11.434–440Souhrn
Úvod: Cílem práce je srovnat krátkodobé výsledky laparoskopických resekcí jater (LRJ) s otevřenými resekcemi jater (ORJ) u nemocných s jaterními metastázami kolorektálního karcinomu (JMKRK).
Metody: Retrospektivně byla hodnocena skupina pacientů operovaných pro JMKRK za období květen 2007 až květen 2019 (12 let) na chirurgické klinice FN Hradec Králové a FN Královské Vinohrady.
Výsledky: Bylo provedeno celkem 206 resekcí, 167 (81,1 %) ORJ, 39 (18,9 %) LRJ. V 6 případech byla nutná konverze (15,4 %) v otevřený výkon. Ve skupině LRJ byl zaznamenán delší operační čas (194±107 minut) vs. (129±58 minut u ORJ). Doba pobytu na JIP, 3,5±4,3 dne u ORJ a 4,1±8,1 dne u LRJ, celková doba hospitalizace, 11,9±8,3 (ORJ) vs. 12,1±11,3 (LRJ), byly v obou skupinách srovnatelné. Perioperační krevní ztráta byla u LRJ nižší 189±166 ml vs. 360±410 ml. V obou skupinách byla srovnatelná celková spotřeba transfuzí, 10,8 % (ORJ) vs. 12,8 % (LRJ). Bylo dosaženo srovnatelné onkologické radikality chirurgického výkonu, procento dosažení radikálního okraje R0 bylo 78 % (ORJ), 80 % (LRJ). Pooperační morbidita a letalita byly také v obou skupinách srovnatelné, celková morbidita činila 33 % (ORJ) vs. 31 % (LRJ), letalita 1,8 % (ORJ) vs. 2,6 % (LRJ).
Závěr: Laparoskopická resekce jater pro metastázy kolorektálního karcinomu poskytuje v naší skupině srovnatelné krátkodobé výsledky s otevřenými výkony i ve fázi křivky učení nové metody. Jde nicméně o vysoce selektovanou skupinu nemocných.
Klíčová slova:
játra – resekce jater – kolorektální karcinom – metastázy
Úvod
Laparoskopická resekce jater byla poprvé popsána v roce 1992 Gagnerem, kdy šlo o dva případy neanatomické resekce jater. Zpráva o první anatomické resekci jater, levostranné lobektomii pro jaterní adenom u mladé ženy, byla podána v roce 1996 Azagrou [1]. Soubor 38 výkonů včetně 5 pravostranných hemihepatektomií a jedné rozšířené pravostranné hemihepatektomie publikoval Husher o dva roky později [2]. Dosud byla publikována technika čistě laparoskopické, rukou asistované a robotické resekce jater [3].
Za rozvojem laparoskopického operování v oblasti jater po roce 2000 do jisté míry stojí i zlepšení a vývoj nových laparoskopických technologií. Průběžně se zlepšilo laparoskopické zobrazení až na formát 4K či 3D. Došlo k technickému vylepšení endostaplerů. Významným přínosem pro bezpečnou disekci a hemostázu představuje použití harmonického skalpelu, laparoskopického ultrazvukového disektoru a pokročilých bipolárních technik. Novinkou je také využití indocyaninové zeleně v jaterní chirurgii k detailnějšímu mapování anatomie jednotlivých segmentů pro dosažení precizní parenchym šetřící anatomické resekce.
V listopadu 2008 se konala v Louisville, Kentucky, USA první ustanovující konference se snahou definovat základní zásady laparoskopických resekcí jater a jejich postavení v chirurgii jater. Byla definována celá řada základních bodů týkajících se laparoskopických resekcí.
Z pohledu technické obtížnosti a křivky učení byly laparoskopické výkony rozděleny na tři skupiny. 1. skupina představuje biopsie a malé klínovité resekce. Druhou skupinu obtížnosti tvoří levostranné lobektomie a resekce ventrálních segmentů IVB, V a VI. Hemihepatektomie, rozšířené hemihepatektomie a resekce dorzálních segmentů IVA, VII a VIII jsou považovány za nejobtížnější výkony. Tato třetí skupina byla označena jako velké jaterní resekce [4].
V rámci konference bylo konstatováno, že i velká jaterní resekce je bezpečná a dobře proveditelná ve specializovaném centru a celosvětově stoupající počty laparoskopicky provedených výkonů vedly ke zlepšení krátkodobých výsledků a snížení počtu konverzí v posledním desetiletí. Tyto výkony provedené zkušenými a trénovanými chirurgy u selektované skupiny nemocných by měly nabídnout lepší krátkodobé výsledky v porovnání s otevřenými resekcemi jater [5].
V pořadí druhá konsenzuální konference proběhla v září 2014 v japonské Morioce. Na základě konsenzu odborníků bylo ustanoveno, že dosud chybějí jasné důkazy evidence based medicíny k vytvoření jasných doporučení týkajících se laparoskopických resekcí jater [6].
Cílem práce je zhodnotit naše zkušenosti s laparoskopickými resekcemi jater a porovnat krátkodobé výsledky s otevřenými resekcemi jater u nemocných s jaterními metastázami kolorektálního karcinomu, kdy velká část laparoskopických výkonů vznikala v období křivky učení nové metody.
Metody
Retrospektivně byla vyhodnocena prospektivně sebraná kohorta pacientů operovaných pro jaterní metastázy kolorektálního karcinomu za období květen 2007 až květen 2019 (12 let), u kterých byla provedena laparoskopická nebo otevřená resekce jater na chirurgické klinice FN Hradec Králové (do 31. 10. 2018) a na chirurgické klinice FN Královské Vinohrady (od 1. 11. 2018). Laparoskopické a otevřené resekce jater byly provedeny dvěma chirurgy (A. F. a Z. Š.). Neprobíhala randomizace nemocných. Ti byli do jednotlivých skupin zařazováni dle technické vhodnosti pro laparoskopický výkon, ostatní byli operováni otevřeně. Při rozhodování o způsobu technického provedení výkonu hrály tyto faktory: 1. Vhodnost nemocného k operaci z hlediska celkového stavu. Kardiopulmonálně kompromitovaní nemocní byli preferenčně indikováni k otevřenému výkonu. 2. Habitus pacienta měl vliv na rozhodování zejména v období zavádění metody. 3. Počet, velikost a uložení metastáz. V neposlední řadě je nezbytné zmínit i některé logistické faktory, např. průchodnost operačních sálů.
Důraz v analýze byl kladen na technické aspekty laparoskopické resekce, důvody konverze v otevřený výkon a základní ukazatele kvality péče do 30. pooperačního dne.
V průběhu operace a po operaci byly hodnoceny: počet a velikost jaterních ložisek, typ operačního výkonu a jeho radikalita (R0, R1, R2), délka operačního výkonu (incize-sutura), celková doba hospitalizace, doba pobytu na JIP, pooperační morbidita a letalita do 30. pooperačního dne. Pooperační komplikace byly hodnoceny ve stupnici podle Dindo-Claviena [7]. Dále byla hodnocena peroperační krevní ztráta a spotřeba transfuzních přípravků. Při konverzi laparoskopického výkonu byl hodnocen i její důvod. Konvertované výkony byly začleněny do hodnocení v rámci laparoskopických resekcí jater.
Jednotlivé zjištěné hodnoty jsou udávány ve tvaru průměr ± směrodatná odchylka.
Obě skupiny byly statisticky srovnány pomocí Mann-Whitney testu a Fisherova přesného testu. Hladina významnosti p byla stanovena 0,05.
Chirurgická technika
U laparoskopické resekce jater bylo iniciálně založeno kapnoperitoneum z řezu nad pupkem a byl zaveden 10mm port pro šikmou 30° nebo 3D optiku. Ta byla preferenčně používána od roku 2012, kdy byl používán flexibilní přímý 3D videolaparoskop firmy Olympus (Olympus, Japonsko). Dále byly založeny 3 až 4 pracovní porty 5–12 mm dle typu a rozsahu resekčního výkonu. U všech pacientů byla standardně provedena peroperační ultrasonografie jater.
V případě anatomické resekce jater byl nejprve přerušen vtok do resekované části jater. Byla provedena cholecystektomie. Ductus cysticus a cystická arterie byly standardně přerušeny mezi klipy. Žlučník byl ponechán v lůžku do konce výkonu a byl používán k trakci za jaterní parenchym. Následovala disekce v hepatoduodenálním ligamentu. Jaterní tepna byla vypreparována a přerušena po zaklipování uzamykatelnými klipy pomocí harmonického skalpelu nebo 5mm bipolárního nástroje. Následovala disekce portální žíly, která byla přerušena po zaklipování anebo pomocí endostapleru. V případě pravostranné hemihepatektomie následovala mobilizace pravého laloku s následnou extrahepatickou preparací pravostranné jaterní žíly, která byla přerušena endostaplerem. Krátké jaterní žíly byly klipovány a přerušeny pomocí bipolárního nástroje. Pokud byla disekce v této fázi obtížnější anebo v případě levostranné hemihepatektomie, byla jaterní žíla přerušena až v resekční linii při transekci parenchymu pomocí endostapleru. Žlučové cesty byly přerušeny a ošetřeny v resekční ploše pomocí endostapleru.
Transekce jaterního parenchymu byla provedena pomocí harmonického skalpelu, 5mm nástroje LigaSureTM (Valleylab, Medtronic, USA), ThunderbeatTM (Olympus, Japonsko) nebo ultrazvukového aspirátoru (CUSA) SonoSurgTM (Olympus, Japonsko). Jednotlivé tubulární struktury byly přerušeny mezi klipy, ošetřeny harmonickým skalpelem nebo nástrojem LigaSureTM (Valleylab, Medtronic, USA). Jako efektivní prostředek ke stavění parenchymatózního krvácení se ukázal bipolární disektor.
U jednoho nemocného v sestavě byla před vlastní transekcí parenchymu provedena koagulace resekční linie pomocí radiofrekvenční ablace laparoskopickým nástrojem Habib 4XTM (Angiodynamics, USA), který byl připojen na radiofrekvenční generátor RITA 1500X® (RITA Medical System, Inc., Mountain View, CA). Šlo o resekci VI. a VII. segmentu.
V případě laparoskopické levostranné lobektomie, která je v současnosti považována za nejjednodušší anatomický laparoskopický resekční výkon a patří do druhého stupně obtížnosti, byla po standardním peroperačním UZ vyšetření provedena mobilizace levého laloku jater. Následovala transekce parenchymu pomocí harmonického skalpelu a bipolárních kleští. V resekční linii pak byla pomocí endostapleru přerušena portobiliární triáda pro III. a II. jaterní segment a levá jaterní žíla. V případě laparoskopicky dokončeného anatomického výkonu nebyl použit klamp hepatoduodenálního ligamenta. U neanatomických jaterních resekcí byl aplikován intermitentní klamp s pomocí techniky extrakoporálního turniketu. Standardně byl používán intermitentní klamp hepatoduodenálního ligamenta v módu 20 minut ischemie, 5 minut reperfuze. Preparát byl odstraněn v polyetylenovém sáčku z minilaparotomie. Ke konci výkonu byl cíleně snížen tlak kapnoperitonea na 8 mmHg pro kontrolu hemostázy, aby byl eliminován fenomén barostázy na krvácení z resekční plochy. Standardně byla provedena drenáž břišní dutiny. Rány po laparoskopických portech a minilaparotomii byly uzavřeny po anatomických vrstvách. Standardně byla podávána ATB profylaxe. V průběhu výkonu bylo udržováno nízké CVT do 5 mmHg. Techniky manuálně asistované laparoskopické operativy nebylo nikdy použito.
U otevřených resekcí jater byla břišní dutina ve většině případů otevřena bilaterálním subkostálním řezem nebo řezem tvaru mercedes. U všech pacientů byla standardně provedena mobilizace jater a ultrasonografické vyšetření. V případě anatomické resekce byl nejprve přerušen vtok do resekované části jater. Glissonským přístupem byla přerušena portální žíla a hepatická tepna, žlučovod byl přerušen a ošetřen až v resekční ploše. Následně byl přerušen žilní odtok z resekované části jater, tj. přerušena byla jaterní žíla, respektive krátké hepatální žíly. Po demarkaci ischemické části parenchymu byla provedena transekce jaterního parenchymu pomocí techniky kelly-klazie, tubulární struktury byly ligovány, klipovány anebo ošetřeny bipolární elektrokoagulací. Jaterní žíla byla ve většině případů přerušena v resekční linii. V případě této techniky bylo použito intermitentního klampu hepatoduodenálního ligamenta v módu 20 minut ischemie, 5 minut reperfuze. U všech výkonů byla podávána standardní antibiotická profylaxe. Nebyla používána speciální nutriční příprava nemocných. Standardně byla používána drenáž zavedená do pravého subfrenia nebo k resekční linii.
U 56 nemocných byla provedena otevřená resekce RF asistovanou technikou, kdy byla resekční linie ošetřena termicky v celé délce pomocí speciální radiofrekvenční (RF) sondy Habib 4XTM (Angiodynamics, USA), která byla připojena na RF generátor RITA 1500X® (RITA Medical System, Inc., Mountain View, CA). Transekce jaterního parenchymu byla poté provedena ostře pomocí skalpelu nebo nůžek. Tubulární struktury v resekční ploše byly podle potřeby ošetřeny jednotlivými opichy. Všechny RF-asistované resekce jater byly provedeny bez klampu hepatoduodenálního ligamenta. U jedné pacientky byla resekce jater provedena technikou totální vaskulární izolace, kdy bylo nutné resekovat retrohepatální dolní dutou žílu, do které prorůstala metastáza kolorektálního karcinomu.
Výsledky
Za sledované období bylo operováno celkem 206 nemocných s jaterními metastázami kolorektálního karcinomu. Z toho bylo 167 (81,1 %) výkonů provedeno otevřeně, 39 výkonů (18,9 %) bylo provedeno laparoskopicky. V 6 případech byla nutná konverze v otevřený výkon (15,4 %). Základní demografické a klinické údaje charakterizující obě skupiny jsou uvedeny v Tab. 1. Obě skupiny byly srovnatelné z pohledu věku, zastoupení pohlaví, počtu, velikosti a lokalizace metastáz i časové souvislosti manifestace onemocnění ve vztahu k diagnóze primárního tumoru. Spektrum jednotlivých výkonů je uvedeno v Tab. 2. Ani u jednoho nemocného nebyla přítomna jaterní cirhóza. U dvou nemocných byla provedena synchronní laparoskopická resekce jaterní metastázy s resekcí primárního tumoru. V jednom případě šlo o resekci rekta a neanatomickou resekci metastázy II. segmentu, u jedné nemocné byla provedena subtotální kolektomie s levostrannou lobektomií jater. Ve skupině otevřených výkonů byl proveden v šesti případech synchronní výkon na primárním tumoru tlustého střeva lokalizovaném na pravé části tračníku, v jednom případě byla obnovena kontinuita zažívacího traktu okluzí ileostomie.
Tab. 1. Základní demografické a klinické údaje charakterizující obě skupiny
Tab. 1. Basic demographic a clinical data characterising both groups of patients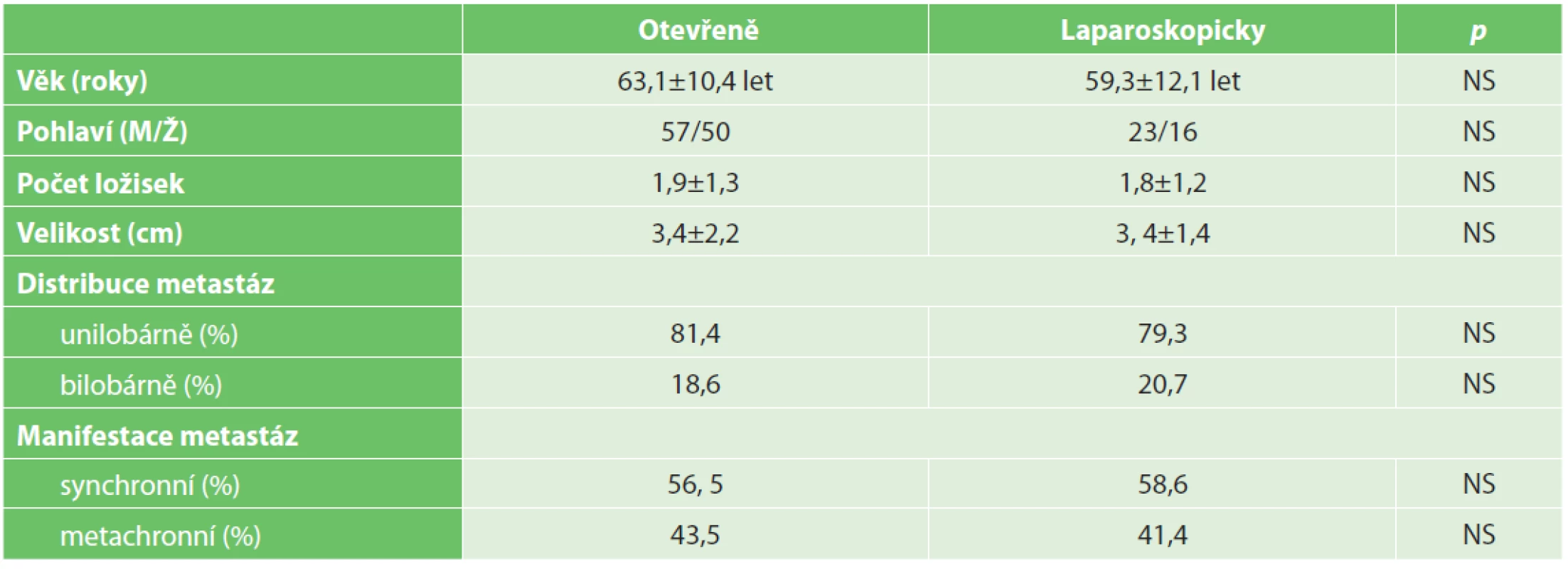
Tab. 2. Zastoupení jednotlivých výkonů
Tab. 2. Distribution of surgical procedures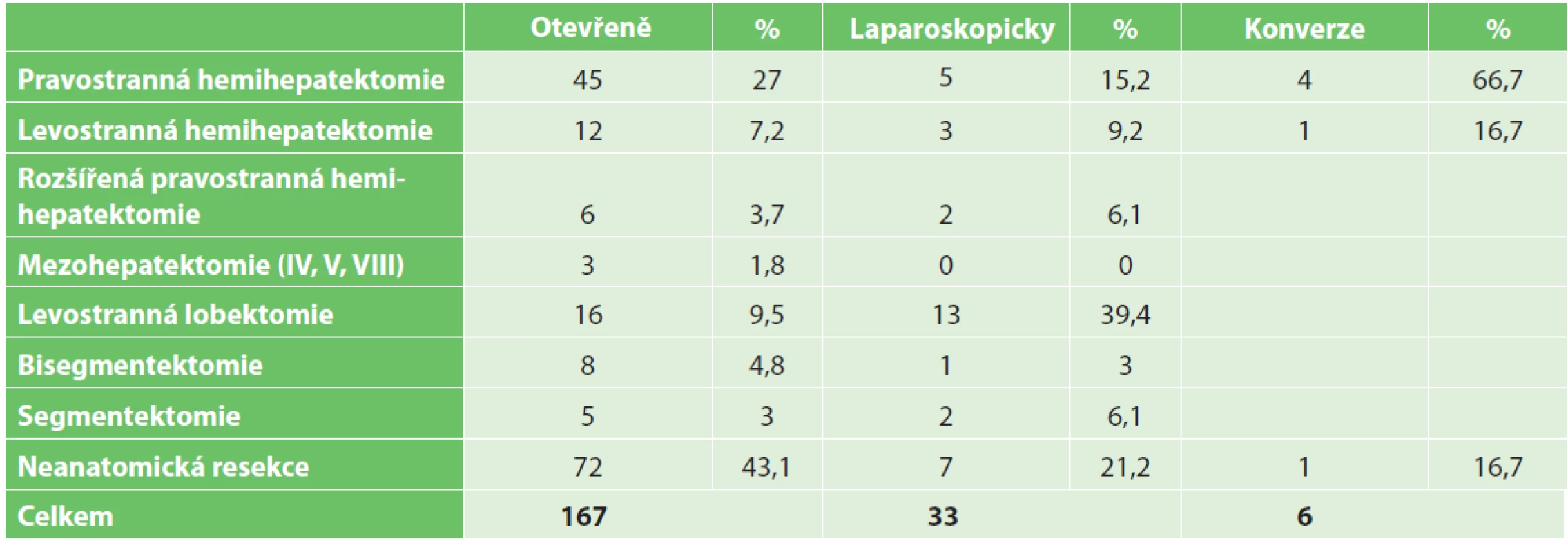
Základní krátkodobé výsledky chirurgické léčby u obou skupin jsou shrnuty v Tab. 3.
Tab. 3. Krátkodobé výsledky chirurgické léčby
Tab. 3. Short term results of surgical therapy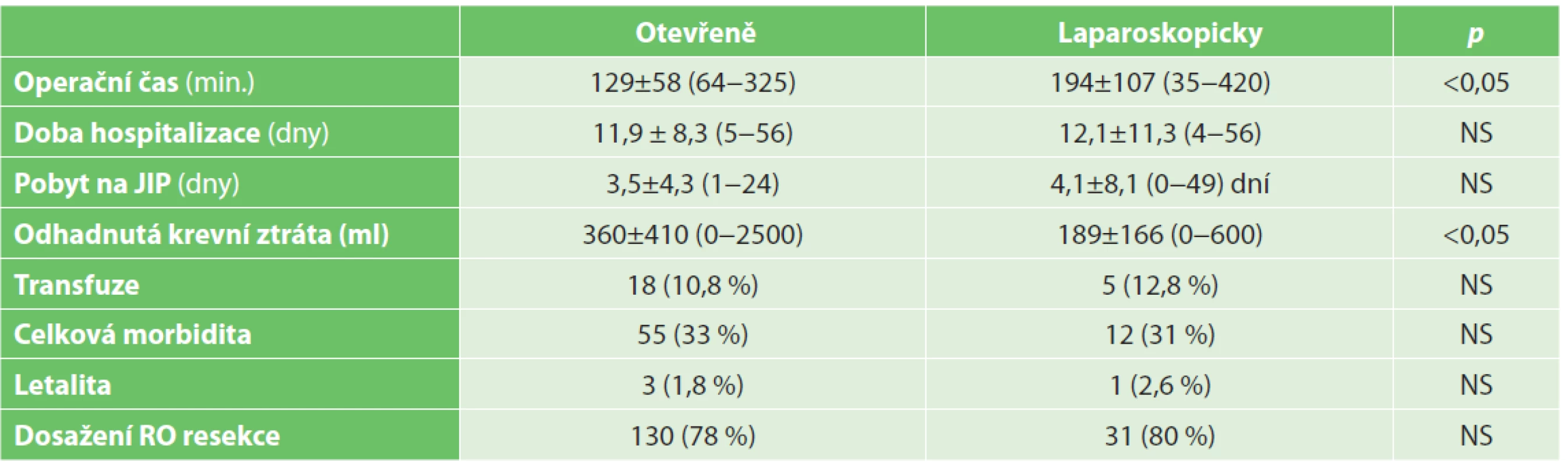
Ve skupině laparoskopických výkonů byl zaznamenán delší operační čas (194±107 minut) v porovnání s otevřenými výkony (129±58 minut). Doba pobytu na JIP, 3,5±4,3 dne u otevřených a 4,1±8,1 dne u laparoskopických výkonů, a celková doba hospitalizace, 11,9±8,3 dne u otevřených a 12,1±11,3 dne u laparoskopických, byly v obou skupinách srovnatelné.
Perioperační krevní ztráta byla u laparoskopické skupiny nižší 189±166 ml vs. 360±410 ml.
Paradoxně byla v obou skupinách srovnatelná celková spotřeba transfuzí, 12,8 % u laparoskopických vs. 10,8 % u otevřených výkonů. V obou skupinách bylo dosaženo srovnatelné onkologické radikality chirurgického výkonu, procento dosažení radikálního okraje R0 bylo v otevřené skupině 78 %, ve skupině laparoskopických výkonů to bylo 80 %.
Pooperační morbidita a letalita byly také v obou skupinách srovnatelné, celková morbidita činila 33 vs. 31 %, letalita 1,8 vs. 2,6 %. Detailnější analýza jednotlivých komplikací podle Dindo-Clavien je uvedena v Tab. 4. U skupiny otevřených resekcí jater došlo ke 3 (1,8 %) úmrtím, ve skupině laparoskopických resekcí pak k 1 (2,6 %) úmrtí. Ve všech případech šlo o pooperační jaterní selhání z důvodu extenzivní jaterní resekce – pravostranné hemihepatektomie nebo rozšířené pravostranné hemihepatektomie.
Tab. 4. Výskyt jednotlivých komplikací podle Dindo-Clavien
Tab. 4. Incidence of complications according to Dindo-Clavien scale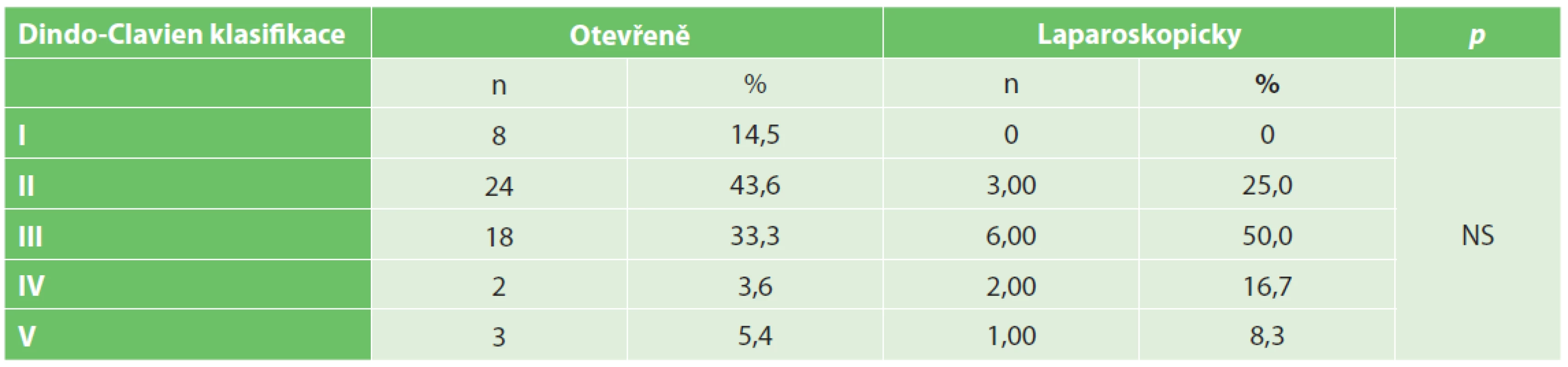
U 6 nemocných ze skupiny laparoskopických resekcí jater (15 %) byla nutná konverze na otevřenou resekci. Ve všech případech bylo důvodem laparoskopicky neřešitelné krvácení. Ve 4 případech šlo o pravostrannou hemihepatektomii, kdy u dvou nemocných došlo ke ztrátě kontroly nad krvácením v průběhu transekce jaterního parenchymu, u jedné nemocné k poranění portální žíly v oblasti bifurkace, v jednom případě šlo o poranění kmene pravostranné jaterní žíly. U konvertované levostranné hemihepatektomie šlo o nejistotu týkající se onkologické radikality. U jedné nemocné s plánovanou synchronní resekcí VI. segmentu jater a pravostrannou hemikolektomií byla nutná konverze pro krvácení ze zadní stěny portální žíly. Ta byla poraněna nástrojem při přípravě extrakorporálního turniketu před resekcí VI. segmentu. Stav si vyžádal konverzi, po sutuře portální žíly byla dokončena resekce VI. segmentu a pravostranná hemikolektomie otevřeně. Konvertované výkony byly spojeny s delším operačním časem – 286±107 minut, delší dobou hospitalizace – 21,1±20,3 dne a delším pobytem na JIP 11,6±15,2 dne. Očekávatelně byly spojeny s vyšší peroperační krevní ztrátou, kdy bylo nutné podat krevní transfuzi u 4 pacientů. Vyšší byla i pooperační morbidita, kdy u 3 pacientů došlo k rozvoji komplikace. Ve skupině konvertovaných výkonů nikdo do 30. pooperačního dne nezemřel.
Diskuze
O zavádění laparoskopických resekcí jater na pracovišti chirurgické kliniky FN Hradec Králové byli čtenáři informováni na stránkách Rozhledů v chirurgii v roce 2009. Šlo o skupinu 25 laparoskopických resekcí pro benigní a maligní indikace, z nichž u 10 (40 %) byla nutná konverze v otevřený výkon. V 7 případech bylo indikací resekce metastatické postižení jater kolorektálním karcinomem. Skupina zahrnovala 6 velkých resekcí jater, 2 levostranné hemihepatektomie, 4 pravostranné hemihepatektomie [8]. V této práci je hodnocena skupina 39 laparoskopických resekcí jater pouze pro metastázy kolorektálního karcinomu, z nichž v 6 případech (15 %) byla nutná konverze v otevřený výkon. Při srovnání se skupinou 167 otevřených resekcí jater bylo zjištěno, že jsme dosáhli srovnatelné pooperační morbidity, letality, srovnatelné doby pobytu na JIP a hospitalizace. Peroperační krevní ztráta byla sice v laparoskopické skupině nižší, nicméně spotřeba transfuzí byla srovnatelná. Je nutné si ale uvědomit, že velká část laparoskopických výkonů v naší skupině vznikala ve fázi křivky učení nové metody, kdy metodu postupně zvládali dva operatéři (A. F. a Z. Š.). Obecně je uváděno, že křivka učení představuje minimálně 60 laparoskopických resekcí jater. V rámci louisvillské konsenzuální konference v roce 2008 bylo ustanoveno, že křivka učení laparoskopické velké resekce jater se pohybuje mezi 45–60 výkony [9].
Celosvětové rozšíření laparoskopických resekcí nicméně stoupá a dosud bylo v rámci světových databází publikováno více než 9000 laparoskopických resekcí jater s celkovou letalitou 0,4 % [5,10]. 65 % výkonů je prováděno z důvodu maligních nádorů. Metaanalýzou jednotlivých dat bylo zjištěno, že laparoskopické resekce jater přinášejí nižší morbiditu, perioperační krevní ztrátu, dobu pobytu na JIP a hospitalizaci [5]. Nicméně nejde o metaanalýzu prospektivních randomizovaných studií, ale ve většině případů jde o komparativní studie kohort, tedy v podstatě selektované skupiny nemocných [10,11]. V rámci louisvillské konference bylo konstatováno, že provedení prospektivní randomizované studie může být problematické. Jako praktické bylo doporučeno vytvoření mezinárodního registru laparoskopických resekcí jater k pochopení role a bezpečnosti laparoskopické chirurgie jater [4].
Skupina kolem Abu Hilala z Velké Británie publikovala srovnávací analýzu vybraných 133 otevřených a 133 laparoskopických resekcí jater pro metastázy kolorektálního karcinomu. Prokázali delší trvání operačního výkonu, nižší pooperační krevní ztrátu, morbiditu, dobu hospitalizace. Onkologické výsledky byly srovnatelné [12]. Podobně i pracoviště profesora Aldrighettiho z Milána publikovalo v roce 2018 srovnání laparoskopické a otevřené resekce jater pro metastázy kolorektálního karcinomu. Šlo o retrospektivní analýzu hodnotící selektovanou skupinu 104 laparoskopických a 412 otevřených resekcí jater. Výběr nemocných byl proveden na základě skórovacího systému obtížnosti výkonu publikovaného Banem v roce 2014. Laparoskopické resekce jater byly provedeny v intervalu tří let (2015–2017), otevřené výkony za 11 let (2004–2014). Autoři prokázali nižší pooperační morbiditu a kratší dobu hospitalizace. Onkologické výsledky z pohledu celkového přežití a přežití bez známek choroby byly srovnatelné [13]. Je nicméně nezbytné si uvědomit, že jde o data ze dvou vysoce specializaných center provádějících laparoskopické resekce jater, která již zvládla křivku učení této metody.
Až v roce 2018 byla s velkým očekáváním publikována první prospektivní randomizovaná studie OSLO-COMET srovnávající laparoskopické a otevřené resekce jater pro metastázy kolorektálního karcinomu [14]. Do této norské studie bylo mezi lety 2012–2016 zařazeno 280 nemocných indikovaných k parenchym šetřící resekci jater. Laparoskopicky bylo operováno 133 nemocných. Ve skupině laparoskopických výkonů byla nižší pooperační morbidita a doba hospitalizace. Nebyl zjištěn rozdíl v krevní ztrátě, době operace a radikalitě chirurgického výkonu [14]. Detailnější analýza skupiny 136 nemocných ze studie OSLO-COMET s resekcí dorzálních jaterních segmentů, 62 laparoskopickya 74 otevřeně, ukázala, že i laparoskopické resekce jater pro metastázy v těchto lokalizacích jsou bezpečné. Morbidita byla v obou skupinách srovnatelná, doba hospitalizace a peroperační krevní ztráta byla u laparoskopické resekce menší, nicméně spotřeba krevních transfuzí a operační čas byly srovnatelné. Kvalita života do 30. pooperačního dne byla lepší ve skupině laparoskopických resekcí [15].
Nedostatkem naší studie je chybějící randomizace nemocných, kteří byli k laparoskopickému výkonu zařazováni na základě technické příhodnosti k výkonu. Jde vlastně o vysoce selektovanou skupinu nemocných vhodných k endoskopickému přístupu, ačkoli byly obě skupiny srovnatelné z pohledu věku, pohlaví, časové souvislosti diagnózy metastáz a primárního tumoru, lokalizace, velikosti a počtu ložisek. K laparoskopickému výkonu byli kontraindikováni nemocní neschopní tolerovat kapnoperitoneum nebo jedinci po opakovaných výkonech v dutině břišní, kde byly očekávány adheze, které by nebylo možné řešit laparoskopicky. Technicky pak byla kontraindikována ložiska v blízkosti velkých cév, respektive jaternímu hilu a konfluens jaterních žil, velká ložiska, která by neumožnila bezpečnou manipulaci s tumorem a výkony, které vyžadovaly rozsáhlou hilovou lymfadenektomii. Otevřeně pak byly prováděny také kombinované resekční výkony nebo etapové postupy. Vzhledem k tomu, že šlo o zavádění nové metody, byly samozřejmě iniciálně k laparoskopickému výkonu vybíráni technicky příhodnější nemocní. To může vysvětlovat rozdílné spektrum jednotlivých výkonů. Neanatomické resekce dorzálních segmentů jater, s. VII, VIII, IVA, pokládají autoři, ve shodě s konsenzuálními konferencemi, za technicky nejobtížnější, a proto byli tito nemocní ve většině případů primárně indikováni k otevřenému výkonu. Naopak vysoké zastoupení laparoskopické levostranné lobektomie svědčí pro plné zavedení méně obtížné metody, která je v současnosti považována mnohými centry za standard [5].
Penetrace laparoskopických výkonů u jaterních metastáz kolorektálního karcinomu činí v naší skupině 19 %. Dosud nejsou jasná data týkající se penetrace laparoskopických resekcí jater ve světě nebo dokonce v České republice. Francouzská data z roku 2015 ukazují, že penetrace laparoskopických výkonů se pohybuje pod 20 % všech resekcí jater provedených ve Francii [16].
Podle některých autorů jsou výsledky laparoskopických resekcí jater právě ovlivněny výraznou selekcí pacientů k vlastnímu laparoskopickému přístupu. Welsh a kol. zhodnotili prospektivně sbírané krátkodobé a dlouhodobé výsledky u nemocných, kteří podstoupili resekci jater pro metastázy kolorektálního karcinomu. Ze skupiny 1152 resekcí byla vyčleněna skupina 266 nemocných, kteří by byli vhodnými kandidáty pro laparoskopickou resekci jater. Tato skupina byla srovnána s ostatními resekcemi, kde byl statisticky významnější počet metastáz a jejich velikost. Operační čas byl signifikantně kratší a perioperační krevní ztráta byla nižší ve skupině vhodné k laparoskopické resekci. V obou skupinách nebyl statisticky významný rozdíl v době hospitalizace, morbiditě a letalitě. U nemocných ve skupině nevhodné k laparoskopickému výkonu byl vyšší výskyt R1 resekcí (14,9 vs. 4,5 %) a nižší 5leté přežívání (37,8 vs. 44,2 %) [17].
V rámci druhé konsenzuální konference o laparoskopických resekcích jater konané v roce 2014 v Morioce bylo všeobecně přijato, že laparoskopické resekce jater jsou teoreticky nadřazené otevřeným výkonům z důvodu detailnějšího zvětšeného pohledu do operačního pole a snížení peroperační krevní ztráty z důvodu vlivu tlaku kapnoperitonea, zejména na krvácení z jaterních žil, tzv. fenomén barostázy. Také byl navržen koncept parenchym šetřících anatomických resekcí jater, které by měly být vhodné zejména pro hepatocelulární karcinom, ale i pro jaterní metastázy kolorektálního karcinomu. Závěrem byly doporučeny tři základní oblasti týkající se ochrany nemocných a zajištění bezpečnosti této metody: 1. prospektivně vedené národní nebo mezinárodní registry laparoskopicky operovaných, 2. jednotný systém pro hodnocení obtížnosti laparoskopických resekcí jater [18] a vytvoření kvalitních edukačních programů [6].
Laparoskopický přístup se v poslední době uplatňuje i v dalších oblastech léčby jaterních metastáz kolorektálního karcinomu, jako jsou etapové postupy typu ALPPS – associating liver partition and portal vein ligation for staged hepatectomy. Jsou publikovány první zkušenosti s čistě laparoskopickým ALPPS, parciálním ALPPS, PVE-ALPPS či mini-ALPPS [19]. Machado v roce 2017 publikoval sestavu 30 ALPPS procedur, z nichž 10 (33 %) bylo provedeno čistě laparoskopicky. Krátkodobé výsledky obou metod včetně rychlosti hypertrofie a nárůstu zbytkového objemu jaterního parenchymu byly srovnatelné. Autoři nicméně zdůrazňují technickou náročnost výkonu a nezbytnou zkušenost v pokročilé laparoskopii [20]. S rozvojem nových technologií také poměrně rychle vstupuje v poslední době do miniinvazivní jaterní chirurgie i robotická operativa [21,22].
Závěr
Naší snahou bylo informovat čtenáře o alternativě otevřených resekcí jater a přispět tak k možnému dalšímu rozšíření metody.
Na základě našich dosud limitovaných zkušeností poskytuje laparoskopická resekce jater pro metastázy kolorektálního karcinomu srovnatelné krátkodobé výsledky s otevřenými výkony i ve fázi křivky učení nové metody. Proti otevřenému výkonu přináší laparoskopický přístup chirurgovi především detailní pohled v průběhu preparační fáze i při vlastní transekci jaterního parenchymu. Vlastní výkon je ale technicky složitý, časově náročnější a vyžaduje bohaté zkušenosti, a to jak v pokročilé laparoskopické operativě, tak v otevřených resekcích jater. V případě laparoskopických výkonů jde v našich podmínkách o vysoce selektovanou skupinu nemocných.
Daleko přínosnější by byla samozřejmě prospektivní randomizovaná studie, jejíž reálné provedení je v podmínkách České republiky s přihlédnutím na počty výkonů prováděných na jednotlivých chirurgických pracovištích velmi diskutabilní. Multicentrická spolupráce v tomto případě vyžaduje nezbytnou standardizaci jednotlivých výkonů a celé metody.
Práce byla podpořena výzkumným projektem Univerzity Karlovy PROGRES Q28 – Onkologie.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
doc. MUDr. Zdeněk Šubrt, Ph.D.
Chirurgická klinika 3. LF UK a FN KV
Šrobárova 50
100 34 Praha 10
e-mail: zdenek.subrt@fnkv.cz
Zdroje
- Azagra JS, Goergen M, Gilbart E, et al. Laparoscopic anatomical (hepatic) left lateral segmentectomy-technical aspects. Surg Endosc. 1996;10 : 758–61.
- Huscher CG, Lirici MM, Chiodini S. Laparoscopic liver resections. Semin Laparosc Surg. 1998;5 : 204–10.
- Fong Y, Jarnagin W, Conlon KC, et al. Hand-assisted laparoscopic liver resection: lessons from an initial experience. Arch Surg. 2000;135 : 854–59.
- Buell JF, Cherqui D, Geller DA, et al. The international position on laparoscopic liver surgery: The Louisville Statement 2008. Ann Surg. 2009;250 : 825–30. doi:10.1097/sla.0b013e3181b3b2d8.
- Ciria R, Cherqui D, Geller DA, et al. Comparative short-term benefits of laparoscopic liver resection: 9000 cases and climbing. Ann Surg. 2016;263 : 761–77. doi:10.1097/SLA.0000000000001413.
- Wakabayashi G. What has changed after the Morioka consensus conference 2014 on laparoscopic liver resection? Hepatobiliary Surg Nutr. 2016;5 : 281–89. doi:10.21037/hbsn.2016.03.03.
- Dindo D, Demartines N, Clavien PA. Classification of surgical complications: a new proposal with evaluation in a cohort of 6336 patients and results of a survey. Ann Surg. 2004;240 : 205–13. doi:10.1097/01.sla.0000133083.54934.ae.
- Šubrt Z, Ferko A, Jon B, et al. Laparoskopické resekce jater – úspěchy a nezdary spojené se zavedením nové metody. Kazuistiky. Rozhl Chir. 2009;88 : 509–13.
- Brown KM, Geller DA. What is the learning curve for laparoscopic major hepatectomy? J Gastrointest Surg. 2016;20 : 1065–71. doi:10.1007/s11605-016-3100-8.
- Ciria R, Ocaña S, Gomez-Luque I, et al. A systematic review and meta-analysis comparing the short - and long-term outcomes for laparoscopic and open liver resections for liver metastases from colorectal cancer. Surg Endosc. 2019. [Epub ahead of print]. doi:10.1007/s00464-019-06774-2.
- Xie SM, Xiong JJ, Liu XT, et al. Laparoscopic versus open liver resection for colorectal liver metastases: A comprehensive systematic review and meta-analysis. Sci Rep. 2017;7 : 1012. doi:10.1038/s41598-017-00978-z.
- Cipriani F, Rawashden M, Stanton L, et al. Propensity score-based analysis of outcomes of laparoscopic versus open liver resection for colorectal metastases. Br J Surg. 2016; 103 : 1504–12. doi:10.1001/bjs.10211.
- Ratti F., Fiorentini G., Cipriani F, et al. Laparoscopic vs open surgery for colorectal liver metastases. JAMA Surg. 2018;153 : 1028–35. doi:10.1001/jamasurg.2018.2107.
- Fretland AA, Dagenborg VJ, Bjornelv GMW, et al. Laparoscopic versus open resection for colorectal liver metastases: The OSLO-COMET Randomized Controlled Trial. Ann Surg. 2018;267 : 199–207. doi:10.1080/08941939.2017.1385664.
- Aghayan DL, Fretland AA, Kazaryan AM, et al. Laparoscopic versus open liver resection in the posterosuperior segments: a sub-group analysis from the OSLO-COMET randomized controlled trial. HPB (Oxford) 2019. [Epub ahead of print]. doi:10.1016/j.hpb.2019.03.358.
- Goumard C, Farges O, Laurent A, et al. An update on laparoscopic liver resection: The French Hepato-Bilio-Pancreatic Surgery Association statement. J Visc Surg. 2015;152 : 107–12. doi:10.1016/j.jviscsurg.2015.02.003.
- Welsh FK, Tekkis PP, John TG, et al. Open liver resection for colorectal metastases: better short - and long-term outcomes in patients potentially suitable for laparoscopic liver resection. HPB (Oxford) 2010;12 : 188–94. doi:10.1111/j.1477-2574.2009.00143.x.
- Ban D, Tanabe M, Ito H, et al. A novel difficulty scoring system for laparoscopic liver resection. J Hepatobiliary Pancreat Sci. 2014;21 : 745–53. doi:10.1002/jhbp.166.
- Ferko A, Vojtko M, Adamik M, et al. Totally laparoscopic ALPPS: bilobar procedure with preservation of the S3 portobiliary triad. Ann Surg Oncol. 2019;26 : 291. doi:10.1245/s10434-018-6930-7.
- Machado MA, Makdissi FF, Surjan RC, et al. Transition from open to laparoscopic ALPPS for patients with very small FLR: the initial experience. HPB (Oxford) 2017;19 : 59–66. doi:10.1016/j.hpb.2016.10.004.
- Liu R, Wakabayashi G, Kim HJ, et al. International consensus statement on robotic hepatectomy surgery in 2018. World J Gastroenterol. 2019;25 : 1432–44. doi:10.3748/wjg.v25.i12.1432.
- Sucandy I, Schlosser S, Bourdeau T, et al. Robotic hepatectomy for benign and malignant liver tumors. J Robot Surg. 2019. [Epub ahead of print]. doi:10.1007/s11701-019-00935-0.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Souručenství rukou a rolíČlánek Žilní vstupy v onkologii
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2019 Číslo 11- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Stillova choroba: vzácné a závažné systémové onemocnění
- Hojení análních fisur urychlí čípky a gel
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Souručenství rukou a rolí
- Žilní vstupy v onkologii
- Laparoskopické versus otevřené resekce jater pro metastázy kolorektálního karcinomu: srovnání časných výsledků chirurgické léčby
- Radiofrekvenční ablace karcinomu pankreatu
- Přínos hybridních metod (PET/CT, PET MRI) v diagnostice patologických nálezů břišní aorty
- Kongruence histologické diagnózy se zobrazovací a operační diagnózou u akutní apendicitidy
- Rok 1848 – významný mezník v historii české chirurgie
- Pseudolymfom jater: překvapivý nález u pacienta s předpokládanou generalizací plicního karcinomu
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Žilní vstupy v onkologii
- Kongruence histologické diagnózy se zobrazovací a operační diagnózou u akutní apendicitidy
- Laparoskopické versus otevřené resekce jater pro metastázy kolorektálního karcinomu: srovnání časných výsledků chirurgické léčby
- Pseudolymfom jater: překvapivý nález u pacienta s předpokládanou generalizací plicního karcinomu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



