-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
SILS cholecystektómia – analýza súboru prvých 100 pacientov
SILS Cholecystectomy – Analysis of the First 100 Patients
Aim:
The purpose of the study is to evaluate the results of the group of patients underwent SILS cholecystectomy and compare them with the literature evidence.Material and methods:
The retrospective analysis of the first 100 patients underwent cholecystectomy through single SILS port was performed. The operation was carried out with standard laparoscopic instruments. The average age, sex, BMI, mean operative time and the length of postoperative hospitalization were recorded.Results:
The sex ratio was approximately 3 : 1 for women. The mean age in the group was 49 years, BMI 26.8 kg/m2, operative time 63 minutes and the length of postoperative hospitalization was 2.2 days. Two intraoperative complications were observed – cystis artery bleeding and leasion of common hepatic duct. Four patients required conversion to a conventional laparoscopic cholecystectomy and one to open procedure. Three wound complications during the postoperative period was observed.Conclusion:
The results of analysis show the SILS cholecystectomy to be a good and comparable alternative to multiport cholecystectomy in the rate of complications, the length of hospitalization and postoperative recovery. The ideal candidates for the procedure are younger patients with lower BMI without the signs of acute inflammation. The further advantages, except excellent cosmetis result, is needed to confirm in randomized studies.Key words:
SILS – cholecystectomy – laparoscopic surgery
Autoři: A. Vrzgula; V. Pribula; R. Krajničák; M. Múdry; T. Vasilenko
Působiště autorů: III. chirurgická klinika SZÚ, Nemocnica Košice-Šaca a. s., 1. súkromná nemocnica, Slovenská republika prednosta: MUDr. Andrej Vrzgula, PhD.
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 8, s. 440-445.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cieľ:
Cieľom štúdie bolo zhodnotiť výsledky v skupine pacientov so SILS cholecystektómiou a ich porovnanie s literárnymi údajmi.Materiál a metodika:
Vykonaná bola retrospektívna analýza súboru 100 pacientov, u ktorých bola realizovaná cholecystektómia cestou jedného SILS portu. Operácia bola vykonaná pomocou štandardných laparoskopických inštrumentov. Súbor bol vyhodnotený z hľadiska veku, pohlavia, BMI, priemerného operačného času a doby pooperačnej hospitalizácie.Výsledky:
Pomer žien a mužov bol približne 3 : 1. Priemerný vek v súbore bol 49 rokov, BMI 26,8 kg/m2, operačný čas 63 minút a doba pooperačnej hospitalizácie 2,2 dňa. Zaznamenali sme dve peroperačné komplikácie – krvácanie z a. cystica a léziu d. hepaticus communis. V súbore sme mali 4 konverzie na tradičnú laparoskopickú cholecystektómiu a jednu na klasický výkon. V pooperačnom období sa vyskytli tri ranové komplikácie.Záver:
Výsledky analýzy potvrdzujú, že SILS cholecystektómia je vhodná alternatíva viacportovej cholecystektómie a je s ňou s porovnateľná v miere komplikácií, dĺžke hospitalizácie a rýchlosti pooperačnej rekonvalescencie. Vhodnými kandidátmi pre výkon sú mladší pacienti s nižším BMI, bez známok akútneho zápalu. Okrem výborného kozmetického efektu je ďalšie výhody potrebné potvrdiť na väčších randomizovaných štúdiach.Kľúčová slová:
SILS – cholecystektómia – laparoskopická chirurgiaÚVOD
Po tom, čo Erich Mühe v roku 1985 vykonal prvú laparoskopickú cholecystektómiu [1], sa táto technika v nasledujúcich rokoch etablovala do bežnej chirurgickej praxe a stala sa „zlatým štandardom“ v operačnej liečbe cholecystolitiázy [2, 3]. V roku 1987 vykonal francúzsky gynekológ Mouret prvú laparoskopickú cholecystektómiu pomocou štyroch trokárov [1], Slim a kol. v roku 1995 informoval o 710 laparoskopických cholecystektómiach vykonaných pomocou troch trokárov [4] a v roku 2001 bola publikovaná práca o laparoskopických cholecystektómiach vykonaných dvoma trokármi [5].
V poslednom období sa v laparoskopii objavuje snaha o ďalšiu minimalizáciu operačnej traumy. Zavádzajú sa nové operačné techniky, ktoré využívajú prirodzené telesné otvory, tzv. NOTES (Natural Orifice Transluminal Endoscopic Surgery) alebo metodiky vychádzajúcich z techniky jedného portu, resp. jednej incízie [6].
Navarra a kol. už v roku 1997 ako prvý popísal cholecystektómiu cestou jednej 20mm transumbilikálnej incízie. Pri preparácii využil transabdominálne zavedené stehy, ktoré fixovali žlčník a tým umožňovali lepší prehľad pri preparácii [7].
Aj keď Kallo a kol. už v roku 2004 [8] a neskôr ďalší autori publikovali svoje prvé skúsenosti s NOTES operáciami [9, 10], vzhľadom na niektoré technické ťažkosti (vhodné inštrumentárium, bezpečný uzáver žalúdka či vagíny) a etické aspekty – narušenie steny zdravého orgánu a s tým spojené možné komplikácie – realizuje sa zatiaľ táto technika len v obmedzenom počte centier.
Po období určitého zabudnutia sa preto koncom minulého desaťročia objavilo niekoľko prác, ktoré „znovuobjavili“ operačnú techniku cestou jednej incízie. Pri preparácii boli transumbilikálne zavedené tenšie inštrumenty, alebo boli použité špeciálne porty, cez ktoré sa zaviedla optika aj pracovné inštrumenty, čo obmedzilo používanie prídavných kotviacich stehov [11, 12, 13]. Prezentovanie ďalších informácii a skúseností s operáciami cestou jednej incízie spôsobilo aj určitú nejednotnosť v nomenklatúre. Spolu s termínom SILS (Single Incision Laparoscopic Surgery) sa v literatúre používajú aj iné názvy, ako TUES (Transumbilical Endoscopis Surgery), TUSP (Transumbilical Single Port), SPA (Single Port Access), NOTUS (Natural Orifice Transumbilical Surgery) alebo LESS (Laparoendoscopic Single-site Surgery) [14, 17].
Cieľom práce je publikovať naše skúsenosti s väčším súborom pacientov a overiť tvrdenia autorov, že SILS operatíva poskytuje oproti tradičnej laparoskopii pri rovnakej bezpečnosti výkonu lepší kozmetický efekt, menšiu bolestivosť a ak je to potrebné, aj možnosť konverzie na tradičnú laparoskopiu [2, 11, 14, 15, 16].
MATERIÁL A METÓDA
SILS operatívu realizujeme na III. chirurgickej klinike SZÚ Nemocnica Košice-Šaca, 1. súkromná nemocnica od októbra 2009. Štandardne vykonávame cholecystektómie a apendektómie, od minulého roku aj resekcie hrubého čreva a konečníka pre benígne a malígne ochorenia a resekcie terminálneho ilea a coeka pre Crohnovu chorobu.
Analyzovaný súbor tvorí 100 pacientov, u ktorých bola vykonaná SILS cholecystektómia v období od 21. októbra 2009 do 23. marca 2011.
K operácii sme indikovali pacientov so symptomatickou cholecystolitiázou, prijatých na elektívny výkon. Po získaní väčších skúseností sme operovali aj pacientov prijatých v biliárnej kolike, resp. pacientov prijatých s príznakmi akútnej biliárnej pankreatitídy.
Operáciu vykonávame v anti-Trendelenburgovej polohe, s mierne abdukovanými dolnými končatinami, pričom pacient je otočený mierne doľava. Operatér stojí medzi nohami pacienta a asistent po jeho ľavej strane, monitor a laparoskopická veža sú umiestnené pri pravom ramene pacienta. Operáciu začíname polooblúkovitým rezom v oblasti pupka. Po preťatí kože, podkožia a fascie v dĺžke asi 2 až 2,5 cm otvárame peritoneum a do steny brušnej umiestňujeme SILSTM port (Covidien). Cez neho aplikujeme do dutiny brušnej CO2 a po vytvorení kapnoperitonea 12 mm Hg, zavádzame cez port dva 5mm plastické trokáre pre pracovné inštrumenty a jeden 10mm kovový trokár pre optiku (Obr. 1). Po revízii brušnej dutiny šikmou 30ľ optikou revidujeme oblasť žlčníka. Na držanie žlčníka využívame rovný, resterilizovateľný inštrument, preparáciu vykonávame tiež rovným disektorom, u niektorých pacientov sme k lepšiemu ozrejmeniu pomerov v Calotovom trojuholníku využili flexibilný disektor. D. cysticus a a. cysticu klipujeme 5mm klipovačom. Na oddelenie žlčníka od pečeňového lôžka používame koagulačný háčik. Po toalete brušnej dutiny vyberáme žlčník z brušnej dutiny spolu so SILS portom. Endo-bag sme využili u dvoch pacientov, u ktorých došlo v priebehu preparácie k perforácii žlčníka, keď sme do vrecúška umiestnili okrem žlčníka aj konkrementy vypadnuté do brušnej dutiny. Drén do subhepatálnej oblasti zavádzame iba výnimočne. Operačnú incíziu uzatvárame po vrstvách, peritoneum spolu s fasciou šijeme pokračujúcim vstrebateľným stehom, kožu jednotlivými stehmi (Obr. 2).
Obr. 1. SILS port s trokármi a optikou Fig. 1. SILS port with trocars and scope 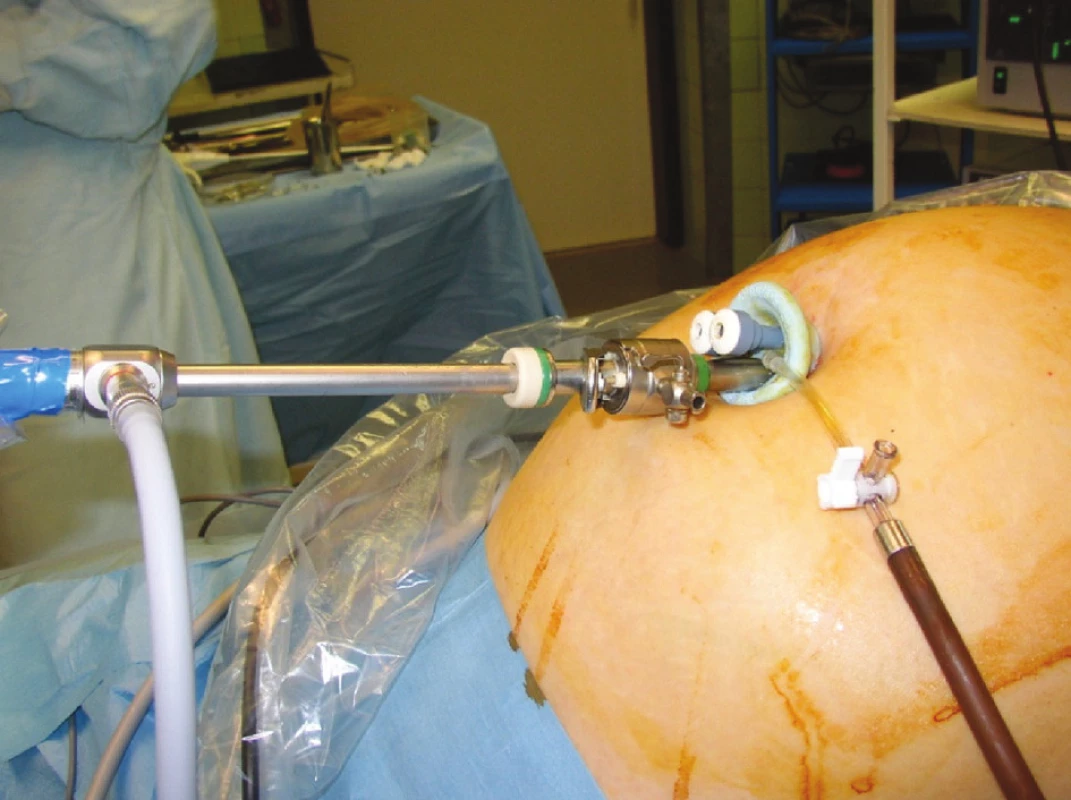
Obr. 2. Operačná rana po SILS cholecystektómii Fig. 2. Operating wound after SILS cholecystectomy 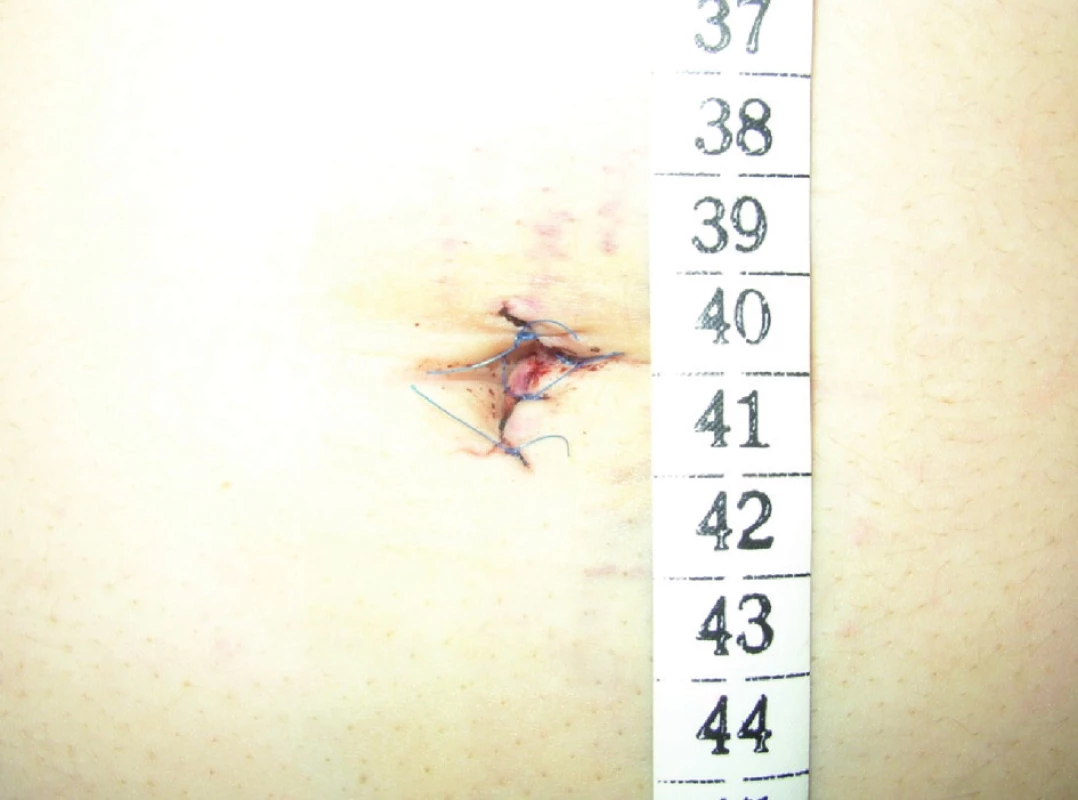
VÝSLEDKY
Súbor tvorilo 72 žien a 28 mužov s priemerným vekom 49,2 roka (19–72 rokov) a BMI 26,8 kg/m2 (16,3–38,1) (Tab. 1). Prevažná väčšina pacientov bola prijatá na plánovaný operačný výkon, siedmi boli prijatí v biliárnej kolike. U ďalších dvoch pacientov prijatých urgentne s príznakmi akútnej biliárnej pankreatitídy bola SILS cholecystektómia vykonaná po predchádzajúcej ERCP a endoskopickej papilosfinkterotómii a po odoznení príznakov pankreatitídy. U jednej pacientky bola dva mesiace pred operáciou žlčníka vykonaná z rovnakého prístupu urgentná SILS apendektómia pre akútnu flegmonóznu apendicitídu (Obr. 3). Okrem cholecystektómie sme u dvoch pacientov vykonali marsupializáciu menších seróznych cýst na povrchu pečene.
Tab. 1. Charakteristika súboru pacientov Tab. 1. Patient group characteristics 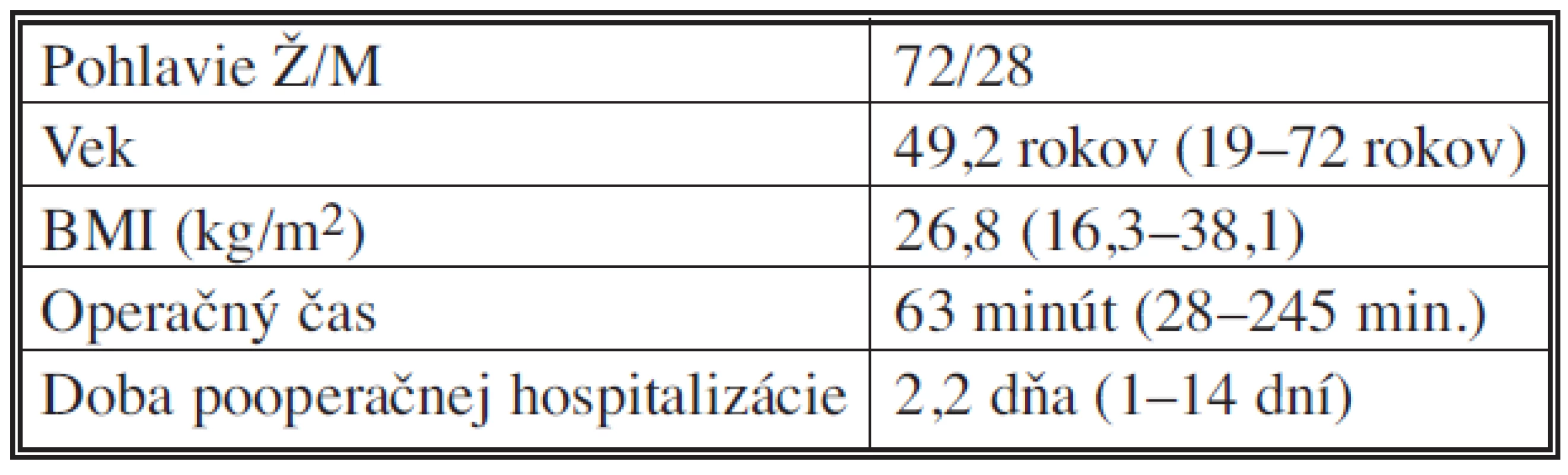
Obr. 3. Pacientka po SILS cholecystektómii a apendektómii Fig. 3. Patient after SILS cholecystectomy and appendectomy 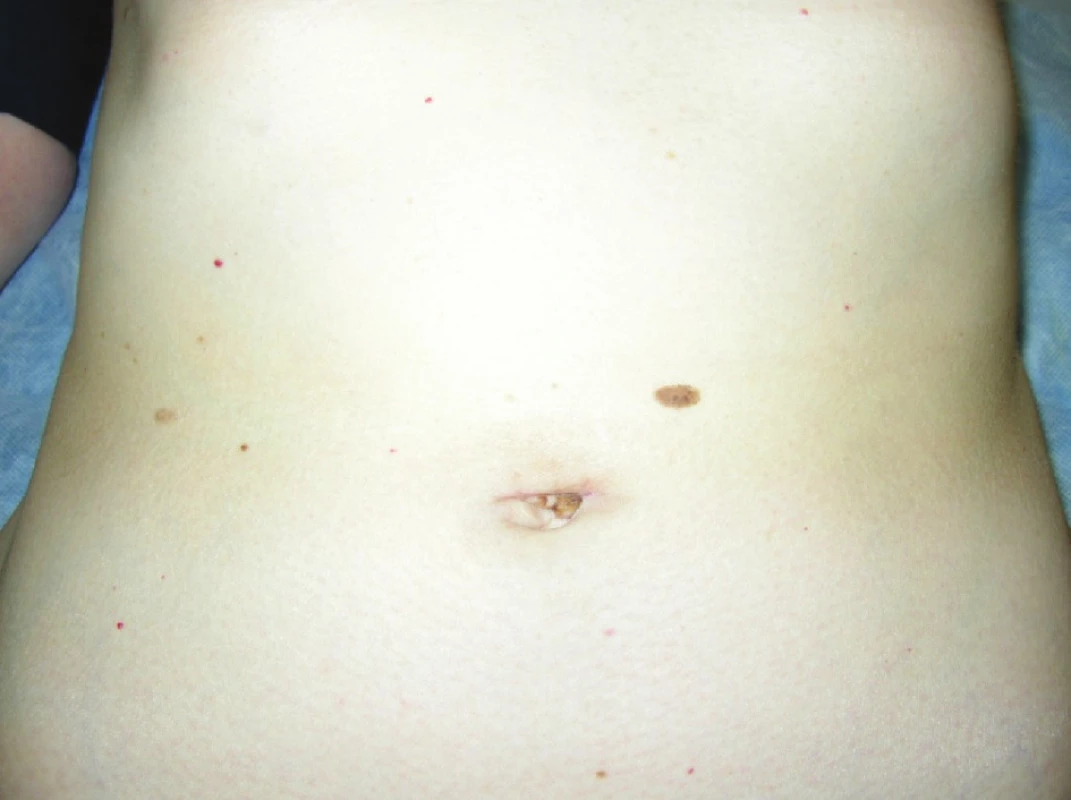
Priemerný operačný čas bol 63 minút (28–245 minút), pričom s narastajúcim počtom pacientov sa skracoval (Tab. 2).
Tab. 2. Priemerný operačný čas Tab. 2. Mean operative time 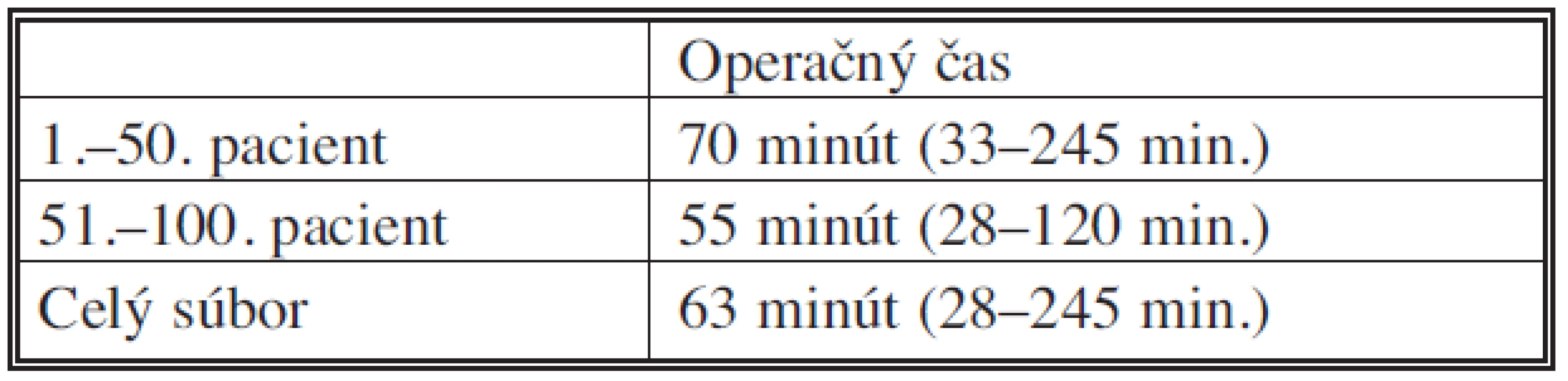
Subhepatálny drén bol zavedený iba u 3 pacientov. Z brušnej dutiny sme ho vyviedli v mieste operačnej incízie a odstránili sme ho nasledujúci deň po výkone.
Konverziu na tradičnú laparoskopiu, ktorá spočívala v zavedení ďalších portov, bolo nutné vykonať u 4 pacientov, trikrát pre ťažké zápalové zmeny v oblasti žlčníka a raz pre krvácanie z poranenej a. cystica, ktoré spôsobilo stratu prehľadu v operačnom poli. U jedného pacienta bola vykonaná konverzia na klasickú cholecystektómiu. Príčinou bola iatrogénna lézia d. hepaticus communis.
Histologické vyšetrenie potvrdilo u prevažnej väčšiny pacientov známky chronickej cholecystitídy, niekedy aj s cholesterolózou sliznice, u 5 pacientov bola prítomná akútna ulcerózne-flegmonózna cholecystitída (Tab. 3).
Tab. 3. Výsledky histologického vyšetrenia Tab. 3. The results of histological examination 
V pooperačnom období sme zaznamenali tri ranové komplikácie, dvakrát seróm a raz absces v rane. U všetkých pacientov sa rany zhojili po evakuácii obsahu a ambulantne realizovaných preväzoch (Tab. 4). Herniu v jazve sme nemali, aj keď doba sledovania pacientov je ešte pomerne krátka (1–18 mesiacov).
Tab. 4. Komplikácie Tab. 4. Complications 
Priemerná doba pooperačnej hospitalizácie bola 2,2 dňa (1–14 dní). Najdlhšie bol hospitalizovaný pacient po konverzii na klasický výkon pre léziu d. hepaticus communis, 4 pacienti boli prepustený do 24 hodín po operačnom výkone. Žiadny pacient nemusel byť prijatý v dôsledku komplikácie v období do 30 dní po výkone.
Dvakrát sme vykonali SILS cholecystektómiu v tehotenstve, obe ženy boli v druhom trimestrí gravidity. Jedna pacientka bola prijatá v biliárnej kolike so silnými bolesťami nereagujúcimi na medikamentóznu konzervatívnu terapiu. Druhá pacientka bola prijatá s akútnou biliárnou pankreatitídou pri cholecysto-choledocholitiáze a SILS cholecystektómii predchádzala ERCP s endoskopickou papilosfinkterotómiou a extrakciou konkrementov zo spoločného žlčovodu. U oboch pacientok výkon prebehol bez komplikácií.
DISKUSIA
Laparoskopické operácie cestou jedného portu, resp. jednej incízie sa ukazujú byť ďalšou evolúciou v miniinvazívnej chirurgickej operatíve (17). V našej práci sme sa na väčšom súbore pacientov snažili potvrdiť dobré skúsenosti so SILS cholecystektómiami, ktoré sú prezentované viacerými autormi [2, 11, 14, 16].
U prevažnej väčšiny našich pacientov sme zavádzali SILSTM port cez incíziu vpravo alebo vľavo paraumbilikálne. Ojedinele sme zvolili aj transumbilikálny prístup (výhodný hlavne pri súčasnom výskyte umbilikálnej hernie). Vzhľadom nato, že z troch ranových komplikácií, ktoré sme v našom súbore zaznamenali, boli dve (seróm a absces) práve u pacientov s transumbilikálnou incíziou, nepreferujeme tento prístup štandardne.
Operáciu však možno vykonať aj bez špeciálneho SILSTM portu. Cez jednu incíziu v oblasti pupku sa zo samostatných transfasciálnych vpichov zavedú tri trokáre. Trokár pre optiku je umiestnený pri dolnom okraji incízie a ďalšie dva pre pracovné inštrumenty kraniálnejšie a laterálnejšie do rohov rovnostranného trojuholníka [2, 14, 18, 25].
Pri operácii sme využívali takmer výhradne rovné, štandardné laparoskopické inštrumenty. Žlčník sme držali inštrumentom v ľavej ruke a preparovali sme disektorom v pravej ruke, flexibilné inštrumenty sme požívali iba ojedinele. Niektorí autori , ktorí používajú flexibilné inštrumenty, ich držia opačne – disektor v ľavej ruke a inštrument na držanie žlčníka v pravej ruke [14]. Tento typ držania a preparácie môže byť výhodný z hľadiska prevencie kolízie inštrumentov, či v brušnej dutine, alebo pred jej stenou, ale tzv. „zrkadlový efekt“, keď je chirurg nútený preparovať a držať žlčník opačnými rukami ako zvyčajne, sťažuje samotnú preparáciu a pravdepodobne aj predlžuje operačný výkon.
Niektorí autori zavádzajú v pravom podrebrí prídatné stehy, ktoré prechádzajú cez fundus alebo telo žlčníka. Ťah za žlčník vytvára lepší prehľad v operačnom poli [16, 19, 20].
Tento postup však môže byť diskutabilný vzhľadom na možný únik žlče a s tým súvisiacu kontamináciu subhepatálnej oblasti, resp. riziko diseminácie okultného karcinómu žlčníka, ktorý sa vyskytuje pri 0,2 až 2,9 % cholecystektómiach [21, 22].
Priemerný operačný čas bol v našom súbore 63 minút. Podľa literárnych údajov sa pohybuje v rozmedzí od 30 do 150 minút [14, 16, 17, 19, 20]. V súlade s údajmi iných autorov [16, 17], sa aj v našom súbore operačný čas skracoval s nárastom skúseností a počtom operovaných pacientov.
Priemerný BMI – 26,8 kg/m2 – sa nachádza v pásme miernej nadváhy. Solomon a kol. [20] udáva u pacientov s vyšším BMI aj dlhší priemerný operačný čas, výsledky však nie sú štatisticky významné. Koreláciu medzi vyšším BMI a dlhším operačným časom potvrdzuje aj Erbella [16]. Okrem vyššieho BMI sa dlhší operačný čas objavuje v súboroch, ktoré prezentujú aj pacientov s akútnou cholecystitídou a kde je percentuálne zastúpenie žien nižšie ako 70 % [17].
V súbore sme zaznamenali dve peroperačné komplikácie. U jednej pacientky došlo ku krvácaniu z a. cystica, ktoré si vyžiadalo zavedenie ďalších dvoch portov a konverziu na tradičnú laparoskopiu. Po zastavení krvácania klipom bol výkon dokončený laparoskopicky. Závažnejšou komplikáciou bola peroperačná iatrogénna lézia d. hepaticus communis u 51-ročného muža. Príčinou boli ťažkosti pri preparácii a problémy s identifikáciou štruktúr v dôsledku chronickej fibróznej pericholecystitídy a početných zrastov v subhepatálnej oblasti. Operáciu sme konvertovali na klasický výkon a vykonaná bola hepatiko-jejunoanastomoza na Roux-Y. Ďalší pooperačný priebeh bol bez komplikácií, pacient bol prepustený do domáceho ošetrovania na 14. pooperačný deň a v súčasnosti je rok po operácii bez ťažkostí.
Celkovo sme mali v súbore 4 konverzie na tradičnú laparoskopiu. Príčinou konverzie bol ťažký lokálny nález zmysle subakútneho zápalu alebo krvácanie a strata prehľadu v operačnom poli. Osvedčilo sa nám zavedenie ďalších dvoch portov – v epigastriu a vpravo pod rebrovým oblúkom. Počet konverzií súvisí jednak s predoperačným výberom a indikáciou pacienta na tento typ výkonu, ale aj so skúsenosťami operatéra a množstvom pooperovaných pacientov. V publikovaných súboroch sa percento konverzií pohybuje od 5 do 25 % [2, 14, 17, 19, 23, 24].
Celkovo sme mali v súbore 5 % komplikácií, z nich jedinú (lézia d. hepaticus communis) považujeme za závažnú. V publikovaných súboroch sa z komplikácii najčastejšie vyskytujú ranové serómy a abscesy, perforácia žlčníka, konkrementy ponechané v spoločnom žlčovode, únik žlče, resp. prítomnosť tekutinových kolekcií subhepatálne. Ojedinele sa vyskytol ileus, pooperačná retencia moča a striktúra žlčových ciest. Celkový počet komplikácií sa pohybuje v rozmedzí 0–8,7 % [14, 16, 17, 19, 20, 24], pričom je vyšší v skupine pacientov nad 45 rokov [17].
Priemerná doba pooperačnej hospitalizácie bola v našom súbore 2,2 dňa, čo zodpovedá literárnym údajom, aj keď niektorí autori prepúšťajú pacientov štandardne na druhý deň po operácii [2,14, 17], či dokonca ešte v deň operácie [16].
Hlavným problémom, s ktorým sa chirurg vykonávajúci SILS cholecystektómiu stretáva, je nedostatočná retrakcia žlčníka, čo zhoršuje vizualizáciu v oblasti Calotovho trojuholníka. Preto niektorí autori odporúčajú začínať preparáciu najprv vyššie v oblasti žlčníka – nad ductus cysticus a a. cystica. Oddelenie žlčníka od pečene zabezpečí jeho väčšiu mobilitu a tým bezpečnejšiu identifikáciu dôležitých štruktúr [19]. Ďalšou nevýhodou je strata triangulácie pracovných inštrumentov a ich vzájomná kolízia či už v brušnej dutine alebo v prípade rovných inštrumentov aj pred brušnou stenou. Nedostatočné priestorové videnie (dvojrozmerný obraz na monitore) sa pri SILS operatíve kombinuje s ťažkosťami v dôsledku chýbania „pohľadu zo strany“. Problematické môže byť naloženie klipov na ductus cysticus. Klipovač sa zavádza paralelne s optikou a nedostačná vizualizácia priebehu celého klipu môže spôsobiť neúplné uzavretie lumenu s následným únikom žlče [25].
Tieto problémy možno eliminovať používaním vhodných inštrumentov, zmenou držania žlčníka, resp. jeho otáčaním zo strany na stranu, väčšou trpezlivosťou pri preparácii a hlavne na začiatku, vhodným výberom pacientov. Pre indikáciu SILS cholecystektómie sa ako najvhodnejší ukazujú byť pacienti vo včasnom štádiu ochorenia, s klasickou biliárnou kolikou, s BMI nižším ako 40 kg/m2 a bez predchádzajúcich operácií v brušnej dutine [16].
Posledná podmienka však podľa nášho názoru nie je nevyhnutná pre úspešné vykonanie operácie. SILS port možno bez ťažkostí zaviesť aj priamo v jazve po strednej laparotómii a práve skutočnosť, že ho zavádzame otvorenou cestou, za kontroly zraku a bez nutnosti predchádzajúcej inštalácie pneumoperitonea (s použitím Veressovej ihly), je z hľadiska bezpečnosti výkonu prínosom (Obr. 4).
Obr. 4. Operačná rana po SILS porte v jazve po dolnej laparotómii Fig. 4. SILS port wound in low middle laparotomy scar 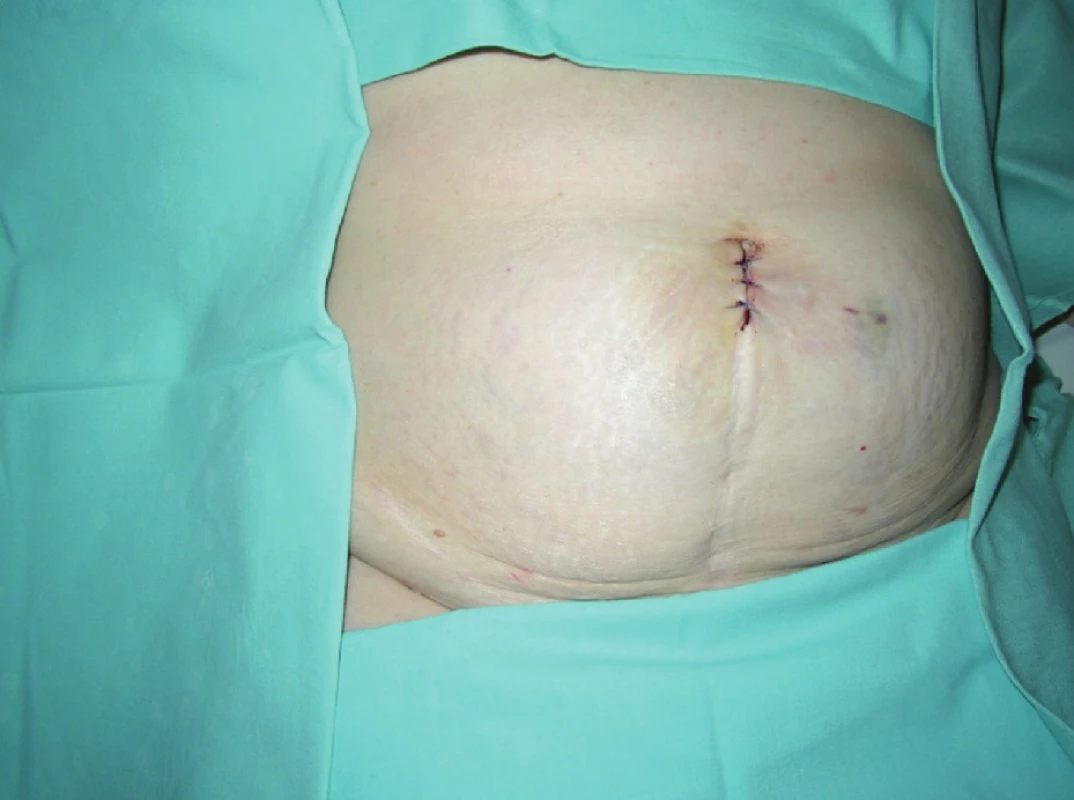
ZÁVER
Laparoskopickú cholecystektómiu metódou SILSTM vykonávame v súčasnosti na našom pracovisku štandardne. V súlade s inými autormi potvrdzujeme jej reprodukovateľnosť a bezpečnosť, minimálne percento komplikácií a výborný kozmetický efekt. Predpokladanú menšiu pooperačnú bolestivosť a rýchlejšiu rekonvalescenciu v porovnaní s tradičnou laparoskopiou je však potrebné overiť randomizovanými štúdiami na väčších súboroch pacientov. Závažná peroperačná komplikácia v súbore nás však núti aj k určitému kritickému postoju. Zvlášť dôsledne je nutné dodržiavať zásady precíznej a bezpečnej preparácie a rozhodnutie pre konverziu, či už na tradičnú laparoskopiu alebo klasický výkon, je nutné vykonať včas. Kozmetický efekt krátkej incízie v oblasti pupka nemôže byť kompromisom bezpečnosti operačného výkonu. V období zavádzania metodiky a pri získavaní prvých skúsenosti je vhodné indikovať k výkonu ženy, bez známok akútneho zápalu, prijaté na elektívny výkon s BMI do 30 kg/m2.
Otázkou ostáva aj ekonomická náročnosť metodiky. Použitie špeciálneho SILSTM portu, či jednorázových flexibilných nástrojov zvyšuje finančné náklady.
Výhody SILSTM operatívy sa vo väčšej miere prejavujú pri náročnejších výkonoch, ako to dokazujú naše skúsenosti so SILSTM kolorektálnymi resekciami. Pre ich realizáciu je však nevyhnutné zvládnutie jednoduchších výkonov ako je cholecystektómia a apendektómia.
MUDr. Andrej Vrzgula, PhD.
Húskova 77
040 23 Košice
Slovenská republika
e-mail: avrzgula@nemocnicasaca.sk
Zdroje
1. Vecchio, R., MacFayden, B. V., Palazzo, F. History of laparoscopic surgery. Panminerva Med., 2000, 42, s. 87–90.
2. Curcillo II, P. G., Wu, A. S., Podolsky, E. R., Graybeal, C., Kathhouda, N., Saenz, A., Dunham, R., Fendley, S., Neff, M., Copper, Ch., Bessler, M., Gumbs, A. A., Norton, M., Ianelli, A., Mason, R., Moazzez, A., Cohen, L., Mouhlas, A., Poor, A. Single-port-access (SPA) cholecystectomy: a multi-institutional report of the first 297 cases. Surg. Endosc., 2010, 24, 1854–1860.
3. Purkayastha, S., Tilney, H. S., Georgiou, P., Athanasiou, T., Tekkis, P. P., Darzi, A. W. Laparoscopic cholecystectomy versus minilaparotomy cholecystectomy: a metaanalysis of randomised control trials. Surg. Endosc., 2007, 21, 1294–1300.
4. Slim, K., Pezet, D., Stencl, J. Jr., Lechner, C., Le Roux, S., Lointier, P., Chipponi, J. Laparoscopic cholecystectomy: an original three-trocar technique. World J. Surg., 1995, 394–397.
5. Mori, T., Ikeda, Y., Okamoto, K., Sakata, K., Ideguchi, K., Nakagawa, K., Yasumitsu, T. A new technique for two-trocar laparoscopic cholecystectomy. Surg. Endosc., 2002, 16, 589–591.
6. Marko, M., Trojčák, M., Hunák, P. NOTES cholecystektómie. Miniinvazívna chirurgia a endoskopia I / 2010, 22–28.
7. Navarra, G., Pozza, E., Occhionorelli, S., Carcoforo, P., Donini, I. One-wound laparoscopic cholecystectomy. Br. J. Surg., 1997, 84, 695.
8. Kallo, A. N., Singh, V. K., Jaganath, S. B., Niiyama, H., Hill, S. L., Vaughn, C. A., Magee, C. A., Kantsevov, S. V. Flexible transgastric peritoneoscopy: a novel approach to diagnostic and therapeutic interventions in the peritoneal cavity. Gastrointest. Endosc., 2004, 60, 114–117.
9. Scott, D. J., Tang, S. J., Fernandez, R., Bergs, R., Goova, M. T., Zeltser, I., Kehdy, F. J., Cadeddu, J. A. Completely transvaginal NOTES cholecystectomy using magnetically anchored instruments. Surg. Endosc., 2007, 21, 2308–2316.
10. Auyang, E. D., Hungness, E. S., Vaziri, K., Martin, J. A., Soper, N. J. Natural orifice translumenal endoscopic surgery (NOTES): dissection for the critical view of safety during transcolonic cholecystectomy. Surg. Endosc., 2009, 23, 1117–1118.
11. Hong, T. H., You, Y. K., Lee, K. H. Transumbilical single-port laparoscopic cholecystectomy: scarless cholecystectomy. Surg. Endosc., 2009, 23, 1393–1397.
12. Zhu, J. F., Hu, H., Ma, Y. Z., Xu, M. Z. Totally transumbilical endoscopic cholecystectomy without visible abdominal scar using improved instruments. Surg. Endosc., 2008, 23, 1781–1784.
13. Nguyen, N. T., Reavis, K. M., Hinojosa, M. W., Smith, B. R., Wilson, S. E. Laparoscopic transumbilical cholecystectomy without visible abdominal scars. J. Gastrointest. Surg., 2008, 16, 1125–1128.
14. Ersin, S., Firat, O., Sozbilen, M. Single-inicision laparoscopic cholecystectomy: is it more than a challenge? Surg. Endosc., 2010, 24, 68–71.
15. Merchant, A. M., Cook, M..W., White, B. C., Scott Davis, S., Sweeney, J. F., Lin, E. Transumbilical gelport access technique for performing single incision laparoscopic surgery (SILS). J. Gastrointest. Surg., 2009, 13, 159–162.
16. Erbella, J. Jr., Bunch, G. M. Single-incision laparoscopic cholecystectomy: the first 100 outpatients. Surg. Endosc., 2010, 24, 1958–1961.
17. Antoniou, S. A., Pointner, R., Granderath, F. A. Single-incision laparoscopic cholecystectomy: a systematic review. Surg. Endosc. 2011, 25, 367–377.
18. Martínek, L., Guňková, P., Guňka, I., Dostalík, J. Laparoskopická cholecystektomie metodou SILS – první zkušenosti. Miniinvazívna chirurgia a endoskopia II/2009, 4–6.
19. Edwards, Ch., Bradshaw, A., Ahearne, P., Dematos, P., Humble, T., Johnson, R., Mauterer, D., Soosaar, P. Single-incision laparoscopic cholecystectomy is feasible: initial experience with 80 cases. Surg. Endosc., 2010, 24, 2241–2247.
20. Solomon, D., Bell, R. L., Duffy, A. J., Roberts, K. E. Single-port cholecystectomy: small scar, short learning curve. Surg. Endosc., 2010, 24, 2954–2957.
21. Gibbs, K. E., Kaleya, R. S. Incidental gallbladder cancer and single-incision laparoscopic cholecystectomy. Surg. Endosc., 2009, 23, 1680.
22. Bucher, P., Pugin, F., Morel, P. Laparoendoscopic single-site cholecystectomy and occult gallbladder cancer. Surg. Endosc., 2010, 24, 1791–1792.
23. Ahmed, K., Wang, T. T., Patel, V. M., Nagpal, K., Clark, J., Ali, M., Deeba, S., Ashrafian, H., Darzi, A., Athanasiou, T., Paraskeva, P. The role of single-incision laparoscopic surgery in abdominal and pelvic surgery: a systematic review. Surg. Endosc., 2011, 25, 378–396.
24. Hernandez, J. M., Morton, C. A., Ross, S., Albrink, M., Rosemurgy, A. S. Laparoendoscopic single site cholecystectomy: the first 100 patients. Am. Surg., 2009, 75, 681–685.
25. Podolsky, E. R., Curcillo II, P. G. Reduced-port surgery: preservation of the critical view in single-port-access cholecystectomy. Surg. Endosc., 2010, 24, 3038–3043.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2011 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- 15. výročí ustanovení Traumatologického centra ve Fakultní nemocnici Královské Vinohrady
- Neoadjuvantní chemoterapie a chirurgická léčba u pokročilých stadií nemalobuněčného karcinomu plic
- SILS cholecystektómia – analýza súboru prvých 100 pacientov
- Nenádorové stenózy žlučových cest
- Transanální endoskopická mikrochirurgie a její postavení v chirurgii rekta – review
- 1000 laparoskopických operací na kolorektu
- Divertikulární nemoc tračníku
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Význam a nadčasovosť osobnosti Prof. MUDr. Pavla ŠTEINERA, DrSc. (*28. 3. 1908 +4. 6. 1969)
- Diskusní příspěvek
- Zápis z jednání schůze výboru ČCHS dne 7. 6. 2011
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Divertikulární nemoc tračníku
- Nenádorové stenózy žlučových cest
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



