-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
1000 laparoskopických operací na kolorektu
1000 Laparoscopic Colorectal Operations
Aim:
The aim of this study was to asses the role of laparoscopy based on experiences with 1000 miniinvasive colorectal procedures.Material and methods:
The prospective study of 1000 patients after elective laparoscopic procedures for colorectal diseases at Municipal Hospital Ostrava Fifejdy and the Surgical Clinic of University Hospital Ostrava between February 1993 and December 2010 was undertaken. Patients with both benign and malignant colorectal pathologies were included in the study. Except of baseline demographic data, the types of surgical procedure, conversion rates, peroperative complications, blood loss, operating time, number and reasons for reoperations, postoperative morbitidy and mortality, number of blood transfusions and length of hospital stay were analysed. For the analysis descriptive statistics methods were used.Results:
There were 609 men (60.9%) and 391 women (39.1%). The mean age was 64 years (range 15–97 years), mean BMI was 26.7 (range 14.6–48.0). The most frequent operations were on the right colon (22.2%), sigmoid colon (21.7%) and low anterior resections of the rectum (20.4%). Peroperative complications were in 44 patients (4.4%). Reoperations were necessary in 105 patients (10.5%), postoperative morbidity was 22.6% and 30-day mortality was 4.1%.Conclusion:
Laparoscopy is safe and effective method in the treatment of both malignant and benign diseases of colon and rectum.Key words:
laparoscopic colorectal surgery – colorectal pathology – laparoscopy
Autoři: J. Dostalík; P. Guňková; I. Martínek; P. Vávra; I. Guňka; M. Mazur
Působiště autorů: Chirurgická klinika FN Ostrava a LF OU Ostrava, přednosta: doc. MUDr. Jan Dostalík, CSc.
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 8, s. 457-462.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Úvod:
Cílem práce bylo na základě zkušeností s 1 000 výkony na kolorektu zhodnotit roli laparoskopie v řešení kolorektálních patologií.Materiál a metody:
Prospektivní, klinickou studií bylo hodnoceno 1 000 pacientů, kteří podstoupili elektivní laparoskopickou operaci na kolorektu. Jednalo se o pacienty operované v Městské nemocnici Ostrava Fifejdy a poté FN Ostrava od února roku 1993 do prosince roku 2010. Do studie byli zařazeni pacienti operovaní pro benigní i maligní kolorektální patologie.
Kromě základních demografických údajů byly analyzovány typy operačních výkonů, zastoupení konverzí, peroperační komplikace, krevní ztráty, operační čas, reoperace a jejich příčiny, pooperační morbidita a mortalita, podané transfuze a délka pooperační hospitalizace. Ke zpracování souboru pacientů byly použity metody popisné statistiky.Výsledky:
Ve sledovaném souboru bylo 609 mužů (60,9 %) a 391 žen (39,1 %). Jejich průměrný věk byl 64 let (15–97) a BMI 26,7 (14,6–48,0). Nejčastěji byly prováděny výkony na pravé polovině kolon (22,2 %), poté resekce sigmatu (21,7 %) a nízké přední resekce rekta (20,4 %). Peroperační komplikace se vyskytly u 44 pacientů, tedy ve 4,4 %. Reoperace bylo nutné provést ve 105 případech (10,5 %), pooperační morbidita byla 22,6% a třicetidenní mortalita 4,1 %.Závěr:
Laparoskopie je bezpečná a efektivní metoda pro operace jak maligních, tak benigních onemocnění tlustého střeva a konečníku.Klíčová slova:
laparoskopická kolorektální chirurgie – kolorektální patologie – laparoskopieÚVOD
Vzhledem ke specifikům kolorektální chirurgie bylo zavedení miniinvazivních metod opatrnější a pozvolnější než v případě všeobecné chirurgie, kde laparoskopická cholecystektomie, appendektomie či operace pro gastroezofageální reflux prakticky nahradily otevřené alternativy.
Prvním specifikem laparoskopické kolorektální chirurgie je nutnost pracovat ve více břišních kvadrantech s udržením dokonale přehledného operačního pole. Během výkonu je potřeba provádět rozsáhlé disekce tkání, preparovat cévy velkého kalibru a dále manipulovat a odstranit mnohdy objemný preparát.
Druhý podstatný rozdíl ve srovnání s výkony všeobecné chirurgie je v charakteristice operovaných pacientů. Ve většině případů je operace prováděna u pacientů vyššího věku, mnohdy polymorbidních, navíc s diagnózou malignity. Nicméně přibývá publikovaných prací, ve kterých je prokázáno, že i tito pacienti jednoznačně profitují z laparoskopického přístupu včetně redukované pooperační morbidity [1].
Dalším specifikem jsou nároky, kladené na operatéra, a to nutnost dokonale zvládnout jak miniinvazivní techniky, tak zároveň mít zkušenosti s operativou na kolorektu. Z toho vyplývá, že „learning curve“ (období učení se) jedním z nejdelších a je udáván mezi 30 a 100 výkony [2, 3]. V současnosti ASCRS (American Society of Colon and Rectal Surgeons) doporučuje provést nejméně 20 laparoskopických resekcí pro benigní či generalizované onemocnění předtím, než chirurg začne provádět kurativní resekce pro kolorektální karcinom [4]. Co se týká kurativní laparoskopické chirurgie pro karcinom rekta, Japonská společnost pro kolorektální chirurgii (Japan Society of Laparoscopic Colorectal Surgery) doporučuje provést nejprve minimálně 30 laparoskopických operací na kolon než chirurg začne provádět resekční či amputační výkony na rektu [5].
Nicméně i přes uvedená specifika se zejména za posledních 15 let laparoskopický výkon na kolorektu stal bezpečnou a efektivní alternativou otevřených operací [6]. Bylo vyvinuto speciální instrumentárium a vypracovány standardní techniky, které jsou efektivní a bezpečné včetně onkologické radikality. Rovněž při miniinvazivních výkonech nedochází k významnějšímu prodloužení operačního času. V současnosti platí názor, že laparoskopické výkony na kolorektu jsou sice technická výzva, ale bezpečně proveditelná. Technická obtížnost stoupá u operativy rekta, zejména v terénu úzké, hluboké pánve, obezity, postradičních změn či přítomnosti objemného tumoru.
PACIENTI A METODY
Prospektivní, klinickou studií bylo hodnoceno 1 000 pacientů, kteří podstoupili elektivní laparoskopickou operaci na kolorektu. Jednalo se o pacienty starší 18 let, kteří byli operováni v Městské nemocnici Ostrava Fifejdy a poté FN Ostrava od února roku 1993 do prosince roku 2010. Do studie byli zařazeni pacienti operováni pro benigní i maligní patologie na kolorektu včetně těch, kteří podstoupili sdružený laparoskopický výkon. V případě maligního onemocnění nebyla lokální pokročilost či generalizace důvodem pro vyřazení ze studie. Narozdíl od některých publikovaných prací [7, 8] nebylo absolutní kontraindikací laparoskopického přístupu BMI > 35, resp. 40, anamnéza předchozích laparotomií či velikost tumoru.
Do skupiny miniinvazivních výkonů byly zařazeny jak „čisté“ laparoskopie bez minilaparotomie, tak výkony laparoskopicky asistované s minilaparotomií a operace s využitím asistující ruky (technika MALCH – manuálně asistovaná laparoskopická chirurgie).
Konverze je na našem pracovišti definována jako neplánovaná laparotomie, kdy operační výkon je zahájen jednou z laparoskopických technik, ale od určitého bodu operace jsou další kroky prováděny již bez kapnoperitonea.
Hodnoceni naopak nebyli ti pacienti, u kterých byla provedena pouze diagnostická laparoskopie s/bez následné laparotomie, a dále pacienti operováni akutně pro známky náhlé příhody břišní. Vyřazeni byli rovněž pacienti s rektální patologií, u kterých byl proveden pouze lokální výkon včetně TEM (transanální endoskopická mikrochirurgie).
Poloha pacienta na operačním stole a rozmístění trokarů odpovídá lokalizaci patologie na kolorektu [9]. Výše kapnoperitonea je udržována do 12 mm Hg. U převážné většiny pacientů probíhá operační výkon v antibiotické cloně (nejčastěji penicilinové antibiotikum s inhibitorem ß-laktamáz v kombinaci s imidazoly), u rizikových pacientů či komplikovaného průběhu operace pak byla ordinována antibiotika terapeuticky. Prakticky standardní je v případě laparoskopického výkonu na kolorektu zajištění močovodů ureterálními stenty.
Operace je vždy zahájena aspekcí celé břišní dutiny. V případě malignity jsou dodržovány zásady onkochirurgické radikality. Podle typu onemocnění (benigní, maligní) a peroperačního nálezu je operační výkon prováděn častějším mediolaterálním přístupem s časným podvazem cévního svazku a následnou mobilizací střeva nebo z přístupu laterálního. U pacientů s karcinomem rekta je standardně prováděna TME (totální mezorektální excize), resp. transekce mezorekta 5 cm pod aborální hranicí tumoru, pokud je tento lokalizován v horní třetině rekta. Anastomóza při resekčních výkonech na kolon je ve většině případů šita ručně před břišní stěnou. Při některých resekcích sigmatu, resekcích rektosigmatu a rekta je konstruována staplerovou technikou intrakorporálně. Pokud dojde k otevření pánevního dna, vždy je provedena jeho rekonstrukce. Drenáž operačního pole závisí na rozhodnutí operatéra. V případě koloanálních anastomóz, u pacientů po neoadjuvantní terapii a v případě nejistoty stran bezpečnosti anastomózy je vždy založena protektivní ileostomie. U ostatních resekčních výkonech na rektu závisí založení bezpečnostní stomie na rozhodnutí operatéra.
V souboru pacientů byly kromě základních demografických údajů analyzovány typy operačních výkonů, procentuální zastoupení konverzí, peroperační komplikace, krevní ztráty, operační čas, reoperace a jejich příčiny, pooperační morbidita a mortalita, podané transfuze a délka pooperační hospitalizace.
Ke zpracování souboru pacientů byly použity metody popisné statistiky.
VÝSLEDKY
Základní charakteristiky souboru všech pacientů jsou uvedeny v tabulce 1 a grafu 1. Získaná data jsou uváděna jako absolutní počet, relativní četnost v %, průměr a rozmezí.
Tab. 1. Základní demografické charakteristiky 
Ve sledovaném souboru bylo 609 mužů (60,9 %) a 391 žen (39,1 %). Jejich průměrný věk byl 64 let (15–97) a BMI 26,7 (14,6–48). Nejvíce pacientů bylo zařazeno do ASA II (46 %), dále ASA III (3 5%), ASA I (15 %) a ASA IV (4 %).
Do analýzy operačních výkonů byli zařazeni všichni laparoskopicky operovaní pacienti včetně těch, kteří prodělali sdružený operační výkon (Tab. 2). Získaná data jsou uváděna jako absolutní počet a relativní četnost v %. Z analýzy vyplývá, že nejčastěji byly prováděny výkony na pravé polovině kolon (22,2 %), poté resekce sigmatu (21,7 %) a nízké přední resekce rekta (20,4 %).
Peroperační komplikace se vyskytly u 44 pacientů, tedy ve 4,4 %. S jakými peroperačními komplikacemi jsme se setkali, ukazuje tabulka 3. Z dalších peroperačních parametrů byly sledovány operační čas v minutách (délka operace od kožního řezu po poslední kožní steh) a peroperační ztráty krve v mililitrech. Hodnocení krevní ztráty vycházelo z údajů o odhadnuté krevní ztrátě v anesteziologickém záznamu. Získaná data jsou uváděna jako průměr a směrodatná odchylka.
Tab. 3. Peroperační komplikace, operační čas a krevní ztráta 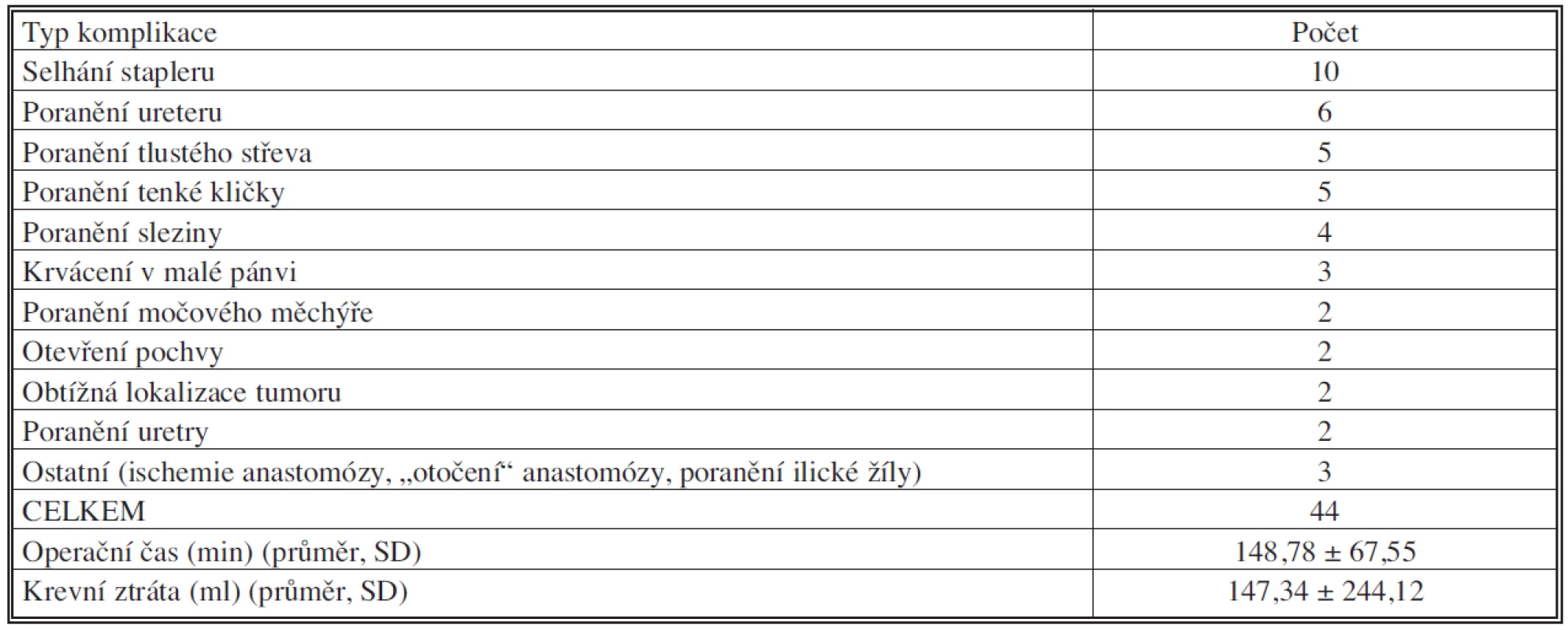
Z pooperačních parametrů byly analyzovány reoperace, pooperační morbidita, mortalita, počty podaných transfuzí a délka pooperační hospitalizace (Tab. 4). Počty reoperací jsou uvedeny ve formě absolutních čísel a relativních četností v %. Množství podaných transfuzních jednotek (T.U.) a délka pooperační hospitalizace jsou uváděny jako průměr, směrodatná odchylka (SD), rozmezí a medián.
Tab. 4. Reoperace, morbidita, mortalita, transfuze, délka pooperační hospitalizace 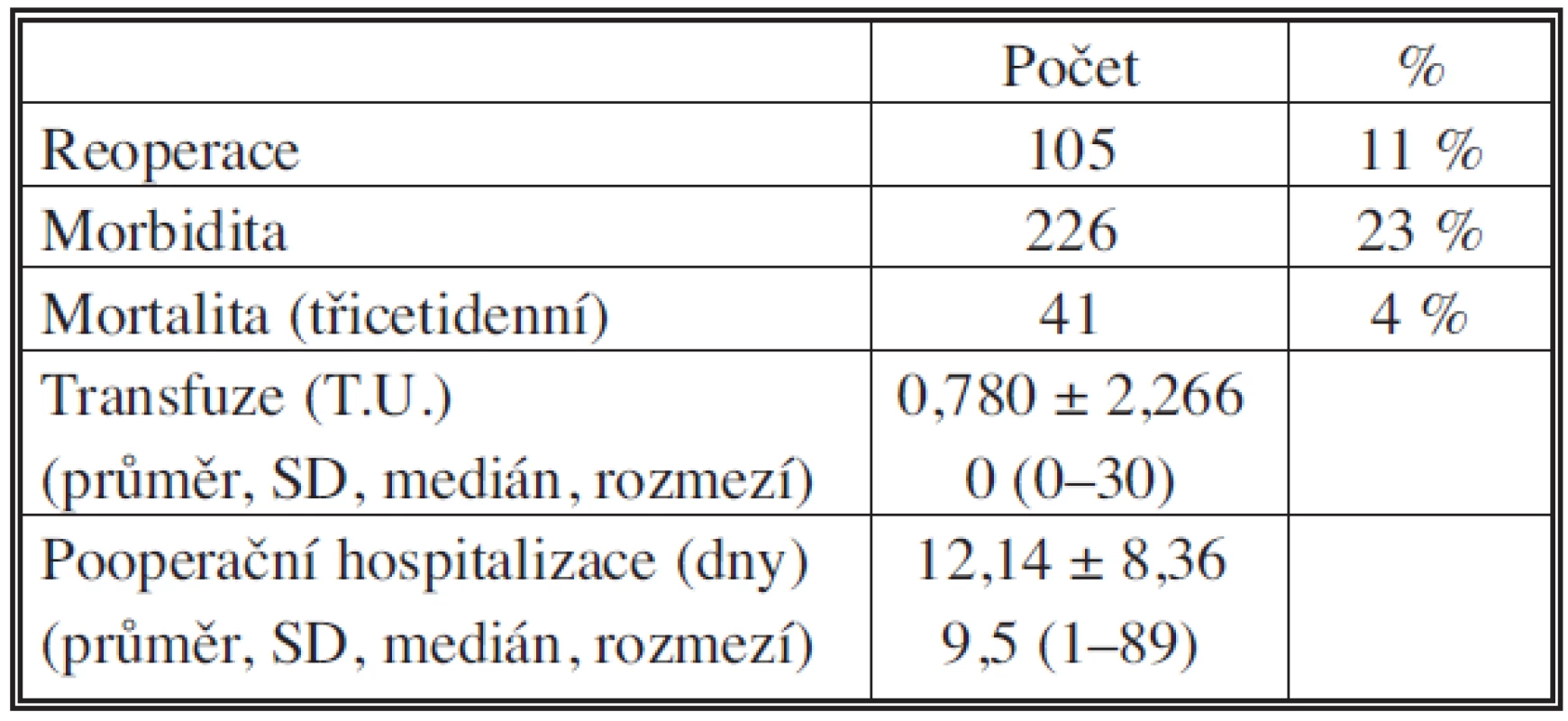
Při sledování pooperační morbidity byla statistická analýza provedená zhodnocením všech zaznamenaných komplikací bez rozlišení, zda-li se u jednoho pacienta vyskytla jedna či více přesně definovaných komplikací. Časná mortalita byla definována jako úmrtí do 30 dnů od operačního výkonu. Hodnoty morbidity a mortality jsou uvedeny ve formě absolutních čísel a relativních četností v %.
Reoperace bylo nutné provést ve 105 případech (10,5 %), pooperační morbidita byla 22,6 % a třicetidenní mortalita 4,1 %.
Příčiny reoperací ukazuje tabulka 5. Nejčastějšími příčinami bylo hemoperitoneum, insuficience anastomózy a porucha pasáže.
Pooperační komplikace jsme dále rozdělili na komplikace chirurgické a nechirurgické (Tab. 6 a 7). Z chirurgických komplikací byla jednoznačně nejčastější infekce operační rány, z nechirurgických pak komplikace kardiální.
Tab. 6. Pooperační komplikace – chirurgické 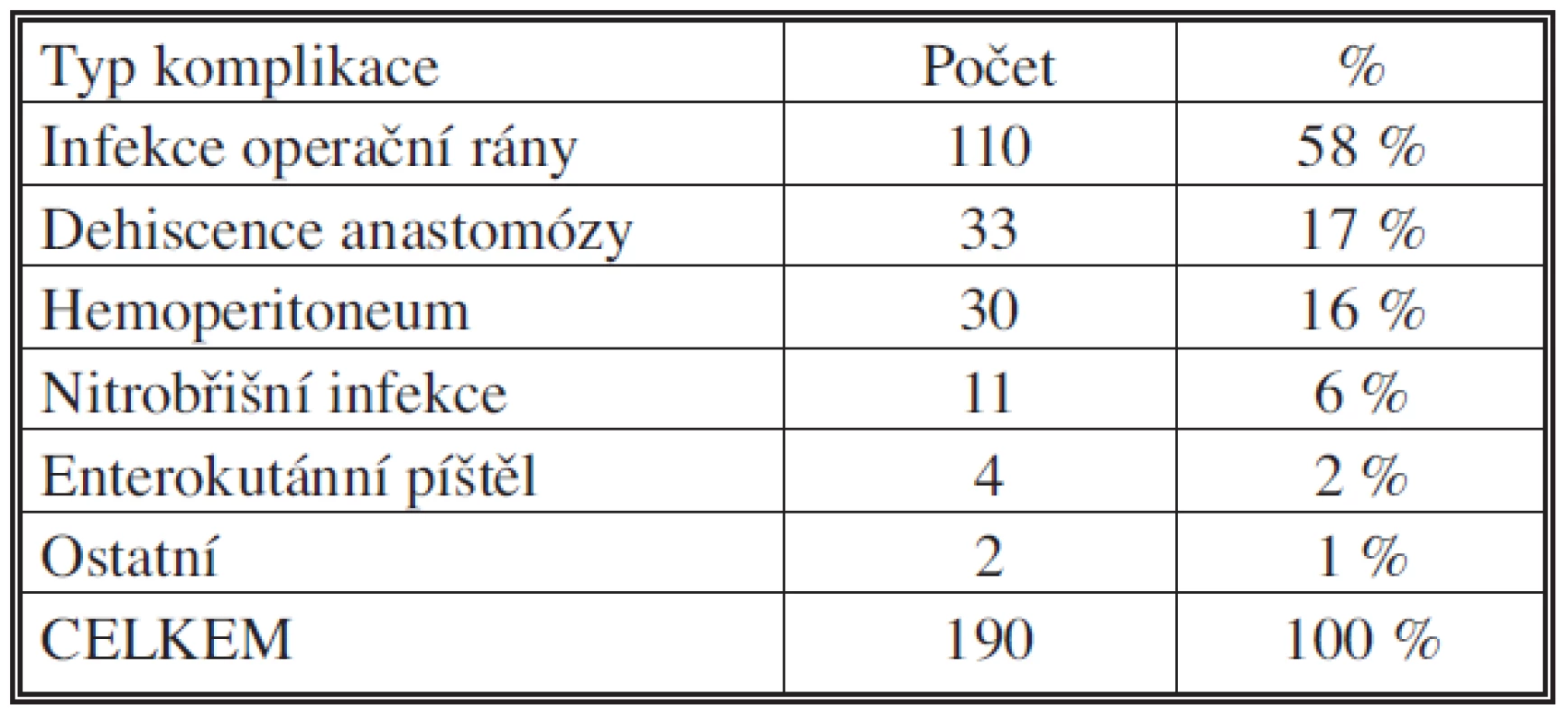
Tab. 7. Pooperační komplikace – nechirurgické 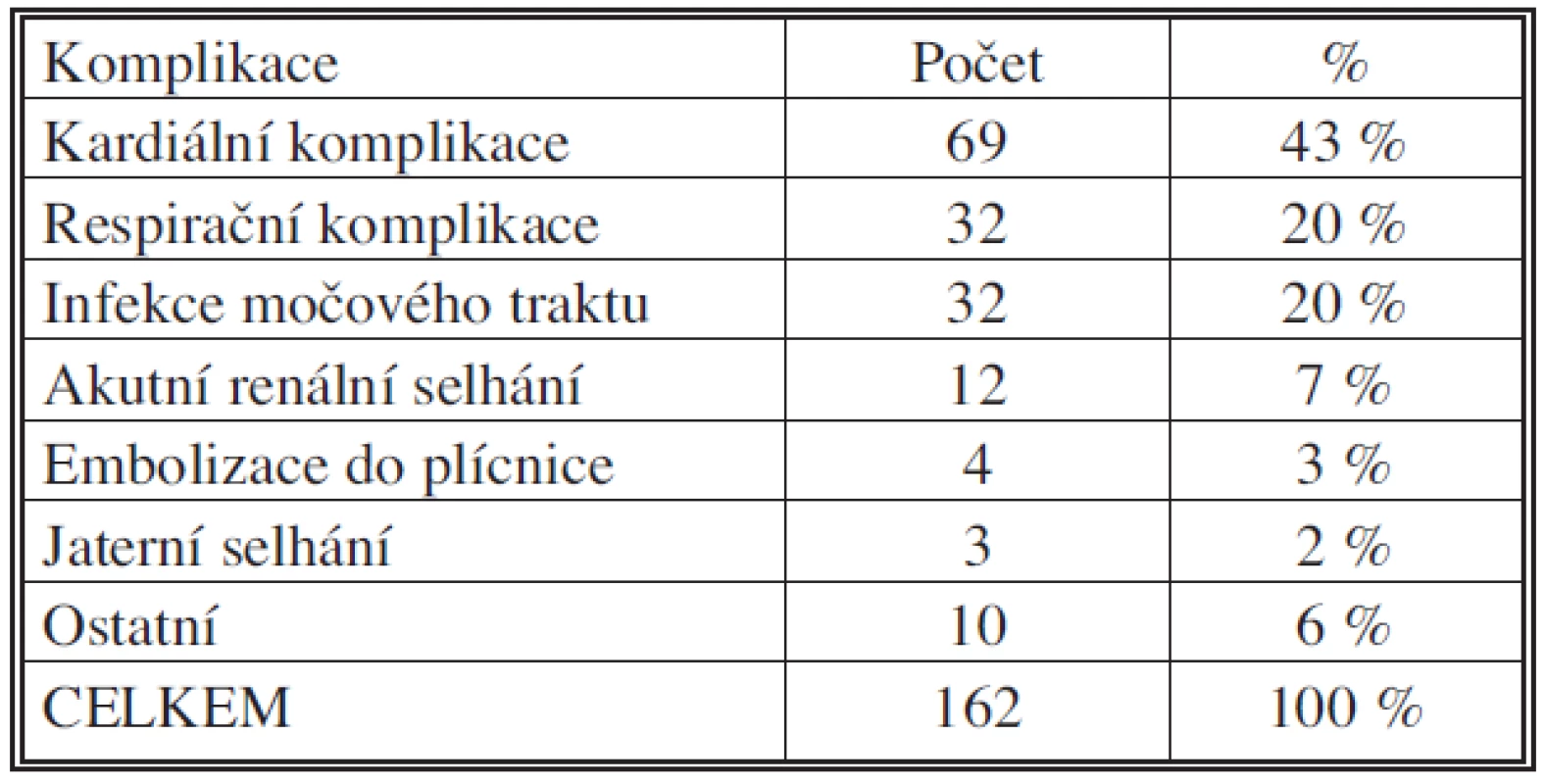
Analýzu příčin časné mortality ukazuje tabulka 8. Nejčastější příčinou byl ve shodě s literárními údaji MODS (Multiple Organ Dysfunction Syndrome).
Tab. 8. Časná mortalita – příčiny 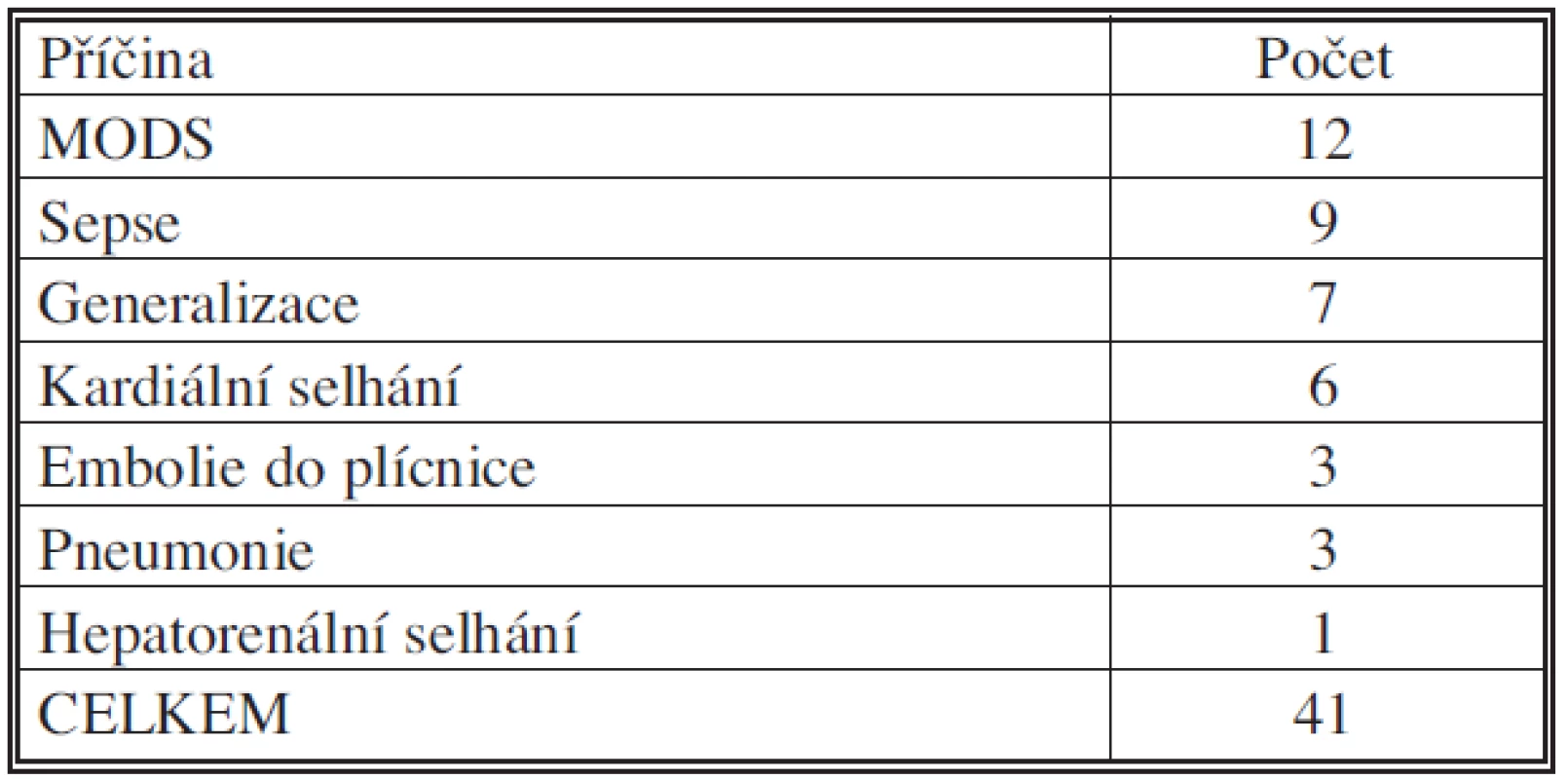
DISKUSE
První laparoskopická resekce sigmatu byla provedena Jacobsem v Miami v roce 1990 [10]. Ve stejném roce udělal Leahy první laparoskopickou resekci pro karcinom proximální třetiny rekta [11] a následující rok byla realizována první totální mezorektální excize [12]. V České republice byla poprvé laparoskopická resekce kolon provedena Dostalíkem [13] v roce 1993.
Je všeobecně známo, že zpočátku byly laparoskopické výkony na kolorektu spojovány s delším operačním časem, dlouhým „learning curve“ [14, 15], vysokou ekonomickou náročností, nezaručenými dlouhodobými onkologickými výsledky a zejména alarmujícím výskytem port site metastáz [16]. Proto mnoho chirurgů provádělo laparoskopické výkony na kolorektu jen u benigních afekcí, v případě malignity pak jako výkony paliativní či pouze laparoskopickou diagnostiku k určení stagingu.
Další otázky a pochybnosti souvisely se skupinou pacientů, u kterých se nepodařilo dokončit operační výkon jednou z laparoskopických technik, tedy u skupiny konvertovaných. I zde ale bylo mnohými pracemi ověřeno, že včas provedená konverze neovlivňuje negativně ani krátkodobé, ani dlouhodobé výsledky v laparoskopické kolorektální chirurgii [8].
Další argumenty proti tomu, aby se laparoskopická technika stala standardem v operativě kolorektálních patologií, upozorňovaly na chybění palpačního vjemu při hodnocení peroperačního nálezu jak lokálního, tak z hlediska vzdálených, zejména jaterních metastáz. Tyto problémy jsou v současnosti rovněž vyřešeny. Pro exaktní lokalizaci jsou patologické procesy kolon označovány barvou, případně je dostupná peroperační koloskopie, nález na játrech je hodnocen peroperační sonografií a navíc pro získání palpačního vjemu lze využít techniky MALCH (manuálně asistovaná laparoskopická chirurgie) [17].
Počáteční potíže byly tedy překonány a metaanalýzy a randomizované studie z přelomu tisíciletí dokázaly jednoznačné, nyní již všeobecně akceptované výhody laparoskopické chirurgie při operacích nejen pro benigní onemocnění kolorekta [18, 19], ale i v případě kolorektálního karcinomu [6, 7, 8, 18, 19, 20, 21]. V roce 2002 Lacy [22] zveřejnil výsledky randomizované studie 219 pacientů s nemetastazujícím karcinomem pravého kolon, levého kolon a sigmoidea. Stejně jako u studií COST (Clinical Outcome of Surgical Therapy) a COLOR (Colon Carcinoma Laparoscopic or Open Resection), nebyly zařazeny tumory prorůstající do okolí, tumory transverza a rekta. Bylo zjištěno statisticky významně delší období bez recidivy, celkově delší přežívání i delší přežívání s tumorem u skupiny pacientů se stadiem III kolorektálního karcinomu. Multicentrická prospektivní randomizovaná studie CLASICC (Conventional versus Laparoscopic Assisted Surgery In patients with Colorectal Cancer) [23] zahrnovala i pacienty s karcinomem rekta a bez ohledu na zjištěnou vyšší pozitivitu laterálních resekčních linií u laparoskopických předních resekcí rekta, nebyla prokázána vyšší incidence lokálních recidiv nebo zkrácení tříletého přežívání [24].
V roce 2002 pak Evropská asociace endoskopické chirurgie (EAES) na kongresu v Lisabonu stanovila konsenzus pro laparoskopickou chirurgii karcinomu tlustého střeva a tento byl publikován v Surgical Endoscopy v roce 2004 [25]. A v roce 2005 ASCRS (American Society of Colon and Rectal Surgeons) stanovila, že laparoskopická chirurgie v případě karcinomu kolon je efektivní a bezpečná, v případě karcinomu rekta možná [26]. Zdrženlivost přetrvávala vzhledem k chybění spolehlivých údajů o pětiletém přežití u pacientů po laparoskopických výkonech na rektu pro malignitu. V současnosti, na základě publikovaných prací se jeví velmi málo pravděpodobné, že by laparoskopický přístup v případě karcinomu rekta negativně ovlivňoval dlouhodobé onkologické výsledky a krátkodobé výsledky se jeví dokonce lepší než u otevřeného přístupu. Přesto je laparoskopické provedení výkonů na kolorektu, zejména pro karcinom dolních třetin rekta, limitováno technickou, ale i finanční náročností.
EAES a ASCRS stanovila konsenzus i u skupiny obézních pacientů s kolorektální patologií, kdy i při vědomí vyššího rizika konverze není obesita kontraindikací laparoskopické kolorektální chirurgie [25, 26]. Stejně tak věk, zejména > 75 let, či zařazení do skupin ASA III-IV (American Society od Anesthesiologists) není absolutní kontraindikací miniinvazivní chirurgie na kolorektu [1]. Zde je také nutné vzít v úvahu úzkou provázanost mezi BMI a ASA klasifikací, kdy obézní pacienti mají vyšší morbiditu stran kardiovaskulárního a respiračního systému, častěji mají diabetes mellitus II. typu a tudíž spadají do vyšších, tedy rizikovějších skupin ASA.
V počátcích miniinvazivní chirurgie byla rovněž anamnéza předchozí laparotomie absolutní kontraindikací laparoskopického přístupu. V současnosti však převládá názor, že ačkoliv hodně pacientů s předchozími operacemi má v břišní dutině adheze, je těžké odhadnout, jaké procento těchto pacientů má adheze v takovém rozsahu, který může být příčinou konverze laparoskopického výkonu. I zde EAES dospěla k závěru, že adheze jsou sice příčinou 17 % konverzí, ale vzhledem k tomuto akceptabilnímu riziku, nejsou absolutní, nýbrž pouze relativní kontraindikací k provedení laparoskopického výkonu na kolorektu [25].
Randomizované studie a metaanalýzy se ale netýkají jen kolorektálního karcinomu, ale byly provedeny studie i v případě operativy pro benigní, zejména zánětlivé onemocnění na kolorektu. Technická obtížnost laparoskopického operačního výkonu v případě Crohnovy nemoci vyplývá již ze samotné podstaty onemocnění, tedy přítomnosti transmurálního zánětu a zánětem zkráceného mesenteria. Obtížnost vzrůstá při rozsáhlých zánětlivých změnách s denzními adhezemi, které laparoskopicky nelze bezpečně přerušit, fistulující formě onemocnění, přítomnosti abscesu či objemného zánětlivého tumoru.
V případě divertikulární choroby 10–20 % pacientů podstoupí pro komplikace operační léčbu [27]. Indikací k elektivní operaci jsou dvě proběhlé ataky divertikulitidy, dále chronické komplikace jako kolovezikální či kolovaginální píštěle, stenózy, krvácení a suspekce na karcinom v terénu divertikulózy. Laparoskopickými technikami prováděné resekční výkony jsou v terénu chronických zánětlivých změn technicky náročné. Zejména přítomnost kolovezikálních a kolovaginálních píštělí je ještě nyní některými autory považováno za relativní kontraindikaci miniinvazivního přístupu. Záleží pak na zkušenosti operatéra, zda zvolí jednu z výše uvedených miniinvazivních technik nebo bude postupovat otevřeně. Nejčastěji prováděné výkony u divertikulární choroby jsou resekce sigmatu, resp. rektosigmatu a levostranné hemikolektomie [28]. Pro úplnost je třeba uvést také Hartmannovu operaci. V případě resekčních výkonů je dodržována zásada, že distální resekční linie je umístěna pod rektosigmoideální junkcí a anastomóza je šita na proximální rektum jako prevence recidivy onemocnění. Umístění orální resekční linie pak závisí na stavu střevní stěny a místo předpokládané resekce musí být prosto divertiklů.
Je i statistickým zpracováním ověřeno, že v současnosti je laparoskopická kolorektální chirurgie minimálně plnohodnotným ekvivalentem „klasických“ otevřených výkonů. Zatímco v roce 2004 bylo v České republice operováno pouze 7 % pacientů s diagnózou kolorektálního karcinomu laparoskopicky, v roce 2006 to již bylo 15 %. Za stejné období se rovněž ztrojnásobil počet laparoskopických amputací rekta a čtyřnásobně narostl počet laparoskopicky provedených resekcí rekta [29].
ZÁVĚR
Na základě zkušeností s nyní již více než 1000 laparoskopických výkonů na kolorektu, lze konstatovat, že miniinvazivní technika je jednoznačným přínosem v operativě jak maligních, tak benigních onemocnění tlustého střeva a konečníku.
Seznam zkratek
ASA – American Society of Anesthesiologists
ASCR – American Society of Colon and Rectal Surgeons
BMI – Body Mass index
CLASICC – Conventional versus Laparoscopic Assisted Surgery In patiens with Colorectal Cancer
COLOR – Colon Carcinoma Laparoscopic or Open Resection
COST – Clinical Outcome of Surgical Therapy
EAES – European Association of Endoscopic Surgery
MALCH – Manuálně asistovaná laparoskopická chirurgie
MODS – Multiple Organ Dysfunction Syndrome
SD – směrodatná odchylka
TEM – transanální endoskopická mikrochirurgie
TME – totální mesorektální excize
T.U. – transfuzní jednotka
Doc. MUDr. Jan Dostalík, CSc.
Chirurgická klinika FN
17. listopadu 1790
708 52 Ostrava-Poruba
Zdroje
1. Sklow, B., Read, T., Birnbaum, E., Fry, R., Fleshman, J. Age and type of procedure influence the choice of patients for laparoscopic colectomy. Surg. Endosc., 2003; 17 : 923–929.
2. Schlachta, C. M., Mamazza, J., Seshadri, P. A., Cadeddu, M. O., Fregoire, R., Poulin, E. C. Defining a learning curve for laparoscopic colorectal resections. Dis. Colon Rectum, 2001, 44 : 217–222.
3. Reissman, P., Cohen, S., Weiss, E. G., Wexner, S. D. Laparoscopic colorectal surgery: ascending the learning curve. World J. Surg., 1996, 20 : 277–282.
4. The American Society of Colon and Rectal Surgeons. Approved statement: Laparoscopic colectomy for curable cancer. Surgery or Endoscopy, 2004, 18(8): A1.
5. Yamamoto, S., Fukunaga, M., Miyajima, N., Okuda, J., Konishi, F., Watanabe, M. Impact of conversion outcomes after laparoscopic operation or rectal carcinoma: a retrospective study of 1073 patients. J. Am. Coll. Surg., 2009, 208(3): 383–389.
6. Lourenco, T., Murray, A., Grant, A., McKinley, A., Krukowski, Z., Vale, L. Laparoscopic surgery for colorectal cancer: safe and effective? A systematic review. Surg. Endosc., 2008, 22 : 1146–1160.
7. Senagore, A. J., Delaney, C. P. A critical analysis of laparoscopic colectomy at a single institution: lessons learned after 1000 cases. The American Journal of Surgery, 2006, 191 : 377–380.
8. Casillas, S., Delaney, C. P., Senagore, A. J., Brady, K., Fazio, V. W. Does conversion of a laparoscopic colectomy adversely affect patient outcome? Dis. Colon Rectum, 2004, 47 : 1680–1685.
9. Dostalík, J. Laparoskopická kolorektální chirurgie. Presstempus, 2004, ISBN 80-903350-3-9, s. 57–103.
10. Jacobs, M., Verdeja, J. C., Goldstein, H. S. Minimally invasive colon resection (laparoscopic resection). Surg. Endosc., 1991, 1 : 144–150.
11. Balantyne, G. H., Leahy, P. F. Hand assisted laparoscopic colectomy: evolution to a clinically useful technique. Dis. Colon Rectum, 2004, 47(5): 753–765.
12. Leroy, J., Jamali, F., Forbes, L. Laparoscopic total mesorectal excision (TME) for rectal cancer surgery: long - term outcomes. Surg. Endosc., 2004, 18(2): 281–289.
13. Dostalík, J., Květenský, M., Mrázek, T., Martínek, L. Laparoskopická resekce sigmoidea. Rozhl. Chir., 1993, 72 : 246–248.
14. Tekkis, P. P., Senagore, A. J., Delaney, C. P. Evaluation of the learning curve in laparoscopic colorectal surgery: comparison of right sided and left sided resections. Ann. Surg., 2005, 242 (1): 83–91.
15. Young-Fadok (tm), Fanelli, R. D., Price, R. R., Earle, D. B. Laparoscopic resection of curable colon and rectal cancer: an evidence-based review. Surg. Endosc., 2007, 21 : 1063–1068.
16. Wexner, S., Cohen, S. Port site metastases after laparoscopic colorectal surgery for cure of malignancy. Br. J. Surg., 1995, 82 : 295–298.
17. Aalbers, A. G. J., Biere, S. S. A. Y., van Berge Henegouwen, M. I., Bemelman, W. A. Hand - assisted or laparoscopic - assisted approach in colorectal surgery: a systematic review and meta-analysis. Surg. Endosc., 2008, 22 : 1769–1780
18. Senagore, A. J., Duepree, H. J., Delaney, C. P. Cost structure of laparoscopic and open sigmoid colectomy for diverticular disease: similarities and differences. Dis. Colon Rectum, 2006, 45 : 485–490.
19. Duepree, H. J., Senagore, A. J., Delaney, C. P. Advantages of laparoscopic resection for ileocecal Crohn‘s disease. Dis. Colon Rectum, 2002, 45 : 605–610.
20. Lindsetmo, R. O., Delaney, C. P. A standartized technique for laparoscopic rectal resection. J. Gastrointest. Surg., 2009, 13 : 2059–2063.
21. Miyajima, N., Fukunaga, M., Hasegawa, H., Tanaka, J., Okuda, J., Watanabe, M. Results of a multicenter study of 1057 cases of rectal cancer treated by laparoscopic surgery. Surg. Endosc., 2009, 23 : 113–118.
22. Lacy, A. M., Garcia-Valdecasas, J. C., Delgado, S. , Castells, A., Taurá, P., Piqué, M., Visa, J. Laparoscopy - assisted colectomy versus open colectomy for treatment of nonmetastatic colon cancer: a randomised trial. The Lancet, 2002; 359 : 2224–2229
23. Guillou, P. J., Quirke, P., Thorpe, H. Short term endpoints of conventional versus laparoscopic assisted surgery in patients with colorectal cancer (MRC CLASSIC trail): multicentre, randomized controlled trail. Lancet, 2005; 365 : 1718–1726.
24. Jayne, D. G., Guillou, P. J., Thorpe, H., Quirke, P., Copeland, J., Smith, A. H., Heath, M., Brown, J. M. Randomised trial of laparoscopic - assisted resection of colorectal carcinoma: 3-year results of the UK MRC CLASICC trial group. J. Clin. Oncol., 2007; 25 : 3061–3068.
25. Veldkamp, R., Gholghesaei, M., Bonjer, H. J., et al. Laparoscopic resection of Colon Cancer: consensus of the European Association of Endoscopic Surgery (EAES). Surg. Endosc., 2004; 18 : 1163–1185.
26. The standart Practise Task Force and the American Society of Colon and Rectal Surgeons. Practise parameters for the management of rectal cancer. Dis. Colon Rect., 2005; 48 : 411–423.
27. Neugebauer, E. A. M., Sauerland, S., Fingerhut, A., Millat, B., Buess, G. EAES Guidelines for Endoscopic Surgery. Twelve Years Evidence-Based Surgery in Europe. 2006, Springer, ISBN-10 3-540-32783-5, p. 143–160.
28. Schwandner, O., Farke, S., Fischer, F., Eckmann, C., Schiedeck, T. H., Bruch, H. P. Laparoscopic colectomy for recurrent and complicated diverticulitis: a prospective study of 396 patients. Langenbecks Arch. Surg., 2004; 389 : 97–103.
29. Martínek, L., Dostalík, J., Guňka, I. Miniinvazivní chirurgie v České republice. Rozhl. Chir., 2008, 87 : 563–566.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2011 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- 15. výročí ustanovení Traumatologického centra ve Fakultní nemocnici Královské Vinohrady
- Neoadjuvantní chemoterapie a chirurgická léčba u pokročilých stadií nemalobuněčného karcinomu plic
- SILS cholecystektómia – analýza súboru prvých 100 pacientov
- Nenádorové stenózy žlučových cest
- Transanální endoskopická mikrochirurgie a její postavení v chirurgii rekta – review
- 1000 laparoskopických operací na kolorektu
- Divertikulární nemoc tračníku
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Význam a nadčasovosť osobnosti Prof. MUDr. Pavla ŠTEINERA, DrSc. (*28. 3. 1908 +4. 6. 1969)
- Diskusní příspěvek
- Zápis z jednání schůze výboru ČCHS dne 7. 6. 2011
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Divertikulární nemoc tračníku
- Nenádorové stenózy žlučových cest
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání