-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Laparoskopická totální gastrektomie
Laparoscopic Total Gastrectomy
Aim:
Laparoscopic total gastrectomy for cancer have been rarely adopted in Czech Republic. The aim of this study is to assess results of these procedures analyzing our series of patients.Material and methods:
From May 2002 to June 2010 43 laparoscopic total gastrectomies with lymphadenectomy were performed for patients with gastric cancer. Clinical and tumor parameters, perioperative characteristics, short term and long term results were analyzed retrospectively.Results:
Males were 27 (63%) and females were 16 (37%). Mean age was 65 years (range 48–80), mean BMI was 25.7 (range 18.7–37.0). 27 patients (63%) had an ASA score III and 16 patients (37%) had an ASA score II. The patologic stage (UICC) was 10 stage I (23%), 10 stage II (23%), 19 stage III (44%) and 4 stage IV (9%). The mean operation time was 292 minutes (range 180–400). Conversion was necessary in four cases (9%) and hand assisted technique was used in four cases (9%). The number of retrieved lymph node were 18 (range 4–32). Five laparoscopic total gastrectomies were estimated as palliative. Median time of hospitalization was 12 days (range 7–86). Overall morbidity was 37%, 5 patients (12%) were died related with postoperative complications. The 3-years overall survival was 50% and 5-years overall survival was 45%.Conclusion:
Laparoscopic total gastrectomy is feasible and acceptable clinically and oncologically. Surgical skill and patient’s selection are necessary.Key words:
gastric cancer – laparoscopy
Autoři: L. Martínek
; J. Dostalík; I. Guňka; P. Guňková
Působiště autorů: Katedra chirurgických oborů LF OU v Ostravě, Chirurgická klinika FN Ostrava přednosta: doc. MUDr. J. Dostalík, CSc.
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 7, s. 397-401.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Laparoskopická totální gastrektomie pro karcinom není v České republice všeobecně rozšířena. Cílem studie bylo zhodnocení výsledků této techniky u našeho souboru pacientů.Materiál a metody:
Analyzován byl soubor 43 pacientů, kteří v období březen 2002 až červen 2010 podstoupili totální gastrektomii s lymfadenektomií pro karcinom žaludku laparoskopickou technikou. Retrospektivně byla vyhodnocena klinická data pacientů, perioperační charakteristiky, krátkodobé a dlouhodobé výsledky.Výsledky:
V souboru bylo 27 mužů (63 %) a 16 žen (37 %). Průměrný věk byl 65 let (48–80 let), průměrný BMI byl 25,7 (18,7–37,0). 27 pacientů (63 %) bylo klasifikováno ASA III a 16 pacientů (37 %) bylo ASA II. Shodně u 10 pacientů (23 %) se jednalo o karcinom stadia I resp. II, u 19 (44 %) stadia III a u čtyř (9 %) stadia IV. Průměrná délka operace byla 292 minut (180–400 minut). Ve čtyřech případech (9 %) bylo nutno výkon konvertovat a rovněž ve čtyřech případech byl výkon dokončen jako rukou asistovaný. Průměrně bylo získáno 18 uzlin (4–32). Pět laparoskopických totálních gastrektomií bylo paliativních. Medián délky hospitalizace byl 12 dnů (7–86 dnů). Morbidita byla 37 % a pět pacientů jsme ztratili (12 %). Tříleté a pětileté celkové přežívání bylo 50 % resp. 45 %.Závěr:
Laparoskopická totální gastrektomie představuje bezpečnou variantou otevřeného přístupu. Předpokladem je dostatek zkušeností a selekce pacientů.Klíčová slova:
karcinom žaludku – laparoskopieÚVOD
Incidence karcinomu žaludku v České republice poklesla za posledních třicet let prakticky na polovinu a postiženy bývají stále častěji spíše vyšší věkové skupiny [1, 2]. Chirurgická resekční léčba zůstává jedinou potenciálně kurativní léčebnou modalitou a totální nebo subtotální gastrektomie představuje standardní operační výkon [3, 4]. Nástup miniinvazivní chirurgie koncem dvacátého století postupně zasáhl i do chirurgické léčby onkologických onemocnění včetně karcinomu žaludku. Přes skutečnost, že technika laparoskopické totální gastrektomie byla popsána Azagrou a kol. už v roce 1996 [5] není zejména v Evropě a v Severní Americe tento přístup všeobecně rozšířen. Důvody jsou zejména technické a onkologické. Laparoskopie je v současnosti považována za bezpečnou alternativu otevřené chirurgie v léčbě časného karcinomu žaludku [6]. V Japonsku a Koreji, tedy v zemích s největšími počty laparoskopických resekcí žaludku představuje časné stadium 40–70 % všech karcinomů žaludku [7, 8]. Mimo jihovýchodní Asii je daleko častější pokročilý karcinom žaludku, u kterého nutná onkologická radikalita činí laparoskopické operační výkony technicky náročnějšími. Limitované počty často rozdílných výkonů prováděných u pacientů s různě pokročilým nálezem pak oslabují spolehlivost analýzy získaných výsledků. V současnosti tak stále chybí dostatek validních údajů o spolehlivosti laparoskopické operační techniky v léčbě pokročilého karcinomu žaludku.
Cílem naší retrospektivní studie je shrnutí průběžných krátkodobých i dlouhodobých výsledků laparoskopické totální gastrektomie u pacientů s karcinomem žaludku.
MATERIÁL A METODA
Formou retrospektivní studie byla vyhodnocena data 43 pacientů, u kterých byla v období březen 2002 až červen 2010 provedena totální gastrektomie laparoskopickou technikou včetně výkonů konvertovaných. Vyloučeni ze studie byli pacienti s neresekabilním onemocněním, pacienti s jinou definitivní histologickou klasifikací než adenokarcinom a pacienti s neúplnými daty nebo ztracení z následného sledování.
Sledovány byly základní charakteristiky souboru pacientů, lokalizace a grading nádoru, peroperační komplikace, operační čas, použití manuálně asistované operační techniky, konverze, pooperační komplikace, reoperace, morbidita, mortalita, resekční linie a adekvátnost lymfadenektomie, délka hospitalizace, celkové tří - a pětileté přežívání.
Data byla vyjádřena metodami popisné statistiky (průměr, medián, rozmezí, relativní četnost) a srovnávána s literárními údaji.
Operační technika
Standardně používáme pět trokarů (2x 12mm, 2x 10mm a 1x 5mm) u pacienta v poloze na zádech s abdukovanými dolními končetinami. Po laparoskopickém ověření operability nálezu a eventuální peroperační ezofagogastroskopii pro ověření rozsahu tumorózního postižení postupně mobilizujeme celý žaludek včetně žaludečního fundu a abdominálního jícnu v potřebném rozsahu do mediastina včetně příslušné lymfatické drenáže. Lineárním staplerem přerušujeme duodenum, dokončujeme skeletizaci žaludku s odpovídající lymfadenektomií a jícen přerušujeme lineárním staplerem nasazeným bezpečně orálně nad tumorem. Kontinuitu trávicího ústrojí obnovujeme exkludovanou Roux-Y kličkou jejuna pomoci cirkulárního stapleru OrVil™(Autosuture, Norwalk, CT, USA) vedenou retrokolicky a side-to-side jejuno-jejunální anastomózou. Preparát odstraňujeme minilaparotomií chráněnou plastikovou folií v místě 12mm trokaru, standardem je peroperační zavedení enterální sondy a drenáž.
VÝSLEDKY
V souboru 43 totálních gastrektomií za období 2002 až 2010 bylo zastoupeno 27 mužů (63 %) a 16 žen (37 %). Základní charakteristiky – věk, pohlaví, Body mass index (BMI) a předoperační klasifikace operovaných pacientů podle Americké společnosti anesteziologů (ASA) ukazuje tabulka 1. Lokalizace a stadium nádoru uvádí tabulka 2.
Tab. 1. Charakteristiky souboru Tab. 1. Patient group characteristics 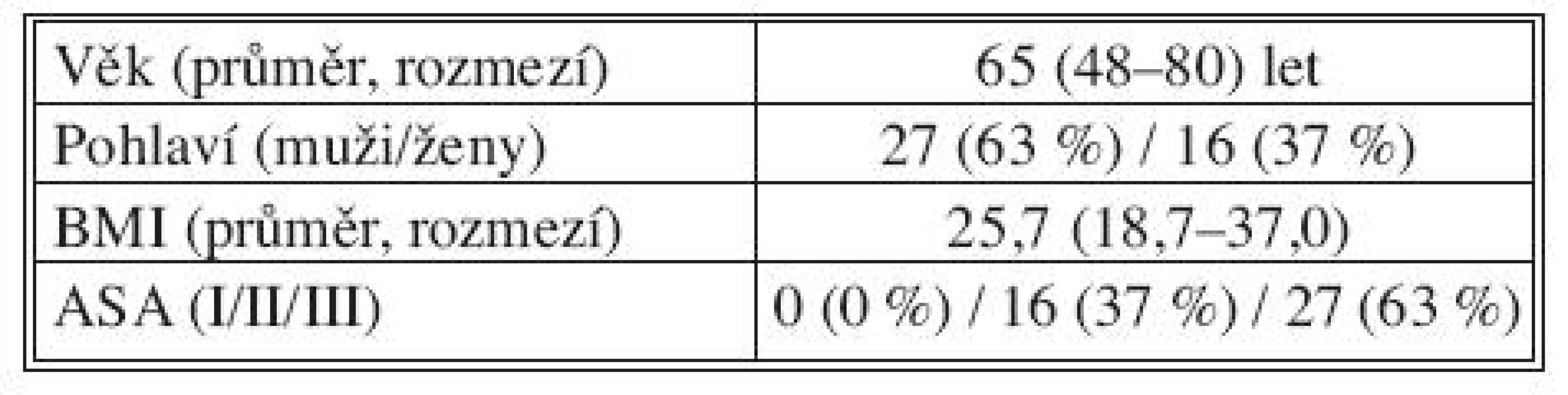
Tab. 2. Charakteristiky nádoru Tab. 2. Tumor characteristics 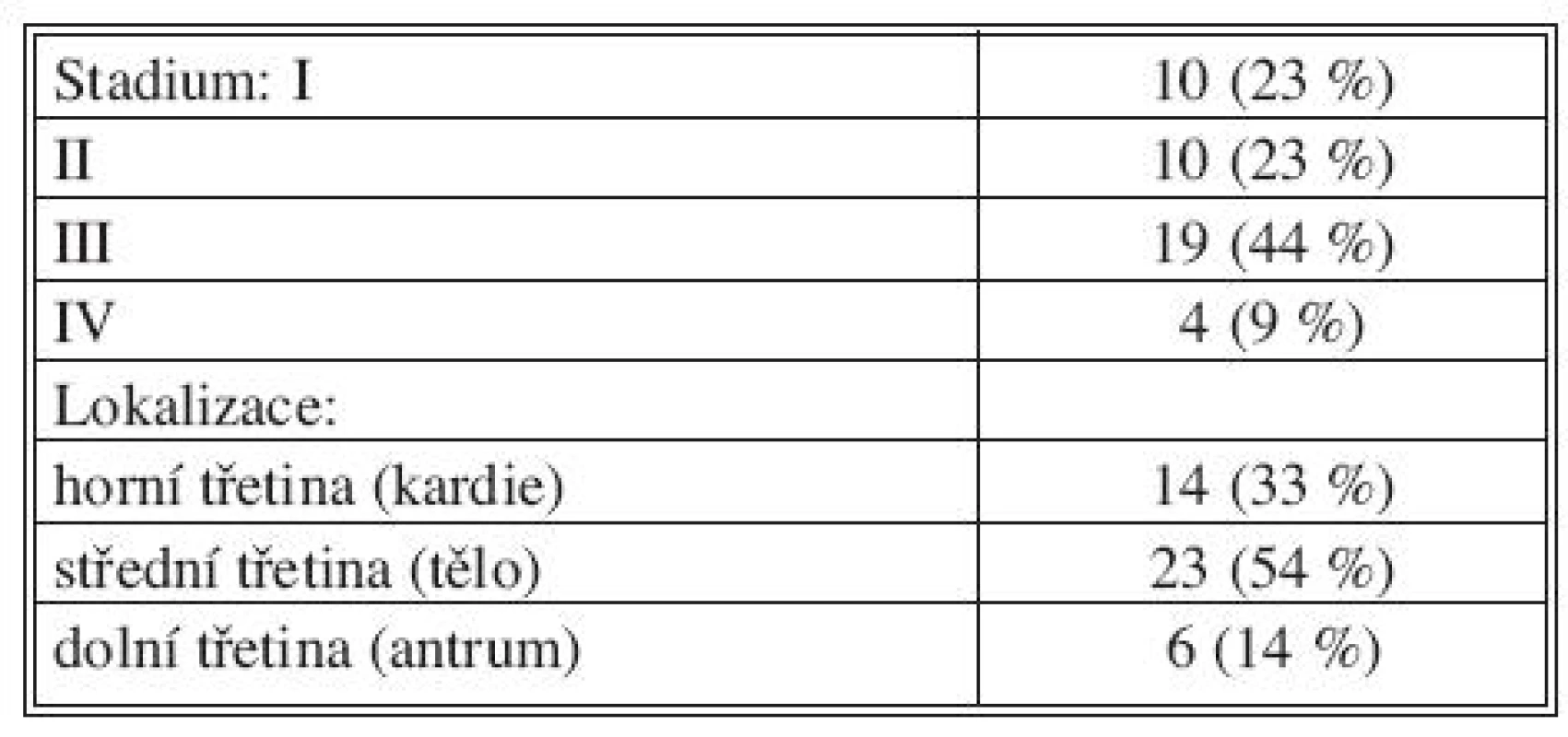
Průměrná délka operačního výkonu byla 292 minut (180–400 minut). Peroperační komplikace se vyskytly u 10 pacientů (23 %), z nichž nejčastější (6x) bylo peroperační krvácení. Dalšími komplikacemi bylo arteficiální přetočení exkludované tenké kličky, pozitivita resekční linie na pahýlu duodena a raritně uvíznutí kloboučku cirkulárního stapleru v jícnu. Ve čtyřech případech (9 %) jsme v průběhu výkonu doplnili asistující ruku (manuálně asistovaná laparoskopická chirurgie) a rovněž ve 4 případech (9 %) jsme byli nuceni výkon konvertovat na otevřenou operaci. Nejčastější příčinou konverze byly nepřehledné poměry ohrožující radikalitu operace a krvácení. V pěti případech (12 %) měl výkon paliativní charakter. Průměrný počet vyšetřených lymfatických uzlin byl 18 (4 – 32) včetně výkonů paliativních. Ve dvou případech (5 %) jsme zaznamenali pozitivní resekční linii. V jednom případě se jednalo o výkon provedený paliativně a jednou byla pozitivita resekční linie potvrzena peroperačním histologickým vyšetřením s následnou reresekcí.
Chirurgické a nechirurgické pooperační komplikace a příčiny reoperací shrnují tabulky 3. a 4. Celkem jsme byli nuceni reoperovat v 8 případech (19 %).
Tab. 3. Pooperační komplikace Tab. 3. Postoperative complications 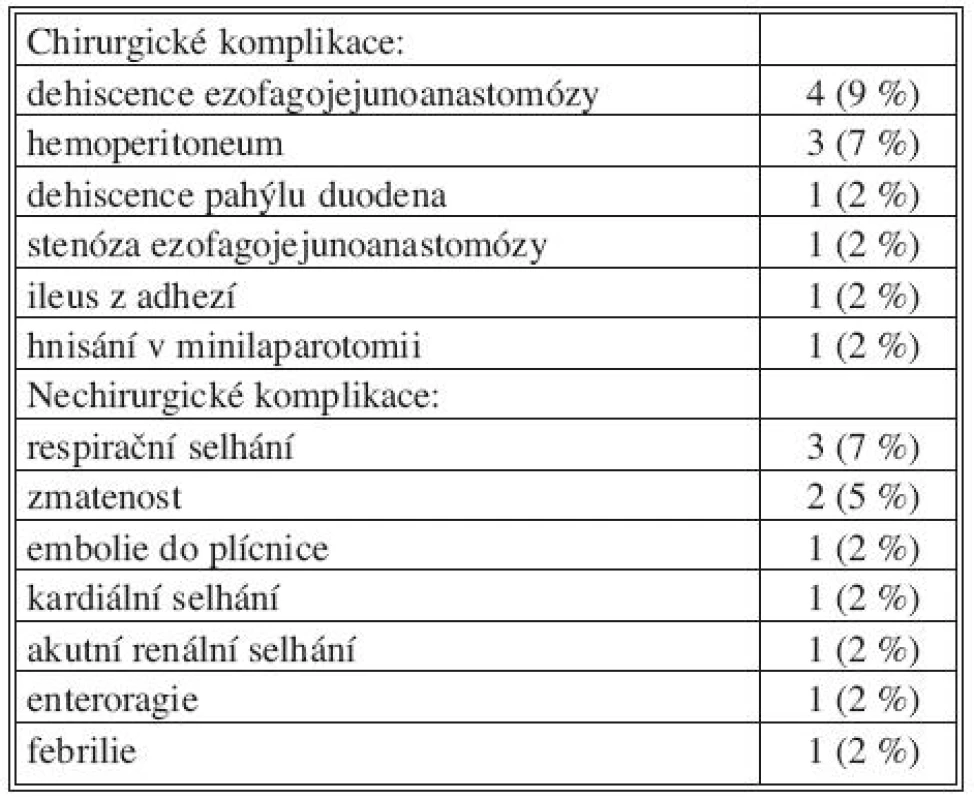
Tab. 4. Příčiny reoperací Tab. 4. Causes of reoperations 
Medián délky hospitalizace činil 12 dnů (7–86 dnů). Časná morbidita byla 37 % a do 30 dnů od operace jsme ztratili 5 pacientů, což představuje časnou pooperační mortalitu 12 %.
Celkové tříleté přežívání bylo u námi sledovaných pacientů 50 % (přežívalo 12 z 24) a celkové pětileté přežívání bylo 45 % (přežívalo 5 z 11).
DISKUSE
První laparoskopické resekční výkony na žaludku byly prováděny pro benigní onemocnění [9]. Následně byla laparoskopická technika použita pro gastrointestinální stromální tumory [10] a pak i pro časný karcinom žaludku [11]. U této skupiny diagnóz byly opakovaně prokazovány přednosti miniinvazivní chirurgie zejména s ohledem na příznivější pooperační průběh, nižší krevní ztráty, pokles časných komplikací a zkrácení délky hospitalizace [10, 11, 12, 13]. Onkologické výsledky u časného karcinomu žaludku byly naprosto srovnatelné s výsledky standardní otevřené techniky [6, 14].
Zkušenosti s laparoskopickou resekční léčbou karcinomu žaludku pochází převážně z oblastí s vysokým záchytem časných stadií karcinomu žaludku (Japonsko, Korea) [7, 8] a lze je jen omezeně převzít pro „západní“ svět s vysokou incidencí zejména pokročilejších stadií. Navíc ani v jihovýchodní Asii nepanuje jednotný názor pro laparoskopický přístup u pokročilého karcinomu žaludku a v současnosti nejsou zatím k dispozici ani rozsáhlejší prospektivní randomizované studie. Chybí proto spolehlivé potvrzení onkologické bezpečnosti a efektivity. V Evropě je to částečně způsobeno i poklesem již primárně nízké incidence karcinomu žaludku [1] a omezením možností získat „velká čísla“. Tato studie má proto přispět k rozšíření poznatků o bezpečnosti a radikalitě laparoskopické operační techniky u pacientů s karcinomem žaludku včetně pokročilejších stadií.
V našem souboru převažovali rizikovější pacienti předoperačně zařazeni jako ASA III (63 %) a nádory pokročilejšího stadia, kdy stadium I se vyskytlo pouze u 10 pacientů (23 %). Za zmínku stojí i skutečnost, že v průběhu studie stoupal podíl karcinomů lokalizovaných v horní třetině žaludku a zejména v gastroezofageálním přechodu.
S ohledem na operační techniku bylo zásadní dodržení onkologických principů, které jsou respektovány v otevřené chirurgii a které byly i opakovaně publikovány českými autory [2, 15, 16, 17]. Jednalo se zejména o rozsah resekce žaludku a lymfadenektomie. U všech pacientů byla použita rekonstrukce exkludovanou Roux-Y kličkou jejuna pomoci cirkulárního stapleru OrVil™ (Autosuture, Norwalk, CT, USA) vedenou retrokolicky bez další případné modifikace [18]. Operační časy se pohybovaly spíše na horní hranici literárních údajů [19, 20], což souvisí pravděpodobně s častější přítomností pokročilého karcinomu a totálním výkonem. Konvertovat výkon na otevřený jsme museli u 4 pacientů (9 %) což odpovídá údajům v literatuře, kde je četnost konverzí udávána v širokém intervalu 0–28 % [19] podle charakteristik souboru a typu operačního výkonu. Z pohledu onkologické radikality je mnohými autory spolehlivost D2-lymfadenektomie považována za synonymum onkologické spolehlivosti. D2-lymfadenektomie může znamenat preciznější staging, může zvýšit procento opravdu kurativních výkonů [19] a může ovlivnit i přežívání. Podle našich zkušeností a údajů z literatury je odpovídající lymfadenektomie laparoskopickou technikou proveditelná [19, 20, 21, 22 ]. Počty získaných uzlin jsou však pouze zástupnými parametry před získáním dlouhodobých výsledků o přežívání. Počty námi získaných uzlin jsou sice spíše blíže dolní hranice údajů v literatuře, kde se toto číslo pohybuje v intervalu 15–38 [19], pro adekvátní staging to však dostačovalo. To, že odpovídající lymfadenektomie může být i na pracovišti s velkými zkušenostmi problém dokládá práce Zhanga a kol. [23], který shrnuje 391 laparoskopických gastrektomii za 10 let. U čtvrtiny operovaných získal méně než pro staging požadovaných 15 uzlin.
Morbidita v našem souboru dosáhla 37 %. U otevřených resekcí karcinomu žaludku se toto číslo obvykle pohybuje kolem 30 % [4] a u laparoskopických resekcí s vysokým podílem časných stadií bývá morbidita do 30 % [19]. Časná mortalita byla 12 % a v evropských národních registrech neselektované populace po resekčních výkonech pro karcinom žaludku je mortalita 5,2–16 % [24]. Podle literatury mortalita může narůstat ve vztahu k pokročilosti onemocnění [24] a podle některých je po totálních gastrektomiích řádově skoro 2x vyšší [24]. Vyšší hodnoty morbidity i mortality v našem souboru nejspíše odráží rizikovost pacientů (vyšší ASA) a pokročilejší onemocnění s následným totálním výkonem. Nejčastější naší pooperační chirurgickou komplikací, která významně ovlivnila morbiditu i mortalitu představovala dehiscence ezofago-jejunoanastomózy. Vyskytla se u čtyř pacientů (9 %), což odpovídá výsledkům z velkých studií otevřené chirurgie [25]. Svůj podíl zde jistě může hrát hraniční stav nutrice u rizikových pacientů s pokročilým onemocněním. Medián délky hospitalizace 12 dnů odpovídá literárním údajům s průměrnou hospitalizací 8–16 dnů [19].
Pětileté přežívání v souborech s resekcí žaludku pro většinou časný i pokročilý karcinom žaludku je ve světové literatuře udáváno v širokém rozmezí 9–81 % [19]. Podle evropských národních registrů u neselektovaných pacientů s otevřenou resekcí karcinomu žaludku se pětileté přežití pohybuje v rozmezí 28–44,3 % [24]. Pětileté přežívání v našem souboru bylo 45%. V literatuře najdeme poměrně omezené množství údajů týkajících se přežívání po laparoskopických resekcích zahrnujících i pokročilý karcinom žaludku. Tyto soubory jsou navíc výrazně nehomogenní ať už s ohledem na zastoupení jednotlivých stadií onemocnění nebo na podíl různých typů výkonů. Proto je velmi problematické vůbec takovéto práce srovnávat. Huscher a kol [21] udává kumulativní pětileté přežívání 59 %, ale bez stratifikace přežívání pro časný a pokročilý karcinom. Pugliese a kol [19] ve svém souboru s vysokým podílem časného karcinomu a standardně prováděnou subtotální gastrektomií udává celkové pětileté přežívání 81 % a pro pokročilý karcinom žaludku pak 67 %. V našem souboru se nevyskytla metastáza v portu a podle nám dostupné literatury byla popsána pouze jednou Hwangem a kol. [26].
Obecným závěrem řady obdobných studií je nezbytnost vyčkat výsledků randomizovaných multicentrických studií. Orsenigo a kol. s ohledem na morbiditu u pokročilých karcinomů upřednostňují otevřený přístup, výhody lepšího pooperačního průběhu zůstaly v jejich souboru zachovány pouze u časného stadia [20]. Na druhou stranu Pugliese a kol. [19] zpochybňuje smysl randomizovaných studií pro dobré výsledky laparoskopického přístupu a považuje za neetické nenabídnout pacientovi s karcinomem žaludku laparoskopický výkon pro menší morbiditu a lepší pooperační průběh. Srovnávání jen podle operační techniky může být zavádějící, když na zlepšování přežívání se zejména podílí jiné faktory např. adjuvantní léčba [19].
Naše limitované zkušenosti jsou jistě významně ovlivněny omezeným počtem pacientů a retrospektivním způsobem získávání dat. Průběžné výsledky nás nicméně podporují v názoru, že totální laparoskopická gastrektomie je bezpečně proveditelná i pro pokročilý karcinom žaludku, nicméně alespoň zpočátku by pro tuto techniku měla být preferována spíše časnější stadia. Jedná se o výkon pro zkušené a problémem zde pak může být získávání potřebných zkušeností. Určitou možnou cestu může nabídnout bariatrická chirurgie.
ZÁVĚR
Totální laparoskopická gastrektomie pro karcinom žaludku je proveditelná a bezpečná. U pokročilého stadia by však měla být prováděna spíše v rámci studií a jen v centrech s dostatečnými zkušenostmi s pokročilými laparoskopickými operacemi.
MUDr. Lubomír Martínek, Ph.D.
Odboje 1164/4
739 32 Vratimov
e-mail: lubomir.martinek@post.cz
Zdroje
1. Epidemiologie zhoubných nádorů v České republice [on line]. Epidemiologické analýzy, incidence a mortalita [cit 1.2.2011]. Dostupný z www: http://www.svod.cz/analyse.php?modul=incmor#
2. Šimša, J. Karcinom žaludku, lymfadenektomie a detekce sentinelové uzliny. Jessenius Maxdorf, 2006.
3. Becker, H. D., Hohenberger, W., Junginger, T., Schlag, P. M. Chirurgická onkologie. Grada, 2005.
4. Vrba, R., Neoral, Č., Aujeský, R., Malý, T., Loveček, M. Výsledky chirurgické léčby karcinomu žaludku v období 2004–2008. Rozhl. Chir., 2009, 88, 50–54.
5. Azagra, J. S., Goergen, M., De Simone, P., Ibaňez-Aguirre, J. MInimally invasive surgery for gastric cancer. Surgical Endoscopy, 1999, 13, 351–357.
6. Kitano, S., Shiraishi, N., Uyama, I. Sugihara, K., Tanigawa, N.,and the Japanese Laparoscopic Surgery Study Group A multicenter study on oncologic outcome of laparoscopic gastrectomy for early cancer in Japan. Annals of Surgery, 2007, 245, 68–72.
7. Kim, H. H., Hyung, W. J., Cho, G. S., Kim, M. Ch., Han, S. U., Kim, W., Ryu, S. W., Lee, H. J., Song, K. Y. Morbidity and mortality of laparoscopic gastrectomy versus open gastrectomy for gastric cancer. Annals of Surgery, 2010, 251, 417–420.
8. Siewert, J. R. Gastric cancer: the dispute between East and West. Gastric Cancer, 2005, 8, 59–61.
9. Goh, P., Kum, C. K. Laparoscopic Billroth II gastrectomy: a review. Surgical Oncology, 1993, 2 (Suppl. 1), 13–18.
10. Novitsky, Y. W., Kercher, K. W., Sing, R. F., Heniford, B. T. Long-term outcomes of laparoscopic resection of gastric gastrointestinal stromal tumors. Annals of Surgery, 2006, 243, 738–745.
11. Kitano, S., Isp, Y., Moriyama, M. Sugimachi, K. Laparoscopic-assisted Billroth I gastrectomy. Surgical Laparoscopy Endoscopy & Percutaneous Techniques, 1994, 4, 146–148.
12. Lee, J. H., Han, H. S. A prospective randomized study comparing open vs laparoscopy-assisted distal gastrectomy in early gastric cancer. Early results. Surgical Endoscopy, 2005, 19, 168–173.
13. Lee, S. I., Choi, Y. S., Park, D. J., Kim, H. H., Yang, H. K., Kim, M. C. Comparative study of laparoscopy-assisted distal gastrectomy and open distal gastrectomy. Journal of the American College of Surgeons, 2006, 202, 874–880.
14. Hwang, S. H., Park, D. J., Jee, Y. S.,Kim, M. Ch., Kim, H. H., Lee, H. J., Yang, H. K., Lee, K. U. Actual 3-Year survival after laparoscopy-assisted gastrectomy for gastric cancer. Archives of Surgery, 2009, 144, 559–564.
15. Gatěk, J., Duben, J., Bakala, J., Miča, T., Dudešek, B., Haša, E., Musil, T., Hnátek, L. Lymfadenektomie u časného karcinomu žaludku. Rozhl. Chir., 2004, 9, 428–438.
16. Vrba, R., Neoral, Č., Aujeský, R., Malý, T., Loveček, M. Výsledky chirurgické léčby karcinomu žaludku v období 2004–2008. Rozhl. Chir., 2009, 88, 50–54.
17. Tesař, J., Krška, Z., Zeman, M. Karcinom žaludku a současnost. Rozhl. Chir., 2010, 89, 169–177.
18. Malý, T., Zonča, T., Neoral, Č., Jurytko, A. Rekonstrukce po gastrektomii. Rozhl. Chir., 2008, 87, 367–375.
19. Pugliese, R., Maggioni, D., Sansona, F., Costanzi, A., Ferrari, G. C., Di Lernia, S., Magistro, C., De Martini, P., Pugliese, F. Subtotal gastrectomy with D2 dissection by minimally invasive surgery for distal adenocarcinoma of the stomach: results and 5-year survival. Surgical Endoscopy, 2009, 24, 2594–2602.
20. Orsenigo, E., Di Palo, S., Tamburini, A., Staudacher, C. Laparoscopy-assisted gastrectomy versus open gastrectomy for gastric cancer: a monoinstitutional Western center experience. Surgical Endoscopy, 2011, 25, 140–145.
21. Huscher, C. G., Mingoli, A., Sgarzini, G., Brachini, G., Binda, B., Di Paola, M., Ponzano, C. Totally laparoscopic total and subtotal gastrectomy with extended lymph node dissection for early and advanced gastric cancer: early and long-term results of a 100-patients series. American Journal of Surgery, 2007, 194, 839–844.
22. Kawamura, H., Homma, S., Yokota, R., Watari, H., Hagiwara, M., Sato, M., Noguchi, K., Ueki, S., Kondo, Y. Inspection of safety and accurancy of D2 lymph node dissection in laparoscopic-assisted distal gastrectomy. World Journal of Surgery, 2008, 32, 2366–2370.
23. Zhang, X., Tanigawa, N., Nomura, E., Lee, S. W. Curability of laparoscopic gastrectomy for gastric cancer: an analysis of 10 yearęs experience. Gastric cancer, 2008, 11, 175–180.
24. Lepage, C., Sant, M., Verdecchia, A., Forman, D., Esteve, J., Faivre, J. and the EUROCARE working group Operative mortality after gastric cancer resection and long-term survival differences across Europe. British Journal of Surgery 2010, 97, 235–239.
25. Sierzega, M., Kolodziejczyk, P., Kulig, J. and the Polish Gastric Cancer Study Group Impact of anastomotic leakage on long-term survival after total gastrectomy for carcinoma of the stomach. British Journal of Surgery, 2010, 97, 1035–1042.
26. Hwang, S. H., Kim, H. O., Yoo, Ch., Shin, J. H., Son, B. H. Laparoscopically-assisted distal gastrectomy versus open distal gastrectomy for advanced gastric cancer. Surgical Endoscopy, 2009, 23, 1252–1258.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Komentář ke knize
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2011 Číslo 7- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Causae mortis v chirurgii – odkaz monografie prof. Poláka a kolektivu po 50 letech od vydání
- Česká společnost robotické chirurgie zvolila nové členy výboru
- Spektrum poranění bránice ošetřené v traumatologickém centru
- Arthritis sternoclavicularis jako příčina mediastinitidy
- Obrovský Zenkerův divertikl – kazuistika
- Chirurgické řešení perforací při kolonoskopii
- Vyšetření sentinelové uzliny u in situ karcinomu prsu
- Laparoskopická totální gastrektomie
- Antibiotická profylaxe u akutních chirurgických výkonů – současná situace v ČR
- Akutní apendicitis – ranné komplikace a význam antibiotické profylaxe
- 750 spokojených pacientů? 10 let zkušeností a výsledků Longovy metody operace hemoroidů a análních prolapsů
- Obtížná diagnostika karcinomu prsu
- Významné životní jubileum prof. MUDr. Vladimíra Brzka, CSc.
- 100 let od narození prim. MUDr. Aloise Hoňka, chirurga a stavitele houslí
- Komentář ke knize
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Antibiotická profylaxe u akutních chirurgických výkonů – současná situace v ČR
- Arthritis sternoclavicularis jako příčina mediastinitidy
- Chirurgické řešení perforací při kolonoskopii
- 750 spokojených pacientů? 10 let zkušeností a výsledků Longovy metody operace hemoroidů a análních prolapsů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



