-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Vacuum sealing v terapii a prevencii protetickej infekcie – kazuistika
Vacuum Sealing in the Treatment and Prevention of Prosthetic Infections – A Case Review
Positive results of usage of sub atmospheric pressure in therapy of acute and chronic wounds in vascular patients are presented in many works of contemporary surgeons and vascular specialists. Negative pressure wound therapy (NPWT, vacuum sealing) found its broad utilization in vascular surgery. Despite the fact, that in the last years was the indication of this therapy in prevention and therapy of vascular graft infections discussed many times, are works dealing with this topic still rare. Our case document, that under certain circumstances can negative pressure wound therapy be used also in this indications. Though there were surprising results achieved in our cases, we think, that these patients after a successful NPWT need a long term follow up. To prove the efficacy of vacuum sealing in therapy of vascular graft infections needs in our opinion further observation and studies.
Key words:
negative pressure wound therapy – vacuum sealing – VAC system – infection of vascular grafts
Autoři: M. Beňo; J. Martin; J. Hatzl
Působiště autorů: KKH Landshut-Achdorf, Klinika cievnej chirurgie, Landshut, SRN, primár: Dr. med. J. Hatzl
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 8, s. 508-512.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Pozitívne výsledky využitia subatmosferického tlaku v terapii akútnych ako aj chronických rán u cievnochirurgických pacientov sú prezentované vo viacerých prácach súčasných chirurgov a cievnych špecialistov. Podtlaková terapia našla v cievnej chirurgii široké uplatnenie. Napriek skutočnosti, že v posledných rokoch sa mnohokrát diskutovalo aj o jej indikácii v prevencíi a terapii infekcii po cievnych rekonštrukciách a implantácii umelých cievnych protéz, sú práce zamerané na túto tématiku stále pomerne zriedkavé. Naša kazuistika dokumentuje, že za určitých okolností je podtlakovú terapiu možné použiť aj v týchto indikáciách. Napriek pomerne prekvapivým výsledkom si myslíme, že pacienti po úspešnej aplikácii podtlakovej terapie v týchto prípadoch vyžadujú dlhodobé sledovanie. Dokázať efektivitu vacuum sealingu v terapii infekcie cievnych graftov vyžaduje podľa nás ďalšie sledovanie a výskum.
Kľúčové slová:
podtlaková terapia rán – vacuum sealing – VAC systém – infekcia cievnych graftovÚVOD
Využitie podtlakovej terapie rán (Negative pressure wound therapy – NPWT, Vacuum assisted closure, resp. Vacuum sealing) v oblasti cievnej chirurgie je podobne ako aj v iných chirurgických oboroch dobre známe. Jedným z prvých lekárov, ktorý sa vo svojich publikáciách (Vacuum sealing v terapii poranení mäkkých tkanív pri otvorených fraktúrach (1993)) zmieňoval o podtlakovej terapii bol Fleischmann [1, 2]. Prvý komerčný podtlakový systém, ktorý bol riadený počítačom a umožňoval kontrolovanú aplikáciu podtlaku v chirurgickej praxi bol zavedený v USA v roku 1995 [3]. Na základe viacerých prác autorov zaoberajúcich sa podtlakovou terapiou táto terapia umožňuje:
- mokrú terapiu spojenú s dostatočnou hydratáciou tkanivových buniek,
- drenáž rany a tým znižuje opuch, bakteriálnu kontamináciu ako aj migráciu s následným znížením zápalovej reakcie,
- zlepšenie procesu granulácie v dôsledku zvýšenia proliferácie na podklade podtlaku a mechanickej iritácie tkaniva [3, 4, 5].
V súčasnosti pravdepodobne najpopulárnejšie a najpoužívanejšie systémy uplatňujúce sa v podtlakovej terapii sú VAC a VISTA. Na našom cievnochirurgickom oddelení máme dobré skúsenosti práve s VAC – systémom. Využitie vacuum sealingu v cievnej chirurgii viď Tab. 1 [6, 7, 8].
Tab. 1. Využitie podtlakovej terapie rán v cievnej chirurgii Tab. 1. The usage of negative pressure wound therapy in vascular surgery 
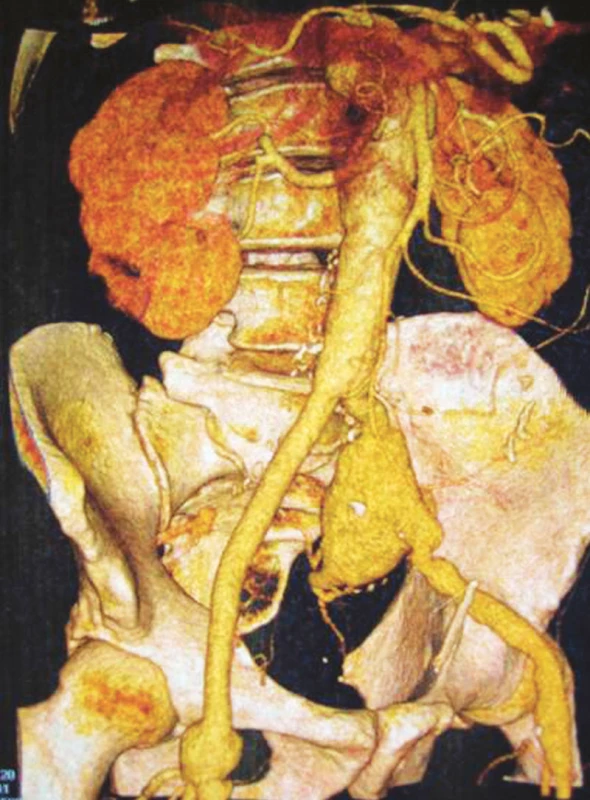
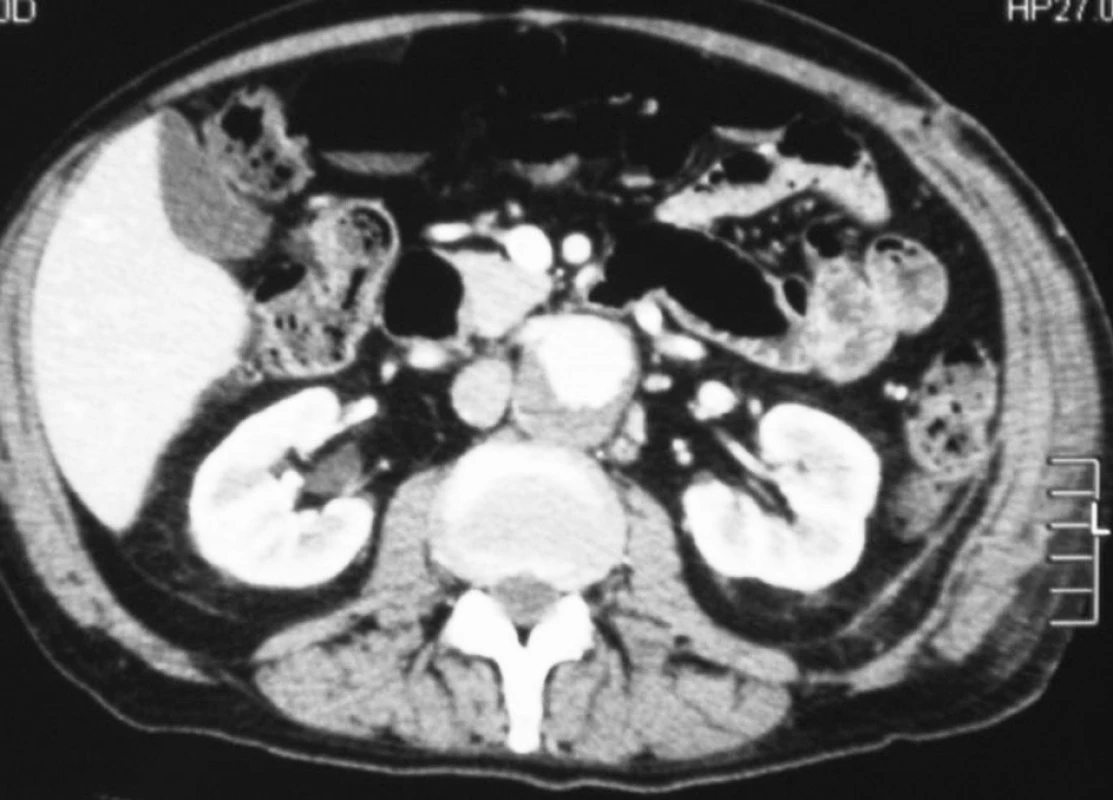
Naša kazuistika poukazuje na využitie podtlakovej terapie v terapii a prevencii infekcie po cievnochirurgických výkonoch. V júni 2008 bol na našej cievnochirurgickej klinike (Klinika Landshut – Achdorf spadajúca pod technickú Univerzitu v Mníchove) hospitalizovaný 71-ročný pacient s diagnózou aneuryzmy v oblasti distálnej anastomózy po implantácii Y-bypassu pochádzajúceho z roku 1997 (anastomóza v oblasti retroperitonea medzi ľavým ramenom Y-bypassu a bifurkáciou spoločnej iliakálnej tepny vľavo, Obr. 1). Aneuryzma bola zistená náhodne pri koronarografickom vyšetrení pacienta. Z pridružených ochorení boli najzávažnejšie: stav po infarkte myokardu, chronická obštrukčná choroba pľúc, hypertonus, hyperlipoproteinémia a divertikulóza so stavom po opakovaných divertikulitídach. Po príprave pacienta bola vykonaná operácia pri ktorej bola realizovaná resekcia aneuryzmy, podväz aneuryzmaticky zmenenej A. iliaca interna a interpozícia medzi ľavým ramenom Y-bypassu a a. iliaca externa pomocou PTFE protézy. Skorý pooperačný priebeh bol bez komplikácii a pacient bol na 12. deň prepustený s následne plánovanou rehabilitáciou. Po 15 dňoch rehabilitácie bol pacient v zlom celkovom stave s príznakmi sepsy (leukocytóza 20, teplota, triaška, schudol 9 kg, hnačka, nevoľnosť zvracanie, zvýšenie zápalových markerov) opäť preložený na našu kliniku. CT – angiografické vyšetrenie pacienta povrdilo patologickú neostro ohraničenú formáciu 15 10 6 cm pozdĺž m. psoas, interponátu a a. iliaca externa ako aj malé vzduchové bubliny v oblasti interponátu s podozrením na retroperit. absces a infekciu interponátu. (Pridružený nález: cysta ľavej obličky, príznaky stázy). Akútne bola realizovaná evakuácia abscesu, odstránenie interponátu a časti ľavého ramena Y-protézy s implantáciou VAC systému v oblasti retroperitonea (Obr. 2). Za účelom revaskularizácie ipsilaterálnej končatiny bola realizovaná v jednom sedení implantácia cross-over femoro-femorálneho bypassu pomocou striebornej protézy. Peroperačne boli odobraté stery z viacerých kvadrantov rany a bola započatá antibiotická terapia (Ceftazidim, Tigacyclin, Meropenem). Celkový stav pacienta sa po operácii rapídne zlepšil s ústupom zápalových parametrov. Počas následujúcich 60 dní bola realizovaná 12 výmena VAC systému (polyuretánová hubka sAg bola použitá len 2, Obr. 3). Jednalo sa o prenosný systém, takže pacient bol vzhľadom na dobrú tesnosť systému na oddelení mobilný. Na 61. deň bol VAC systém z oblasti retroperitonea kompletne odstránený a bol vykonaný sekundárny uzáver rany (Obr. 4, 5). Bola ponechaná len redonova drenáž na 5 dní.
Kontrolné CT vyšetrenia a mikrobiologiocké vyšetrenie sterov (Tab. 2, 3; Obr. 6).
Tab. 2. Kontrolné CT vyšetrenia realizované počas hospitalizácie Tab. 2. Control CT scans performed during the hospital stay 
Tab. 3. Zmeny bakteriálneho osídlenia rany počas aplikácie podtlakovej terapie Tab. 3. Changes of the bacterial status of the wound in course of negative pressure wound therapy 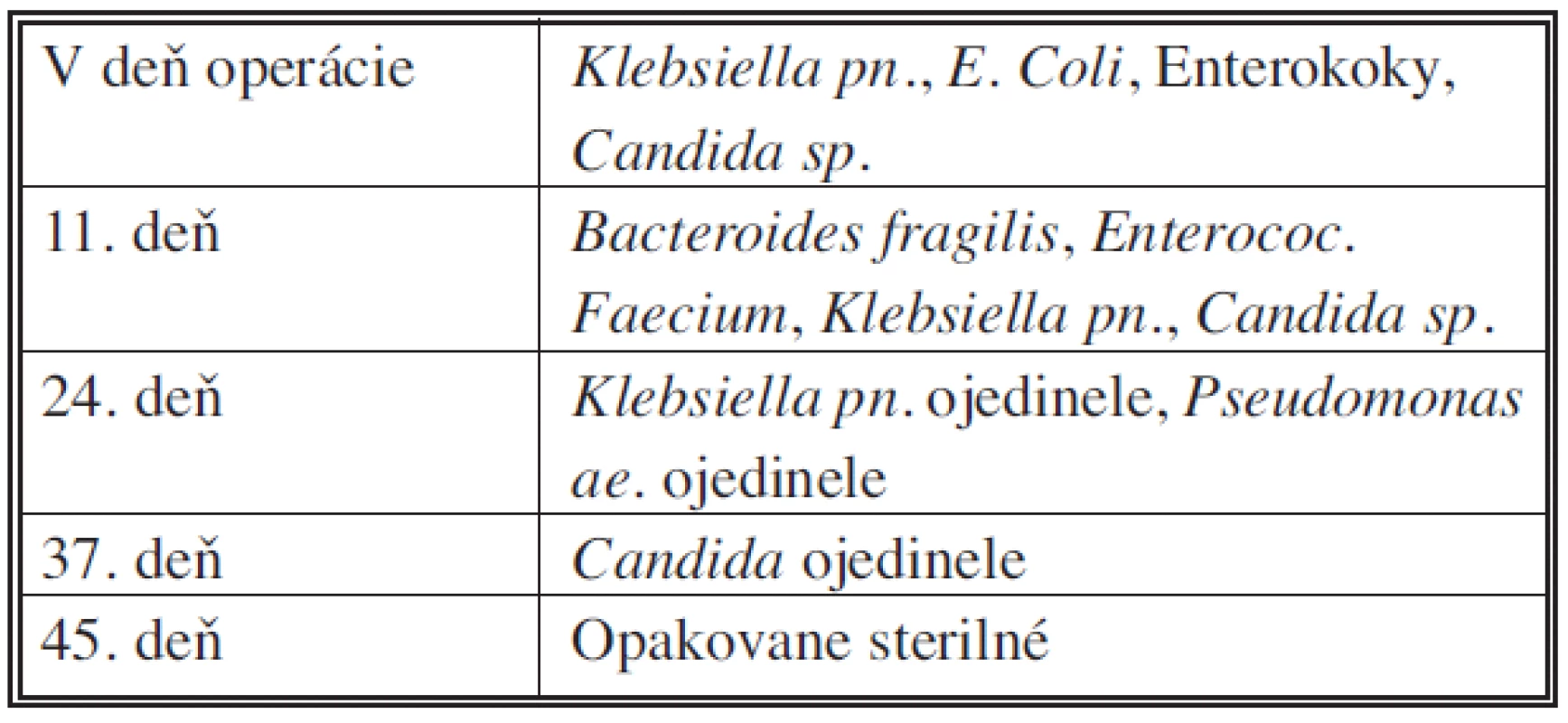
Na 82. deň bol pacient v dobrom stave, bez príznakov infekcie prepustený domov. Antibiotická terapia ( Augmentan ) bola podávaná ešte ďalšie tri mesiace. Po prepustení bol pacient sledovaný v pravidelných intervaloch.
V priebehu roku 2009 bol pacient dvakrát hospitalizovaný.
Tri mesiace po prepustení bol pacient opätovne hospitalizovaný pre výskyt tekutej kolekcie v oblasti ľavého retroperitonea, ktorá bola zistená počas kontrolného sonografického vyšetrenia. CT angio vyšetrenie abdomenu potvrdilo tekutú kolekciu v oblasti ľavého retroperitonea. Sekundárne bola diagnostikovaná divertikulóza a zhrubnutie črevnej steny v oblasti sigmy, ale bez známok okolitého zápalu alebo parakolického abscesu. Bola realizovaná otvorená evakuácia z malej inzízie s odberom tekutiny na mikrobiologické vyšetrenie a redonova drenáž. U pacienta bola profylakticky nasadená antibiotické terapia. Mikrobiologické vyšetrenie napriek opakovaným vyšetreniam nepreukázalo bakteriálnu kontamináciu tekutého obsahu. Po 7 dňoch bola redonova drenáž odstránená, pacient bol následne sledovaný ešte 7 dní a následne po kontrolnom sonografickom vyšetrení, keď sa nepotvrdila žiadna tekutinová kolekcia bol pacient prepustený.
Za ďalšie 4 mesiace bol pacient znova hospitalizovaný pre zhoršenie celkového stavu, bolesti v oblasti ľavého podbruška spojené s častejším močením a zvýšením zápalových markerov. CT vyšetrenie nepreukázalo žiadnu tekutú kolekiu v oblasti ľavého retroperitonea, v mieste po explantácii bývalého interponátu, avšak bol pozorovaný obraz akútnej divertikulitídy. Bola nasadená antibiotická terapia s vyrazným zlepšením klinického ako aj laboratórneho nálezu. Kolonoskopické vyšetrenie pred prepustením preukázalo u pacienta stav po prekonanej divertikulitíde, ale s výrazným ústupom lokálneho nálezu.
V ďalšom priebehu observácie, od poslednej hospitalizácie do poslednej kontroly (apríl 2010), bol pacient bez ATB terapie viac ako 12 mesiacov bez ťažkosti a bez známok recidívy infekcie v oblasti retroperitonea.
DISKUSIA
Napriek skutočnosti, že podtlaková terapia rán je v cievnej chirurgii dobre známa jej využitie v terapii a prevencii protetickej infekcie je stále predmetom diskusií a sporov [9, 10]. Využitie VAC systému na našom oddelení za rok 2008 (Tab. 4). V sledovanom období bol vacuum sealing v terapii infekcie po revaskularizácii použitý 5.
Tab. 4. Využite VAC systému na cievnej chirurgii – Landshut - Achdorf, 2008 Tab. 4: The usage of VAC system in vascular surgery – Landshut - Achdorf, 2008 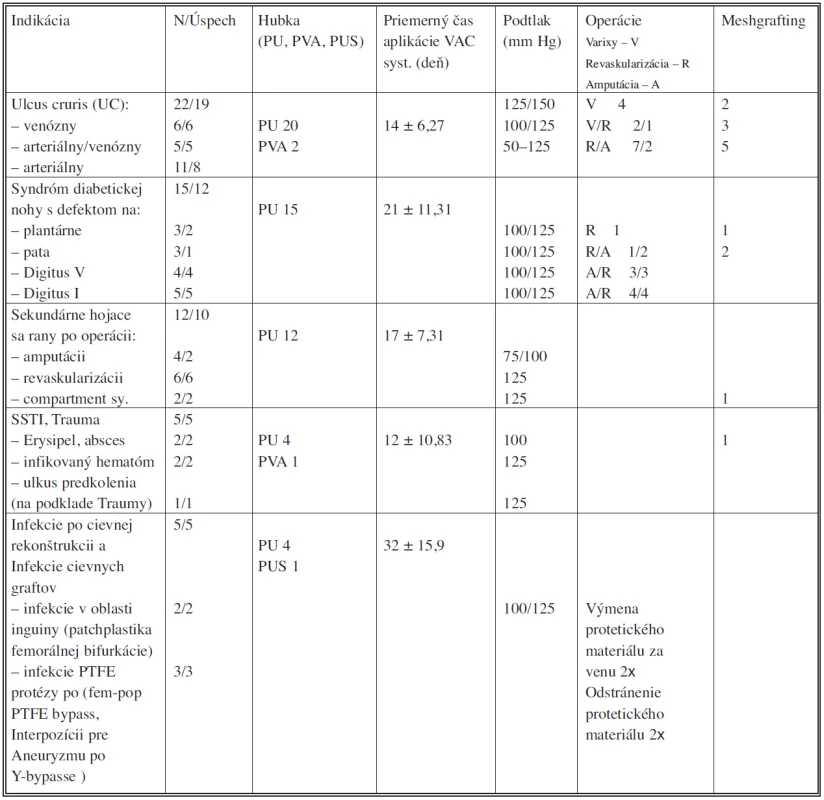
PU – polyuretán, PVA – polyvinylalkohol, PUS – polyuretán so striebrom Jedenkrát bol VAC systém indikovaný v už spomenutom prípade rozsiahleho periprotetického abscesu v oblasti ľavého retroperitonea po implantácii interpozita medzi ľavým ramenom Y-protézy a a. iliaca externa. Vzhľadom na aneuryzmu v oblasti distálnej anastomózy po Y-bypasse s anastomózou v oblasti ľavého retroperitonea sa mohlo jednať o pseudoaneuryzmu, ktorá vznikla na podklade chronickej infekcie, alebo sa mohlo jednať aj o infekciu ktorá vznikla prechodom per continuitatem pri atakoch divertikulitídy. Aj napriek faktu, že po explantácii interponátu bolo ľavé rameno Y-bypassu v oblasti retroperitonea slepo uzatvorené a malý kýpeť bol ponechaný in situ sa do dnešného dňa u pacienta neprejavili a pri pravidelných klinických, laboratórnych, sonografických ako aj CT vyšetreniach neboli potvrdené známky infekcie Y-bypassu.
Okrem uvedeného prípadu bol VAC systém počas roku 2008 použitý 2 pri rozsiahlej infekcii v oblasti inguiny po otvorenej endarterektómii a patchplastike femorálnej bifurkácie pomocou dakrónového patchu. V oboch prípadoch však bola realizovaná výmena protetického materiálu za autológny venózny materiál, prekrytie svalovým lalokom a implantáciou VAC systému. V oboch prípadoch došlo k zhojeniu inguinálnych defektov.
V ďalších dvoch prípadoch bol VAC systém využitý pri infekcii protetického materiálu (PTFE) po implantácii femoro-popliteálneho bypassu. V prvom prípade, kde bol ultrazvukom a následne aj peroperačne pozorovaný periprotetický absces s postihnutím proximálnej ako aj distálnej anastomózy došlo pri opakovanom použití VAC systému napriek čisto granulujúcej rane ku závažnému krvácaniu z oblasti proximálnej anastomózy. Bypass bol explantovaný a pretože revaskularizácia končatiny pomocou autológneho materiálu, prípadne extraanatomického bypassu nebola možná bola v dôsledku progresie ischémie u pacienta potrebná amputácii končatiny v stehne. Po primárnom uzávere tepny a amputácii došlo za pomoci VAC systému a ATB terapie k zhojeniu rany v oblasti inguiny. V druhom prípade sa jednalo o pacienta s opuchom a začervenaním v oblasti distálnej časti stehna 12 mesiacov po implantácii protetického femoro-popliteálneho bypassu. Sonograficky bola diagnostikovaná tekutá kolekcia v oblasti cca 3 cm proximálne od distálnej anastomózy. Bola realizovaná evakuácia s aplikáciou VAC systému s použitím polyuretánovej – striebornej hubky. Peroperačné stery z protetického materiálu potvrdili infekciu Staphylococcus epidermidis. Výmena VAC systému bola realizovaná 4. Pri náležitej antibiotickej terapii a využití VAC systému boli stery z viacerých kvadrantov rany ako aj z protetického materiálu odobraté pri posledných dvoch výmenách sterilné. V ďalšom priebehu bola realizovaná sekundárna sutúra rany. Po prepustení bola na 3 mesiace indikovaná antibiotická terapia. Pacient je pravidelne sledovaný a je t.č. už skoro dva roky bez známok recidívy infekcie.
Vo všetkých prípadoch úspešného využitia podtlakovej terapie rán pri infekciách po revaskularizačných zákrokoch boli výmeny VAC systému vždy realizované na OP sále za sterilných podmienok. Prípadná sekundárna sutúra rany bola realizovaná po potvrdení opakovanej sterility sterov po viacnásobných odberoch z viacerých kvadrantov rany. Vo všetkých prípadoch bola nasadená antibiotická terapia na základe mikrobiologického nálezu. Po odstránení protetického materiálu viedla aplikácia VAC spolu s antibiotickou terapiou pomerne rýchlo k vyčisteniu rany, minimalizácii bakteriálnej kontaminácie čo v niektorých prípadoch umožnilo sekundárnu sutúru rany, prípadne rozvoj granulácii s následným prekrytím defektu kožným transplantátom.
Vzhľadom na dobrú mobilitu pacienta a použitie prenosných púmp bola vacuuová terapia pacientom dobre tolerovaná. Zabezpečenie kontinuálneho podtlaku na podklade tesnosti systému je pre efektivitu systému veľmi dôležitá. Naše dlhoročné skúsenosti s týmto systémom však ukazujú, že tesnosť u tohto systému je možné zabezpečiť v podstate na všetkých častiach tela ako aj v telových dutinách.
ZÁVER
Napriek veľmi pozitívnym skúsenostiam pri využití podtlakovej terapie rán u cievnochirurgických pacientov je jej využitie v oblasti liečby a prevencie infekcie protetických materiálov po rekonštrukčných cievnych operáciach sporné a určite bude vyžadovať ešte ďalšie sledovanie a výskum. Naše prípady však ukazujú, že využitie VAC systému aj v týchto indikáciách je za určitých okolností (hlavne pokiaľ by bola prezervácia protetického graftu vzhľadom na zabezpečenie prekrvenia nevyhnutná a prípadné odstránenie protetického materiálu by so sebou nieslo veľké riziko mortality prípadne závažnej morbidity) síce rizikové ale možné.
V súčasnosti sa podtlaková terapia stala bežnou praxou v podstate na všetkých cievnochirurgických oddeleniach v SRN. VAC systém od firmy KCI sa ako jeden z prvých systémov plne etabloval v európskom regióne. O popularite tejto terapie svedčia aj rôzne kongresy medzinárodného charakteru zamerané na využitie podtlakovej terapie pri rôznych komplikáciách a v rôznych chirurgických odboroch. Napriek faktu, že skúsenosti s podtlakovou terapiou sú pozitívne, je treba spomenúť aj kontinuálne stúpajúce výdavky nášho oddelenia, ktoré sú spojené so stále väčším počtom pacientov u ktorých je táto terapie aplikovaná (za posledných 5 rokov sa výdavky na podtlakovú terapiu skoro strojnásobili ). Je pravdepodobné, že úspešné zavedenie konkurenčných systémov by pozitívne ovplyvnilo vývoj cien a tým znížilo stúpajúce náklady spojené s používaním tejto terapie.
MUDr. Maroš Beňo
Marschallstrasse 7
84028 Landshut
Deutschland
e-mail: mbeno69@yahoo.com
Zdroje
1. Fleischmann, W., Strecker, W., Bombelli, M., Kinzl, L. Vacuum sealing as treatment of soft tissue damage in open fractures. Unfallchirurg, 9, 1993, s. 488–492.
2. Fleischmann, W., Lang, E., Russ, M. Treatment of infection by vacuum sealing. Unfallchirurg, 4, 1997, s. 301–304.
3. Morykwas, M. J., Argenta, L. C., Shelton-Brown, E. I., McGuirt, W. Vacuum-assisted closure a new method for wound control and treatment, animal studies and basic foundation. Ann. Plast. Surg., 38, 1997, s. 553–562.
4. Morykwas, M. J., Argenta, L. C. Nonsurgical modalities to enhance healing and care of soft tissue wounds. J. south Orthop. Assoc., 6, 1997, s. 279–288.
5. Fabian, T. S., Kaufmann, H. J., Lett, E. D., Thomas, J. B., Rawl, D. K., Lewis, P. L., Summit, J. B., Merryman, J. I., Schaeffer, T. D., Sargent, L. A., Burns, R. P. The evalution of subatmospheric pressure and hyperbaric oxygen in ischemic full-thickness wound healing. Am. Surg., 12, 2000, s. 1136–1143.
6. Deva, A. K., Buckland, G. H., Fisher, E., Liew, S. C., Merten, S., McGlynn, M., Gianoutsos, M. P., Baldwin, M. A., Lendvay, P. G. Topical negative pressure in wound management. Med. J. Aust., 3, 2000, s. 128–131.
7. Joroen, D. D., Tryfon, V., White, J., Nelemans, P., Martino, H. A., Joep, C. J. M. State of art tretment of chronic leg ulcers: A radomized controlled trial comparing vacuum-assisted closure ( V.A.C.) with modern wound. Vasc. surg., 6, 2008, s. 1520–1523.
8. Eneroth, M., Houtum, W. H. The value of debridement and vacuum assisted closure (V.A.C.) therapy in diabetic foot ulcers. Diabetes Metab. Res. Rev., 24, 2008, s. 76–80
9. Savolainen, H., Widmer, K. M., Heller, G., Makaloski, V., Carell, T., Schmidli, J. The problematic inguinal wound in vascular surgery-what is the optimal treatment, International journal of Angiology, 4, 2004, s. 193–196.
10. Hasan, H. D., Dennis, K. S., Raymond, S., Gregory, S. C. H. Preservation of infected and exposed vascular grafts using vacuum assisted closure without muscel flap. Vasc. surg., 5, 2005, s. 989–992.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Recenze
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Klinický stav pacientov s defektami neurálnej rúry
- Možnosti a výsledky chirurgického riešenia benígnej tracheoezofageálnej fistuly
- Riešenie restenózy po segmentálnej resekcii pre postintubačné poranenie trachey
- Akutní tyroidektomie pro mechanický syndrom při toxické nodózní strumě – kazuistika
- Alternativní autologní tepenný štěp v kardiovaskulární chirurgii
- Použití V.A.C. systému při léčbě infikované cévní protézy – kazuistika
- Vacuum sealing v terapii a prevencii protetickej infekcie – kazuistika
- Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
- Suplementácia selénu u pacientov s ťažkou akútnou pankreatitídou
- Syndroma caudae equinae zriedkavej etiológie
- Recenze
- Spomienka na primára MUDr. Jiřího Štekla
- Vzpomínka na prim. MUDr. Vladimíra Motyčku, CSc.
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Syndroma caudae equinae zriedkavej etiológie
- Možnosti a výsledky chirurgického riešenia benígnej tracheoezofageálnej fistuly
- Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
- Akutní tyroidektomie pro mechanický syndrom při toxické nodózní strumě – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání