-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinický stav pacientov s defektami neurálnej rúry
Clinical Condition of Patients with Neural Tube Defects
Introduction:
Neural tube defects are the most common congenital anomalies of central nervous system. Their onset is at the embryonic age of 21 to 28 days. Periconceptional administration of folic acid may reduce the occurrence of neural tube defects up to 70%. Clinical features depend on localization of the defect and malformation of central nervous system, as well as on intensive multidisciplinary care in early stages of development. Open defects (meningomyelocele) present with more severe neurological deficiency early after birth. Closed defect manifestation occurs usually later in life with tethered cord syndrome.Purpose:
This study evaluates clinical status of the patients with neural tube defects, who are followed in the Children’s Faculty Hospital in BratislavaMethods:
Cross-sectional and also retrospective study was conducted by questionnaire that was given to mothers of children with neural tube defect. Data about perinatal and family history, occurrence of hydrocephalus, scoliosis, joint deformities, dysfunction of urinary system and bowel, as well as social care, were collected. Clinical features were statistically evaluated depending on beginning of the defect or locomotion status.Results:
94 patients with mean age of 12.7 years ± 6.59 SD were included in the study. Patients with open defects had more severe neurological deficiency with hydrocephalus, more common epilepsy, skeleton deformities, wheelchair-dependency, and dysfunction of urinary tract and bowel. Scoliosis and ability of locomotion significantly correlated with higher lever of defect, while hydrocephalus, continence, urinary infections, clean intermittent catheterization, constipation, scoliosis and joint deformities significantly correlated with the ability of locomotion (p < 0.05).Conclusion:
For patients with neural tube defects, the level of neurological deficiency is the most important prognostic factor for many other clinical characteristics.Key words:
neural tube defects – clinical features – neurological deficiency – Slovak population – spina bifida
Autoři: L. Šabová 1; F. Horn 2; T. Drdulová 3; K. Viestová 4; P. Bartoň 5; M. Kabát 2; L. Kovács 1
Působiště autorů: II. detská klinika Lekárskej fakulty Univerzity Komenského a Detskej fakultnej nemocnice s poliklinikou v Bratislave, Slovenská republika, prednosta: prof. MUDr. L. Kovács, DrSc., MPH 1; Klinika detskej chirurgie Lekárskej fakulty Univerzity Komenského a Detskej fakultnej nemocnice s poliklinikou v Bratislave, Slovenská republika, prednosta: doc. MUDr. J. Trnka, CSc. 2; Slovenská spoločnosť pre spina bifida a/alebo hydrocefalus o. z. v Smoleniciach, Slovenská republika 3; Klinika detskej neurológie Lekárskej fakulty Univerzity Komenského a Detskej fakultnej nemocnice s poliklinikou v Bratislave, Slovenská republika, prednosta: doc. MUDr. P. Sýkora, CSc. 4; Klinika pediatrickej urológie Slovenskej zdravotníckej univerzity a Detskej fakultnej nemocnice s poliklinikou v Bratislave, Slovenská republika, primár: MUDr. V. Polák, Ph. D. 5
Vyšlo v časopise: Rozhl. Chir., 2010, roč. 89, č. 8, s. 471-477.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Úvod:
Defekty neurálnej rúry sú najčastejšie vrodené vývojové chyby centrálneho nervového systému. Vznikajú už okolo 21.–28. dňa po počatí. Kyselina listová užívaná perikoncepčne môže redukovať ich výskyt až o 70 %. Klinický stav pacientov závisí od lokalizácie defektu, miery poškodenia nervového systému a intenzívnej multidisciplinárnej starostlivosti počas skorého vývinu. Otvorené defekty (meningomyelokéla) sa spájajú so závažnejším neurologickým deficitom skoro po narodení. Zatvorené defekty sa manifestujú zväčša neskôr počas života syndrómom pripútanej miechy.Cieľ:
Štúdia sa zameriava na zhodnotenie celkového klinického stavu pacientov s otvorenými a zatvorenými defektami neurálnej rúry v Detskej fakultnej nemocnici s poliklinikou v Bratislave.Metódy:
Prierezová štúdia je realizovaná dotazníkovou metódou spolu s retrospektívnym hodnotením. Dotazník sme rozdali matkám detí sledovaných pre defekt neurálnej rúry. Zisťovali sme rodinnú a perinatálnu anamnézu, prítomnosť hydrocefalu, skoliózy, defektov končatín, zmeny funkcií močového a intestinálneho traktu a sociálnu starostlivosť. Štatisticky sme vyhodnotili klinické charakteristiky, t.j. hydrocefalus, miera lokomócie (chodiaci, vozíčkar), kontinencia, a i. v závislosti od lokalizácie defektu resp. od schopnosti pohybu.Výsledky:
Do štúdie bolo zaradených 94 pacientov s kaudálnym defektom a priemerným vekom 12,7 roka ± 6,59 SD. Pacienti s otvorenými defektami mali závažnejší neurologický deficit s častým hydrocefalom, častejší výskyt epilepsie, deformít skeletu, vyše polovica sa pohybuje na vozíku, majú dysfunkciou močového a intestinálneho traktu. Schopnosť pohybu jedinca a prítomnosť skoliózy signifikantne závisela od výšky lokalizácie defektu. Závažnosť hydrocefalu, kontinencia, prítomnosť infekcií močových ciest, používanie čistej intermitentnej katetrizácie, obstipácia, skolióza a deformity končatín štatisticky významne súviseli so schopnosťou pohybu pacientov s defektami neurálnej rúry (p < 0,05).Záver:
U pacientov s defektami neurálnej rúry je výška neurologického deficitu závislá od lokalizácie defektu a miery poškodenia nervového tkaniva. A práve miera neurologického deficitu predstavuje najdôležitejší prognostický faktor pre ďalšie klinické charakteristiky.Kľúčové slová:
defekty neurálnej rúry – klinická charakteristika – neurologický deficit – slovenská populácia – spina bifidaÚVOD
Defekty neurálnej rúry (NTD, z anglického neural tube defects) sú vrodené vývojové chyby centrálneho nervového systému (CNS). Vznikajú v dôsledku poruchy spojenia neurálnych valov počas skorých štádií embryonálneho vývoja, t.j. už okolo 21.–28. dňa po počatí. Defekt sa môže sa vyskytovať na kaudálnom konci (90 %, tzv. spina bifida), na kraniálnom konci (9 %, encefalokéla, anencefalia) alebo sú kombinované (1 %). Modifikovaná klasifikácia podľa McComba rozdeľuje defekty neurálnej rúry na kraniálne a kaudálne NTD, kaudálne môžu byť otvorené (meningomyelokéla, myelokéla a i.) alebo zatvorené (spinálne lipómy, diastematomyelia, meningokéla) [1, 2]. Otvorené defekty sa po operácii stávajú zatvorenými.
Lokalizácia NTD a miera poškodenia nervového tkaniva ovplyvňujú funkčnosť inervovaných štruktúr pod defektom. To znamená ovplyvnenie mobility pacienta, citlivosti, inervácie uropoetického a intestinálneho traktu, ale môžu ovplyvňovať aj intelekt. Sekundárne vznikajú deformity kĺbov dolných končatín, ktoré môžu byť prítomné už pri narodení dieťaťa. Otvorené defekty neurálnej rúry sa spájajú so vznikom hydrocefalu, ktorý následne tiež môže vplývať na kognitívne schopnosti týchto detí a dospelých. Starostlivosť je preto multidisciplinárna (chirurg, neurológ, ortopéd, urológ, nefrológ, pediater, fyzioterapeut, ergoterapeut, diétna sestra, psychológ, špeciálny pedagóg a i.) a mala by byť koordinovaná centrom pre spina bifida a hydrocefalus. Väčšinu pacientov s otvorenými defektami neurálnej rúry tvoria pacienti s meningomyelokélou, na ktorých sa zamerala pozornosť vo väčšine štúdií [3, 4, 5]. Aj keď majú pacienti s otvorenými a zatvorenými defektami neurálnej rúry podobnú klinickú manifestáciu, niektorá symptomatológia zo strany CNS u pacientov so zatvorenými NTD chýba [6].
Keďže každá populácia je iná kultúrne, etnicitou, ale aj lekárskou starostlivosťou, výsledky jednotlivých štúdií nemôžu byť generalizované. V našej štúdii sme sa zamerali na zhodnotenie klinického stavu pacientov s NTD v slovenskej populácii. Táto štúdia by ďalej mohla slúžiť ako príklad pre budúce sledovanie a manažment pacientov s NTD z klinického hľadiska. Cieľom práce je takisto identifikácia možností pre optimalizáciu starostlivosti o tieto deti v snahe zlepšiť ich perspektívy na plnohodnotný život.
MATERIÁL A METÓDA
Na zrealizovanie prierezovej štúdie sme zvolili dotazníkovú metódu. Dotazník sme rozdali rodičom detí sledovaných v Centre pre spina bifida a hydrocefalus v Detskej fakultnej nemocnici s poliklinikou v Bratislave (DFNsP). Časť dotazníkov sme rozposlali na domáce adresy pacientov sledovaných pre NTD v DFNsP. Od r. 2001 bolo v našej databáze 193 detí, pričom sedem detí zomrelo počas dojčenského obdobia. Preto sme dotazník rozdali a rozposlali 186 jedincom s NTD. Dotazníkom sme získali informácie o veku, pohlaví, type a lokalizácii NTD, hydrocefale, shunte, skolióze, deformitách nôh, schopnosti pohybu s pomocou / bez pomoci vozíka, funkcii uropoetického a intestinálneho traktu, liečbe, rehabilitácii, sociálnej situácii pacienta, retrospektívne aj o rodinnej a perinatálnej anamnéze. V prípade nejasností o type a lokalizácii defektu sme doplnili dáta zo zdravotnej dokumentácie pacientov.
Na štatistické vyhodnotenie sme použili Spearmanov test na hodnotenie spojitých premenných a na kategoriálne premenné Mannovov-Whitneyov test. Ako štatisticky signifikantnú sme považovali hodnotu p < 0,05.
VÝSLEDKY
Zo 186 rozdaných a rozposlaných dotazníkov sa 28 vrátilo, buď z dôvodu zlej adresy v databáze alebo zmeny adresy pacienta. Vyplnených sa podarilo získať 118 dotazníkov, čo predstavuje návratnosť 63,4 %. Skupinu tvorili jedinci od novorodeneckého veku až po dospelosť (0–30 rokov), čo do istej miery limitovalo výpovednosť štúdie. Preto sme si na klinické hodnotenie zvolili vek nad 3 roky života. Toto kritérium spĺňalo 61 detí s otvoreným a 33 so zatvoreným defektom v kaudálnej lokalizácii. Kraniálny defekt malo 1 dieťa s encefalokélou, ktoré bolo zo štúdie taktiež vylúčené. Všeobecnú charakteristiku súboru pacientov uvádza tabuľka 1. Priemerný vek jedincov bol 12,7 ± 6,59 roku s mediánom 12 rokov. Prevažovalo ženské pohlavie v pomere 1,4 : 1 oproti mužskému.
Tab. 1. Všeobecné informácie o súbore jedincov s defektami neurálnej rúry Tab. 1. General information on a group of subjects with neural tube defects 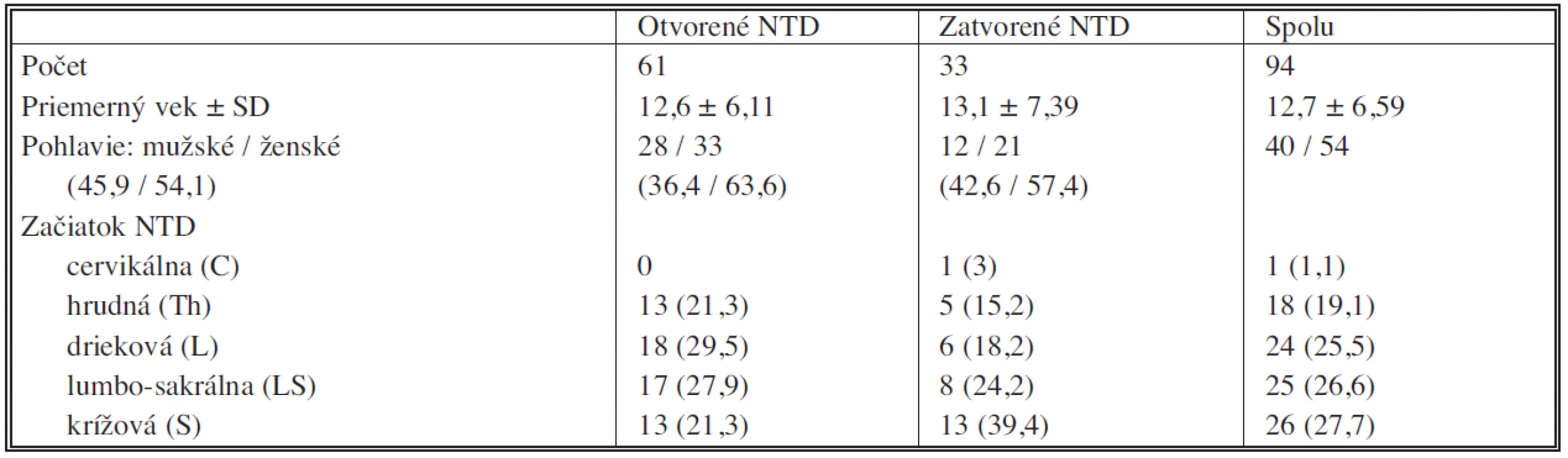
Prezentované v n (%) alebo priemer. SD: smerodatná odchýlka, NTD: defekty neurálnej rúry Do 24 hodín po narodení bolo operovaných 75 % novorodencov s otvorenými NTD. S otvorenými defektami sa spája výskyt hydrocefalu (95 %) a Arnoldovej-Chiariho malformácie typu 2 (4 deti, t.j. 6,6 %). Z tých pacientov, ktorí sú závislí na zvode likvoru, má 87 % zavedený ventrikuloperitoneálny shunt. Majú častejší výskyt epilepsie, závažnejšiu kyfoskoliózu a deformity končatín v závislosti od výšky neurologického deficitu. Vyše polovica pacientov z nášho súboru s otvorenými NTD sa pohybujú pomocou vozíka, zatiaľ čo 90 % so zatvorenými NTD sú chodiaci.
Poškodenie inervácie uropoetického a intestinálneho traktu je tiež častejšie u pacientov s otvorenými defektami. Inkontinentných je takmer tri štvrtiny detí s otvorenými v porovnaní s takmer jednou tretinou detí so zatvorenými defektami. Pomerne vysoké percento detí s NTD má recidivujúce infekcie močových ciest (35 %). Na evakuáciu moču používa čistú intermitentnú katetrizáciu 64 % detí s otvorenými NTD. Alergia na latex bola potvrdená u 4 detí s otvoreným typom. Väčšina pacientov pravidelne alebo nepravidelne rehabilituje.
Štatisticky sme vyhodnotili klinické charakteristiky defektov neurálnej rúry, ktoré závisia jednak od typu chyby a jednak od výšky lokalizácie defektu. U pacientov s NTD so začiatkom výšky defektu signifikantne korelovala schopnosť lokomócie a výskyt skoliózy (Tab. 2). Naopak, so schopnosťou pohybu korelovali takmer všetky klinické charakteristiky až na tie, ktoré sa vyskytovali vo veľmi malom počte. V tabuľke 3 sme vyhodnotili samostatne otvorené defekty, kde opäť dokazujeme: čím vyššia lokalizácia otvorených defektov, tým závažnejšie je neurologické postihnutie ďalších systémov, resp. čím ťažšia schopnosť lokomócie, tým väčšie riziko ďalších komplikácií.
Tab. 2. Korelácia klinických charakteristík so začiatkom výšky defektu u pacientov s defektom neurálnej rúry resp. s lokomóciou v celej skupine Tab. 2. Correlation between the clinical characteristics and the defect level in neural tube defect patients, resp. the motor activity in the whole group 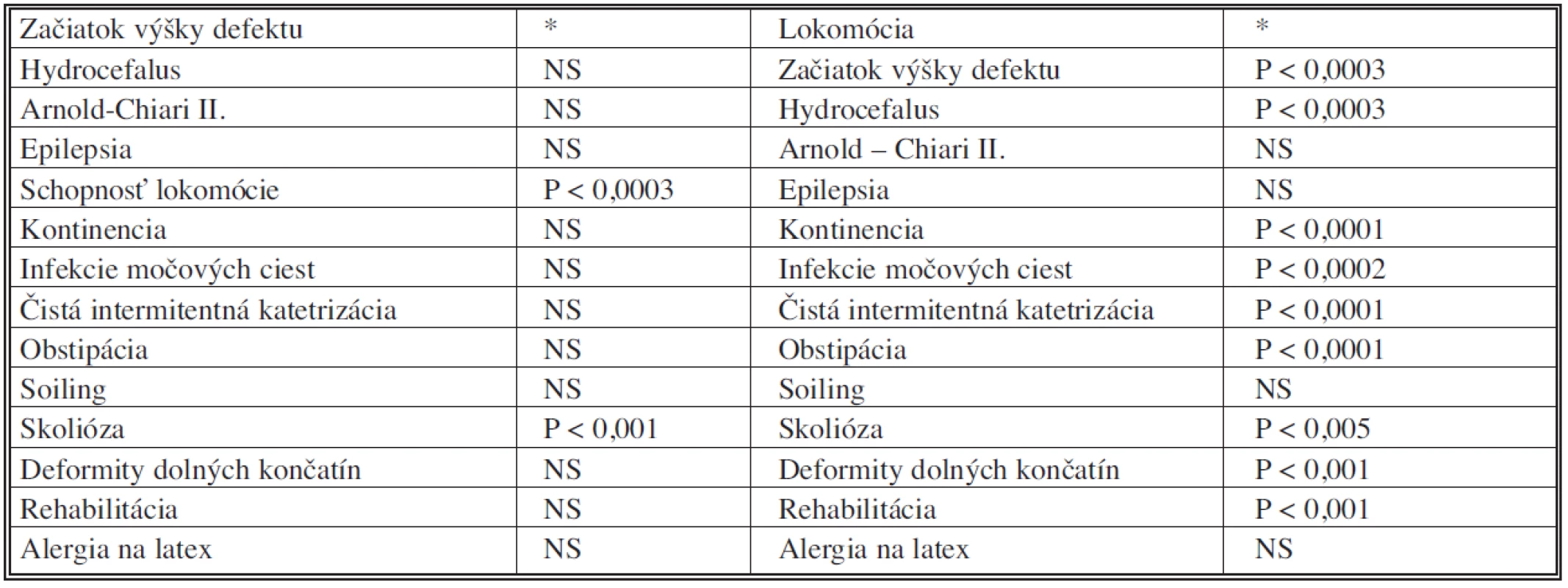
*Spearmanov korelačný test Tab. 3. Závislosť klinických charakteristík od začiatku výšky defektu resp. lokomócie u otvorených defektov neurálnej rúry Tab. 3. Relationship between the clinical characteristics and the defect level, resp. the motor activity in open neural tube defects 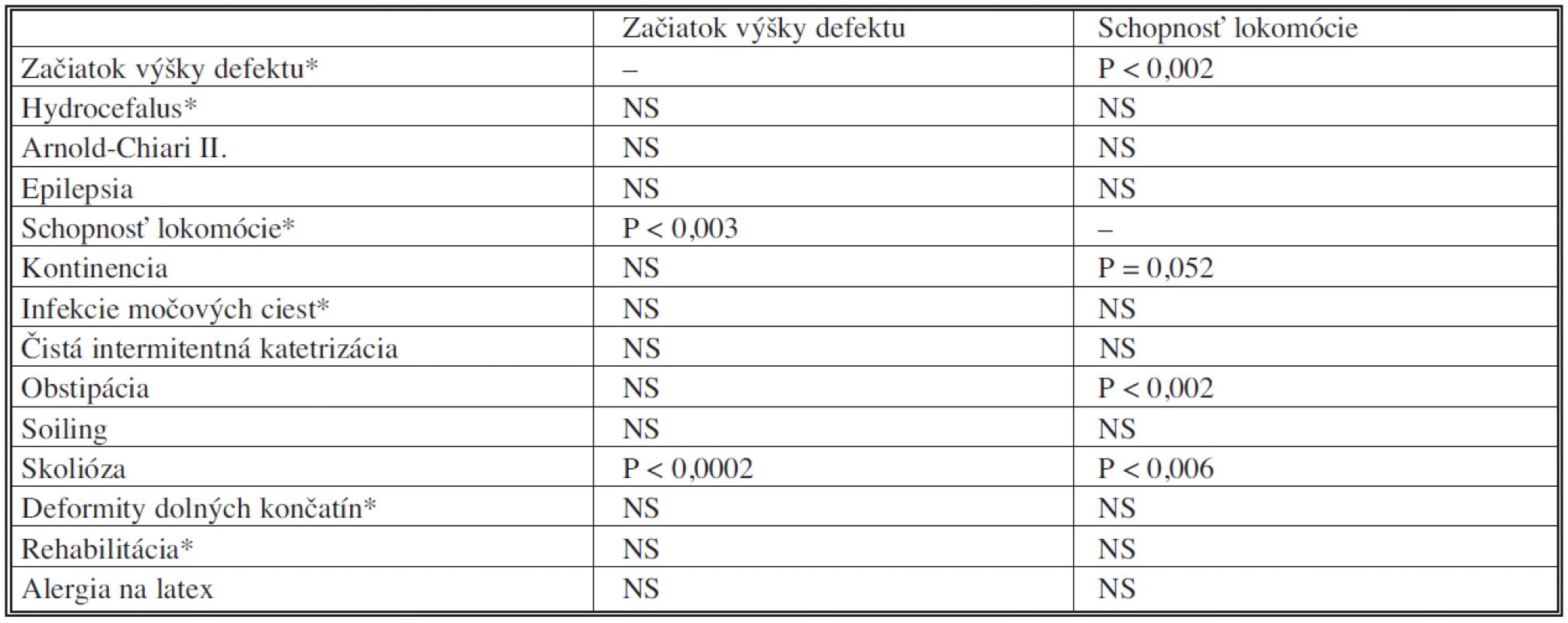
Kategoriálne premenné – Mannovov-Whitneyov test, * spojité premenné – Spearmanov korelačný test V sociálnej sfére má SR stále medzere, keďže ako ukazuje tabuľka 4, len 6 detí (6,4 %) má osobného asistenta. V školách je k dispozícii len pre jednu tretinu detí aj špeciálny pedagóg a asistent učiteľa. Pozitívom však zostáva, že vyše tri štvrtiny detí chodí alebo chodilo do bežnej škôlky a školy, čo je dôležité z hľadiska integrácie.
Tab. 4. Sociálna anamnéza pacientov s defektami neurálnej rúry (NTD) Tab. 4. Social amnesia in patients with neural tube defects (NTD) 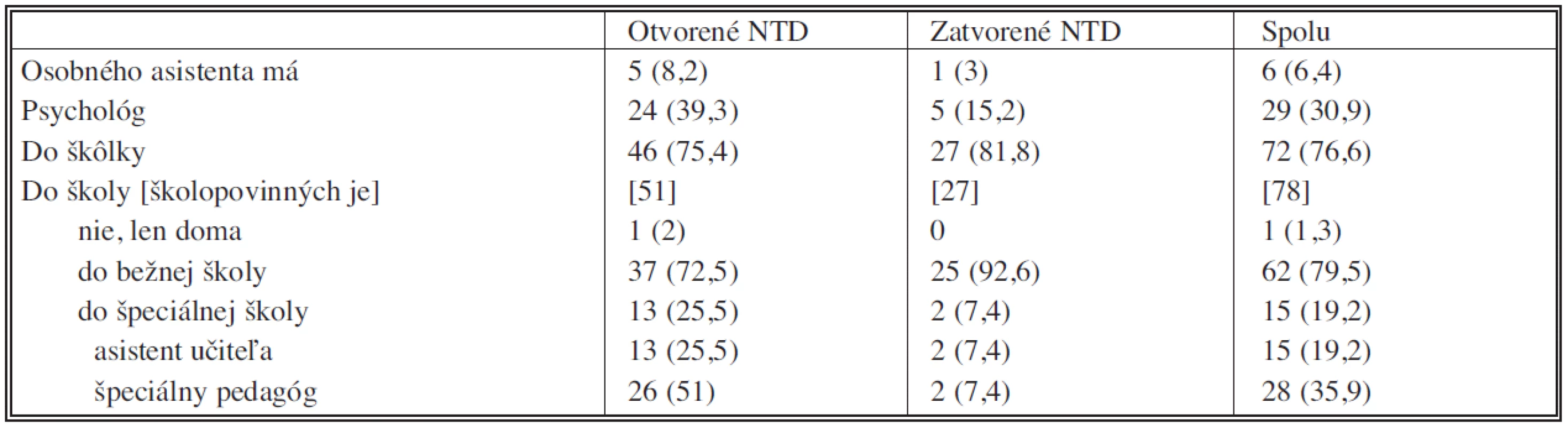
Prezentované v n (%) Z rodinnej a perinatálnej anamnézy vyše 20 % matiek uviedlo, že užívali kyselinu listovú počas tehotenstva, z nich len 4 matky užívali kyselinu listovú aspoň mesiac pred otehotnením napriek faktu, že vyše 41 % matiek graviditu plánovalo. Otvorený defekt neurálnej rúry bol diagnostikovaný pred narodením dieťaťa len u 24,6 % (Tab. 5).
Tab. 5. Rodinná a perinatálna anamnéza Tab. 5. Family and perinatal history 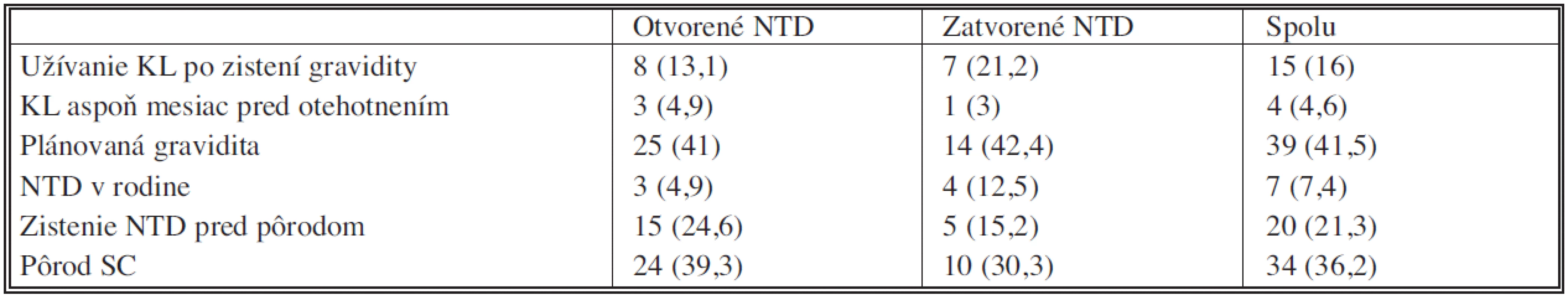
Prezentované v n (%). KL: kyselina listová, NTD: defekt neurálnej rúry, CS: Sectio Cesarea DISKUSIA
Hydrocefalus a Arnoldova-Chiariho malformácia typu 2. U vysokého percenta detí s otvorenými defektami v kaudálnej lokalizácii je prítomný hydrocefalus (60–90 % prípadov) [2,4]. Dekompenzovaným sa stáva hlavne po uzávere defektu. Na jeho vzniku sa môže podieľať aj Arnoldova-Chiariho malformácia typ 2 (ACM2) alebo infekcia. V našom súbore 95 % pacientov s otvorenými NTD má dilatovaný komorový systém. Pacienti závislí na zvode likvoru majú v 87 percentách zavedený ventrikuloperitoneálny shunt, čo je v súlade so svetovým trendom, kde sa upúšťa od ventrikuloatiálneho shuntu vzhľadom na rizikovosť. Výskyt ACM2 podľa rádiologickej dokumentácie môže byť až 80–95 % [7, 8]. Symptómy spojené s týmto syndrómom viedli ku chirurgickej korekcii u 6,6 % našich pacientov s otvoreným typom NTD. Literárne zdroje ukazujú prevalenciu symptomatického Arnoldova-Chiariho syndrómu 20 % u detí s meningomyelokélou [8, 9, 10]. Na nižšom výskyte ACM2 v našom súbore sa môže podieľať jednak skutočnosť, že sa vyskytuje v prvých rokoch života a má relatívne vysoké percento úmrtnosti. Na druhej strane nie všetci rodičia boli schopní porozumieť samotnému pojmu ACM2.
Neurogénny močový mechúr a hrubé črevo. U pacientov s NTD môže poruchou inervácie detrusoru a vonkajšieho sfinkteru vznikať neurogénny močový mechúr [5, 11], ktorý môže viesť k inkontinencii, ale aj sekundárne k poškodeniu a dysfunkcii horného aj dolného močového traktu. Hrozí obštrukčná hydronefróza a/alebo vezikoureterálny reflux, infekcie močových ciest, až renálna insuficiencia. Hlavnú úlohu v diagnostike má urodynamické vyšetrenie. ČIK (čistá intermitentná katetrizácia) umožňuje kompletné vyprázdnenie močového mechúra, čím znižuje riziko infekcií [12, 13]. Anticholinergiká (podávané celkovo, alebo instilované lokálne priamo do močového mechúra) potláčajú hypertonus alebo hyperreflexiu detrusoru. V našom súbore pacientov vyše polovica začala byť katetrizovaná po 3. roku života, na čom mala podiel aj skutočnosť, že do roku 2006 mohla byť ČIK na Slovensku predpísaná len pacientom starším než 3 roky. Poškodenie drenáže obličky sa pritom môže vyvíjať už v prvých 12 mesiacoch po narodení [14, 15]. Prekvapivým zostáva, že napriek uvedenej starostlivosti máva takmer 35 % detí stále infekcie močových ciest (IMC). Nepýtali sme sa však na febrilné epizódy IMC, ktoré predstavujú riziko poškodenia parenchýmu obličiek.
Na výsledky urodynamiky močového mechúra vplýva okrem horespomenutých aj pravidelné vyprázdňovanie stolice, ovplyvňujúce aj samotný komfort človeka s NTD [16, 17, 18]. Je potrebné spomenúť správny nácvik na toaletu s možnosťou vyvolania defekácie digitálnou stimuláciou (pomocou prstov). Dobré skúsenosti začíname mať aj na Slovensku s retrográdnou evakuáciou stolice výplachom hrubého čreva čistou vodou, ktorý je určený pre pacientov s obstipáciou nad 3 roky (tzv. bowel wash-out).
Schopnosť pohybu. Zlepšujúca sa komplexná lekárska starostlivosť posúva dôraz na zlepšovanie kvality života a propagáciu samostatnosti [3]. Schopnosť chôdze a funkčnú pohyblivosť jedinca s NTD ovplyvňuje funkcia svalstva, sila kvadricepsu, prítomnosť flekčných kontraktúr bedra a spasticita svalov v bedrovom a / alebo kolennom kĺbe [3], ale aj prítomnosť hydrocefalu a mentálny status [19]. Ortopedické intervencie, fyzioterapia a produkcia ortotických pomôcok majú za cieľ udržať dolné končatiny rovné a bedrové kĺby bez dislokácie v snahe o stabilný postoj a polohu s maximálnou možnou pohyblivosťou [3, 20]. Zo súboru otvorených NTD má 59 % skoliózu alebo kyfoskoliózu. Samozrejme na presné zhodnotenie stupňa skoliózy by bolo potrebné zmerať veľkosť Cobbovho uhla a podľa neho určiť závažnosť skoliózy.
Deti s NTD by sa mali vertikalizovať rovnako ako deti bez postihnutia, prípadne o pol roka neskôr. Prvých 5–8 rokov života predstavuje obdobie rozhodovania o mobilite dieťaťa – vozík, chôdza alebo oboje. V celkovej starostlivosti je dôležitá samozrejme rehabilitácia prispôsobená individuálnym potrebám dieťaťa. Najoptimálnejšie je kombinovať rehabilitačné techniky s cieľom zachovať prípadne rozvinúť existujúcu funkciu (Bobathova metóda, Vojtova metóda a iné).
Na hodnotenie schopnosti pohybu jedincov s NTD Hoffer et al. rozdelili pacientov s myelomeningokélou na: 1. chodiacich v spoločnosti, 2. chodiacich len v domácnosti, 3. na tých, pre ktorých je chôdza len súčasť terapie, a 4. nechodiacich [19]. V našej štúdii sme tieto kritériá upravili a pacientov sme rozdelili na a) chodiacich bez pomôcok, b) chodiacich s pomocou, c) vozíčkarov, a d) mobilných na vozíčku s pomocou druhej osoby.
PRENATÁLNA STAROSTLIVOSŤ
Prenatálna diagnostika má za úlohu odhaliť prítomnosť NTD už pred narodením dieťaťa. Jej cieľom by malo byť poskytnúť rodičom optimálny postup z hľadiska starostlivosti počas tehotenstva, vedenia pôrodu a postnatálnej starostlivosti, umožniť eventuálnu prenatálnu liečbu postihnutého plodu (intrauterinné uzatváranie otvorených NTD je v štádiu výskumu [21]). V Českej republike je vyše polovica detí s otvorenými kaudálnymi defektami diagnostikovaná pred narodením dieťaťa [22], v našej štúdii to bolo relatívne nízke percento (24,6 %). V štúdii ale nie sú zahrnuté mŕtvo narodené deti (anencefalus a i.), alebo prípady, kde bolo uskutočnené umelé prerušenie tehotenstva. Ďalej v skupine sú aj jedinci narodení pred 20–30 rokmi, kedy možnosti prenatálneho skríningu ešte neboli na takej vyspelej úrovni, ako je tomu teraz.
Na Slovensku je nutné zvýšiť informovanosť o kyseline listovej a jej schopnosti prevencie vzniku NTD, keďže 80 % matiek zo súboru kyselinu listovú vôbec počas tehotenstva neužívalo. Odborné spoločnosti odporúčajú všetkým ženám vo fertilnom veku konzumovať 400 mg kyseliny listovej na deň v tabletovej forme spolu so stravou bohatou na prirodzenú formu kyseliny listovej. A to bez ohľadu na skutočnosť, či plánuje žena tehotenstvo alebo nie [23, 24, 25]. Treba začať s užívaním mesiac pred otehotnením a pokračovať aspoň do konca prvého trimestra tehotenstva.
Rizikom práce je relatívne malý a nerovný počet jedincov v jednotlivých skupinách a podskupinách, t.j. s otvorenými a zatvorenými defektami a s jednotlivými lokalizáciami kaudálnych defektov. No napriek tomu výsledky sa zhodujú s doteraz publikovanými štúdiami [3, 4, 5, 26]. Základná limitácia je dotazníková forma realizácie prierezovej štúdie. Prevalencia jednotlivých znakov tým môže byť nadhodnotená alebo podhodnotená. Keďže deti sme priamo nevyšetrovali, presná charakteristika a výskyt jednotlivých symptómov (spasticita, kontraktúry, funkcia svalstva dolných končatín, používanie ortotických pomôcok, ale aj miera neurologického deficitu, ktorá sa nemusí zhodovať s lokalizáciou defektu) nie sú známe. No napriek limitáciám naša štúdia môže slúžiť ako podklad pre nasledujúce prospektívne štúdie s / bez zamerania na špecifickú problematiku.
ZÁVER A PERSPEKTÍVY
Koordinovaná multidisciplinárna starostlivosť v Centre pre spina bifida a hydrocefalus Detskej fakultnej nemocnice s poliklinikou v Bratislave je porovnateľná so súčasnými svetovými centrami. U pacientov s defektami neurálnej rúry je výška neurologického deficitu závislá od lokalizácie defektu a miery poškodenia nervového tkaniva. A práve miera neurologického deficitu predstavuje najdôležitejší prognostický faktor pre ďalšie klinické charakteristiky.
Chirurgická intervencia je indikovaná u otvorených NTD hneď po narodení, čo má priaznivý vplyv na ďalší vývoj dieťaťa. V prípade potreby drenáže likvoru pre symptómy spojené s dekompenzáciou hydrocefalu sa v súčasnosti preferuje zavádzanie ventrikuloperitoneálneho shuntu. Už v prvom roku života je potrebné uskutočniť urodynamické vyšetrenie vzhľadom na riziko vzniku neurogénneho močového mechúra. Ortopedické intervencie, fyzioterapia a ortotické pomôcky majú za cieľ udržať dolné končatiny rovné a bedrové kĺby bez dislokácie v snahe o stabilný postoj a polohu s maximálnou možnou pohyblivosťou. Kľúčové postavenie v sledovaní pacientov s NTD by mal mať neurológ, ktorý ako prvý rozpoznáva príznaky spojené so syndrómom pripútanej miechy.
Nezastupiteľnú úlohu zohrávajú združenia rodičov detí s NTD. U nás je to Slovenská spoločnosť pre spina bifida a/alebo hydrocefalus (SBaH), ktorá sa podieľa spolu s odborníkmi na šírení osvety o živote s NTD a hydrocefalom. Spoločným cieľom je: „lepší život pre inak obdarovaných ľudí...“ (www.sbah.sk). Vďaka spolupráci odborníkov, rodičov detí s NTD a samotných ľudí s NTD sa neustále zlepšujú ich celkové perspektívy života u nás. Väčšina detí a dospelých sú integrovaní v bežnom živote, vzdelávajú sa, sú úspešní aj v profesionálnej stránke, reprezentujú Slovensko v športe (Veronika Vadovičová – paralympionička, vyhrala zlatú medailu v Pekingu), majú svoje rodiny.
Informovanosť všetkých žien a dievčat o kyseline listovej a jej schopnosti prevencie vzniku NTD je nutné u nás zvýšiť. Ďalej snahou by mala byť čo najpresnejšia diagnostika NTD už pred narodením dieťaťa a nasmerovanie rodičov na centrum pre NTD, kde sú skúsenosti so starostlivosťou o týchto pacientov.
Poďakovanie
Chceli by sme sa poďakovať všetkým rodičom a dospelým s NTD, ktorí sa podieľali na štúdii a RNDr. Soni Wimmerovej zo Slovenskej zdravotníckej univerzity v Bratislave za pomoc so štatistickým vyhodnotením výsledkov.
Zoznam skratiek:
NTD – defekty neurálnej rúry
CNS – centrálny nervový systém
DFNsP – Detská fakultná nemocnica s poliklinikou
ACM2 – Arnoldova-Chiariho malformácia typ 2
ČIK – čistá intermitentná katetrizácia
IMC – infekcie močových ciest
SBaH – Spoločnosť pre spina bifida a hydrocefalus
SD – smerodajná odchýlka
C – cervikálna chrbtica
Th – hrudná chrbtica
L – lumbálna chrbtica
LS – lumbosakrálna oblasť chrbtice
S – sakrálna chrbtice
KL – kyselina listová
SC – Sectio Cesarea
MUDr. Lucia Šabová
Šimkova 153
951 97 Žitavany
Slovenská republika
e-mail: lucia.sabova@yahoo.com
Zdroje
1. McComb, J. G. Spinal and cranial neural tube defects. Semin. Pediatr. Neurol., 1997; 4 : 156–166.
2. Horn, F. Spina bifida. Kaudálne defekty neurálnej rúry. 1. vydanie. Prešov, VMV, 2005.
3. Danielsson, A. J., Bartonek, A., Levey, E., McHalle, K., Sponseller, P., Saraste, H. Associations between orthopaedic findings, ambulation and health-related quality of life in children with myelomeningocele. J. Child. Orthop., 2008; 2 : 45–54.
4. Oktem, I. S., Menku, A., Ozdemir, A. When Should Ventriculoperitoneal Shunt Placement Be Performed in Cases with Myelomeningocele and hydrocephalus? Turk. Neurosur., 2008; 18 : 387–391.
5. Woodhouse, C. R. J. Myelomeningocele: neglected aspects. Pediatr. Nephrol., 2008; 23 : 1223–1231.
6. Horn, F., Babala, J., Smrek, M., Hajnovič, Ľ., Pekarovič, E., Siman, J. V akom veku operovať pacientov so spinálnym lipómom? Čes.-slov. Pediat., 1999; 54 : 632–634.
7. Barkovich, A. J. Pediatric neuroimaging. 4th edn. Philadelphia, Lippincott Williams and Wilkkins, 2005.
8. Trumble, E. Chiari malformation clinical quandaries: When to operate. First World Congress on Spina Bifida Research and Care. Orlando, March 15-18 2009. Neurosurgery Abstracts. Dostupný na www:
http://medicalconference.spinabifidaassociation.org/atf/cf/%-7B10221c89-6b69-45bd-81bf-3194b0be6fa5%7D/NEUROSU-R04.PDF
9. Tubbs, R. S., Oakes, W. J. Treatment and management of the Chiari II malformation: an evidence-based review of the literature. Childs. Nerv. Sys., 2004; 20 : 375–381.
10. Vandertop, W. P., Hoffman, H. J., Drake, J. M., Humphreys, R. P., Rutka, J. P., Becker, L. E. Surgical decompression for symptomatic chiari II malformation in neonates with myelomeningocele. J. Neurosurg., 1992; 77 : 541–744.
11. Verpoorten, C., Buyse, G. M. The neurogenic bladder: medical treatment. Pediatr. Nephrol., 2008; 23 : 717–725.
12. Kass, E. J., Koff, S. A., Diokno, A. C., Lapides, J. The significance of bacilluria in children on long-term intermittent catheterization. J. Urol., 1981; 126 : 223–225.
13. Perrouin-Verbe, B., Labat, J. J., Richard, I., Mauduyt de la Greve, I., Buzelin, J.M., Mathe, J. F. Clean intermittent catheterization from the acute period in spinal cord injury patients. Long term evaluation of uretheral and genital tolerance. Paraplegia, 1995; 33 : 619–624.
14. Spindel, M. R., Bauer, S. B., Dyro, F. M., Krarup, C., Koshbin, S., Winston, K. R., Lebowitz, R. L., Colodny, A. H., Retik, A. B. The changing neurourologic lesion in myelodysplasia. JAMA. 1987; 258 : 1630–1633.
15. Valanský, L., Kurcinová, Z., Sádová, E., Podracká, Ľ. Urologické komplikácie detí s myelomeningokélou v prvom roku života. Klin. urol., 2005; 1 : 52–55.
16. Johnsen, V., Skattebu, E., Aamot-Andersen, A., Thyberg, M. Problematic aspects of faecal incontinence according to the experience of adults with spina bifida. J. Rehabil. Med., 2009; 41 : 506–511.
17. Kajbafzadeh, A., Mahboubi, A. H., Pavabvash, S. Concomitant repeated intravesical injections of botulinum toxin – type A and laparoscopic antegrade continence enema; a new solution for an old problem. BJU Int., 2009; 103 : 1248–1254.
18. van de Velde, S., van Biervliet, S., van Renterghem, K., van Laecke, E., Hoebeke, P., van Winckel, M. Achieving fecal continence in patients with spina bifida: a descriptive cohort study. J. Urol., 2007; 178 : 2640–2644.
19. Hoffer, M., Feiwell, E., Perry, R., Perry, J., Bonnet, Ch. Functional Ambulation in Patients with myelomeningocele. J. Bone Joint Surg., 1973; 55 : 137–148.
20. Specht, E. E. Myelomeningocele. Part I. Orthopedic management in children. West. J. Med., 1974; 121 : 281–291.
21. Danzer, E., Finkel, R. S., Rintoul, N. E., Bebbington, M. W., Schwartz, E. S., Zarnow, D. M., Adzick, N. S., Johnson, M. P. Reversal of hindbrain herniation after maternal-fetal surgery for myelomeningocele subsequently impacts on brain stem function. Neuropediatrics, 2008; 39 : 369–362.
22. Gregor, V., Šípek, A., Horáček, J., Šípek, A. jr., Langhammer, P. Prenatální diagnostika vybraných typů vrozených vývojových vad v České republice: 1994–2006. Čes. Gynek. 2008; 73 : 169–178.
23. Wilson, R. D., Johnson, J. A., Wyatt, P., Allen, V., Gagnon, A., Langlois, S., Blight, C., Audibert, F., Désilets, V., Brock, J. A., Koren, G., Goh, I., Nguyen, P., Kapur, B. Pre-conceptional Vitamin/Folic Acid Supplementation 2007: The Use of Folic Acid in Combination With a Multivitamin Supplement for the Prevention of Neural Tube Defects and Other Congenital Anomalies. J. Obstet. Gynaecol. Can., 2007; 29 : 1003–1013.
24. Kovács, L. Prevencia vrodených vývojových chýb. Pediatr. prax., 2008; 2 : 63.
25. Behunová, J., Podracká, Ľ. Rázštepy nervovej trubice – súčasné pohľady na etiopatogenézu a možnosti prevencie kyselinou listovou. Čes.-slov. Pediat., 2008; 68 : 38–45.
26. Rendeli, C., Ausili, E., Tabacco, F., Caliandro, P., Aprile, I., Tonali, P., Salvaggio, E., Padua, L. Assessment of health status in children with spina bifida. Spinal. Cord. 2005; 43 : 230–235.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Recenze
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2010 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Klinický stav pacientov s defektami neurálnej rúry
- Možnosti a výsledky chirurgického riešenia benígnej tracheoezofageálnej fistuly
- Riešenie restenózy po segmentálnej resekcii pre postintubačné poranenie trachey
- Akutní tyroidektomie pro mechanický syndrom při toxické nodózní strumě – kazuistika
- Alternativní autologní tepenný štěp v kardiovaskulární chirurgii
- Použití V.A.C. systému při léčbě infikované cévní protézy – kazuistika
- Vacuum sealing v terapii a prevencii protetickej infekcie – kazuistika
- Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
- Suplementácia selénu u pacientov s ťažkou akútnou pankreatitídou
- Syndroma caudae equinae zriedkavej etiológie
- Recenze
- Spomienka na primára MUDr. Jiřího Štekla
- Vzpomínka na prim. MUDr. Vladimíra Motyčku, CSc.
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Syndroma caudae equinae zriedkavej etiológie
- Možnosti a výsledky chirurgického riešenia benígnej tracheoezofageálnej fistuly
- Ako dlho čakať s operáciou pre nekrotizujúcu pankreatitídu?
- Akutní tyroidektomie pro mechanický syndrom při toxické nodózní strumě – kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



