-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Akromegália – poddiagnostikované ochorenie s vážnymi komplikáciami
Acromegaly – under-diagnosed disease with serious complications
Despite typical clinical signs, acromegaly is often an under-recognized and under-diagnosed disease. As a result of untreated disease, patients have long-term health problems, often lasting for decades, which reduce their quality of life and increase their morbidity and mortality. Adequate treatment leads to reduction in mortality of patients with acromegaly almost to the level of the general population. Prerequisite for adequate treatment is an accurate and timely diagnostics, which can be complicated by the gradual onset of typical symptomatology. In the present set of case reports we document cases of two men in whom the correct diagnosis was made at random after many years of the disease duration shortly before elective surgery for another cause. Improving awareness of the clinical manifestations of acromegaly and its systemic complications among healthcare professionals could shorten the interval from the onset of symptoms to the final diagnosis.
Keywords:
Growth hormone – Pituitary adenoma – acromegaly – insulin-like growth hormone 1
Autoři: J. Smaha; M. Kužma; J. Payer
Působiště autorů: Prednosta: prof. MUDr. Juraj Payer, PhD. MPH, FRCP ; V. interná klinika Lekárskej fakulty Univerzity Komenského a Univerzitnej nemocnice Bratislava, Slovenská republika
Vyšlo v časopise: Prakt. Lék. 2021; 101(5): 282-288
Kategorie: Kazuistika
Souhrn
Akromegália je napriek typickým klinickým príznakom často nerozpoznaným a poddiagnostikovaným ochorením. Pacienti majú v dôsledku neliečeného ochorenia dlhodobé ťažkosti, nezriedka trvajúce aj desaťročie, ktoré znižujú kvalitu ich života a zvyšujú morbiditu a mortalitu. Adekvátna liečba pritom vedie k zníženiu mortality pacientov s akromegáliou takmer na úroveň bežnej populácie. Predpokladom adekvátnej liečby je správna a včasná diagnostika, ktorú môže komplikovať pozvoľný nástup typickej symptomatológie. Predkladané kazuistiky dokumentujú prípady dvoch mužov, u ktorých sa správna diagnóza po mnohých rokoch trvania ochorenia stanovila náhodne pred plánovaným operačným zákrokom. Zlepšenie povedomia o klinických prejavoch akromegálie a jej systémových komplikáciách medzi zdravotníckymi pracovníkmi by mohlo skrátiť interval od nástupu symptómov ochorenia po stanovenie správnej diagnózy.
Klíčová slova:
rastový hormón – adenóm hypofýzy – akromegália – inzulínu podobný rastový faktor 1
ÚVOD
Akromegália je ochorenie spôsobené nadprodukciou rastového hormónu (RH) a inzulínu podobnému rastovému faktoru 1 (insulin-like growth factor 1 – IGF-1). Takmer vždy je príčinou benígny nádor adenohypofýzy – adenóm, ktorý vychádza zo somatotropných buniek (1). Slovo akromegália je odvodené z dvoch gréckych slov: „akrom“ – končatina, a „megas“ – obrovský (2). Názov teda reflektuje typické klinické príznaky akromegálie – nadmerný rast akrálnych častí skeletu a mäkkých tkanív. Prevalencia akromegálie je 9 – 13 pacientov/100 000 osôb, incidencia sa odhaduje na 3 – 4 prípady na 1 000 000 osôb za rok (3). K diagnóze najčastejšie dochádza s 6 – 10-ročným, niekedy však aj s 15 – 20-ročným oneskorením od vzniku symptómov (4, 5). Medián veku pacientov v čase diagnózy je 39 – 45 rokov (6).
S predlžujúcim sa intervalom neliečenej akromegálie sa zvyšuje riziko rozvoja komplikácií (artériová hypertenzia, akromegalická kardiomyopatia, spánkové apnoe, metabolický syndróm, fraktúry, artropatie, zvýšené riziko kolorektálneho karcinómu), ktoré sú hlavnou príčinou morbidity a mortality pacientov s akromegáliou (7). To, že väčšina adenómov hypofýzy v čase diagnózy sú makroadenómy (> 70 %) tiež svedčí pre oneskorenú diagnostiku ochorenia. Veľkosť tumoru je vo všeobecnosti asociovaná s dĺžkou trvania ochorenia, zároveň je príčinou následnej náročnejšej liečby, komplikovanejšieho operačného zákroku a horšej prognózy v zmysle kuratívneho operačného výkonu (8).
Niekoľkoročné oneskorenie stanovenia diagnózy tiež formuje negatívne postoje pacientov k liečbe a k zdravotníckym pracovníkom, čo sa neskôr môže odraziť v zlej kompliancii pacienta s liečbou (9).
VLASTNÉ POZOROVANIE
Napriek tomu, že diagnóza akromegálie je možná „na prvý pohľad“, v roku 2020 sme v Univerzitnej nemocnici v Bratislave v priebehu 2 mesiacov náhodne identifikovali dva prípady neskorého záchytu akromegálie u pacientov pred plánovaným operačným výkonom.
Opis 1. prípadu
Pacient, 42 rokov, bez interného predchorobia bol po inzulte inou osobou s následkom fraktúry mandibuly hospitalizovaný v júni 2020 na Klinike ústnej, čeľustnej a tvárovej chirurgie Lekárskej fakulty Univerzity Komenského (LF UK) a Univerzitnej nemocnice Bratislava (UNB). Počas hospitalizácie bol privolaný interný konziliár pre náhodný nález vysokých hodnôt krvného tlaku – 240/120 mmHg. Pri internom vyšetrení bolo pre typické akromegalické črty pacienta vyslovené podozrenie na akromegáliu. Po zrealizovaní otvorenej repozície a osteosyntézy mandibuly bol pacient preložený na V. internú kliniku LF UK a UNB za účelom dodiagnostikovania suspektnej akromegálie. Pacient mal typické „drsné“ črty tváre, zvýraznené nadočnicové oblúky, zväčšené akrálne časti rúk aj nôh. Pravidelne neužíval žiadne lieky, udával dlhodobé bolesti hlavy, problémy so spánkom a výrazné chrápanie. Bol nadmernej výživy (BMI 36,3 kg/m2), jeho hmotnosť bola dlhodobo stabilizovaná. Pacient si bol sám vedomý svojich fyziognomických zmien, ktoré údajne začal pozorovať po 25. roku života. Opakovane mu údajne bolo povedané rodinnými príslušníkmi aj jeho praktickým lekárom, že by to „mohlo byť niečo s rastovým hormónom“, avšak k špecialistovi ho praktický lekár nikdy neodoslal. Vstupne sme pozorovali výrazne zvýšený systolický aj diastolický tlak krvi (180/120mmHg). Výsledky vstupného laboratórneho skríningu sú uvedené v tabuľke 1. Pacient mal zvýšenú glykémiu nalačno, hodnoty HbA1c boli vo fyziologickom rozmedzí, bola prítomná hypertriacylglycerolémia. Hodnoty IGF-1 a RH boli zvýšené – 537 mg/l, resp. 22,20 mg/l, ostatné hormonálne osi boli podľa merania bazálnych hormónov vo fyziologickom rozmedzí (viď tab. 1). Vylúčili sme možné iné endokrinné príčiny sekundárnej hypertenzie (viď tab. 1). Následne sme doplnili vyšetrenie hypofýzy magnetickou rezonanciou, kde sme vizualizovali makroadenóm hypofýzy bez známok infiltrácie kavernóznych sínusov či známok útlaku optickej chiazmy (obr. 1). Vzhľadom k rozvinutej artériovej hypertenzii sme počas hospitalizácie realizovali aj echokardiografické vyšetrenie s nálezom hypertrofie medzikomorového septa, hraničnej hrúbky ostatných stien ľavej komory, ľahko redukovanej systolickej funkcie ľavej komory s ejekčnou frakciou 50 – 55 % (Simpson 51 %), diastolickej dysfunkcie II. stupňa, bez nálezu valvulopatie a pľúcnej hypertenzie. Na doplnenom USG vyšetrení brucha bola prítomná hepatomegália (obraz incipientnej steatózy pečene) a splenomegália, USG vyšetrenie bolo bez prítomnosti stenózy renálnych artérií. Pacient absolvoval aj očné vyšetrenie a vyšetrenie perimetra s nálezom normálneho vízu, normálneho perimetra vľavo a zníženej citlivosti perimetra vpravo v hornej periférii. Skríningové vyšetrenie na prítomnosť spánkového apnoe (dotazník Epworth sleepiness scale) bolo pozitívne. Pacient po stanovení diagnózy podstúpil úspešne transsfenoidálnu resekciu, na kontrolné endokrinologické vyšetrenie sa však už nedostavil. MR hypofýzy po transsfenoidálnej resekcii je na obrázku 2.
Tab. 1. Vybrané laboratórne hodnoty pacienta z prvého prípadu pri prijatí
↑↓ označuje hodnoty nad (↑), resp. pod (↓) referenčným rozmedzím pre daný parameter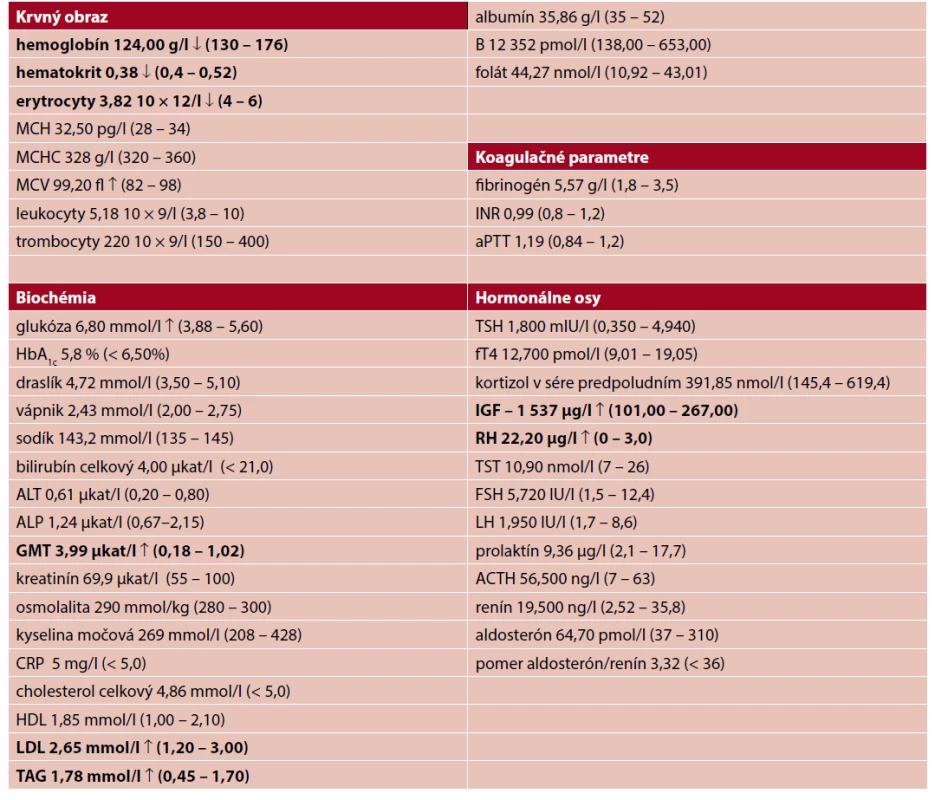
Obr. 1. Difúzny makroadenóm hypofýzy s maximom zhrubnutia hypofýzy v laterálnej časti pravého krídla hypofýzy s hrúbkou patologického tkaniva 11 mm. Suprasellárně cisterny ostávajú voľné, optická chiazma je primerane konfigurovaná.
A – koronálny rez, B – sagitálny rez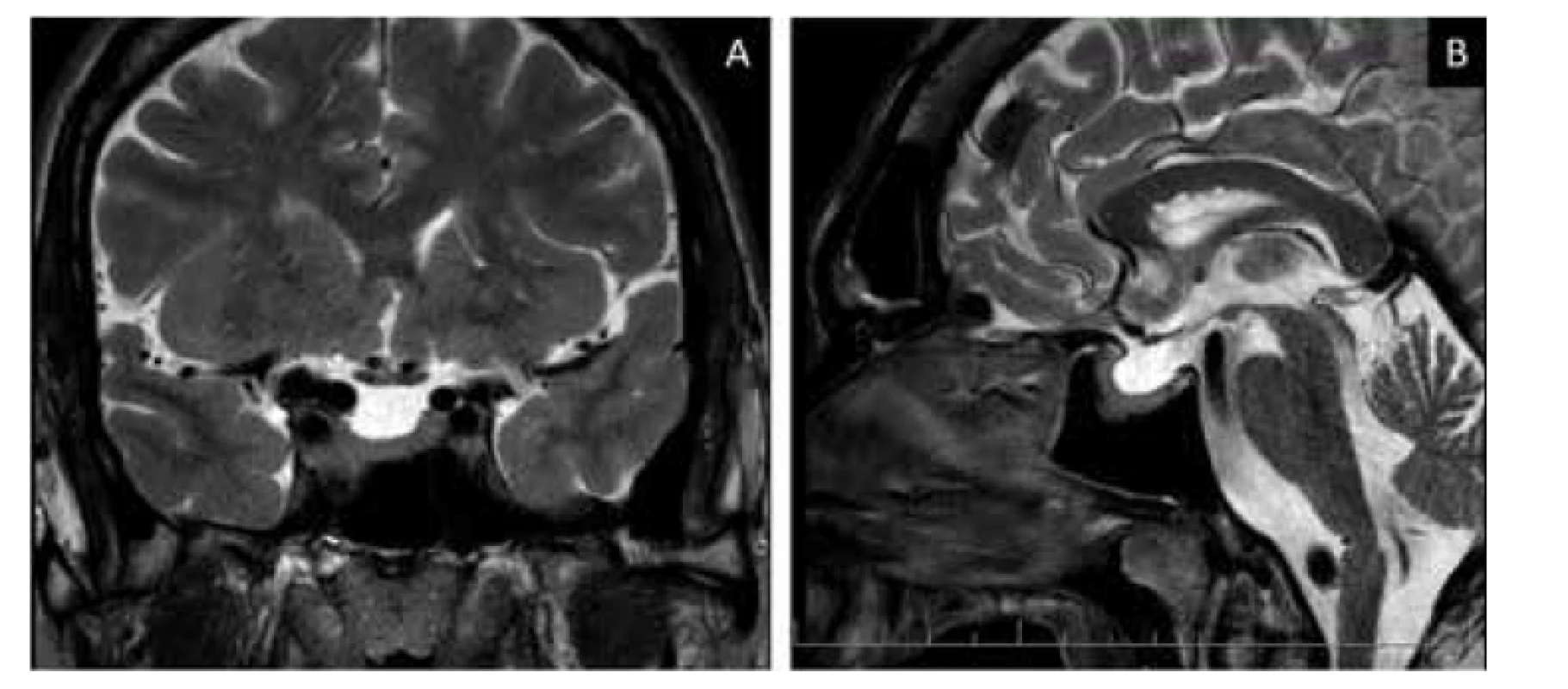
Obr. 2. Primerané pooperačné zmeny intrasellárne s pretrvávajúcim tumoróznym tkanivom adenómu výraznejšie vpravo s dominujúcou kaudálnou propagáciou. Suprasellárně cisterny ostávajú voľné, optická chiazma je bezpečne intaktná, primerane konfigurovaná. Pooperačne je prítomná tekutina v sfenoidálnej dutine.
A – koronálny rez, B – sagitálny rez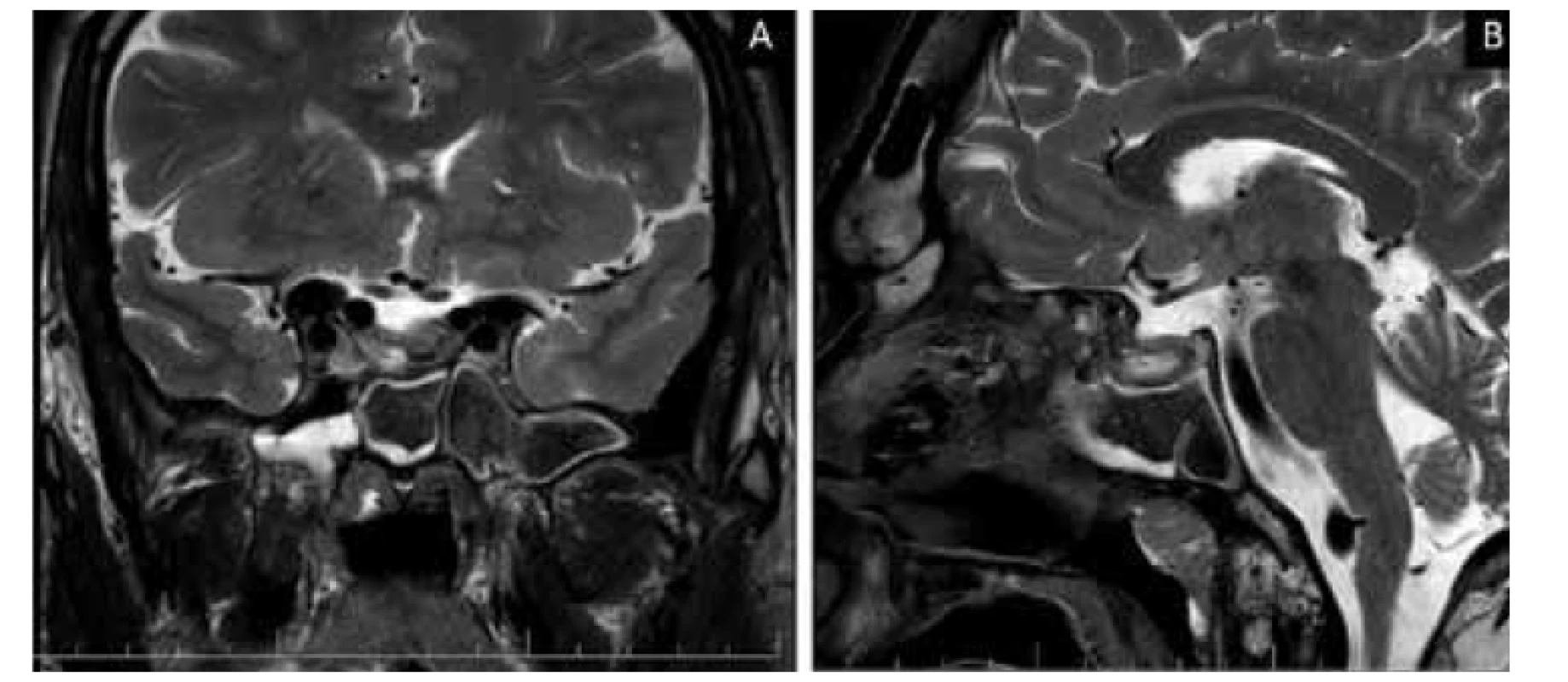
Opis 2. prípadu
Pacient, 42 rokov, farmaceut s anamnézou artériovej hypertenzie, hyperlipoproteinémie, exogénnej obezity, obštrukčného spánkového apnoe, stave po paroxyzme fibrilácie predsiení v minulosti bol v decembri 2020 prijatý na IV. chirurgickú kliniku LF UK a UNB za účelom operačného riešenia ľavostrannej inguinálnej hernie. Plánovaný operačný výkon však nebol realizovaný, pretože pacienta nebolo možné zaintubovať. Anestéziológ vzhľadom k prítomnej makroglosii a podozrení na akromegáliu odporúčal endokrinologické vyšetrenie. Pacient bol následne preložený na V. internú kliniku LF UK a UNB. Pri prijatí bol subjektívne bez výraznejších ťažkostí, kardiopulmonálne kompenzovaný, s vyššími hodnotami tlaku krvi (150/100 mmHg), bol nadmernej výživy (BMI 34,72 kg/m2). V objektívnom náleze dominovali „hrubé“ akromegalické črty, veľké pery, makroglosia, väčšie akrálne časti horných aj dolných končatín. Výsledky laboratórnych vyšetrení sú uvedené v tabuľke 2. Hodnoty glykémie nalačno aj glykovaného hemoglobínu boli v norme. Poruchy lipidogramu sme nezaznamenali, pacient neužíval žiadnu hypolipidemickú liečbu. V laboratórnom obraze dominovali vysoké hodnoty IGF-1 a rastového hormónu (viď tab. 2). Výsledky ostatných hormonálnych osí boli bez signifikantnej patológie, hodnota testosterónu bola na dolnej hranici normy (viď tab. 2). Na EKG bol prítomný sínusový rytmus, záznam bol bez ischemických zmien. Doplnili sme echokardiografické vyšetrenie s nálezom ľahkej excentrickej hypertrofie ľavej komory, adekvátnej systolickej funkcie ľavej komory s ejekčnou frakciou 55 – 60 % (Simpson 58,6 %). Nevizualizovali sme žiadne poruchy kinetiky, diastolickú dysfunkciu, valvulopatiu ani pľúcnu hypertenziu. Po prezretí pacientovej dokumentácie sme zistili, že pacient už v roku 2017 absolvoval operáciu inguinálnej hernie a už vtedy anestéziológ udával, že si „treba pripraviť pomôcky na obtiažnu intubáciu pre veľký jazyk“. Podozrenie na akromegáliu však vtedy nebolo vyslovené. Napriek tomu, že pacient mal anamnézu obštrukčného spánkového apnoe a bol liečený zariadením s kontinuálnym pretlakom v dýchacích cestách (continuous positive airway pressure – CPAP), na prítomnosť možnej akromegálie nebol nikdy prešetrovaný. Po obdržaní výsledkov IGF-1, ktoré boli výrazne nad normálnou hodnotou pre daný vek, sme doplnili MR vyšetrenie hypofýzy s nálezom makroadenómu hypofýzy (AP rozmer 18 mm) prevažne v pravom krídle, bez kompresie optickej chiazmy s čiastočnou propagáciou tumoróznej expanzie do sfenoidálneho sínusu (obr. 3). Pacient mal plánovanú operáciu v marci 2021, pre nepriaznivú epidemiologickú situáciu bol však operačný zákrok zatiaľ odložený.
Tab. 2. Vybrané laboratorné hodnoty pacienta z druhého prípadu pri prijatí
↑↓ označuje hodnoty nad (↑), resp. pod (↓) referenčným rozmedzím pre daný parameter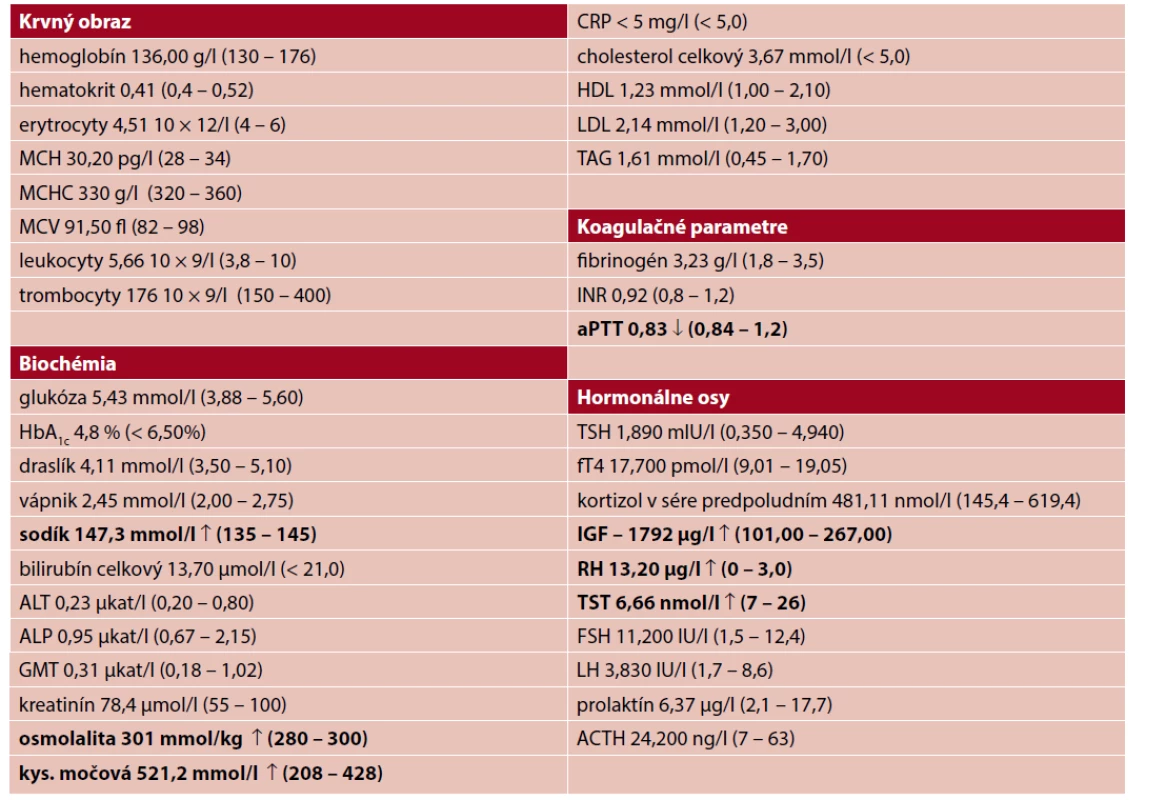
Obr. 3. Tumorózna lézia intrasellárně – makroadenóm. Tumorózne tkanivo je prevážne v pravom krídle hypofýzy s celkovým zväčšením selly na 18 mm (antero-posteriórně) a výškou hypofýzy do 17 mm s predominantným šírením expanzie do sfenoidálnej dutiny. Nie je významnejšia redukcia suprasellárnych cisterien optickej chiazmy.
A – koronálny rez, B – sagitálny rez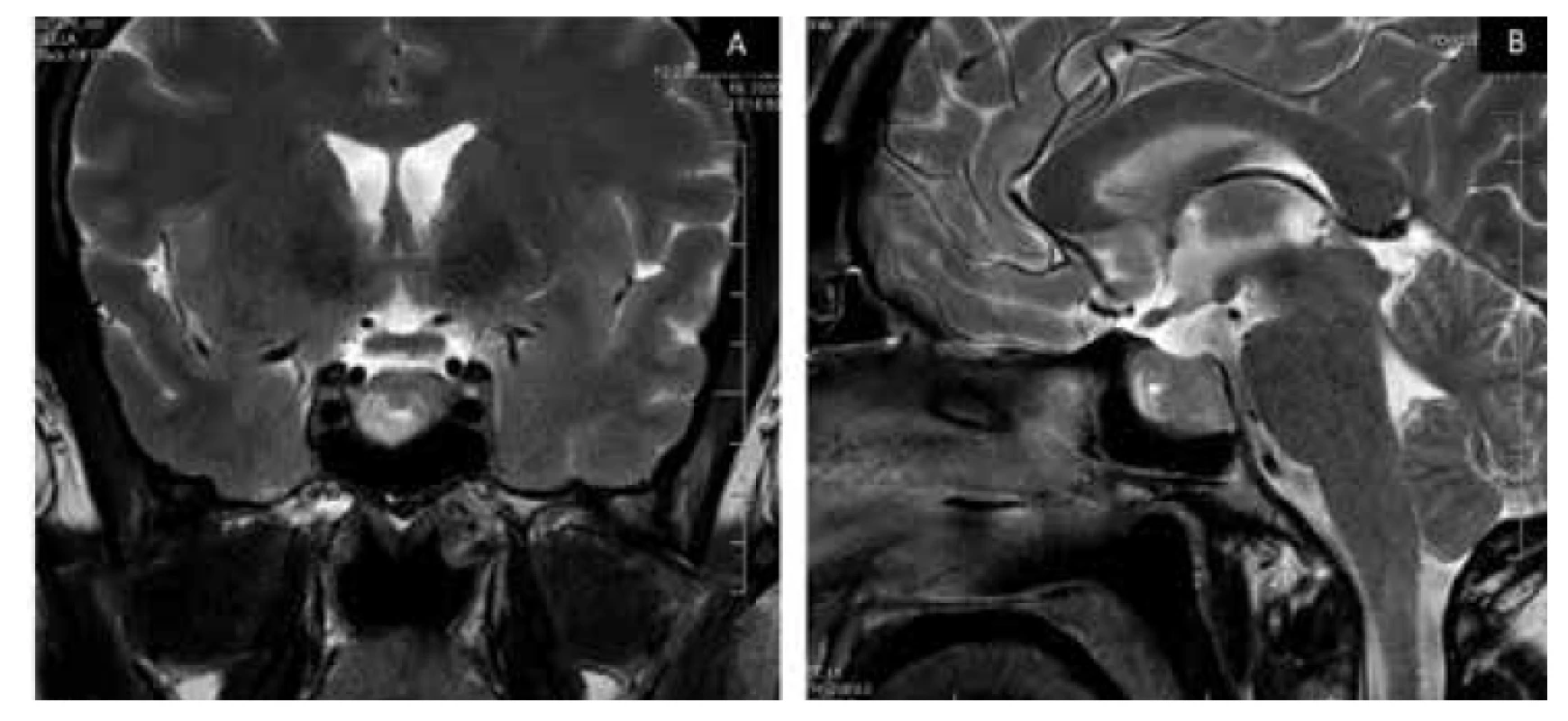
DISKUSIA
Klinické symptómy a príznaky akromegálie možno rozdeliť na tie, ktoré vznikajú v dôsledku somatotropného efektu RH a IGF-1 a tie, ktoré sú prejavom lokálneho rastu nádoru. Keďže väčšina somatotropných adenómov sú v čase diagnózy už makroadenómy, v ¾ prípadov je v klinickom obraze vyjadrená aj určitá forma hypopituitarizmu. Hyperprolaktinémia je prítomná v ⅓ prípadov, buď v dôsledku kosekrécie nádorovým tkanivom alebo v dôsledku kompresie stopky hypofýzy rastúcim tkanivom (10). Klinické prejavy akromegálie sú uvedené v tabuľkách 3 a 4. Napriek výraznému pokroku v terapeutickom manažmente akromegálie, schopnosť jej včasnej diagnostiky sa za desaťročia výrazne nezmenila. Štúdia skúmajúca charakteristiky pacientov s akromegáliou v čase diagnózy medzi rokmi 1981 – 2006 preukázala že charakteristika symptómov, množstvo komorbidít, veľkosť tumoru a preoperačná hodnota GH ostáva za 26 rokov medzi skupinami pacientov diagnostikovanými pred a po roku 1995 prakticky rovnaká (11). V čase stanovenia diagnózy majú už mnohí pacienti výrazne rozvinuté „typické“ akromegalické črty – rast akrálnych častí tela, „zhrubnuté“ črty tváre, opuch mäkkých tkanív a hyperhidróza sa objavuje u ≥ 60 % pacientov (12). Zjavné akromegalické črty sú často znakom už pokročilého ochorenia. Samotní pacienti však aktívne vyhľadajú lekársku pomoc pre akromegalické črty iba zriedka, približne v 10 – 15 % prípadov (6). Častejšie vyhľadávajú lekársku pomoc pre lokálne prejavy tumoru a systémové komplikácie.
Tab. 3. Klinické prejavy akromegálie (upravené podľa 1, 5, 7, 11) 
Tab. 4. Chronické komplikácie akromegálie (upravené podľa 1, 5, 7, 11) 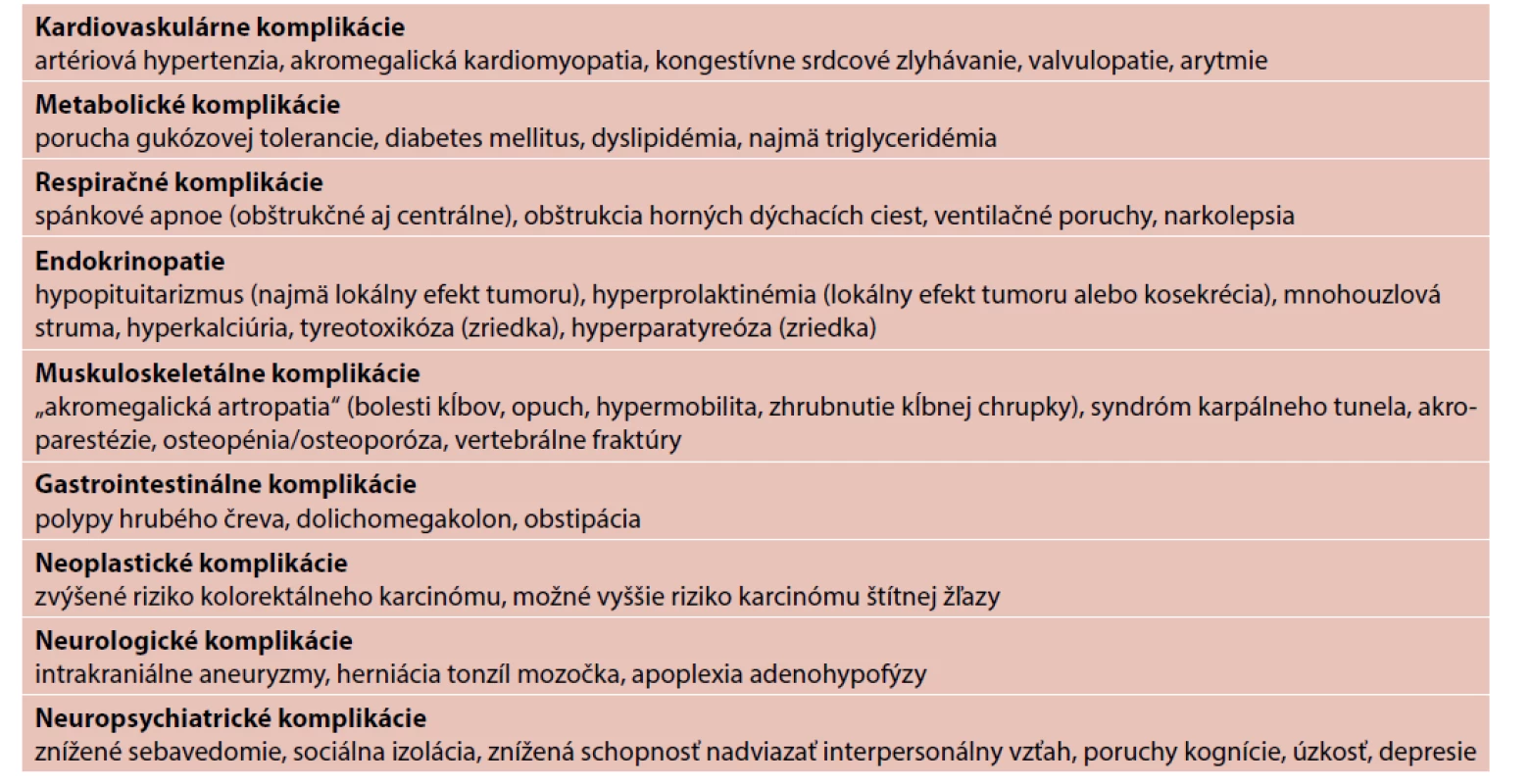
Systémové komplikácie akromegálie (viď tab. 4), akými sú napríklad artériová hypertenzia, diabetes mellitus, osteoporóza či artropatie, sú zároveň v populácii veľmi prevalentné ochorenia, a lekári preto nepátrajú po akromegálii ako možnej príčine týchto ochorení. Pacient môže byť liečený iba na komplikáciu akromegálie (napr. artériová hypertenzia), pričom sa nezistí pravá príčina vysokého krvného tlaku. Pacient dlhodobo navštevuje všeobecného lekára, resp. iných špecialistov pred stanovením správnej diagnózy. Akromegalici sú často iniciálne vyšetrovaní neurológmi, oftalmológmi alebo otorinolarnygológmi pre bolesti hlavy, vertigo, poruchy vízu alebo výpadky zorného poľa, zriedkavé nie sú ani návštevy u stomatológa pre maloklúziu (13). Symptómy dysfunkcie gonád, ako sú napríklad oligo/amenorea (ženy), znížené libido, galaktorea (najmä ženy), hirzutizmus (ženy), gynekomastia alebo infertilita, môžu byť prvé prejavy akromegálie, pre ktoré pacienti vyhľadajú lekársku pomoc (11). Podľa štúdie skúmajúcej zmeny diagnostiky a liečby akormegálie v priebehu 20 rokov (1985 , 2004) praktickí lekári vyslovia podozrenie na akromegáliu u približne 40 % akromegalikov, endokrinológovia diagnostikujú cca 13 % prípadov. Zvyšnú časť prípadov akromegálie diagnostikuje široká paleta špecialistov od gynekológov až po stomatológov (6).
V čase stanovenia diagnózy sú najčastejšie prítomné nasledovné komorbidity: artériová hypertenzia, syndróm karpálneho tunela, osteoartritída, diabetes mellitus a syndróm spánkového apnoe. Pacienti majú v čase diagnózy priemerne 1,3 najčastejších komorbidít (11). Nedávna štúdia zo Švédska jednoznačne preukázala, že čím je oneskorenie v diagnostike väčšie, tým viac komorbidít je u pacienta v čase diagnózy prítomných (14). Samotná prítomnosť komorbidít a ich závažnosť je u konkrétneho pacienta významným prognostickým znakom. Dvadsať päť percent pacientov zo sledovaného súboru zo Švédska malo akromegáliu diagnostikovanú 10 a viac rokov od objavenia sa symptómov. Títo pacienti mali najviac komorbidít a signifikantne vyššiu mortalitu (14). Podľa súčasných odporúčaní, ak majú pacienti niekoľko z nasledovných stavov súčasne: syndróm spánkového apnoe, diabetes mellitus 2. typu, ťažkú artritídu, syndróm karpálneho tunela, hyperhidrózu a hypertenziu, majú byť prešetrení na akromegáliu aj vtedy, ak nemajú typické akromegalické črty (15).
Akromegália je stále častejšie diagnostikovaná po náhodnom náleze incidentalómu adenohypofýzy u pacienta, ktorý mal realizované zobrazovacie vyšetrenie mozgu z inej indikácie. Podľa odporúčaní by mal byť každý pacient s incidentalómom adenohypofýzy odoslaný na endokrinologické vyšetrenie, resp. by sa mu mala stanoviť hodnota IGF-1 (15). Zvýšené hodnoty IGF-1 sa síce považujú za najlepší biochemický marker akromegálie, ale pre zriedkavý výskyt tohto ochorenia sa stanovenie hodnoty IGF-1 nehodí ako skríningové vyšetrenie v bežnej populácii. Laboratórne vyšetrenia teda nie sú pri včasnej diagnostike akromegálie vo všeobecnosti veľmi nápomocné. IGF-1 je však stále najdôležitejším laboratórnym parametrom pre potvrdenie diagnózy u suspektného akromegalika (15).
Všeobecne najlepšou stratégiou skrátenia časového intervalu do stanovenia diagnózy akromegálie je podľa konsenzu odborníkov zvyšovanie povedomia o tomto ochorení a jeho klinických prejavoch medzi všeobecnými lekármi a špecialistami, ktorí sa zaoberajú diagnostikou a liečbou s akromegáliou asociovaných komorbidít (13).
ZÁVER
Akromegália je často nerozpoznaným a poddiagnostikovaným ochorením, interval od objavenia sa symptómov po diagnózu zostáva po desaťročia napriek pokrokom v diagnostike aj liečbe neakceptovateľne dlhý. Hoci sa endokrinológovia starajú o manažment pacienta s akromegáliou, primárnu suspekciu na ochorenie vyslovujú len vzácne. Asi pri 40 % prípadov prvýkrát vyslovia podozrenie všeobecní lekári, pri signifikantnej časti prípadov sú to aj gynekológovia, stomatológovia, oftalmológovia, internisti, reumatológovia a neurológovia. Aj napriek tomu sa stretávame s prípadmi kedy odborníci, ktorí by mali mať prejavy hypersekrécie RH v rutinnej diferenciálnej diagnostike (napr. ako v predkladaných kazuistikách – lekár spánkového laboratória, maxilofaciálny chirurg), na toto ochorenie nemyslia. Zvyšovanie povedomia o akromegálií v širšom okruhu zdravotníckych pracovníkov je kľúčovým krokom k zmenšeniu časového okna k správnej diagnóze a následnej liečbe, čím možno výrazne znížiť chorobnosť aj mortalitu pacientov s akromegáliou.
Stret záujmov: žiadny.
adresa pre korešpondenciu:
MUDr. Juraj Smaha
V. interná klinika LF UK a UNB
Ružinovská 6, 826 06 Bratislava, SR
e-mail: smaha1@uniba.sk
Zdroje
1. Vilar L, Vilar CF, Lyra R, et al. Acromegaly: clinical features at diagnosis. Pituitary 2017; 20(1): 22–32.
2. AlDallal S. Acromegaly: a challenging condition to diagnose. Int J Gen Med 2018; 11 : 337–343.
3. Colao A, Grasso LFS, Giustina A, et al. Acromegaly. Nat Rev Dis Primers 2019; 5 : 20.
4. Holdaway IM, Rajasoorya C. Epidemiology of acromegaly. Pituitary 1999; 2(1): 29–41.
5. Extabe J, Gaztamibe S, Latorre P, Vazquez JA. Acromegaly: an epidemiological study. J Endocrinol Invest 1993; 16(3): 181–187.
6. Nachtigall L, Delgado A, Swearingen B, et al. Extensive clinical experience: changing patterns in diagnosis and therapy of acromegaly over two decades. J Clin Endocrinol Metab 2008; 93 : 2035–2041.
7. Gadelha MR, Kasuki L, Lim DST, Fleseriu M. Systemic complications of acromegaly and the impact of the current treatment landscape: an update. Endocr Rev 2019; 40(1): 268–332.
8. Freda PU, Wardlaw SL, Post KD. Long-term endocrinological follow-up evaluation in 115 patients who underwent transsphenoidal surgery for acromegaly. J Neurosurg 1998; 89(3): 353–358.
9. Park HYV, Lansdown A, Taylor P, et al. Acromegaly and the information gap: patient perceptions of the journey from primary to tertiary care. Endocr Connect 2020; 9(10): 971–977.
10. Capatina C, Wass JA. 60 years of neuroendocrinology: acromegaly. J Endocrinol 2015; 226(2): T141–T160.
11. Reid TJ, Post KD, Bruce JN, et al. Features at diagnosis of 324 patients with acromegaly did not change from 1981–2006: acromegaly remains under-recognized and under-diagnosed. Clin Endocrinol 2010; 72(2): 203–208.
12. BennSholmo A, Sheppard MC, Stephens JM, et al. Clinical, quality of life, and economic value of acromegaly disease control. Pituitary 2011; 14(3): 284–294.
13. Boguszewski CL. Acromegaly: You must know it to think of it. Eur J Endocrinol 2020; 183(1): C1–4.
14. Esposito D, Ragnarsson O, Johannsson G, et al. Prolonged diagnostic delay in acromegaly is associated with increased morbidity and mortality. Eur J Endocrinol 2020; 182 : 524–531.
15. Katznelson L, Laws ER, Melmed S, et al. Acromegaly: An Endocrine Society Clinical Practice Guideline. J Clin Endocrinol Metab 2014; 99(11): 3933–3951.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2021 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Bezkrevní klinické postupy pro zvládnutí závažné anemie a krvácení
- Důsledek akutního nedostatku pohybu: „detraining“ a celkový pokles funkční kapacity
- Hyaluronát ve světle nových studií
- Názory občanů České republiky na vybrané aspekty činnosti všeobecných praktických lékařů – 2020
- Je veřejnost dostatečně informována o významu očkování proti pertusi v dospělosti?
- Vybrané rizikové faktory cévní mozkové příhody
- Akromegália – poddiagnostikované ochorenie s vážnymi komplikáciami
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vybrané rizikové faktory cévní mozkové příhody
- Bezkrevní klinické postupy pro zvládnutí závažné anemie a krvácení
- Je veřejnost dostatečně informována o významu očkování proti pertusi v dospělosti?
- Akromegália – poddiagnostikované ochorenie s vážnymi komplikáciami
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



