-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Důvody hospitalizace u pacientů s diagnózou schizofrenie, poruchy schizotypální a poruchy s bludy
Reasons for hospitalization in patients diagnosed from the schizophrenia, schizotypal and delusional disorders
The article addresses the issue of hospitalization of patients with diagnoses of schizophrenia, F20–F29, with a focus on indications for admission, method and type of admission and the total number of hospitalizations. Numbers of the so-called involuntary hospitalization, i.e. detentions, referring doctors, and the reasons that led to hospitalization were recorded. At the same time, a comparison over time and comparison of gender was performed, to determine the differences between the numbers and the indications for hospitalization among men and women in the 2010–2014 period. The authors point out the specifics resulting from the nature of the diagnoses examined and in particular the need for teamwork between doctors of different specialties. The results show that the percentage of urgent admissions constitutes a significant part of all hospital admissions. Another interesting fact is the increase in the number of urgent admissions. In all years, the prevailing reason for treatment was therapeutic, while social reasons accounted for the minimum number of hospitalizations. Prophylactic treatment showed a stationary character in the number of hospitalizations for all reporting periods. A higher proportion of hospitalizations for compulsory treatment was recorded in men who had the reason for admission approximately 5 times more often than women. From the indications for hospitalization of about 40% is another recommendation of the attending physician, general practitioner indicates hospitalization at 3% of the total, and in 20–25% is the translation between inpatient departments. However, it is quite interesting to note that around 16% of the share of the admission without a doctor's recommendation. Given the demonstrated increase in urgent admission of the role of health care practitioners with specialized qualifications in general medical practice for these patients from the above diagnoses will increase. For this reason, the author considers communication as necessary to ensure ongoing awareness of primary care physicians not only in diagnosis and medical care for these patients, but also in the area currently valid legislation and statutory provisions.
KEYWORDS:
schizophrenia – hospitalization – reasons – indication – gender differences
Autoři: R. Pastorková 1; L. Juríčková 1; B. Nechanská 2,3,4
Působiště autorů: Ústav sociálního lékařství a veřejného zdravotnictví LF UP, Olomouc Přednosta pověřený vedením ústavu: PhDr. Miloslav Klugar, Ph. D. 1; Ústav zdravotnických informací a statistiky ČR, Praha Ředitel: doc. RNDr. Ladislav Dušek, Ph. D. 2; Národní ústav duševního zdraví Ředitel: prof. MUDr. Cyril Höschl, DrSc. FRCPsych 3; Klinika adiktologie, 1. LF UK a VFN, Praha Přednosta: prof. PhDr. Michal Miovský, Ph. D. 4
Vyšlo v časopise: Prakt. Lék. 2017; 97(2): 61-66
Kategorie: Z různých oborů
Souhrn
Sdělení se zabývá problematikou hospitalizací pacientů s diagnózami schizofrenie, F20–F29, se zaměřením na indikace k přijetí, způsob a typ přijetí a celkový počet hospitalizací. Bylo zjišťováno zastoupení tzv. nedobrovolných hospitalizací, tedy detencí, indikující lékaři a důvody, které vedly k hospitalizaci. Zároveň bylo provedeno srovnání rozdílů mezi počtem a indikacemi k hospitalizaci mužů a žen v období let 2010–2014. Autorky poukazují na specifika, vyplývající z charakteru zkoumaných diagnóz a zejména na nutnost týmové spolupráce mezi lékaři různých oborů. Z výsledků vyplývá, že procentuální zastoupení neodkladných přijetí tvoří významnou část všech hospitalizací. Dalším zajímavým faktem je nárůst počtu neodkladných přijetí. Ve všech letech převažoval důvod léčebný, naopak důvody sociální tvořily minimum z počtu hospitalizací. Ochranná léčba vykazovala stacionární charakter v počtu hospitalizovaných pro všechna sledovaná období. Vyšší podíl hospitalizací z důvodu ochranné léčby byl evidován u mužů, kteří měli tento důvod přijetí přibližně pětkrát častější než ženy. Z indikací k hospitalizaci okolo 40 % tvoří doporučení jiného ošetřujícího lékaře, praktický lékař indikuje hospitalizaci ve 3 % z celkového počtu a u 20–25 % se jedná překlad mezi lůžkovými odděleními. Je však vcelku zajímavé zjištění, že okolo 16 % tvoří podíl přijetí bez doporučení lékaře. Vzhledem k prokázanému nárůstu neodkladných přijetí se role zdravotní péče lékařů se specializovanou způsobilostí ve všeobecném lékařství o tyto pacienty ze skupiny výše uvedených diagnóz bude zvyšovat. Z toho důvodu považují autorky sdělení za nezbytné zajistit průběžně informovanost lékařů primární péče nejen v oblasti diagnostiky a léčebné péče o tyto pacienty, ale také informace z oblasti aktuálně platné legislativy a zákonných ustanovení.
KLÍČOVÁ SLOVA:
schizofrenie – hospitalizace – důvody – indikace – genderové rozdílyÚVOD
Incidence schizofrenie je uváděna v rozmezí 0,16–0,42 na tisíc osob v populaci (5). Samotná diagnóza schizofrenie byla považována na počátku 20. století za chronické, progresivní a deteriorující onemocnění. Onemocnění vzbuzuje u pacientů obavy i ohledně práce, školy, vztahy s blízkými, ptají se, zda budou moci vést normální život, zda se uzdraví. Je však skutečností, že jedné třetině pacientů se epizody vracejí a jedna třetina pacientů má nepříznivý chronický průběh (11). Autoři se zabývají problematikou hospitalizací pacientů s onemocněním z okruhu schizofrenních poruch, tedy u pacientů s diagnózami F20–F29 podle Mezinárodní statistické klasifikace nemocí a přidružených zdravotních problémů (dále MKN), a to z pohledu primární péče. Zásadním cílem sdělení je srovnání statistických dat z oblasti, indikací k hospitalizaci, a to zejména podle počtu přijetí, důvodu k přijetí a současně je zohledněno i genderové hledisko, tedy srovnání mezi muži a ženami. Data jsou srovnávána pro roky 2010–2014. Úvodem je nezbytné poznamenat, že při indikaci k hospitalizaci u pacientů s diagnózami F20–F29 podle MKN je třeba rozlišit hospitalizaci tzv. dobrovolnou, kdy na podkladě vyšetření lékařem, ať už psychiatrem nebo praktickým lékařem, dostane pacient doporučení k hospitalizaci, které akceptuje. Druhým případem je hospitalizace tzv. detenční, která je de facto proti vůli pacienta, tedy bez akceptace jeho negativního názoru – taková hospitalizace je vymezena platnou legislativou, viz např. zákon č. 372/2011 Sb., o zdravotních službách, v platném znění, kde je uvedená problematika obsažena v § 38, odst. 1 až 5 (12).
V praxi se lékaři ve svých ordinacích mohou setkat také s dospělými pacienty, které příslušné soudy omezily ve svéprávnosti z důvodu duševní poruchy. V takovém případě je postup při indikaci k hospitalizaci ještě ztížen nezbytnou spoluprací s rodinným nebo veřejným opatrovníkem (7). V České republice se přístup k ochraně nesvéprávných osob změnil přijetím dokumentu „Úmluva o právech osob se zdravotním postižením“, který byl vyhlášen ve Sdělení Ministerstva zahraničních věcí ČR č. 10/2010 Sb. m. s. (3). Přijetím Úmluvy došlo ke změně právního rámce opatrovnictví a právního jednání dospělých lidí s duševní poruchou, viz např. zákon č. 89/2012 Sb., v platném znění (13), dále zákon č. 372/2011 Sb., v platném znění. Podle zákona č. 372/2011 Sb., v platném znění (§ 28, odst. 3, písm. e), má pacient právo na nepřetržitou přítomnost opatrovníka, je-li osobou, jejíž svéprávnost je omezena tak, že není způsobilá posoudit poskytnutí zdravotních služeb, popřípadě důsledky jejich poskytnutí. Jde-li o pacienta s omezenou svéprávností, právo na informace o zdravotním stavu a právo klást otázky náleží opatrovníkovi pacienta a pacientovi, je-li k takovému úkonu přiměřeně rozumově a volně vyspělý (zákon č. 372/2011 Sb., § 31, odst. 5). Podmínky hospitalizace pacienta a poskytování zdravotních služeb bez souhlasu a použití omezovacích prostředků jsou rovněž vymezeny v zákoně č. 372/2011 Sb. (§ 38 až § 40).
Autoři v následujícím textu předkládají základní informace o problematice hospitalizace pacientů s diagnózami F20–F29 s vědomím, že každý pacient v ordinaci vyžaduje striktně individuální přístup, přesto se ale domnívají, že uvedená data z této oblasti mohou vést k vyšší míře informovanosti mezi lékaři primární péče a následně pomoci v rozhodování u jejich konkrétního pacienta.
METODIKA
Byla vyhodnocena data z Ústavu zdravotnických informací a statistiky ČR (dále ÚZIS), z Národního registru hospitalizovaných, která se týkají hospitalizací pacientů s diagnózami F20–F29, a to jejich počet (včetně přepočtu na 100 000 obyvatel), genderové rozdělení a zejména typ a důvod přijetí k hospitalizaci. Prezentovaná data o hospitalizacích pro diagnózy F20–F29 jsou zpracována za všechna psychiatrická zařízení, tj. psychiatrické nemocnice/léčebny a psychiatrická oddělení ostatních lůžkových zařízeni v České republice. Údaje byly získány z databáze ÚZIS na základě individuální žádosti o tato data pro vědecké zpracování a publikování.
Data byla upravena do tabulek a následně vyhodnocena metodou deskriptivní statistiky a bylo provedeno jejich srovnání v čase a srovnání genderové, tedy srovnání rozdílů mezi počtem a indikacemi k hospitalizaci mužů a žen. Období let 2010–2014 bylo vybráno z důvodu dostupnosti dat, která již byla uzavřena, nemohlo tedy již dojít k jejich doplnění a případné změně. Délka intervalu byla zvolena z důvodu možnosti sledování dynamiky případného vývoje a ověření statistické významnosti zjištěných skutečností.
VÝSLEDKY
Při srovnání počtu hospitalizací ve sledovaných letech 2010–2014 podle pohlaví převažovali muži jak v absolutním počtu, tak i v přepočtu na 100 000 obyvatel, a to pro všechna sledovaná období. Rovněž nebyl zjištěn zásadní rozdíl v celkovém počtu hospitalizací pro diagnózy F20–F29 mezi sledovanými roky, nedošlo ke statisticky významnému nárůstu či poklesu, jak dokumentuje tabulka 1. V případě celkových absolutních počtů uvedených v tabulce 1 lze stanovit nulovou hypotézu „nedošlo k nárůstu ani k poklesu“. Tato hypotéza byla testována testem dobré shody (χ2-test), zvlášť pro muže a ženy. Kritické hodnoty vyšly pro muže 3,36, pro ženy 7,14 a celkem 9,10, přičemž prahová hodnota je 9,49 (95 % kvantil χ2 rozdělení se 4 stupni volnosti, vzhledem k tomu, že bylo srovnáváno celkem 5 let), tzn., že ve všech třech případech (muži, ženy, celkem) nulovou hypotézu nezamítáme.
Tab. 1. Počet hospitalizací pro dg. F20–F29 a přepočet na 100 tisíc obyvatel podle pohlaví v letech 2010–2014 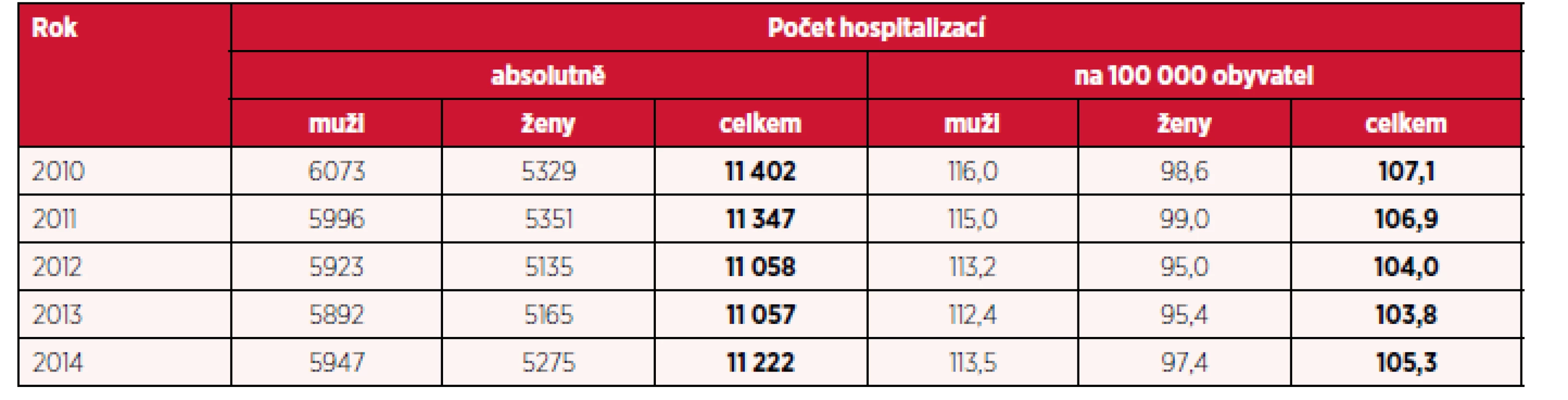
Při specifikaci způsobu přijetí provedly autorky rozdělení na přijetí neodkladné, tedy akutní, které vyžaduje aktuální reakci na dekompenzaci zdravotního stavu u pacienta, může být nedobrovolné, tedy detenční, nebo dobrovolné, po domluvě s pacientem, pokud nejsou splněny podmínky k detenci. Dále šlo o přijetí plánovaná, mezi která patří zejména hospitalizace za účelem nastavení terapie nebo specifikace diagnózy, a jiná přijetí, která nespadají ani pod jednu ze dvou výše uvedených kategorií. Současně byl zkoumán i důvod k přijetí, který byl specifikován takto: ochranná léčba, nařízená soudem, dále důvod sociální, diagnostický, léčebný a jiný. Výsledky jsou shrnuty v tabulce 2 pro roky 2010 a 2011, v tabulce 3 pro roky 2012 a 2013 a v tabulce 4 pro rok 2014. Jak ukazují zjištěná data, procentuální zastoupení neodkladných přijetí tvoří významnou část všech hospitalizací. Dalším zajímavým faktem je nárůst počtu neodkladných přijetí. V letech 2010 a 2011 se neodkladná přijetí podílela na celkovém počtu hospitalizací pro muže i ženy cca 20 %, v roce 2012 již tvořila necelou čtvrtinu a tím se vyrovnala počtu přijetí plánovaným. V letech 2013 a 2014 neodkladná přijetí tvořila více než 30 % a jejich podíl byl vyšší než u přijetí plánovaného. Stejný trend byl ve sledovaném období zaznamenán u obou pohlaví. Při bližším zkoumání důvodů k přijetí lze konstatovat, že ve všech letech převažoval důvod léčebný, naopak důvody sociální tvořily minimum z počtu hospitalizací. Ochranná léčba vykazovala stacionární charakter v počtu hospitalizovaných, a to pro všechna sledovaná období. Vyšší podíl hospitalizací z důvodu ochranné léčby byl evidován u mužů, kteří měli tento důvod přijetí přibližně pětkrát častější než ženy.
Tab. 2. Počet hospitalizací pro dg. F20–F29 podle typu přijetí, důvodu přijetí a pohlaví v letech 2010 a 2011 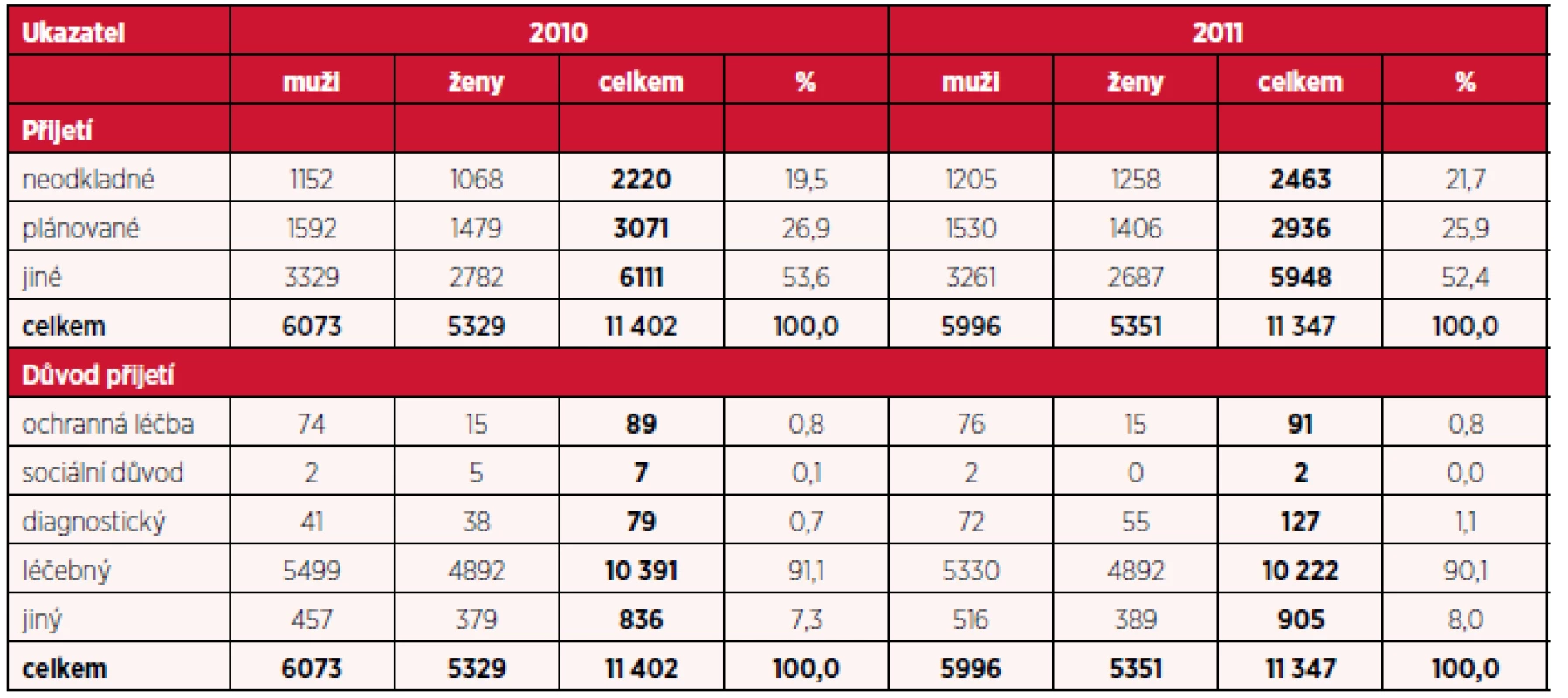
Tab. 3. Počet hospitalizací pro dg. F20–F29 podle typu přijetí, důvodu přijetí a pohlaví v letech 2012 a 2013 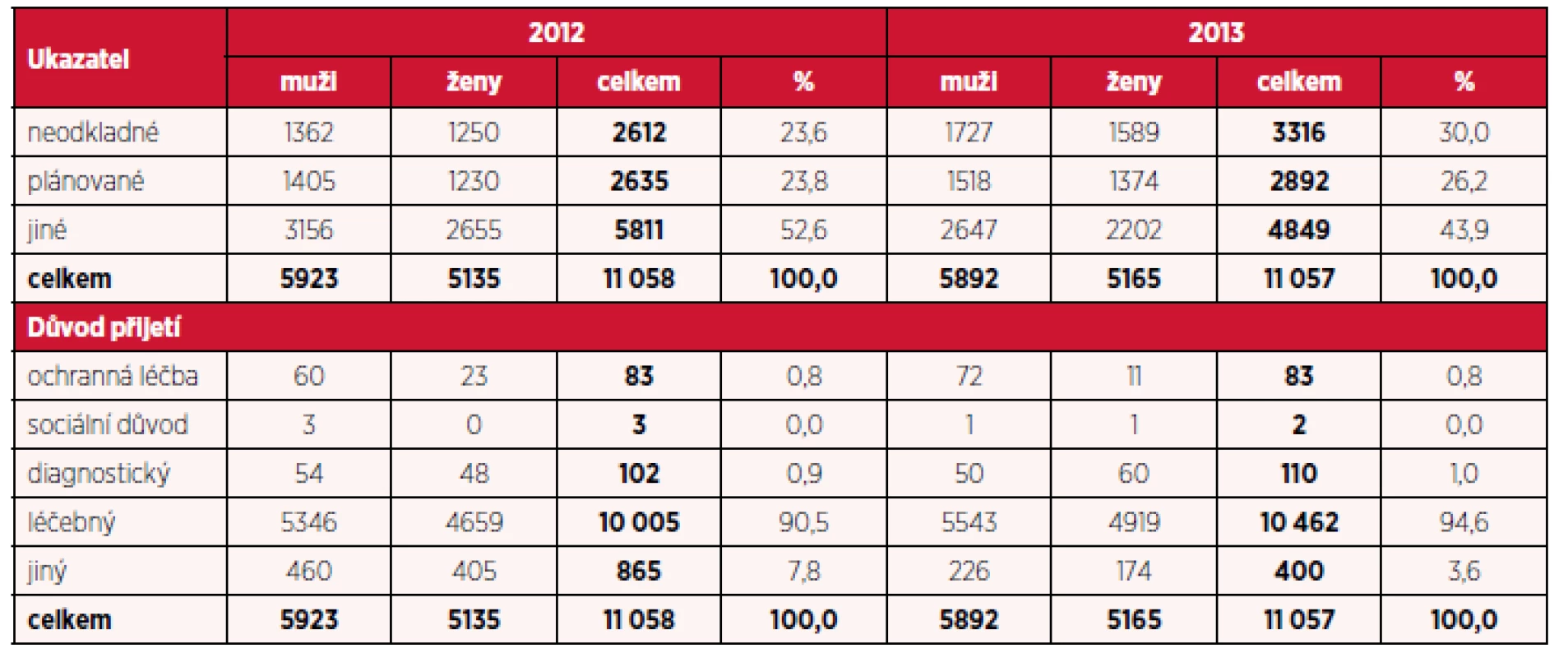
Tab. 4. Počet hospitalizací pro dg. F20–F29 podle typu přijetí, důvodu přijetí a pohlaví v roce 2014 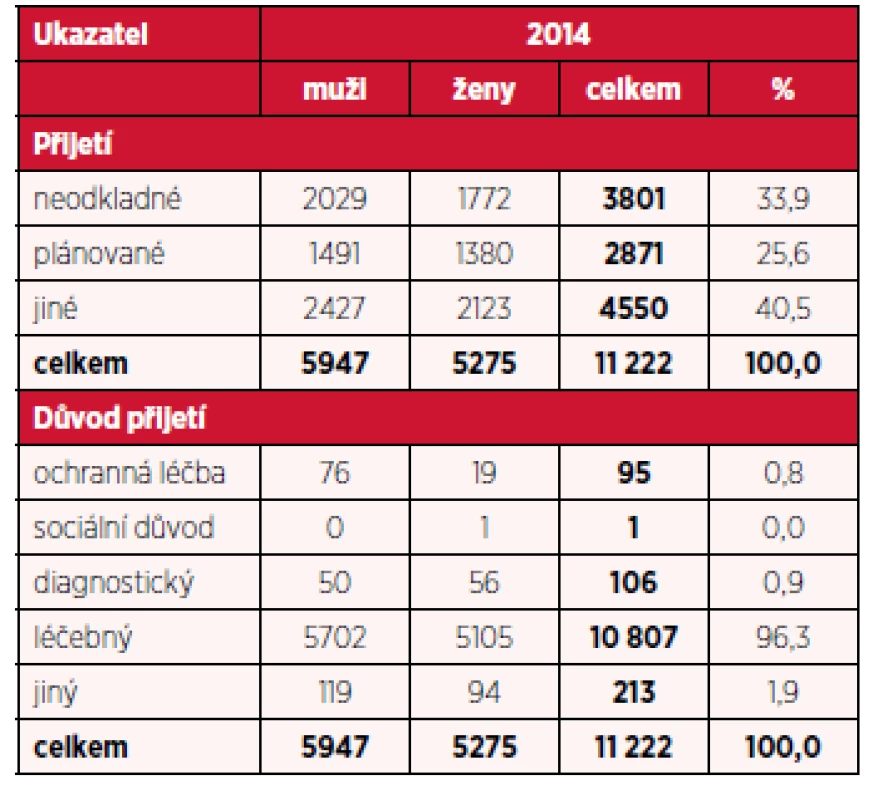
Podrobnější rozbor ukazatele, který informuje o tom, kdo přijetí doporučil, je uveden v tabulkách 5, 6 a 7. Není překvapením, že významnou část, cca okolo 40 % tvoří doporučení jiného ošetřujícího lékaře, praktický lékař indikuje hospitalizaci ve 3 % z celkového počtu a okolo 20–25 % se jedná o hospitalizaci indikovanou z jiného zařízení, tedy překlad mezi lůžkovými odděleními. Je však vcelku zajímavé zjištění, že okolo 16 % tvoří podíl přijetí bez doporučení lékaře. Sociální pracovníci se podílí velmi málo (necelé 1 %), stejně tak lékaři pohotovostní služby, naopak přijetí na podkladě indikace rychlé záchranné služby tvoří cca 13–15 % z celkového počtu. Podíl jednotlivých položek tohoto ukazatel byl ve sledovaném období stejný u mužů i u žen.
Tab. 5. Počet hospitalizací pro diagnózy F20-F29 podle doporučení k přijetí a pohlaví v letech 2010 a 2011 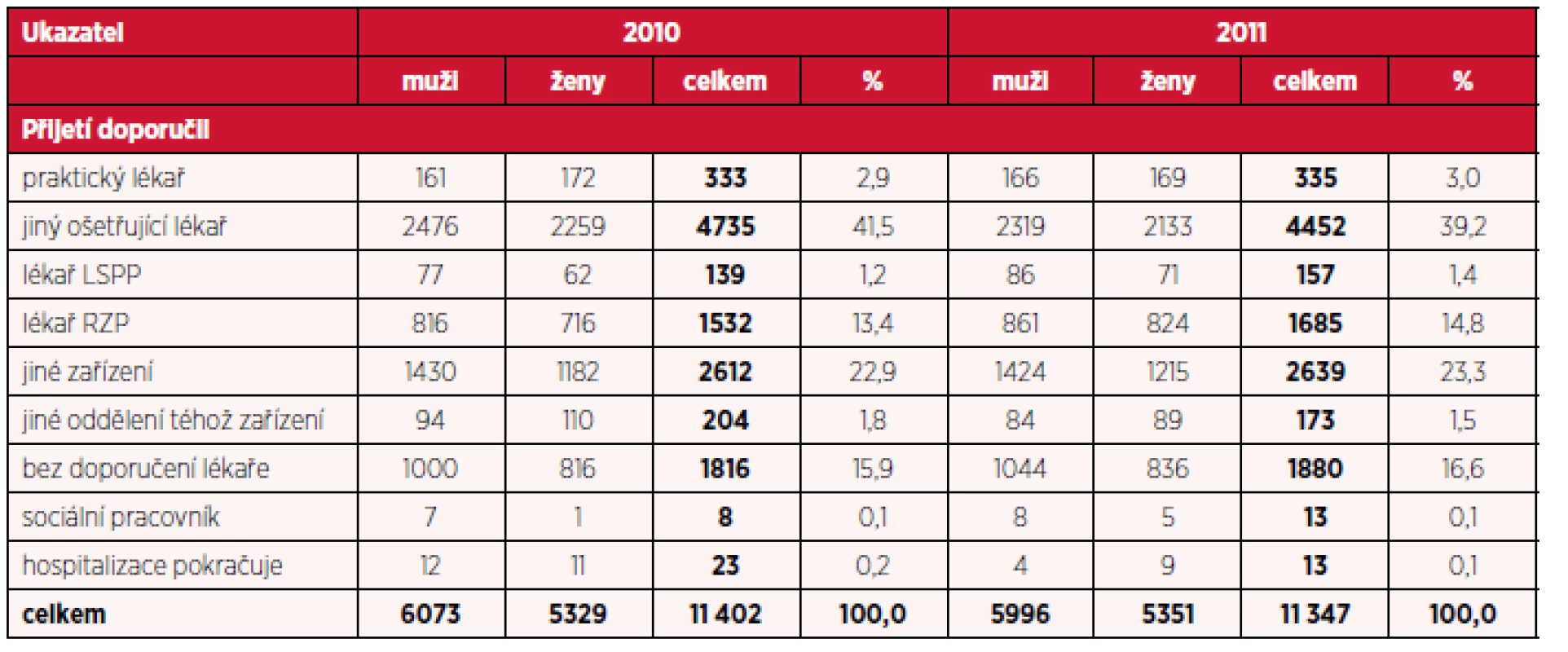
Tab. 6. Počet hospitalizací pro diagnózy F20–F29 podle doporučení k přijetí a pohlaví v letech 2012 a 2013 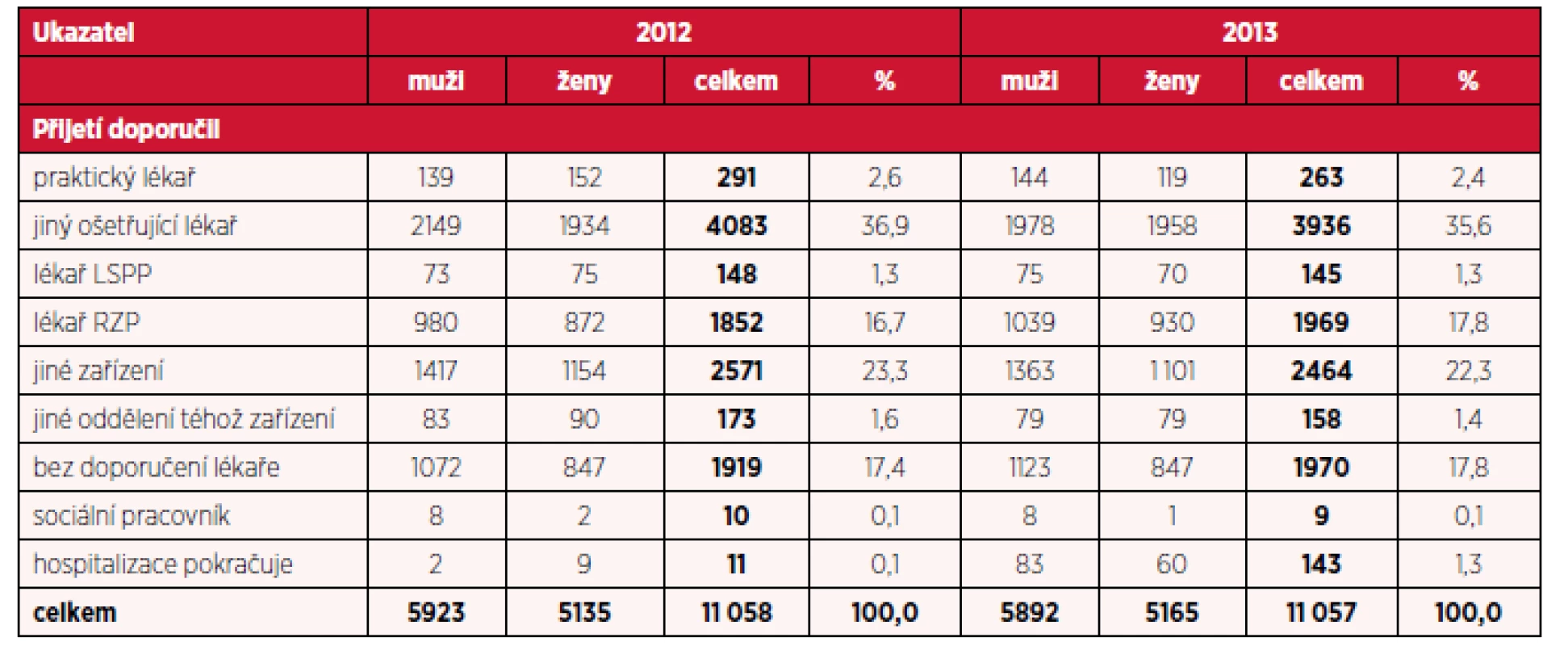
Tab. 7. Počet hospitalizací pro dg. F20–F29 podle doporučení k přijetí a pohlaví v roce 2014 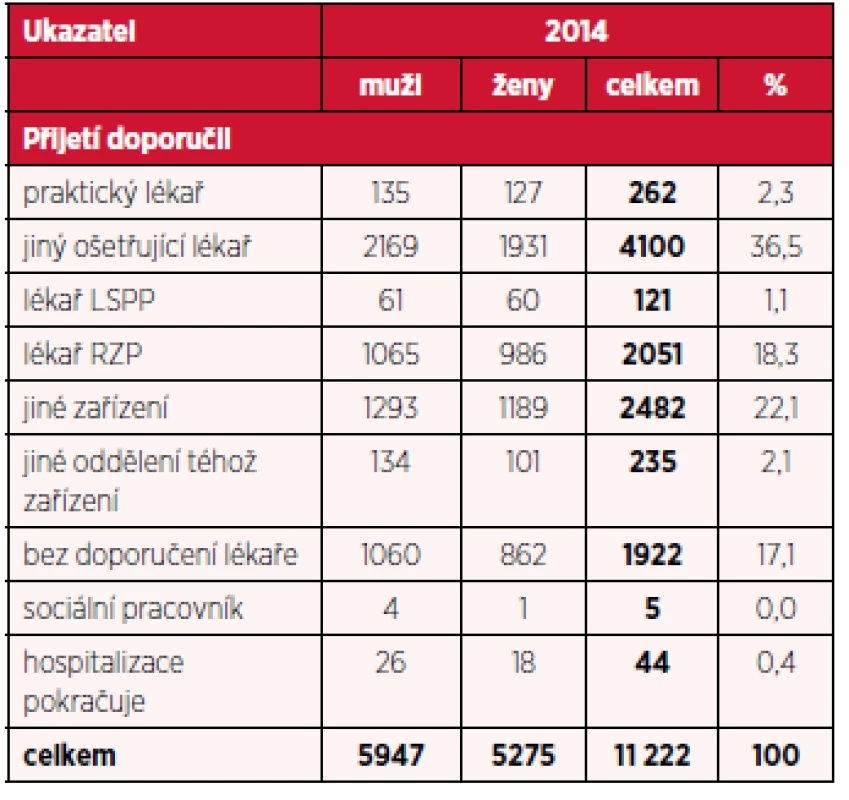
DISKUZE
Duševní zdraví jednou z hlavních příčin nerovností ve zdraví. Strategickým cílem č. 1 dokumentu Zdraví 2020 je zlepšit zdraví obyvatel a snížit nerovnosti ve zdraví (14). Mít duševní nemoc bylo a zůstává i nyní, silnou bariérou pro účinnou lékařskou péči. Duševní onemocnění, jako je schizofrenie, bipolární poruchy a deprese, jsou ve velké míře spojeny s nežádoucími zdravotními komorbiditami a mortalitou, a to představuje závažný zdravotní problém, který v důsledku vede ke snížení délky dožití uvedených osob ve srovnání s běžnou populací (6). Řada studií se zabývala srovnáváním různých zdravotních ukazatelů u populace zdravé a u osob s vážnou duševní poruchou. Ve studii „National Health and Nutrition Examination Study III“ bylo srovnáváno 100 dospělých osob trpících schizofrenií a 100 dospělých osob s diagnózou poruchy nálady se zdravou populací podle pěti vybraných zdravotních ukazatelů: nekuřák, cvičení splňující doporučené standardy, zdravé zuby, absence obezity a absence jiného vážného zdravotního problému. Celkem 1 % osob s vážnou duševní chorobou, ve srovnání s 10 % ze souhrnného vzorku populace, splnili kritéria pro všech pěti vybraných zdravotních ukazatelů. Janssen et al. srovnáním 57 studií z let 2000–2012 prokázali vyšší prevalenci souběžných diagnóz (např. obezita) u pacientů s onemocněním vážnou duševní chorobou než v celkové populaci USA. Janssen et al. se domnívají, že by mělo být běžnou praxí zdravotních zařízení pečujících o tyto osoby sledovat tato onemocnění a provádět případný screening (3). Ke stejnému závěru došli i autoři de Hert et al., kteří uvádějí, že fyzické poruchy jsou ve srovnání s běžnou populací častější u lidí s těžkým duševním onemocněním. Ačkoliv zvýšená míra nemocnosti a úmrtnosti je do značné míry ovlivnitelná z hlediska rizikových faktorů životního stylu, její praktické využití je stále nedostatečné i ve vyspělých zemích. Dále zjistili, že duševní onemocnění může působit jako určitá překážka i pro poskytovatele zdravotní péče. Lze tedy konstatovat, že systémové faktory působí jako překážky pro léčbu u pacientů s vážnou duševní poruchou. Psychiatři mohou hrát klíčovou roli při zlepšování fyzického zdraví těchto pacientů tím, že se budou zabývat i oblastmi poruch zdraví mimo jejich psychiatrickou odbornost a péči. Autoři ale zároveň zdůrazňují, že na systémové úrovni není tento postup snadno proveditelný. Nicméně na individuální úrovni taková možnost je. Úlohu psychiatrů spatřují autoři ve vzdělávání a motivaci pacientů k řešení jejich neoptimálního životního stylu, včetně kouření, nezdravé stravy a nedostatku pohybu. Přijetí doporučení uvedených v tomto dokumentu napříč systémy zdravotní péče po celém světě přispěje k výraznému zlepšení psychiatrických a souvisejících zdravotních důsledků u pacientů s vážným duševním onemocněním (2).
K tomu dodávají autorky tohoto článku, že podíl lékařů primární péče, tedy praktických lékařů, je nezpochybnitelný, neboť praktičtí lékaři jsou v systému péče o pacienty s duševní poruchou významně zapojeni a navíc oblast prevence tzv. civilizačních chorob, které souvisí s životním stylem, spadá i do jejich kompetence.
Spolupráce napříč obory by měla být v medicíně více využívaná (a to i v souladu se strategickým dokumentem Zdraví 2020). Na nutnost spolupráce napříč obory a zejména vytvoření jasných a konzistentních doporučení – guidelines – upozorňují i autoři Citrome a Yeomans, kteří srovnávali doporučení pro péči ve Velké Británii i USA, a zjistili, že se nedaří řešit podrobně specifika fyzického sledování zdravotního stavu a řízení životního stylu u osob s vážným duševním onemocněním. I když existují doporučené postupy, které jsou v USA propracovanější, ani jeden z nich není dostatečně implementován do praktické péče o tyto pacienty. Jasné a konzistentní doporučení jak a kdy sledovat hmotnost, kardiovaskulární funkce a metabolické parametry a, co je důležitější, co dělat s výsledky, by podpořilo lékaře, kteří chtějí integrovat fyzickou a psychickou zdravotní péči. Vytvoření a implementace konkrétních doporučení možné intervence v oblasti fyzického zdraví založené na důkazech by tak vedlo ke zlepšení primární péče a mohlo by vést obecně ke zlepšení zdravotního stavu pacientů se závažnými duševními chorobami (1).
Zajímavým zjištěním byl také fakt, že došlo k nárůstu počtu neodkladných přijetí. Důvodem může být, podle názoru autorek článku například problematická ambulantní péče, která nemusí být kapacitně dostačující. Přidává se i faktor snížené compliance, který vyplývá již z charakteru vlastního onemocnění sledovaných pacientů, což v kombinaci s nedostačující kapacitou ambulantní sféry, přetížeností lékařů a chybějící koordinaci ambulantní péče o pacienty s diagnózami F20–F29 může vést k uvedenému nárůstu počtu neodkladných přijetí. Jak uvádějí autoři Faltus, Janečková a Anders ve sdělení „Vývoj psychiatrické péče v ČR“, je v České republice psychiatrická péče ze strany státních orgánů i z ekonomického hlediska stále značně podceňovaná. Je sice doloženo, že se od roku 1996 do roku 2008 zvýšil počet psychiatrických ambulancí celkem o 175, ale také vzrostl počet vyšetřených pacientů na jednoho lékaře – v roce 1996 to bylo průměrně 4,86 pacienta a v roce 2008 již 6,89 pacienta na 100 000 obyvatel. V letech 2003–2008 vzrostl také počet prvně vyšetřených pacientů v ambulantních psychiatrických zařízeních. Dále Faltus, Janečková a Anders uvádějí, že psychiatrické léčebny s rehabilitačními ústavy a léčebnami pro dlouhodobě nemocné vykazují dlouhodobě nejvyšší využití lůžkové kapacity. Další problematikou, kterou autoři Faltus, Janečková a Anders v uvedeném článku řeší, je sociální zázemí pacientů s psychiatrickým onemocněním a jejich stigmatizace ve společnosti. Je třeba specifický přístup k těmto pacientům (4).
Ke stejnému závěru dospěly i autorky tohoto článku ve svém předchozím článku publikovaném v tomto periodiku (9). To vše souvisí také s ekonomikou, jak ještě upozorňují autoři Faltus, Janečková, Anders, kdy např. pokles počtu pracovišť může souviset se změnami v oblasti pravomocí, převádění ekonomické zátěže na kraje, které nevyčleňují dostatečné prostředky pro tyto účely (4). Tato skutečnost se zřejmě stává zjevnou a kraje začínají reagovat, jak dokazuje obsah článku publikovaného v roce 2015 „Pardubické hejtmanství chce rozvíjet psychiatrickou péči v kraji“ s cílem lépe přizpůsobit péči potřebám pacientů (8).
ZÁVĚR
Problematika pacientů s onemocněním z okruhu schizofrenie, schizotypálních poruch a poruch s bludy není soustředěna pouze na ambulance odborných lékařů – psychiatrů. S pacienty s tímto onemocněním, včetně dospělých pacientů omezených ve svéprávnosti a s jejími opatrovníky, se často setkávají praktičtí lékaři primární péče v ordinacích a vstupují do systému péče o tyto pacienty včetně indikace k přijetí k hospitalizaci. Péče o pacienty s diagnózami z okruhu F20–F29 má řadu specifik. Jedním z nich je legislativou zakotvená hospitalizace proti vůli pacienta, tzv. detence. I praktický lékař se může ocitnout v situaci, kdy bude rozhodovat o takové možnosti. I když výše uvedené výsledky ukazují většinový podíl lékařů jiné odbornosti při indikaci k hospitalizaci u uvedené skupiny pacientů, praktičtí lékaři se prokazatelně setkávají ve svých ordinacích s pacienty (včetně pacientů omezených ve svéprávnosti a jejich opatrovníky), u kterých hospitalizaci pro uvedenou diagnózu indikují. Týmová spolupráce mezi lékaři jiné odbornosti (psychiatrie), lůžkovým zařízením typu psychiatrického oddělení, léčebny nebo kliniky a praktickým lékařem je nezbytná. Vzhledem k prokázanému nárůstu neodkladných přijetí se role zdravotní péče lékařů se specializovanou způsobilostí ve všeobecném lékařství o tyto pacienty ze skupiny výše uvedených diagnóz bude zvyšovat. Lze předpokládat, že se budou s těmito pacienty setkávat častěji ve svých ordinacích, případně v rámci lékařské služby první pomoci. Z toho důvodu považují autorky sdělení za nezbytné zajistit průběžně informovanost lékařů primární péče nejen v oblasti diagnostiky a léčebné péče o tyto pacienty, ale také informace z oblasti aktuálně platné legislativy a zákonných ustanovení. Zvýšení informovanosti o uvedené problematice se jeví jako důležité i z toho důvodu, že legislativa podléhá změnám a aktualizacím a vzhledem k vytíženosti lékařů primární péče by si tyto informace měly najít cestu k lékaři, a to v aktuální a srozumitelné podobě.
Práce byla podpořena specifickým vysokoškolským výzkumným projektem IGA UP v Olomouci, č. LF_2013_021 (RVO 61989592).
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. Radmila Pastorková, Ph.D.
Ústav sociálního lékařství a veřejného zdravotnictví Univerzity Palackého Olomouc
Hněvotínská 3,
775 15 Olomouc
e-mail: radmila.pastorkova@upol.cz
Zdroje
1. Citrome L, Yeomans D. Do guidelines for severe mental illness promote physical health and well-being? J Psychopharmacol 2005; 19(6 Suppl): 102–109.
2. de Hert M, Cohen D, Bobes J, et al. Physical illness in patients with severe mental disorders. II. Barriers to care, monitoring and treatment guidelines, plus recommendations at the system and individual level. World Psychiatry 2011; 10(2): 138–151.
3. Dickerson FB, Brown CH, Daumit GL, et al. Health status of individuals with serious mental illness. Schizophr Bull 2006; 32(3): 584–589.
4. Faltus F, Janečková E, Anders M. Vývoj psychiatrické péče v ČR. Čes a slov Psychiat 2010; 106(6): 366–371.
5. Gordis I. Epidemiology. 2nd ed. Philadelphia: W. B. Saunders Company 2000.
6. Janssen EM, McGinty EE, Azrin ST, et al. Review of the evidence: prevalence of medical conditions in the United States population with serious mental illness. Gen Hosp Psychiatry 2015; 37(3): 199–222.
7. Juríčková L, Ivanová K, Filka J. Opatrovnictví osob s duševní poruchou. Praha: Grada Publishing 2014.
8. ČTK. Pardubické hejtmanství chce rozvíjet psychiatrickou péči v kraji. Zdravotnictví a medicína 16. 9. 2015 [online]. Dostupný z: http://zdravi.euro.cz/clanek/sestra/pardubicke-hejtmanstvi-chce-rozvijet-psychiatrickou-peci-v-kraji-479842?category=z-domova [cit. 2016-10-19].
9. Pastorková R, Juríčková L. Specifika přístupu zdravotní a posudkové péče u osob zbavených způsobilosti k právním úkonům. Prakt. Lék. 2014; 94 (4): 201–204.
10. OSN. Úmluva o právech osob se zdravotním postižením [online]. Dostupné z: http://www.mpsv.cz/files/clanky/10774/umluva_CJ_rev.pdf. [cit. 2017-01-18].
11. Slováková A, Španiel F, Bankovská Motlová L. Prognóza schizofrenie. Psychiatrie 2015; 19(3): 153–161.
12. Zákon č. 372/2011, Sb., o zdravotních službách, ve znění pozdějších předpisů, ze dne 6. listopadu 2011 [online]. Dostupné z: http://portal.gov.cz/app/zakony/zakon.jsp?page=0&fulltext=&nr=372~2F2011&part=&name=&rpp=15 [cit. 2016-10-19].
13. Zákon č. 89/2012, Sb., občanský zákoník, ve znění pozdějších předpisů, ze dne 6. listopadu 2012 [online]. Dostupné z: http://portal.gov.cz/app/zakony/zakon.jsp?page=0&fulltext=&nr=89~2F2012&part=&name=&rpp=15 [cit. 2016-10-19].
14. Zdraví 2020 – Národní strategie ochrany a podpory zdraví a prevence nemocí [online]. Dostupné z: http://www.mzcr.cz/verejne/dokumenty/zdravi-2020-narodni-strategie-ochrany-a-podpory-zdravi-a-prevence-nemoci_8690_3016_5.html [cit. 2016-10-19].
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek Recenze knihy
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2017 Číslo 2- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Zbrojní průkaz – přehled změn v posuzování zdravotní způsobilosti žadatelů
-
Zdravotní stav zaměstnanců v automobilovém průmyslu
– pilotní studie - Důvody hospitalizace u pacientů s diagnózou schizofrenie, poruchy schizotypální a poruchy s bludy
- Zdravotní stav cizinců registrovaných u praktických lékařů v Ostravě
- Použití optické koherentní tomografie v diagnostice a sledování pacientů s idiopatickou intrakraniální hypertenzí
- Změny ve výživě českých adolescentů vzhledem k jejich tělesné hmotnosti (HBSC 2002–2014)
- Praktická aplikace klinických kritérií pro uznání onemocnění bederní páteře z přetěžování za nemoc z povolání
-
Zvěřinu máme stále rádi
Prof. MUDr. Eduard Zvěřina, DrSc. – 80 let - Recenze knihy
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Zbrojní průkaz – přehled změn v posuzování zdravotní způsobilosti žadatelů
- Důvody hospitalizace u pacientů s diagnózou schizofrenie, poruchy schizotypální a poruchy s bludy
- Praktická aplikace klinických kritérií pro uznání onemocnění bederní páteře z přetěžování za nemoc z povolání
- Použití optické koherentní tomografie v diagnostice a sledování pacientů s idiopatickou intrakraniální hypertenzí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



