-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Mikrolitiáza varlete
Testicular microlithiasis
Testicular microlithiasis is a rarely occurring asymptomatic disorder that is thought to be associated with various benign and malignant urological diseases and genetic anomalies. The clinical significance of testicular microlithiasis is based on its possible association with testicular cancer and infertility. Regular self-examination of testicles every two months in men with simple testicular microlithiasis and urologic examination without delay in patients with abnormal palpable findings are recommended.
For patients with testicular microlithiasis and risk factors for testicular cancer- previous testicular cancer,
- known intratubular germ cell neoplasia,
- gonadal dysgenesis, or
- impaired fertility
- annual clinical examination,
- determination of testicular tumor markers,
- scrotal ultrasonography, and
- possibly testicular biopsy.
Key words:
testicular microlithiasis, testicular cancer, male infertility, follow-up.
Autoři: J. Heráček; V. Sobotka; M. Urban
Působiště autorů: Přednosta: doc. MUDr. Robert Grill, PhD. ; 3. lékařská fakulta a Fakultní nemocnice Královské Vinohrady ; Urologická klinika ; Univerzita Karlova v Praze
Vyšlo v časopise: Prakt. Lék. 2012; 92(3): 157-160
Kategorie: Z různých oborů
Souhrn
Testikulární mikrolitiáza je vzácněji se vyskytující bezpříznakové onemocnění, u kterého předpokládáme souvislost s různými nezhoubnými i zhoubnými urologickými nemocemi a genetickými anomáliemi. Klinický význam testikulární mikrolitiázy vychází z možné souvislosti s nádory varlete a neplodností.
Pacientům s prostou testikulární mikrolitiázou doporučujeme pravidelné samovyšetření varlat každé dva měsíce, v případě abnormálního hmatného nálezu pak bezodkladně vyhledat urologické vyšetření.
Pacientům s testikulární mikrolitiázou a rizikovými faktory vzniku testikulárního karcinomu- předchozí nádor varlete,
- známá intratubulární germinální neoplazie,
- gonadální dysgeneze, nebo
- porucha plodnosti
- ročního klinického vyšetření,
- stanovení markerů nádoru varlete,
- sonografie šourku, a eventuálně
- biopsie varlete.
Klíčová slova:
testikulární mikrolitiáza, nádor varlete, mužská neplodnost, sledování.Úvod
Testikulární mikrolitiáza (TM) je méně časté bezpříznakové onemocnění, které diagnostikujeme sonografickým vyšetřením šourku, častěji u pacientů s
- nádory varlete,
- intratubulární neoplazií zárodečných buněk varlete,
- poruchou plodnosti,
- torzí varlete,
- atrofií varlete,
- kryptorchismem,
- hypogonadismem,
- mužským pseudohermafroditismem,
- varikokélou,
- Klinefelterovým syndromem,
- pulmonární alveolární mikrolitiázou,
- neurofibromatózou,
- HIV infekcí, nebo
- non-hodgkinským lymfomem.
Historie
Priebe a Garret jako první popsali TM v roce 1970, když pozorovali oboustranné difúzní kalcifikace ve varlatech na rentgenovém snímku pánve čtyřletého chlapce (19). Doherty a kol. v roce 1987 poprvé využili při diagnostice TM sonografii v reálném čase (5).
Sonografie
Typický sonografický obraz TM zahrnuje hyperechogenní ložiska (mikrolity) o průměru 1 až 3 mm, která jsou uložena ve tkáni varlete. Ke stanovení diagnózy TM je třeba pět a více mikrolitů pro každou sonografickou rovinu (2). Mikrolity vykazují minimální či nulový akustický stín a jsou buď náhodně rozmístěny v celém varleti, nebo pouze v jeho určité části (obr. 1).
Obr. 1. Sonografický obraz mnohočetné mikrolitiázy varlete u 26letého muže 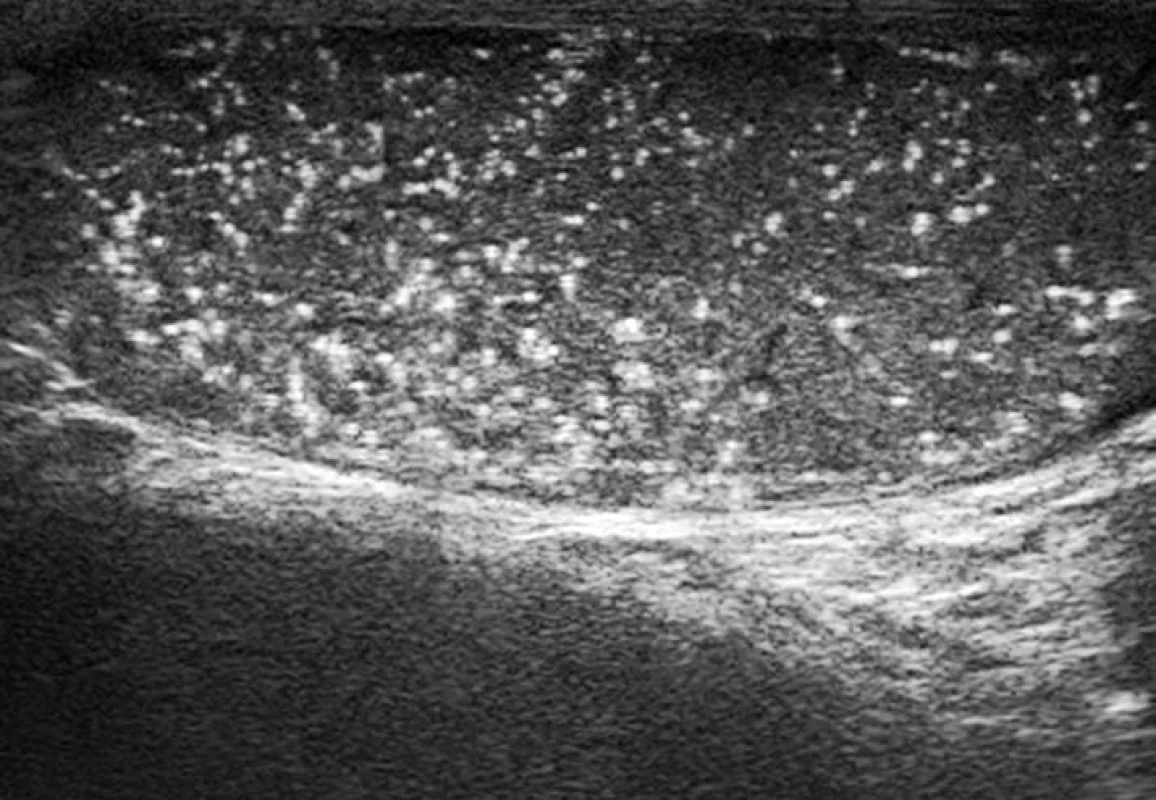
Příčiny
Přesné příčiny vzniku TM neznáme. Předpokládáme, že tyto kalcifikované útvary varlete vznikají z odumřelých intratubulárních buněk na základě neschopnosti Sertoliho buněk tyto zbytky fagocytovat (16). Ramanova spektroskopie prokázala, že mikrolity jsou uloženy uvnitř semenotvorných kanálků a tvořeny především hydroxyapatitem (11).
Výskyt
Rutinní využití vysokofrekvenčních sond sonografických přístrojů umožňuje diagnostikovat TM v současné době stále častěji. S přenosovými frekvencemi 7–13 MHz můžeme sonografickým vyšetřením šourku identifikovat struktury menší než 1 mm a získat tak přesný obraz tkáně varlete a vyšší záchyt abnormalit šourku.
Výskyt TM ve studiích vykazuje široké rozpětí. To lze vysvětlit rozdíly ve výběru mužů pro tyto studie. Např. u zdravých mužů se výskyt TM pohybuje mezi 1,5–5,6 %, ve srovnání s 0,6–20,0 % u mužů s poruchou plodnosti a 16,9–48,3 % u mužů s nádory varlete.
U populace s abnormalitami šourku uvádějí odborné publikace variabilitu výskytu od 0,6 do 4,1 %. Cast a kol. vyhodnotili sonografické nálezy šourku u 4 892 pacientů a zjistili výskyt TM u 0,68 % pacientů (3). Middleton a kol. prošetřili data ze sonografií provedených u 1 079 pacientů a stanovili výskyt TM na 3,7 % (14). Je zajímavé, že 14,4 % pacientů mělo pouze několik mikrolitů, avšak méně než 5 na pole sonografického obrazu, požadovaných k diagnóze TM.
Casteren a kol. zjistili v metaanalýze TM u 139 z 5 899 neplodných mužů, z čehož vyplývá výskyt 2,4 % (4). V retrospektivním přehledu 1 710 sonografií šourku uvedli Höbarth a kol. 11 případů TM (0,6 %) v populaci vyšetřované pro varikokélu, hypogonadismus a epididymální cysty (8). V retrospektivní studii 1 100 sonografických vyšetření u pacientů s neplodností, bolestí či hmatným útvarem v šourku, kterou provedli Ganem a kol., uvedli výskyt TM 2 % (6).
U pacientů v těchto a dalších studiích byla TM zjištěna náhodně při sonografii prováděné z různých důvodů, jako jsou např.
- bolesti nebo hmatný útvar v šourku,
- zvětšení šourku,
- anamnéza nádoru varlete, nebo
- porucha plodnosti.
Pro vyloučení selekčního zkreslení provedli Peterson a kol. v Madigan Army Medical Center skríningovou sonografii u 1 504 zdravých bezpříznakových záložních důstojníků a uvedli výskyt TM 5,6 %.
Etnicky zaznamenali výskyt 4,0 % u bělochů, 14,4 % u afroameričanů, 8,5 % u hispánců a 5,6 % u asiatů (18). Je zajímavé, že tato studie zaznamenala vyšší výskyt TM u afroameričanů než u bělochů, i když u afroameričanů pozorujeme nižší výskyt nádorů varlete. Nejnovější údaje uvádějí Serter a kol., kteří po skríningu 2 179 pacientů stanovili výskyt TM v bezpříznakové populaci 2,4 % (23).
Srovnání většiny studií je obtížné zejména proto, že používají sonografické sondy s různým rozlišením a také proto, že sledované populace pacientů se velmi liší. TM je v těchto studiích diagnostikována nejčastěji na základě abnormálního hmatného nálezu v šourku s podezřením na nádor varlete. Navíc se většinou jedná o studie retrospektivní. Určit přesně výskyt TM je tedy obtížné a závisí zejména na vyšetřované populaci. K vyššímu záchytu TM přispívá rutinní ambulantní používání vysokofrekvenčních sonografických sond, které umožňují vyšší prostorové rozlišení varlete, a tím i vyšší výtěžnost vyšetření, a také lepší poznání této entity mezi urology a radiology.
Histopatologický nález
Morfologicky se mikrolit skládá z degenerovaných intratubulárních buněk, které vytvářejí zvápenatělé tělísko. Toto tělísko obaluje několik soustředných vrstev:
Vnější vrstva se skládá ze zbytků cytoplasmy s vezikulami, degenerovanými mitochondriemi a kolagenovými vlákny.
Střední vrstva obsahuje shluky kolagenových vláken.
Vnitřní vrstvu tvoří několik lamel (27). Prozatím však nebyl podrobně popsán morfologický vývoj TM, takže původ a přesný mechanismus vývoje TM zůstává neobjasněn.
Renshaw popsal dvě různé histopatologické formy mikrolitů (21). Nejčastějším typem jsou vrstvené kalcifikace. Vyskytují se často v kryptorchidních varlatech, ale také v normálních varlatech, společně s testikulárními malignitami (čistými seminomy, embryonálními karcinomy a smíšenými nádory ze zárodečných buněk).
Druhý typ TM je složen z hematoxylinových tělísek, která jsou vzácným nálezem při zhoubných nádorech varlete.
Nádory varlete
Souvislost TM s nádory varlete je v literatuře dostatečně dokumentována. Jako první se o ní zmínili roku 1982 Ikinger a kol. při vyšetřování operačních vzorků tkáně varlat u 92 pacientů s maligním (43 vzorků) a s nemaligním (49 vzorků) onemocněním varlete. Mikrolity zjistili ve 32 (74 %) nádorových vzorcích, ale pouze u 8 (16 %) benigních vzorků (9).
Höbarth a kol. zjistili nádor varlete současně s TM ve 44 % ze 42 případů TM (8). Při hodnocení křížové retrospektivní studie Backus a kol. objevili ve 42 případech, kdy se TM vyskytovala současně s abnormalitami šourku, že 40 % pacientů se sonograficky diagnostikovanou TM má i nádor varlete (2). V obsáhlejší skupině Otite a kol. vyhodnotili záznamy 3 026 pacientů, kteří podstoupili sonografické vyšetření šourku. U 30 % pacientů s TM diagnostikovali testikulární nádor (17).
Song a kol. prozkoumali záznamy 1 088 pacientů, kteří podstoupili sonografii šourku. Ve skupině dětí v této studii nalezli TM u 6 % pacientů s testikulární malignitou a u 5,8 % pacientů bez nádoru. Ve skupině dospělých byl výskyt TM 11,6 % u pacientů s testikulárním karcinomem a 3,3 % u mužů bez nádoru varlete (25).
Vzhledem k tomu, že většina publikovaných studií byla svou podstatou retrospektivní, provedla řada autorů následně prospektivní sledování pacientů s TM. I když v mnoha publikovaných studiích byl u mužů zjištěn následný vývoj testikulárního karcinomu po předchozí diagnóze TM (12, 13, 17), nebyl dosud vzhledem k řadě nedostatků těchto prací vztah mezi TM a testikulárním karcinomem zcela vysvětlen.
Většina prospektivních studií, které uvádějí následný výskyt nádorů varlete, byla provedena u relativně malých skupin s méně než 40 pacienty a s krátkou dobou sledování (většinou kratší než 4 roky). Důležitější však je, že pečlivá analýza studií, které nalezli následný vývoj nádorů u pacientů s TM, zjistila u většiny pacientů další rizikové faktory pro vývoj testikulárních nádorů jako např.:
- kryptorchismus,
- atrofii varlete, či
- předchozí kontralaterální testikulární nádor.
Neplodnost
Teoreticky lze sníženou plodnost u pacientů s TM očekávat, protože 30 až 60 % jejich semenotvorných kanálků varlete mohou blokovat intratubulární kalcifikace, které jsou patogenetickým podkladem TM. Někteří autoři uvádějí u neplodných mužů s TM abnormální parametry ve vyšetření ejakulátu (1), jiní nenalezli významné rozdíly mezi neplodnými muži s či bez TM (22). Yee a kol. ve skupině mužů s poruchou plodnosti stanovili výskyt TM 16,6 % (10/60), což odpovídá v současné době uváděnému rozmezí 0,8 až 20 % a potvrzuje významný současný výskyt TM a neplodnosti. U neplodných mužů s či bez TM však nezjistili žádné významné rozdíly v počtu, pohyblivosti či tvaru spermií (28). Jabobsen a kol. nalezli u neplodných pacientů s TM významně sníženou pohyblivost spermií (10). Thomas a kol. uvedli, že pacienti s nízkým počtem intratestikulárních kalcifikací mají obvykle lepší výsledky spermiogramu co do počtu a pohyblivosti spermií než pacienti s četnými kalcifikacemi. Je tedy možné, že existuje vztah mezi počtem kalcifikací a zhoršenou kvalitou ejakulátu (26).
Sakamoto a kol. uvádějí podobné výsledky spermiogramů jako předchozí studie a naopak docházejí k závěru, že stupeň poruchy plodnosti u pacientů s TM je variabilní a příčinou jejího vzniku může být testikulární dysgeneze či současně jiný patologický nález v šourku (22).
Kromě nepříznivého vlivu na kvalitu spermií může TM představovat i rizikový faktor pro vývoj testikulárního nádoru. Gouveia Brazao a kol. prokázali ve studii 263 mužů s poruchou plodnosti karcinom in situ (CIS) u 20 % neplodných mužů s oboustrannou TM, ve srovnání s 1 % v neplodné populaci mužů bez TM (7). Pacienti s TM a současně s neplodností by mohli čelit dvěma rizikovým faktorům vývoje testikulárního nádoru. Skakkebaek a kol. interpretovali toto zvýšené riziko vývoje malignity jako tzv. syndrom testikulární dysgeneze a doporučují, aby u mužů s TM a dalšími kritérii pro testikulární dysgenezi, jako např. retence nebo atrofie varlete, nízký počet spermií či nehomogenní sonografický obraz varlete, bylo vyšetřeno riziko výskytu CIS (24).
Mezi TM, nádorem varlete a neplodností je tedy zřejmá souvislost, a proto doporučujeme věnovat zvláštní pozornost pacientům s TM, u kterých se již projevují významné rizikové faktory pro vývoj testikulárního nádoru, jako např. neplodnost či kryptorchismus, a to zejména u nálezů oboustranné mnohočetné TM.
Doporučení pro praxi
Základní vyšetření a sledování pacientů s TM shrnuje tabulka 1. Muži s TM by měli být pečlivě informováni o rutinním provádění samovyšetření varlat a při první známce abnormálního palpačního nálezu co nejdříve navštívit svého urologa. Sledování pacientů s TM bez rizikových faktorů není nutné. Aktivní sledování v podobě ročního klinického vyšetření, stanovení markerů nádoru varlete, sonografie šourku a eventuálně biopsie varlete doporučujeme u mužů s TM a rizikem vzniku testikulárního karcinomu:
- předchozí nádor varlete,
- známá intratubulární germinální neoplazie,
- gonadální dysgeneze,
- porucha plodnosti apod. (15, 20).
Tab. 1. Doporučené postupy vyšetření a sledování pacientů s testikulární mikrolitiázou 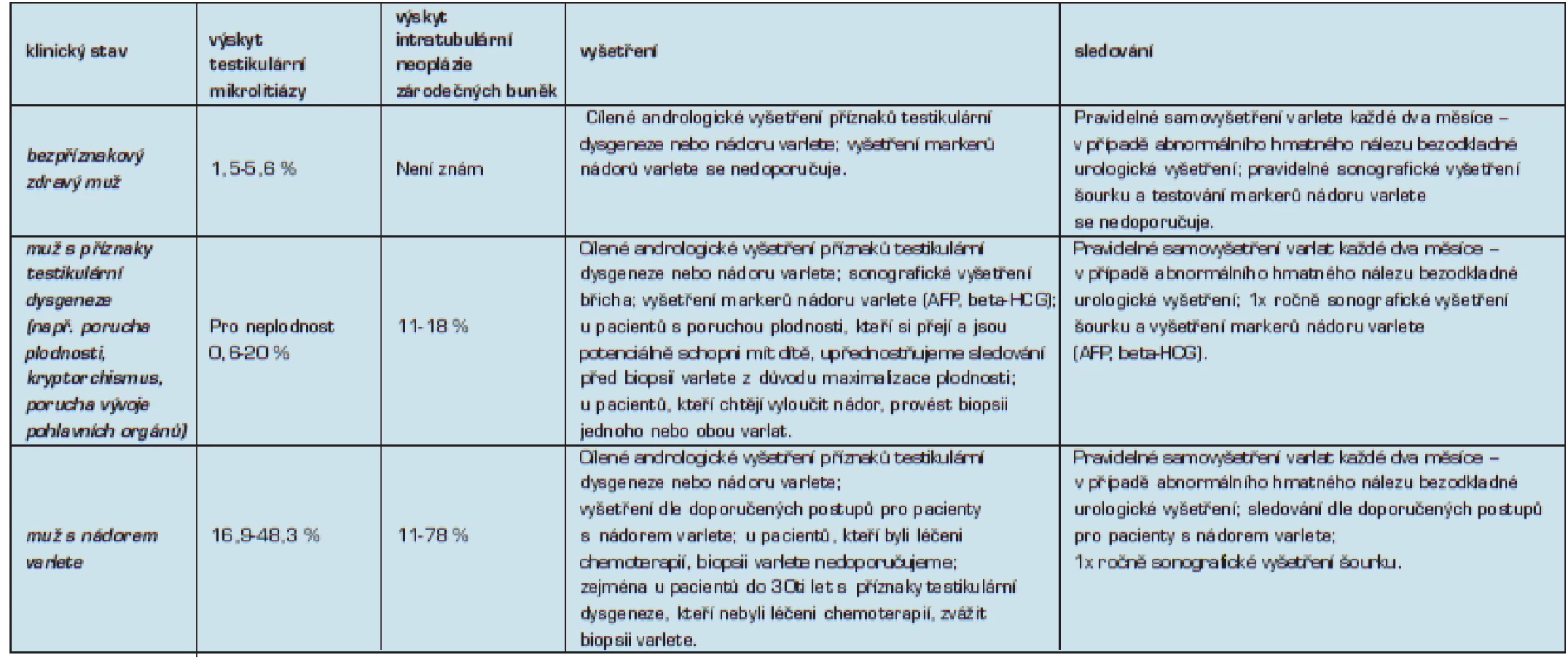
Legenda: AFP – alfa-1-fetoprotein; beta-HCG – lidský choriový gonadotropin Závěr
TM je vzácněji se vyskytující bezpříznakové onemocnění, u kterého předpokládáme souvislost s různými nezhoubnými i zhoubnými urologickými nemocemi a genetickými anomáliemi. Klinický význam TM vychází z možné souvislosti s nádory varlete a neplodností. Pravidelné samovyšetřování varlat u mužů s prostou TM a urologická dispenzarizace pacientů s TM a přidruženými rizikovými faktory jsou nutné.
Poděkování
Práce vznikla za podpory grantového projektu č. NS9967 Interní grantové agentury Ministerstva zdravotnictví České republiky. Projekt byl schválen Etickou komisí 3. lékařské fakulty Univerzity Karlovy v Praze.
doc. MUDr. Jiří Heráček, PhD., MBA
3. lékařská fakulta UK a FNKV
Urologická klinika
Ruská 87
100 00 Praha 10
E-mail: jiri.heracek@lf3.cuni.cz
Zdroje
1. Aizenstein, R.I., DiDomenico, D., Wilbur, A.C., O’Neil, H.K. Testicular microlithiasis: association with male infertility. J. Clin. Ultrasound. 1998, 26, p. 195-198.
2. Backus, M.L., Mack, L.A., Middleton, W.D. et al. Testicular microlithiasis: imaging appearances and pathologic correlation. Radiology 1994, 192, p. 781-785.
3. Cast, J.E., Nelson, W.M., Early, A.S. et al. Testicular microlithiasis: prevalence and tumor risk in a population referred for scrotal sonography. AJR 2000, 175, p. 1703-1706.
4. van Casteren, N.J., Looijenga, L.H.J., Dohle, J.R. Testicular microlithiasis and carcinoma in situ overview. Int. J. Androl. 2009, 32, p. 279-287.
5. Doherty, F.J., Mullins, T.L., Sant, G.R. et al. Testicular microlithiasis. A unique sonographic appearance. J. Ultrasound. Med. 1987, 6, p. 389-392.
6. Ganem, J.P., Workman, K.R., Shaban, S.F. Testicular microlithiasis is associated with testicular pathology. Urology 1999, 53, p. 209-213.
7. de Gouveia Brazao, C.A., Pierik, F.H., Oosterhuis, J.W. et al. Bilateral testicular microlithiasis predicts the presence of the precursor of testicular germ cell tumors in subfertile men. J. Urol. 2004, 171, p. 158-160.
8. Höbarth, K., Susani, M., Szabo, N. et al. Incidence of testicular microlithiasis. Urology 1992, 40, p. 464-467.
9. Ikinger, U., Wurster, K., Terwey, B., Mohring, K. Microcalcifications in testicular malignancy: diagnostic tool in occult tumor? Urology 1982, 19, p. 525-528.
10. Jacobsen, R., Bostofte, E., Engholm, G. et al. Risk of testicular cancer in men with abnormal semen characteristics: cohort study. BMJ 2000, 321, p. 789-792.
11. de Jong, J., Stoop, H., Dohle, G.R. et al. Diagnostic value of OCT3⁄4 for pre-invasive and invasive testicular germ cell tumours. J. Pathol. 2004, 206, p. 242-249.
12. Kocaoğlu, M., Bozlar, U., Bulakbaşi, N. et al. Testicular microlithiasis in pediatric age group: ultrasonography findings and literature review. Diagn. Interv. Radiol. 2005, 11, p. 60-65.
13. Konstantinos, S., Alevizos, A., Anargiros, M. et al. Association between testicular microlithiasis, testicular cancer, cryptorchidism and history of ascending testis. Int. Braz. J. Urol. 2006, 32, p. 434-438.
14. Middleton, W.D., Teefey, S.A., Santillan, C.S. Testicular microlithiasis: prospective analysis of prevalence and associated tumor. Radiology 2002, 224, p. 425-428.
15. Miller, F.N., Sidhu, P.S. Does testicular microlithiasis matter? A review. Clin. Radiol 2002, 57, p. 883-890.
16. Nakagawa, A., Shiratsuchi, A., Tsuda, K., Nakanishi, Y. In vivo analysis of phagocytosis of apoptotic cells by testicular sertoli cells. Mol. Reprod. Dev. 2005, 71, p. 166-177.
17. Otite, U., Webb, J.A., Oliver, R.T. et al. Testicular microlithiasis: is it a benign condition with malignant potential? Eur. Urol. 2001, 40, p. 538-542.
18. Peterson, A.C., Bauman, J.M., Light, D.E. et al. The prevalence of testicular microlithiasis in an asymptomatic population of men 18 to 35 years old. J. Urol. 2001, 166, p. 2061-2064.
19. Priebe, C.J. Jr, Garret, R. Testicular calcification in a 4-year-old boy. Pediatrics 1970, 46, p. 785-788.
20. Rashid, H., Cos, L., Weinberg, E., Messing, E.M. Testicular microlithiasis: a review and its association with testicular cancer. Urol. Oncol. 2004, 22, p. 285-289.
21. Renshaw, A.A. Testicular calcifications: incidence, histology and proposed pathological criteria for testicular microlithiasis. J. Urol. 1998, 160, p. 1625-1628.
22. Sakamoto, H., Shichizyou, T., Saito, K. et al. Testicular microlithiasis identified ultrasonographically in Japanese adult patients: prevalence and associated conditions. Urology 2006, 68, p. 636-641.
23. Serter, S., Gümüş, B., Unlü, M. et al. Prevalence of testicular microlithiasis in an asymptomatic population. Scand. J. Urol. Nephrol. 2006, 40, p. 212-214.
24. Skakkebaek, N.E., Holm, M., Hoei-Hansen, C. et al. Association between testicular dysgenesis syndrome (tds) and testicular neoplasia: evidence from 20 adult patients with signs of maldevelopment of the testis. APMIS 2003, 111, p. 1-9.
25. Song, G., Park, J., Kim, K.S. The clinical significance of pediatric testicular microlithiasis in relation to testicular tumors. Korean J. Urol. 2009, 50, p. 57-60.
26. Thomas, K., Wood, S.J., Thompson, A.J. et al. The incidence and significance of testicular microlithiasis in a subfertile population. Br. J. Radiol. 2000, 73, p. 494-497.
27. Vegni-Talluri, M., Bigliardi, E., Vanni, M.G. et al. Testicular microliths: their origin and structure. J. Urol. 1980, 124, p. 105-107.
28. Yee, W.S., Kim, Y.S., Kim, S.J. et al. Testicular microlithiasis: Prevalence and clinical significance in a population referred for scrotal ultrasonography. Korean J. Urol, 2011, 52, p. 172-177.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2012 Číslo 3- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- S MUDr. Štěpánem Budkou o rizicích obezity pro fertilitu ze všech úhlů pohledu
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Základy kognitivní, afektivní a sociální neurovědy: XV. Morální rozhodování
- Medicína na hlubokém webu
- Vliv stárnutí na kognitivní funkce a možnosti hodnocení v terénní praxi
- Ze života odborných společností ČLS JEP
- EKG zmeny pri endoskopických výkonoch na hornej časti gastrointestinálneho traktu
- Ošetřovatelské intervence v domácí péči
- Ze života odborných společností ČLS JEP
- Postoje všeobecných praktických lékařů k podpoře pohybové aktivity
- Mikrolitiáza varlete
- Praktický lékař a rehabilitace
- Možnosti léčby sexuálních dysfunkcí u pacientů schronickým onemocněním ledvin
- Naše zkušenosti s endovenózní léčbou varixů dolních končetin
- Relaxační techniky: co uvolnit a proč?
- Suicidium při hospitalizaci: Právní úvaha u tří případů
- Sto deset let od narození zakladatele pracovního lékařství v českých zemích profesora MUDr. Jaroslava Teisingera, DrSc. (1902–1985)
- J. E. Purkyně a pařížská Académie des Sciences
- Miniportréty slavných českých lékařů: Apetaur Josef, jeden ze zakladatelů české dětské psychiatrie
- Zdraví a přírodní podmínky: Medicína a geologie
- České lázně – tradiční léčba s dlouhodobým efektem
- Jubilea
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Mikrolitiáza varlete
- Ošetřovatelské intervence v domácí péči
- Vliv stárnutí na kognitivní funkce a možnosti hodnocení v terénní praxi
- Jubilea
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



