-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaPrognostické faktory chronického středoušního zánětu 1. část - předoperační faktory
Prognostic Factors of Chronic Otitis Part 1 - Preoperative Factors
The autors present a retrospective study of 155 patients, surgically treated for chronic otitis in the years 1996 to 2004 at the Clinic of Otolaryngology and of Head and Neck Surgery in Pardubice. A statistical analysis was performed according to individual observed preoperative factors (sex, presence of cholesteatoma, type of otitis, perforation of eardrum, condition of middle ear ossicles, granulation in middle ear cavity, effusion from ear before the operation, preceding surgery in the area of ear, and smoking) was performed with respect to the state of hearing before and after the operation.
According to the evaluation of hearing before and after the operation the very important preoperative negative prognostic factors include presence of cholesteatoma, perforation of eardrum, affected middle car ossicles and preceding type of operation. The less significant negative factors include smoking and type of otitis. The prognostic factors without significance include sex, presence of granulation in middle ear cavity and effusion from ear before the operation.Key words:
chronic otitis, hearing threshold, cholesteatoma, eardrum perforation, middle ear ossicles, effusion from ear, smoking, statistical, prognostic factors.
Autoři: Viktor Chrobok 1
; A. Pellant 1,2; M. Meloun 3; K. Pokorný 1; E. Šimáková 4
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku, Pardubická krajská nemocnice, a. s. 1; Fakulta zdravotnických studií, Univerzita Pardubice, přednosta prof. MUDr. A. Pellant, DrSc. Katedra analytické chemie, Fakulta chemickotechnologická, Univerzita Pardubice 2; přednosta prof. Ing. K. Vytřas, DrSc. Fingerlandův ústav patologie LF UK a FN, Hradec Králové 3; přednosta prof. MUDr. A. Ryška, Ph. D. 4
Vyšlo v časopise: Otorinolaryngol Foniatr, 56, 2007, No. 4, pp. 195-207.
Kategorie: Původní práce
Souhrn
Autoři předkládají retrospektivní studii 155 nemocných, chirurgicky léčených pro chronický středoušní zánět v letech 1996 až 2004 na Klinice otorinolaryngologie a chirurgie hlavy krku v Pardubicích. Podle jednotlivých sledovaných předoperačních faktorů (pohlaví, přítomnost cholesteatomu, typ středoušního zánětu, perforace bubínku, stav středoušních kůstek, granulace ve středoušní dutině, výtok z ucha před operací, předešlý chirurgický výkon v oblasti ucha a kouření) byla provedena statistická analýza vzhledem ke stavu sluchu před a po operaci.
Podle hodnocení sluchu před a po operaci patří mezi velmi významné předoperační negativní prognostické faktory přítomnost cholesteatomu, přítomnost perforace bubínku, postižení středoušních kůstek a předešlý typ operace. Méně významnými negativními faktory jsou pak kouření a typ chronického středoušního zánětu. Mezi nevýznamné prognostické faktory patří pohlaví, přítomnost granulací ve středoušní dutině a sekrece z ucha před operací.Klíčová slova:
chronický středoušní zánět, práh sluchu, cholesteatom, perforace bubínku, středoušní kůstky, výtok z ucha, kouření, statistika, prognostické faktory.ÚVOD
Chronické hnisavé středoušní záněty jsou podle lokalizace zánětu a perforace bubínku děleny na mezotympanální, mezoepitympanální a epitympanální.
Cílem naší studie je vyhodnotit otologické (výtok z ucha, přítomnost cholesteatomu, perforace bubínku, stav středoušních kůstek) a neotologické znaky (pohlaví, věk, kouření) charakterizující stav nemocného s chronickým středoušním zánětem před operací. Dále jsou sledovány znaky vztahující se k vlastní chirurgické léčbě (typ operace, typ tympanoplastiky), časný a dlouhodobý stav ucha po operaci (sekrece z ucha, komplikace) vždy ve vztahu ke stavu sluchu před a po operaci. Vzhledem k většímu počtu sledovaných dat je retrospektivní studie rozdělena na tři vzájemně navazující sdělení, která hodnotí zvlášť faktory předoperační, peroperační a pooperační.
METODIKA
Při retrospektivním hodnocení dat získaných ze zdravotnické dokumentace (chorobopis, operační protokol, ambulantní karta) byly sledované znaky rozděleny do následujících skupin:
- skupina znaků hodnotící stav ucha před operací,
- skupina znaků hodnotící způsob chirurgické léčby,
- skupina znaků hodnotící stav po operaci,
- vyšetření sluchu tónovou audiometrií před operací – vzdušné a kostní vedení na frekvenci 0,5, 1, 2, 3, 4 kHz,
- vyšetření sluchu tónovou audiometrií po operaci – vzdušné a kostní vedení na frekvenci 0,5, 1, 2, 3, 4 kHz.
ad 1. Skupina znaků hodnotící stav ucha před operací
Výběr uvedených znaků vychází z práce Becvarovského a Kartushe (4), kteří hodnotili problematiku rizikových faktorů chronického hnisavého středoušního zánětu pomocí MER indexu (MERI=middle ear risk index).
Kromě základních charakteristik, jako pohlaví a věk v době operace, byly dále sledovány znaky a faktory, které by mohly ovlivnit další průběh zánětu či jeho hojení: chronický středoušní zánět bez nebo s cholesteatomem, typ středoušního zánětu (epitympanální, mezotympanální, mezoepitympanální, cholesteatom za celistvým bubínkem nebo neznámá lokalizace cholesteatomu), perforace bubínku (ano, ne), stav středoušních kůstek (přítomny, nepřítomnost či defekt kovadlinky, kovadlinky a třmínku, kladívka a kovadlinky, všech středoušních kůstek), granulace ve středoušní dutině (nepřítomny, přítomny), výtok z ucha před operací (není, občas, trvale, trvalý výtok s rozštěpem patra), předešlý chirurgický výkon v oblasti ucha (žádný, operace jiného typu, revizní operace pro stejnou diagnózu) a kouření (kuřák, nekuřák).
ad 2. Skupina znaků hodnotící způsob chirurgické léčby
Mezi hodnocené znaky patřily: typ operace (mastoidektomie, atikoantrotomie, radikální konzervativní operace, klasická radikální operace, revize po radikální operaci, resekce nebo vypodložení retrakční kapsy chrupavkou), tympanoplastika (neprovedena, myringoplastika, PORP, TORP, myringostapedopexe, ekranizace, kombinace), rekonstrukce zadní stěny zvukovodu (neprovedena, provedena, antromastoidektomie, canal wall up mastoidektomie), plastika zvukovodu (neprovedena, Stacke 1, Stacke 2, trojlaloková, jiná), meatoplastika (ano, ne), resekce mastoidního výběžku (ano, ne), obliterace trepanační dutiny (neprovedena, provedena svalem, chrupavkou, kostí, fascií, tukem, kombinací chrupavky a svalu, kombinací kosti a svalu). Rozbor a hodnocení peroperačních sledovaných znaků je uveden v publikaci Prognostické faktory chronického středoušního zánětu - 2. část.
ad 3. Skupina znaků hodnotící stav po operaci
Sledovány byly znaky: časná porucha hojení po operaci (nepřítomna, méně závažná – protrahovaná sekrece, granulace, stenóza zvukovodu, závažná – hnisání, dehiscence rány, retroaurikulární píštěl, foetor), stav trepanační dutiny v dlouhodobém sledování (klidná, sekrece), přítomnost granulací v trepanační dutině v dlouhodobém sledování (klidná dutina, granulace), následky po operaci (zhoršení vzdušného vedení - součet poklesu prahů na všech sledovaných frekvencích vzdušného vedení je větší než 40 dB, zhoršení kostního vedení - součet poklesu prahů na všech sledovaných frekvencích kostního vedení je větší než 40 dB, závratě, paréza n. VII.), doba sledování (roky). Rozbor a hodnocení pooperačních sledovaných znaků je uveden v publikaci Prognostické faktory chronického středoušního zánětu - 3. část.
STATISTICKÁ ANALÝZA (14)
Byla provedena statistická analýza vektoru středních hodnot testováním nulové hypotézy proti alternativní hypotéze. Testačním kritériem byla Hotellingova T2statistika, kterou lze použít při testování shody dvou vícerozměrných středních hodnot. Za statisticky významné byly považovány takové hodnoty vypočtené hladiny významnosti p, které byly nižší než zadaná hladina významnosti α< 0,05.
CÍL PRÁCE
Porovnat a statisticky zhodnotit stav sluchu před a po operaci podle jednotlivých sledovaných znaků, které charakterizují chronický středoušní zánět před operací.
SOUBOR NEMOCNÝCH
Od července 1996 do prosince 2004 bylo na Klinice otorinolaryngologie a chirurgie hlavy a krku Pardubické krajské nemocnice chirurgicky léčeno celkem 266 nemocných s chronickým středoušním zánětem, u kterých bylo provedeno 310 chirurgických výkonů na spánkové kosti. Kompletní data byla získána od 155 nemocných (90 mužů a 65 žen), kteří jsou předmětem dalšího zpracování. Průměrná doba sledování po operaci byla 3,3 roku (od 1 do 9,5 roku).
Z chirurgických výkonů byla provedena dvakrát mastoidektomie (pozn. - nemocní s akutní mastoiditidou nejsou zahrnuti ve sledovaném souboru), atikoantrotomie 51krát, radikální konzervativní operace 62krát, klasická radikální operace 5krát, revize po radikální operaci 24krát a resekce či vypodložení retrakční kapsy chrupavkou 11krát.
VÝSLEDKY
1. Průměrné sluchové prahy celého souboru a věkové rozložení
Průměrná audiometrická křivka vzdušného i kostního vedení celého souboru 155 nemocných je uvedena v grafu 1a, 1b. Křivka vzdušného vedení se po operaci nezměnila na frekvencích 0.5, 1 a 2 kHz, ve vysokých frekvencích byl zjištěn pokles vzdušného vedení o 4 dB na frekvenci 3 kHz a o 6 dB na 4 kHz (tab. 1a). K poklesu kostního vedení došlo v rozsahu 2 až 4 dB na všech frekvencích (tab. 1b).
Graf 1a. Vzdušné vedení před (vlevo) a po (vpravo) operaci celého souboru. 
Graf 1b. Kostní vedení před a po operaci celého souboru. 
Tab. 1. a. Statistická významnost změn vzdušného vedení před a po operaci celého souboru. b. Statistická významnost změn kostního vedení před a po operaci celého souboru 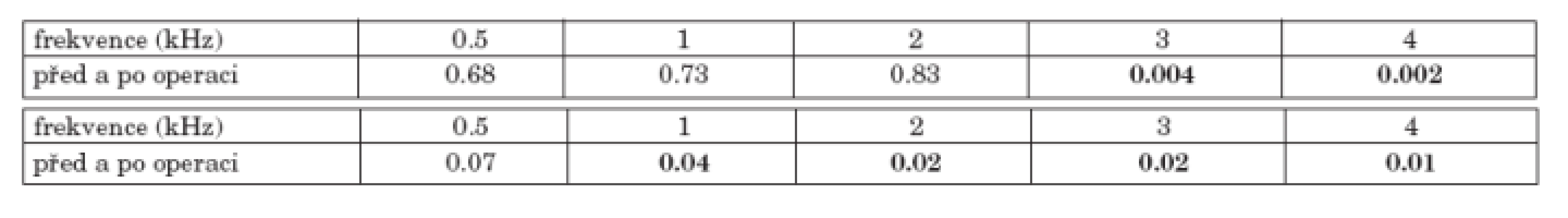
Pozn.: tučně jsou označeny statisticky významné hodnoty s vypočtenou hladinou významnosti p<0,05. Věkové rozložení souboru uvedené v grafu 1c demonstruje převahu nemocných v prvních dvou dekádách věku. Nebyly zjištěny rozdíly v poměru žen a mužů v jednotlivých věkových skupinách.
Graf 1c. Rozložení souboru nemocných podle věku. 
2. Sluchové prahy mužů a žen
Průměrná audiometrická křivka vzdušného a kostního vedení před a po operaci (graf 2a, graf 2b) se významně nelišila při srovnání skupiny 90 mužů a 65 žen. Nebyl též zjištěn rozdíl audiometrických křivek před a po operaci, zvlášť ve skupině mužů ani ve skupině žen (tab. 2).
Graf 2a. Vzdušné vedení před a po operaci mužů a žen. 
Graf 2b. Kostní vedení před a po operaci mužů a žen. 
Tab. 2. Statistická významnost změn vzdušného vedení před a po operaci mužů a žen. 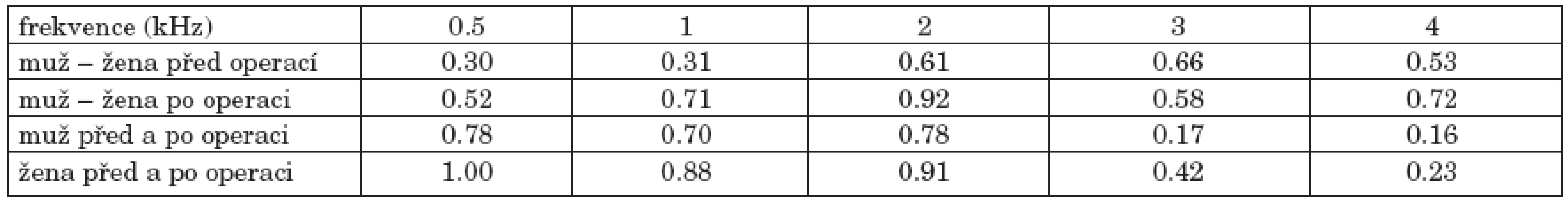
3. Sluchové prahy kuřáků a nekuřáků
V souboru bylo 118 nekuřáků a 37 kuřáků; při srovnání audiometrických křivek byla větší nedoslýchavost u skupiny kuřáků (graf 3a). Mezi kuřáky a nekuřáky byl potvrzen statisticky významný rozdíl prahu sluchu po operaci na frekvencích 3 kHz a 4 kHz (tab. 3).
Graf 3a. Vzdušné vedení před a po operaci kuřáků a nekuřáků. 
Tab. 3. Statistická významnost změn vzdušného vedení před a po operaci kuřáků a nekuřáků. 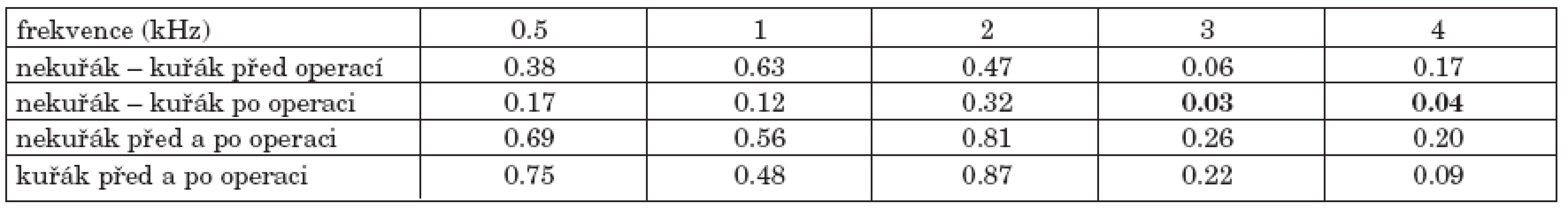
U kostního vedení nebyl zjištěn významný rozdíl mezi kuřáky a nekuřáky, ani při srovnání před a pooperačního sluchu v jednotlivých skupinách (graf 3b). Průměrné kostní vedení v obou skupinách většinou pokleslo, především ve vysokých frekvencích, o 2 až 5 dB.
Graf 3b. Kostní vedení před a po operaci kuřáků a nekuřáků. 
4. Sluchové prahy nemocných podle přítomnosti cholesteatomu
Průměrné vzdušné i kostní vedení u 98 nemocných s chronickým středoušním zánětem s cholesteatomem bylo horší než u 57 nemocných s chronickým středoušním zánětem bez cholesteatomu (graf 4a, graf 4b). Rozdíly se pohybovaly kolem 10 dB a byly statisticky významné (tab. 4a). Po operaci se zlepšil sluchový práh ve skupině nemocných bez cholesteatomu na frekvencích 0,5, 1 a 2 kHz o 1 až 2 dB, naopak došlo k mírnému poklesu vzdušného vedení o 1 až 2 dB na frekvencích 3 a 4 kHz. U nemocných s cholesteatomem se vzdušné vedení snížilo na všech frekvencích, především však na frekvenci 4 kHz o 8 dB. Kostní vedení kleslo v obou skupinách na všech frekvencích, především ve vysokých frekvencích u nemocných s cholesteatomem, o 3 až 4 dB (tab. 4b).
Graf 4a. Vzdušné vedení před a po operaci podle přítomnosti cholesteatomu. 
Graf 4b. Kostní vedení před a po operaci podle přítomnosti cholesteatomu 
Tab. 4. a. Statistická významnost změn vzdušného vedení před a po operaci nemocných bez a s cholesteatomem. b. Statistická významnost změn kostního vedení před a po operaci nemocných bez a s cholesteatomem. 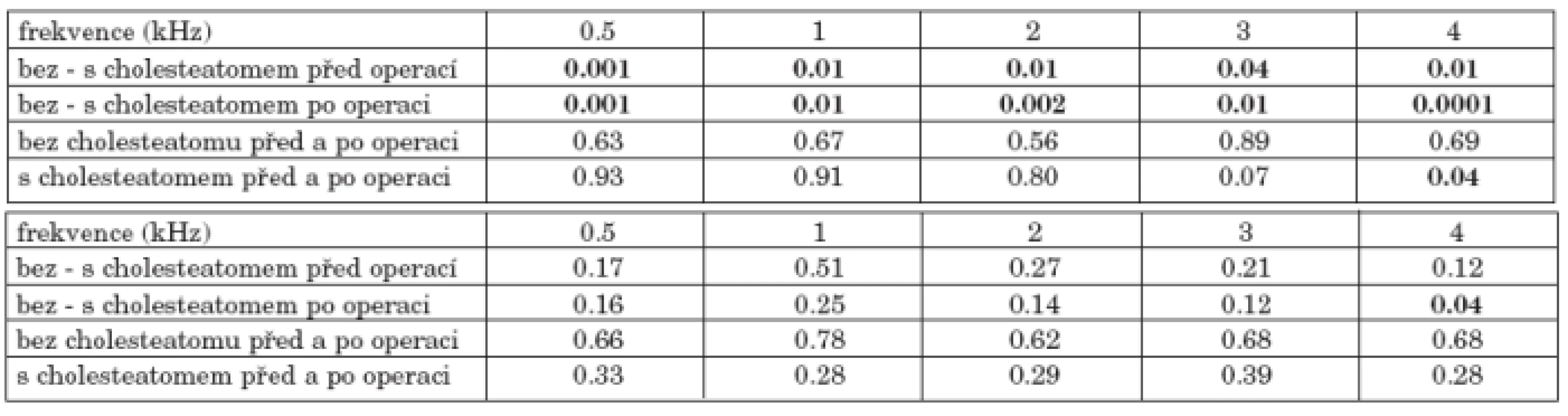
5. Sluchové prahy nemocných podle typu středoušního zánětu (epitympanální, mezotympanální, mezoepitympanální, revizní operace, cholesteatom za celistvým bubínkem)
U 34 nemocných s chronickým středoušním mezotympanálním zánětem byla přítomna nejmenší nedoslýchavost a po operaci došlo ještě ke zlepšení sluchu o 3 až 5 dB na všech frekvencích (graf 5a). Dále následovaly z hlediska tíže postižení sluchové prahy 21 nemocných s mezoepitympanálním zánětem a poté 93 nemocných s epitympanálním zánětem. U těchto dvou skupin došlo po operaci k poklesu prahu vzdušného vedení především ve vysokých frekvencích. Nejtěžší nedoslýchavost byla ve skupině 6 nemocných s revizní operací; po operaci došlo ke zlepšení prahu sluchu na frekvencích 0,5 a 3 kHz, naopak k poklesu prahu sluchu na frekvencích 1 a 4 kHz. V souboru byl pouze jeden nemocný s cholesteatomem za celistvým bubínkem.
Graf 5a. Vzdušné vedení před a po operaci podle typu středoušního zánětu. 
Při srovnání nejčetnějších dvou skupin nemocných s epitympanálním a mezotympanálním zánětem byl zjištěn významný rozdíl jejich sluchových prahů vzdušného vedení před operací na frekvenci 500 Hz a po operaci na všech frekvencích kromě 1 kHz (tab. 5a).
Kostní vedení (graf 5b) před operací bylo naopak nejlepší u nemocných s mezoepitympanálním zánětem, poté mezotympanálním a dále s epitympanálním. Při srovnání jednotlivých skupin byl významný rozdíl před operací mezi skupinou s epitympanálním a mezoepitympanálním zánětem na frekvencích 500 Hz a 2 kHz, po operaci mezi skupinou s epitympanálním a mezotympanálním zánětem pouze na frekvenci 4 kHz (tab. 5b). Po operaci došlo k mírnému zlepšení kostního vedení pouze ve skupině s mezotympanálním zánětem na frekvencích 0,5, 1, 3 a 4 kHz, maximálně o 2dB.
Graf 5b. Kostní vedení před a po operaci podle typu středoušního zánětu 
Tab. 5. a. Statistická významnost změn vzdušného vedení před a po operaci nemocných podle typu středoušního zánětu. b. Statistická významnost změn kostního vedení před a po operaci nemocných podle typu středoušního zánětu. 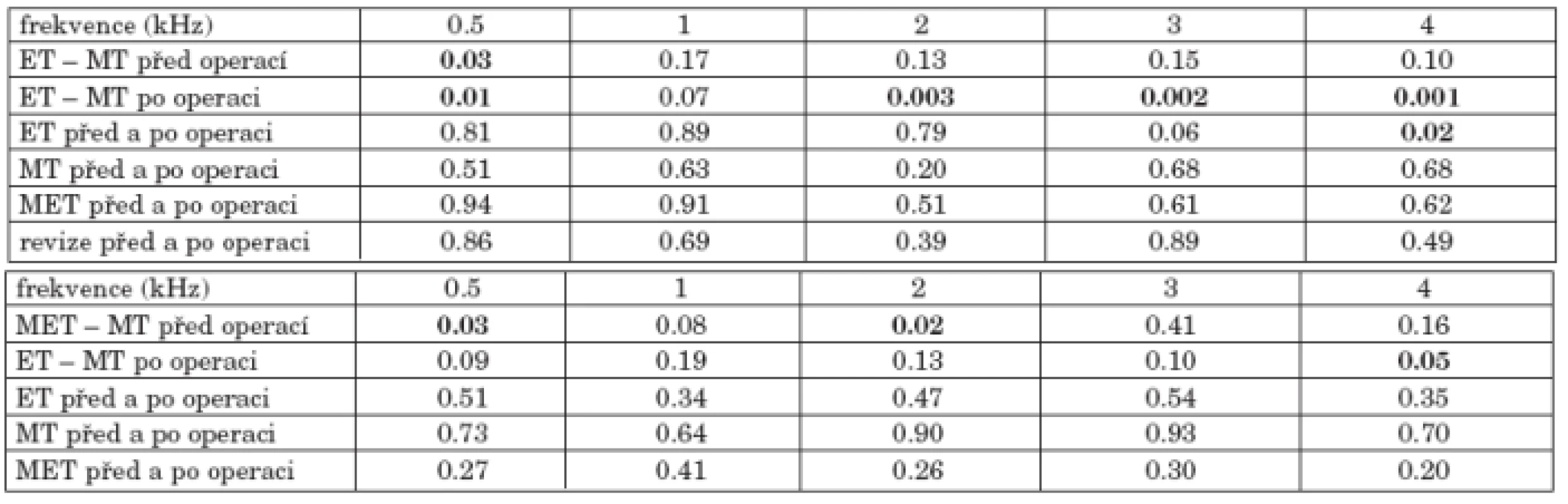
6. Sluchové prahy nemocných podle přítomnosti perforace bubínku
U 86 nemocných s perforací bubínku byly zjištěny větší průměrné ztráty sluchu - vzdušného i kostního vedení před i po operaci (graf 6a, graf 6b) než u skupiny 69 nemocných s celistvým bubínkem. Rozdíly mezi vzdušným vedením se pohybovaly před operací od 6 do 8 dB a po operaci od 8 do 13 dB. Po operaci došlo k poklesu vzdušného vedení především ve skupině s perforací bubínku na frekvencích 3 a 4 kHz o 8 dB. Rozdíly mezi kostním vedením v jednotlivých skupinách před a po operaci byly do 3 dB, rozdíly mezi skupinami byly do 6 dB (tab. 6b).
Graf 6a. Vzdušné vedení před a po operaci podle přítomnosti perforace bubínku. 
Graf 6b. Kostní vedení před a po operaci podle přítomnosti perforace bubínku. 
Tab. 6. a. Statistická významnost změn vzdušného vedení před a po operaci nemocných bez a s perforací bubínku. b. Statistická významnost změn kostního vedení před a po operaci nemocných bez a s perforací bubínku. 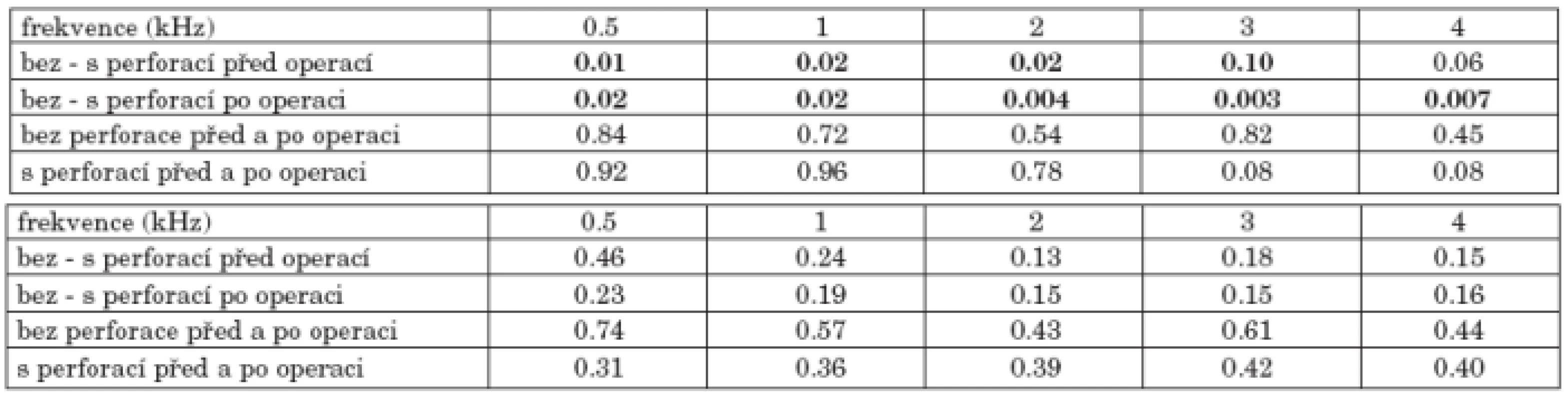
7. Sluchové prahy nemocných podle přítomnosti středoušních kůstek
Při hodnocení nedoslýchavosti podle postižení středoušních kůstek (graf 7a, graf 7b) byl zjištěn nejlepší sluch u 60 nemocných s celistvým řetězem kůstek, dále pak sestupně u 41 nemocných s defektem kovadlinky, u 21 nemocných se současným defektem kovadlinky a třmínku, u 13 nemocných se současným postižením kladívka a kovadlinky a nejtěžší nedoslýchavost byla u 20 nemocných s defektem všech tří středoušních kůstek. Významné rozdíly před i po operaci byly potvrzeny mezi skupinou s neporušeným řetězem kůstek a defektem kovadlinky, neporušeným řetězem kůstek a postižením kovadlinky a třmínku, neporušeným řetězem kůstek a defektem všech kůstek, defektem kovadlinky a defektem všech kůstek. Při vzájemném srovnání ostatních skupin nebyly zjištěny významné rozdíly (tab. 7a). Po operaci došlo ke zlepšení vzdušného vedení u skupiny s defektem kovadlinky na frekvencích 0,5, 1 a 2 kHz o 2 až 3 dB, dále pak u skupiny s defektem kovadlinky a třmínku nebo kladívka a kovadlinky na frekvencích 0,5 a 1 kHz o 3 až 4 dB. Ve všech skupinách byl zaznamenán pokles prahu ve vysokých frekvencích 3 a 4 kHz o 3 až 8 dB.
Graf 7a. Vzdušné vedení před a po operaci podle stavu středoušních kůstek. 
Graf 7b. Kostní vedení před a po operaci podle stavu středoušních kůstek. 
Tab. 7. a. Statistická významnost změn vzdušného vedení před a po operaci nemocných podle přítomnosti středoušních kůstek. b. Statistická významnost změn kostního vedení před a po operaci nemocných podle přítomnosti středoušních kůstek. 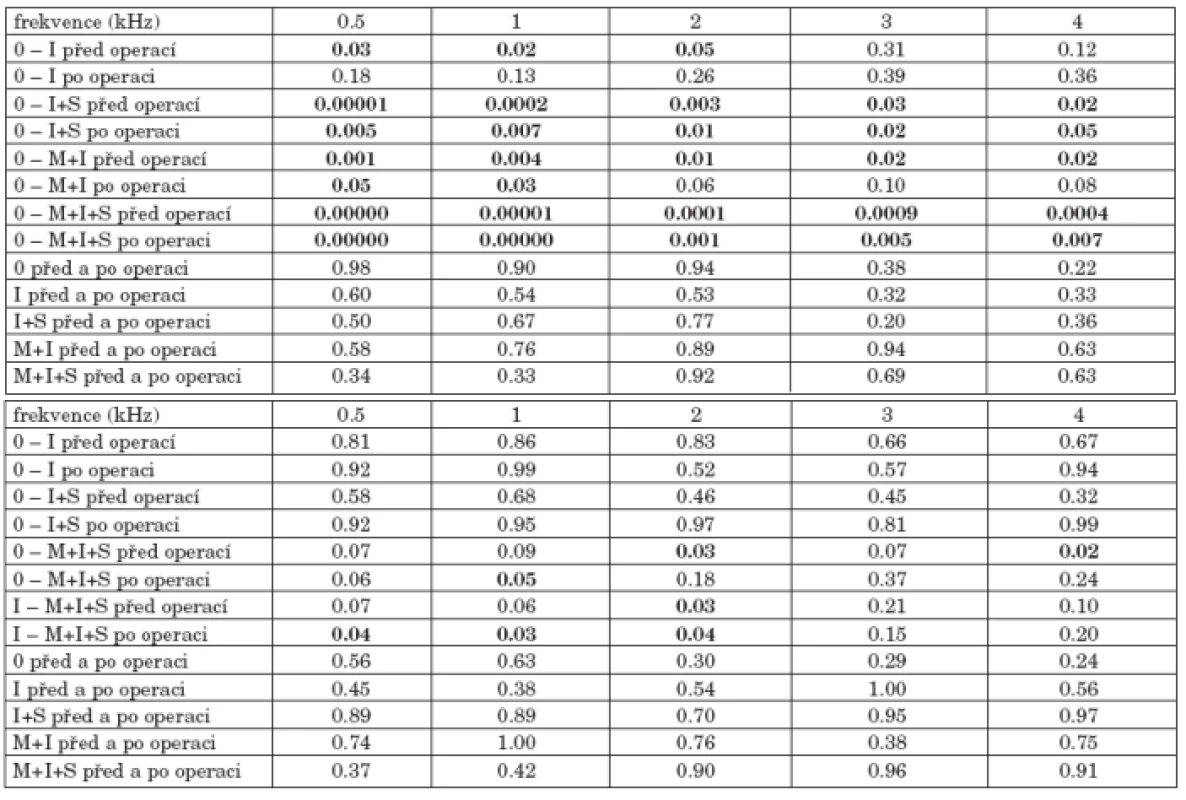
Při srovnání kostního vedení před a po operaci skupin s neporušeným řetězem kůstek a s defektem všech kůstek, dále skupin s defektem kovadlinky a s defektem všech kůstek byl zjištěn významný rozdíl pouze na některých frekvencích (tab. 7b). U kostního vedení byl po operaci zaznamenán pokles prahu sluchu ve vysokých frekvencích o 1 až 5 dB ve všech skupinách.
8. Sluchové prahy nemocných podle přítomnosti granulací ve středoušní dutině
Vzdušné i kostní vedení bylo nižší u 78 nemocných s přítomností granulací ve středoušní dutině ve srovnání se 77 nemocnými bez granulací (graf 8a, graf 8b). Rozdíl vzdušného vedení obou skupin se pohyboval před operací od 5 do 7 dB a po operaci od 4 do 6 dB. Na frekvencích 0,5, 1 a 2 kHz se práh sluchu po operaci nezměnil ve skupině bez granulací, naopak u skupiny s granulacemi se práh sluchu zlepšil o 1 dB. U obou skupin došlo po operaci k poklesu prahu sluchu ve vysokých frekvencích 3 a 4 kHz o 4 až 6 dB (tab. 8a, tab. 8b).
Graf 8a. Vzdušné vedení před a po operaci podle přítomnosti granulací ve středouší. 
Graf 8b. Kostní vedení před a po operaci podle přítomnosti granulací ve středouší. 
Tab. 8. a. Statistická významnost změn vzdušného vedení před a po operaci nemocných dle přítomnosti granulací ve středoušní dutině. b. Statistická významnost změn kostního vedení nemocných dle přítomnosti granulací ve středoušní dutině před a po operaci. 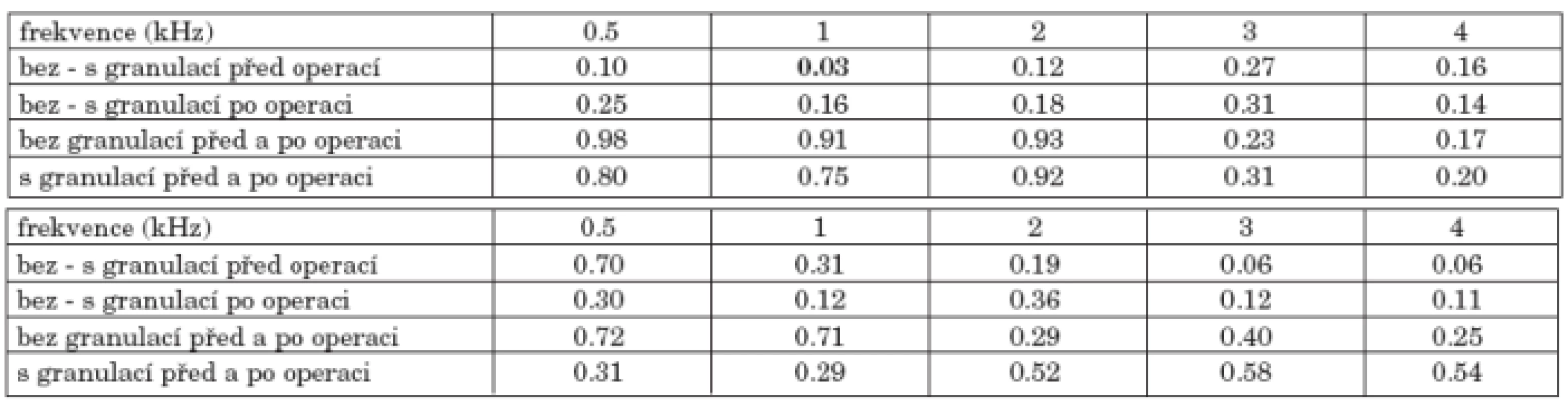
9. Sluchové prahy nemocných podle sekrece z ucha před operací (nepřítomna, občas, trvale, trvale a současně přítomnost rozštěpu)
Při předoperačním hodnocení sluchu podle sekrece z ucha před operací nebyl zjištěn rozdíl mezi sluchovými prahy (graf 9a, graf 9b). Po operaci je patrné, že 22 nemocných bez sekrece mělo lepší sluch než 84 nemocných s občasnou sekrecí nebo 44 nemocných s trvalou sekrecí; významný rozdíl byl potvrzen mezi skupinou bez sekrece a trvalou sekrecí po operaci na frekvencích 3 kHz vzdušného vedení, 3 a 4 kHz kostního vedení. Po operaci u nemocných bez sekrece došlo ke zlepšení vzdušného vedení o 2 až 4 dB na frekvencích 0,5, 1 a 2 kHz, kostního vedení o 1 až 2 dB na 3 a 4 kHz. Naopak u nemocných s občasnou nebo s trvalou sekrecí došlo ke zhoršení sluchu na všech frekvencích vzdušného vedení o 1 až 7 dB a kostního vedení o 1 až 4 dB. U nemocných s trvalou sekrecí byl nejnižší práh sluchu vzdušného i kostního vedení před i po operaci (tab. 9a, tab. 9b).
Graf 9a. Vzdušné vedení před a po operaci podle přítomnosti sekrece z ucha před operací. 
Graf 9b. Kostní vedení před a po operaci podle přítomnosti sekrece z ucha před operací. 
Tab. 9. b. Statistická významnost změn kostního vedení před a po operaci nemocných podle sekrece před operací. 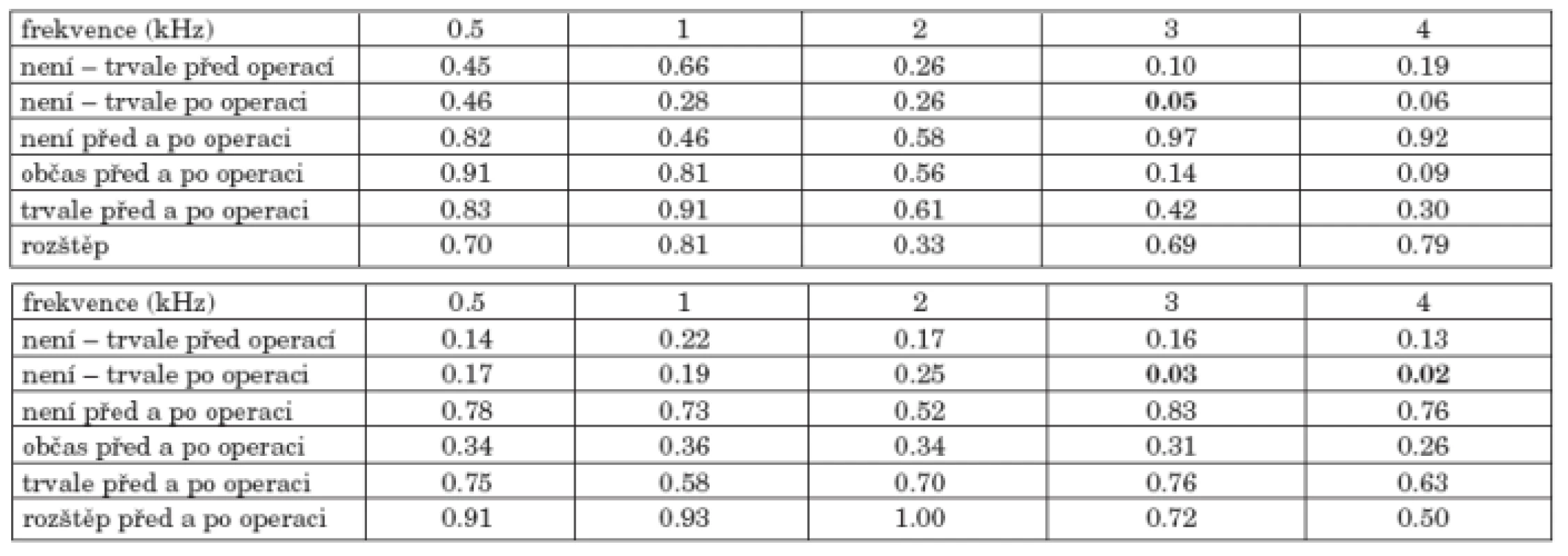
Skupina pěti nemocných s rozštěpem patra měla neobvyklý tvar průměrné audiometrické křivky, s poklesem především v hlubokých frekvencích; po operaci došlo ke zlepšení vzdušného vedení na všech frekvencích o 2 až 11 dB a kostního vedení pouze na frekvenci 1 kHz o 1 dB.
10. Sluchové prahy nemocných podle přítomnosti předešlé operace (žádná, jiný typ výkonu, revizní operace)
Při hodnocení sluchu ve vztahu k předešlému výkonu (graf 10a, graf 10b) bylo patrno, že 16 nemocných s jiným typem předešlého výkonu mělo na uchu lepší práh sluchu než 102 nemocných bez předešlé operace nebo 37 nemocných s revizní operací, u kterých byl nejnižší práh vzdušného i kostního vedení. Významný rozdíl byl na všech frekvencích vzdušného vedení mezi skupinou s předešlým výkonem a s revizní operací. Při srovnání ostatních skupin byly změny pouze na některých frekvencích (tab. 10a, tab 10b).
Graf 10a. Vzdušné vedení před a po operaci podle přítomnosti předešlého chirurgického výkonu. 
Graf 10b. Kostní vedení před a po operaci podle přítomnosti předešlého chirurgického výkonu. 
Tab. 10. a. Statistická významnost změn vzdušného vedení před a po operaci nemocných dle předchozí operace. b. Statistická významnost změn kostního vedení před a po operaci nemocných dle předchozí operace. 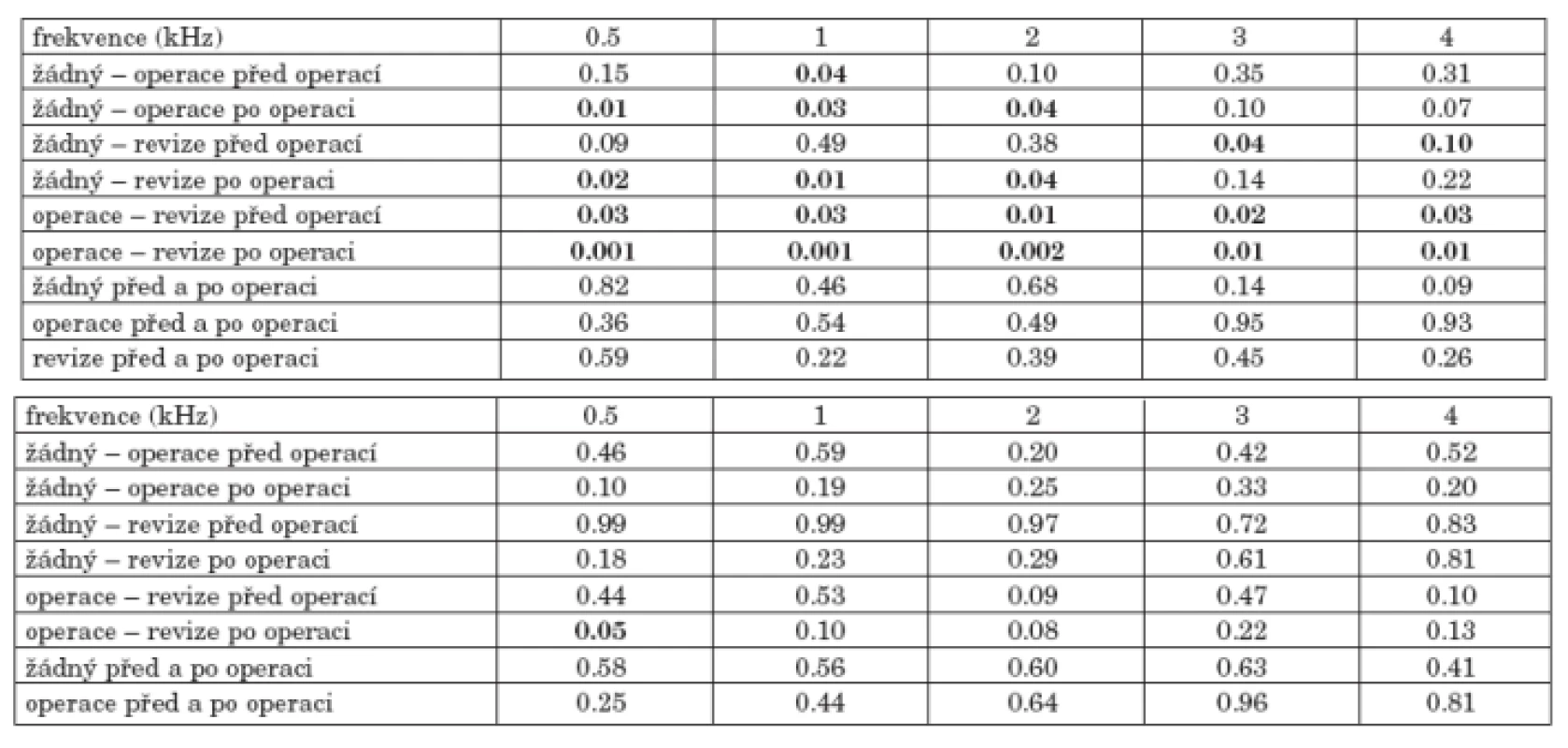
U nemocných s jiným typem předešlého výkonu došlo po operaci ke zlepšení vzdušného vedení na všech frekvencích o 1 až 7 dB, u nemocných bez předešlého výkonu se zlepšil práh na frekvencích 0,5, 1 a 2 kHz maximálně o 2 dB. Po operaci měli nemocní s jiným typem předešlého výkonu zlepšení kostního vedení na frekvencích 0,5, 1 a 4 kHz o 2 až 4 dB, naopak u nemocných bez předešlé operace poklesl práh kostního vedení o 1 až 3 dB. U nemocných s revizní operací se práh vzdušného vedení snížil na všech frekvencích o 2 až 6 dB a kostního vedení o 5 až 6 dB.
DISKUSE
Hodnocení výsledků léčby chronických středoušních zánětů je předmětem řady literárních sdělení, neexistují však jednotná kritéria pro sledované ukazatele. Cílem chirurgické léčby je na prvním místě odstranění chronického středoušního zánětu, na druhém místě pak zachování či zlepšení sluchu (6, 7, 15, 16).
Na základě hodnocení našeho souboru 155 nemocných lze konstatovat, že vzdušné vedení bylo po operaci zachováno na řečových frekvencích 0,5, 1 a 2 kHz, ale na vysokých frekvencích 3 a 4 kHz došlo k významnému poklesu prahu sluchu. Kuřáci měli horší sluchový práh před operací i po operaci, ale významný rozdíl byl zjištěn pouze ve vysokých frekvencích 3 a 4 kHz vzdušného vedení po operaci. Nemocní s cholesteatomem měli významně horší sluch vzdušného vedení na všech frekvencích před i po operaci ve srovnání s nemocnými bez cholesteatomu. Též lze konstatovat, že nemocní s chronickým středoušním mezotympanálním zánětem měli lepší sluchový práh než nemocní s jiným typem zánětu. U nemocných s mezotympanálním zánětem došlo ke zlepšení vzdušného vedení na všech frekvencích, zatímco u nemocných s epitympanálním zánětem došlo k poklesu prahu sluchu na všech frekvencích. Nemocní s perforací bubínku měli významně horší sluch než nemocní s celistvým bubínkem před operací v řečových frekvencích a po operaci na všech frekvencích. Nemocní s celistvým řetězem kůstek měli nejlepší sluch před i po operaci; byl zjištěn významný rozdíl ve srovnání se skupinou s postižením kovadlinky a též s defektem všech středoušních kůstek. Ke zlepšení sluchu vzdušného vedení po operaci došlo ve skupině s defektem kovadlinky na frekvencích 0,5, 1 a 2 kHz, s defektem kovadlinky a třmínku na frekvencích 0,5 a 1 kHz, s defektem kladívka a kovadlinky na frekvencích 0,5, 1 a 2 kHz. U nemocných s revizní operací bylo významně horší vzdušné vedení před i po operaci ve srovnání se skupinou s jiným typem operace ucha v minulosti. Při srovnání vzdušného vedení po operaci byl významný rozdíl v řečových frekvencích 0,5, 1 a 2 kHz mezi všemi třemi skupinami bez operace, s jiným typem operace v minulosti a s revizní operací. Nebyl zjištěn významný rozdíl při srovnání podle pohlaví, přítomnosti granulací ve středoušní dutině a sekrece z ucha před operací.
Ve studii Becvarovského a Kartushe jsou považovány za významné negativní prognostické faktory pro pooperační hojení: výtok z ucha před operací, přítomnost cholesteatomu, postižení středoušních kůstek, přítomnost granulací ve středoušní dutině, revizní operace a kouření (4). Autoři však hodnotili stav ucha především podle otoskopického nálezu po operaci – přítomnost perforace bubínku či atelaktázy středoušní dutiny. Naše studie byla založena na srovnání před a pooperačního sluchu a potvrdila, že většina z těchto faktorů má negativní vliv na stav sluchu před i po operaci. Na rozdíl od závěrů uvedených autorů nebyl zjištěn negativní vliv přítomnosti granulací ve středouší a sekrece z ucha před operací na stav sluchu nemocných (4).
ZÁVĚR
Z hlediska hodnocení sluchového prahu před a po operaci mezi prognosticky velmi významné předoperační prognostické faktory patří přítomnost cholesteatomu, přítomnost perforace bubínku, stav středoušních kůstek a předešlý typ operace; méně významnými faktory jsou kouření a typ chronického středoušního zánětu. Nevýznamnými prognostickými faktory jsou pohlaví, přítomnost granulací ve středoušní dutině a sekrece z ucha před operací.
Práce byla částečně podpořena grantovým projektem IGA MZ NR 8376-3/2005.
Seznam zkratek
OMCH chronický středoušní zánět bez cholesteatomu
cholest chronický středoušní zánět s cholesteatomem
ET epitympanální středoušní zánět
MT mezotympanální středoušní zánět
MET mezoepitympanální středoušní zánět
revize revizní operace nebo nejasný typ středoušního zánětu
celistvý cholesteatom za celistvým bubínkem
0 středoušní kůstky bez postižení
I postižení kovadlinky
I+S postižení kovadlinky a třmínku
M+I postižení kladívka a kovadlinky
M+I+S postižení kladívka, kovadlinky a třmínku
není není sekrece z ucha
občas občas přítomna sekrece z ucha
trvale trvalá sekrece z ucha
rozštěp sekrece z ucha společně
s rozštěpem patra
žádný žádný předešlý chirurgický výkon
operace předcházel jiný typ operace ucha
revize revizní operace ucha
Došlo 24. 7. 2007
Doc. MUDr. Viktor Chrobok, CSc.
Klinika otorinolaryngologie
a chirurgie hlavy a krku
Pardubická krajská nemocnice, a.s.
Kyjevská 44
532 03 Pardubice
e-mail: Chrobok@nem.pce.cz
Zdroje
Citace literárních prací budou uvedeny v článku Prognostické faktory chronického středoušního zánětu - 3. část, která bude v našem časopisu publikována v čísle 1/2008.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2007 Číslo 4- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Inosin pranobex v léčbě chřipky a dalších respiračních infekcí virové etiologie
-
Všechny články tohoto čísla
- Endonazální dakryocystorinostomie – jak najít slzný vak?
- Beta hemolytické streptokoky sérologické skupiny C a akutní tonzilofaryngitida (Epidemiologická studie)
- Kochleární a kmenová implantace u dospělých – výsledky
- Prognostické faktory chronického středoušního zánětu 1. část - předoperační faktory
- Prognostické faktory chronického středoušního zánětu 2. část - způsob chirurgické léčby
- Chronická rinosinusitida s nosními polypy a Staphylococcus aureus
- Amyloidóza horních dýchacích a polykacích cest
- Bolest v oblasti hlavy a krku - artritidy temporomandibulárního kloubu
- Lucja Freyová – životopis
- Zápis ze schůze výboru ORL společnosti
- K devadesátým narozeninám primáře MUDr. Josefa Maňáka
- MUDr. Luboš Voldřich, DrSc., osmdesátníkem
- AUTORSKÝ REJSTŘÍK
- VĚCNÝ REJSTŘÍK
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Beta hemolytické streptokoky sérologické skupiny C a akutní tonzilofaryngitida (Epidemiologická studie)
- Bolest v oblasti hlavy a krku - artritidy temporomandibulárního kloubu
- Chronická rinosinusitida s nosními polypy a Staphylococcus aureus
- Amyloidóza horních dýchacích a polykacích cest
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



