-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Infarkt myokardu u starších pacientů
Myocardial infarction in elderly pacients
Acute myocardial infarction is serious life-threatening illness. In elderly patients, their biological age, besides heart failure in the initial phase of hospitalization is considered to be one of most significant negative prognostic markers. Authors discuss differences in older and younger population of patients suffering acute myocardial infarction in regards both to risk factors and therapeutic approach and present their own experience.
Key words:
acute myocardial infarction, elderly patients, coronary care unit, heart failure
Autoři: O. Dostál; prof. MUDr. Jan Bělohlávek, Ph.D.; T. Kovárník; P. Kuchynka; A. Linhart
Působiště autorů: 1. LF UK a VFN, Praha ; II. interní klinika kardiologie a angiologie
Vyšlo v časopise: Kardiol Rev Int Med 2007, 9(2): 82-88
Kategorie: Redakční článek
Souhrn
Akutní infarkt myokardu je závažné onemocnění bezprostředně ohrožující život. Pro nemocné staršího věku platí, že kromě srdečního selhání v úvodu hospitalizace je právě biologický věk jedním z nejnepříznivějších faktorů mortality a že na možnostech a komplexnosti léčby závisí i další osud pacienta včetně jeho případné doživotní invalidizace. Autoři diskutují rozdíly mezi populacemi starších a mladších nemocných s akutním infarktem myokardu s ohledem na rizikové faktory i volbu terapeutického postupu a uvádějí praktické zkušenosti ze svého pracoviště.
Klíčová slova:
akutní infarkt myokardu, starší pacienti, koronární jednotka, srdeční selháníÚvod
Infarkt myokardu (IM) je jednou z forem akutní ischemické choroby srdeční (ICHS) a přes veškeré pokroky moderní medicíny je právě ischemické onemocnění srdce stále nejčastější příčinou úmrtí v souhrnné populaci [1].
V posledních letech je obecně patrný klesající trend incidence onemocnění kardiovaskulárního systému a s ním spojených závažných akutních komplikací. V naší republice je tento pokles patrný od 90. let minulého století [2]. Budeme-li se dále věnovat jen IM, můžeme vysledovat jak snížení incidence (v roce 1995 bylo na 100 000 obyvatel hospitalizováno 256 nemocných s touto diagnózou a v roce 2001 a 2002 průměrně jen 223 pacientů), tak pokles délky hospitalizace (v roce 1995 12,6 dní, ve srovnání s rokem 2002, kdy průměrný počet dní strávených na nemocničním lůžku do dimise byl 7,8 dne) a v neposlední řadě i snížení úmrtnosti (hospitalizační letalita byla v roce 2002 nejnižší za posledních 10 let a sice 10,3 pacientů na 100 hospitalizovaných) [3]. Hospitalizační mortalita se v naší republice liší podle jednotlivých regionů i podle toho, zda jsou do konečných čísel zahrnuty jen hospitalizace na odděleních nemocničního typu nebo i hospitalizace na lůžkách oddělení následné a sociální péče (například v Moravskoslezském kraji byla mortalita pacientů s ICHS v roce 2002 17,9 % a kraji Královéhradeckém v témže roce 31,4 % - zde jsou však zahrnuti i zemřelí na odděleních následné a sociální péče) [4,5].
Akutní IM vzniká nejčastěji (ve více než 95 % případů) na podkladě akutní obliterace koronární tepny postižené chronickým aterosklerotickým procesem při tzv. destabilizaci aterosklerotického plátu [1]. Na uzávěru tepny se podílejí i přirozené hemostatické vlastnosti krve se vznikem trombu nad prasklou fibrózní čepičkou plátu (trombotická obliterace). Podle teorií známých z poslední doby, kdy je koronární ateroskleróza mapována pomocí moderních zobrazovacích metod (intravaskulární ultrazvuk, virtuální histologie), se zdá, že dokonce i proces postupného narůstání plátu má podobný mechanizmus a že k rozvoji infarktového ložiska dochází až tehdy, je-li obturován celý lumen tepny [6]. S dalšími příčinami vzniku IM, ať už také na podkladě aterosklerózy (distální embolizace aterosklerotických hmot do tepenné periferie), na podkladě uzávěru odstupu pravé nebo levé koronární tepny při aortální disekci, na základě protrahovaného vazospazmu či snížení průtokové rezervy tepny při postižení její stěny vaskulitidou, se setkáváme poměrně vzácně.
Je tedy nasnadě, že incidence IM, stejně jako aterosklerózy, vzrůstá s věkem, kdy se zvyšuje množství a prohlubuje závažnost rizikových faktorů aterosklerózy, které se nejen sčítají, ale často i násobí. Nejvyšší incidence akutního infarktu myokardu v České republice je ve věkovém rozmezí u mužů i u žen mezi 70-79 lety (graf 1). Horší je i prognóza starších pacientů (graf 2) (opět údaje týkající se naší republiky), a to nejen kvůli difuznějšímu rozsahu a tíži aterosklerotického postižení, ale i vinou přidružených komorbidit, které po překonání akutní fáze prodlužují rekonvalescenci pacienta. I při zprůchodnění postižené tepny je další vývoj stavu pacienta výrazně ovlivněn právě přidruženými komorbiditami.
Graf 1. Počet hospitalizovaných pacientů s akutním IM podle věkových skupin v roce 2002 v České republice, upraveno podle [3] (počty pacientů na 100 000 obyvatel). ![Počet hospitalizovaných pacientů s akutním IM podle věkových skupin v roce 2002 v České republice, upraveno podle [3] (počty pacientů na 100 000 obyvatel).](https://pl-master.mdcdn.cz/media/image/c4952981393b5fe9a08b76fa9f2f25da.jpeg?version=1537790262)
Graf 2. Specifická úmrtnost na akutní IM podle věkových skupin v roce 2002 v České republice, upraveno podle [3] (počty pacientů na 100 000 obyvatel). ![Specifická úmrtnost na akutní IM podle věkových skupin v roce 2002 v České republice, upraveno podle [3] (počty pacientů na 100 000 obyvatel).](https://pl-master.mdcdn.cz/media/image/1b756afa9868d178313701e10ff52f0c.jpeg?version=1537790262)
U pacientů s akutním IM starších 75 let je mortalita za hospitalizace kolem 20 %. Vyloučíme-li nemocné se špatnou vstupní prognózou při závažném akutním srdečním selhání (Killip 3), klesá na cca 6 % [7]. Obecnými faktory špatné prognózy jsou kromě věku (zejména nad 85 let) a akutního srdečního selhání i ejekční frakce LK pod 35 %, renální insuficience, předchozí anamnéza perkutánní koronární intervence a diabetes mellitus [8].
I to je důvod, proč jsme se ve svém sledování věnovali právě starším pacientům. Přestože podle epidemiologické definice začíná stáří již ve věku 60 let (počáteční stáří 60-74 let, pokročilé stáří 75-89 let, krajní stáří nad 90 let) [9], většina velkých klinických studií sledujících starší pacienty zahrnuje až nemocné nad 65 let. Stejně tak jsme se i my ve svém sledování věnovali nemocným starším 65 let.
Významným nepříznivým faktorem pro další vývoj onemocnění je i to, že starší pacienti přicházejí do zdravotnického zařízení později než mladší pacienti a často s méně intenzivně vyjádřenou typickou symptomatologií. V popředí symptomů často stojí jen nově vzniklá dušnost nebo celková únava [10]. Podle některých publikovaných údajů je procento pacientů starších 75 let a přicházejících do nemocničního zařízení až po 6 hod od vzniku prvních obtíží velmi vysoké: blíží se 30 % [11]. Tak se významně prodlužuje čas od vzniku okluze tepny do obnovení průtoku. Tím se zvětšuje i velikost infarktového ložiska a zvyšuje pravděpodobnost rozvoje následných významných komplikací infarktu ať akutních (postižení chlopenního systému, ruptura volné stěny levé komory, kardiogenní šok), nebo chronických (rozvoj chronického srdečního selhání při systolické dysfunkci levé nebo pravé komory) [12].
Dalším významným rozdílem při srovnání mladých a starších pacientů je přítomnost různých rizikových faktorů, případně stejných rizikových faktorů, avšak vyjádřených s různou intenzitou. Mladí postižení (zejména do 45 let) mají statisticky nižší prevalenci arteriální hypertenze, diabetu mellitu i jinak manifestované aterosklerózy (CMP, ICHDK). Naopak převládá intenzivní nikotinizmus (u 92 % nemocných), výrazný civilizační stres (66 %), pozitivní rodinná anamnéza (50 %), vysoké hodnoty celkového cholesterolu, vyšší body mass index a naopak nízké hodnoty HDL (včetně familiární dispozice), prokoagulační stavy (včetně těch vyvolaných užíváním hormonální kontracepce) a excesivní abúzus alkoholu (až u 22 %) [13].
U starších pacientů je častěji, vzhledem k difuznějším aterosklerotickým změnám, angiograficky patrné postižení více věnčitých tepen v rozsáhlejších úsecích. Zatímco u 72 % mladých nemocných je postižena jen 1 koronární tepna, u pacientů starších 75 let se setkáváme se stejným postižením jen cca u 1/3 z nich [14].
Jak jsme již zmínili, je u pacientů staršího věku velice důležitá asociace onemocnění vyplývajících z generalizovaného aterosklerotického postižení, tedy asociace ICHS, ischemické choroby mozku a ICHDK.
Výsledky nedávných studií jsou shrnuty v dokumentu TASC (TransAtlantic inter-Society Consensus) [15], respektive v jeho revizi z roku 2005. Koronarografické vyšetření provedené u pacientů s ICHDK ve stadiu bez klaudikací odhalilo postižení koronárních tepen až v 90 % případů a u 28 % z nich bylo dokonce angiograficky odhaleno závažné onemocnění 3 tepen [16].
Ve studii CHS (Cardiovascular Health Study) [17] byla nízká hodnota kotníkobrachiálního tlakového indexu (ABPI) v těsné korelaci s počtem pacientů postižených IM, syndromem anginy pectoris a městnavým srdečním selháním [18]. U pacientů v symptomatickém stadiu ICHDK bylo významné postižení karotického řečiště zjištěno až u 50 % vyšetřených [19].Analýzou 2 v současné době nejvíce citovaných studií (prospektivní studie autorů Aronowa a Ahna a studie CAPRIE – viz dokument TASC) bylo zjištěno, že jen asi 37 % pacientů starších 62 let nemělo v anamnéze ICHDK, ICHS ani cerebrovaskulární nemoc. 60 % z pacientů s ICHDK mělo v anamnéze ICHS nebo iktus. Pacienti, kteří měli v anamnéze ICHS nebo cerebrovaskulární postižení měli naopak ICHDK v různých stadiích ve 40 % případů. Statisticky 7 pacientů ze 300 s anamnézou ICHDK umírá na IM. Nejrizikovější k predikci kardiovaskulárního rizika a kardiovaskulární mortality je ABPI 0,6 a méně.
Ve věku nad 65 let se také vyrovnává procentuální zastoupení mužů a žen postižených infarktem; u ženské populace v tomto věku také skokově narůstá mortalita (graf 2).
Naše zkušenosti
Na koronární jednotce (KJ) II. interní kliniky kardiologie a angiologie 1. LF UK a VFN v Praze bylo v roce 2005 ošetřeno celkem 837 pacientů. Z toho bylo 171 nemocných starších 65 let hospitalizováno s prokázanou koronární příhodou (ať už jako minimální myokardiální léze nebo IM bez nebo s ST elevacemi).
Průměrný věk našich starších pacientů byl 74,8 let, nejstaršímu nemocnému bylo 93 roků. Lehce převládal počet nemocných mužů (89 mužů, 82 žen). Předchozí anamnézu ICHS mělo pouze 66 pacientů, ve 105 případech byl akutní koronární syndrom primomanifestací ICHS.
Průměrný počet hospitalizačních dnů na naší koronární jednotce byl 6,25. Část pacientů indikovaných pro perkutánně nerekonstruovatelný nález na koronárním řečišti (nejčastěji nemoc 3 tepen, komplikované, kalcifikované bifurkační léze) nebo pro kombinaci koronární nemoci a závažného postižení chlopenního aparátu (ať už ischemické nebo degenerativní) byla po diagnostice onemocnění nebo stabilizaci pacienta přeložena na Kliniku kardiovaskulární chirurgie VFN v rozmezí několika hodin. Průměrná délka hospitalizace na Klinice kardiovaskulární chirurgie VFN u pacientů překládaných z lůžka na lůžko byla 8,2 dne. Průměrná doba hospitalizace ve VFN byla tedy 7,2 dne.
Nejčastějším typem myokardiální nekrózy byl akutní IM s ST elevacemi na EKG (u 94 pacientů, tedy u 55 %), následován akutním infarktem bez ST elevací (52 pacientů) a jen malý počet nemocných [25] prodělal minimální myokardiální lézi (definovaná jako pozitivní hodnota Troponinu I nebo T, negativní CK, CK MB,CK MB mass, bez čerstvých změn na EKG) [20]. 2 pacienti měli normální koronarogram a jejich postižení myokardu vzniklo na podkladě protrahovaného vazospazmu koronární arterie (graf 3).
Graf 3. Typ myokardiální léze u pacientů hospitalizovaných na KJ II. interní kliniky kardiologie a angiologie 1. LF UK a VFN v roce 2005 (absolutní počty). 
Nejčastější lokalizací postižení u IM s ST nebo bez ST elevací byla samostatně přední stěna
(s postižením ramus interventricularis ant. – 27 %), nicméně souhrnně dominovalo postižení spodní a zadní stěny, eventuálně i pravé komory srdeční (41 %) při postižení pravé věnčité tepny nebo ramus cirkumflexus u dominantního levotypu cévního zásobení myokardu.
36 pacientů mělo hemodynamicky významný nález na 2 věnčitých tepnách a 65 pacientů mělo postižené všechny 3 věnčité tepny (graf 4).
Graf 4. Distribuce počtu postižení věnčitých tepen aterosklerózou u katetrizovaných pacientů s akutním IM hospitalizovaných na KJ II. interní kliniky kardiologie a angiologie 1. LF UK a VFN v roce 2005 (absolutní počty). 
U 8 nemocných jsme koronarografické vyšetření neprováděli. Jednalo se o nemocné ve velmi vysokém věku (kolem 90 let), těžce polymorbidní (většinou s generalizovanými karcinomy či hematologickými malignitami) a příznivým klinickým průběhem s brzkou stabilizací stavu.
Našim nejčastějším terapeutickým přístupem byla primární perkutánní intervence a koronární angioplastika s implantací metalického nebo lékového stentu dle typu léze (91 nemocných tj. 54 %). Ve 3 případech jsme provedli direct-PCI s ošetřením infarktové tepny s tím, že pro nález nemoci 3 tepen podstoupí pacient ve 2. době kompletní chirurgickou revaskularizaci myokardu. Primárně jsme k CABG (coronary artery bypass graft) indikovali 37 nemocných, u 7 z nich si ještě nález na chlopenním systému vynutil náhradu aortální chlopně nebo plastiku či náhradu chlopně mitrální.
Ze souboru zemřelo za hospitalizace na naší KJ 11 pacientů (6,5 %). Další 3 pacienti indikovaní k chirurgické koronární revaskularizaci překladem z lůžka na lůžko (tedy 11 % z celkového počtu 28) zemřeli na naší kardiochirurgické klinice. Z pacientů, které jsme překládali na rajonní pracoviště (46 pacientů) jich zemřelo za hospitalizace právě na rajonním pracovišti 7 (tedy 15,2 %). Celková hospitalizační mortalita souboru (včetně rajonních zařízení a Kliniky kardiovaskulární chirurgie 1. LF UK a VFN) byla 12,3 % - 21 pacientů (podrobněji tab. 1).
Tab. 1. Hospitalizační mortality našeho souboru pacientů. 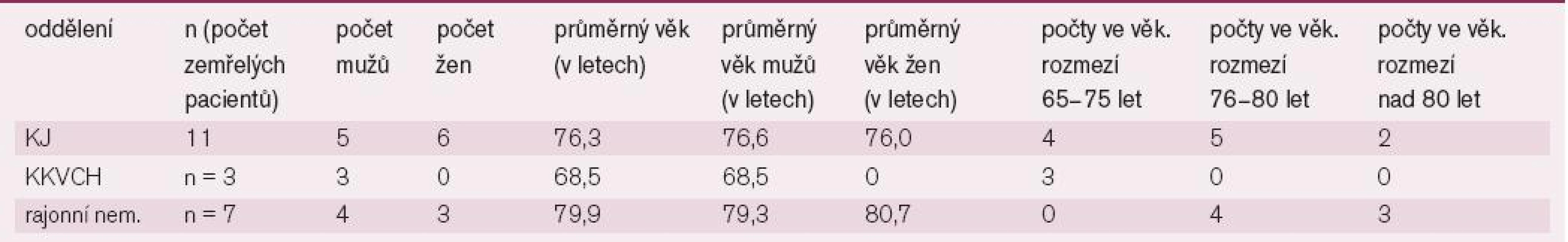
35 pacientů jsme po seznámení s koronarografickým nálezem léčili konzervativně, v tomto podsouboru jsou také 2 pacienti se zcela normálním nálezem na koronárním řečišti; akutní koronární syndrom u nich byl způsoben spazmem koronární tepny.
Žádného z pacientů jsme vzhledem k výbavě našeho pracoviště katetrizační laboratoří a ve shodě s výsledky četných studií neléčili systémovou trombolýzou.
Průměrná hodnota ejekční frakce levé komory při opuštění naší KJ byla 48,6 % (nejnižší 20 %, nejvyšší 6 7%), přičemž převládali nemocní s normální nebo jen hraniční hodnotou systolické funkce LK (souhrnně tab. 2).
Léčba
Akutní infarkt myokardu je závažné onemocnění, ohrožující bezprostředně život každého postiženého. Pro nemocné staršího věku však platí, že kromě srdečního selhání v úvodu hospitalizace je právě biologický věk jedním z nejnepříznivějších rizikových faktorů mortality [21] a že na možnostech a komplexnosti léčby závisí i další osud pacienta včetně jeho eventuální doživotní invalidizace.
Přesné údaje o postupu a načasování jednotlivých léčebných metod u starších pacientů s akutním infarktem v literatuře chybí a právě v této skupině postižených se dosud nejvíce uplatňuje individuální přístup. Přesto je několik základních doporučení, vyplývajících z mnoha v poslední době uveřejněných studií, která si závěrem dovolíme shrnout.
Základem léčby je včasné podání antiagregační a antikoagulační léčby ve standardních dávkách.
Oxygenoterapie by se měla použít vždy, nedosahuje-li hodnota kapilární saturace kyslíkem 94 % [22].
Řada studií již nesporně prokázala protektivní vliv betablokátorů u pacientů s ICHS včetně nemocných se srdečním selháním (CIBIS, CIBIS II, BEST, MERIT-HF, COPERNICUS atd.) [23-25].
Pozitivní vliv na snížení morbidity a mortality mají i ACE-inhibitory nebo blokátory angiotenzinových receptorů (studie HOPE, EUROPA, PEACE, EPHESUS, VALIANT atd.) [26-30]. Kombinace ACE inhibitorů a blokátorů angiotenzinových receptorů by měla respektovat přesná indikační kritéria, protože kombinační léčba výrazně zvyšuje incidenci nežádoucích účinků vyvolaných farmakoterapií [31].
Mortalitní data mají také inhibitory hydroxyl-methylglutaryl koenzym A reduktázy (statiny), jejichž podávání pacientům starších 65 resp. 75 let je stejně bezpečné a tito nemocní z něj profitují stejně, nebo dokonce více než mladí nemocní (studie 4S, PROSPER, HPS, MIRACL, PROVE-IT, TNT atd.) [32-35].
Vlastní revaskularizace by měla být co nejdříve provedena u rizikové skupiny nemocných s akutním koronárním syndromem, kteří mají akcelerované obtíže v posledních 48 hod, stenokardie trvající déle než 20 min nebo u nemocných, kteří nereagují na aplikaci 3 dávek nitroglycerinu po 5 minutách, kteří mají rozvíjející se srdeční selhání, hypotenzi, tachykardii, bradykardii, raménkovou blokádu, komorovou tachyarytmii, dynamické změny ST segmentu na EKG, pokračující trend elevace kardiálních markerů. Zvláštní pozornost je nutno věnovat pacientům s cukrovkou. Podle řady studií je PCI efektivnějším revaskularizačním přístupem než systémová trombolýza. Převoz nemocného je indikován do zařízení disponujícího katetrizační laboratoří je indikován, není-li délka převozu delší než 2 hod (Air PAMI, STOP AMI, STAT atd.) [36,37].
Rutinní používání inhibitorů glykoproteinových receptorů IIb/IIIa před koronární intervencí a v jejím průběhu je zatím sporné a čeká se na výsledky dalších velkých sledování. Studie (PURSUIT, PRISM, PRISM-Plus, GUSTO IV-ACS, PARAGON A, B, TACTICS) [38-41] sice potvrzují pozitivní efekt na kombinovaný end point (riziko restenózy, recidiva IM, úmrtí) ale připouští i vyšší riziko krvácení (intrakraniální, hematurie, hemoptýza).
Nitráty a blokátory kalciových kanálů jsou doporučovány jen jako symptomatická antianginózní léčba nebo – v případě blokátorů kalciových kanálů – kombinační léčba arteriální hypertenze.
Obecně je ale vhodné u starších pacientů (zejména ve věkové skupině nad 75 let) postupovat co nejuvážlivěji. Ve studii SHOCK byla jak 30denní, tak i 6měsíční mortalita u intervenovaných pacientů s akutním koronárním syndromem a srdečním selháním starších 75 let vyšší než u pacientů léčených konzervativně (relativní riziko 1,4) [42].
V další péči je také nezbytná intervence i u jiných příčin, které ischemii myokardu zhoršují: arytmie, anémie, hypotyreóza, nekontrolovaná arteriální hypertenze i hypotenze a infekce [8].
Pro další zachování kvality života pacientů po akutním IM je také nutná intenzivní intervence rizikových faktorů, zejména arteriální hypertenze, diabetes mellitus, a správná léčba srdečního selhání včetně optimálních dávek betablokátorů, ACE-inhibitorů, diuretik a antagonistů aldosteronu do maxima tolerance. Při farmakoterapii starších nemocných je však důležité si uvědomit, že celková rezerva tkání organizmu je menší; již při nižších dávkách spatřujeme nežádoucí účinky jako bradykardii a poruchy atrioventrikulárního vedení, hypotenzi, progresi renální insuficience, elevaci jaterních testů nebo změny kognitivních funkcí [8]. Dalším rozdílem je také nižší kompliance těchto nemocných. V rozsáhle studii Bennera et al na 34 501 pacientech užívalo předepsanou léčbu (sledována byla léčba statiny, tedy jednoho léku 1krát denně) po 6 měsících od zahájení 60 % nemocných a jen 32 % ji užívalo i po 10 letech [43].
Minimálně stejně důležitá jako ve skupině mladých nemocných je změna životního stylu, zanechání kouření (dle některých údajů redukuje následnou mortalitu až ve 36 %) [44] a navíc léčba depresivních stavů, které se u těchto nemocných dostavují častěji než v mladších věkových skupinách [45].
MUDr. Ondřej Dostál
MUDr. Jan Bělohlávek
MUDr. Tomáš Kovárník
MUDr. Petr Kuchynka
prof. MUDr. Aleš Linhart, DrSc.
II. interní klinika kardiologie a angiologie
1. LF UK a VFN, Praha
ondrejdostal@seznam.cz
Zdroje
1.Widimský P, Špaček R. Infarkt myokardu – úvodní poznámky. In: Aschermann M et al (eds). Kardiologie. Praha: Galén 2004: vol. 1, 688-689.
2.Dušek J et al. Pokles celkové a sezónní úmrtnosti pro infarkt myokardu v České republice v letech 1994-2003. Cor Vasa 2006; 48(4): 21.
3.ÚZIS – ČR, Aktuální informace č. 13/2004.
4.ÚZIS – ČR, Informace ze zdravotnictví Moravskolslezského kraje č. 20/2003.
5.ÚZIS – ČR, Informace ze zdravotnictví Královéhradeckého kraje č. 02/2002.
6.Burke AP, Kolodgie FD et al. Healed plaque ruptures and sudden coronary death, evidence that subclinical rupture has a role in plaque progression. Circulation 2001; 103 : 934-940.
7.Gotwalles Y et al. Acute STEMI in old pateints. The real life. Ann Cardiol Angeiol 2004; 53(6): 305-313.
8.Helmy T, Patel AD, Wenger NK et al. Evidence-based management of coronary artery disease in the elderly – current prospectives. Med Gen Med 2005; 7(2): 75.
9.Internetová dokumentace - www.eamos.cz
10.LaCroix AZ, Guralnik JM, Curb JD et al. Chest pain and coronary heart disease mortality among older men and women in three communites. Circulation 1990; 81 : 437-446.
11.Dangelser G et al. Acute ST – elevation myocardial infarction in the elderly (> 75 years). Results from a regional multicenter study. Presse Med 2005; 34(14): 983-989.
12.Wehrens XH, Doevendans PA. Cardiac rupture complicating myocardial infarction. Int J Cardiol 2004; 95(2-3): 285-292.
13.Joussein-Remacle S, Delarche N, Bader H et al. Risk factors in young population with acute myocardial infarction: one year prospective study. Ann Cardiol Angeiol 2006; 55(4): 204-209.
14.Miyamoto S, Goto Y, Sumida H, Yasuda et al. Risk factors and physicial aktivity levels at the onset of acute myocardial infarction in young men. J Cardiol 2000; 36(2): 75-83.
15.Internetová dokumentace – www.tasc-pad.org
16.Hertzer NR, Beven EG, Young JR et al. Coronary artery disease in peripheral vascural patients: a classification of 1000 coronary angiograms and results of surgical management. Ann Surg 1984; 199 : 223-233.
17.Kronmal RA, Barzilay JI, Smith NL et al. Mortality in pharmacologically treated older adults with diabetes: the Cardiovascular Health Study, 1989-2001. PLoS Med 2006; 3(10): 400.
18.Newman AB, Siscovick DS, Manolio TA. Ankle-arm index as a marker of atherosclesrosis in the Cardiovascular Health Study. Circulation 1993; 88 : 837-845.
19.Hennerici M, Aulich A, Sandeman W. Incidence of asymptomatic extracranial arterial disease. Stroke 1981; 12 : 750-758.
20.Widimský P, Janoušek S, Vojáček J. Doporučení pro diagnostiku a léčbu akutního infarktu myokardu, (Q typ/ s elevacemi ST/ s raménkovým blokem). guidelines České kardiologické společnosti č. 24, internetová dokumentace – www.kardio.cz, resp. Cor Vasa 2002; 44(7/8): K123-K143.
21.De Gevigney G, Delahaye F, Staat P. Heart failure and myocardial infarction in the elderly. For its more specific management. Presse Med 2003; 32(22): 1033-1038.
22.Wilbert S, Aronow WS. Treatment of unstable Angina Pectoris/Non-ST-segment elevation myocardial infarction in elderly patiens. J Gerontol A Bio Sci Med Sci 2003; 58(10): 927-933.
23.Mangoni AA, Jackson SH. The implication of growing evidence base for drug use in elderly patients. Part 3. – beta adrenoreceptor blockers in heart failure and thrombolytics in acute myocardial infarction. Br J Clin Pharmacol 2006; 61(5): 521-528.
24.Levy P, Lechat P, Leizovicz A et al. A cost minimalization of heart failure therapy with bisoprolol in the French settings an analysis from CIBIS trial data. Cardiac Insufficiency Bisoprolol Study. Cardiovasc Drug Ther 1998; 12(3): 301-305.
25.Domanski MJ, Krause-Steinrauf H, Massie BM et al. A komparativ analysis from 4 trials of beta – blocker therapy for heart failure: BEST, CIBIS II, MERIT-HF and COPERNICUS. J Card Fail 2003; 9(5): 354-363.
26.Mc Queen MJ, Lonn E, Gerstain HC et al. The HOPE (Heart Outcomes Prevention Evaluation) Study and its consequences. Scand J Clin Lab Incest Suppl 2005; 240 : 143-156.
27.Ceconi C, Fox KM, Remme WJ et al. ACE inhibition with perindopril and endothelial function. Results of a substudy of the EUROPA study: PERTINENT. Cardiovasc Res 2007; 73(1): 237-246.
28.Sica DA. New considerations relating to vlase effect with angiotenzin-converting enzyme inhibitors – the PEACE study. J Clin Hypertens 2005; 7(3): 188-193.
29.Pitt B. Effect of aldosteron blockade in patiens with systolic left ventricular dysfunction: implications of the RALES and EPHESUS studies. Mol Cell Endocrionol 2004; 217(1-2): 53-58.
30.White HD, Aylward PE, Huong Z et al. Mortality and morbidity Romain high despote captopril and/or Valsartan therapy in elderly patints with left ventricular systolic dysfunction, heart failure or both after acute myocardial infarction: results from the Valsartan in Acute Myocardial Infarction Trial (VALIANT). Circulation 2005; 112(22): 3391-3399.
31.Pfeffer MA, McMurray JJ, Velaquez EJ et al. Vlasartan, cpatopril or both in myocardial infarction complicated by heart failure, left ventricular dysfunction, or both. N Engl J Med 2003; 349 : 1893-1906.
32.Haffner SM, Alexandr CM, Cook TJ et al. Reduced coronary events in simvastatin-treated patiens with coronary heart disease and diabetes or impaired fasting glukose levels: subgroup analyse in the Scandinavian Simvastatin Survival Study. Arch Intern Med 1999; 159 : 2661-2667.
33.Philippe F. Value and role of lipid lowering therapy for cardiovascular prevention in the elderly. Ann Cardiol Angeiol 2003; 52(4): 246-253.
34.Ray KK, Canon CP. Intensive statin therapy in acute coronary syndromes: clinical benefits and vascular biology. Curr Opin Lipidol 2004; 15(6): 637-643.
35.Evans M, Roberts A Dares S et al. Medical lipid regulating therapy: current evidence, ongoing trials and future developments. Drugs 2004; 64(11): 1181-1196.
36.Mehta RH, Havaji KJ, Cox D et al. Clinical and angiographic correlates and outcomes of suboptimal coronary flow in patiens with acute myocardial infarction undergoing primary percutaneous coronary intervention. J Am Coll Cardiol 2003; 42(10): 1739-1746.
37.Mehta AB, Abhyankar AD. Sion thrombolysis trial – randomised trial of intravenous thrombolysis and primary percutaneus transluminal coronary angiography for acute myocardial infarction (AMI) – feasibility phase data of angioplaty limb. J Assoc Physicians India 1994; 42(1): 43-44.
38.Fintel DJ, Ledley GS. Management of patiens with non ST-segment elevation acute coronary syndroms: insight from the PURSUIT trial. Clin Cardiol 2000; 23(Suppl 5): 1-12.
39.Tetros SJ, Snapin SM, Wan Y et al. Tirofiban therapy for patiens with acute coronary syndromes and prior coronary vypase grafting in the PRISM-PLUS trial. Am J Cardiol 2004; 93(7): 843-847.
40.Chan AW, Moliterno DJ. Defining the role of abciximab for acute coronary syndromes: lessons from CADILLAC, ADMIRAL, GUSTO IV, GUSTO V and TARGET trials. Curr Opin Cardiol 2001; 16(6): 375-383.
41.Mc Kay RG, Boden WE. Small peptide GP IIb/III receptor inhibitors as upstream therapy in non ST-segment elevation acute coronary syndromes: results of the PURSUIT, PRISM, PRISM-PLUS, TACTICS and PARAGON trials. Curr Opin Cardiol 2001; 16(6): 364-369.
42.Benner JS et al. Long-term perzistance in use of statin therapy in elderly patiens. JAMA 2002; 288 : 455-461.
43.Hochman JS, Sleeper LA, Webb JG et al. Early revascularization in acute myocardial infarction complicated by cardiogenic shock. SHOCK investigators. N Engl J Med 1999; 341 : 625-634.
44.Critchley JA, Capewell S. Mortality risk reduction associated with smoking cessation in patinets with coronary hearth disease: a systemic review. JAMA 2003; 290 : 86-97.
45.Hanna IR, Wenger NK. Secondary prevention of coronary hearth disease in elderly patiens. Am Fam Physician 2005; 71(12): 2289-2296.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek Stenóza plicnice
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2007 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Akutní koronární syndromy - terapie hyperglykemie
- Fixní kombinace ezetimibu a simvastatinu (Inegy) v léčbě hypercholesterolemie / kombinace nebo monoterapie?
- Duální antiagregační terapie v prevenci mozkového infarktu
- Stenóza plicnice
- Zamyšlení nad prevencí kardiovaskulárních chorob
- Význam echokardiografie pro implantaci biventrikulárního stimulátoru u nemocných se srdečním selháním
- Infarkt myokardu u starších pacientů
- Akutní infarkt myokardu u nemocných s renálním selháním II: Kontrastová nefropatie, moderní eliminační léčebné metody, význam stanovení troponinu
- Vstupní hladiny sérové glykemie jako rizikový faktor u pacientů s akutním infarktem myokardu
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Stenóza plicnice
- Duální antiagregační terapie v prevenci mozkového infarktu
- Akutní koronární syndromy - terapie hyperglykemie
- Infarkt myokardu u starších pacientů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




