-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Farmakoterapie jako rizikový faktor pádu pohledem klinického farmaceuta
Pharmacotherapy as a risk factor of fall from the clinical pharmacist’s perspective
Patient falls belong among the major adverse events in health care facilities, with a major impact on patient morbidity, mortality and health care costs. A large number of factors can be involved in a fall, many of which can be influenced with the aim to minimize the fall consequences. Such risk factors include some medicines used by the patient. Based on the literature, drugs affecting the nervous and cardiovascular systems are considered the most risky. Recent works emphasize the essential impact of multidisciplinary approach in fall management in health care facilities. The aim of this paper is to show the options of identification, solution and prevention of a drug caused fall from the perspective of clinical pharmacist.
Keywords:
fall – clinical pharmacist – health care facility – fall risk-increasing drug – multidisciplinary cooperation
Autoři: doc. PharmDr. Josef Malý, Ph.D. 1,2; PharmDr. Alena Valko 2; PharmDr. Martin Doseděl, Ph.D. 1
Působiště autorů: Katedra sociální a klinické farmacie, Farmaceutická fakulta UK v Hradci Králové 1; Oddělení klinické farmacie, Nemocniční lékárna, FN Motol, Praha 2
Vyšlo v časopise: Geriatrie a Gerontologie 2019, 8, č. 4: 164-167
Kategorie: Kazuistiky
Souhrn
Pády pacientů patří mezi hlavní nežádoucí události ve zdravotnických zařízeních, mají významný vliv na morbiditu a mortalitu pacientů a zvyšují náklady spojené se zdravotní péčí. Na pádu se může podílet značné množství faktorů, řadu z nich lze ovlivnit a minimalizovat tak dopady pádu. Mezi ovlivnitelné rizikové faktory patří i léčiva užívaná pacientem. Dle literárních dokladů jsou za nejrizikovější považována léčiva působící na nervový a kardiovaskulární systém. Recentní práce zdůrazňují nezbytný multidisciplinární přístup při managementu pádů ve zdravotnických zařízeních. Cílem sdělení je na konkrétním případu pádu ukázat možnosti identifikace, řešení a prevence lékových příčin pádu pohledem klinického farmaceuta.
Klíčová slova:
pád – zdravotnické zařízení – léčivo zvyšující riziko pádu – klinický farmaceut – multidisciplinární spolupráce
Úvod
Pády pacientů představují významnou zátěž pro zdravotnická zařízení, přičemž odbornou i laickou veřejností jsou vnímány jako významný problém zdravotnictví (1). Hospitalizovaní pacienti jsou vystaveni vysokému riziku pádu, přičemž celosvětově se prevalence pohybuje mezi 1,4 až 17,9 pádu na 1000 dní hospitalizace v závislosti na typu zdravotnického zařízení a populaci pacientů. Komplikace spojené s pády zvyšují morbiditu a mortalitu pacientů prodlužují jejich hospitalizaci, vedou k brzké institucionalizaci pacientů a snižují kvalitu jejich života (1, 2).
Pády patří mezi hlavní nežádoucí události v lůžkových zdravotnických zařízeních a tvoří více než 70 % všech nežádoucích událostí u hospitalizovaných pacientů (3). Pád definuje Ministerstvo zdravotnictví ČR jako událost, při níž se pacient (ošetřovaná osoba) neplánovaně ocitne na podlaze nebo na jiném níže uloženém vodorovném povrchu, ať již s poraněním anebo bez poranění pacienta. Jde o nezamýšlenou událost, kdy je přítomen svědek, nebo takovou událost pacient sám oznámí. Evidovány by měly být všechny typy pádů bez ohledu na příčinu (pády z fyziologických příčin jako mdloby nebo i pády v důsledku vlivu prostředí), včetně tzv. asistovaných pádů, kdy se zaměstnanec snaží omezit důsledky pádu (4). Povinností poskytovatele zdravotní péče je vést evidenci všech pádů pacientů, analyzovat je a vytvářet nápravná opatření, která by vedla ke zvýšení bezpečnosti pacientů (5).
Pád pacienta má ve většině případů multifaktoriální charakter, na němž se podílejí vnitřní a vnější rizikové faktory. V literatuře je popisováno až 400 rizikových faktorů pádů (6). Mezi hlavní vnitřní faktory patří vyšší věk pacienta a s ním spojené involuční změny organismu, některé akutní stavy a chronická onemocnění, svalová slabost, předchozí pád v anamnéze, porucha mobility nebo pokles kognitivních funkcí. Externí faktory naopak zahrnují aspekty prostředí, činnosti a aktivity prováděné pacientem nebo užívání některých léčiv (7, 8). Právě léčiva patří mezi důležité ovlivnitelné faktory (9).
Recentní systematické přehledy ukázaly, že mezi léčiva zvyšující riziko pádu (fall risk-increasing drugs; FRIDs) je nutno zahrnout léčiva s vlivem na nervový systém (např. antidepresiva, hypnotika, anxiolytika, antipsychotika), u kterých se zvýšení rizika pádu pohybovalo přibližně mezi 30 a 102 % (10). Dále pak kardiovaskulární léčiva (např. antihypertenziva, diuretika, antiarytmika), u nichž díky ortostatické hypotenzi, synkopám nebo arytmiím dosahovalo riziko pádu až 36 % (11). Riziko pádu je však diskutováno i u antiepileptik, opioidních analgetik, nesteroidních antiflogistik, inhibitorů protonové pumpy, theofylinu, laxativ nebo inzulinů (12). Riziko pádu zvyšuje polyfarmakoterapie (4 a více léčiv) (13) a kombinace dvou nebo více FRIDs (14), a to o 18 až 50 % v závislosti na počtu užívaných léčiv (15).
Pro zhodnocení celkového rizika pádu u pacienta a následného návrhu racionálních intervencí je důležitá nejen znalost potenciálních FRIDs, ale i znalost dalších okolností, které mohou riziko pádu potencovat. Včasným rozpoznáním a zhodnocením závažnosti rizikových faktorů a následnou intervencí lze zvýšit bezpečnost pacientů a zvýšit kvalitu poskytované zdravotní péče (16). Ukazuje se, že řešením může být multidisciplinární spolupráce, kdy jednotliví zdravotníci v týmu posoudí možnou míru vlivu všech rizikových faktorů pádu v kontextu pacienta. V doporučeních je uvedeno, že tým by měl obsahovat specialistu na farmakoterapii, který by u všech pacientů, nebo alespoň těch rizikových, prováděl revize farmakoterapie a na základě jejích výsledků navrhl optimalizaci farmakoterapie v kontextu pacienta (17, 18, 19).
Kazuistika
88letý pacient hospitalizovaný na oddělení následné péče spadl na svém pokoji, kdy se i přes opakovanou edukaci vydal přibližně v 21 : 00 hodin z lůžka do koupelny, cestou ztratil rovnováhu a upadl. Při pádu došlo k úderu hlavou do dveří a poranění pacientova čela.
Poznámky z anamnézy pacienta
- Arteriální hypertenze.
- Ischemická choroba srdeční (difúzní postižení věnčitých tepen).
- Perzistující fibrilace síní, farmakologická verze amiodaronem.
- Paroxyzmální atypický flutter síní, farmakologická verze amiodaronem.
- Chronické srdeční selhání, NYHA III, systolická dysfunkce levé komory (ejekční frakce 30 %).
- Chronická renální insuficience (GA/A3).
- Akutní renální selhání v.s. diuretická terapie, hypotenze a dehydratace.
- Chronická obstrukční plicní nemoc III. stupně.
- Anemie na podkladě chronických onemocnění.
- Primární hypotyreóza.
- Ankylozující spondylitida (Morbus Bechtěrev).
- Benigní hyperplazie prostaty.
- Chronická žilní insuficience IV. stupně s bilaterálním lymfedémem.
- Demence.
- Léze jater.
- Stav po bronchopneumonii a herpes zoster.
- Stav po totální endoprotéze kyčle.
- Kachexie.
- Celková nestabilita při polymorbiditě.
Léková anamnéza
Léková anamnéza pacienta včetně dávkování před pádem je sumarizována v tabulce 1. Tabulka je doplněna o vyjádření, která léčiva je možno považovat za populačně riziková stran pádu a která byla v daném případě klinickým farmaceutem vyhodnocena jako individuálně riziková.
Tab. 1. Léková anamnéza před pádem 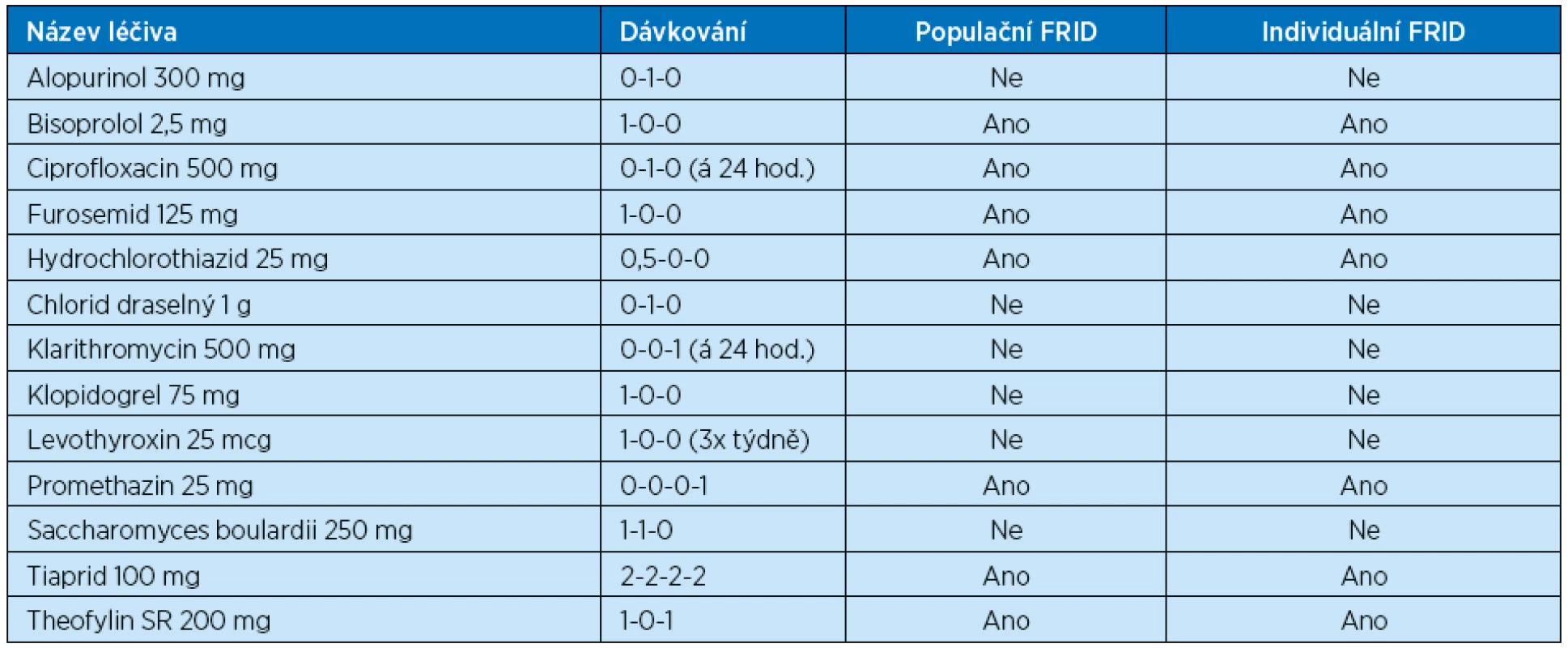
Legenda: FRID – léčivo zvyšující riziko pádu (fall risk-increasing drug) Vybraná fyzikální a laboratorní vyšetření
- Váha 73 kg, výška 168 cm, krevní tlak 110/65 mmHg, tepová frekvence 59/min.
- Močovina 31,5 mmol/l, kreatinin 458 μmol/l, odhad glomerulární filtrace (eGFR) 9 ml/min.
- Theofylin 21,0 mg/l; doporučované rozmezí: 8–20 mg/l (dospělý pacient); 5–15 mg/l (geriatrický pacient).
- Hemoglobin 84 g/l, erytrocyty 3,0 x 1012/l.
Rizikové faktory pádu
- Věk nad 65 let (88 let).
- Akutní stav pacienta: probíhající infekce, dehydratace.
- Onemocnění pacienta: anemie, arteriální hypertenze, demence, hypotyreóza, poruchy rytmu, srdeční selhání, poruchy zraku a sluchu.
- Užívaná léčiva: bisoprolol, ciprofloxacin, furosemid, hydrochlorothiazid, promethazin, theofylin, tiaprid.
Diskuse
V případě daného pacienta se na pádu mohlo podílet více faktorů souvisejících s akutním stavem, ale i chronickými onemocněními. Dále však budou diskutována zejména léčiva, která mohla k pádu v daném případě přispět.
Bisoprolol, hydrochlorothiazid a furosemid patří mezi kardiovaskulární léčiva riziková stran pádu, příčinou pádu může být (ortostatická) hypotenze a v případě diuretik nelze opomenout potenciaci dehydratace. V daném případě je situace komplikována těžkou renální insuficiencí, která vyžaduje pečlivou titraci dávek nebo úplné vysazení v případě hydrochlorothiazidu, který je kontraindikován v případě těžké renální insuficience (při eGFR pod 30 ml/min.). Je vhodné připomenout, že za určitých okolností je i při těžké renální insuficienci účinnost hydrochlorothiazidu při jeho kombinaci s kličkovými diuretiky zachována (21). Obecně lze konstatovat, že v případě diuretik je u pacientů nad 65 let riziko pádu vyšší zejména při nasazení nebo změně dávek (22).
I v případě tiapridu nebyla při volbě dávek zohledněna těžká renální insuficience. Dle údajů v Souhrnu údajů o přípravku je doporučeno redukovat dávky tiapridu při poklesu renálních funkcí (při eGFR 10–30 ml/min na 50 % normální dávky a na 25 % normální dávky u pacientů s eGFR pod 10 ml/min).V daném případě pacient užíval 800 mg tiapridu denně, čímž bylo výrazně překročeno doporučené dávkování. Tyto skutečnosti mohly přispět k hypotenzi, útlumu, somnolenci nebo závratím (23). Podobným případem je promethazin (H1 antihistaminikum se sedativním působením), který nelze doporučit u pacientů vyššího věku, navíc s demencí v anamnéze, pro anticholinergní potenciál a možnosti zhoršení stavu zmatenosti. Současně nelze vyloučit potenciaci útlumu, závratí nebo hypotenze (24).V recentní studii případů a kontrol z prostředí českých nemocnic se ukázala jako statisticky významně rizikovější u pádů právě skupina antipsychotik, z ní byl nejrizikovějším léčivem tiaprid (25). Jedním z důvodů může být i blokáda různých typů receptorů, která může mít dopad na pád. Např. k hypotenzi může přispět blokáda H1 nebo alfa1 receptorů; zmatenost, dezorientace nebo poruchy paměti mohou souviset s antimuskarinovým působením a ospalost, útlum, sedace mohou být příčinou blokády serotoninových receptorů (subtyp 2) nebo H1 receptorů. Vybraná antipsychotika a blokáda jednotlivých typů receptorů je sumarizována v tabulce 2. Dalším faktorem může být omezená zkušenost předepisujících lékařů s antipsychotiky, která jsou navíc nezřídka používána v jiných, často off-label, indikacích.
Tab. 2. Antipsychotika a jejich blokáda jednotlivých typů receptorů (převzato a upraveno dle Kalvach, 2004) (26) 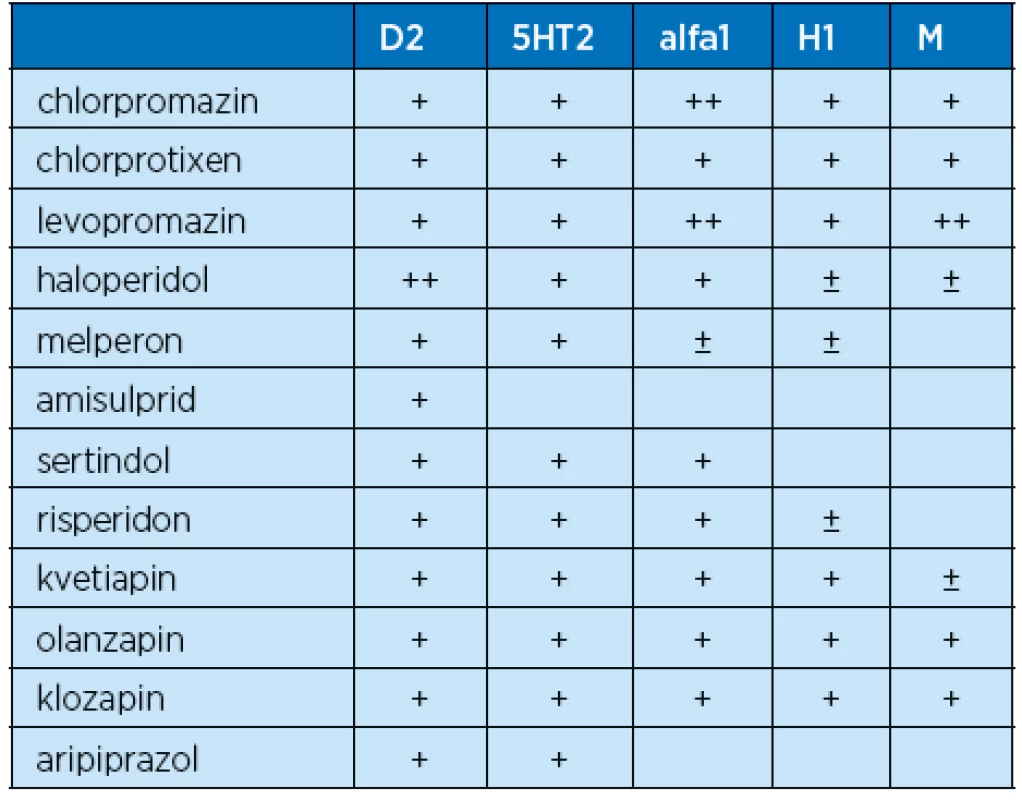
Legenda: D2 – dopaminový receptor, 5HT2 – serotoninový receptor, alfa1– alfa receptor, H1 – histaminový receptor, M – muskarinový receptor Neklid pacienta by mohl souviset i s intoxikací theofylinem. Plazmatická koncentrace theofylinu přesahovala 20 mg/l, což může být pro geriatrického pacienta s renálním selháváním velmi rizikový stav. Vedle rizika hypotenze a výskytu různých gastrointestinálních obtíží nelze vyloučit i nežádoucí účinky v centrálním nervovém systému. Ke zvýšené hladině theofylinu mohl přispět rovněž souběžně užívaný ciprofloxacin (inhibitor cytochromu P450 izoformy1A2, pro nějž je theofylin substrátem), méně pak i klarithromycin a alopurinol (21, 27). U alopurinolu byla s ohledem na stav renálních funkcí navíc podávána vyšší dávka (při eGFR 10 až 20 ml/min. je doporučeno 100 až 200 mg denně, při eGFR pod 10 ml/min. pak pouze 100 mg/den nebo prodloužení dávkovacího intervalu) (28).
Na pádu pacienta se mohla spolupodílet řada faktorů souvisejících s věkem, akutními a chronickými onemocněními pacienta a užívanou farmakoterapií. Nezřídka je velmi složité odhadnout míru vlivu jednotlivých rizikových faktorů. V daném případě však nelze vliv léčiv opomenout. Volba léčiv a jejich dávek nebyla přizpůsobena aktuálnímu stavu pacienta, stavu funkce eliminačních orgánů a ostatním užívaným léčivům, což se mohlo projevit poklesem krevního tlaku, zvýšením plazmatických koncentrací některých léčiv, útlumem nebo závratí pacienta a dalšími nežádoucími účinky, které mohly přispět k pádu pacienta. Na místě byla nejen úprava FRIDs, ale i další rizikové farmakoterapie při nezbytném kontinuálním monitorování pacienta.
Závěr
Bezpečí pacientů při poskytování zdravotní péče představuje významný problém soudobého zdravotnictví. Minimalizace rizika pádu u všech věkových skupin pacientů ve zdravotnickém zařízení vyžaduje multidisciplinární spolupráci lékaře, zdravotní sestry a farmaceuta, která je nezbytná pro zhodnocení všech okolností pádu, stavu pacienta, užívané farmakoterapie a další rizikových faktorů pádu a nalezení možností eliminace rizik pádu u konkrétního pacienta. Je nezbytné vytvořit podmínky pro edukaci lékařů a zdravotních sester v oblasti léčiv s rizikem pádu a podporovat zapojení farmaceuta (klinického farmaceuta) do managementu rizik pádů ve zdravotnických zařízeních (29).
Podpořeno z programového projektu Ministerstva zdravotnictví ČR s reg. č. 16-33463A.
doc. PharmDr. Josef Malý, Ph.D.
e-mail: malyj@faf.cuni.cz
Je absolventem Farmaceutické fakulty UK v Hradci Králové, na které vede Katedru sociální a klinické farmacie. V roce 2019 úspěšně obhájil habilitační práci v oboru Klinická a sociální farmacie. Vyučuje na pacienta orientované předměty. Výzkum provádí ve farmakoepidemiologii a klinické farmacii se zaměřením na bezpečnou farmakoterapii, aspekty spojené s přístupem pacienta k terapii včetně non-adherence k léčbě a terapeutickou hodnotu antikoagulancií a antibiotik (dosud publikováno více 60 odborných prací a 90 abstrakt). Získal specializovanou způsobilost v oborech Klinická farmacie a Nemocniční lékárenství a vykonává praxi klinického farmaceuta ve Fakultní nemocnici v Motole. Od roku 2015 je vědeckým sekretářem České farmaceutické společnosti (ČFS) ČLS JEP. Do celoživotního a specializačního vzdělávání farmaceutů a ostatních zdravotníků je zapojen mimo jiné organizací Sympozií klinické farmacie René Macha a dále jako externí lektor ČFS ČLS JEP, IPVZ, UCKF nebo ČLnK. Je členem redakční rady časopisů Česká a slovenská farmacie a Praktické lékárenství.
Zdroje
1. Aryee E, James SL, Hunt GM, Ryder, HF. Identifying protective and risk factors for injurious falls in patients hospitalized for acute care: a retrospective case-control study. BMC Geriatr. 2017; 17(1): 260.
2. Bloch F, Thibaud M, Tournoux-Facon C, et al. Estimation of the risk factors for falls in the elderly: can meta-analysis provide a valid answer? Geriatr Gerontol Int 2013; 13(2): 250–263.
3. Chiu MH, Lee HD, Hwang HF, et al. Medication use and fall-risk assessment for falls in an acute care hospital. Geriatr Gerontol Int 2015; 15(7): 856–863.
4. Ústav zdravotnických informací a statistiky ČR. Centrální systém hlášení nežádoucích událostí – Metodika Nežádoucí událost: PÁD. Verze 01/2017 (Internet). (Praha (Česká republika)): shnu.uzis.cz; c2017 (cited 2018 Dec 29). Available from: www.shnu.uzis.cz/res/file/metodicke_dokumenty/pad_metodika_plna_verze_metodiky(1).pdf.
5. Ministerstvo zdravotnictví České republiky. Minimální požadavky pro zavedení interního systému hodnocení kvality a bezpečí poskytovaných zdravotních služeb. In: Věstník Ministerstva zdravotnictví České republiky, ročník 2015, částka 16 (Internet). (Praha (Česká republika)): mzcr.cz; c2015 (cited 2018 Dec 29). Available from: www.mzcr.cz/legislativa/dokumenty/vestnik-c16/2015_10927_3242_11.html.
6. Callis N. Falls prevention: Identification of predictive fall risk factors. Appl Nurs Res 2016; 29 : 53–58.
7. de Jong MR, Van der Elst M, Hartholt KA. Drug-related falls in older patients: implicated drugs, consequences, and possible prevention strategies. Ther Adv Drug Saf 2013; 4(4): 147–154.
8. Deandrea S, Lucenteforte E, Bravi F, et al. Risk factors for falls in community-dwelling older people: a systematic review and meta-analysis. Epidemiology 2010; 21(5): 658–868.
9. Lee JY, Holbrook A. The efficacy of fall-risk-increasing drug (FRID) withdrawal for the prevention of falls and fall-related complications: protocol for a systematic review and meta-analysis. Syst Rev 2017; 6(1): 33.
10. Seppala LJ, Wermelink AMAT, de Vries M, et al. EUGMS task and Finish group on fall-risk-increasing drugs.Fall-Risk-Increasing Drugs: A Systematic Review and Meta-Analysis: II. Psychotropics. J Am Med Dir Assoc 2018; 19(4): 371.e11-371.e17.
11. de Vries M, Seppala LJ, Daams JG, et al. EUGMS Task and Finish Group on Fall-Risk-Increasing Drugs. Fall-Risk-Increasing Drugs: A Systematic Review and Meta-Analysis: I. Cardiovascular Drugs. J Am Med Dir Assoc 2018; 19(4): 371.e1-371.e9.
12. Seppala LJ, van de Glind EMM, Daams JG, et al. EUGMS Task and Finish Group on Fall-Risk-Increasing Drugs. Fall-Risk-Increasing Drugs: A Systematic Review and Meta-analysis: III. Others. J Am Med Dir Assoc 2018; 19(4): 372e1-372e8.
13. Lord S, Sherrington C, Menz H, Close J. Falls in Older People. University Printing House, Cambridge: Cambridge University Press 2011.
14. Zia A, Kamaruzzaman SB, Tan MP. The consumption of two or more fall risk-increasing drugs rather than polypharmacy is associated with falls. Geriatr Gerontol Int 2017; 17(3): 463–470.
15. Dhalwani NN, Fahami R, Sathanapally H, et al. Association between polypharmacy and falls in older adults: a longitudinal study from England. BMJ Open 2017; 7(10): e016358.
16. Milos V, Bondesson Å, Magnusson M, et al. Fall risk-increasing drugs and falls: a cross-sectional study among elderly patients in primary care. BMC Geriatr 2014; 14 : 40.
17. Caffiero N, Delate T, Ehizuelen MD, Vogel K. Effectiveness of a clinical pharmacist medication therapy management program in discontinuation of drugs to avoid in the elderly. J Manag Care Spec Pharm 2017; 23(5): 525–531.
18. Cheema E, Alhomoud FK, Kinsara ASA, et al. The impact of pharmacists-led medicines reconciliation on healthcare outcomes in secondary care: A systematic review and meta-analysis of randomized controlled trials. PLoS One 2018; 13(3): e0193510.
19. World Health Organization. Falls (Internet). (Geneva (Switzerland)): who.int; c2018 (cited 2018 Dec 27). Available from: www.who.int/news-room/fact-sheets/detail/falls
20. Valko A. Analýza vlivu farmakoterapie na riziko pádu. (Atestační práce). Praha: Institut postgraduálního vzdělávání ve zdravotnictví; 2018.
21. Micromedex Healthcare Series (Internet database). Greenwood Village, Colo: Thomson Reuters (Healthcare) Inc. Updated periodically.
22. Berry SD, Mittleman MA, Zhang Y, et al. New loop diuretic prescriptions may be an acute risk factor for falls in the nursing home. Pharmacoepidemiol Drug Saf. 2012 May;21(5):560–563.
23. Státní ústav pro kontrolu léčiv. Databáze léků – SPC Tiapridal (Internet). (Praha (Česká republika)): sukl.cz; c2018 (cited 2019 Sept 30). Available from: www.sukl.cz/modules/medication/search.php.
24. Fialová D, Topinková E, Ballóková A, Matějovská-Kubešová H. Expertní konsenzus ČR 2012 v oblasti léčiv a lékových postupů potenciálně nevhodných ve stáří. Klin Farmakol Farm 2013; 27(1): 18–28.
25. Maly J, Dosedel M, Kubena AA, et al. Analysis of the fall-related risk of pharmacotherapy in Czech hospitals: A case control study. J Eval Clin Pract. 2019 Sep 2. doi: 10.1111/jep.13270.
26. Kalvach Z, Zadák Z, Jirák R, et al. Geriatrie a gerontologie. 1. vyd. Praha: Grada Publishing 2004.
27. Linhartová A. Rizika léčby theofylinem u polymorbidní pacientky s polyfarmakoterapií. Remedia 2013; 23 : 424–426.
28. Státní ústav pro kontrolu léčiv. Databáze léků – SPC Milurit 100 mg (Internet). (Praha (Česká republika)): sukl.cz; c2019 (cited 2019 Sept 30). Available from: www.sukl.cz/modules/medication/search.php.
29. Maly J, Dosedel M, Vosatka J, et al. Pharmacotherapy as major risk factor of falls – analysis of 12 months experience in hospitals in South Bohemia. J Appl Biomed 2019; 17(1): 53–60.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek Editorial
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2019 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
-
Všechny články tohoto čísla
- Editorial
- Screeningové testy kognitivních funkcí – jaké jsou možnosti kromě MMSE?
- Logopedická intervence u pacientů s dysfagií v prostředí následné péče
- Infekce močových cest u seniorů
- Farmakoterapie jako rizikový faktor pádu pohledem klinického farmaceuta
- Horečka nejasného původu u geriatrického pacienta: horečka Q
- Neuroleptický maligní syndrom – život ohrožující komplikace léčby antipsychotiky
- Překvapivá příčina poruchy vědomí u seniorky
- Mobilní poradny informují o poruchách paměti a demenci
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Neuroleptický maligní syndrom – život ohrožující komplikace léčby antipsychotiky
- Screeningové testy kognitivních funkcí – jaké jsou možnosti kromě MMSE?
- Infekce močových cest u seniorů
- Logopedická intervence u pacientů s dysfagií v prostředí následné péče
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




