-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nezastupitelná role rehabilitace u geriatrického pacienta na lůžkách následné péče
The irreplaceable role of rehabilitation in geriatric patients at post-acute care centres.
At a time of prolonging life expectancy as a result of successful medical treatment that saves lives of patients who would have passed away due to grave illness or injury in the past, we ask questions about the quality of life and the self-sufficiency of those who survived. I would like to demonstrate the irreplaceable role of rehabilitation care for the elderly geriatric patients on three case studies.
Keywords:
rehabilitation – geriatric patient – compensatory aids – self-sufficiency
Autoři: J. Sedláčková
Působiště autorů: Oddělení následné péče, Rehabilitační nemocnice Beroun
Vyšlo v časopise: Geriatrie a Gerontologie 2018, 7, č. 3: 117-120
Kategorie: Kazuistiky
Souhrn
V době, kdy se prodlužuje střední délka života a lékaři úspěšně zasahují i u pacientů, kteří by dříve své chorobě či prodělanému úrazu podlehli, se stále častěji setkáváme i se seniory, jimž lékařská věda zachránila život, ale nadchází zde otázka kvality tohoto života a návratu k soběstačnosti. Na třech kazuistikách z praxe demonstruji nezastupitelnou roli rehabilitační péče u geriatrického pacienta.
Klíčová slova:
rehabilitace – geriatrický pacient – kompenzační pomůcky – soběstačnost
Úvod
Geriatrický pacient, ať už po prodělaném úrazu či závažné nemoci, se snadno dostává do situace, kdy se z původně soběstačného člověka stává člověk ležící, vyžadující dopomoc druhé osoby, nezřídka včetně všech základních úkonů sebeobsluhy. Rodina se velmi často zříká péče o takového pacienta, lékaři pak slýchají: „Vezmeme si dědečka domů, jenom když se rozchodí, my bychom to jinak nezvládli.“
Dnes na odděleních následné péče standardně působí fyzioterapeut, na některých pracovištích i ergoterapeut, logoped apod., také jsou k dispozici nejrůznější pomůcky. Bohužel veškerá péče a snaha bývá poznamenána nedostatkem personálu na odděleních. V době dovolených či při pracovní neschopnosti fyzioterapeuta není často reálné najít náhradu. U pacientů, kteří nejsou bez dopomoci dostatečně mobilní a s kterými se pravidelně necvičí, stoupá riziko progrese do imobilizačního syndromu se všemi jeho důsledky. Zejména je patrný úbytek svalové tkáně, ztuhlost kloubů, kontraktury, obtíže s obstipací, častá je hypostatická bronchopneumonie, vznik dekubitů a v neposlední řadě i neuropsychické změny (1). Tomu všemu může do značné míry předejít kvalitně prováděná rehabilitace.
Naprostá většina seniorů nemá potřebu věnovat se fyzicky náročným aktivitám. To, co potřebují, je být co nejsoběstačnější v běžných aktivitách každodenního života. A cílem rehabilitační péče je jim toto v maximální míře umožnit. Kromě vlastního cvičení máme k dispozici četné pomůcky, které nahrazují či kompenzují ztracenou funkci, modifikují anatomické struktury nebo fyziologické procesy, přispívají ke zlepšení či stabilizaci zdravotního stavu nebo zabraňují jeho zhoršení (2). Na lůžkách následné péče se setkáme zejména s nejrůznějšími typy pomůcek pro pohyb (chodítka, hole, berle, vozíky), pomůckami k polohování, k usnadnění hygieny, k senzorické stimulaci, s ortopedickými či protetickými pomůckami. V širším slova smyslu sem patří i naslouchadla, brýle a další pomůcky pro zrakově či sluchově postižené. Důležité je správné nastavení či přizpůsobení pomůcek s ohledem na tělesné parametry.
Kolem 73 % pacientů nad 60 let trpí alespoň jedním chronickým onemocněním, nad 70 let už je to 84 %. S každou chorobou stoupá riziko, že bude pacient dřív či později hospitalizován pro její dekompenzaci (3). Uvádí se, že u 1/3 pacientů, porovnáme-li soběstačnost při přijetí a při dimisi, dojde během hospitalizace k poklesu funkčních schopností. S věkem stoupá procento takto zhoršených pacientů, u 90letých a starších je to až 60 % (4). Jako nejrizikovější skupina z hlediska rozvoje disability se jeví ženy s chronickým onemocněním, pocházející ze slabších sociálních podmínek (5). Při akutní hospitalizaci je samozřejmě nutné zvládnout akutní stav, pro který byl pacient přijat. Nicméně každý senior by si zasloužil „více geriatrický“ přístup s cílem minimalizovat dopad hospitalizace na jeho soběstačnost. Tedy nikoli „jen“ stabilizovat základní onemocnění a pacienta ležícího a zcela odkázaného na péči druhé osoby umístit do ústavního zařízení (4).
Pokročilý věk bývá svázán s dekondicí, poruchami mobility, zhoršenou stabilitou, svalovou atrofií. Často je přítomna i malnutrice, smyslové poruchy či poruchy kognitivních funkcí. S malnutricí se setkáme nejvíce u hospitalizovaných pacientů. Přitom víme, že porucha výživy výrazně nepříznivě ovlivňuje celkovou fyzickou zdatnost. Důsledkem je pokles soběstačnosti až disabilita (6). Kombinace cvičení a cílené nutriční podpory, s dostatečným příjmem bílkovin, je velmi efektivní způsob, jak bránit sarkopenii (7). Mnoho seniorů se snadno dostane do začarovaného kruhu, kdy z nejrůznějších důvodů (akutní onemocnění, úraz, bolest, ale třeba i deprese) upustí od svých každodenních aktivit a ulehnou na lůžko. Při takto vzniklé hypomobilitě následuje další progrese dekondice, nejistota při vertikalizaci, strach z pádu – mnohdy oprávněný. Udává se, že asi 1/3 lidí nad 65 let utrpí alespoň 1krát ročně pád. Každý pád zvyšuje obavy z dalšího pádu, pacient může mít tudíž tendenci vyhýbat se některým aktivitám každodenního života, čímž se dále snižuje jeho schopnost tyto aktivity vykonávat (8).Práce s takovým pacientem vyžaduje multioborovou spolupráci a spoustu času. A ani tak se nemusí dostavit úspěch. Základní předpoklad je spolupráce ze strany pacienta. Po člověku s demencí nemá smysl chtít cvičení náročnější na pochopení, u pacienta s poruchou sluchu se musíme přesvědčit, zda pochopil, co po něm chceme, u pacienta s depresí budeme očekávat neochotu k rehabilitační aktivitě. Také pozor na chronickou bolest: není-li dobře léčena, zejména u křehkých seniorů se může podílet na snížení fyzické aktivity (9). Další problémovou skupinu představují pacienti onkologicky nemocní – zde může rehabilitace přispět ke komfortu pacienta, úlevě od bolesti i jako určitá forma prevence úzkostných a depresivních stavů. Studie, v níž se pacientky podstupující radioterapii nebo chemoterapii pro karcinom prsu pravidelně účastnily kombinovaného cvičení (aerobní, silové i protahovací), ukázala efekt na snížení bolesti, zvýšení maximální aerobní kapacity a svalové síly a zejména na zvýšenou kvalitu života (10). Samozřejmě že u nevyléčitelně nemocných (nejen onkologických) pacientů respektujeme nutnost odpočinku, pacienta nebudíme, nenutíme k aktivitě, která je mu nepříjemná (2). Nejlépe se pracuje s pacientem, který byl po celý život zvyklý na pohyb a je motivovaný se k aktivnímu životu navrátit. Důležitou roli hraje také rodinné zázemí.
Na lůžku následné péče je potřeba s pacientem pracovat komplexně – kromě léčby základního onemocnění spolupracujeme s rehabilitačním konziliářem, fyzioterapeutem, ergoterapeutem, logopedem, psychologem, protetikem a nutričním terapeutem. A samozřejmě respektujeme limity stanovené například traumatologem u pacientů po osteosyntéze apod. Další limity intenzivní rehabilitace může představovat například kardiální stav pacienta a jiná onemocnění.
Kazuistika 1
Pacientka H. H., 81 let, do hospitalizace se s ničím neléčila, plně soběstačná. V lednu 2017 prodělala ischemickou cévní mozkovou příhodu, jejímž následkem byla levostranná hemiparéza, dysartrie a centrální paréza n.VII l.sin.
K rehabilitaci byla přeložena do Rehabilitační nemocnice Beroun v únoru 2017. Vstupně krom výše uvedeného neurologického nálezu kardiopulmonálně kompenzovaná, orientovaná, spolupracující, s dopomocí fyzioterapeutky schopna stoje ve vysokém chodítku. Jako nejvýraznější subjektivní obtíž udává bolest levé kyčle, kde vzápětí potvrzena artróza IV. stupně. V průběhu hospitalizace absolvovala rehabilitační program se zaměřením na zlepšení hybnosti levostranných končetin a na úpravu svalové dysbalance v oblasti pánevního kruhu a dolních končetin, reedukaci stereotypu chůze, léčebný tělocvik podle kineziologického rozboru, byly využity měkké, mobilizační a myofasciální techniky, cvičení dle Gracies konceptu. Pacientka rovněž v péči ergoterapeutky. Dbáno na prevenci subluxace ramenního kloubu paretické končetiny. Částečná regrese algických obtíží při koxartróze po využití magnetoterapie a motomedu. Dysartrie se spontánně upravila, logopedické péče nebylo třeba. Postupně výrazné zlepšení hybnosti levostranných končetin, zlepšena koordinace pohybu, pacientka schopna samostatné chůze s oporou francouzské hole, zvládá i pár schodů. V době dimise (6/2017) přetrvává pouze frustní levostranná symptomatologie. S odstupem minimálně 6 měsíců od mozkové příhody pacientka plánována k TEP levé kyčle. Tato provedena v září 2017, po nekomplikovaném perioperačním období pacientka opět přeložena do Rehabilitační nemocnice Beroun. Hojení operační rány per primam, pacientka neguje bolesti, je schopna plně dodržovat antiluxační režim (tj. v kyčelním kloubu zákaz rotací, abdukce a flexe nad 90°). Povolena chůze s plnou zátěží operované končetiny. V rámci rehabilitačního programu opět úprava svalových dysbalancí, reedukace stereotypu chůze zprvu o francouzských holích, později o holích trekových, využívána motodlaha. V době dimise již znovu schopna chůze i po schodech, soběstačná.
Kazuistika 2
Polymorbidní pacientka, L. E., 92 let, byla přijata do Rehabilitační nemocnice Beroun v 7/2017 po osteosyntéze dislokované fraktury femuru l.sin. Pooperační období navíc zkomplikováno akutní pankreatitidou biliární etiologie. V době přijetí pacientka ležící, apatická, obtížně spolupracující, příjem potravy a tekutin nedostatečný, noční zmatenost. Prognóza se jevila jako nepříznivá.
Zajištěna parenterální rehydratace, nutriční podpora, dostatečná analgetická terapie a podle možností pacientky zahájena rehabilitace. Zprvu zejména pasivní cvičení na lůžku, s využitím motodlahy. Kladen důraz na respirační fyzioterapii. Na základě psychiatrického konzilia posílena antidepresivní terapie. Přes jistou nevůli pacientky nasazováno naslouchadlo. Daří se pacientku posazovat a stabilizovat sed do té míry, že je brzy schopná účastnit se skupinového cvičení. Díky této „resocializaci“ a motivujícímu přístupu fyzioterapeutky, jistě v kombinaci s nástupem účinku antidepresiva, se u pacientky zásadně začíná měnit přístup k rehabilitaci na aktivní. Má zájem o okolní svět, komunikuje, účastní se kognitivního tréninku, čte, v MoCA testu dosahuje úrovně lehkého kognitivního deficitu, výrazné zlepšení v Barthel indexu.
Koncem 9/2017, při dobrém hojení fraktury, povolena plná zátěž operované končetiny, do bolesti. Toho času již spolehlivě zvládá vysoké chodítko a začíná nacvičovat chůzi v chodítku nízkém. Nadále motodlaha, motomed s nízkou zátěží, respirační fyzioterapie, prvky Bobath konceptu, stimulace plosek na „ježkovi“ a zejména další zlepšování soběstačnosti v denních aktivitách. V říjnu 2017 pacientka navrácena do domova seniorů jako relativně soběstačná seniorka s aktivním přístupem k životu.
Kazuistika 3
Pacient G. H., 66 let, po disekci aneurysmatu aorty s provedenou plastikou aortální chlopně a náhradou ascendentní aorty a oblouku byl hospitalizován v Rehabilitační nemocnici Beroun od 10/2014. Vstupně dominují projevy zmatenosti a psychomotorického neklidu, podle CT mozku v terénu pokročilých aterosklerotických změn. Pacient ležící, s rozsáhlým sakrálním dekubitem, hypobulický. V Barthel testu dosahuje pěti bodů. Z kardiologického hlediska sice není námitek k zahájení intenzivní rehabilitace, pacient jí ale není schopen. Spolupráce s pacientem limitovaná kognitivním deficitem, hypakusí, dekondicí.
Zpočátku prováděno pasivní a částečně i aktivní cvičení na lůžku, respirační fyzioterapie, ACBT (aktivní cyklus dechových technik), péče o jizvu po kardiochirurgické operaci, posléze zahájena vertikalizace do sedu. Vertikalizaci do vysokého chodítka bylo možno nacvičovat až s odstupem od sternotomie – při omezení zátěže i rozsahu pohybu horních končetin pacient do té doby nezvládal. Ve spolupráci s chirurgem ošetřován dekubitus, bolest korigována analgetikem. Pacient v péči psychologa i psychiatra. Dochází i nutriční terapeutka. V 1/2015 již zkoušen přechod z vysokého chodítka na nízké čtyřkolové, pacient se účastní skupinového cvičení, nácviku aktivit denního života, zlepšuje svalovou sílu, stabilitu sedu, též se zlepšuje komunikace s pacientem. V 3/2015 propuštěn. Tou dobou už schopen se ze sedu sám postavit, nízké chodítko zvládá s doprovodem.
V 1/2016 opět přijat do Rehabilitační nemocnice Beroun, tentokrát již k intenzivní rehabilitaci. V mezičase docházela fyzioterapeutka domů, zvládal chůzi o jedné francouzské holi. Chůze lehce nestabilní, se špatným stereotypem. Cvičení zaměřeno na zlepšení stability, rovnováhy, koordinaci končetin, reedukaci stereotypu chůze, s ergoterapeutem nácvik aktivit denního života, motoriky levé horní končetiny a grafomotoriky pravé horní končetiny. Po ukončení rehabilitačního programu dimitován domů v 4/2016; schopen chůze o vycházkové holi i na delší vzdálenost, sám se nají, hygienu a oblékání provádí s lehkou dopomocí, dokáže psát tiskacím písmem.
Tab. 1. Základní kontraindikace při rehabilitaci(2) 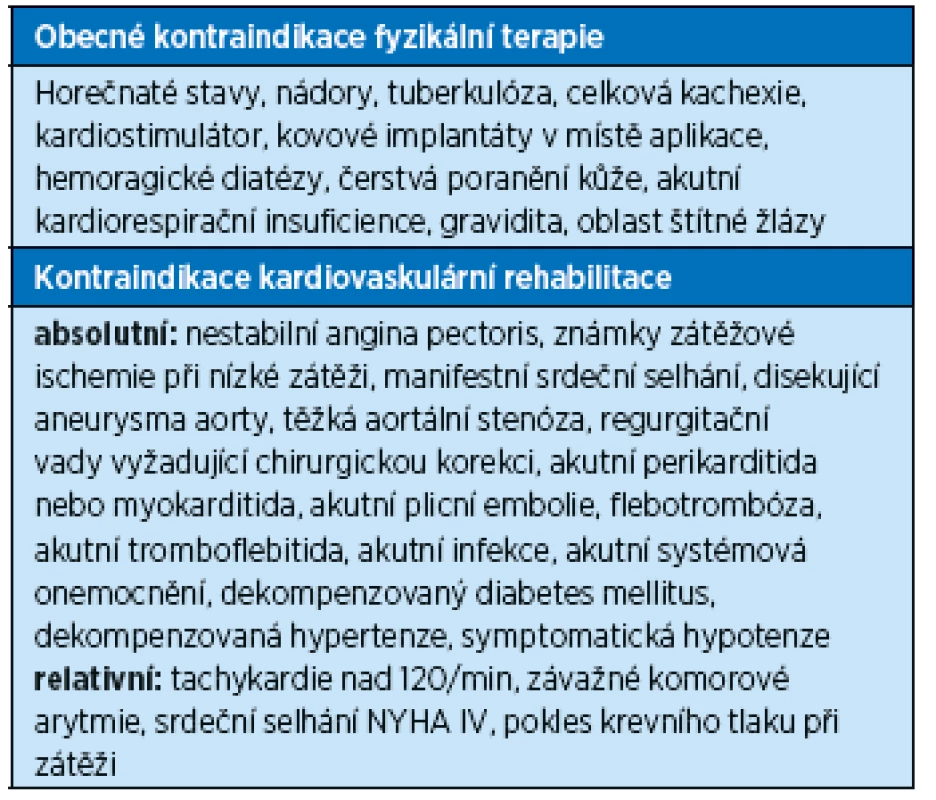
Diskuse
Z prezentovaných kazuistik je zřejmé, že všichni 3 zmínění pacienti značně profitovali z pobytu na geriatrickém lůžku následné péče, jehož součástí byla plnohodnotná péče rehabilitační, a to včetně spolupráce s dalšími lékařskými i nelékařskými odbornostmi. Optimální by bylo takovou komplexní péči poskytnout všem pacientům. Zdaleka ne všechna zdravotnická zařízení tohoto typu však disponují dostatečným personálním zajištěním a širokého spektra rehabilitačních metod se využívá nedostatečně(12). Také ze strany pacienta mnohdy narážíme na nemožnost rehabilitace; jedná se o pacienty s vyčerpanými kompenzačními mechanismy, bez funkční rezervy. Do značné míry je odhalí funkční geriatrické vyšetření provedené na začátku hospitalizace a vzápětí se neschopnost spolupráce potvrdí při pokusu o rehabilitaci. Zde je pak na místě rehabilitační ošetřovatelství.
Jak jsem již v úvodu zmínila, důležitou roli hraje také účast rodiny. Pacientka v kazuistice 1 rodinu neměla, žila sama a po celou dobu hospitalizace se ona i personál potýkali s otázkou, zda vůbec dokáže dosáhnout takové míry soběstačnosti, aby toto bylo možné i nadále – situace, která zvyšovala riziko rozvoje úzkostných či depresivních stavů. Naopak pacient v kazuistice 3 měl výborné zázemí, žil s manželkou, která byla schopná a ochotná zajistit mu takřka jakoukoliv dostupnou péči, učila se od fyzioterapeutky, jak sama může s pacientem cvičit, a hlavně mu byla psychickou oporou.
V roce 2006 vydala Česká kardiologická společnost doporučené postupy pro rehabilitaci u pacientů s kardiovaskulárním onemocněním – z demonstrovaných pacientů se týká paní L. E. (ischemická choroba srdeční) i pana G. H. (stav po kardiologické operaci). Česká kardiologická společnost klade u kardiovaskulární rehabilitace důraz krom fyzické aktivity i na dodržování zásad sekundární prevence a zdravého životního stylu (13). Vzhledem ke skutečnosti, že kardiovaskulárním onemocněním trpí naprostá většina klientů následné péče, měl by se s doporučeními seznámit každý geriatr a brát je v úvahu.
Intenzitu rehabilitační zátěže stanovujeme individuálně. Zejména u pacientů s kardiologickou anamnézou sledujeme klinický stav, tepovou frekvenci, dechovou frekvenci, saturaci kyslíkem, reakci krevního tlaku na zátěž, klidové i zátěžové EKG. Vhodná je znalost echokardiografického nálezu. K posouzení tolerance zátěže lze využít například bicyklový či pásový ergometr, šestiminutový test chůze apod. Pomocí spiroergometrie lze stanovit tepovou frekvenci při anaerobním prahu (v okamžiku, kdy dochází k tvorbě kyseliny mléčné, přestává růst spotřeba kyslíku a prudce narůstá výdej oxidu uhličitého). Tato frekvence, nebo frekvence těsně pod úrovní anaerobního prahu, odpovídá optimální zátěži pro léčebnou rehabilitaci (11). Bohužel v praxi není reálné takto podrobně vyšetřit všechny pacienty, často se spokojíme s fyzikálním vyšetřením doplněným o EKG a ve zjevně indikovaných případech teprve došetřujeme podrobněji.
I po ukončení hospitalizace doporučujeme pacientům zachovat si pravidelnou fyzickou aktivitu. Při minimálně 30 minutách 3–5krát týdně se udává zlepšení aerobní kapacity už během 4 týdnů. Naopak při ukončení aktivity se ztratí cvičením získaný efekt velmi rychle(13). Po dimisi je o to důležitější, aby pacient pravidelně prováděl takovou aktivitu, která ho i baví, aby u ní setrval a stala se součástí jeho životního stylu.
Závěr
Cílem článku bylo nahlédnout do širokých možností i úskalí rehabilitační péče o seniory. Byly demonstrovány konkrétní příklady – kazuistiky, kdy kvalitně vedená rehabilitace představovala pro pacienta doslova návrat do života. Z navrácení soběstačnosti, byť i částečné, z kompenzace nejrůznějších funkčních deficitů, z toho všeho profituje pacient jakéhokoli věku. Pro maximální efektivitu rehabilitace s minimem rizik je vždy na začátku nutné individuální zhodnocení s ohledem na komorbidity, celkovou zdatnost, stav pohybového aparátu a psychické schopnosti. Věk jako takový hraje až vedlejší roli. V rámci komplexní geriatrické péče by u hospitalizovaných seniorů měla být rehabilitace automatickou součástí, neboť se prokazatelně podílí na snížení dopadu hospitalizace na funkční stav pacienta a zlepšuje jeho vyhlídky na návrat k původním aktivitám.
MUDr. Jana Sedláčková
e-mail: sedlackova@nember.cz
Zdroje
1. Škrabová H. Imobilizační syndrom. Dostupné na: www.szsmb.cz, únor 2010.
2. Kolář P a kol. Rehabilitace v klinické praxi. Praha, Galén 2009.
3. Wróblewska I, Zborowska I, Dabek A, et al.: Health status, health behaviors, and the ability to perform everyday activities in Poles aged ≥65 years staying in their home environment. ClinIntervAging 2018; 13 : 355–363.
4. Ekerstad N, Dahlin Ivanoff S, Landahl S, et al. Acute care of severely frail elderly patients in a CGA-unit is associated with less functional decline than conventional acute care. ClinIntervAging 2017;12 : 1239–1249.
5. Alexandre Tda S, Corona LP, Nunes DP, et al.: Disability in instrumental activities of daily living among older adults: gender differences. Rev Saude Publica 2014; 48(3): 379–389.
6. Klbíková T, Topinková E. Posouzení výživového stavu v komplexní diagnostice a managementu geriatrické křehkosti. Geri a Gero 2018; 7(1): 33–39.
7. Martone AM, Marzetti E, Calvani R, et al.: Exercise and Protein Intake: A Synergistic Approach against Sarcopenia. Biomed Res Int 2017; 2017 : 2672435.
8. Talarska D, Strugała M, Szewczyczak M, et al.: Is independence of older adults safe considering the risk of falls? BMC Geriatr 2017; 17(1): 66.
9. Hirase T, Kataoka H, Nakano J, et al. Impact of frailty on chronic pain, activities of daily living and physical activity in community-dwelling older adults: A cross-sectional study. Geriatr GerontolInt 2018,Mar 26.
10. Reis AD, Pereira PTVT, Diniz RR, et al. Effect of exercise on pain and functional capacity in breast cancer patients. HealthQualLifeOutcomes 2018; 16(1): 58.
11. Skalická H, Táborský M, et al. Manuál ambulantního specialisty – kardiologa. Praha: Mladá fronta 2016.
12. Gorušová J: Rehabilitace starších nemocných v zařízeních následné péče – dnešní realita. Geri a Gero 2018; 7(2): 72–75.
13. Chaloupka V, Siegelová J, Špinarová L, et al.Rehabilitace u nemocných s kardiovaskulárním onemocněním. CorVasa 2006; 48(7-8): K127–K145
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2018 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Trazodon pohledem praktického lékaře
-
Všechny články tohoto čísla
- Preskripce antipsychotik v českých ústavních zařízeních sociálních služeb pro seniory – výsledky studie DEMDATA
- Neuropsychiatrické symptomy demence a jejich management
- Potřeby starších lidí v nemocniční péči – analýza výsledků review české literatury
- Nezastupitelná role rehabilitace u geriatrického pacienta na lůžkách následné péče
- Kam směřuje evropská geriatrie
- Moje stáří aneb farmaceuti z Mojí lékárny radí, jak si udržet zdraví a vitalitu
- Milé kolegyně, milí kolegové,
- Bariéry a možnosti integrace zdravotní a sociální péče v České republice
- Analýza vývoje počtu pacientů domácí zdravotní péče, hospitalizovaných pacientů a klientů pobytových zařízení sociálních služeb v letech 2000–2016
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Nezastupitelná role rehabilitace u geriatrického pacienta na lůžkách následné péče
- Potřeby starších lidí v nemocniční péči – analýza výsledků review české literatury
- Bariéry a možnosti integrace zdravotní a sociální péče v České republice
- Neuropsychiatrické symptomy demence a jejich management
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




