Doporučené postupy v léčbě starších pacientů s diabetem mellitem v České republice
Autoři:
Š. Svačina; B. Jurašková; I. Karen; A. Šmahelová; J. Olšovský; R. Červený; I. Holmerová; T. Pelikánová
Působiště autorů:
Česká diabetologická společnost ČLS JEP
1; Česká gerontologická a geriatrická společnost ČLS JEP
2; Společnost všeobecného lékařství ČLS JEP
3
Vyšlo v časopise:
Geriatrie a Gerontologie 2013, 2, č. 2: 57-64
Kategorie:
Guidelines
Česká diabetologická společnost ČLS JEP, Česká gerontologická a geriatrická společnost ČLS JEP a Společnost všeobecného lékařství ČLS JEP (schváleno 22. 5. 2013)
Preambule: Se vzrůstajícím počtem diabetiků a stárnoucí populací, vzrůstá počet starších diabetiků až k třetině populace. Diabetik je přitom obvykle polymorbidní pacient s vysokým rizikem zejména kardiovaskulárním vyžadující individuální přístup.
I. Současná situace a algoritmy léčby geriatrických pacientů s diabetem mellitem (DM) v klinické praxi v ČR
Doporučené postupy v diabetologii jsou vyvěšeny na stránkách České diabetologické společnosti ČLS JEP (ČDS) (www.cds.cz) a stránkách Společnosti všeobecného lékařství ČLS JEP (SVL) (www.svl.cz) a publikovány v časopise DMEV. Speciální doporučené postupy pro starší pacienty dosud neexistovaly, a proto vznikla společná skupina ČDS, České gerontologické a geriatrické společnosti (ČGGS) a SVL pro vypracování společného doporučeného postupu.
Starší populace diabetiků je z diabetologického hlediska charakterizována takto:
- A. Pacienti jinak zdraví, bez komplikací diabetu s dobrou životní prognózou – soběstační v dobrém funkčním stavu.
- B. Pacienti s komorbiditami s horší životní prognózou, z geriatrického hlediska křehcí s omezenou soběstačností.
- C. Pacienti nesoběstační vyžadující dlouhodobou péči.
- D. Za zvláštní skupinu je třeba s ohledem na management diabetu považovat pacienty se závažným kognitivním deficitem.
V současné době postupují lékaři u pacientů obvykle individuálně s cílem eliminovat zejména riziko hypoglykemie.
II. Screening a diagnostika diabetu mellitu u starších nemocných
Diabetes postihuje ve stáří až třetinu české populace. Výsledkem lepší kvality péče je skutečnost, že se vyššího věku dožívají nejen dříve diagnostikovaní pacienti s diabetem 2. i 1. typu, ale zároveň diabetes s vyšším věkem i nově vzniká. Diabetes 1. typu vzniklý ve vyšším věku, jako všechna auto-imunitní onemocnění ve stáří, progreduje pomalu a často se může jevit jako typ LADA (Latent Autoimmune Diabetes of Adults). Diabetes 2. typu je nejběžnějším typem diabetu ve stáří. Jeho rozvoj akceleruje přítomnost složek metabolického syndromu či souběžná terapie steroidy, psychofarmaky, imunosupresivy a dalšími dlouhodobě užívanými léky, například thiazidy.
Starší populaci klasifikujeme obvykle z geriatrického hlediska takto:
Starší pacient (senior): pacient starší 65 let
Geriatrický pacient může být definován také jako člověk vyššího věku, u něhož involuční a chorobné změny natolik ovlivňují funkční stav a schopnosti, že dochází ke zhoršení adaptability, regulačních mechanismů a toleranci k zátěži.
Kritéria rozdělení geriatrických pacientů:
- skupina: senioři zdatní – s výbornou výkonností, u kterých se zdravotnické diagnostické terapeutické postupy nemusí lišit od postupů pro mladší jedince.
- skupina: senioři křehcí – jedinci s chronickým rizikem pádů, zhoršením kognitivních schopností (mírný až střední stupeň demence), psychickou labilitou - depresí, s nestabilním stavem při onemocnění kardiovaskulárního aparátu, arytmiemi, kteří potřebují dispenzarizaci, event. napojení na nouzovou signalizaci. Tito pacienti zpravidla využívají spolu se zdravotnickými službami i služby sociální, domácí péči apod.
Screening diabetu a prediabetu ve stáří provádíme aktivně 1x ročně a navíc glykemii stanovujeme při každém nově vzniklém onemocnění (infekce, systémová a celková onemocnění, změny medikace apod.).
Screeningové vyšetření je pozitivní, pokud se zjistí:
- náhodná glykemie (kdykoliv během dne a nezávisle na jídle) v plné kapilární krvi (stanovení pomocí glukometru je možné) ≥ 7,0 mmol/l nebo v žilní plazmě ≥ 7,8 mmol/l
nebo
- glykemie nalačno v žilní plazmě v laboratoři (nikoliv na glukometru) ≥ 5,6 mmol/l
nebo
- glykovaný hemoglobin (HbA1c) dle IFCC v certifikované laboratoři ≥ 39 mmol/mol.
Diabetes mellitus může být diagnostikován pomocí stanovení glykemie v žilní plazmě třemi způsoby:
- přítomností klasických příznaků diabetu + náhodné glykemie ≥ 11,1 mmol/l.
- glykemií nalačno ≥ 7,0 mmol/l.
- glykemií ve 120. minutě oGTT ≥ 11,1 mmol/l.
Tzv. prediabetes zahrnuje:
- hraniční glykemií nalačno, která je charakterizována rozmezím hodnot 5,6–6,9 mmol/l
- porušenou glukózovou toleranci, která se vyznačuje glykemií mezi 7,8–11,0 mmol/l ve 120. minutě oGTT.
Normální hodnoty glykemií jsou stanoveny následovně:
- normální glykemie nalačno v rozmezí 3,8–5,5 mmol/l,
- normální glukózová tolerance = glykemie ve 120. minutě oGTT < 7,8 mmol/l při normální glykemii nalačno.
Screeningová diagnostická kritéria diabetu a prediabetu jsou stejná ve všech věkových skupinách.
K diagnostickým účelům je doporučeno použít stanovení glykemie v žilní plazmě standardní laboratorní metodou. Navíc je u seniorů při nálezu klinických symptomů, svědčících pro DM, pro diagnózu dostatečné zjištění náhodné glykemie z kapilární krve, která je vyšší nebo rovna 11,1 mmol/l.
III. Komplikace diabetu ve stáří a cílové hodnoty léčby
Mikro- i makrovaskulární komplikace DM vznikají v závislosti na výši hyperglykemie a na délce jejího trvání. Riziko vzniku mikrovaskulárních komplikací DM je ve stáří nižší, při špatné kompenzaci však dochází k progresi existujících mikrovaskulárních komplikací. Již prediabetes přináší výrazné makrovaskulární riziko a to ještě výraznější než u diabetu.
Ještě více však staršího diabetika s kardiovaskulárními komplikacemi a zejména kognitivní poruchou ohrožuje hypoglykemie. Proto je u rizikových pacientů léčba kompromisem mezi těmito riziky.
Cílové hodnoty kompenzace diabetu volíme individuálně na základě komplexního posouzení přínosů a rizik léčby (obr. 1). Křehkost a věk ovlivňují významně všech 7 kritérií, která zvažujeme při nastavení cílů léčby.
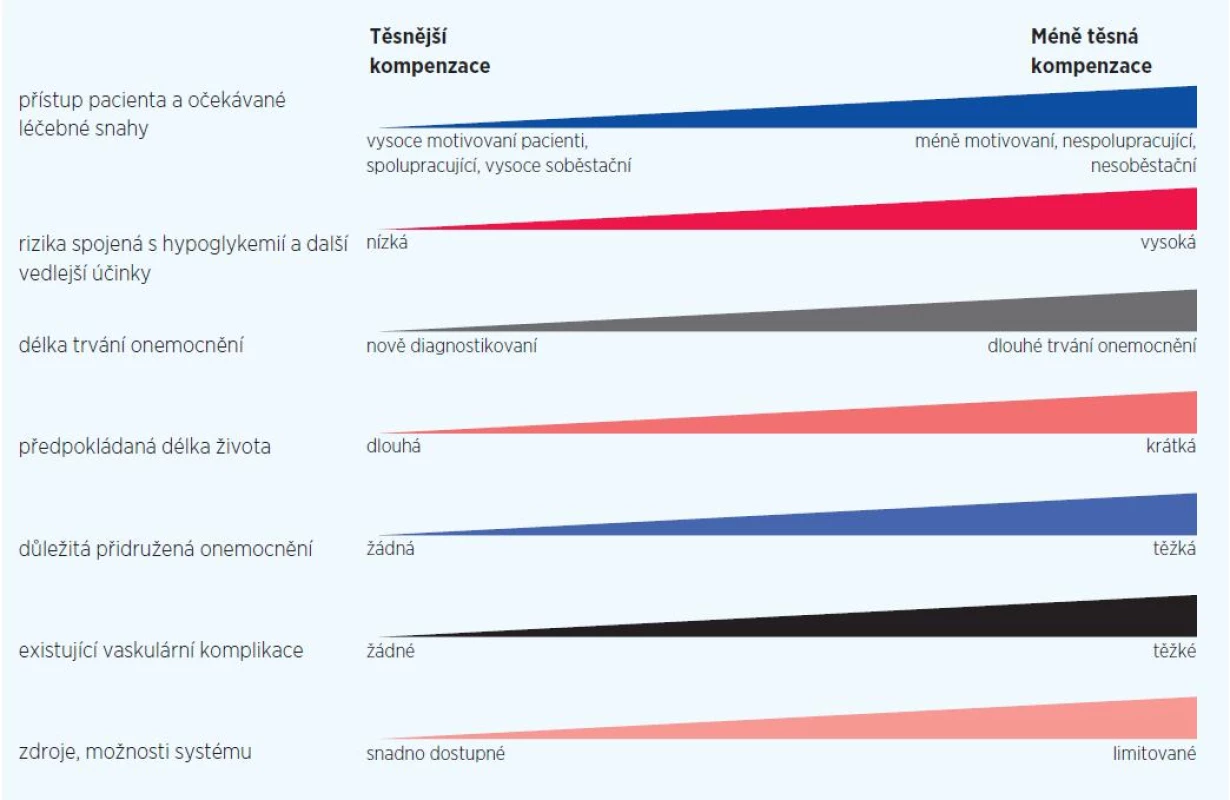
Cílové hodnoty pro léčbu hyperglykemie, které by měly minimalizovat riziko:
- HbA1c ≤ 45 mmol/mol (dle IFCC). Velmi přísné cílové hodnoty, za předpokladu, že jsou dosaženy bez výskytu hypoglykemií, můžeme doporučit u spolupracujících, motivovaných osob s nízkým rizikem nežádoucích příhod. K osobám s nízkým rizikem se řadí zejména pacienti s krátce trvajícím diabetem, bez kardiovaskulárních komplikací v anamnéze. Z geriatrického hlediska jde o zdatné nemocné.
- HbA1c kolem 53 mmol/mol je obvyklou hranicí, kdy u zdatných seniorů revidujeme léčbu. Tato hodnota orientačně odpovídá glykemiím nalačno do 7,2 mmol/l a postprandiálně do 10 mmol/l (selfmonitoring).
- HbA1c ≤ 60 mmol/mol (dle IFCC). U starších nemocných s přidruženými závažnými chorobami, u nichž je omezená životní prognóza s ohledem na věk a přidružené nemoci, jsou hodnoty dostačující. Z geriatrického hlediska může jít o zdatné i křehké nemocné.
- HbA1c ≤ 70 mmol/mol. Volnější kompenzaci volíme u pacientů s některým z následujících stavů: anamnéza těžké hypoglykemie, velmi špatná životní prognóza, pokročilé komplikace a komorbidity, pacienti nespolupracující, a proto s hůře dosažitelnou kompenzací. Z geriatrického hlediska jde o křehké nemocné.
Riziko hypoglykemie se zvyšuje za následujících podmínek: při léčbě inzulinem a deriváty sulfonylurey, s vyšším věkem, s délkou trvání diabetu, při jaterní a renální insuficienci, při nepravidelných stravovacích návycích, při období hladovění a malnutrici (např. spojené s onkologickým onemocněním), při nepravidelném a nadměrném cvičení, nadměrným příjmem alkoholu, při opakovaném výskytu hypoglykemií či jejich sníženém vnímání. Riziko hypoglykemie se dále zvyšuje vlivem některých hypoglykemizujících léků, při poruše kognitivních funkcí či jiných závažných psychických poruchách, např. při depresi. Pacient s hypoglykemií po perorálních antidiabeticích by měl být vždy hospitalizován, neboť hrozí riziko recidivy. Pacienty s hypoglykemií po inzulinu hospitalizujeme při komplikacích a závažných komorbiditách.
Akutní hyperglykemické stavy se mohou vyskytovat v každém věku.
Hyperosmolární stav je ve vyšším věku častější zejména pro snížený pocit žízně, zpravidla nižší příjem tekutin a častou terapií diuretiky. Vždy je třeba v prevenci hyperosmolárních stavů včas věnovat pozornost symptomatologii dekompenzace diabetu. Riziko zvyšuje i léčba léky prohlubujícími inzulinorezistenci, nejčastěji např. thiazidovými diuretiky.
Diabetická ketoacidóza se může rychle rozvinout při relativním nedostatku inzulinu v každém věku a může souviset kupříkladu i s podáváním psychofarmak.
U diabetiků ve stáří pátráme aktivně po známkách dekompenzace. Křehký geriatrický pacient s diabetem by měl být individuálně léčen tak, aby klinické symptomy hyperglykemie (žízeň, polyurie, ztráta hmotnosti) nebyly přítomny a není individuálně vždy nutné dosahovat cílových hodnot léčby.
Prognózu u starších diabetiků zlepšuje dobrá léčba hypertenze a do jisté míry i léčba dyslipidemie. Efekt redukce hmotnosti na zlepšení prognózy není obvykle po 70. roce věku prokazatelný a obézní mohou mít i lepší prognózu než štíhlí – tzv. paradox obezity. Po 70. roce obvykle již neindikujeme bariatrické chirurgické výkony.
Mezi další komplikace diabetu patří mikrovaskulární komplikace jako diabetická retinopatie, neuropatie, nefropatie kombinované etiologie a syndrom diabetické nohy. Z dalších komplikací jsou to infekce (respirační, kožní, močové, parodontu), postižení trávicího traktu (např. poruchy motility), erektilní dysfunkce. Po těchto projevech je třeba aktivně pátrat a zvážit konzultaci příslušného specialisty.
Dispenzární kontroly i u starších pacientů provádíme dle schválených doporučení, další kontroly je nutné individuálně přizpůsobit funkčnímu stavu a prognóze i reálným možnostem a spolupráci pacienta (přizpůsobení je nutné zejména u křehkých pacientů).
Frekvence vyšetřování u zdatného geriatrického pacienta s DM se neliší od mladší populace. Ke kontrole zveme obvykle 1x za 3 měsíce, se stanovením glykemie a HbA1c, změřením krevního tlaku, pulsu a hmotnosti (výpočtem BMI), inspekcí dolních končetin, 1x ročně vyšetříme z krve Na, K, Cl, ureu, kreatinin, kyselinu močovou, AST, GMT, lipidové spektrum (celkový cholesterol, LDL cholesterol, HDL cholesterol, triglyceridy) a vypočteme glomerulární filtraci dle MDRD rovnice, vyšetříme moč + sediment, albuminurii, natočíme EKG, fyzikálně a orientačně neurologicky vyšetříme a zrekapitulujeme stav očkování, zejména proti tetanu, pneumokokovým infekcím a chřipce. Oční vyšetření, zejména očního pozadí 1x ročně, je nedílnou součástí komplexní péče o tyto pacienty. Fakultativně zvážíme vyšetření štítné žlázy (fT4, SsTSH).
U křehkého geriatrického pacienta s diabetem provádíme urgentní kontrolu při jiném závažném onemocnění či známkách dekompenzace diabetu, ve stabilizovaném stavu lze výše uvedené intervaly prodloužit na 6–12 měsíců.
IV. Algoritmus léčby diabetu mellitu u starších pacientů
Komplexní léčbou diabetu rozumíme soubor opatření, která zahrnují nejen léčbu hyperglykemie, ale také léčbu hypertenze, dyslipidemie, obezity a dalších komorbidit.
IV. 1. LÉČBA HYPERGLYKEMIE
Léčba hyperglykemie se opírá o využití režimových opatření a farmakologické léčby.
IV. 1. 1. Nefarmakologická léčba hyperglykemie
Při doporučeních a edukaci dietních a pohybových opatření postupujeme u starších pacientů vždy individuálně, zejména pak u pacientů s kognitivním deficitem a závažnou polymorbiditou. U pacientů závislých na péči stanovujeme individuální plán společně s pečujícími. Dbáme vždy také o dostatek tekutin, bílkovin a vápníku. Často je možný alespoň „pasivní“ monitoring, tj. bez úprav režimu. Zdatné starší diabetiky edukujeme naopak stejně jako diabetiky mladší.
Východiskem adekvátní komunikace je posouzení kognitivních funkcí a případně depresivity (clock test, pětislovní test). Důležitá je zpětná vazba se zapsáním cílů edukace do dokumentace, s individuálním vyhodnocením znalostí i dosažených cílů.
Pro staršího pacienta je i chůze dostatečným pohybem, optimálně by měla být pravidelná cca 30 minut denně. Efekt je však bezprahový a každá pravidelná, fyzická aktivita byť i menší intenzity a frekvence má pro organismus pozitivní efekt. Edukujeme správnou techniku chůze s odlehčením nosných kloubů, například nordic walking, chodítka…
IV. 1. 2. Farmakologická léčba hyperglykemie
U nemocných s DM 2. typu je lékem volby metformin. Při jeho intoleranci, kontraindikacích či nesplnění stanovených cílů léčby postupujeme k dalšímu kroku. Volba dalšího antidiabetika do dvoj- či trojkombinace je liberální s přihlédnutím k případným nežádoucím účinkům farmaka. Postup při intenzifikaci léčby hyperglykemie a volbě antidiabetika znázorňuje obrázek 2.
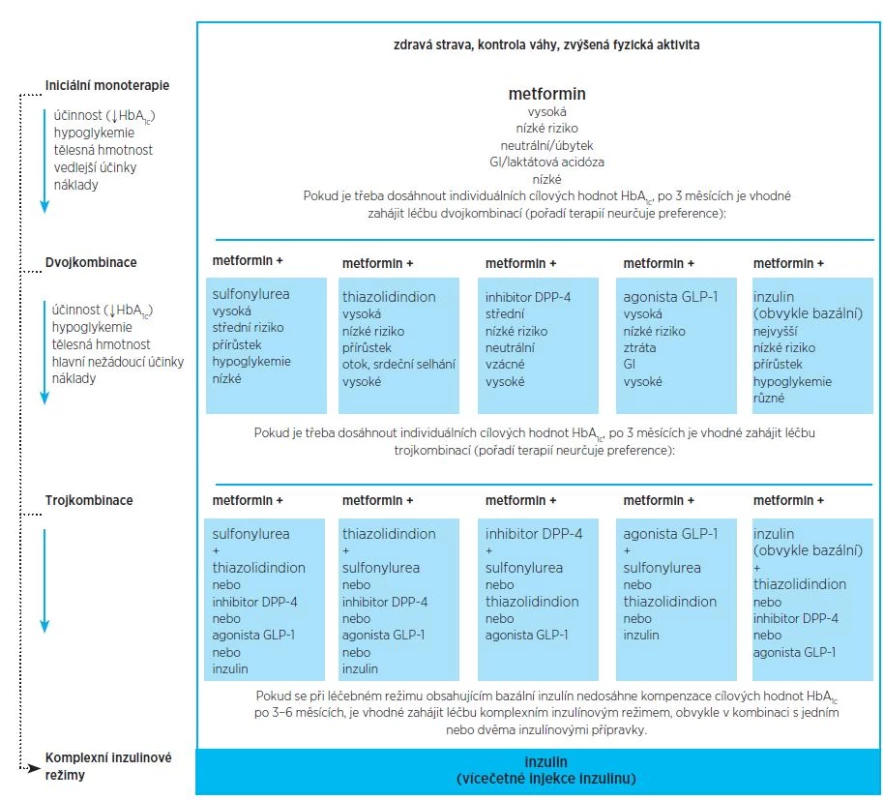
Starší křehký pacient je příkladem pacienta, u něhož postupy ve druhém a třetím léčebném kroku nejsou ekvivalentní. Vyhýbáme se lékům vyvolávajícím hypoglykemii (inzulin, deriváty sulfonylurey) a snažíme se eliminovat riziko retence tekutin a srdečního selhání (thiazolidindiony).
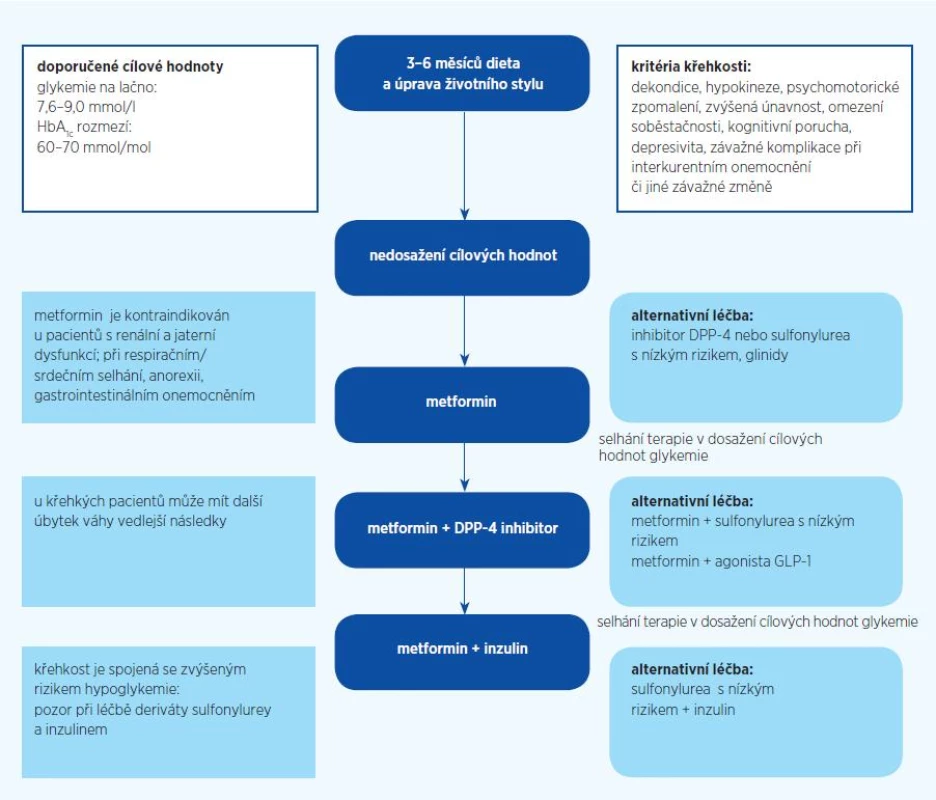
Křehkost je definována obvykle jako přítomnost některého z následujících znaků: dekondice, hypokinéza, psychomotorické zpomalení, zvýšená únavnost, omezení soběstačnosti, kognitivní porucha, depresivita, závažné komplikace při interkurentním onemocnění či jiné závažné změně.Křehký geriatrický pacient s diabetem s krátkou životní prognózou při dalších závažných onemocněních by měl být individuálně léčen tak, aby klinické symptomy hyperglykemie (žízeň, polyurie, ztráta hmotnosti) nebyly přítomny a není individuálně vždy nutné dosahovat cílových hodnot léčby.
V léčbě zejména křehkých pacientů dáváme přednost DPP-4 inhibitorům, které nepůsobí hypoglykemie, a v alternativní volbě derivátům sulfonylurey s nízkým rizikem hypoglykemie (gliclazid, glimepirid). Vhodné léčebné schéma uvádí obrázek 3.
Obecná doporučení pro inzulinovou léčbu u starších diabetiků
Inzulinoterapii volíme ve stáří obezřetně a zvažujeme výhody a nevýhody léčebných strategií (tab. 1).
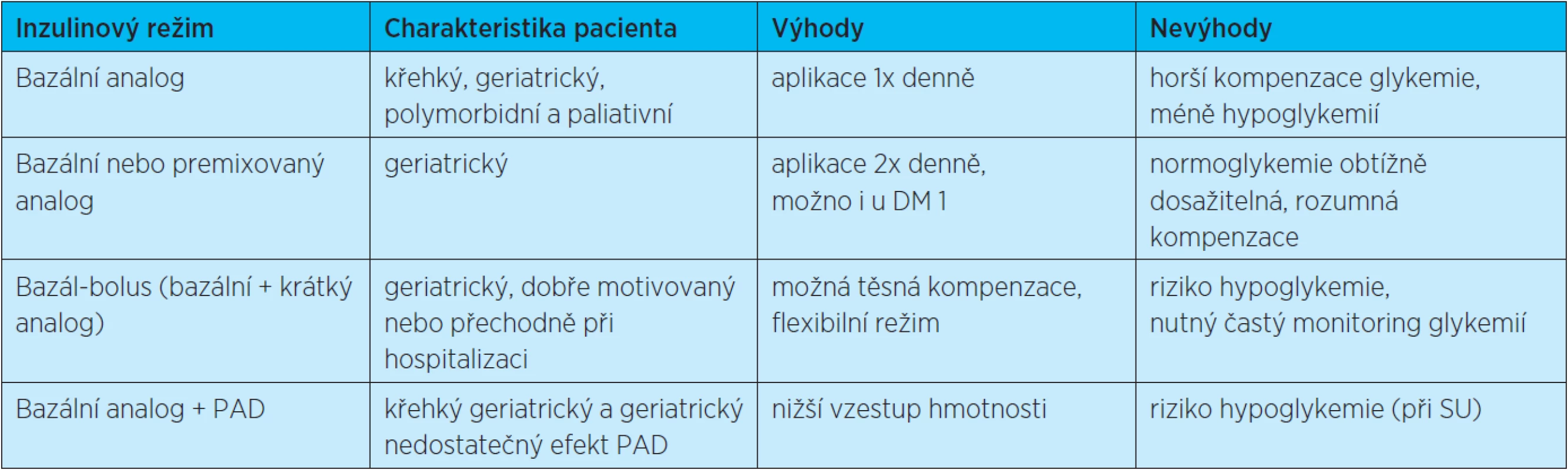
Zahájení inzulinové léčby je u starších diabetiků 2. typu poměrně často odkládáno. Důvodem jsou obavy jak lékařů, tak i pacientů a jejich rodin z rizik, která inzulinová léčba ve vyšším věku přináší (hypoglykemie, složitost aplikace). Starší diabetici často připisují své potíže, které jsou příznakem hyperglykemie (slabost, únava), nesprávně stáří. Jedna či dvě denní dávky inzulinu však u mnoha starších diabetiků podstatně zlepší kvalitu života. Perorální antidiabetika můžeme případně v kombinaci s inzulinem ponechat.
U starších diabetiků jsou obvykle nejvhodnější a dostačující jednoduché inzulinové režimy. Frekvence aplikace inzulinu je limitovaná podmínkami pacienta. Pro křehké geriatrické pacienty je dostačující aplikace dlouze účinkujícího inzulinového analoga (glargin, detemir) jednou denně. Je možno použít premixované směsi krátce a středně dlouho účinkujícího inzulinu, v současné době jsou často využívány také výhody premixovaných inzulinových analog. Intenzifikované inzulinové režimy, které jsou nutné pro dosažení hodnot blízkých normoglykemiím, je možné použít pouze u dobře zdatných starších diabetiků s velmi dobrou motivací, mobilních a mentálně zdatných, kteří jsou nezávislí na pomoci druhých a nemají jiná závažná onemocnění, nebo u pacientů s vynikajícím sociálním zázemím.
U starších nemocných s diabetem 1. typu je inzulin lékem volby. V závislosti na dalších podmínkách však netrváme na intenzifikovaném inzulinovém režimu a můžeme zkusit využít režim dvou dávek premixovaného či dlouze působícího inzulinového analoga v jedné dávce.
Ve stáří je běžné zhoršení renálních funkcí, u diabetiků navíc může jít o projevy diabetické nefropatie, hypertenzní nefropatie či chronickou intersticiální nefritidu z opakovaných infekcí močových cest. Navíc s ohledem na snížení svalové hmoty (sarkopenii) není kreatininemie a vylučování kreatininu vždy vhodným ukazatelem renální funkce. Proto využíváme vypočítanou glomerulární filtraci dle MDRD nebo podle cystatinu C. Velmi důležité je, že omezení renálních funkcí výrazně omezuje podávání některých antidiabetik. Antidiabetika volíme při poškození ledvin podle tabulky 2.
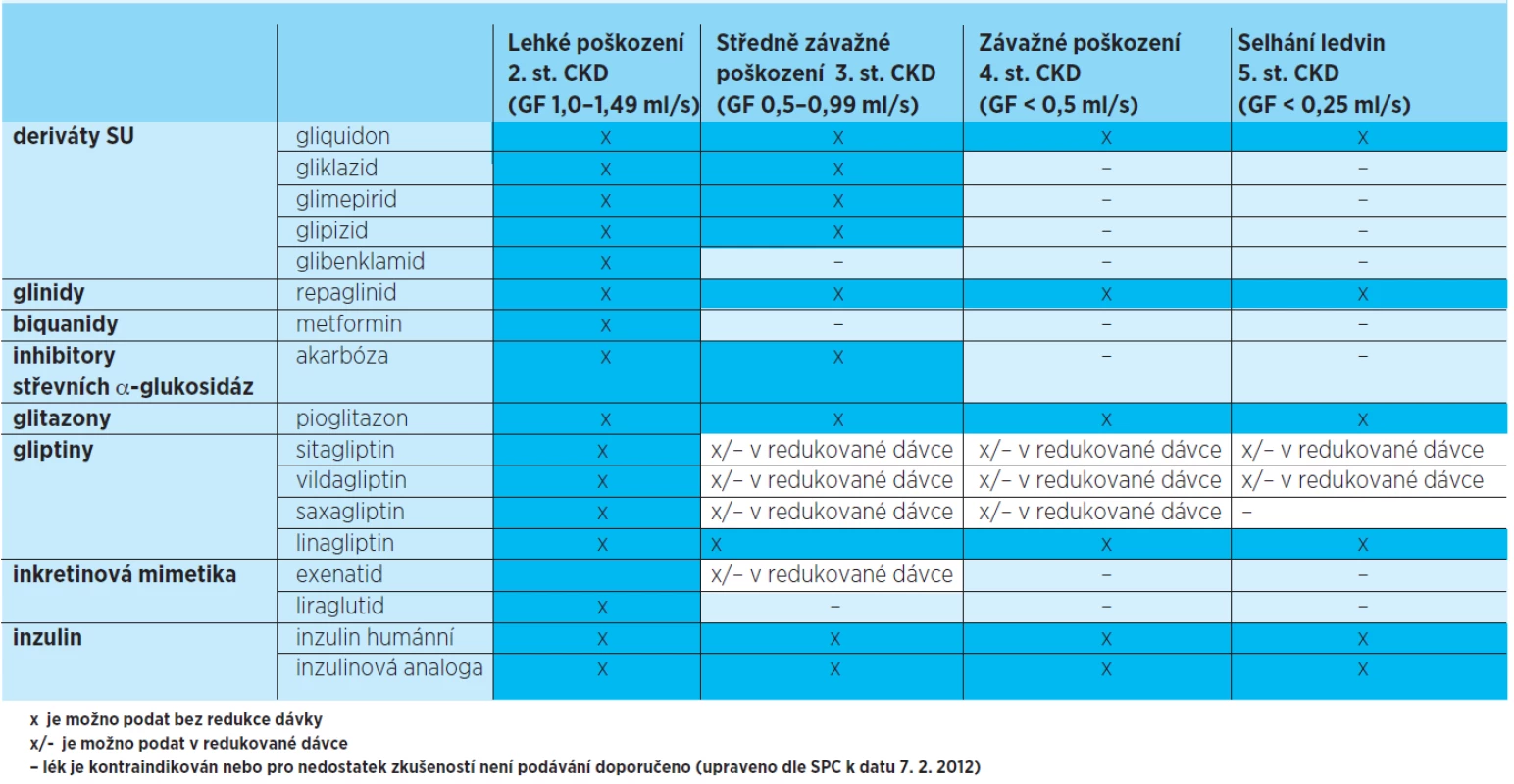
Metformin je podle novějších názorů možno už již léčených pacientů ponechat v dávce redukované na 50 % při glomerulární filtraci 0,5–1,0 ml/s, tedy u pacientů se středně závažným postižením ledvin. Při filtraci pod 0,5 ml/s metformin již nepodáváme.
IV. 2. Další specifika léčby DM ve stáří
1. Acetylsalicylová kyselina
Starší diabetik, který není léčen antikoagulanciemi a nemá kontraindikace, by měl dostávat 100 mg kyseliny acetylsalicylové denně, zejména v sekundární prevenci kardiovaskulárních onemocnění.
2. Léčba hypertenze
Starší diabetik by měl být léčen k dosažení krevního tlaku pod 140/90. Nemělo by být dosahováno výrazně nižších hodnot. Kombinovat lze všechna antihyperteziva, je však třeba vždy zvážit, že blokáda ACE má u diabetika výrazně pozitivní kardiovaskulární a renální účinky. Z diuretik preferujeme indapamid. Krevní tlak měříme i ve stoje za účelem detekce ortostatické hypotenze.
U pacientů starších 65 let je nutný individuální přístup. Antihypertenzní léčba je indikována i v nejvyšších věkových kategoriích, neboť je prokázáno, že léčba hypertenze (zejména pomocí indapamidu a ACEi) ve srovnání s placebem významně snižuje srdeční selhání a celkovou mortalitu. Antihypertenzivní terapie zpomaluje rozvoj kognitivních poruch; nejvíce důkazů je pro dihydropyridinové BKK (zejména nitrendipin), data existují i pro ACE-inhibitory a AT1-blokátory. Při podávání diuretik vždy kontrolujeme iontogram a zejména kalemii.
3. Deprese a psychózy
Starší diabetici by měli mít pravidelný screening deprese (např. geriatrická škála deprese) po 3 měsících a při každé změně klinického stavu. Při volbě antidepresiv je vhodné vždy zvažovat vliv na změnu hmotnosti. Při podání neuroleptik je třeba si vždy uvědomit riziko vzniku dekompenzace diabetu včetně vzácných závažných stavů připomínajících ketoacidotické diabetické kóma. Je třeba připomenout, že i pacienty s psychózou se daří obvykle dobře edukovat v dietě a fyzické aktivitě, eventuálně je lze odeslat do specializovaných center na psychiatrických klinikách.
4. Problém polypragmazie
S počtem podávaných léků klesá adherence pacientů k léčbě, stoupá riziko interakcí léků. Adherenci lze zvýšit mimo jiné využitím fixních kombinací léků. Riziko interakcí je vysoké zejména při léčbě infekčních onemocnění a především mykóz. K častým vedlejším účinkům léků patří rizika pádů a dyspeptické obtíže znemožňující adekvátní dietní léčbu.
5. Inkontinence močová
Pacient by měl být aktivně dotazován na močovou inkontinenci. Ta je u diabetiků častější a může být známkou infekce močového traktu.
6. Riziko pádů
Riziko pádů u diabetika je časté, souvisí s medikací, s horším pocitem žízně a kolísající hydratací a s diabetickou viscerální neuropatií. Rizika je třeba vyhodnocovat a eliminovat (úpravou medikace a adekvátní hydratací).
7. Bolesti u diabetika
Je třeba aktivně pátrat po známkách diabetické somatické i viscerální neuropatie. Vyhodnocovat přítomnost neuropatické bolesti. Ta je bohužel běžně nedostatečně diagnostikována a diabetici nejsou dostatečně léčeni jak farmakologicky, tak psychoterapeutickými postupy.
8. Syndrom diabetické nohy
Dolní končetiny pacientů vyšetřujeme aktivně při každé kontrole včetně posouzení prokrvení končetiny. Věnujeme pozornost každému kožnímu defektu a pacienta včas odesíláme do specializované ambulance pro diabetickou nohu.
9. Demence
Nutný je pravidelný screening demence:
- screening demence: test hodin, pětislovní test, odečítání zpět
- testy demence: MMSE, MoCA, Adenbrook...
Jedná se o syndrom ve vyšším věku častý a je významný s ohledem na průběh i možnost terapie diabetu. Syndrom zahrnuje poruchu kognitivních funkcí (paměť, myšlení, orientace, řečové, gnostické a praktické funkce) a funkcí exekutivních. Její nejčastější příčinou je Alzheimerova choroba, dále vaskulární faktory (u diabetu zejména významné a akcentované) jsou příčinou vaskulární demence, dále následují jiná, zejména neurodegenerativní onemocnění. Tyto změny vznikají zpravidla postupně v řádu měsíců či let, ale demence může být i součástí následků jiných devastujících poruch mozku (CMP, TBI, intoxikace...).
Rozvoj demence souvisí také přímo s diabetem 2. typu, hypertenzí a mozkovou inzulinorezistencí. Demence je u starších diabetiků častá. Vždy individuálně hodnotíme zejména riziko hypoglykemie.
Klíčová je u pacientů s demencí kontrola příjmu stravy, kontrolované podání léků a inzulinu.Pokud je to možné, je vhodné neomezovat fyzickou aktivitu.
Využíváme rozdělení demencí na jednotlivá stadia:
- Mírná kognitivní porucha (ještě není demence) a mírná demence již diagnostikovaná – stejný postup jako u ostatních starších pacientů, je však zapotřebí dbát na správnou terapii, dohled. Pozor na hypoglykemii.
- Střední fáze demence (omezení v IADL, postupná deteriorace ADL, ale dobrá kvalita života po relativně dlouhé období, pacienti profitují ze smysluplných aktivit – zde je zapotřebí individuální titrace dle stavu pacienta. Pacienti zpravidla špatně tolerují hypoglykemii, někteří také hyperglykemii. Význam tu mají hodnoty hraniční, které nezpůsobují ještě typické příznaky hypo- či hyperglykemie a mohou se manifestovat jako delirium.
- Delirium je akutní stav insuficience vyšších mozkových funkcí (korových), kognitivních, kvalitativní porucha vědomí. Vzniká akutně v řádu hodin či dnů. Kromě lékařského postupu – odstranění vyvolávající příčiny (metabolické, infekční, toxické, nežádoucí účinky léků a další) je důležitý zejména poučený komplexní ošetřovatelský proces.
- Těžká demence a terminální fáze – opět postupujeme individuálně, cílem je zachovat kvalitu života a komfort nemocného.
10. Perioperační péče
Operace starších osob včetně předoperační přípravy by měla být vedena citlivě, konkrétní zdravotní péče se neliší. Individuálně je nutno eliminovat riziko hypoglykemie, více monitorovat glykemie, vysazovat metformin perioperačně, vhodná je šetrná inzulinoterapie a časná rehabilitace.Často se zapomíná na vyšetření dolních končetin a kontrolu kompenzace DM (zhoršení při hospitalizaci je časté). U hospitalizovaných pacientů je vhodné využít hospitalizaci ke kontrole hlavních složek metabolického syndromu (krevního tlaku, lipidů a obezity) a upravit nebo před dimisí znovu nasadit léky.
11. Očkování
U starších pacientů je vhodné každoroční očkování proti chřipce. Zvážit je třeba imunizaci proti pneumokokům ve frekvenci dle typu vakcíny. Proočkovanost diabetiků proti chřipce a pneumokokům je ve světě vysoká a u nás je podceňovaná.
12. Léčba obezity
Ve stáří není redukce hmotnosti provázena takovým efektem jako v mladším středním věku. Dokonce se může uplatňovat tzv. paradox obezity, kdy obézní mají lepší prognózu než štíhlí. Hmotnost ve stáří redukujeme jen tehdy, když je redukce hmotnosti provázena zlepšením kompenzace diabetu či jeho remisí. Rovněž kloubní onemocnění si často vyžádají redukci hmotnosti. Bez věkového omezení lze podávat orlistat. Bariatrická chirurgie je dnes vyhrazena pacientům do cca 65 let, i když rozhodující je posouzení biologického věku. Očekává se vydání nových guidelines bariatrické chirurgie v roce 2013.
V. Závěr: Dopad těchto doporučení pro klinickou praxi
Pro praxi jsou důležitá zejména tato opatření:
- Staří nemocní s dobrým funkčním a kognitivním stavem a dobrou životní prognózou by měli mít péči a cílové hodnoty stejné jako mladší diabetici. Zásadním požadavkem je nepřítomnost těžkých hypoglykemií.
- Ostatní pacienti by měli mít individuální cíle léčby s cílem, aby hyperglykemie nevyvolávala symptomy a nehrozila akutními hyperglykemickými komplikacemi a zároveň nebyly přítomné symptomatické hypoglykemie.
- Ostatní kardiovaskulární rizikové faktory by měly být sledovány individuálně. Léčba hypertenze a dyslipidemie a léčba aspirinem by měla být realizována podle studií provedených u starší populace a event. doporučení podle studií u mladších lze užít u pacientů s takovou prognózou, která odpovídá obvyklé délce klinických studií v primární i sekundární prevenci (cca 5 let).
- Screening diabetických komplikací má být prováděn u těch komplikací, které by staršího diabetika ohrozily funkčně.
- Starší pacienti s diabetem by měli být léčeni dle svých vlastních potřeb a tedy nezávisle na prostředí, kde žijí (domácí prostředí, ústavní péče apod.).
- Léky volíme individuálně a na prvním místě přihlížíme vždy k riziku hypoglykemie.
Prof. MUDr. Štěpán Svačina, DrSc., MBA1
MUDr. Božena Jurašková, Ph.D.2
MUDr. Igor Karen3MUDr. Alena Šmahelová, Ph.D.1
MUDr. Jindřich Olšovský1
MUDr. Rudolf Červený, Ph.D.3
doc. MUDr. Iva Holmerová, Ph.D.2
prof. MUDr. Terezie Pelikánová, DrSc.1
1Česká diabetologická společnost ČLS JEP
2Česká gerontologická a geriatrická společnost ČLS JEP
3Společnost všeobecného lékařství ČLS JEP
Zdroje
1. Abbatecola AM, Maggi S, Paolisso G: New approaches to treating type 2 diabetes mellitus in the elderly: role of incretin therapies. Drugs Aging 2008; 25(11): 913–25.
2. Filipovský J. a kol.: Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Vnitřní Lékařství 58, 2012, č.10, 785–801.
3. Holt MR et al.: Diabetes Care in Extended-Care Facilities Appropriate intensity of care. Diabetes Care 30: 1454–1458, 2007.
4. Inzucchi SE et al.: Management of hyperglycaemia in type 2 diabetes: a patient-centered approach. Position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetologia 2012; 55(6): 1577–1596.
5. Munshi M, Lipitz LA et al.: Geriatric diabetes Onforma Health Care New York London 2007.
6. Sinclair AJ et al.: European Diabetes Working Party for Older People 2011 clinical guidelines for type 2 diabetes mellitus. Executive summary.Diabetes Working Party for Older People. Diabetes Metab 2011; 37 Suppl 3: 27–38.
7. Sinclair AJ (Ed): Diabetes in old age. Wiley Blackwell 2009.
8. Doporučené postupy České diabetologické společnosti ČLS JEP (www.diab.cz).
9. Doporučené postupy Společnosti všeobecného lékařství ČLS JEP (www.svl.cz).
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé ProtetikaČlánek vyšel v časopise
Geriatrie a Gerontologie

2013 Číslo 2
- MINISERIÁL: Když ženám stoupá tlak...
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Specifika v komunikaci s pacienty s ránou – laická doporučení
- Antidepresiva skupiny SSRI v rukách praktického lékaře
Nejčtenější v tomto čísle
- Hemodialyzační léčení u starých osob se selháním ledvin – současný stava výhledy do budoucna
- Poruchy metabolismu cholesterolu a terapie statiny ve stáří
- Intenzivní geriatrická péče – efektivní řešení budoucího nárůstu stárnoucí populace
- Aortální stenóza u geriatrických pacientů
