-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Aortální stenóza u geriatrických pacientů
Aortic valve stenosis in elderly patients
There has been an exponential increase in the geriatric population worldwide, with the segment of people over 80 showing the most rapid increase in number. According to UN data, their numbers are projected to reach 153 million by 2025 and 379 million by 2050. Cardiovascular diseases are very common in old age and they are the most common cause of death (48–57 %, 2 times more than cancer). It is therefore considered to be a necessity for healthcare systems to reduce morbidity and consequently the healthcare dependence of these people. New modalities used in the treatment of aortic valve stenosis have demonstrated their usability and effectiveness in patients of advanced age.
Keywords:
aortic valve stenosis – specifics in elderly patients – treatment optio
Autoři: J. Zajíc
Působiště autorů: Katedra interních oborů, subkatedra geriatrie LF UK a FN Hradec Králové ; III. interní gerontometabolická klinika LF UK a FN Hradec Králové
Vyšlo v časopise: Geriatrie a Gerontologie 2013, 2, č. 2: 70-73
Kategorie: Přehledové články
Souhrn
Podíl osob vyššího věku v populaci se exponenciálně zvyšuje. Nejrychleji rostoucí skupinu v populaci představují osoby starší 80 let. Podle údajů OSN bude jejich počet v roce 2025 dosahovat 153 milionů a v roce 205 již 379 milionů. Choroby oběhového ústrojí jsou ve stáří velmi časté a jsou nejčastější příčinou úmrtí (48–57 %, 2x více než zhoubné nádory všech lokalizací). Pro zdravotnické systémy se proto jeví jako nezbytnost snižovat nemocnost a s tím související závislost těchto osob. Nové modality používané v léčbě aortální stenózy prokázaly svoji použitelnost a efektivitu i u osob vysokého věku.
Klíčová slova:
aortální stenóza – specifika u osob vyššího věku – možnosti léčbyÚvod
Demografické trendy současnosti a blízké či vzdálenější budoucnosti s neustále se zvyšujícím zastoupením osob vysokého věku budou klást na zdravotnické a sociální systémy nové nároky. Problematika kardiovaskulárních onemocnění, které jsou i nadále vedoucí příčinou morbidity a mortality zejména ve vyspělých zemích Evropy a Severní Ameriky je pro zdravotníky velkou výzvou. Pro různé věkové skupiny je třeba různých přístupů: „motivační“ pro děti, „změna životního stylu“ pro střední generaci a „identifikace rizikových faktorů a subklinických onemocnění“ u starších pacientů.
Komplexní a dlouhodobá péče o nemocné s aortální stenózou, nejčastější získanou chlopenní vadou v dospělosti, by neměla být jen doménou kardiologů. Ve vyhledávání pacientů se „subklinickým onemocněním“ mají nezastupitelnou úlohu lékaři prvního kontaktu – praktičtí lékaři i ambulantní specialisté ostatních odborností včetně geriatrů.
Anatomické změny oběhového ústrojí ve stáří
Hmotnost srdce ve stáří značně kolísá od atrofie k hypertrofii. Fyziologicky každoročně zaniká 38 milionů jader kardiomyocytů v levé komoře a 14 milionů v pravé komoře. Zánik je kompenzován růstem objemu zbývajících buněk(1). Zánik buněk není stejnoměrný a postihuje některé struktury preferenčně. V sinoatriálním uzlu v 75 letech zbývá pouze 10 % pacemakerových buněk. AV uzel je poměrně stabilní, ale má sníženou kapacitu převodu vzruchů. Ubývá Purkyňových vláken, zejména v levém raménku. V 80 letech věku bývá přítomna porucha nitrokomorového vedení asi ve 47 %. Často se objevuje lipofuscin vznikající snad peroxidací lipidů membrán mitochondrií(2). Asi v 65 % nalezneme amyloidózu, ve 2/3 výraznou, zejména v síních. Postiženy jsou i ostatní struktury – komory, chlopně. V 10 % ji lze označit za prvotní příčinu smrti.
Častá je ve vyšším věku koronární ateroskleróza. U 90–105letých (n = 237) byla v sekčním materiálu nalezena až v 93 %. Pouze u 11 % byla nalezena „choroba tří tepen“ s kritickými stenózami. V nadpoloviční většině byly zjištěny následky koronární aterosklerózy ve formě fibrózy či akutních srdečních infarktů(3). Z dalších patologických nálezů se vyskytují zejména kalcifikace chlopenních anulů mitrální chlopně – u žen je signifikantně častější (v poměru 3 : 2–4 : 1) a aortální chlopně – u obou pohlaví (ve věku nad 75 let u 37 %)(4).
Funkční změny oběhového ústrojí ve stáří
Funkční změny jsou důsledkem anatomických změn a změn vegetativní inervace. Je snížená chronotropní rezerva a variabilita srdeční frekvence, mění se systolická i diastolická funkce (ta i v nepřítomnosti hypertrofie). Následkem je snížení minutového výdeje. Zvýšená tuhost levé komory vede ke vzniku přetlaku v malém oběhu i při normální systolické funkci. Funkční změny tepen spočívají v poklesu elasticity (zvyšování obsahu kolagenu). Zvyšuje se obvod a elonguje se aorta, což vede k vzestupu jejího objemu o 300–400 ml (to je přibližně 1/10 minutového srdečního výdeje).
Patofyziologie u aortální stenózy
Levá komora je vystavena tlakovému přetížení. Kompenzací je rozvoj koncentrické hypertrofie, zvýšení kyslíkové spotřeby a nepoměr mezi vyšší poptávkou a sníženou nabídkou, což vede k subendokardiální ischemii. Postupně dochází k nepoměru mezi afterloadem a preloadem („afterload mismatch“, neschopnost levé komory udržet za maximálního stávajícího plnění normální tepový objem). Důsledkem je pokles ejekční frakce, jenž není projevem porušené kontraktility. V terminální fázi dochází k poruše kontraktility s poklesem tlakového gradientu a vymizení reakce na inotropní podněty.
Klinika u aortální stenózy – vada „tří S“
Bývá poměrně dlouhé asymptomatické období s dobrou prognózou. Mortalita zcela asymptomatických osob s hemodynamicky významnou vadou a normální funkcí levé komory náhlou smrtí je nízká (0,3–1,0 % / rok)(5). Při objevení se symptomů je prognóza nepříznivá. Pětileté přežití se pohybuje mezi 15–50 %(6).
Charakteristickými symptomy jsou stenokardie (S 1), synkopa (S 2) při námaze a dušnost jako projev srdečního selhání (S 3).
Diagnostické metody u aortální stenózy
Na EKG můžeme nalézt obraz hypertrofie a zatížení levé komory. Na rtg snímku hrudníku vídáme elongovanou a dilatovanou aortu (poststenotická dilatace) a klenutou levou konturu srdeční.
Zásadní metodou při dlouhodobém sledování pacientů s aortální stenózou je echokardiografie. Dovoluje posoudit morfologii chlopně, změřit tlakový gradient a vypočítat plochu ústí. Problematickou skupinou jsou nemocní s valvulární aortální stenózou s nízkým průtokem a nízkým gradientem. Je třeba je odlišit od skupiny s nízkým srdečním výdejem a málo významnou vadou. K tomu je možné použít farmakologickou zátěž dobutaminem. Test je přínosný k odlišení nemocných s ještě reverzibilní dysfunkcí levé komory. Alternativní metodou je multiplanární jícnová echokardiografie. Umožňuje stanovit anatomické poměry a dynamické parametry. Srdeční katetrizace je invazivní metoda, která umožňuje změření tlaků a průtoků.
Specifika nemocných vyššího věku s aortální stenózou
Symptomy jsou identické jako u osob mladšího věku, často jsou bohužel mylně interpretované. Mnohdy jsou zaměňovány za projevy ICHS a často bývají zastřeny projevy jiných přidružených onemocnění. Okolo 20 % nemocných vyššího věku s hemodynamicky závažnou aortální stenózou nemá tuto diagnózu vůbec stanovenou. Stenokardie nelze odlišit od projevů koronární aterosklerózy. Aortální stenóza má z vad nejčastější koincidenci s ICHS (asi 50 %). Přitom 65 % onemocnění ICHS se manifestuje u osob nad 65 let a 82 % úmrtí na ICHS nastává ve věku nad 65 let. Ischemické symptomy mohou být vyvolány řadou příčin (dilatací komory, hypertrofií levé komory, subendokardiální ischemií, plicní hypertenzí a hypertrofií pravé komory). Častěji je přítomna systémová hypertenze. Dobře fungující levá komora vygeneruje vrcholový tlak až 350 mmHg. Charakteristické změny pulzové vlny popisované v učebnicích interní propedeutiky (pulsus parvus et tardus) mohou být zastřeny sníženou poddajností tepen ve vyšším věku. Šelest mívá netypické poslechové místo na hrotě a blíží se foukavým charakterem šelestu při mitrální regurgitaci. U těžkých forem bývá šelest oslabený až vymizelý, druhá ozva bývá zachována (ne u porevmatické vady).
Etiologie aortální stenózy s přihlédnutím k vyššímu věku, teorie „zánětu“
Zastoupení kongenitálních vad (např. bikuspidální chlopeň) je vcelku stacionární. Zejména ve vyspělých zemích ubývá vad porevmatických, s prodlužující se délkou života přibývá oproti tomu vad degenerativních. Aortální stenóza je nejčastější chlopenní vadou v dospělosti v Evropě a Severní Americe. Prevalence degenerativní aortální stenózy se uvádí mezi 2–7 % u osob nad 65 let(6). Mezi pacienty operovanými v USA pro aortální stenózu převažují již od 90. let minulého století nemocní s degenerativní vadou (51 %)(7).
Degenerativní aortální stenóza byla považována za onemocnění vyššího věku z opotřebení („wear and tear“). Multivariační analýza prokázala následující rizikové faktory u nemocných s degenerativní aortální stenózou: hypertenze, hypercholesterolemie, nízká koncentrace HDL, věk, mužské pohlaví, kouření, zvýšený lipoprotein(a). Některými autory bylo vysloveno podezření i na souvislost s infekcí Chlamydia pneumoniae. „Zánětlivá“ teorie geneze degenerativní aortální stenózy byla podpořena nálezem zvýšených koncentrací adhezivních molekul ICAM-1, VCAM-1, E-selektinu a akumulace T lymfocytů. Degenerativní aortální stenóza může být konečným stadiem aktivního onemocnění, jež začíná v časné fázi na aortální straně chlopně fokálními lézemi (obsahujícími LDL, lipoprotein(a), makrofágy, T lymfocyty) se ztluštěním subendotelia, fibrózou, okrsky mikrokalcifikací (některé makrofágy syntetizují osteopontin – protein modulující tkáňovou kalcifikaci).
Toto stadium se nazývá aortální skleróza a nalézá se asi u 25 % osob nad 65 let. Je zde jistá podobnost s aterosklerózou (depozita lipidů, infiltrace makrofágů a T lymfocytů, disrupce bazální membrány), ale jsou i odlišnosti (prominentní mineralizace, malý počet hladkých svalových buněk)(8–13).
Průběh onemocnění
Doposud nebyly zjištěny žádné ukazatele přesněji předpovídající rychlejší progresi onemocnění (prediktorem není arteriální hypertenze, diabetes, kouření ani hypercholesterolemie). Objevují se určitá data o genetickém podkladu inklinujícím ke zvýšeným kalcifikacím chlopenního aparátu, jež ve svém důsledku vedou k progresi do klinicky významné chlopenní vady(14).
Kardinální prognostický význam má objev symptomů. Důležitá je edukace nemocného i všech jeho dispenzarizujících lékařů. Průměrná progrese aortální stenózy je charakterizována zmenšením plochy ústí o 0,1 cm2/rok a nárůstem vrcholové rychlosti jetu o 0,3 m/s/rok (podle zjednodušené Bernoulliho rovnice ΔP = 4.v2 slouží k výpočtu transaortálního tlakového gradientu).
Vysoce rizikovou skupinu identifikuje nárůst vrcholové rychlosti nad 0,3 m/s/rok. Symptomatičtí nemocní s vrcholovou rychlostí jetu nad 4,0 m/s (gradientem nad 64 mmHg) mají horší prognózu (četnost kardiovaskulárních příhod a úmrtí v této skupině do 2 let činí 79 ±18 %, ve skupině s gradientem do 36 mmHg pouze 16 ±16 %).
Léčba aortální stenózy
Terapie symptomatické aortální stenózy je kardiochirurgická. U pacientů s vysokým rizikem je alternativou katetrizační implantace aortální chlopně (TAVI).
Je třeba si uvědomit, že žádná farmakologická léčba osud nemocného nezlepší. Medikamentózní léčba je proto indikována pouze jako paliativní u nemocných, u kterých není možné použít jiné léčebné modality. Řídí se obecnými zásadami léčby městnavé srdeční slabosti mimo podávání systémových vazodilatancíí (pozor i.v. nitráty). Vhodnou kombinací se jeví betablokátor s diuretikem (thiazidovým, kličkovým, spironolaktonem). S přihlédnutím ke zvýšené citlivosti pacientů vyššího věku k hemodynamickým účinkům léků je třeba opatrné titrace dávek tak, aby nedošlo k hypotenzi. Velmi důležité je zachování sinusového rytmu. Pro hemodynamickou stabilitu je síňový příspěvek velmi důležitý. Při objevení se fibrilace síní s rychlou odpovědí komor může dojít k velmi rychlému (v řádu desítek minut) zhoršení stavu pacienta s vážnou prognózou.
Indikační kritéria k náhradě chlopně
Aktuální doporučení ESC(6) mají tyto čtyři indikace ve třídě I (existují důkazy a/nebo obecná shoda, že daný postup nebo léčba jsou prospěšné a účinné) pro náhradu chlopně:
- u těžké aortální stenózy (kritéria hemodynamické významnosti jsou uvedena v tabulce 1) se symptomy způsobenými aortální stenózou,
- u pacientů s těžkou aortální stenózou postupujících CABG, kardiochirurgický výkon na ascendentní aortě nebo na jiné chlopni,
- u asymptomatické těžké aortální stenózy s dysfunkcí levé komory, EFLK < 50 %,
- u asymptomatické těžké aortální stenózy s abnormálním zátěžovým testem, se symptomy způsobenými aortální stenózou.
Tab. 1. Kritéria hemodynamické významnosti aortální stenózy 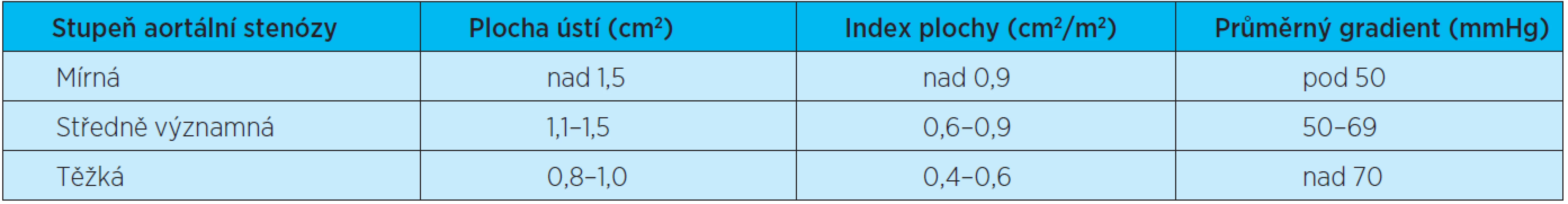
U nemocných s delší expektancí života se volí mechanická chlopeň, u ostatních bioprotéza. Antikoagulační léčba je doporučována po náhradě bioprotézou v aortální pozici po dobu 3 měsíců, u mechanických chlopní doživotní s cílovým INR okolo 2,5 (u chlopní 2. generace).
Problematika indikace chirurgického výkonu ve vyšším věku
Je třeba individuálně posoudit nemocného a zhodnotit přínos výkonu s ještě přijatelnými riziky komplikací. Multivariační analýzou byly stanoveny následující rizikové faktory: dysfunkce levé komory s EF pod 35–40 %, chronická obstrukční plicní nemoc, předoperačně přítomná plicní hypertenze, nutnost současné revaskularizace myokardu, renální postižení, periferní cévní onemocnění, ženské pohlaví. Jako zásadní se jeví dysfunkce levé komory.
V komplexním hodnocení pacienta z pohledu geriatra se jeví s přihlédnutím k predikované nutnosti pooperační intezivní péče jako dosti zásadní i zhodnocení premorbidního stavu kognitivních funkcí a zhodnocení závislosti pomocí standardizovaých testů.
Kombinovaný výkon by měl být proveden i při absenci anginózních obtíží při přítomnosti významné stenózy (nad 80 %) velké koronární arterie. Přijatelným řešením nemocných v 8. dekádě věku je i neúplná revaskularizace. Operační mortalita izolované náhrady aortální chlopně je 1–3 % u pacientů mladších 70 let a 4–8 % u pacientů starších 70 let(6). Kombinované výkony jsou zatížené vyšší mortalitou v porovnání s izolovanou náhradou(15). Bylo prokázáno, že kardiochirurgický výkon i u pacientů starších 80 let zlepšuje kvalitu života a při zhodnocení rizik je léčebným postupem, jenž může ovlivnit prognózu.
Tab. 2. Údaje o nemocných vyššího věku s náhradou aortální chlopně 
Katetrizační implantace aortální chlopně (TAVI)
U pacientů s vysokým kardiochirurgickým rizikem je alternativní metodou s více než 90% úspěšností. Po výkonu je udávána 30denní mortalita mezi 5–15 %. Hlavními komplikacemi jsou cévní mozkové příhody (1–5 %), nutnost zavedení kardiostimulátoru (do 7 % u chlopně roztažitelné balonkem a až do 40 % u samoexpandibilní chlopně) a cévní komplikace (do 20 %)(6). Jednoleté přežití po výkonu je 60–80%. Některá data týkající se porovnání této metody u osob vysokého věku (nad 80 let) poukazují na menší výskyt komplikací ve srovnání s chirurgickou náhradou chlopně(16).
Perkutánní balonková aortální valvuloplastika (PBAV)
Tato metoda je nejméně často používanou balonkovou dilatací v oblasti chlopenních vad.
Běžně se provádí u dětí, u dospělých méně často, v těchto případech:
- u nemocných v těžkém stavu jen jako „bridge“ k operaci nebo TAVI,
- u nemocných vyššího věku při kontraindikaci kardiochirurgického výkonu s významnou (invalidizující) symptomatologií,
- před urgentní operací pro jiný závažný stav (k přechodné stabilizaci pacienta).
Výsledky PBAV
- zlepšení je dosaženo u 53–79 %
- výsledná plocha aortálního ústí je obvykle 2x větší
- gradient klesá obvykle na polovinu
- časná restenóza (u 25 % 3 dny po výkonu, u 66 % za 6 měsíců po výkonu).
Komplikace PBAV
- mortalita okolo 3 %
- poruchy srdečního rytmu
- embolizace
- lokální (cévní) komplikace.
Závěr
V případě aortální stenózy platí dvě jednoduché poučky pro optimální rozhodování o léčbě pacienta s touto vadou:
- naslouchej nemocnému
- sleduj chlopeň.
MUDr. Jiří Zajíc
III. interní gerontometabolická klinika LF UKa FN Hradec Králové
Katedra interních oborů, subkatedra geriatrie LF UK a FN Hradec Králové
MUDr. Jiří Zajíc
e-mail: ZajicJ@lfhk.cuni.cz
Promoval na LF UK v Hradci Králové v roce 1987, atestace z vnitřního lékařství 1. a 2. stupně (1991, 1998), kardiologie (1995) a geriatrie (2004). Od promoce pracuje ve Fakultní nemocnici v Hradci Králové (v současné době jako vedoucí lékař geriatrické JIP III. interní gerontometabolické kliniky), od roku 2005 je odborným asistentem Katedry interních oborů LF UK v Hradci Králové. Je autorem nebo spoluautorem více než 50 článků.
Zdroje
1. Olivetti G, Melissari M, Capasso JM et al.: Cardiomyopathy of the Aging Human Heart. Myocyte loss and Reactive Cellular Hypertrophy. Circ Res 1991; 68 : 1560–1568.
2. Wei JY: Age and the Cardiovascular System. N Engl J Med 1992; 327 : 1735–1739.
3. Lie JT, Hammond PI: Pathology of the Senescent Heart: Anatomic Observations on 237 Autopsy Studies of Patients 90 to 105 years old. Mayo Clin Proc 1988; 36 : 552–564.
4. Kölbel F et al.: Trendy soudobé kardiologie. Praha 1995, Galén, 351 s.
5. Pellika PA, Sarano ME, Nishimura RA et al.: Outcome of 622 adults with asymptomatic, hemodynamically significant aortic stenosis during prolonged follow-up. Circulation 2005; 111 : 3290–3295.
6. Popelová J, Brtko M, Němec P: Summary of the ESC guidelines on the management of valvular heart disease (version 2012). Prepared by the Czech Society of Cardiology. Cor et Vasa 2013; 55 : 49–65.
7. Dare AJ, Veinot JP, Edwards WD et al.: New observations on the etiology of aortic valve disease: a surgical pathologic study of 236 cases from 1990. Human Pathology 1993; 24 : 1330–1338.
8. O’Brien KD, Kuusisto J, Reichenbach DD et al.: Osteopontin is expressed in human aortic valvular lesions. Circulation 1995; 92 : 2163–2168.
9. O’Brien KD, Reichenbach DD, Marcovina SM et al.: Apolipoproteins B, (a), and E accumulate in the morphologically early lesion of “degenerative” valvular aortic stenosis. Arteriosclerosis, Thrombosis, and Vascular Biology 1996; 16 : 523–532.
10. Olsson M, Dalsgaard CJ, Haegerstrand A et al.: Accumulation of T lymphocytes and expression of interleukin-2 receptors in nonrheumatic stenotic aortic valves. J Am Coll Card 1994; 23 : 1162–1170.
11. Olsson M, Rosenqvist M, Nilsson J: Expression of HLA-DR antigen and smooth muscle cell differentiation markers by valvular fibroblasts in degenerative aortic stenosis. J Am Coll Card 1994; 24 : 1664–1671.
12. Olsson M, Thyberg J, Nilsson J: Presence of oxidized low density lipoprotein in nonrheumatic stenotic aortic valves. Arteriosclerosis, Thrombosis, and Vascular Biology 1999; 19 : 1218–1222.
13. Otto CM, Kuusisto J, Reichenbach DD et al.: Characterization of the early lesion of “degenerative” valvular aortic stenosis: histological and immunohistochemical studies. Circulation 1994; 90 : 844–853.
14. Thanassoulis G, Gampbell CY, Owens DS et al.: Genetic association with valvular calcification and aortic stenosis. N Engl J Med 2013; 368 : 503–512.
15. Sasaki Y, Hirai H, Hosono M et al.: Adding coronary artery bypass grafting to aortic valve replacement increases operative mortality for elderly (70 years and older) patients with aortic stenosis. Gen Thoracic Cardiovasc Surg 2013 (in print).
16. Im E, Hong MK, Ko YG et al.: Comparsion of early clinical outcomes following transcatheter aortic valve implantation versus surgical aortic valve replacement versus optimal medical therapy in patients older than 80 years with symptomatic severe aortic stenosis. Yonsei Med 2013; 1 : 596–602.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek EditorialČlánek Výroční kongres EUGMS
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2013 Číslo 2- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- S MUDr. Štěpánem Budkou o rizicích obezity pro fertilitu ze všech úhlů pohledu
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
- Lokální antiseptická terapie faryngitidy – účinnost oktenidinu a zachování integrity střevní mikrobioty
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Editorial
- Doporučené postupy v léčbě starších pacientů s diabetem mellitem v České republice
- Intenzivní geriatrická péče – efektivní řešení budoucího nárůstu stárnoucí populace
- Aortální stenóza u geriatrických pacientů
- Poruchy metabolismu cholesterolu a terapie statiny ve stáří
- Hemodialyzační léčení u starých osob se selháním ledvin – současný stava výhledy do budoucna
- Nutriční podpora u seniorů tématem mezinárodních kongresů
- Výroční kongres EUGMS
- Světový kongres paliativní medicíny letos v Praze
- Praha hostila páté setkání ELTECA
- Mezinárodní doporučený postup managementu hospitalizace starších pacientů
- Zemřela docentka MUDr. Helena Zavázalová, CSc.
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hemodialyzační léčení u starých osob se selháním ledvin – současný stava výhledy do budoucna
- Poruchy metabolismu cholesterolu a terapie statiny ve stáří
- Intenzivní geriatrická péče – efektivní řešení budoucího nárůstu stárnoucí populace
- Aortální stenóza u geriatrických pacientů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




