-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Antidiabetická liečba v prevencii aterosklerózy: prvé polstoročie
Antidiabetic treatment in prevention of atherosclerosis: first half-century
The studies looking at the effect of antidiabetic drugs on cardiovascular disease in type 2 diabetes (T2D) in 1960–2010 have provided some valuable insights. The UGDP study indicated a possible risk of treatment by the sulphonylurea derivative tolbutamide and by a biguanide phenformin. In the UKPDS study, metformin was the only antidiabetic agent to have prevented cardiovascular morbidity and mortality in patients with T2D. However, neither the risk, nor the benefit of newer sulphonylureas or insulin has been demonstrated in the UPKDS study. Among PPAR-γ agonists, pioglitazone had a neutral effect on cardiovascular morbidity and mortality in the PROactive study. A meta-analysis pointed to a possible increased cardiovascular risk associated with rosiglitazone use, but it was not confirmed in the RECORD study. However, glitazones significantly increased the risk of hospitalizations for heart failure. Long-term achievement of HbA1c < 7 % with intensive T2D therapy tested in the ACCORD, ADVANCE and VADT studies has also not been shown to be beneficial, mainly due to an increased risk of hypoglycaemia in patients with pre-existing cardiovascular disease.
Keywords:
antidiabetic treatment – insulins – oral antidiabetic drugs – prevention of cardiovascular endpoints
Autoři: Ivan Tkáč
Působiště autorů: Excelentný tím pre výskum aterosklerózy (EXTASY), IV. interná klinika UPJŠ LF a UN LP Košice
Vyšlo v časopise: Forum Diab 2021; 10(Supplementum 1): 9-15
Kategorie: Prehl'adové články
Souhrn
Štúdie, ktoré sledovali efekt antidiabetík na kardiovaskulárne ochorenia pri diabetes mellitus 2. typu (DM2T) v rokoch 1960–2010, priniesli viaceré cenné poznatky. Štúdia UGDP poukázala na možné riziko podávania derivátu sulfonylurey tolbutamidu a biguanidu fenformínu. V štúdii UKPDS bol metformín jediným antidiabetikom, ktorého prínos bol dokázaný v prevencii kardiovaskulárnej morbidity a mortality u pacientov s DM2T. Rizikovosť ani prínos novších preparátov sulfonylurey, ani inzulínu však v štúdii UPKDS dokázané neboli. Spomedzi agonistov PPARγ mal pioglitazón v štúdii PROactive neutrálny efekt na kardiovaskulárnu morbiditu a mortalitu. Metaanalýza upozornila na možné kardiovaskulárne riziko spojené s užívaním rosiglitazónu, ktoré však nebolo potvrdené v štúdii RECORD. Glitazóny však výrazne zvyšovali riziko hospitalizácií pre srdcové zlyhávanie. Prínosným sa neukázalo ani dlhodobé dosiahnutie hodnôt HbA1c < 7 % intenzívnou liečbou DM2T testované v štúdiách ACCORD, ADVANCE a VADT, čo zrejme súviselo hlavne so zvýšeným rizikom hypoglykémií u pacientov s preexistujúcim kardiovaskulárnym ochorením.
Klíčová slova:
antidiabetické liečba – inzulíny – perorálne antidiabetiká (PAD) – prevencia kardiovaskulárnych príhod
Úvod
Pri súčasnej záplave vedeckej a odbornej literatúry publikáciami týkajúcimi sa patogenézy, prevencie a liečby ochorenia COVID-19 pravdepodobne pozornosti mnohých diabetológov ušiel fakt, že v roku 2021 bude 60. výročie od začiatku jednej z prvých klinických randomizovaných štúdií, a to nielen v oblasti diabetológie, ale celej medicíny. V roku 1961 za začala štúdia The University Group Diabetes Program, do ktorej bol podľa dnešných kritérií zaradený pomerne nízky počet pacientov, ale predstavovala významný míľnik v histórii a praxi klinickej medicíny. V tomto prehľade sa budeme venovať výsledkom tejto štúdie, ako aj ďalších významných štúdií vykonaných za účelom zodpovedania otázky, či je lepšia glykemická kompenzácia, prípadne liečba špecifickou skupinou antidiabetík schopná zabrániť rozvoju kardiovaskulárnych ochorení na podklade aterosklerózy pri ochorení diabetes mellitus 2. typu (DM2T).
Pri prezentácii výsledkov štúdií budeme preferovať efekt individuálnej alebo kombinovanej antidiabetickej liečby na zníženie prípadne zvýšenie absolútneho rizika kardiovaskulárnej morbidity a mortality. Tento ukazovateľ umožňuje lepšiu porovnateľnosť výsledkov jednotlivých štúdií na rozdiel od zmeny relatívneho rizika, často preferovanej pri prezentácii výsledkov klinických randomizovaných štúdií. Na vysvetlenie môžeme uviesť nasledovný príklad. Zníženie incidencie kardiovaskulárnej príhody v liečenej skupine (oproti kontrolnej) z 1 % na 0,8 % predstavuje zníženie relatívneho rizika o 20 %, rovnako ako zníženie incidencie z 10 % na 8 %. V prvom prípade je počet pacientov potrebujúcich liečbu na zabráneniu jednej príhody 500, zatiaľ čo v druhom prípade je to 50. Navyše zníženie absolútneho rizika koreluje na rozdiel od zníženia relatívneho rizika s bazálnym rizikom študijnej populácie, ktoré zvyčajne zodpovedá incidencii sledovaných príhod v placebovej skupine. Tým pádom umožňuje presnejšie porovnanie jednotlivých štúdií v rámci jednej skupiny liekov [1].
Štúdia The University Group Diabetes Program
Dizajn a prevedenie štúdie The University Group Diabetes Program (UGDP) bolo prelomové. Išlo o multicentrickú štúdiu koordinovanú jedným centrom z Univerzity v Marylande. Ako v jednej z prvých randomizovaných štúdií bol použitý princíp „intention to treat“ (úmysel liečiť), keď boli do štatistického hodnotenia výsledkov zaradení aj pacienti, ktorí boli randomizovaní do konkrétnej skupiny, ale ukončili z rozličných dôvodov užívanie študijnej medikácie skôr, ako bola ukončená samotná štúdia [2].
Hlavným cieľom štúdie bolo zistiť, či sú rozličné typy liečby u novodiagnostikovaných pacientov s DM2T schopné zabrániť rozvoju kardiovaskulárnych ochorení pri DM2T. Do štúdie bolo spolu zaradených 1 027 pacientov, ktorí boli randomizovaní na 5 typov liečby: tolbutamid (sulfonylurea), štandardný inzulínový režim (dávka inzulínu sa nemenila), variabilný inzulínový režim (dávku inzulínu bolo možné meniť), fenformín (biguanid) a placebo.
Liečba tolbutamidom bola zastavená v roku 1969 a liečba fenformínom v roku 1971 – u obidvoch liekov pre vyššiu kardiovaskulárnu mortalitu v porovnaní s kontrolnými skupinami. Kým kontrolnou skupinou pre tolbutamidovú skupinu bola skupina placebová, pre fenformínovú skupinu to bola kombinovaná skupina placebo/inzulínové skupiny. Liečba v inzulínových skupinách pokračovala do roku 1975, keď na konci štúdie nebolo dokázané znížené, ale ani zvýšené riziko liečby inzulínom v porovnaní s placebom v prevencii kardiovaskulárnych ochorení. Vo vzťahu k celkovej mortalite bol naznačený prínos liečby štandardným inzulínovým režimom v porovnaní s placebom na hranici štatistickej významnosti (p = 0,053). Najdôležitejšie výsledky štúdie UGDP sú uvedené v tab. 1 [2].
Tab. 1. Mortalitné výsledky štúdie UGDP 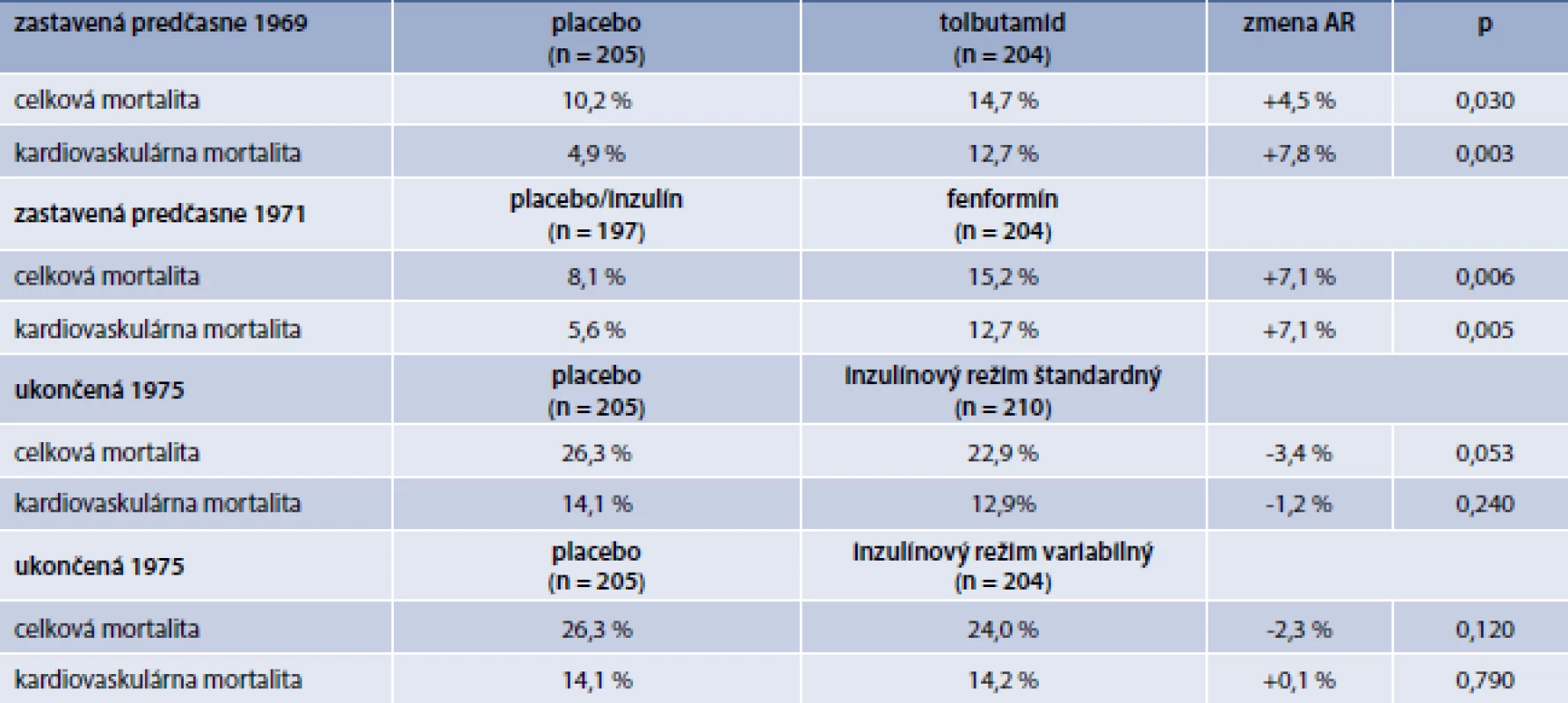
AR – absolútne riziko +/- – zvýšenie /zníženie AR V skupine chorých liečenej tolbutamidom bolo pozorované signifikantné absolútne zvýšenie kardiovaskulárnej aj celkovej mortality v porovnaní s placebom. Na každých 13 liečených pacientov počas 8 rokov bolo pozorované 1 úmrtie z kardiovaskulárnych príčin. Preto bolo toto rameno štúdie predčasne zastavené v roku 1969 [3].
Podobný bol aj osud fenformínového ramena. Počas 10 rokov trvania bola v skupine liečenej fenformínom zaznamenaná signifikantne vyššia kardiovaskulárna a celková mortalita v porovnaní s kontrolnou skupinou, v ktorej boli zlúčení pacienti liečení inzulínom a placebom. Aj v tomto ramene štúdie bolo pozorované vo fenformínovej skupine 1 úmrtie navyše na každých 14 liečených pacientov. Aj fenformínové rameno bolo predčasne zastavené v roku 1971 [4].
Len pacienti liečení inzulínom boli sledovaní do ukončenia štúdie v roku 1975. V tejto skupine nebol pozorovaný ani prínos ani zvýšené kardiovaskulárne riziko v porovnaní s placebovou skupinou, i keď celková mortalita bola v skupine so štandardným inzulínovým režimom bola nižšia na hranici štatistickej významnosti v porovnaní s placebovou skupinou (p = 0,053) [5].
Štúdia UGDP má určité slabiny v porovnaní s dnešnými štatistickými štandardmi. Počet pacientov zaradený do jednotlivých skupín (»200) bol nízky, takže pravdepodobnosť náhody pri štatisticky významných výsledkoch bola vyššia ako pri dostatočne veľkých súboroch pacientov. Boli definované rozličné kontrolné skupiny – placebo pre porovnanie efektu tolbutamidu a inzulínov, respektíve placebo v kombinácii s inzulínovými režimami pre efekt fenformínu.
Pri konzervatívnom hodnotení výsledkov štúdie UGDP možno konštatovať, že žiadny z testovaných liekov neznižoval množstvo kardiovaskulárnych príhod ani mortalitu. Negatívne efekty tolbutamidu na kardiovaskulárnu mortalitu nie je možné vylúčiť vzhľadom na chýbanie kardiálnej selektivity tohto preparátu v porovnaní s novšími derivátmi sulfonylurey. Podobne aj negatívny efekt fenformínu na mortalitu nie je možné vylúčiť vzhľadom na podstatne častejšie vyvolanie laktátovej acidózy v porovnaní v súčasnosti používaným biguanidom metformínom.
The United Kingdom Prospective Diabetes Study (UKPDS)
Štúdia UKPDS sa časovou zhodou okolností začala v roku 1978, keď boli publikované posledné výsledky štúdie UGDP. Kým štúdia UGDP patrila medzi prelomové v oblasti klinických randomizovaných štúdií nielen v oblasti diabetológie, výsledky štúdie UKPDS ovplyvnili terapeutické odporúčania na liečbu diabetu 2. typu, pričom odporúčanie začínať liečbu metformínom u novodiagnostikovaných diabetikov trvá dodnes.
Primárne výsledky štúdie boli publikované v dvoch hlavných článkoch známych ako UKPDS 33 a UKPDS 34 [6–7]. V publikácii UKPDS 33 boli analyzované výsledky hlavnej randomizácie, pri ktorej bolo 2 729 pacientov randomizovaných na intenzívnu liečbu derivátom sulfonylurey (chlórpropamid, glibenklamid, glipizid), alebo inzulínom. V konvenčne liečenej skupine (n = 1 138) sa začínala liečba diétou a jednotlivé lieky boli pridané až pri hodnotách glykémie nalačno > 15 mmol/l. V intenzívne liečenej skupine boli dosiahnuté priemerné hodnoty HbA1c 7,1 %, zatiaľ čo v konvenčne liečenej skupine to bolo 8,0 % [6].
Pri analýze tejto a nasledovných štúdií si budeme všímať 4 základné výsledky: celkovú mortalitu, kardiovaskulárnu mortalitu, incidenciu infarktu myokardu (IM) a cievnej mozgovej príhody (CMP). Primárny výsledok viacerých štúdií zahrňoval aj mikrovaskulárne výsledky, navyše sa tieto primárne výsledky svojimi definíciami často podstatne líšili, a preto nebudú predmetom tohto prehľadu.
Výsledky štúdie UKPDS sú uvedené v tab. 2. Pri mediáne trvania štúdie 10 rokov bola celková mortalita v konvenčne liečenej skupine 18,9/1 000 pacientorokov (PR). Celková mortalita, mortalita asociovaná s diabetom ani incidencia CMP neboli významne ovplyvnené intenzívnou liečbou diabetu (HbA1c 7,1 % vs 8,0 %). Incidencia IM bola v intenzívne liečenej skupine nižšia na hranici štatistickej významnosti (p = 0,052), čomu zodpovedala redukcia absolútneho rizika o 2,7/1 000 PR [6].
Tab. 2. Kardiovaskulárne a mortalitné výsledky štúdie UKPDS 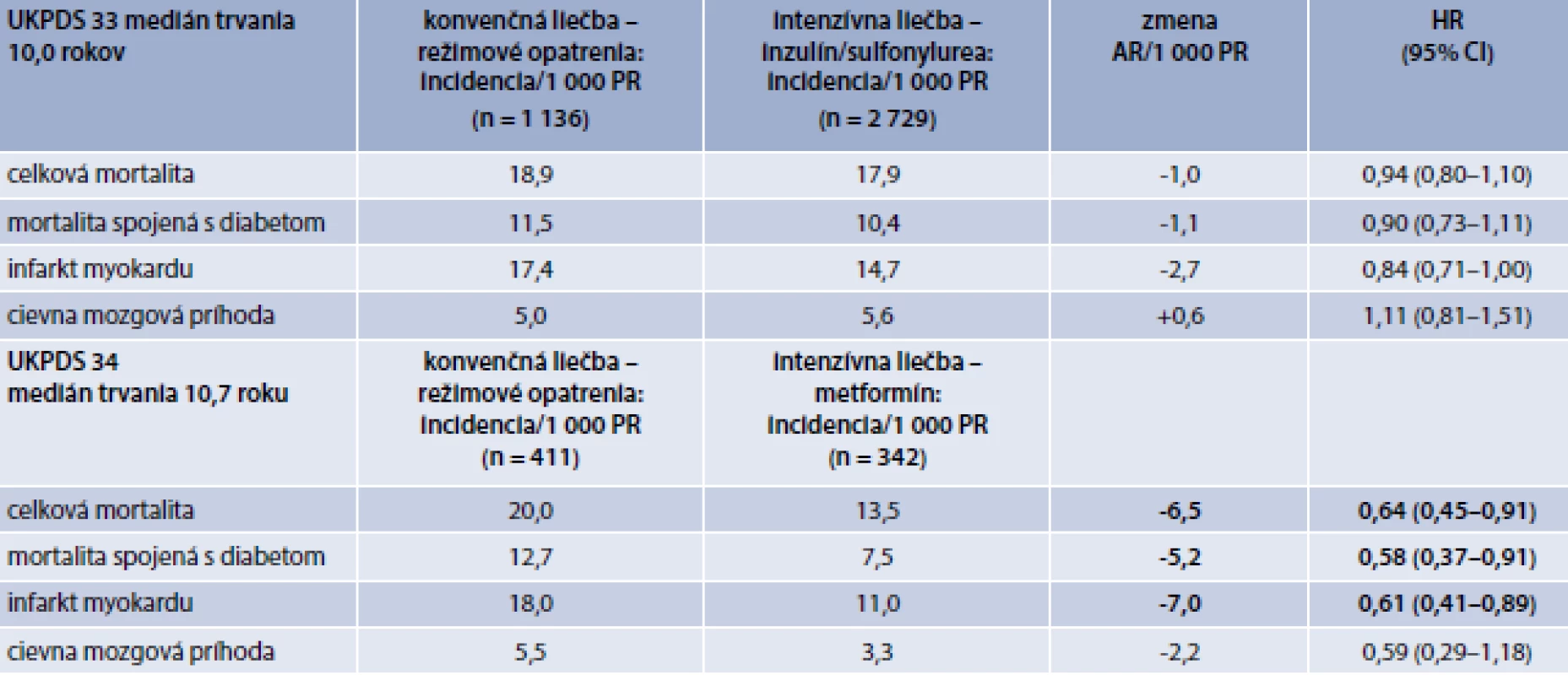
AR – absolútne riziko CI – Confidence Interval/interval spoľahlivosti HR – Hazard Ratio/pomer rizík PR – pacientoroky Súčasťou štúdie UKPDS bola analýza skupiny obéznych pacientov (definovaných podľa dobových kritérií ako > 120 % ideálnej hmotnosti). V rámci tejto analýzy bolo porovnaných 342 pacientov randomizovaných na intenzívnu liečbu metformínom so 411 liečenými konvenčnou liečbou spočiatku založenou hlavne na diéte. Výsledky porovnania týchto skupín sú uvedené v tab. 2.
Zníženie absolútneho rizika bolo štatisticky významné pre incidenciu IM, pre mortalitu asociovanú s diabetom, ako aj pre celkovú mortalitu. Vyjadrené číslami intenzívna liečba metformínom viedla k zníženiu incidencie IM o 7/1 000 PR. Veľkosť efektu tesne korelovala s so znížením celkovej mortality v intenzívnej liečenej skupine (6,5/1 000 PR). Tento rozdiel bol zaznamenaný napriek tomu, že rozdiel v glykemickej kompenzácii medzi obomi skupinami bol iba 0,6 % (HbA1c 7,4 vs 8,0 %) [7].
Výsledky štúdie UKPDS sa okamžite premietli do terapeutických odporúčaní začínať liečbu DM2T metformínom, pokiaľ neexistujú kontraindikácie liečby. Viacerí autori kriticky poukazovali na fakt, že UKPDS 34 bola vlastne len podskupinová analýza a zahrňovala relatívne malý počet pacientov. Takéto výsledky zvyčajne vyžadujú replikáciu v ďalšej štúdii, ale robiť replikačné štúdie s generickými liekmi sa robia extrémne zriedkavo. Predsa však boli publikované štúdie, ktorých výsledky boli v zhode s výsledkami UKPDS 34.
Do holandskej štúdie pod názvom Hyperinzulinemia: the Outcome of its Metabolic Effects (HOME) bolo zaradených 390 pacientov, ktorí boli na liečbe inzulínom. Teda na rozdiel od UKPDS, do ktorej boli zaradení pacienti s novodiagnostikovaným diabetom, priemerné trvanie diabetu u pacientov bolo 13 rokov. Pacientom bol pridaný k liečbe metformín alebo placebo a boli sledovaní v priemere počas 4,3 roka. Primárny kompozitný výsledok zložený z mikrovaskulárnych a makrovaskulárnych komplikácií nebol významne ovplyvnený prídavnou liečbou metformínom. Sekundárny kompozitný výsledok zahrňoval incidenciu rozličných makrovaskulárnych výsledkov a v skupine liečenej metformínom bolo pozorované jeho absolútne zníženie o 6,1 % (p = 0,04), čo zodpovedalo potrebe liečiť 16 pacientov na zabránenie rozvoja 1 makrovaskulárnej príhody [8].
Nedávno publikovaná metaanalýza 40 štúdií zahrňujúcich vyše 1 milión pacientov ukázala, že pacienti, ktorých liečba zahrňovala metformín mali v porovnaní s diabetikmi bez metformínu v liečbe zníženú celkovú mortalitu o 33 % – pomer rizík (hazard ratio – HR) 0,67; 95% interval spoľahlivosti (confidence interval – CI) 0,60–0,75 a kardiovaskulárnu mortalitu o 19 % (HR 0,81; 95% CI 0,79–0,84) [9].
Čo sa týka samotného mechanizmu priaznivého účinku metformínu, ten nie je doteraz úplne objasnený. Prvotné vágne hypotézy o priaznivom efekte zníženia inzulínovej rezistencie na progresiu aterosklerózy boli neskôr vystriedané sofistikovanejšími vysvetleniami, i keď žiadne z nich nebolo dostačujúco komplexné. Zaujímavú hypotézu formulovali Giaccari et al v nedávno publikovanom článku v Diabetes Care. Vychádza zo známeho vedľajšieho účinku biguanidov, ktorý je menej vyjadrený pri metformíne ako pri iných látkach z tejto skupiny, a to schopnosti vyvolať laktátovú acidózu. Autori predpokladajú, že schopnosť metformínu viesť k nadmernej tvorbe laktátu môže byť v určitom rozmedzí priaznivá vzhľadom na to, že laktát je dôležitým zdrojom energie a je mobilizovaný z tkanív do orgánov, ktoré energiu v tom čase potrebujú. Iba pri extrémne zvýšenej tvorbe laktátu a za určitých okolností, ako je hypoxia, bude nadmerná tvorba laktátu spôsobovať metabolickú acidózu [10].
Štúdie s glitazónmi
Glitazóny, ktoré účinkujú ako agonisty receptorov PPARγ (Peroxisome Proliferator-Activated Receptors gamma) boli zavedené do klinickej praxe koncom 90. rokov minulého storočia s veľkými očakávaniami. Znižovali inzulínovú rezistenciu, i keď odlišným mechanizmom ako metformín, čo sa v tom čase javilo ako jediný účinný mechanizmus prevencie aterosklerózy pri diabete 2. typu. Ich presný mechanizmus bol aj ostal do značnej miery neobjasnený, nakoľko PPARγ je receptor v bunkovom jadre, ktorý moduluje expresiu desiatok génov.
Súčasne s ich uvedením do praxe sa začali aj klinické randomizované štúdie s týmito preparátmi. V štúdii PROspective pioglitAzone Clinical Trial In macroVascular Events (PROactive) bol testovaný prídatný efekt pridania pioglitazónu, alebo placeba k predchádzajúcej liečbe u diabetikov 2. typu s vysokým kardiovaskulárnym rizikom. Tento typ dizajnu štúdie sa ukázal v budúcnosti viac menej štandardným pre testovanie kardiovaskulárnej bezpečnosti a efektivity nových antidiabetík. Do štúdie bolo zaradených 5 238 pacientov a medián jej trvania bol 2,9 roka. Všetci pacienti museli mať anamnéze niektorú z foriem kardiovaskulárneho ochorenia. O vysokej rizikovosti sledovanej populácie svedčí celková mortalita v placebovej skupine, ktorá bola 24,6/1 000 PR [11].
Primárny výsledok bol kompozitom celkovej mortality a rozličných príhod a intervencií na koronárnych, cerebrálnych a periférnych cievach. Tento výsledok nebol signifikantne znížený prídatnou liečbou pioglitazónom. Dodatočne bol v priebehu štúdie definovaný tzv. hlavný sekundárny výsledok, ktorý bol kompozitom celkovej mortality, nefatálneho IM alebo CMP. Ten bol signifikantne redukovaný v skupine liečenej pioglitazónom o 16 % (HR 0,84; 95% CI 0,72–0,98, p = 0,027). Efekt liečby na jednotlivé ukazovatele kardiovaskulárnej mortality a morbidity je uvedený v tab. 3. Žiadny z týchto výsledkov nebol signifikantne ovplyvnený liečbou pioglitazónom. Potreba inzulínovej liečby bola síce v skupine liečenej pioglitazónom znížená na polovicu, ale o skoro o 40 % bola zvýšená potreba hospitalizácií pre srdcové zlyhávanie (HR 1,38; 95% CI 1,12–1,70; p = 0,007). Tomuto nežiadúcemu účinku liečby sa v čase publikácie výsledkov štúdie PROactive v roku 2005 nevenovala veľká pozornosť, ale štúdie s inhibítormi SGLT2 v nasledujúcom desaťročí ukázali, že zníženie hospitalizácií pre srdcové zlyhávanie je pravdepodobne jedným z hlavných mechanizmov ich prínosu. Navyše telesná hmotnosť bola na konci štúdie vyššia o 4 kg v pioglitazónovej skupine v porovnaní s placebovou [11].
Tab. 3. Kardiovaskulárne a mortalitné výsledky štúdií s glitazónmi (PROactive, RECORD) 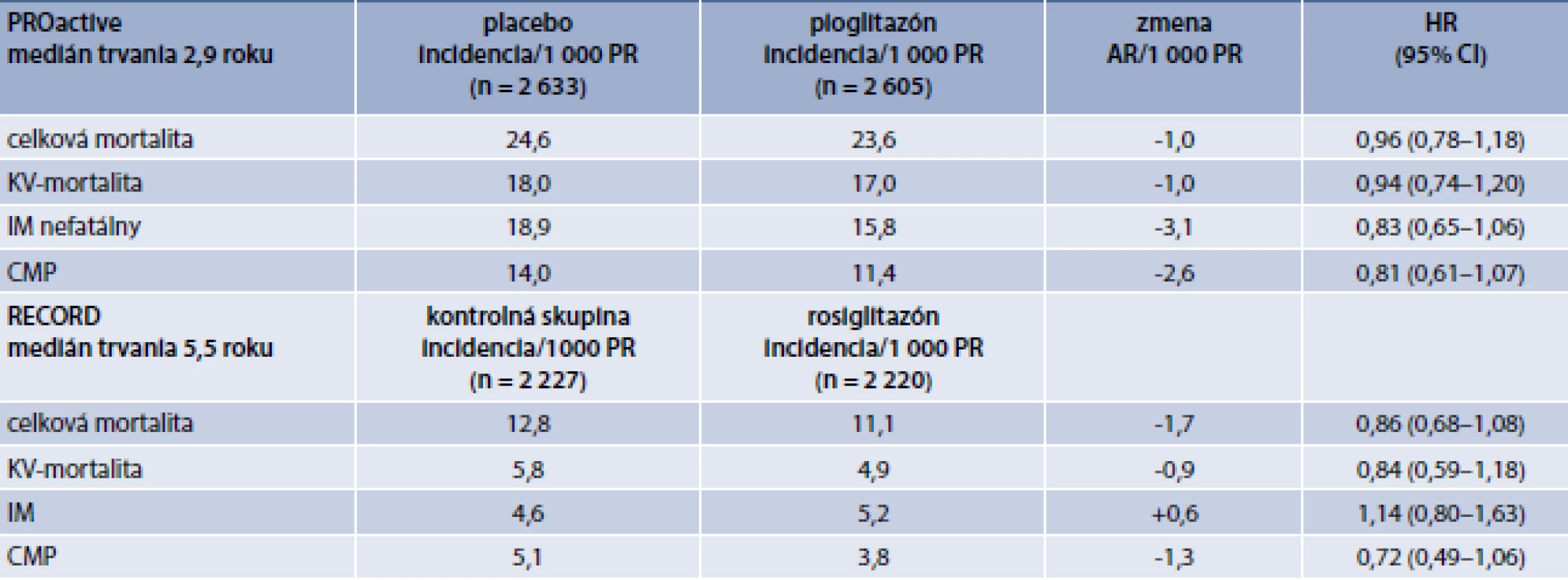
AR – absolútne riziko CI – Confidence Interval/interval spoľahlivosti CMP – cievna mozgová príhoda HR – Hazard Ratio/pomer rizík IM – infarkt myokardu KV – kardiovaskulárna PR – pacientoroky Skoro súčasne so štúdiou PROactive prebiehala štúdia s ďalším reprezentantom skupiny agonistov PPARγ rosiglitazónom pod názvom Rosiglitazone Evaluated for Cardiovascular Outcomes in Oral Agent Combination Therapy for Type 2 Diabetes (RECORD). Ešte v priebehu tejto štúdie publikovala dvojica autorov z Clevelandu Nissen a Wolski metaanalýzu voľne dostupných výsledkov preregistračných a postregistračných štúdií s rosiglitazónom. Táto analýza ukázala, že liečba rosiglitazónom v porovnaní s komparátormi bola signifikantne asociovaná s zvýšením rizika IM (Odds Ratio/pomer pravdepodobností – OR: 1,43; 95% CI 1,03–1,98; p = 0,03) a skoro signifikantne so zvýšením kardiovaskulárnej mortality (OR 1,64; 95% CI 0,98–2,74; p = 0,06). Výsledky metaanalýzy viedla neskôr k rozhodnutiu FDA vykonať postregistračné štúdie kardiovaskulárnej bezpečnosti, ktorých kritériá sa už mali vzťahovať na výsledky štúdie RECORD [12].
Výsledky štúdie RECORD sú uvedené v tab. 3. Išlo o otvorenú štúdiu, do ktorej bolo zaradených 4 447 diabetikov, pričom medián jej trvania bol 5,5 roka. Pacienti liečení monoterapeuticky metformínom, alebo derivátom sulfonylurey boli randomizovaní na pridanie rosiglitazónu, alebo na kombináciu metformín a sulfonylurea. Išlo o podstatne menej rizikovú populáciu nakoľko celková mortalita v kontrolnej skupine bola v porovnaní s kontrolnou skupinou v štúdii PROactive prakticky polovičná (12,8 vs 24,6/1 000 PR). Štúdia nepotvrdila síce zvýšenie rizika kardiovaskulárnych príhod hypotetizované vyššie uvedenou metaanalýzou, ale ani neukázala prínos liečby rosiglitazónom na zníženie primárneho kompozitného výsledku (kompozit kardiovaskulárnej mortality a kardiovaskulárnych hospitalizácií) a jednotlivých ukazovateľov kardiovaskulárnej morbidity a mortality uvedených v tab. 3. Navyše riziko srdcového zlyhávania vedúceho k hospitalizácii alebo úmrtiu bolo zvýšené viac ako 2-násobne (HR 2,10; 95% CI 1,35–3,27), čo zodpovedalo zvýšeniu absolútneho rizika o 2,6/1 000 PR [13].
V súhrne teda možno konštatovať, že štúdie s glitazónmi nedokázali ich prínos v prevencii závažných kardiovaskulárnych príhod a liečba glitazónmi bola asociovaná so signifikantným rizikom zvýšenia hospitalizácií pre zlyhávanie srdca.
Štúdie porovnávajúce intenzívnu a štandardnú liečbu diabetu
V prvom desaťročí nášho storočia boli vykonané 3 štúdie, ktoré sa snažili odpovedať na otázku, či dosiahnutie glykemickej kompenzácie vyjadrenej HbA1c v nediabetickom pásme (< 6 %) bude viesť k zníženiu incidencie makrovaskulárnych ochorení aj mikrovaskulárnych komplikácií pri DM2T. Tieto štúdie prebiehali prakticky paralelne a ich výsledky boli publikované v rokoch 2008 a 2009.
Najambicióznejší cieľ vo vzťahu ku glykemickej kompenzácii si dali investigátori štúdie The Action to Control Cardiovascular Risk in Diabetes (ACCORD), do ktorej bolo zaradených 10 251 pacientov. V intenzívne liečenej skupine bolo cieľom dosiahnuť hladinu HbA1c < 6,0 %, zatiaľ čo cieľom liečby v štandardne liečenej skupine bolo dosiahnuť HbA1c v rozmedzí 7,0–7,9 %. Po prvom roku liečby bola hladina HbA1c 6,5 % v intenzívne liečenej skupine a 7,5 % v štandardne liečenej skupine a tieto hodnoty pretrvávali do konca štúdie. Na to bolo potrebné v intenzívnej liečenej skupine podávať kombináciu 4–5 antidiabetík vrátane inzulínu u 10 % pacientov a kombináciu 3 antidiabetík u 52 % diabetikov. Primárnym výsledkom bol kompozit kardiovaskulárnej mortality a nefatálneho IM alebo CMP. Jeho incidencia sa po ukončení štúdie významne nelíšila medzi porovnávanými skupinami. Výsledky štúdie ACCORD sú v tab. 4 [14].
Tab. 4. Kardiovaskulárne a mortalitné výsledky štúdií porovnávajúcich intenzívnu liečbu diabetu s konvenčnou (ACCORD, ADVANCE, VADT) 
AR – absolútne riziko CI – Confidence Interval/interval spoľahlivosti CMP – cievna mozgová príhoda HR – Hazard Ratio/pomer rizík IM – infarkt myokardu KV – kardiovaskulárna PR – pacientoroky Pri interim analýze bolo v intenzívne liečenej skupine pozorované signifikantné zvýšenie celkovej mortality o 2,7/1 000 PR (p = 0,04) a kardiovaskulárnej mortality o 2,3/1 000 PR (p = 0,02) a z toho dôvodu bola štúdia predčasne ukončená. Zaujímavosťou je, že incidencia IM bola intenzívnou liečbou signifikantne znížená o 3,4/1 000 PR (p = 0,004). Ďalšou skutočnosťou, ktorou sa štúdia ACCORD líšila od podobne dizajnovaných kardiovaskulárnych štúdií pri DM2T, bola nezvyčajne nízka celková mortalita v kontrolnej skupine 11,4/1 000 PR, ktorá bola skoro o polovicu nižšia ako v štúdii PROactive a v ďalších 2 štúdiách, ktoré budeme analyzovať. Z ďalších nepriaznivých dôsledkov agresívnej liečby diabetu je potrebné spomenúť 3-násobné zvýšenie počtu závažných hypoglykémií (10,5 vs 3,5 %; p < 0,001) a 2-násobné zvýšenie počtu pacientov, ktorí pribrali viac ako 10 kg (27,8 vs 14,1 %; p < 0,001), v intenzívne liečenej skupine v porovnaní s pacientmi so štandardnou liečbou [14].
Ďalšou štúdiou porovnávajúcou intenzívnu so štandardnou liečbou bola The Action in Diabetes and Vascular Disease with Preterax and Diamicron Modified Release Controlled Evaluation (ADVANCE). Do štúdie bolo zaradených 11 140 pacientov s DM2T, pričom medián jej trvania bol 5 rokov. Terapeutickým cieľom v intenzívne liečenej skupine bolo dosiahnuť hladinu HbA1c < 6,5 %. V obidvoch skupinách bolo možné používať kombinácie viacerých antidiabetík, ale v intenzívne liečenej skupine to mal byť gliklazid s modifikovaným uvoľňovaním, zatiaľ čo v štandardne liečenej skupine to mohol byť ktorýkoľvek iný derivát sulfonylurey. V priebehu štúdie boli v intenzívne liečenej skupine dosiahnuté priemerné hodnoty HbA1c 6,5 % a štandardne liečenej skupine 7,3 % [15].
Primárny kompozitný výsledok, ktorý bol zložený zo závažných mikrovaskulárnych a makrovaskulárnych výsledkov, bol signifikantne redukovaný v intenzívne liečenej skupine o 10 % (HR 0,90; 95% CI 0,82–0,98; p = 0,01). Toto zlepšenie bolo sprostredkované znížením mikrovaskulárnych výsledkov, primárne redukciou incidencie nefropatie. Ako je zreteľné z tab. 4, žiadny z výsledkov kardiovaskulárnej morbidity a mortality nebol signifikantne ovplyvnený lepšou glykemickou kompenzáciou, i keď rizikovosť populácie pacientov v štúdii vyjadrená celkovou mortalitou v štandardne liečenej skupine (19,1/1 000 PR) bola podstatne vyššia ako v štúdii ACCORD. Závažná hypoglykémia sa vyskytovala skoro 2-krát častejšie v skupine s intenzívnou liečbou (HR 1,86; 95% CI 1,42–2,40; p < 0,001) [15].
Posledná ukončená štúdia z tejto kategórie bola vykonaná na veteránoch americkej armády a z toho vyplýval aj jej názov Veterans Affairs Diabetes Trial (VADT). Do štúdie bolo zaradených 1 791 veteránov a medián sledovania bol 5,6 roka. Cieľom bolo dosiahnuť vyššiu redukciu HbA1c o 1,5 % v intenzívne liečenej skupine v porovnaní so štandardne liečenými pacientmi. Tento cieľ sa podarilo dosiahnuť, keďže medián hladiny HbA1c v štandardnej skupine bol 8,4 % a v intenzívne liečenej skupine 6,9 %. Primárny kompozitný výsledok pozostával z prejavov koronárneho, cerebrovaskulárneho a periférneho vaskulárneho postihnutia. Podobne ako v štúdiách ACCORD a ADVANCE, nebolo zistené ani v štúdii VADT signifikantné zníženie incidencie makrovaskulárnych príhod [16].
Mortalitné a morbiditné kardiovaskulárne výsledky štúdie VADT sú uvedené v tab. 4. Ani jeden z týchto výsledkov nebol signifikante ovplyvnený lepšou glykemickou kompenzáciou, i keď bol pozorovaný podobný trend ako v štúdii ACCORD, teda vyššej kardiovaskulárnej a celkovej mortality, ale nižšej incidencie IM. Aj v tejto štúdii sa závažné hypoglykemické epizódy vyskytovali približne štyrikrát častejšie v intenzívnej liečenej skupine (203 vs 52/100 PR, p < 0,001) [16].
V súhrne možno konštatovať, že lepšia glykemická kompenzácia vyjadrená HbA1c pod 7 % neviedla k zníženiu kardiovaskulárnej morbidity ani mortality. Naopak, v štúdii ACCORD bola snaha o dosiahnutie normálnych nediabetických hodnôt HbA1c asociovaná so zvýšenou kardiovaskulárnou a celkovou mortalitou.
Záver
Štúdie, ktoré sledovali efekt antidiabetík na kardiovaskulárne ochorenia pri DM2T v prvom polstoročí (1960–2010), priniesli viaceré cenné poznatky. Biguanid metformín bol jediným antidiabetikom, ktorého prínos bol dokázaný v prevencii kardiovaskulárnej morbidity a mortality u pacientov s DM2T.
U viacerých antidiabetík (tolbutamid, fenformín, rosiglitazón) bol pozorovaný potenciálny negatívny efekt na zvýšenie kardiovaskulárnej morbidity alebo mortality. Ďalšie deriváty sulfonylurey, pioglitazón a inzulíny mali neutrálny efekt na kardiovaskulárnu morbiditu a mortalitu. Prínosným sa neukázalo ani dlhodobé dosiahnutie hodnôt HbA1c < 7 %, čo zrejme súvisí hlavne s rizikom hypoglykémií u pacientov s preexistujúcim kardiovaskulárnym ochorením. V priebehu tohto polstoročia sa podarilo vyvinúť určitý konštantný dizajn štúdií kardiovaskulárnej bezpečnosti a prínosu, ktorý bol úspešne využitý pri testovaní nových skupín antidiabetík v rokoch 2010–2020.
Deklarácia o grantovej podpore a potencionálnom konflikte záujmov
Publikácia tohto článku bola podporená grantom VEGA 1/0183/2020. IT obdržal za posledné tri roky honoráre za prednášky a konzultácie od spoločností Boehringer Ingelheim, Eli Lilly, Mundipharma a Novo Nordisk.
Zdroje
- Ferrannini E, Rosenstock J. Clinical translation of cardiovascular outcome trials in type 2 diabetes: Is there more or is there less than meets the eye? Diabetes Care 2021; 44(3): 641–646. Dostupné z DOI: <http://dx.doi.org/10.2337/dc20–0913>.
- Blackburn H, Jacobs DR jr. The University Group Diabetes Program 1961–1978: pioneering randomized controlled trial. Int J Epidemiol 2017; 46(5): 1354–1364. Dostupné z DOI: <http://dx.doi.org/10.1093/ije/dyw168>.
- Meinert CL, Knatterud GL, Prout TE et al. [University Group Diabetes Program]. A study of the effects of hypoglycemic agents on vascular complications in patients with adult-onset diabetes: II. Mortality results. Diabetes 1970; 19(Suppl): 789–830.
- Knatterud GL, Meinert CL, Klimt CR et al. [University Group Diabetes Program Research Group]. Effects of hypoglycemic agents on vascular complications in patients with adult-onset diabetes. IV. A preliminary report on Phenformin results. JAMA 1971; 217(6): 777–784.
- [University Group Diabetes Program Research Group]. Effects of hypoglycemic agents on vascular complications in patients with adult-onset diabetes. VII. Mortality and selected non-fatal events with insulin treatment. JAMA 1979; 240(1): 37–42.
- [UK Prospective Diabetes Study (UKPDS) Group]. Intensive blood glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33). Lancet 1998; 352(9131): 837–853. Dostupné z DOI: <https://doi.org/10.1016/S0140–6736(98)07019–6>.
- [UK Prospective Diabetes Study (UKPDS) Group]. Effect of intensive blood-glucose control with metformin on complications in overweight patients with type 2 diabetes (UKPDS 34). Lancet 1998; 352(9131): 854–865. Dostupné z DOI: <https://doi.org/10.1016/S0140–6736(98)07037–8>.
- Kooy A, de Jager J, Lehert P et al. Long-term effects of metformin on metabolism and microvascular and macrovascular disease in patients with type 2 diabetes mellitus. Arch Intern Med 2009; 169(6): 616–625. Dostupné z DOI: <http://dx.doi.org/10.1001/archinternmed.2009.20>.
- Han Y, Xie H, Liu Y et al. Effect of metformin on all-cause and cardiovascular mortality in patients with coronary artery diseases: a systematic review and an updated meta-analysis. Cardiovasc Diabetol 2019; 18(1): 96. Dostupné z DOI: <http://dx.doi.org/10.1186/s12933–019–0900–7>.
- Giaccari A, Solini A, Frontoni S et al. Metformin benefits: Another example for alternative energy substrate mechanism? Diabetes Care 2021; 44(3): 647–654. <http://dx.doi.org/10.2337/dc20–1964>.
- Dormandy JA, Charbonnel B, Eckland DJ et al. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (PROspective pioglitAzone Clinical Trial In macroVascular Events): a randomised controlled trial. Lancet 2005; 366(9493): 1279–1289. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(05)67528–9>.
- Nissen SE, Wolski K. Effect of rosiglitazone on the risk of myocardial infarction and death from cardiovascular causes. N Engl J Med 2007; 356(24): 2457–2471. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa072761>.
- Home PD, Pocock SJ, Beck-Nielsen H et al. Rosiglitazone evaluated for cardiovascular outcomes in oral agent combination therapy for type 2 diabetes (RECORD): a multicentre, randomised, open-label trial. Lancet 2008; 373(9681): 2125–2135. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(09)60953–3>.
- Gerstein HC, Miller ME, Byington RP et al. [Action to Control Cardiovascular Risk in Diabetes Study Group]. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med 2008; 358(24): 2545–2559. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0802743>.
- Patel A, MacMahon S, Chalmers J et al. [ADVANCE Collaborative Group]. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med 2008; 358(24): 2560–2572. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0802987>.
- Duckworth W, Abraira C, Moritz T et al. Glucose control and vascular complications in veterans with type 2 diabetes. N Engl J Med 2009; 360(2): 129–139. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0808431>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseForum Diabetologicum
Nejčtenější tento týden
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Antidiabetická liečba v prevencii aterosklerózy: posledné desaťročie
- Hypolipidemická liečba v prevencii aterosklerózy u diabetikov
- Antihypertenzívna liečba v prevencii aterosklerózy u diabetikov
- Antiagregačná liečba v prevencii aterosklerózy u diabetikov
- Efekt antidiabetickej liečby na incidenciu cievnych mozgových príhod u pacientov s diabetom 2. typu
- Súčasné možnosti prevencie aterosklerózy pri diabete
- Limitácie a možná prídavná hodnota štúdií z reálnej klinickej praxe v porovnaní s randomizovanými klinickými štúdiami
- Fakty na zapamätanie: Čo je založené na dôkazoch v prevencii aterosklerózy pri diabete 2. typu?
- Antidiabetická liečba v prevencii aterosklerózy: prvé polstoročie
- Forum Diabetologicum
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hypolipidemická liečba v prevencii aterosklerózy u diabetikov
- Limitácie a možná prídavná hodnota štúdií z reálnej klinickej praxe v porovnaní s randomizovanými klinickými štúdiami
- Antiagregačná liečba v prevencii aterosklerózy u diabetikov
- Antidiabetická liečba v prevencii aterosklerózy: posledné desaťročie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



