-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Fibrilácia predsiení a diabetes mellitus
Atrial fibrilation and diabetes mellitus
Atrial fibrillation and diabetes mellitus are both highly prevalent and global public health issues. Importantly patients with diabetes mellitus are at increased risk for stroke when atrial fibrillation is present, and diabetes is thus part of stroke risk prediction tools.
Key words:
atrial fibrillation, diabetes mellitus, stroke, NOACs, non - vitamin K Antagonists
Autoři: Anna Vachulová
Působiště autorů: Oddelenie arytmií a kardiostimuláce, Klinika kardiológie a angiológie, NÚSCH a. s., Bratislava
Vyšlo v časopise: Forum Diab 2017; 6(3): 141-145
Kategorie: Hlavná téma
Souhrn
Fibrilácia predsiení (FP) a diabetes mellitus (DM) sú ochorenia s vysokou prevalenciou a závažným dopadom na zdravotný stav obyvateľstva. Pacienti s DM majú vyššie riziko vzniku cievnej mozgovej príhody pri súčasnej komorbidite fibrilácií predsiení. Súčasne diabetes mellitus je jedným z rizikových faktorov cievnej mozgovej príhody u pacientov s FP.
Kľúčové slová:
diabetes mellitus, fibrilácia predsiení, mozgová príhoda, NOAK, nonantagonista vitamínu KÚvod
Fibrilácia predsiení (FP) a diabetes mellitus (DM) sú pandémiami 21. storočia. Klinické i experimentálne práce jasne dokázali spojitosť medzi oboma diagnózami. Obe diagnózy DM a FP majú narastajúcu incidenciu v celosvetovej populácii, zvyšujú kardiovaskulárnu mortalitu, sú závažným prediktorom pre cievnu mozgovú príhodu.
Fibrilácia predsiení
FP je najčastejšou arytmiou v každodennej klinickej praxi. Spája so zvýšenou kardiovaskulárnou morbiditou a mortalitou a so závažným rizikom tromboembolizmu. Práve preto FP predstavuje v súčasnosti významný nielen medicínsky ale i celospoločenský problém. FP sa v bežnej populácii vyskytuje u 1–2 % obyvateľstva, v Európe má FP viac ako 6 miliónov pacientov. FP má dramaticky rastúci trend a v roku 2 050 sa počet pacientov s FP odhaduje na 25–30 miliónov. Pacienti s FP sú obyčajne starší, majú významné komorbidity a vysoké riziko kardiovaskulárnych príhod. FP spôsobuje 20–30 % všetkých cievnych mozgových príhod (CMP). Každoročne je hospitalizovaných 10–40 % pacientov s FP [1].
Diabetes mellitus
Medzinárodná diabetologická federácia (International Diabetes Federation – IDF) uviedla výskyt DM v roku 2011 u 52 miliónov pacientov vo veku 20–79 rokov v Európe a súčasne sa očakáva nárast prevalencie DM na 64 miliónov pacientov v roku 2030. Celosvetovo v roku 2011 zomrelo v dôsledku DM 281 miliónov mužov a 317 miliónov žien, najčastejšie v dôsledku kardiovaskulárnych ochorení [2]. Zvýšená mortalita je dokázaná nielen u pacientov s diabetes mellitus, ale i u pacientov s poruchou glukózovej tolerancie.
Patofyziologické mechanizmy u pacientov s diabetes mellitus a fibriláciou predsiení
Klinické a demografické parametre, ktoré sú dôležité u pacientov s DM a rizikom vzniku FP, sú [3]:
- starnutie (vek)
- pohlavie (ženské)
- rasa (biela)
- obezita
- artériová hypertenzia
- hyperurikémia
- non alkoholová steatóza pečene
- pulzný tlak
- variabilita pulzovej frekvencie
- srdcové zlyhanie
Patomechanizmy vzniku FP a DM sú rôznorodé, predkladané podklady bude potrebné overiť vo veľkých klinických randomizovaných štúdiách. Jedným z možných patomechanizmov vzniku FP u pacientov s DM je subklinický zápal. V atriálnych biopsiách pacientov s „lone” FP bol potvrdený nález zvýšeného hsCRP, IL6 a zápalové infiltráty [4]. Hyperglykémia a inzulínová rezistencia môžu priamo poškodzovať myokard predsiení a komôr – čo do veľkosti a štruktúry, a tak vyvolať FP. Dáta z prospektívnych štúdií ukázali, že existuje priamy vzťah medzi veľkosťou ľavej predsiene a vzniku FP, taktiež i medzi masou ľavej komory a vzniku FP. Niektoré observačné štúdie potvrdili spolupodiel autonómnej neuropatie na vzniku FP [4].
Stanovenie kardiovaskulárneho rizika u pacienta s diabetes mellitus
Na základe Odporúčaní Európskej kardiologickej spoločnosti pre kardiovaskulárnu (KV) prevenciu z roku 2016 majú pacienti s DM bez postihnutia cieľových orgánov vysoké kardiovaskulárne riziko. Pacienti s DM s postihnutím cieľových orgánov (napr. proteinúria) alebo s významným rizikovým faktorom (fajčenie, hypercholesterolémia, artériová hypertenzia) majú veľmi vysoké KV-riziko [5]. Na základe stanovenia dostupných biomarkerov predstavuje albuminúria u pacientov s DM2T závažný rizikový faktor KV príhod. Silným prediktorom KV-mortality u tejto skupiny pacientov je pozitivita NTproBNP. Zo zobrazovacích metodík je nápomocné kalciové skóre. Nápomocné môže byť i stanovenie členkovo-ramenného indexu, pomer intima/media v karotickom riečisku, arteriálna tuhosť – vyšetrenie pulznou vlnou. Pred zrealizovaním uvedených metodík je najviac nápomocné v skríningu KV-príhod systematické natáčanie 12-zvodového EKG [2]. Z hľadiska prínosu diagnostiky FP u pacientov s DM je 12-zvodové EKG jednou z kľúčových diagnostických metód. V bežnej klinickej praxi býva zhotovenie 12-zvodového EKG u pacientov s DM často opomenuté. Dôležitá je dynamika EKG nálezov, nielen jednorazové natočenie EKG. Práve pacienti s DM majú zvýšené riziko FP.
Diabetes mellitus ako rizikový faktor pre fibriláciu predsiení a vznik cievnej mozgovej príhody
V klinických štúdiách bolo verifikované, že pacienti s farmakologickou liečbu DM majú o 40 % vyššie riziko vzniku DM ako pacienti bez DM [6]. Pacienti s FP majú zvýšené riziko CMP a 2-krát vyššiu kardiovaskulárnu mortalitu. Prierezové štúdie ukázali, že diabetes mellitus je častou komorbiditou pacientov s FP, výskyt FP je u viac ako 13 % u pacientov s DM. [2]. Viaceré multicentrické štúdie potvrdili, že vzájomná koexistencia DM a FP má za dôsledok vyššiu mortalitu v dôsledku KV-úmrtia, alebo cievnej mozgovej príhody alebo srdcového zlyhania. Nedávne metaanalýzy potvrdili, že predchádzajúca cievna mozgová príhoda (transient ischemic attack – TIA) a tromboembolizmus spolu s rizikovými faktormi (DM, vek, hypertenzia a štrukturálne ochorenie srdca) sú závažnými rizikovými faktormi CMP [2]. Najčastejší typ CMP, ktorá vznikne v dôsledku FP, je ischemická CMP (graf 1) [7].
Graf 1. Typ mozgovej príhody u pacientov s FP 
Čas prežitia po ischemickej CMP je horší pri FP. V prvom roku po ischemickej CMP zomrú dve tretiny pacientov s FP v porovnaní s jednou tretinou pacientov bez FP. Ischemická CMP pri FP má významnú rekurenciu. Dôležitým faktom však je, že riziko CMP je pri asymptomatickej alebo paroxyzmálnej FP porovnateľné s rizikom pri permanentnej FP. Pacienti s DM majú zvýšené riziko CMP a tiež závažnejšie dôsledky CMP pri FP [8].
Detekcia fibrilácie predsiení
Základným diagnostickým problémom je stanovenie diagnózy FP, ktoré však nie je vždy jednoduché. FP je často prítomná bez symptómov, niekedy je spojená iba s minimálnou symptomatológiou, ktorá nie vždy musí korelovať s nástupom arytmie. Najčastejšie symptómy môžu byť: palpitácie, tachykardia, dýchavica, stenokardia, závrat, polyúria. [9]. Práve preto sa často FP po prvýkrát detekuje až ako závažné ochorenie – CMP, rozvoj srdcového zlyhania. Priemerné oneskorenie určenia diagnózy FP od objavenia sa príznakov sa odhaduje na 2,6 rokov. Pre diagnózu FP je potrebné jej dokumentovanie na 12-zvodovom EKG, čo však nie je vôbec jednoduché najmä pri paroxyzmálnej FP. S dĺžkou sledovania EKG stúpa pravdepodobnosť záchytu FP u pacientov po CMP (graf 2), preto majú pacienti realizované opakované záznamy EKG, 24-hod EKG-Holter, 7-dňový EKG-Holter, využívajú sa i externé rekordéry ale i implantovateľné EKG-záznamníky (obr).
Graf 2. S dĺžkou sledovania EKG stúpa pravdepodobnosť záchytu FP u pacientov po CMP 
Obr. Implantovateľné slučkové rekordéry EKG 
I v podmienkach Slovenskej republiky je u pacientov po prekonaní kryptogénnej CMP/TIA indikovaná implantácia EKG-rekordéra, ktorá umožní monitorovanie pacienta po dobu minimálne 3 rokov. Podľa odporúčaní ESC pre manažment FP z roku 2016 je u pacientov po CMP, resp. TIA odporučené natočenie 12-zvodového EKG-záznamu a následne kontinuálne minimálne 72-hodinové monitorovanie EKG. V ambulantnej praxi je odporučený frekventný EKG-skríning FP u pacientov vo veku nad 65 rokov, systematický EKG-skríning u pacientov vo veku nad 75 rokov a tiež u pacientov s vysokým rizikom CMP [1]. Diagnostika FP u pacientov, ktorí majú implantovaný kardiostimulátor (KS), je v rukách arytmológa, ktorý vykonáva kontrolu KS. Pri kontrole KS vieme presne určiť, či pacient má FP, aký typ, a koľko percent času je vo FP – aký má tzv. „AF burden”. Je preto potrebné sledovať odporučenia arytmológa, ktorý vykonáva kontrolu KS.
Diabetes mellitus, fibrilácia predsiení a stratifikačná schéma CHA2DS2-VASc skóre
Po stanovení diagnózy FP je dôležitá stratifikácia pacienta podľa CHA2DS2-VASc skóre (tab. 1) [1].
Tab. 1. CHA<sub>2</sub>DS<sub>2</sub>-VASc skóre 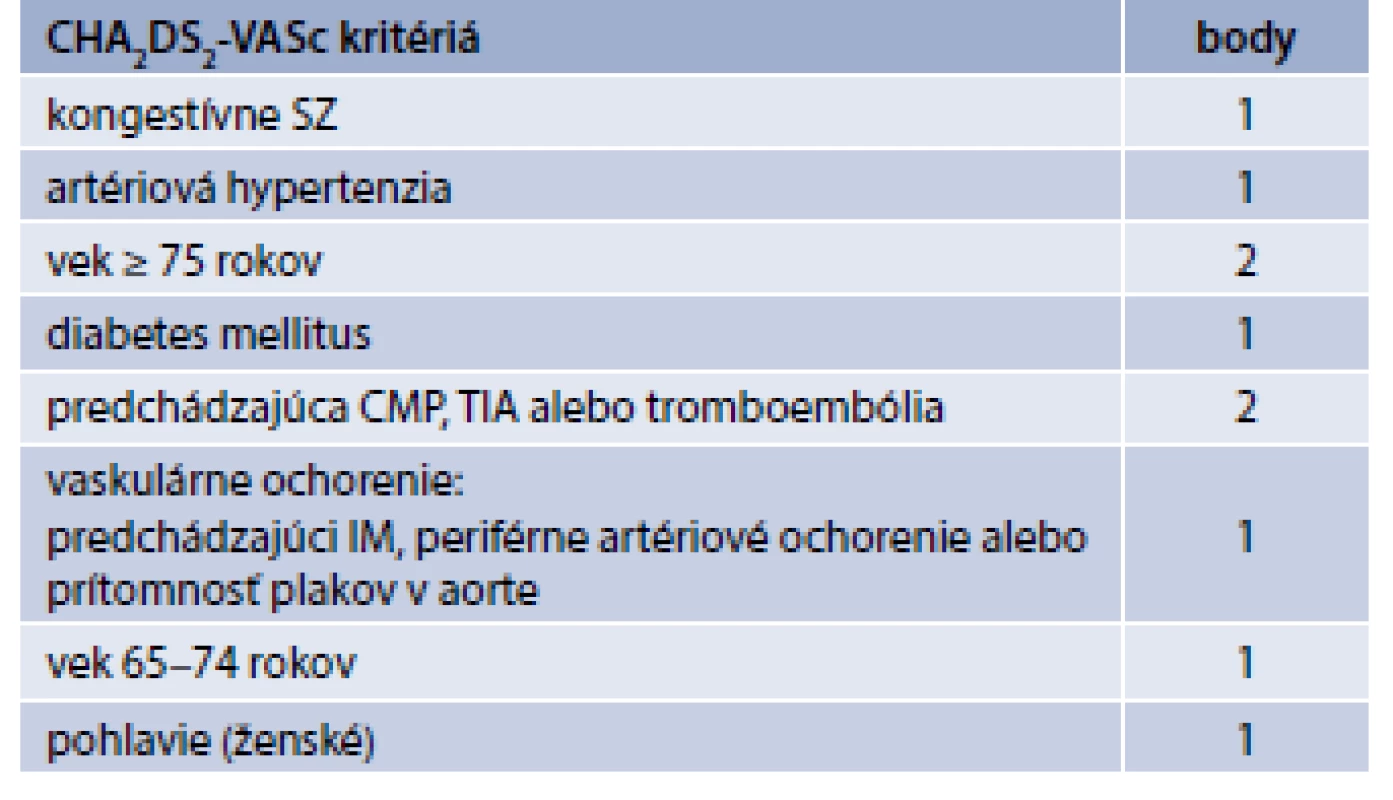
Pravdepodobnosť CMP u pacientov s FP je možné stanoviť podľa rizika CHA2DS2-VASc skóre. Uvedené skóre sa ukázalo ako špecifické – pacienti s CHA2DS2-VASc skóre 0, majú skutočne nízke riziko vzniku ischemickej CMP – ročné riziko CMP je < 1 %. Medicína dôkazov indikuje antikoagulačnú liečbu u pacientov s DM v koexistencii s ďalšími rizikovými faktormi tromboembolizmu. Až 94,8 % pacientov je indikovaných na perorálnu antikoagulačnú liečbu. Antikoagulanciá sú nevyhnutné pre zníženie rizika CMP súvisiacej s FP. V súčasnosti platné odporúčania Európskej kardiologickej spoločnosti pre manažment FP jednoznačne odporúčajú antikoagulačnú liečbu (nonantagonisti vitamínu K, antagonisti vitamínu K) u pacientov s CHA2DS2-VASc skóre > 2 (muži), > 3 (ženy) (úroveň dôkazov IA). V prevencii CMP nie je odporučená antiagregačná liečba ani liečba nízkomolekulárnymi heparínmi [1].
Prevencia CMP u pacientov s FP a DM musí byť komplexná a musí zahrňovať jednak nefarmakologickú liečbu, úpravu životného štýlu, najmä redukciu telesnej hmotnosti, a jednak medikamentóznu liečbu s dôrazom na antihypertenzívnu liečbu, liečbu statínmi, liečbu DM a antikoagulačnú liečbu [2].
Antitrombotická liečba u pacientov s fibriláciou predsiení
Antikoagulanciá sú nevyhnutné pre zníženie rizika ischemickej CMP súvisiacej s FP. Ciele antikoagulačnej liečby pacientov s FP sú:
- prevencia ischemickej CMP
- minimalizovanie hemoragických CMP (minimalizovať riziko intrakraniálnej hemorágie)
Metaanalýza 16 klinických randomizovaných štúdií ukázala, že antikoagulačná liečba warfarínom je efektívna v primárnej i sekundárnej prevencii CMP – 62% redukcia relatívneho rizika (95% CI 48–72) [10]. Antikoagulačná liečba je indikovaná u všetkých pacientov s FP podľa odporúčaní ESC z roku 2016, pokiaľ nie je táto kontraindikovaná. Štandardne pri antikoagulačnej liečbe warfarínom je potrebné udržiavať hodnoty INR v rozmedzí 2,0–3,0, potrebné sú pravidelné kontroly INR s úpravou dávkovania warfarínu. Warfarín bol po niekoľko desaťročí základným pilierom antikoagulačnej liečby. Jeho klinické použitie je však limitované mnohými liekovými interakciami aj s interakciami s jedlom. Prítomnosť DM je jeden z klinických faktorov limitujúcich kvalitnú antikoagulačnú liečbu ako bolo výsledkom klinickej štúdie, ktorá hodnotila účinnosť antikoagulačnej liečby warfarínom podľa objektívneho parametra – čas v terapeutickom rozmedzí (TTR – time in therapeutic range) [11].
V antikoagulačnej liečbe sme boli svedkami inovácie – príchodu nových (per)orálnych antikoagulancií tzv. nonantagonistov vitamínu K (NOAK). NOAK poskytujú názorný príklad, ako boli inovácie aplikované do dizajnu lieku tak, aby sa vyhovelo potrebám špecifických populácií pacientov. Celkovo NOAK v porovnaní s antagonistami vitamínu K znamenajú lepšiu ochranu pre pacienta. NOAK dosiahli s porovnaní s antagonistami vitamínu K (VKA) 19% redukciu CMP/systémovej embólie, 51% redukciu hemoragických CMP, 52% redukciu intrakraniálnych krvácaní, 10% redukciu všetkých príčin úmrtí (tab. 3) [12]. Pacienti s DM boli dostatočne zastúpení v skúšanej kohorte pacientov, výsledky metaanalýz potvrdili konzistentnú účinnosť a bezpečnosť NOAK u pacientov s FP a DM. Súčasne NOAK umožňujú podstatne jednoduchší manažment pacienta napr. pri chirurgických výkonoch – elektívnych i urgentných. Až štvrtina antikoagulovaných pacientov v priebehu 2 rokov vyžaduje dočasné prerušenie antikoagulačnej liečby [13].
V tab. 2 sú zobrazené hlavné klinické charakteristiky pacientov a prevalencia DM v štúdiach s NOAK [8].
Tab. 2. Hlavné klinické charakteristiky pacientov a prevalencia DM v štúdiach s NOAK 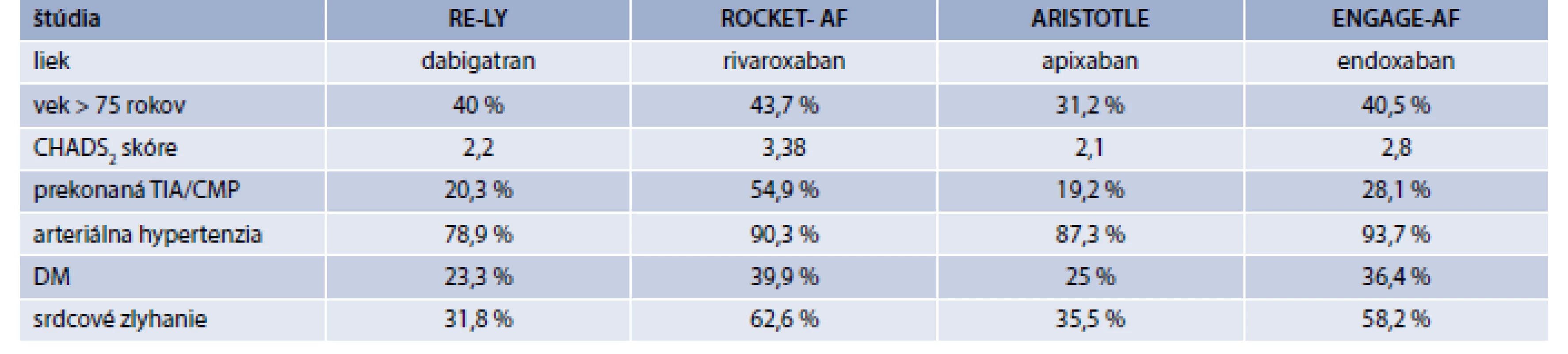
Od 1. 4. 2012 máme k dispozícii i v podmienkach Slovenskej republiky nové perorálne antikoagulancium – priamy inhibitor trombínu dabigatran. Dabigatran preukázal jasné benefity účinnosti v porovnaní s dobre kontrolovaným warfarínom v štúdií RE-LY: v dávke 150 mg 2× denne potvrdil vyššiu účinnosť - superiórnu ochranu pred ischemickou aj hemoragickou CMP vs warfarín. Štúdia RE-LY preukázala priaznivý profil dabigatranu je účinný a bezpečný v porovnaní s dobre kontrolovaným warfarinom v prevencii tromboembolických komplikácií u pacientov s FP [14, 15]. Porovnanie účinnosti dabigatranu a warfarinu u pacientov s DM: v analýze výsledkov subštúdie pacientov s DM v štúdii RELY warfarin bol menej účinný a bezpečný. Pacienti s DM liečení warfarinom mali vyšší výskyt KV-ochorení, horšiu kontrolu INR zvýšený výskyt nežiadúcich účinkov, najmä krvácania. Účinnosť dabigatranu bola potvrdená pre obidve skupiny skupinu pacientov - i pre pacientov s DM a bez DM. Pacienti s DM liečení dabigatranom mali vyššiu redukciu embolických príhod [16]. V súčasnosti máme k dispozícii v Slovenskej republike špecfické antidotum pre dabigatran - idarucizumab – čo predstavuje inováciu v antikoagulačnej starostlivosti. Idarucizumab navodí reverziu antikoagulačného efektu dabigatranu efektívne a rýchlo. Použitie špecifického antidota je indikované u pacientov so život ohrozujúcim krvácaním alebo nekontrolovaným krvácaním, alebo u pacientov podstupujúcich urgentnú operáciu/zákrok.
Následne na trh prišli ďalšie nové perorálne antikoagulanciá inhibítory faktora Xa rivaroxaban, apixaban, edoxaban. O účinnosti xabanov u pacientov s DM máme nasledovné dáta:
- rivaroxaban: subštúdia štúdie ROCKET AF - potvrdila podobnú účinnosť i podobný výskyt krvácaní u pacientov s DM a bez DM
- apixaban: štúdia ARISTOTLE v podskupine pacientov s DM potvrdila nesignifikantne nižší výskyt tromboembolických príhod u pacientov liečených apixabanom ako u pacientov liečených warfarinom (1,4 príhody u pacientov s apixabanom vs 1,9 príhod u pacientov liečených warfarinom)
- edoxaban: v štúdii ENGAGE-AF bol dokázaný signifikantný rozdiel v cieľovom ukazovateli – výskyt CMP a systémového embolizmu u pacientov liečených edoxabanom vo vyššej dávke, nízkej dávke a warfarinom [8].
Možno konštatovať, že v porovnaní s warfarinom sú NOAK relatívne účinné a bezpečné u pacientov aj s DM aj bez DM.
Pri indikovaní NOAK je potrebné dodržiavať indikačné obmedzenia NOAK platné v podmienkach Slovenskej republiky. V prípade, že je antikoagulačná liečba u pacienta s FP kontraindikovaná, možno zvážiť i intervenčné riešenie – katetrizačný endovazálny uzáver uška ľavej predsiene, výkony sa realizujú v jednotlivých kardiologických ústavoch (NÚSCH, SÚSCH, VÚSCH).
Záver
DM a FP majú spoločné mnohé rizikové faktory, z nich najčastejšie sú artériová hypertenzia, ateroskleróza a obezita. Manažment pacientov s FP vyžaduje tzv. integrovaný multiodborový prístup. Je potrebná vzájomná spolupráca nielen medzi lekárom a pacientom, ale i medzi ošetrujúcimi lekármi pacienta. Pri oboch diagnózach je potrebná predovšetkým včasná diagnostika a správny manažment pacienta, aby sa predišlo závažným komplikáciám, ktoré obe ochorenia spôsobujú.
Doručené do redakcie/ Received: 1. 9. 2017
Prijaté po recenzii/ Accepted: 19. 9. 2017
MUDr. Anna Vachulová, PhD.
anna.vachulova@nusch.sk
www.nusch.sk
Zdroje
1. Kirchhof P, Benussi S, Kotecha D et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J. 2016; 37(38): 2893–2962. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw210>.
2. 2013 ESC Guidelines on diabetes, pre - diabetes, and cardiovascular diseases developed in collaboration with the EASD: the Task Force on diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and developed in collaboration with the European Association for the Study of Diabetes (EASD). Eur Heart J 2013; 34(39): 3035–3087. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht108>. Erratum in Eur Heart J 2014;35(27): 1824.
3. Goudis C.A, Korantzopoulos P, Ntalas IV et al. Diabetes mellitus and atrial fibrillation: Pathophysiological mechanisms and potential upstream therapies. Int J Cardiol 2015; 184 : 617–622. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ijcard.2015.03.052>.
4. Sun Y, Hu D. The link between diabetes and atrial fibrillation: cause or correlation? J Cardiovasc Dis Res 2010; 1(1): 10–11. Dostupné z DOI: <http://dx.doi.org/10.4103/0975–3583.59978>.
5. Piepoli MF, Hoes A.W, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice (constituted by representatives of 10 societies and by invited experts)Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37(29): 2315–2381. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw106>.
6. Dublin S, Glazer NL, Smith BM et al. Diabetes mellitus, glycemic control and risk of atrial fibrillation. J Gen Intern Med 2010; 25(8): 853–858. Dostupné z DOI: <http://dx.doi.org/10.1007/s11606–010–1340-y>.
7. Andersen KK, Olsen TS, Dehlendorff C et al. Hemorrhagic and ischemic strokes compared: stroke severity, mortality, and risk factors. Stroke 2009; 40(6): 2068–2072. Dostupné z DOI: <http://dx.doi.org/10.1161/STROKEAHA.108.540112>.
8. De Sensi F, De Potter T, Cresti A et al. Atrial fibrillation in patients with diabetes: molecular mechanisms and therapeutic perspectives. Cardiovasc Diagn Ther 2015; 5(5): 364–373.Dostupné z DOI: <http://dx.doi.org/10.3978/j.issn.2223–3652.2015.06.03>.
9. Patten M, Maas R., Karim A et al. Event-Recorder Monitoring in the Diagnosis of Atrial Fibrillation in Symptomatic Patients: Subanalysis of the SOPAT Trial J. Cardiovasc Electrophysiol 2006; 17(11): 1216–1220.
10. Hart RG, Benavente O, McBride R et al. Antithrombotic therapy to prevent stroke in patients with atrial fibrillation: a meta-analysis. Ann Intern Med 1999; 131(7): 492–501.
11. Apostolakis S, Sullivan RM, Olshansky B et el. Factors affecting quality of anticoagulation control among patients with atrial fibrillation on warfarin: the SAM-e - TT2R2 score. Chest 2013; 144(5): 1555–1563. Dostupné z DOI: <http://dx.doi.org/10.1378/chest.13–0054>.
12. Ruff CT, Giugliano RP, Braunwald E,et al. Comparison of the efficacy and safety of new oral anticoagulants with warfarin in patients with atrial fibrillation: a meta-analysis of randomised trials. Lancet 2014; 383(9921): 955–962. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(13)62343–0>.
13. Heidbuchel H, Verhamme P, Alings M et al. EHRA Practical Guide on the use of new oral anticoagulants in patients with non-valvular atrial fibrillation: executive summary. Eur Heart J 2013; 34(27): 2094–2106. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht134>.
14. Connolly SJ, Ezekowitz, MD, Phil. D, et al. Dabigatran versus Warfarin in Patients with Atrial Fibrillation. N Engl J Med 2009; 361(12): 1139–1151.
15. Connolly SJ, Wallentin L, Yusuf S. Additional Events in the RE-LY Trial. N Engl J Med 2014; 371(15): 1464–1465. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMc1407908>.
16. Brambatti M, Darius H, Oldgren J et al. Comparison of dabigatran versus warfarin in diabetic patients with atrial fibrillation: Results from the RE-LY trial. Int J Cardiol. 2015;196 : 127–131. Dostupné z DOI: <http://doi 10.1016/j.ijcard.2015.05.141>.
17. Halperin JL, Bloomgarden Z, Hellkamp A et al. Abstract 15544: Rivaroxaban compared with warfarin in patients with atrial fibrillation and diabetes: a subgroup analysis of the ROCKET AF Trial. Circulation 2012; 126: A15544. Dostupné z WWW: <http://circ.ahajournals.org/content/126/Suppl_21>.
18. Ezekowitz JA, Lewis BS, Lopes RD et al. Clinical outcomes of patients with diabetes and atrial fibrillation treated with apixaban: results from the ARISTOTLE trial. Eur Heart J Cardiovasc Pharmacother 2015;1(2): 86–94. Dostupné z DOI: <http://dx.doi.org/10.1093/ehjcvp/pvu024>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Rehabilitácia u diabetikov
Článek vyšel v časopiseForum Diabetologicum
Nejčtenější tento týden
2017 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Diabetes mellitus a kardiovaskulárne ochorenia
- Studie Fourier: Přinesla málo nebo moc? Nebo jen nenaplnila přehnaná očekávání?
- Diabates mellitus a cerebrovaskulárne ochorenia
- Manažment kardiovaskulárneho rizika u diabetikov v svetle aktuálnych odporúčaní
- Transkutánna oxymetria – prínos v manažmente diabetika
- Fibrilácia predsiení a diabetes mellitus
- Vzťah diabetes mellitus a aneuryziem aorty
- Rehabilitácia u diabetikov
- Farmakologický manažment diabetickej dyslipidémie
- Prínos SGLT2-inhibítorov u diabetikov 2. typu
-
ESC Congress 2017
26. – 30. august 2017, Barcelona, Španielsko
- Forum Diabetologicum
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Rehabilitácia u diabetikov
- Manažment kardiovaskulárneho rizika u diabetikov v svetle aktuálnych odporúčaní
- Diabates mellitus a cerebrovaskulárne ochorenia
- Studie Fourier: Přinesla málo nebo moc? Nebo jen nenaplnila přehnaná očekávání?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



