-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Význam placentární transfuze ve vztahu ke kardiopulmonální stabilizaci novorozence a závažné neonatální morbiditě
Importance of placental transfusion on postnatal cardiopulmonary adaptation and neonatal outcome
Delayed (deferred) cord clamping represents the most physiologic method of placental transfusion. In case of adequate lung inflation (and uterine contractions) the increase in circulating blood volume facilitates postnatal cardiopulmonary adaptation and improves systemic oxygenation. The changes lead to reduced mortality and risk of serious neonatal morbidities (intraventricular hemorrhage, hypotension requiring inotropic support, anemia of prematurity) with improved neurodevelopmental outcome in preterm infants. The authors present an overview of physiology and pathophysiology of placental transfusion, its methods and impact on neonatal morbidity and long-term outcome. Up-to-date international recommendations regarding the management of placental transfusion are also included.
Keywords:
Hemodynamics – neonatal morbidity and mortality – placental transfusion – delayed cord clamping – umbilical cord milking
Autoři: P. Korček 1,2; Z. Straňák 1,2
Působiště autorů: Ústav pro péči o matku a dítě, Praha 1; 3. lékařská fakulta Univerzity Karlovy, Praha 2
Vyšlo v časopise: Čes-slov Neonat 2022; 28 (1): 50-54.
Kategorie: Přehledový článek
Souhrn
Opožděný (pozdní, oddálený) podvaz pupečníku je nejpřirozenější způsob aplikace placentární transfuze. Za předpokladu uspokojivé aerace plic (a děložních kontrakcí) facilituje navýšení cirkulujícího objemu krve postnatální kardiopulmonální adaptaci a zlepšuje systémovou oxygenaci. Výsledkem je snížení mortality a rizika závažné neonatální morbidity (intraventrikulární krvácení, hypotenze vyžadující inotropní podporu, anemie z prematurity) s následným pozitivním dopadem na psychomotorický vývoj u nezralých novorozenců. Autoři prezentují referátový výběr pojednávající obecně o fyziologii a patofyziologii placentární transfuze, jejích metodách a vlivu na neonatální morbiditu a psychomotorický vývoj. Součástí článku jsou také nejnovější mezinárodní doporučené postupy ohledně managementu placentární transfuze.
Klíčová slova:
hemodynamika – neonatální morbidita a mortalita – placentární transfuze – opožděný podvaz pupečníku – milking pupečníku
ÚVOD
Základním předpokladem optimální poporodní adaptace novorozence je aerace plic, která následně spouští komplexní hemodynamické změny [1]. Spontánní dechová aktivita způsobí zvýšení parciálního tlaku kyslíku (během 5 minut stoupne PaO2 ze 3,3 kPa (25 mmHg) na 10,5 kPa (80 mmHg) v pulmonálních cévách a výrazně sníží plicní vaskulární rezistenci [2]. V kombinaci se změnou pravo-levého zkratu přes ductus arteriosus (Botallova dučej) na levo-pravý se významně zvýší plicní perfuze, preload levé komory a srdeční výdej (obr. 1) [3].
Obr. 1. Schematické zobrazení kardiopulmonálních změn v průběhu postnatální adaptace novorozence 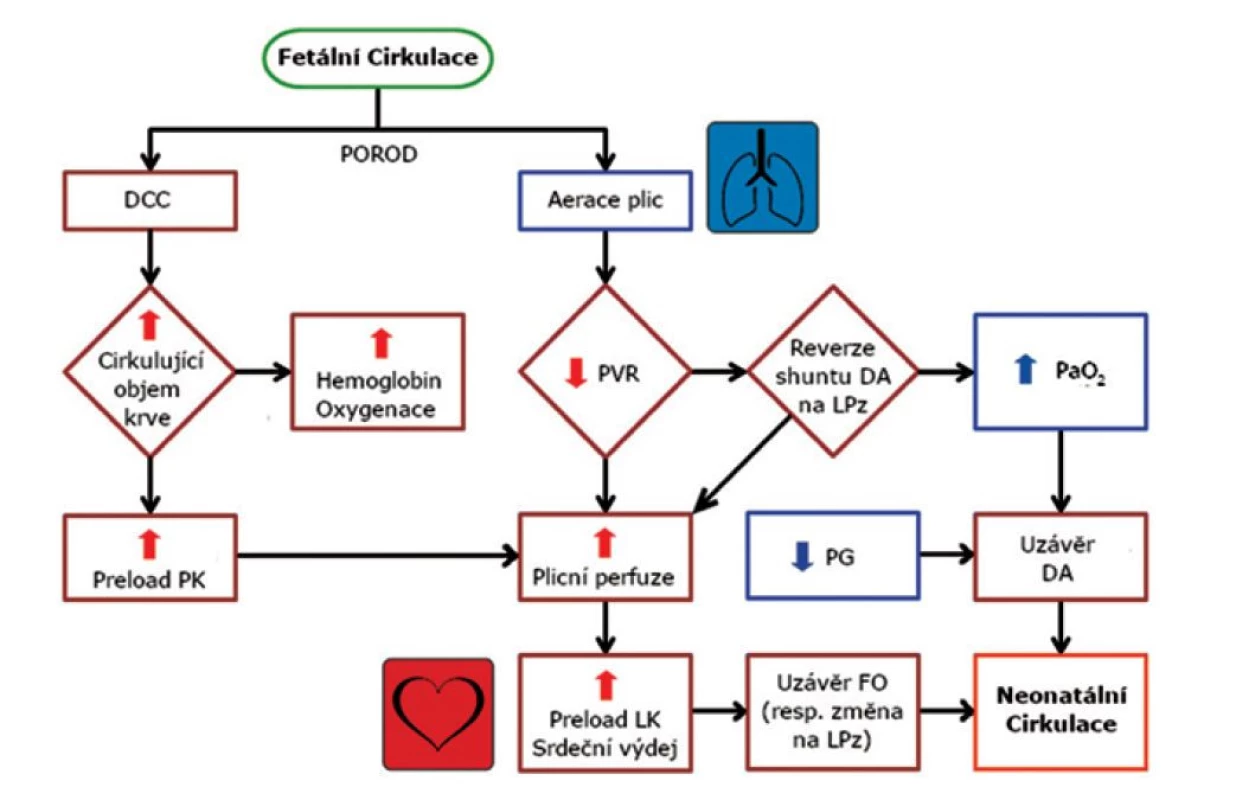
DCC – delayed cord clamping/pozdní podvaz pupečníku, PK – pravá komora, LK – levá komora, PVR – plicní vaskulární rezistence, DA – ductus arteriosus/Botallova dučej, LPz – levopravý zkrat, PG – prostaglandiny, FO – foramen ovale V termínové graviditě zůstává třetina cirkulující krve v placentárním řečišti a zbylé dvě třetiny jsou ve fetálním oběhu. Placentární transfuze (placental transfusion, PT) v podobě opožděného podvazu pupečníku 60 sekund (delayed cord clamping, DCC) sníží objem reziduální placentární krve na 20 % a během dalších 3–5 minut až na 13 % [4]. Navýšení objemu cirkulující krve (o 10–30 ml/kg dle typu a provedení PT) následně facilituje kardiopulmonální adaptaci (zlepšení kontraktility myokardu) a zvýší dodávku kyslíku tkáním (koncentrace hemoglobinu, obsah kyslíku v krvi) [4].
Okamžité přerušení pupečníku (immediate cord clamping, ICC) způsobí odlišné průtokové změny v levém a pravém srdci [1, 3]. Eliminace nízkoodporového placentárního oběhu působí postnatálně na levé srdce výrazným navýšením systémové vaskulární rezistence a afterloadu levé komory [5]. V pravé komoře způsobí ICC významnou redukci preloadu – důsledek tohoto jevu dokládají studie na jehňatech, které prokázaly negativní účinek ICC na plicní průtok (redukce 50 %) a srdeční akci (redukce 40 %) [6].
METODY PLACENTÁRNÍ TRANSFUZE
Preferovanou metodou PT u zralých i nezralých novorozenců je DCC, kdy se většina objemu (50–70 %) transfunduje během prvních 60 sekund [4]. Protože vliv polohy na objem PT nebyl prokázán, je možné provádět DCC u zdravých donošených a mírně nezralých novorozenců v poloze na břiše matky [7]. Recentní studie sice demonstrovaly pozitivní vliv snížené polohy (20 cm pod introitem pochvy) na vyšší hodnotu hemoglobinu (120 ± 9 g/l vs. 123 ± 11 g/l; p = 0,02, 95% CI: 0,03–0,58) a hematokritu (36,1 ± 2,7 % vs. 37 ± 3,2 %; p = 0,01, 95% CI: 0,1–1,75) ve 3–4 měsících života, klinický dopad však nebyl signifikantní (incidence anemie, sérový feritin) [8]. Minimální vliv gravitace na DCC je pravděpodobně daný kombinovaným působením inflace plic („nasávací tlak“) a děložních kontrakcí [7, 8].
Alternativou DCC může být tzv. milking (umbilical cord milking, UCM) – aktivním přesunem pupečníkové krve k novorozenci za pomocí 3–5 stlačení (stripping) o rychlosti 20 cm/2 sekundy se dosáhne podobného objemu jako u DCC trvajícího 30–60 sekund [9]. Výhodou může být nižší riziko hypotermie a stabilnější hemodynamika v prvním dnu života (koncentrace hemoglobinu, krevní tlak, diuréza), zejména u dětí porozených císařským řezem, kdy zůstává velká část krve v placentě vlivem anestetik [10].
Recentní studie však neprokázaly benefit UCM u dětí < 28. gestační týden z hlediska incidence anemie z nezralosti nebo peri-/intraventrikulárního krvácení (peri-/intraventricular hemorrhage, PIVH) [11]. Oproti tomu jedna relativně rozsáhlá studie (474 novorozenců < 32. gestační týden) porovnávající UCM a DCC poukázala na statisticky signifikantní navýšení rizika závažného PIVH při provedení UCM – především u dětí < 28. gestační týden [12]. A protože řada studií neprokázala vyšší riziko hypotermie u DCC (použití termoregulačních pomůcek, příprava porodního boxu nebo operačního sálu), a to ani v případě extrémně nezralých nebo periviabilních novorozenců, jeví se tato metoda jako výhodnější [13].
BENEFITY PLACENTÁRNÍ TRANSFUZE VE VZTAHU K NEONATÁLNÍ MORBIDITĚ
DCC ≥ 60 sekund může významně snížit mortalitu a incidenci závažné morbidity: pozdní sepse (late onset sepsis, LOS), nekrotizující enterokolitida (necrotizing enterocolitis, NEC) a PIVH [14, 15]. Efekt DCC nebyl potvrzen v jiných relativně robustních studiích, byl však pozorován trend redukce mortality v porovnání s ICC (6,4 % vs. 9 %) [16].
Snížené riziko PIVH je pravděpodobně způsobeno stabilnější hemodynamikou. Zvýšení objemu cirkulující krve a preloadu vede k optimalizaci kontraktility myokardu [5]. Výsledkem je signifikantně vyšší MABP v prvních 24 hodinách života v porovnání s novorozenci, u kterých byl proveden ICC [17]. Oběhová stabilizace redukuje potřebu použití inotropní podpory nebo volumoterapie, které mohou způsobit fluktuaci cerebrální perfuze a/nebo reperfuzní poškození [18].
Jiná studie poukázala na pozitivní vliv DCC na průtok krve horní dutou žilou (superior vena cava, SVC) v prvních 4–5 dnech po narození [19]. Průtok SVC reflektuje systémový průtok nezávisle na měřeném krevním tlaku (mean arterial blood pressure, MABP) a cirkulačních zkratech (foramen ovale apertum – FOA, perzistující ductus arteriosus – PDA). Snížení průtoku SVC je asociováno se zvýšenou mortalitou, poruchou cerebrální autoregulace a rizikem vzniku PIVH [19]. V neposlední řadě některé studie pozorovaly zlepšení cerebrální oxygenace v prvních 24 hodinách života po provedení DCC (60–90 sekund) [20].
Oběhová stabilizace (nižší frekvence užívání inotropní medikace) pomocí DCC platí i v případě extrémně nezralých nebo periviabilních novorozenců (22. až 27. gestační týden) [13]. DCC je benefitem i pro nezralé novorozence s růstovou restrikcí (porodní hmotnost < 10. percentil pro daný gestační týden a pohlaví), kde některé studie demonstrovaly snížení rizika úmrtí nebo závažné morbidity [21].
Univerzálně popisovanou výhodou PT je zvýšení zásob železa (prvních 3–6 měsíců života), koncentrace hemoglobinu a počtu hematopoetických kmenových buněk, což má za následek redukci počtu transfuzí krve během hospitalizace pro anemii z nezralosti (anemia of prematurity, AOP) [17]. Pluripotentní kmenové buňky spolu s neuroprotektivním účinkem železa (esenciální stopový prvek pro maturaci preoligodendrocytů) a nižší incidence závažných neonatálních morbidit se můžou spolupodílet na pozitivním vlivu DCC na psychomotorický vývoj dětí v 18.–22. měsíci života [22].
VENTILACE A PLACENTÁRNÍ TRANSFUZE
Výše uvedené benefity PT jsou dependentní na adekvátní aeraci plic a ustanovení funkční reziduální kapacity po porodu (functional residual capacity, FRC) [1, 3]. Optimální inflace k dosažení FRC je ovlivněna gestačním stářím – čím více nezralý novorozenec, tím vyšší iniciální inspirační tlaky a delší trvání inspiria, které jsou nutné k dosažení FRC. Ventilační strategie hraje významnou roli zejména u extrémně nezralých novorozenců pro mnohé anatomicko-funkční limitace v této subpopulaci – slabost dýchacích svalů, vysoká rezistence v plicích, nedostatek surfaktantu, tendence k laryngospazmu a apnoe [5, 17].
Pomocnou metodou může být taktilní stimulace, která stimuluje spontánní dechovou aktivitu a statisticky významně redukuje (18 % vs. 7 %) potřebu intubace na porodním sále u novorozenců < 32. gestační týden [23]. Speciálně upravená mobilní resuscitační lůžka představují ideální model pro úspěšnou stabilizaci novorozence po porodu, včetně možnosti neinvazivní ventilační podpory a provádění PT u dětí < 33. gestační týden [24]. Z tohoto hlediska se uvažuje o změně algoritmu stabilizace novorozence na porodním sále (Airways – průchodné dýchací cesty, Breathing – podpora spontánní dechové aktivity, Cord – placentární transfuze), což může mít pozitivní vliv na tendenci DCC provádět [25].
NEŽÁDOUCÍ ÚČINKY A KONTRAINDIKACE PLACENTÁRNÍ TRANSFUZE
Kromě zvýšeného rizika závažné morbidity (UCM u dětí < 32. gestační týden) a rizika hypotermie (nedodržení termostabilizačních zásad při DCC) jsou novorozenci vystaveni PT navíc ohroženi hypervolemií, polycytemií (obr. 2) a hyperbilirubinemií [14]. Řada studií však neprokázala signifikantní riziko symptomatické polycytemie a výraznějšího nebo protrahovaného ikteru [4, 17]. V případě neodhadnutí klinického stavu novorozence (nutnost zahájení resuscitace) hrozí při provedení PT odklad život zachraňujících procedur a oběhová kompromitace [5].
Obr. 2. Pletorický vzhled novorozence (vlevo) při polycytemii – komplikace protrahované placentární transfuze 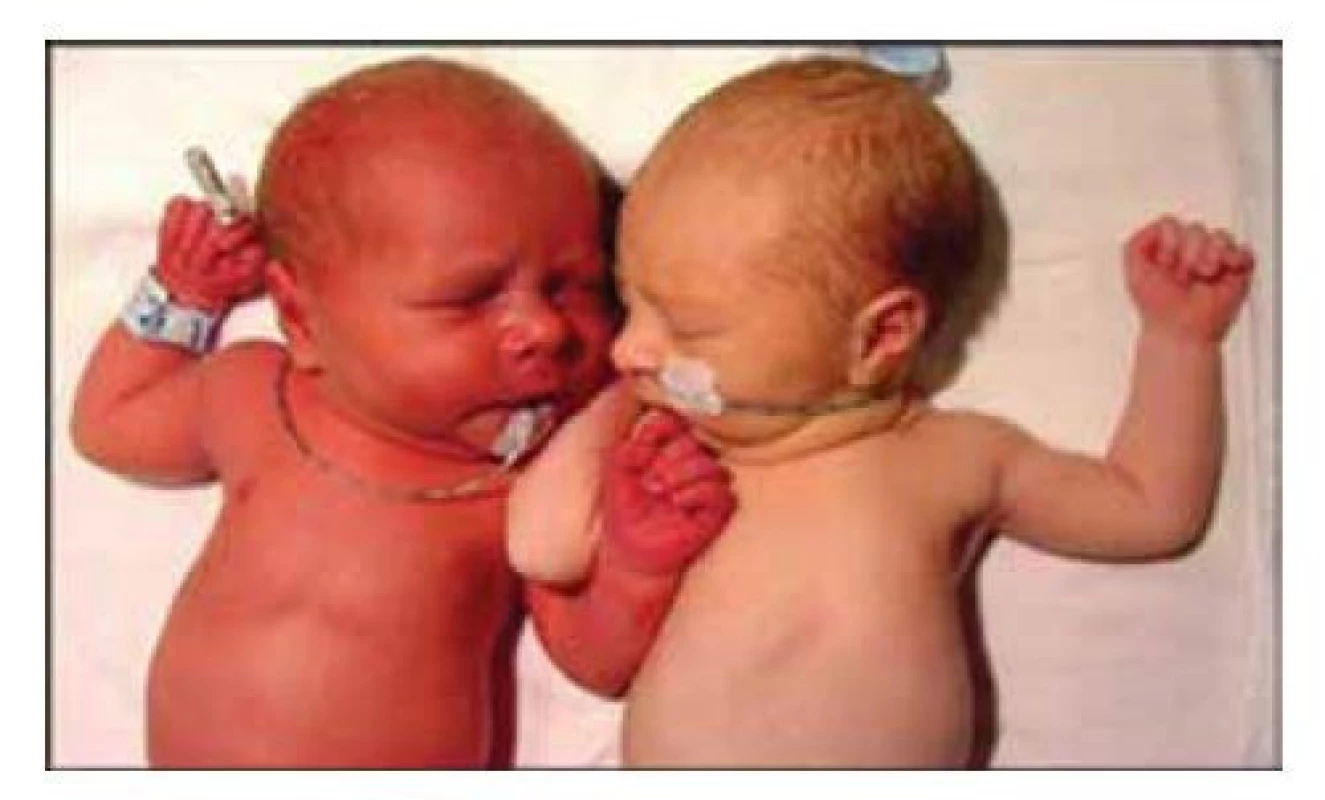
Kontraindikace PT můžeme kategorizovat na: 1. neonatální (těžká porucha adaptace, perinatální asfyxie, twin to twin transfuzní syndrom u monochoriálních dvojčat, hydrops fetalis, těžká Rh inkompatibilita), 2. umbilikální/placentární (prolaps nebo avulze pupečníku, abrupce placenty, vasa praevia) a 3. maternální (ruptura dělohy, maternální hemoragie) [4, 26]. U matek však nebyl pozorován signifikantní vliv PT na incidenci postpartální hemoragie, potřebu manuální lýzy placenty, nutnost podání uterotonik nebo krevní transfuze [26].
MEZINÁRODNÍ DOPORUČENÉ POSTUPY – VÝBĚR
Rozsáhlá systematická analýza (Cochrane systematic review 2019) verifikovala výhody DCC pro nezralé novorozence ve smyslu snížení rizika úmrtí (average risk ratio (aRR) 0,73, 95% CI 0,54–0,98, 20 studií, 2680 dětí, moderate certainty), incidence PIVH (aRR 0,83, 95% CI 0,70–0,99, 15 studií, 2333 dětí, high certainty) a psychomotorického postižení v prvních letech života (aRR 0,61, 95% CI 0,39–0,96, jedna studie, 218 dětí, low certainty). Analýza konstatovala insuficientní data pro význam a benefit UCM u nedonošených dětí v porovnání s DCC/ ICC [27].
American College of Obstetricians and Gynecologists (ACOG 2020) podporuje DCC (30–60 sekund) u vitálních donošených dětí (zvýšená koncentrace hemoglobinu postnatálně, zvýšené zásoby železa v prvních měsících života, zlepšení psychomotorického vývoje) i za cenu mírně zvýšené incidence hyperbilirubinemie vyžadující fototerapii. Doporučení dále popisuje u nezralých novorozenců zlepšení hemodynamiky a navýšení objemu cirkulující krve spolu se snížením některých neonatálních komplikací (PIVH, NEC, AOP) [28].
International Liaison Committee on Resuscitation (ILCOR 2020) a European Resuscitation Council (ERC 2021) doporučují DCC ≥ 60 sekund u všech novorozenců, kteří po porodu nevyžadují resuscitaci, a jeví tak uspokojivou aeraci plic. DCC lze provést i v případě zajištění termostabilního prostředí a iniciálních resuscitačních manévrů. Alternativa v podobě UCM by se neměla používat u dětí < 28. gestační týden (zvýšené riziko vzniku PIVH), přestože data pro použití UCM u gestačně starších dětí jsou insuficientní nebo nepřesvědčivá (žádné nebo jen tranzientní výhody v komparaci s ICC/DCC) [29, 30].
ZÁVĚR
Opožděný podvaz pupečníku je nejpřirozenější způsob placentární transfuze. Hemodynamická stabilizace a navýšení cirkulujícího objemu krve prostřednictvím placentární transfuze má mnohé benefity pro novorozence, zvláště nezralé – snížení mortality a incidence signifikantní neonatální morbidity a v neposlední řadě zlepšení psychomotorického vývoje. Z těchto důvodů je doporučeno provádět DCC ≥ 60 sekund u všech novorozenců, kteří po porodu nevyžadují resuscitaci a mají optimální aeraci plic (ustanovení funkční reziduální kapacity). Alternativa v podobě UCM by se neměla používat u dětí < 28. gestační týden (riziko PIVH) a data pro použití UCM u gestačně starších novorozenců jsou insuficientní nebo nepřesvědčivá. Současný výzkum se zaměřuje na simultánní provádění placentární transfuze (oběhová stabilizace) s neinvazivní podporou dechové aktivity (ventilační stabilizace) u novorozenců s bezprostřední poruchou poporodní adaptace.
Konflikt zájmu: žádný.
Došlo do redakce: 5. 3. 2022
Adresa pro korespondenci:
MUDr. Peter Korček, Ph.D.
Ústav pro péči o matku a dítě
Podolské nábřeží 157
147 00 Praha 4
e-mail: peter.korcek@upmd.eu
Zdroje
1. Hooper SB, Binder-Heschl C, Polglase GR, et al. The timing of umbilical cord clamping at birth: physiological considerations. Matern Health Neonatol Perinatol 2016; 2 : 4.
2. Torres-Cuevas I, Cernada M, Nuñez A, et al. Oxygen supplementation to stabilize preterm infants in the fetal to neonatal transition: No satisfactory answer. Front Pediatr 2016; 4 : 29.
3. Hooper SB, Kitchen MJ, Polglase GR, Roehr CC, Te Pas AB. The physiology of neonatal resuscitation. Curr Opin Pediatr 2018; 30 : 187–191.
4. Katheria AC, Brown MK, Rich W, Arnell K. Providing a placental transfusion in newborns who need resuscitation. Front Pediatr 2017; 5 : 1.
5. Su BH, Lin HY, Huang FK, Tsai ML, Huang YT. Circulatory management focusing on preventing intraventricular hemorrhage and pulmonary hemorrhage in preterm infants. Pediatr Neonatol 2016; 57 : 453–462.
6. Bhatt S, Alison BJ, Wallace EM, et al. Delaying cord clamping until ventilation onset improves cardiovascular function at birth in preterm lambs. J Physiol 2013; 591 : 2113–2126.
7. Vain NE, Satragno DS, Gorenstein AN, et al. Effect of gravity on volume of placental transfusion: A multicentre, randomised, non-inferiority trial. Lancet 2014; 384 : 235–240.
8. Jain R, Jain A, Devgan V, Sekhar J. Effect of alternative positions of neonates prior to delayed cord clamping on placental transfusion: A randomized control trial. J Matern Fetal Neonatal Med 2020; 33 : 1511–1516.
9. Straňák Z, Feyereislová S, Korček P, Dempsey E. Placental transfusion and cardiovascular instability in the preterm infant. Front Pediatr 2018; 6 : 39.
10. Katheria AC, Truong G, Cousins L, Oshiro B, Finer NN. Umbilical cord milking versus delayed cord clamping in preterm infants. Pediatrics 2015; 136 : 61–69.
11. Josephsen JB, Potter S, Armbrecht ES, Al-Hosni M. Umbilical cord milking in extremely preterm infants: A randomized controlled trial comparing cord milking with immediate cord clamping. Am J Perinatol 2022; 39 : 436–443.
12. Katheria A, Reister F, Essers J, et al. Association of umbilical cord milking vs delayed umbilical cord clamping with death or severe intraventricular hemorrhage among preterm infants. JAMA 2019; 322 : 1877–1886.
13. Backes CH, Huang H, Iams JD, Bauer JA, Giannone PJ. Timing of umbilical cord clamping among infants born at 22 through 27 weeks‘ gestation. J Perinatol 2016; 36 : 35–40.
14. Fogarty M, Osborn DA, Askie L, et al. Delayed vs early umbilical cord clamping for preterm infants: A systematic review and meta-analysis. Am J Obstet Gynecol 2018; 218 : 1–18.
15. Ghavam S, Batra D, Mercer J, et al. Effects of placental transfusion in extremely low birthweight infants: Meta-analysis of long - and short-term outcomes. Transfusion 2014; 54 : 1192–1198.
16. Tarnow-Mordi W, Morris J, Kirby A, et al. Delayed versus immediate cord clamping in preterm infants. N Engl J Med 2017; 377 : 2445–2455.
17. Backes CH, Rivera BK, Haque U, et al. Placental transfusion strategies in very preterm neonates: A systematic review and meta-analysis. Obstet Gynecol 2014; 124 : 47–56.
18. Dempsey EM, Barrington KJ, Marlow N, O‘Donnell CP, Miletin J, Naulaers G, et al. Management of hypotension in preterm infants (The HIP Trial): A randomised controlled trial of hypotension management in extremely low gestational age newborns. Neonatology 2014; 105 : 275–281.
19. Sommers R, Stonestreet BS, Oh W, et al. Hemodynamic effects of delayed cord clamping in premature infants. Pediatrics 2012; 129: e667–e672.
20. Baenziger O, Stolkin F, Keel M, et al. The influence of the timing of cord clamping on postnatal cerebral oxygenation in preterm neonates: A randomized, controlled trial. Pediatrics 2007; 119 : 455–459.
21. Brown BE, Shah PS, Afifi JK, et al. Delayed cord clamping in small for gestational age preterm infants. Am J Obstet Gynecol 2022; 226 : 247.e1–247.e10.
22. Mercer JS, Erickson-Owens DA, Vohr BR, et al. Effects of placental transfusion on neonatal and 18 month outcomes in preterm infants: A randomized controlled trial. J Pediatr 2016; 168 : 50–55. e1.
23. Dekker J, Martherus T, Cramer SJE, van Zanten HA, Hooper SB, Te Pas AB. Tactile stimulation to stimulate spontaneous breathing during stabilization of preterm infants at birth: A retrospective analysis. Front Pediatr 2017; 5 : 61.
24. Hoyle ES, Hirani S, Ogden S, Deeming J, Yoxall CW. Quality improvement programme to increase the rate of deferred cord clamping at preterm birth using the lifestart trolley. Arch Dis Child Fetal Neonatal Ed 2020; 105 : 652–655.
25. Sæther E, Gülpen FR, Jensen C, Myklebust TÅ, Eriksen BH. Neonatal transitional support with intact umbilical cord in assisted vaginal deliveries: A quality-improvement cohort study. BMC Pregnancy Childbirth 2020; 20 : 496.
26. McDonald SJ, Middleton P, Dowswell T, Morris PS. Effect of timing of umbilical cord clamping of term infants on maternal and neonatal outcomes. Cochrane Database Syst Rev 2013; 2013: CD004074.
27. Rabe H, Gyte GM, Díaz-Rossello JL, Duley L. Effect of timing of umbilical cord clamping and other strategies to influence placental transfusion at preterm birth on maternal and infant outcomes. Cochrane Database Syst Rev 2019; 9: CD003248.
28. American College of Obstetricians and Gynecologists’ Committee on Obstetric Practice. Delayed umbilical cord clamping after birth: ACOG committee opinion, number 814. Obstet Gynecol 2020; 136: e100–e106.
29. Saugstad OD, Robertson NJ, Vento M. A critical review of the 2020 international liaison committee on resuscitation treatment recommendations for resuscitating the newly born infant. Acta Paediatr 2021; 110 : 1107–1112.
30. Madar J, Roehr CC, Ainsworth S, et al. European resuscitation council guidelines 2021: Newborn resuscitation and support of transition of infants at birth. Resuscitation 2021; 161 : 291–326.
Štítky
Neonatologie Neonatologická sestra
Článek vyšel v časopiseČesko-slovenská neonatologie
Nejčtenější tento týden
2022 Číslo 1- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosine nově bez indikačních a preskripčních omezení
- Cytomegalovirové infekce u novorozenců a dětí
- Pacienti s infekcemi HPV a EBV a možnosti léčebné intervence pomocí inosin pranobexu
-
Všechny články tohoto čísla
- Perzistující plicní hypertenze u novorozenců: patofyziologie, diagnostika a terapie
- Postavení funkční echokardiografie v diagnostice akutní oběhové deteriorace u novorozenců
- Farmakoterapie oběhového selhání novorozenců
- Relativní adrenální insuficience a vazopresor-rezistentní hypotenze u kriticky nemocných novorozenců
- Editorial
- Near-infrared spektroskopie v posuzování hemodynamických změn u novorozenců
- Současné možnosti měření perfuze u novorozenců
- Význam placentární transfuze ve vztahu ke kardiopulmonální stabilizaci novorozence a závažné neonatální morbiditě
- Hypertrofie myokardu u novorozence
- Okluze retinální arterie u extrémně nezralého novorozence s Escherichia coli meningitidou
- Česko-slovenská neonatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Perzistující plicní hypertenze u novorozenců: patofyziologie, diagnostika a terapie
- Hypertrofie myokardu u novorozence
- Význam placentární transfuze ve vztahu ke kardiopulmonální stabilizaci novorozence a závažné neonatální morbiditě
- Farmakoterapie oběhového selhání novorozenců
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



