-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Klinický případ: Recidivující ulcerace bérců
Autoři: M. Kojanová 1; L. Lacina 1; I. Bäumeltová 1; M. Šlajsová 1; E. Jančová 2; J. Štork 1
Působiště autorů: Dermatovenerologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. J. Štork. CSc. 1; Nefrologická klinika 1. LF UK a VFN, Praha přednosta prof. MUDr. V. Tesař, DrSc. 2
Vyšlo v časopise: Čes-slov Derm, 83, 2008, No. 5, p. 265-267
Kategorie: Repetitorium
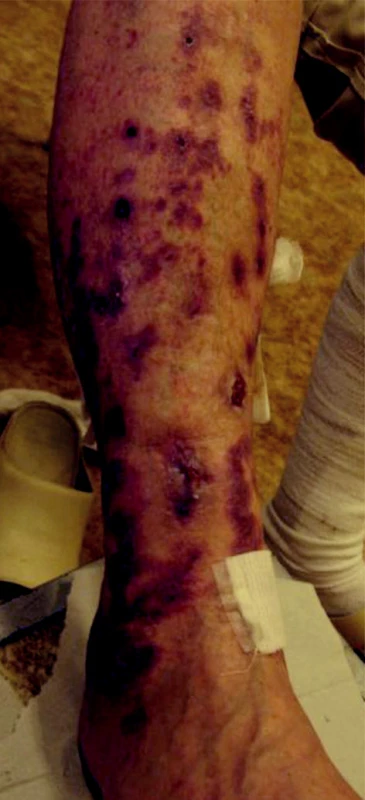
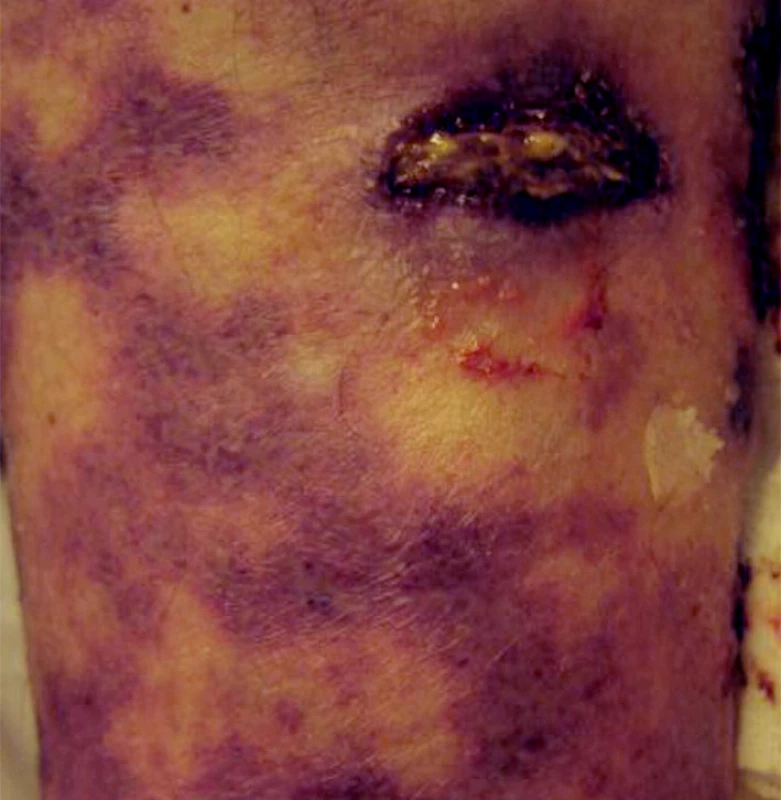
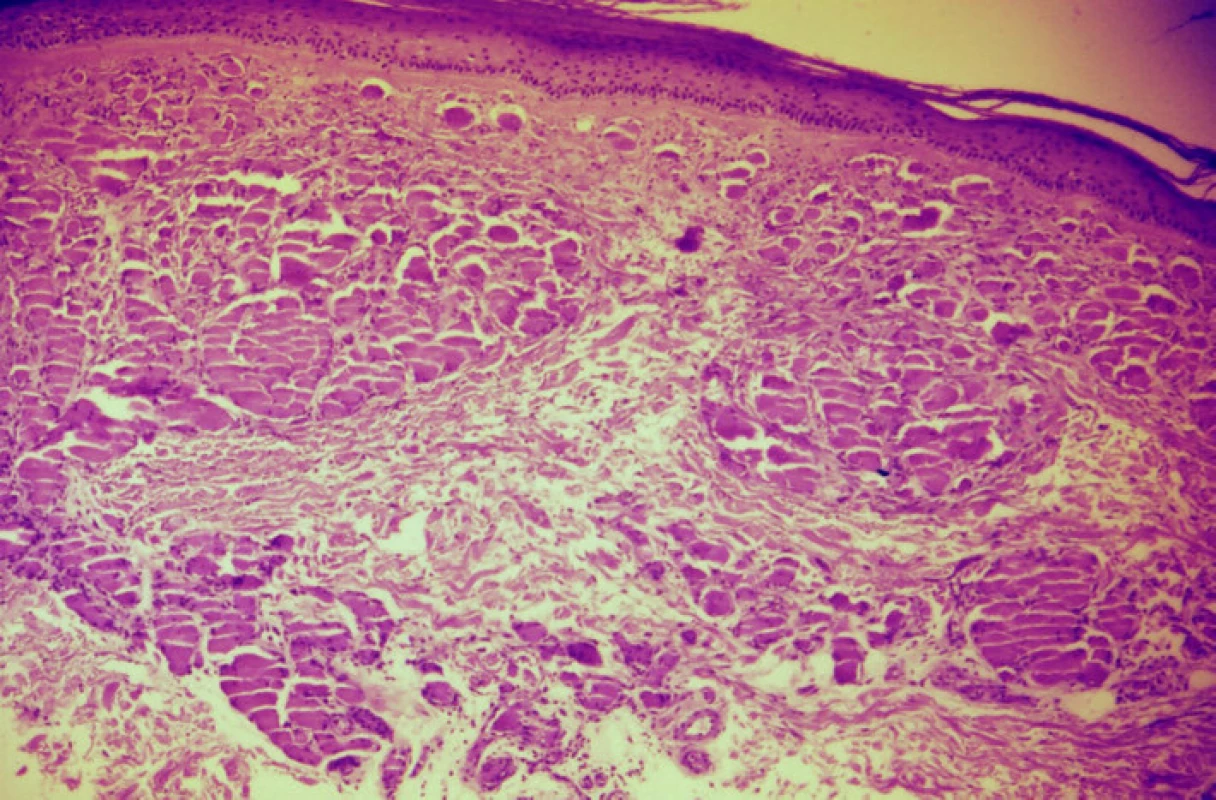
Pacientkou je 71letá žena, jejíž rodinná anamnéza zahrnovala údaje o úmrtí otce na cévní mozkovou příhodu ve věku 57 let, matky na karcinom plic ve věku 49 let a osobní anamnéza vykazovala diabetes mellitus II. typu kompenzovaný dietou, arteriální hypertenzi léčenou metyldopou, amiloridem a hydrochlorothiazidem, hyperurikémii korigovanou alopurinolem a gonartrózu s bolestmi kontrolovanými ibuprofenem. Nemocná, bez údajů předcházející flebotrombózy či tromboflebitidy či nikotinismu, se dostavila pro 7 let recidivující ulcerace na bércích, během kterých byly zhojeny nejdéle na 3 měsíce a trvají poslední 3 roky. Údajně docházelo nejdříve ke vzniku svědivých papul s následným vznikem ulcerací provázených palčivou bolestí, která rušila spánek a vyžadovala podávání analgetik. Předcházející léčba zahrnovala aplikaci různých extern (jako např. salicylová vazelína, antibiotické masti, jódové preparáty) i speciálních prostředků k hojení ran. Systémové podávání antitrombotika sulodexidu později nahrazeného venofarmakem s diosminem a hesperidinem bylo bez výrazného efektu. Pro tvorbu nových a zvětšování stávajících ulcerací s mírnými perimaleolárními otoky bylo provedeno angiologické vyšetření, které vyloučilo známky kritické končetinové ischémie i vážnou insuficienci žilních chlopní. Při vyšetření byla na obou bércích přítomná hmatná červenofialová purpurózní ložiska a pruhy, místy až retikulárně uspořádané, s mnohočetnými drobnými nekrózami a ulceracemi často s černým či žlutavým povlakem, místy s lehce navalitými, secernujícími, červenofialovými okraji (obr. 1, 2). Byla provedena biopsie z infiltrovaného erytému včetně vyšetření přímou imunofluorescencí (obr. 3, 4).
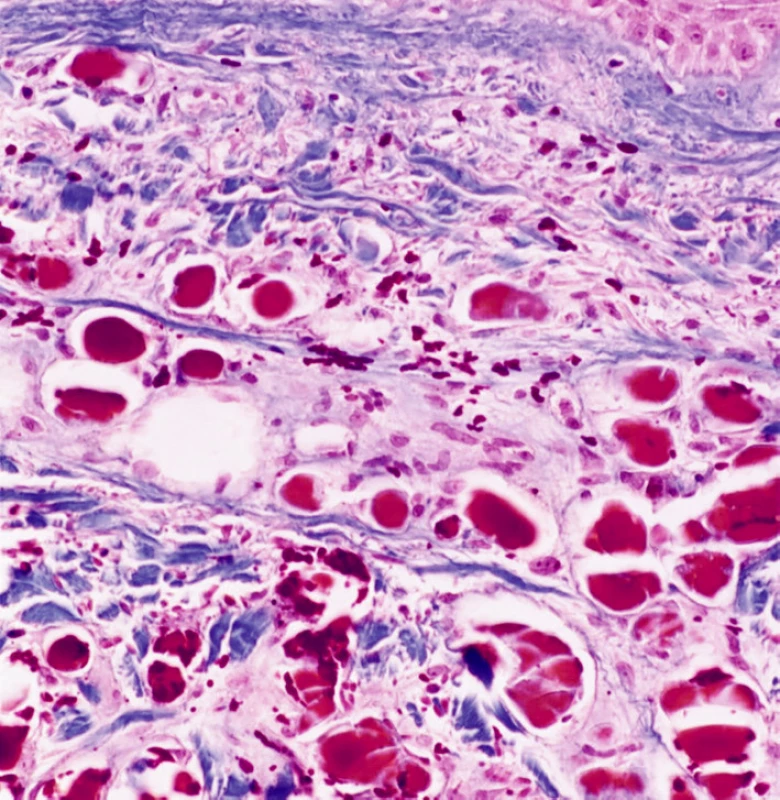
Histologický nález
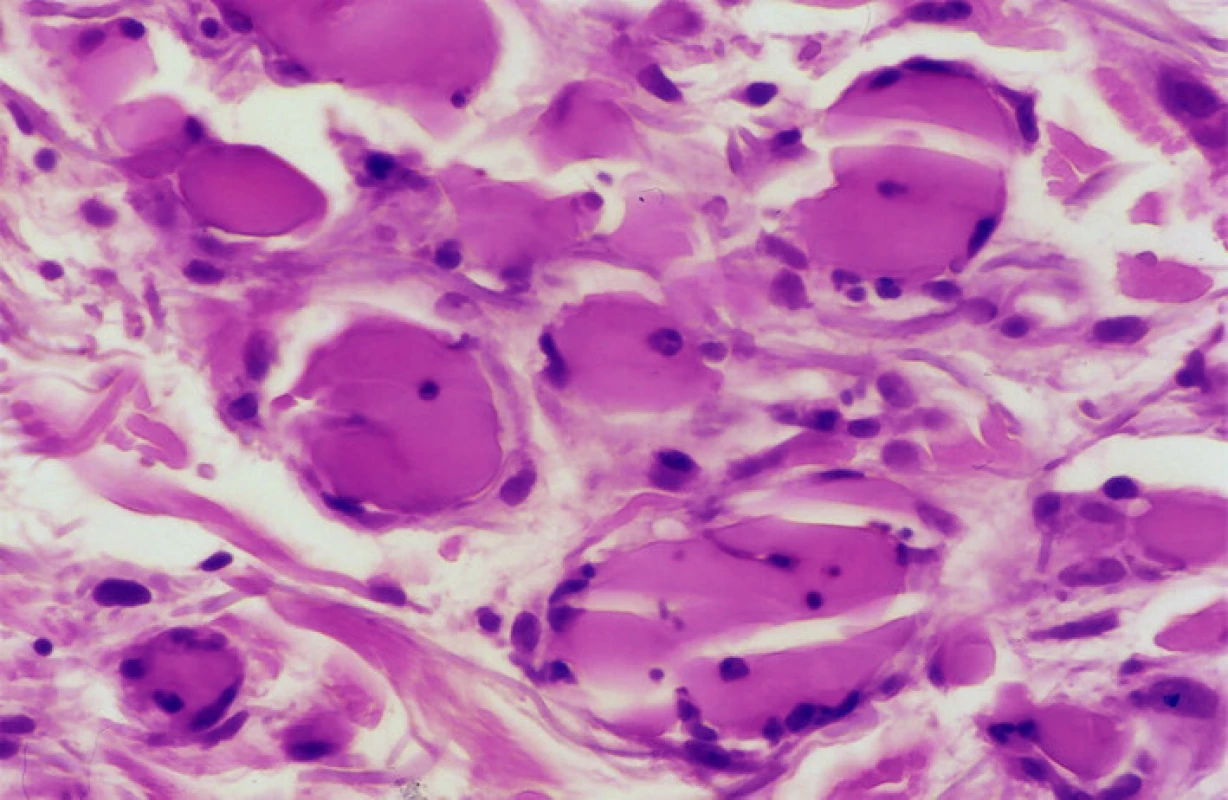
Epidermis je beze změn. Celé korium a okraj zastižené podkožní tukové tkáně vykazuje proliferaci a dilataci kapilár zcela vyplněných homogenními eozinofilními hmotami (obr. 3, 4) přibarvujícími se metodou PAS a trichromem (obr. 5), vzhledu patologického proteinu, s erytrocytárními extravazáty v okolí (obr. 5). Vyšetření přímé imunofluorescence ve frakci IgM vykazuje přítomnost pruhovitě uspořádaných hrudkovitých shluků se zvýrazněnými konturami. V jejich okrajích jsou patrná i depozita fibrinogenu. Nález svědčí pro obliterační vaskulopatii.
V séru pacientky byly prokázány kryoglobuliny, imunofixační ELFO prokázalo monoklonální gamapatii typu IgM κ, paraprotein v moči nebyl prokázán. Panel hepatitid, protilátky antinukleární, ENA a anti-ds-DNA byly negativní. Byl detekován pozitivní revmatoidní faktor IgG metodou ELISA a snížená hladina C4 složky komplementu. Byl typizován kryoprotein se specifikací: monoklonání IgM κ, polyklonální IgG.
ZÁVĚR
Retiformní purpura s vředy na podkladě kryoglobulinémie typu II
Pacientka byla dále předána ke sledování na nefrologii pro přetrvávající hematurii a na hematologii pro nález sérového paraproteinu IgM κ k potvrzení či vyloučení primárně hematologického onemocnění. Celotělové CT neprokázalo lymfadenopatii a provedená trepanobiopsie byla nejbližší obrazu lymfoplazmocytárního lymfomu, vyšetření na fluorescenčním cytometru (FACS) prokázalo u 10 % buněčné populace fenotyp monoklonálních B-lymfocytů, které exprimovaly znaky: CD19, CD20, CD22, CD43, CD79b,CD71 a lehké řetězce κ. Nebyly prokázány buňky s fenotypem plazmocytů. Po celkovém zhodnocení nálezy svědčily nejspíše pro B lymfoproliferaci typu m. Waldenström. Na základě těchto nálezů byla stanovena diagnóza sekundární kryoglobulinémie II. typu.
Vzhledem k věku a přidruženým chorobám byla u pacientky zahájena terapie kortikoidy, s mírným zlepšením kožního nálezu.
DISKUSE
Kryoglobuliny jsou sérové imunoglobuliny, které se vyznačují precipitací při snížené teplotě, naopak při normální tělesné teplotě či teplotě vyšší se tyto precipitáty opět rozpouštějí. Kryoglobuliny mohou být mono - či polyklonální. Přítomnost kryoglobulinů může být i zcela asymptomatická, v některých případech je jen přechodným fenoménem bez klinického dopadu, v jiných případech může kryoglobulinémie mít závažné, až fatální důsledky, které plynou z orgánového poškození. Jejich přítomnost můžeme sledovat u nejrůznějších infekčních, hematologických, či revmatologických onemocnění. Asi u 20–30 % pacientů se nepodaří zjistit vyvolávající onemocnění a stav je uzavírán jako esenciální kryoglobulinémie.
Klasifikace kryoglobulinémie vychází z určení typu kryoglobulinu. Ke správné diagnóze přispívá i důsledná spolupráce se specializovanou laboratoří při odběru (velkou roli sehrává preanalytická fáze, např. odběr má být proveden předehřátou jehlou do vyhřáté zkumavky, vzorek se zpracovává v temperované centrifuze). Orientačně se lze o přítomnosti kryoglobulinu přesvědčit i v ambulantních podmínkách tak, že ponecháme zkumavku se srážlivou krví několik hodin v lednici, při masivním nálezu je i v těchto podmínkách patrný nad sedimentovanými krevními tělísky gelovitý kryoprecipitát již za několik hodin (standardně má být ale vzorek kontrolován při teplotě 4 °C až 7 dní). Při tomto hodnocení je třeba důsledně odlišit kryoprecipitát od fibrinu a dalších produktů vznikajících při přeměně plazmy v sérum, což není vždy jednoduché. Zásadně platí, že kryoglobulin se při zahřátí na 37 °C rozpouští, zatímco jiné precipitáty ne. Kvantitativně chudý kryoprecipitát může být někdy ale téměř nenápadný a hodnocení proto vyžaduje značnou erudici. Výrazný je také rozdíl v rychlosti sedimentace při pokojové teplotě a při 37 °C (v našem případě) (FW při laboratorní teplotě 1/3, FW při 37 °C 90/95). Získaný kryoprecipitát je nejprve kvantifikován (je stanoven „kryokrit“, tj. procento precipitátu z objemu – tento parametr ale nekoreluje se závažností klinických projevů) a dále slouží k molekulárně biologickému určení jeho složení (1).
Při kryoglobulinémii I. typu je precipitát monoklonálního (nejčastěji IgM) charakteru. Tento typ představuje asi 25 % všech kryoglobulinémií a bývá spojován s lymfoproliferativními chorobami, jako jsou plazmocytom (m. Kahler), makroglobulinémie (m. Waldenström), či monoklonální gamapatie nejasného významu (MGUS). Klinicky bývá monoklonální kryoglobulinémie v těchto případech asymptomatická, někdy však je spojena s reologickými komplikacemi charakteru akrocyanózy, Raynaudova fenoménu s ulceracemi na prstech, kapilaroskopickými změnami na nehtových valech (dilatace, zkrácení, proliferace kapilár), vyskytuje se livedo reticularis, palpovatelné purpury, retiformní purpury, makulopapulózní erytémy, vředy případně známky arteriální trombózy. Kožní biopsie prokazuje zpravidla obliteraci kapilár homogenními eozinofilními hmotami bez známek vaskulitidy. Jiné orgánové postižení např. ledvin, muskuloskelatálního systému aj. je vzácnější.
Další dva typy kryoglobulinémie označujeme jako smíšené. Kryoglobulinémie II. typu postihuje zhruba polovinu všech pacientů s kryoglobulinémií a je tvořena imunoglobuliny polyklonálního charakteru ve směsi s monoklonálním imunoglobulinem (nejčastěji se jedná o izotyp IgM κ). Tento typ bývá spojován s artritidou a glomerulonefritidou na podkladě vaskulitidy (jen někdy s vyjádřenými histologickými rysy leukocytoklázie). Zbytek případů tvoří III. typ kryoglobulinémie, který je charakterizován přítomností polyklonálních kryoglobulinů. Některé pacienty není možno zcela jednoduše zařadit, protože choroba vykazuje jistou dynamiku a u některých pacientů, kteří směřují z typu III do typu II, proto hovoříme o přechodné fázi (II.–III.), tj. o oligoklonální kryoglobulinémii. Zejména IgM kryoglobuliny mohou vykazovat autoprotilátkovou aktivitu (mohou se vázat na Fc nebo Fab fragmenty autologních imunoglobulinů) a působit tak jako revmatoidní faktor (3).
Smíšené typy kryoglobulinémie bývají spojovány s některými infekcemi, zejména virem hepatitidy C (HCV). Kryoglobuliny můžeme zastihnout až u 50 % pacientů s chronickou infekcí HCV, jen u 10–15 % z nich se ale kryoglobulinémie klinicky projeví. Pro srovnání kryoglobuliny jsou přítomny u méně než 5 % pacientů s chronickou hepatitidou typu B, z dalších infekčních onemocnění lze jmenovat spojení kryoglobulinů s cytomegalovirem či brucelózou aj. Kryoglobulinémie III. typu bývá spojována i se systémovým erytematodem, revmatoidní artritidou či nádorovými chorobami.
Klinicky se projevuje smíšená kryoglobulinémie nejčastěji jako leukocytoklastická vaskulitida, přičemž rozsah postižení bývá různý, orgánové postižení bývá přičítáno jednak obliteraci cév a dále i aktivaci komplementu. Charakteristická bývá triáda purpura, artralgie a slabost (2). Purpuru nalézáme nejčastěji u pacientů II. typu (až 90 %). Vaskulitida začíná nejčastěji na dolních končetinách zejména jako palpovatelná purpura a v 10 % případů jsou výsledkem obtížně léčitelné vředy. Vzácně mohou kryoglobuliny vyvolávat chladovou urtikárii, popřípadě se podílet v podkoží na vzniku panikulitidy. Ostatní orgány mohou být postiženy rovněž zánětem cév malého kalibru (4), nejčastější je postižení ledvin (kryoglobulinemická nefritida) a jater (hepatitida), obtíže působí i časté postižení nervového systému včetně retiny, obtížná bývá zejména léčba periferní neuropatie. Revmatologické obtíže bývají nejčastěji charakteru artralgií a myalgií, skutečná artritida bývá naopak málo častá. Často vídáme u těchto pacientů další autoimunitní choroby (Sjögrenův syndrom, tyreoiditidu, smíšené onemocnění pojiva atd.).
Léčba kryoglobulinémie je kauzální a symptomatická. V prvém případě je třeba léčit vyvolávající příčinu, například virovou infekci (např. interferon α, ribavirin) nebo hematologickou malignitu (chlorambucil, mitoxantron, fludarabin, kortikoidy). Při hyperviskózním syndromu a hrozícím orgánovém postižení přichází v úvahu i plazmaferéza. Z nových léčebných metod se uvádí aplikace protilátky anti-CD20 (rituximab). Užívány jsou samostatně či v kombinacích i kortikoidy, cyklofosfamid a jiná imunosupresiva (1). Dermatologická terapie spočívá zejména v hojení kožních projevů a zabránění druhotným komplikacím. Důležitá je i edukace pacienta a jeho ochrana před chladem, který může vést ke zhoršení projevů; zhoršení u těchto pacientů nepřichází paradoxně v období největších mrazů, ale v období jara a podzimu, kdy pacient hůře odhaduje počasí a více riskuje. Závěrem lze konstatovat, že kryoglobulinémie je onemocnění obtížně terapeuticky zvladatelné a že péče o tyto pacienty musí být interdisciplinární.
Došlo do redakce: 11. 9. 2008
MUDr. L. Lacina
Dermatovenerologická klinika 1. LF UK a VFN
U Nemocnice 2
128 08 Praha 2
E-mail: lukaslacina@yahoo.com
Zdroje
1. Braun, GS., Horster, S., Wagner, KS., et al. Cryoglobulinaemic vasculitis: classification and clinical and therapeutic aspects. Postgrad Med J, 2007, 83 (976), p.87-94.
2. Chan, AO., Lau, JS., Chan, CH., Shek, CC. Cryoglobulinaemia: clinical and laboratory perspectives. Hong Kong Med J, 2008, 14 (1), p. 55-9.
3. Ferri, C., Zignego, AL., Pileri ,SA. Cryoglobulins. J Clin Pathol, 2002 , 55 (1), p. 14-13.
4. Lamprecht, P., Gause, A., Gross, WL. Cryoglobulinemic vasculitis. Arthritis Rheum, 1999, 42 (2), p. 2507-16.
5. Morra, E. Cryoglobulinaemia. Hematology Am Soc Hematol Educ Program, 2005, p. 368-72.
Štítky
Dermatologie Dětská dermatologie
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2008 Číslo 5- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Miniinvazivní léčba pilonidálního sinu: laserová a podtlaková terapie jako šetrná a účinná modalita
- Proces hojení ran krok za krokem a co ho může zkomplikovat
- HydroCleanem efektivně hojíme onkologické rány po radioterapii
-
Všechny články tohoto čísla
- Skládanka
- Akutní a chronické rány – etiologie, rozdíly v hojení a léčba
- Doškolování lékařů – Kontrolní test
- Vyhodnocení epidemiologických dat u pacientů s atopickým ekzémem starších 14 let
- Kožní nálezy u dialyzovaných pacientů s chronickým selháním ledvin
- Klinický případ: Recidivující ulcerace bérců
- Papillae coronae glandis - hirsuties papillaris penis
- Česká dermatologie na počátku 20. století
- 10. kongres International Society of Dermatology v Praze 20.–24. 5. 2009: další šance pro české dermatology
- 14. Pražské dermatologické sympozium 13.-14.6. 2008
- Zpráva ze zasedání výboru (Board of Directors) EADV v Paříži dne 17. 9. 2008
- Zpráva ze 17. kongresu Evropské akademie dermatovenerologie (EADV) v Paříži 16. – 20. 9. 2008
- Setkání SPAE v Jánských Lázních
- Odborné akce v r. 2008
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Papillae coronae glandis - hirsuties papillaris penis
- Akutní a chronické rány – etiologie, rozdíly v hojení a léčba
- Kožní nálezy u dialyzovaných pacientů s chronickým selháním ledvin
- Česká dermatologie na počátku 20. století
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání