-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
proLékaře.cz / Odborné časopisy / Česká a slovenská neurologie a neurochirurgie / 2022 - Supplementum 1Využití pomůcek k managementu moči a stolice u hospitalizovaných pacientů jako možná příčina nežádoucí imobilizace
The use of incontinence devices and urinary/ faecal diversion management devices in hospitalised patients as a possible cause of unwanted immobilization
Backgrounds: The study aims to identify potential adverse patient immobilizations related to inappropriate use of incontinence devices and urinary/faecal diversion devices in the clinical practice of inpatient health care providers (HCPs) in the Czech Republic. Methods: Cross-sectional prevalence study. The data were collected from 14 inpatient HCPs in the Czech Republic (38 wards were involved: seven internal medicine, 15 rehabilitation, two geriatric, and 14 long-term care wards). Results: The data from a total of 1,133 hospitalized patients were analyzed (of which 594; 52.5%) were provided with urinary derivation aids and equipment). Incontinence diaper was the most commonly used in patients in all study wards (N = 251; 22.2%); permanent urinary catheter (PUC) was recorded in 196 (17.3%) patients and incontinence diaper + PUC in 144 (12.7%) patients. According to ICD-10, Diseases of the circulatory system (I00–I99) (N = 132; 22.3%) were the most common principal diagnoses. Most patients monitored for urinary/stool continence using a urinary catheter and/or incontinence diapers were hospitalized in long-term care facilities (N = 331; 55.8%). Diuretics were the most common group of drugs with the potential to affect patient mobility (N = 221; 37.3%). Conclusion: the study results did not support the potential immobilization of patients through inappropriate use of incontinence and urinary management device but identified the documentation errors when using restrictive measures.
Keywords:
immobility – adverse patient immobilizations – incontinence aids – urinary/faecal management
Autoři: A. Pokorná 1,2; V. Štrombachová 2; P. Búřilová 1,2; M. Pospíšil 1,2; J. Mužík 1,2; J. Kučerová 2; D. Dolanová 1,2
Působiště autorů: Ústav zdravotnických věd, LF MU, Brno 1; Oddělení hodnocení kvality, Ústav, zdravotnických informací a statistiky, Praha 2
Vyšlo v časopise: Cesk Slov Neurol N 2022; 85(Supplementum 1): 28-33
doi: https://doi.org/10.48095/cccsnn2022S28Souhrn
Cíl: Identifikovat potenciální nežádoucí imobilizace pacientů v souvislosti s nevhodným využitím inkontinenčních pomůcek a pomůcek k derivaci moči/stolice v klinické praxi lůžkových poskytovatelů zdravotních služeb (PZS) v ČR. Soubor: Data získána ze 14 PZS lůžkové péče v ČR (konkrétně 38 oddělení: sedm interních, 15 rehabilitačních, dvě geriatrické a 14 oddělení dlouhodobě nemocných). Metodika: Průřezová prevalenční studie. Výsledky: Analyzována byla data u 1 133 hospitalizovaných pacientů (z nich u 594, tj. 52,5 % byla zajištěna derivace moči/stolice pomůckou). Nejčastěji využívanou pomůckou k zajištění vyprazdňování moči u pacientů na všech sledovaných odděleních byla inkontinenční plena (n = 251; 22,2 %); permanentní močový katetr (PMK) byl zaznamenán u 196 (17,3 %) pacientů a inkontinenční plena + PMK u 144 (12,7 %) pacientů. Nemoci oběhové soustavy (I00–I99) byly nejčastější hlavní diagnózy u pacientů s derivací moči (n = 132; 22,3 %). Nejvíce pacientů s derivací moči/stolice PMK a/nebo inkontinenčními plenami bylo hospitalizováno v léčebnách dlouhodobě nemocných (n = 331; 55,8 %). Jako léčiva s možností ovlivnění mobility pacientů byla nejčastěji uváděna diuretika (n = 221; 37,3 %). Závěr: Výsledky studie sice nepotvrdily záměrnou imobilizaci pacientů nevhodným využitím inkontinenčních pomůcek a pomůcek k managementu vylučování, ale odhalily chyby v dokumentování užití omezovacích prostředků.
Klíčová slova:
imobilita – nežádoucí imobilizace – inkontinenční pomůcky – management vyprazdňování moči/stolice
Úvod
Imobilizaci lze chápat jako omezení hybnosti některé části nebo celého těla [1]. Za nežádoucí imobilizaci, která není v odborné literatuře jednoznačně definována, je pro účely této práce vnímána situace, při níž jednání zdravotnického týmu/personálu vede k cílenému/anebo nevědomému omezení hybnosti pacienta, které není v souladu s jeho aktuálním zdravotním stavem, ani indikováno v rámci léčebného režimu a může vést k nežádoucí změně/snížení mobility pacienta [2–5]. Imobilizace může být nezávisle na sobě spojena s rozvojem mnoha komplikací vč. dekubitálních lézí, hluboké žilní trombózy, pneumonie a rozvoje infekce močových cest [6]. Komplikace spojené s imobilitou pacientů mohou mít za následek také zvýšení morbidity a mortality, prodloužení délky pobytu, sníženou kvalitu života a zvýšení nákladů na hospitalizaci [7–11].
Jednou z potenciálních příčin tzv. nežádoucí imobilizace může být způsob zajištění derivace moči. Permanentní katetrizace močového měchýře je ve zdravotnických zařízeních běžnou praxí, ať už je indikována z důvodu sledování přesné bilance moči, nebo u kriticky nemocných pacientů či z jiných důvodů. Zavedení permanentního močového katetru (PMK) může mít širší dopad na možnou nežádoucí regredující změnu mobility pacienta. Zejména u starších pacientů nebo pacientů s potřebou rozsáhlejší ošetřovatelské péče a podpory i v běžných denních činnostech, může docházet k nevhodnému použití inkontinenčních pomůcek s důsledkem ve snížení jejich aktivity u vykonávání každodenních činností [4]. Pomůcky mohou pacientům způsobovat nepohodlí nebo mohou být vnímány jako fyzické omezení, které se může rovnat pocitu upoutání na lůžko [5].
Obecně nesprávné použití absorpčních pomůcek pro inkontinenci a zajištění derivaci moči u dospělých může negativně ovlivnit sebeúctu, kvalitu života a nezávislost pacienta, stejně jako zvýšit pracovní zátěž pečujících a vznik nežádoucích událostí. Cílem studie bylo identifikovat potenciálně nežádoucí imobilizace pacientů v souvislosti s nevhodným využitím inkontinenčních pomůcek a pomůcek k derivaci moči a stolice v klinické praxi lůžkových poskytovatelů zdravotních služeb (PZS) v České republice.
Metodika
Průřezová prevalenční studie (Cross-sectional prevalence study) s využitím záznamového archu pro sběr dat. K účasti ve studii bylo osloveno 80 PZS v ČR, kteří byli do roku 2018 zapojeni do pilotního projektu Systém hlášení nežádoucích událostí (SHNU) [12]. Zkoumaný soubor pacientů byl do studie získáván s využitím výzkumných asistentů (kontaktních osob) v konkrétních PZS v souladu s kritérii výzkumu (tab. 1).
Tab. 1. Kritéria výzkumu. 
LDN – oddělení dlouhodobě nemocných; RH – rehabilitační oddělení Výzkumný nástroj
Záznamový arch vlastní konstrukce byl sestaven ze dvou částí. První část záznamového archu byla zaměřena na data o situaci v daném PZS – kapacita lůžek v rámci oddělení, běžné personální zajištění, počet hospitalizovaných, jejich základní anonymizované charakteristiky a způsob zajištění derivace moči/stolice. Druhá část záznamového archu byla zaměřena na sběr dat o pacientech, u nichž byla zajištěna derivace moči, stolice inkontinenční pomůckou (PMK /Flexi seal a/nebo inkontinenční plena) a související charakteristiky (záznamový arch). V posledním poli záznamového archu byla možnost vyjádření subjektivního názoru na podezření, zda byla realizována záměrná imobilizace inkontinenční pomůckou, či nikoliv. Záznamový arch byl distribuován elektronickou formou prostřednictvím kontaktních osob SHNU, zpravidla manažerem kvality daného zdravotnického zařízení.
Analýza dat
Statistické zpracování dat bylo provedeno v programu IBM SPSS Statistics verze 22. Výsledky jsou prezentovány jako absolutní a relativní četnosti.
Výsledky
Data byla získána ze 14 PZS lůžkové péče v ČR, konkrétně z 38 oddělení (sedm interních [INT], 15 rehabilitačních [RHB], dvě geriatrické [GER] a 14 oddělení/léčebna dlouhodobě nemocných/LDN/), na nichž bylo ve sledovaném období hospitalizováno celkem 1 133 pacientů (z nich u 594, tj. 52,5 % byla zajištěna derivace moči/stolice s pomůckou). Nejčastěji to byli pacienti s pohybovým režimem 3 (n = 458; 39,3 %), dále s pohybovým režimem 4 (n = 314; 27,0 %) a 2 (n = 301; 25,8 %), což představuje zejména pacienty vyžadující dopomoc, či plnou ošetřovatelskou péči. Kategorie pohybového režimu byla stanovena dle aktuální platné vyhlášky [13]. Detailní přehled pohybového režimu u celkového počtu pacientů hospitalizovaných na sledovaných odděleních (tab. 2). Nejčastěji používanou pomůckou k derivaci moči/stolice byla inkontinenční plena (n = 251; 22,2 %). Zajištění vyprazdňování moči/stolice u celkového počtu hospitalizovaných pacientů (n = 1 133) na všech sledovaných odděleních (n = 38) (tab. 3). V případě zjišťování personálního zabezpečení jednotlivých oddělení nelékařskými zdravotnickými pracovníky a pomocnými zdravotnickými pracovníky na denní i noční směně v době realizace studie bylo zjištěno, že nejvyšší poměr zdravotnických pracovníků na lůžko v denní směně byl na interních odděleních (0,186) a nejméně na LDN (0,144). Na noční směně byl nejvyšší poměr personálu na lůžko na geriatrických odděleních (0,103) a nejméně na rehabilitačních odděleních (0,059) (tab. 4).
Tab. 2. Pohybový režim pacientů* na sledovaných odděleních. 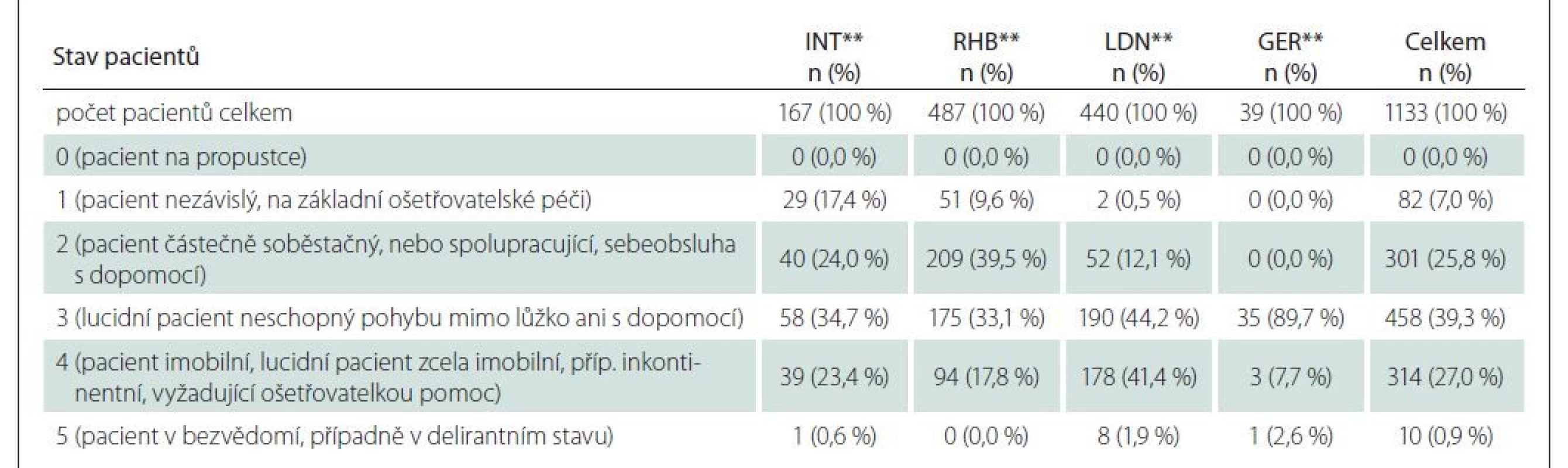
*pohybový režim pacienta dle legislativy (0–5) [13]
**GER – geriatrické oddělení; INT – interní oddělení; LDN – oddělení dlouhodobě nemocných; RHB – rehabilitační oddělení
n – počet pacientůTab. 3. Zajištění managementu vyprazdňování pacientů na sledovaných odděleních. 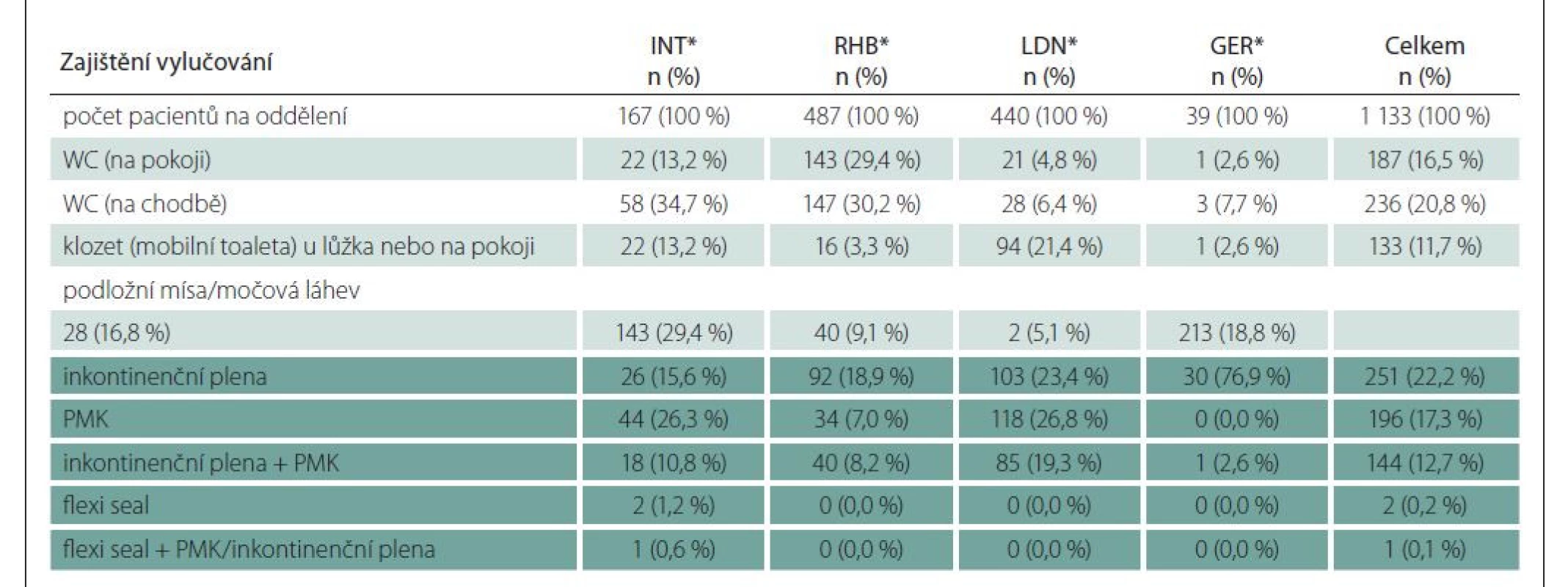
*GER – geriatrické oddělení; INT – interní oddělení; LDN – oddělení dlouhodobě nemocných; RHB – rehabilitační oddělení
n – počet pacientů; PMK – permanentní močový katetrTab. 4. Personální zajištění jednotlivých oddělení na denní a noční směně. 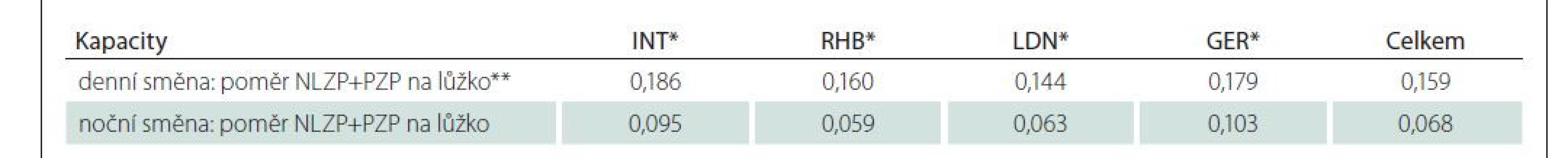
*GER – geriatrické oddělení; INT – interní oddělení; LDN – oddělení dlouhodobě nemocných; RHB – rehabilitační oddělení
**NLZP – nelékařský zdravotnický pracovníci; PZP – pomocný zdravotnický personál/přepočtený počet úvazků personálu na lůžkoCharakteristika souboru
Ve druhé části výzkumu bylo u 594 hospitalizovaných pacientů identifikováno zajištění vylučování moči/stolice pomocí PMK/Flexi seal a/nebo inkontinenčních plen (tab. 3 označeno barevně). Nejčastější diagnózy dle MKN-10 byly:
- nemoci oběhové soustavy (I00–I99) ve 22,3 % (n = 132) a ve 13,7 % (n = 81);
- poranění, otravy a jiné následky vnějších příčin (S00–T98);
- diagnózy nemoci nervové soustavy (G00–G99 dle MKN 10);
- faktory ovlivňující zdravotní stav a kontakt se zdravotnickými službami (Z00–Z99 dle MKN 10) byly diagnostikovány shodně v 64 případech (10,8 %).
Z hlediska úrovně sebepéče bylo nejvíce pacientů 281 (47,4 %) závislých na péči (kategorie 3) a 268 pacientů (45,2 %) zcela nesoběstačných (kategorie 4). V bezvědomí (kategorie 5) bylo osm pacientů (1,3 %), částečně soběstačných pacientů (kategorie 2) bylo 24 (4 %) a nezávislých (kategorie 1) bylo pět (0,8 %) pacientů. Nejvíce pacientů 55,8 % (n = 331) sledovaných z hlediska zajištění vyprazdňování moči/stolice pomocí PMK a/nebo inkontinenčních plen bylo hospitalizováno na odděleních dlouhodobě nemocných, dále na rehabilitačních odděleních (23,8 %; n = 141) a na interních odděleních (15 %; n = 89) přičemž u 83,6 % (n = 496) pacientů se jednalo o plánovaný příjem a u 15,5 % (n = 92) pacientů o příjem akutní.
Způsob derivace moči
PMK bez jiné pomůcky k vylučování moči byl uveden u 185 (31,2 %) pacientů. Současně s PMK byla inkontinenční plena uváděna u 128 (21,6 %) pacientů. Celkem byl tedy PMK zaznamenán u 313 (52,8 %) pacientů. Dalšími analyzovanými oblastmi s možným ovlivněním mobility u sledovaných pacientů byla podávaná léčiva (medikace) vč. infuzní terapie a sledování bilance tekutin.
Podávaná léčiva
Mezi nejčastější skupiny léčiv s možností ovlivnění mobility pacientů patřila diuretika v 221 případech (37,3 %), antipsychotika/neuroleptika ve 116 případech (19,6 %) a benzodiazepiny v 98 případech (16,5 %). Jeden léčivý přípravek s potenciálním účinkem na mobilitu užívalo 245 pacientů (41,3 %), 132 pacientů (22,3 %) užívalo dvě léčiva a kombinaci tří, čtyř a pěti léčiv užívalo méně než 10 % pacientů. Infuzní terapie byla indikovaná u 14,3 % pacientů (n = 85). Přehled skupin léčiv s potenciálním dopadem na mobilitu (tab. 5). U 60 (10,11 %) pacientů bylo zjištěno současné podávání infuzní terapie a derivace moči pomocí PMK. Dle bližší specifikace zdravotnických pracovníků nebyla infuzní terapie důvodem k zavedení PMK ve 37 (61,7 %) případech a ve 20 (33,3 %) případech naopak ano. Sledování bilance tekutin bylo uvedeno u 147 (24,8 %) pacientů.
Tab. 5. Přehled léčivých látek podávaných pacientům ve sledovaném souboru. 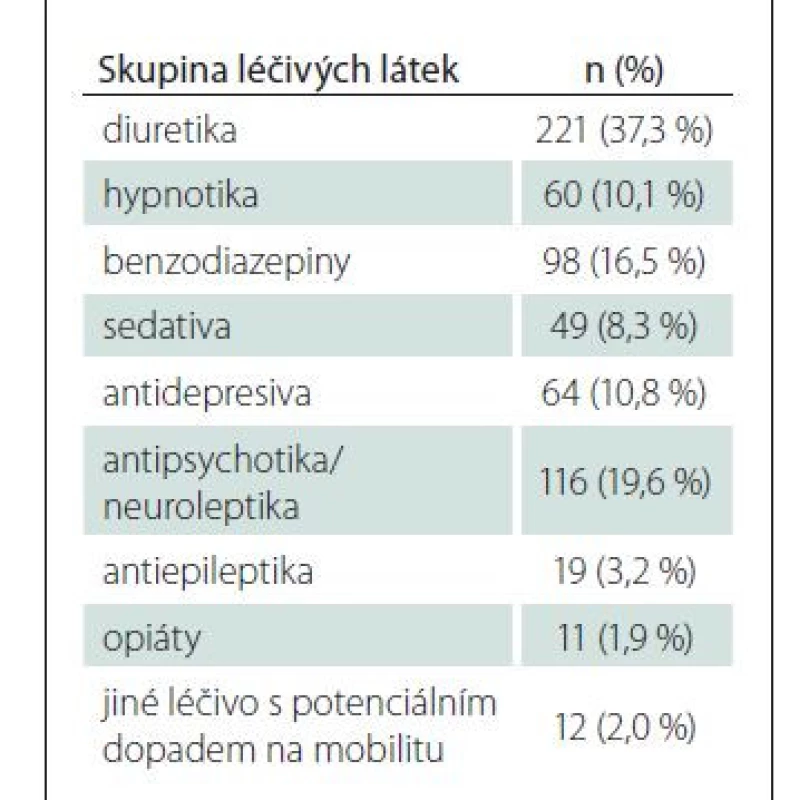
n – počet pacientů Rizikové faktory nežádoucích událostí
Dále byl sledován vliv používání pomůcek k usnadnění mobility a/nebo prevenci pádů a jejich užívání v případech, kdy tyto pomůcky mobilitu naopak omezují, pokud nejsou použity v souladu s aktuálním zdravotním stavem a potřebami nemocného, např. postranice. Nejčastěji uváděnou pomůckou pro prevenci pádu a následné omezení mobility byly postranice (n = 328; 55,3 %). Obecně sledovanými oblastmi bylo riziko pádu a přítomnost tlakových lézí v lokalitách predilekčních míst s potenciálním dopadem na rozhodnutí o zavedení PMK. Riziko pádu bylo sledováno u 591 (99,7 %) pacientů. Dekubity, či jiné defekty v predilekčních místech jako je perianální oblast, hýždě a sakrum byly zaznamenány u 75 (12,6 %) pacientů. U celkem 449 (tj. 75,7 %) pacientů bylo uvedeno použití omezovacích prostředků. Nicméně, využití omezovacích prostředků bylo ve zdravotnické dokumentaci zaznamenáno na základě indikace lékaře pouze u 68 (15,1 %) případů. U 16 (3,6 %) případů nebylo využití omezovacích prostředků indikováno ani zaznamenáno. U převážné většiny pacientů (n = 357; tj. 79,5 % z celkového počtu pacientů s omezovacími prostředky) nebylo použití omezovacích prostředků dokumentováno v lékařské části dokumentace a u 305 (67,9 % z celkového počtu pacientů s omezovacími prostředky) nebyl záznam ani v ošetřovatelské dokumentaci, přesto byly omezovací prostředky použity.
Názor na nežádoucí imobilizaci
Většina z dotázaných výzkumných asistentů provádějících sběr dat v konkrétních zařízeních uváděla, že nedošlo k záměrné imobilizaci pacientů v souvislosti s využitím pomůcek k derivaci moči a stolice („určitě ne“ n = 489, 82,5 %; „spíše ne“ n = 72, 12,1 %). Možnost „nevím“ byla zvolena v osmi případech (1,3 %). Možnost „spíše ano“ byla označena v 10 (1,7 %) případech a žádná volba nebyla označena ve 14 (2,4 %) případech. U 18 pacientů bylo vysloveno podezření na záměrnou imobilizaci inkontinenční pomůckou s uvedením nejpravděpodobnější možné příčiny: „akceptaci předchozího režimu péče“ ve dvou případech (11,1 %), „požadavek pacienta“ ve dvou případech (11,1 %) a „jiné“ v osmi případech (44,4 %), bez bližší specifikace.
Diskuze
Vhodnost použití absorpčních a derivačních pomůcek pro management inkontinence u hospitalizovaných dospělých pacientů je dlouhodobě předmětem zkoumání v zahraničních studiích, které poukazují na nadměrné používání absorpčních pomůcek pro inkontinenci bez indikace založené na validovaných kritériích [4,14–18]. Nejčastějším problémem je nesplnění kritérií pro používání inkontinenčních plen a identifikace nevhodného, či neadekvátního použití inkontinenční pomůcky. Nevhodné použití PMK bylo prokázáno ve vyšší míře u žen a chirurgických pacientů, což bylo významným prediktorem pro delší pobyt v nemocnici, pozdní načasování prvního odstranění katétru, zvýšené riziko infekce močových cest a snížení mobility pacientů [17,18]. S ohledem na metodiku sběru dat, nebyl v naší studii věk a pohlaví respondentů sledován. Přestože všeobecné sestry ze všech klinických oborů a specializací identifikují význam podpory kontinence, existují v klinické praxi bariéry, které jednoznačně nevedou k podpoře kontinence jako např. klinické priority, různé přístupy personálu ke kontinenci moče a nedostatky ve vzdělávání. Všeobecné sestry u starších pacientů vzhledem k naplánovaným intervencím podporují spíše močovou inkontinenci, než by podporovali kontinenci pacientů [15].
V riziku vzniku rozvoje komplikací spojených s imobilizací a neindikovaným použitím PMK jsou pacienti s neurologickými diagnózami, u kterých byl identifikován současně i výskyt dekubitálních lézí. Délka hospitalizace se prodlužuje s přítomností sekundární diagnózy dekubitální léze, která byla častěji vykazována u pacientů vyššího věku [19], u nichž je předpoklad snížené mobility a potenciální nutnosti zajištění derivace moči.
V naší studii bylo taktéž hodnoceno ovlivnění mobility pacientů v souvislosti s užívanou medikací. Mezi nejčastější skupiny léčiv patřila diuretika (n = 221; 37,3 %), antipsychotika/neuroleptika (n = 116; 19,6 %) a benzodiazepiny (n = 98; 16,5 %). Uvedená léčiva mohou být příčinou kolapsových stavů při náhlé změně tlaku, způsobují také denní únavu, hypotenzi, ovlivnění pozornosti a obecně útlum centrálního nervového systému. V této souvislosti je vhodné poukázat i na polypragmazii, spojenou se zvýšeným rizikem pádů, prodlouženou délkou hospitalizace a zvýšením nákladů na péči [20–22]. V souvislosti s imobilizací by měly být zváženy pravidelné kontroly a identifikace racionální preskripce léků v rámci hospitalizace u starších osob. Indikace pro lék mohou být klinicky správné, přesto je nutné zhodnotit, zdali benefity v komplexním ohledu na celkové množství užívaných léčiv nepřekračují riziko vzniku nežádoucích událostí. U vysoce rizikových starších pacientů by byla v léčebném procesu vhodná participace klinického farmaceuta [23–25].
Indikace infuzní terapie může být příčinou omezení mobility pacienta. Sledování bilance tekutin bylo v naší studii indikováno u 147 (24,8 %) pacientů, přičemž u 37 % pacientů, kteří měli zároveň sledovanou bilanci tekutin byl zaveden i PMK a zdravotnickým personálem bylo vyhodnoceno, že sledování bilance tekutin bylo zároveň důvodem k zavedení PMK. Přesné sledování bilance tekutin, jako indikace k zavedení permanentního močového katetru je možné indikovat v případech kritického onemocnění, tudíž i indikace sledování bilance tekutin za pomoci PMK na standardních odděleních může být v některých případech odůvodnitelná [26–29].
Další nedílnou součástí je vliv používání pomůcek k usnadnění mobility, resp. k prevenci pádů. Jako nejčastěji uváděné pomůcky pro prevenci pádu a omezení mobility byly v námi realizované studii postranice, snížená plocha lůžka a polohovací pomůcky. Uvedené intervence spadají do ošetřovatelských nezávislých činností a nejsou často zaznamenány do dokumentace pacientů. Riziko pádu bylo sledováno u 591 (99,7 %) pacientů, přičemž nejčastěji byl uváděn střední stupeň rizika.
Závěrem lze shrnout doporučení pro další výzkum v oblasti správné indikace inkontinenčních pomůcek (inkontinenční plena, PMK). Tvorba doporučených ošetřovatelských postupů o pacienta s inkontinencí musí být založena na jasně definovaných klinicky relevantních důkazech. Doporučené ošetřovatelské postupy by měly jasně definovat relevantní populaci pacientů, terminologii, klinické problémy, popis ošetřovatelského managementu a pokyny k optimalizaci kontinence. Postupy by měly popisovat role a odpovědnosti všeobecné sestry, členů multidisciplinárního týmu a dalších spolupracovníků nezbytných k dosažení kontinence pacientů. Významná je také compliance pacienta. Pro komplexní hodnocení a stanovení cílů by měly být vypracovány protokoly a algoritmy s jasně definovanými intervencemi. Vytvořené strukturované protokoly a algoritmy by se tak mohly stát výukovými nástroji pro nové členy týmu a také nástroji pro hodnocení kvality péče [15,18,30–33].
Limitace studie
Elektronická forma distribuce záznamového archu s nemožností ovlivnit kompletní a nestranné vyplnění záznamových archů respondenty. Autoři studie však předpokládali vyšší míru compliance a spolehlivosti v odpovědích z důvodu aktivního zapojení kontaktních osob v SHNU.
Závěr
Výsledky studie nepotvrdily záměrnou imobilizaci pacientů prostřednictvím nevhodného využití inkontinenčních pomůcek a pomůcek k managementu moči v současné klinické praxi. Celkem u 594 (z 1 133 sledovaných) pacientů bylo zaznamenáno zajištění derivace moči/stolice pomocí PMK/Flexi seal a/nebo inkontinenčních plen, přičemž nejvíce pacientů bylo hospitalizováno na LDN a převážná část z nich byla závislá na péči nebo zcela nesoběstačná. Na pracovištích LDN byly zároveň zjištěny nejnižší kapacity nelékařských zdravotnických pracovníků a pomocného zdravotnického personálu na denní směně. Přesto lze konstatovat, že kontinence u imobilních pacientů není aktivně podporována, často jsou využívána léčiva i intervence potenciálně ovlivňující mobilitu. K dalším zpřesňujícím závěrům by bylo vhodné realizovat navazující prospektivní observační studii metodou participativního pozorování.
Etické aspekty
Studie byla provedena ve shodě s Helsinskou deklarací z roku 1975 a jejími pozdějšími revizemi (vč. poslední z roku 2013). Studie nepodléhá schválení etickou komisí, pacienti podepsali souhlas s hospitalizací, data nebyla sbírána za přímé účasti pacienta, získávána byla ze zdravotnické dokumentace pacientů a anonymizována.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.Mgr. Michal Pospíšil
Ústav zdravotnických věd
LF MU
Kamenice 3
625 00 Brno
e-mail: michal.pospisil@med.muni.cz
Zdroje
1. Pokorná A, Komínková A, Menšíková A et al. Ošetřovatelské postupy založené na důkazech. 2. vyd. Brno: Masarykova univerzita 2019.
2. Holroyd-Leduc JM, Sen S, Bertenthal D et al. The relationship of indwelling urinary catheters to death, length of hospital stay, functional decline, and nursing home admission in hospitalized older medical patients. J Am Geriatr Soc 2007; 55 (2): 227–33. doi: 10.1111/j.1532-5415.2007.01064.x.
3. Jiang W, Song Y, Zhang H et al. Inappropriate initial urinary catheter placement among older Chinese hospital inpatients: an observational study. Int J Nurs Pract 2020; 26 (2): e12791. doi: 10.1111/ijn.12791.
4. Hu FW, Chang CM, Tsai CH et al. Exploring initial inappropriate use of urinary catheters among hospitalised older patients in Taiwan. J Clin Nurs 2015; 24 (11–12): 1656–1665. doi: 10.1111/jocn.12767.
5. Gorecki C, Brown JM, Nelson EA et al. Impact of pressure ulcers on quality of life in older patients: a systematic review. J Am Geriatr Soc 2009; 57 (7): 1175–1183. doi: 10.1111/j.1532-5415.2009.02307.x.
6. Wu X, Li Z, Cao J et al. The association between major complications of immobility during hospitalization and quality of life among bedridden patients: a 3 month prospective multi-center study. PloS One 2018; 13 (10): e0205729. doi: 10.1371/journal.pone.0205729.
7. Dellinger EP. Prevention of hospital-acquired infections. Surg Infect (Larchmt) 2016; 17 (4): 422–426. doi: 10.1089/sur.2016.048.
8. Chou CL, Lee WR, Yeh CC et al. Adverse outcomes after major surgery in patients with pressure ulcer: a nationwide population-based retrospective cohort study. PloS One 2015; 10 (5): e0127731. doi: 10.1371/journal.pone.0127731.
9. Theisen S, Drabik A, Stock S. Pressure ulcers in older hospitalised patients and its impact on length of stay: a retrospective observational study. J Clin Nurs 2012; 21 (3–4): 380–387. doi: 10.1111/j.1365-2702.2011.03915.x.
10. Dick AW, Perencevich EN, Pogorzelska-Maziarz M et al. A decade of investment in infection prevention: a cost-effectiveness analysis. Am J Infect Control 2015; 43 (1): 4–9. doi: 10.1016/j.ajic.2014.07.014.
11. Krupová L, Pokorná A. Quality of life in patients with non-healing wounds. Cesk Slov Neurol N 2019; 82/115 (Suppl 1): S40–S43. doi: 10.14735/amcsnn2019 S40.
12. Pokorná A, Štrombachová V, Mužík J et al. Národní portál Systém hlášení nežádoucích událostí. Praha: Ústav zdravotnických informací ČR. 2016 [online]. Dostupné z URL: https: //shnu.uzis.cz.
13. Vyhláška č. 243/2021 Sb. Vyhláška, kterou se mění vyhláška č. 134/1998 Sb., kterou se vydává seznam zdravotních výkonů s bodovými hodnotami, ve znění pozdějších předpisů, Částka 103/2021.
14. Jain P, Parada JP, David A et al. Overuse of the indwelling urinary tract catheter in hospitalized medical patients. Arch Intern Med 1995; 155 (13): 1425–1429.
15. Dingwall L, McLafferty E. Do nurses promote urinary continence in hospitalized older people? An exploratory study. J Clin Nurs 2006; 15 (10): 1276–1286. doi: 10.1111/j.1365-2702.2006.01381.x.
16. Fakih MG, Watson SR, Greene MT et al. Reducing inappropriate urinary catheter use: a statewide effort. Arch Intern Med 2012; 172 (3): 255–260. doi: 10.1001/archinternmed.2011.627.
17. Fernandez-Lasquetty Blanc B, Lorente Granados G, Tenías Burillo JM et al. Adecuación del uso de absorbentes de incontinencia urinaria en pacientes adultos ingresados en un hospital. Enferm Clin 2015; 25 (4): 198–203. doi: 10.1016/j.enfcli.2015.06.001.
18. Bitencourt GR, Alves LA, Santana RF. Practice of use of diapers in hospitalized adults and elderly: cross-sectional study. Rev Bras Enferm 2018; 71 (2): 343–349. doi: 10.1590/0034-7167-2016-0341.
19. Pokorná A, Benešová K, Mužík J et al. Sledování dekubitálních lézí u pacientů s neurologickým onemocněním – analýza Národního registru hospitalizovaných. Cesk Slov Neurol N 2016; 79/112 (Suppl 1): S8–S14. doi: 10.14735/amcsnn2016S8.
20. Varghese D, Ishida C, Haseer Koya H. Polypharmacy. Treasure Island (FL): StatPearls Publishing 2021.
21. Beezer J, Al Hatrushi M, Husband A et al. Polypharmacy definition and prevalence in heart failure: a systematic review. Heart Fail Rev 2021; 27 (2): 465–492. doi: 10.1007/s10741-021-10135-4.
22. Pazan F, Wehling M. Polypharmacy in older adults: a narrative review of definitions, epidemiology and consequences. Eur Geriatr Med 2021; 12 (3): 443–452. doi: 10.1007/s41999-021-00479-3.
23. Whitman A, Erdeljac P, Jones C et al. Managing polypharmacy in older adults with cancer across different healthcare settings. Drug Healthc Patient Saf 2021; 13 : 101–116. doi: 10.2147/DHPS.S255893.
24. Abu-Naser D. Impact of clinical pharmacist interventions in prescribing errors in hospitalized diabetic patients with major polypharmacy. Hosp Pharm 2021; 56 (4): 392–399. doi: 10.1177/0018578720985428.
25. Tasai S, Kumpat N, Dilokthornsakul P et al. Impact of medication reviews delivered by community pharmacist to elderly patients on polypharmacy: a meta-analysis of randomized controlled trials. J Patient Saf 2021; 1 (4): 290–298. doi: 10.1097/PTS.0000000000000599.
26. Wong ES. Guideline for prevention of catheter-associated urinary tract infections. Am J Infect Control 1983; 11 (1): 28–36. doi: 10.1016/s0196-6553 (83) 80012-1.
27. Lo E, Nicolle L, Classen D et al. Strategies to prevent catheter-associated urinary tract infections in acute care hospitals. Infect Control Hosp Epidemiol 2008; 29: S41–S50.
28. Stéphan F, Sax H, Wachsmuth M et al. Reduction of urinary tract infection and antibiotic use after surgery: a controlled, prospective, before-after intervention study. Clin Infect Dis 2006; 42 (11): 1544–1551. doi: 10.1086/503837.
29. Dolin SJ, Cashman JN. Tolerability of acute postoperative pain management: nausea, vomiting, sedation, pruritis, and urinary retention. Evidence from published data. Br J Anaesth 2005; 95 (5): 584–591. doi: 10.1093/bja/aei227.
30. Gould CV, Umscheid CA, Agarwal RK et al. Guideline for prevention of catheter-associated urinary tract infections 2009. Infect Control Hosp Epidemiol 2010; 31 (4): 319–326. doi: 10.1086/651091.
31. Russell JA, Leming-Lee T‘, Watters R. Implementation of a nurse-driven CAUTI prevention algorithm. Nurs Clin North Am 2019; 54 (1): 81–96. doi: 10.1016/ j.cnur.2018.11.001.
32. Colborne M, Dahlke S. Nurses‘ perceptions and management of urinary incontinence in hospitalized older adults: an integrative review. J Gerontol Nurs 2017; 43 (10): 46–55. doi: 10.3928/00989134-20170515-02.
33. Cave CE. Evidence-based continence care: an integrative review. Rehabil Nurs 2017; 42 (6): 301–311. doi: 10.1002/rnj.291.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Transplantace kůže v chirurgické léčbě dekubitů
- Využití podtlakové terapie ran ve vybraném zdravotnickém zařízení
- Sledování prevalence dekubitů – srovnání národních dat s daty konkrétního poskytovatele zdravotních služeb – Fakultní nemocnice Ostrava
- Využití pomůcek k managementu moči a stolice u hospitalizovaných pacientů jako možná příčina nežádoucí imobilizace
- Ovlivní typ nekrektomie dekubitů parametry oxidativního stresu?
- Znalosti sester v oblasti specifické prevence a léčby tlakových poranění pat
- Identifikace bariér a přínosů Negative Pressure Wound Therapy
- Štandardizácia ošetrovania pacientov s ranami v Rakúsku, Nemecku a na Slovensku
- Determinanty vzniku dekubitů – analýzy z nemocničního informačního systému
- Pokročilá prax v ošetrovateľstve v oblasti manažmentu rán
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Znalosti sester v oblasti specifické prevence a léčby tlakových poranění pat
- Sledování prevalence dekubitů – srovnání národních dat s daty konkrétního poskytovatele zdravotních služeb – Fakultní nemocnice Ostrava
- Štandardizácia ošetrovania pacientov s ranami v Rakúsku, Nemecku a na Slovensku
- Pokročilá prax v ošetrovateľstve v oblasti manažmentu rán
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



