-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaIX. luhačovické dny
Vyšlo v časopise: Čas. Lék. čes. 2012; 151: 303-322
Kategorie: Abstrakta
Ve dnech 30. až 31. března 2012 se v Luhačovicích konaly již XIX. luhačovické dny, které jsou jedinečným setkáním pneumologů a alergologů. Cílem setkání, na kterém odeznělo 42 přednášek, je obeznámit obě profesní skupiny lékařů s novinkami obou oborů.
Prof. MUDr. V. Kolek, DrSc. jako předseda ČARO (České aliance proti chronickým respiračním onemocněním) přednesl sdělení o světovém dni spirometrie, ke kterému se ČARO přihlásilo. V průběhu roku má být zdůrazňován význam spirometrie pro časnou detekci respiračních nemocí a pomoct při jejich diagnostice.
V dalším bloku v rámci ČOPN byli přítomní obeznámeni s novým dokumentem GOLD 2011 (Chronic Obstructive Lung Disease); v pořadí jde už o třetí verzi, vydanou po 5 letech. GOLD nově při hodnocení závažnosti CHOPN vychází nejen ze spirometrických hodnot, ale také z hodnocení příznaků, rizika exacerbací a komorbidit.
Doc. MUDr. J. Musil hovořil o novinkách v diagnostice a léčbě exacerbace CHOPN a zdůraznil preventivní opatření, jakými jsou očkování a zanechání kouření, skórovací systém závažnosti exacerbace, zvýšené využívání neinvazivní ventilační podpory. Další sdělení byla věnována nejnovějším léčebným postupům včetně využití nových léků, jako je roflumilast nebo indakaterol. MUDr. V. Koblížek obeznámil s přípravou nového standardu ČPFS, který bude zveřejněn na www.pneumologie.cz. MUDr. E. Šabová hovořila o významu lázeňské léčby dokladované renomovanými dotazníky kvality života, o připravovaném indikačním seznamu nemocí k lázeňské léčbě, kdy lze očekávat další snížení počtu klientů léčících se pro nemoci dýchacích cest při omezení možnosti opakovat lázeňskou léčbu, zkrácení vlastní délky léčby, a apelovala na to, aby lázeňská léčba byla nadále součástí komplexní léčby pacientů s plicními onemocněním.
MUDr. D. Kindlová z Centra pro obtížně léčitelné astma v Brně hovořila o nutnosti bronchoskopického vyšetření a endobronchiálních biopsií, které může potvrdit, ale i zpochybnit diagnózu obtížně léčitelného astmatu, jak ukázala na souboru pacientů. Bronchiální termoplastika je nový postup v léčbě těžkého perzistujícího astmatu, který je využíván v Nemocnici Na Homolce při aplikaci radiofrekvenční energie, aplikaci tepla, což vede ke snížené schopnosti průdušek se stahovat a působit astmatické potíže v oblasti lobárních bronchů až po bronchy s průměrem 3 mm. MUDr. J. Votruba prezentoval prvního pacienta v České republice ošetřeného termoplastikou.
S principy diagnostiky plicní hypertenze obeznámil přítomné MUDr. P. Jansa z Centra pro plicní hypertenzi v Praze. Pacienta s chronickou dušností a zvýšenou únavností je třeba odeslat na ECHO, vyšetřit plicní funkce, při hodnotě systolického tlaku v plicnici nad 50 mm Hg nebo, jeli přítomna dilatace pravostranných srdečních oddílů, má být případ konzultován se specializovaným centrem pro plicní hypertenzi.
V bloku s alergologickou problematikou odezněly přednášky o správném odběru anamnézy v ordinaci alergologa imunologa, byly prezentovány i základní atributy lékařské práce: První vyšetření pacienta je vždy klíčové, neboť cílený rozhovor s nemocným vede k navázaní vztahu mezi pacientem a lékařem. Velmi často je terapeutický úspěch založen na důvěře nemocného k ošetřujícímu lékaři, uvedla v závěru přednášky MUDr. I. Krčmová. Přínos vyšetření FENO shrnula doc. MUDr. J. Chládková PhD. FENO je jednoznačně přínosné pro diagnózu atopického astmatu, jehož zvýšené hodnoty potvrzují přítomnost eozinofilního astmatu, a dobře odpovídá na léčbu IKS. Po zahájení farmakoterapie se hodnoty FENO v závislosti na dávce IKS rychle snižují a pokles hodnot předchází vymizení příznaků. Nízká hodnota FENO u nemocného s respiračními příznaky, který není léčen IKS, znamená, že s vysokou pravděpodobností se jedná o jinou diagnózu než o atopické průduškové astma.
MUDr. Eva Šabová, Lázně Luhačovice, a.s.
Zatloukalova 234, 763 26 Luhačovice
e-mail: sabova@lazneluhacovice.cz
Anamnéza v ordinaci alergologa/imunologa
MUDr. Irena Krčmová, CSc.
Ústav klinické imunologie a alergologie, Fakultní nemocnice, Hradec Králové
V některých případech již kvalitní anamnéza dovolí určit správné onemocnění a další vyšetření jen potvrzují úvodní pracovní diagnózu. Je vždy důležité i při dalších opakovaných kontrolách anamnézu neustále doplňovat.
Rodinná, sociální a pracovní anamnéza: Genetická heterogenita atopického základu jedince a působení vlivů prostředí vede k variabilitě projevů alergických onemocnění. Výskyt alergických onemocnění v příbuzenstvu (tzv. pozitivní rodinná zátěž) vždy podporuje diagnózu alergického původu. Podstatný je výskyt atopické dermatitidy, alergického bronchiálního astmatu, alergické rinitidy či dalších alergických onemocnění v rodině. Při sociální anamnéze u pacienta klademe důraz na problematiku vnitřního prostředí – zajímají nás otázky typu bydlení, aktivního či pasivního kuřáctví, ptáme se na chov zvířat ve venkovním či vnitřním prostředí, zajímá nás denní režim a záliby pacienta. V alergologickém vyšetření je důležité vědět nejen typ práce, ale zejména o to, v jakém prostředí ji pacient vykonává.
Osobní anamnéza: Anamnestické otázky začínají v období poporodního vývoje. Zajímá nás nežádoucí reakce po očkování, které mohou signalizovat určitou poruchu imunity. Ptáme se na atypický či prodloužený průběh běžných onemocnění v dětství. Cíleně se ptáme na případné provedení adenotomie či tonzilektomie. Důležitý je údaj jiných alergických projevů, než pro které pacient přichází. Například přítomnost atopického ekzému v dětství je rizikovým faktorem pro rozvoj alergického bronchiálního astmatu v následných letech. Průběh onemocnění může ovlivňovat farmakoterapie, jejíž znalost je vždy součástí anamnézy. Cíleně se ptáme na projevy lékové přecitlivělosti. Součástí anamnézy je taktéž dotaz na alergické až anafylaktické příznaky s vazbou na hmyzí bodnutí či požití potravin, pokud nejsou důvodem vlastního vyšetření. U žen bychom neměli podcenit gynekologickou anamnézu, jelikož některé formy alergických onemocnění mění své projevy s vazbou na hormonální cykly. Taktéž není výjimkou vyšetření pacientky pro recidivující vulvovaginitidy, kdy vylučujeme alergii na latex či indikujeme imunologické vyšetření.
Nynější onemocnění: Průběh alergických projevů je vysoce variabilní, je vhodné mít určitý ustálený postup otázek, které nás povedou k pracovní diagnóze.
Popis vlastního onemocnění – kdy a za jakých okolností se onemocnění poprvé vyskytlo, jak se příznaky dále vyvíjely (důležité faktory jsou roční období, lokalita, alergické spouštěče, fyzická námaha, psychické reakce...). Součástí anamnézy je dotaz na vyšetření, která již pacient pro dané onemocnění podstoupil. Častá jsou konsiliární vyšetření dermatologická, otorinolaryngologická, pneumologická či jiná dle druhu symptomatologie. Pokud již některá vyšetření vedla k nastavení terapie, je důležité znát, jaká byla odpověď na léčbu.
První vyšetření pacienta je vždy klíčové, neboť cílený rozhovor s nemocným vede k navázání vztahu mezi pacientem a lékařem. Velmi často terapeutický úspěch je založen na důvěře nemocného vůči svému ošetřujícím lékaři.
Kožní testy – užití v alergologii
Vít Petrů
Centrum alergologie a klinické imunologie, Nemocnice Na Homolce, Praha
Kožní testy jsou základním diagnostickým postupem v alergologii. Slouží k průkazu přítomnost senzibilizace na testovanou látku. Pozitivita testu ale ještě neznamená příčinnou souvislost mezi látkou a onemocněním. Proto je nutné výsledek kožní reakce hodnotit v širším kontextu včetně údajů anamnestických, klinických i laboratorních. Před každým kožním testováním je nutné provést základní klinické vyšetření. U nás nejčastěji užívanou metodou jsou bodovací prick testy, k testování se užívají alergenové extrakty a prokazuje se jím senzibilizace zprostředkovaná protilátkami IgE. Jedná se o postup relativně levný a bezpečný, znázorňující biologickou reaktivitu kůže pacienta. Jeho výhodou je možnost demonstrace výsledku pacientovi. Ve srovnání s testy injekčními intrakutánními se prick testy vyznačují menší senzitivitou. Proto při jejich negativitě a trvajícím podezření na alergii je vhodné provést testy injekční. Ty se však u nás neprávem opomíjejí (68 % alergologů je u nás používá výjimečně, nebo vůbec ne). Více se začínají užívat epikutánní atopy patch testy, zvláště v diagnostice u kožních alergóz a alergií na potraviny. V hodnocení kožních testů panuje velká nejednotnost, zcela ve shodě s odlišnostmi v textech různých doporučení evropských i zámořských autorit. Většinou se zdůrazňuje, že pro správné posouzení reakce má význam má pouze velikost pupenu a ne erytému. Úkolem naší odborné společnosti proto bude připravit text doporučeného postupu kožního testování v České republice stejně tak, jako to bylo nedávno vytvořeno pro léčbu specifickou alergenovou imunoterapií.
Kožní testy – praktické provedení
Jaroslava Šimoníčková
Centrum alergologie a klinické imunologie, Nemocnice Na Homolce, Praha
Každý, kdo provádí kožní testy, musí být seznámen s jejich standardním provedením. Před zahájením je třeba nemocnému vysvětlit, proč a jakým způsobem bude výkon proveden a cíleným dotazem ověřit, že dotyčný není léčen farmaky, tlumícími kožní reaktivitu. Optimálním místem aplikace prick testů je volární strana předloktí. Tlak vyvinutý při každém testu by měl být stejný, vpich nesmí krvácet, pro každý test je nutno použít novou lancetu. Mezi jednotlivými kapkami se dodržuje vzdálenost 2–3 cm, minimální vzdálenost od lokte je 3 cm, od zápěstí 5 cm. Za 1–3 minuty po aplikaci se kapky otřou tamponem z gázy. Ještě před tím je ale nutné kůži vedle místa každé aplikace označit fixem, aby při odečtu bylo jasné, kde bylo testování provedeno. Při testech s nativními alergeny se postupuje podobně, pouze testovanou látku, pokud je tuhé konzistence, je třeba upravit do kapalné formy (naředěním), nebo např. u měkkých potravin aplikovat přímo (metoda „prick to prick“). V případě kolapsu testovaného pacienta v důsledku horšího prokrvení jeho kůže může být reakce na testy falešně negativní, proto u labilních nemocných se doporučuje provést toto testování vleže. Při epikutánních testech se testovací náplast s alergeny přilepí na odmaštěná záda pacienta, kde je ponechána 48 hodin, za dalších 24 hodin se provádí odečet. Kožní testy vždy odečítá lékař, výsledek zaznamená do dokumentace. Testovací přípravky jsou uloženy v chladicích boxech při teplotě 2–8 ºC s výjimkou pozitivní kontroly (př. kodeinu). Teplota v lednicích se denně monitoruje a zapisuje. Kontrola exspirace alergenů se má provádět jednou týdně.
Klinická interpretace vyšetření FeNO
1J. Chládková, 2Jaroslav Chládek
1Dětská klinika LF a FN, Hradec Králové
2Katedra farmakologie UK Praha, LF Hradec KrálovéPodle současných poznatků má vyšetření FENO jednoznačně přínos pro diagnózu a farmakoterapii atopického průduškového astmatu, který lze shrnout takto:
- Vysoké hodnoty FENO u nemocných s příznaky astmatu potvrzují přítomnost eozinofilního zánětu, který dobře odpovídá na léčbu IKS.
- Po zahájení farmakoterapie se hodnoty FENO50 v závislosti na dávce IKS rychle snižují a pokles hodnot předchází vymizení příznaků, zlepšení plicní funkce a snížení počtu eozinofilních granulocytů v indukovaném sputu.
- Přetrvávání vysokých hodnot FENO50 při léčbě IKS může upozornit na nesprávnou inhalační techniku, nedostatečnou dávku, špatnou spolupráci nemocného nebo na přetrvávající bronchiální hyperreaktivitu a významnou expozici alergenům.
- Zvýšení koncentrace FENO50 po ukončení farmakoterapie IKS nastává velmi rychle a předchází zhoršení klinického stavu a plicní funkce a nárůstu bronchiální reaktivity.
- Pravidelné sledování individuální hodnoty FENO50 (sledování relativní změny oproti výchozí hodnotě stavu před léčbou nebo oproti hodnotě spojené s dobrou kontrolou nad astmatem) může být vodítkem při vedení dlouhodobé preventivní farmakoterapie a může upozornit na blížící se akutní exacerbaci.
- Nízká hodnota FENO50 u nemocného s respiračními příznaky, který není léčen IKS, znamená, že se s vysokou pravděpodobností jedná o jinou diagnózu než o atopické průduškové astma.
Rinomanometrie a nazální provokační test
MUDr. Irena Krčmová, CSc.
Ústav klinické imunologie a alergologie FN, Hradec Králové
Podstatou rinomanometrie je měření průtoku (Flow v ml/s) vzduchu nosními průduchy při rozdílných tlacích (75, 150 a 300 Pa). Měříme zvlášť inspirační průtok vzduchu pravým (F IR) a levým (F IL) nosním průduchem, hodnoty jsou uváděny v ml/s. Prakticky se jedná o analogii spirometrického vyšetření, snímací jednotka je totožná pro obě metody. Přístrojové vybavení se liší koncovou částí, kterou v případě rinomanometrie tvoří maska nebo adaptér s olivkami. Měření lze provádět různými technikami (rinomanometrie aktivní, pasivní, přední, zadní). Evropskou komisí pro standardizaci v rinomanometrii je k provádění nazálních provokačních testů doporučena rinomanometrie aktivní přední při referenčních hodnotách tlaku 150 Pa. Technika nazálních provokačních testů a jejich hodnocení se dle různých studií liší, což přináší problém standardizace této metody. Nazální provokační test slouží k průkazu odpovědi nosní sliznice na provokaci specifickým nebo nespecifickým nosním podnětem, kterou verifikujeme měřením nosních průtoků a odporů v pravém i levém nosním průduchu za pomoci rinomanometrie a současného vyhodnocení symptomového skóre. Nosní sliznice reaguje na jakékoliv podráždění sekrecí, iritací a obstrukcí. Při nazálním provokačním testu je hodnocena jejich intenzita. Stupeň sekrece, iritace (kýchání) a dále i přítomnosti tzv. vedlejších příznaků jako je konjunktivální reakce, svědění horního patra a eventuálně kašel je vyjadřován symptomovým skórem. Stupeň nosní obstrukce je objektivizován pomocí rinomanometrického měření, které současně ukazuje na charakter (lateralizovaná nebo oboustranná) a závažnost nosní neprůchodnosti. Pro alergologa nazální provokační test (dále NPT) doplňuje základní diagnostický postup při průkazu alergického, IgE zprostředkovaného onemocnění, zejména v případě suspektní anamnézy, ale negativních kožních testů a specifických IgE protilátek. Metoda může sloužit i k objektivizaci nosních příznaků při potravinové alergii. Vyšetřením může být rozlišena role nespecifických a specifických faktorů v rozvoji nosních symptomů spolu se sledováním časné, pozdní a opožděné reakce. Vyšetření je přínosné k monitorování průběhu imunoterapie alergenem (zejména roztočů). Ve spolupráci s oborem pracovního lékařství je NPT zásadní v diagnostice profesní alergické rýmy. Pro pneumologa by měla být podstatná ta informace, že při současném zánětlivém postižení horních i dolních cest dýchacích má NPT stejnou vypovídací hodnotu a validitu jako test bronchoprovokační. Z tohoto důvodu je využití specifického NPT vhodné při stanovení diagnózy profesního bronchiálního astmatu za cenu nižšího rizika než u specifického bronchoprovokačního testu. Pro odbornosti, které rinomanometrické vyšetření provádějí, je přínosné testování terapeutických účinků farmak (např. efekt nazálních kortikoidů kontinuálně aplikovaných z hlediska nosní obstrukce). NPT se využívá k diagnostice pacientů s projevy intolerance/senzitivity ASA/NSA. Prevalence aspirin-indukovaného astmatu (AIA) je u astmatiků se současným výskytem nazálních polypů a chronické rinosinusitidy udávaná ve 30–40%. Nosní provokace dovoluje za kontrolovaných podmínek určit vztah mezi spouštěčem a rozvojem příznaků. Odpověď nosní sliznice na aplikaci lysinacetylsalicylátem (L-ASA) se změnami nosního průtoku a nosního odporu je vyšetřována metodou aktivní přední rhinomanometrie za současného sledování nazálních a „extranazálních“ symptomů aspirinové intolerance, skóre.
Výhodou testu je především jeho bezpečnost, neboť jeho provedení je možné i u astmatiků se středně těžkou ventilační obstrukční poruchou. Na druhou stranu je test obtížné interpretovat u pacientů s narušenou nosní funkcí (s vysokou nosní rezistencí, turbulentním nosní průtokem, nespecifickou nosní hyperreaktivitou). NPT by mělo vždy předcházet spirometrické vyšetření. Nazální provokační test je hodnocen jako pozitivní, pokud při měření po provokaci alergenem poklesne při tlaku 150 Pa průtok vzduchu nosem (F IL, F IR) o 40 % a více, resp. vzroste odpor (R IL, R IR), který klade nosní sliznice vzdušnému proudu, o 60 % a více a/nebo rinosymptom skóre činí 3 a více bodů. Z vlastní zkušenosti můžeme říci, že kompletní provedení NPT s klinickým hodnocením je vyšetřením časově náročným. Z důvodu variability nazální odpovědi a obtížné interpretace nálezů je nutná standardní technika provedení provokačního testu erudovaným pracovníkem, nejlépe na specializovaném pracovišti.
Klinické využití molekulárních alergenů v ambulantní praxi
Ivana Šetinová
Immunia s.r.o. Praha
Identifikací a charakterizací jednotlivých alergenů se zabývá molekulární alergologie. Alergeny jsou na základě sekvence a molekulární struktury zařazovány do alergenové databáze. V současné době je snaha o identifikaci alergenů (markerů) na molekulární úrovni, které určí nejen laboratorní senzibilizaci, ale i klinickou reaktivitu daného pacienta. Vlivem shodnosti nebo podobnosti hlavních i vedlejších alergenů jednotlivých pylů a rostlinných potravin, zvířecích a hmyzích alergenů dochází ke zkřížené reaktivitě, která vede k alergickým projevům po kontaktu s různými i nepříbuznými alergeny. Podobnost (homologie) závisí nejen na shodnosti primární sekvence aminokyselin, ale zároveň i na strukturální shodnost. Zkřížená reaktivita vlivem hlavního břízového alergenu Bet v 1 je označována jako Bet v 1 homologie – sy bříza-ovoce-zelenina-ořechy. Při zkřížené reaktivitě vlivem pylového panalergenu profilinu se jedná o Bet v 2 homologii. Ke zkřížené alergii mezi ovocem, zeleninou a ořechy může docházet vlivem stabilního alergenu lipid transfer proteinu, jedná se o LTP homologii. Diagnostika pomocí molekulárních alergenů u polinotiků pomáhá určit přesnější senzibilizaci na jednotlivé pylové alergeny a usnadní správný výběr alergenu pro specifickou alergenovou imunoterapii. Zároveň může pomoci odhalit příčinu zkřížené alergie s rostlinnými potravinami. Jako pylový marker alergen pro pyly jarních stromů je považován alergen břízy Bet v 1, pro pyly trav a žito alergeny bojínku Phl p 1 a Phl p 5, pro pyl pelyňku alergen Art v 1. Jako marker pro pylovou polysenzibilizaci a zkříženou reaktivitu je považován profilinový alergen Bet v 2. Vzhledem k tomu, že diagnostika pomocí molekulárních alergenů je obtížně dostupná a finančně nákladná, existují za pomoci klinických příznaků a kožních testů určité algoritmy diagnostiky pro praxi, které mohou pomoci odhalit příčinu zkřížené reaktivity.
ČARO a Světový den spirometrie
1Vítězslav Kolek, 2Václav Špičák
1Klinika nemocí a tuberkulózy LF UP a FN, Olomouc
2Dětská klinika Nemocnice Na Bulovce, PrahaV letošním roce vyhlásily respirační společnosti důležitou aktivitu, která by měla vyvrcholit Světovým dnem spiromterie. Akce byla oznámena a upřesněna na Výročním sjezdu ERS 2011 v Amsterdamu a postupně se k ní připojily ERS, ELF, FERS a nyní i FIRS. K účasti byla vybídnuta i ČARO (Česká aliance proti chronickým respiračním onemocněním) a ČPFS. Celá akce by měla být jakousi kampaní ukazující význam spirometrie pro časnou detekci respiračních chorob a pomoc při jejich diagnostice. Může trvat několik měsíců formou regionálních akcí, propagace v médiích a dnů otevřených dveří na jednotlivých plicních pracovištích. Počítáme i s účastí alergologů a lékařů pracovišť nemocí z povolání, kde spirometrii také provádějí. Zastřešení ČARO je logické a navíc symbolické při vzpomenutí pětileté existence této aliance. Celá aktivita vyvrcholí 27. 6. 2012 společnou akcí směřovanou k médiím, poslancům, zástupcům plátců a laikům. Tento den by měl být spojen s olympijskou a paraolympijskou myšlenkou a měli by participovat i naši přední sportovci. Spirometrie jako základní diagnostický nástroj v našich rukou zaslouží uznání celé společnosti stejně tak jako naše snažení o léčbu respiračních nemocí, primární prevenci a zdravé životní prostředí.
Význam spirometrie pro diagnostiku plicních onemocnění
Jarmila Fišerová
Oddělení funkčního vyšetřování, KZ Masarykova nemocnice v Ústí nad Labem
Spirometrie je základním funkčním vyšetřením plic. Její provedení je nezbytné ke stanovení diagnózy nemocí s bronchiální obstrukcí, má významnou úlohu při sledování průběhu onemocnění, efektu léčby i stanovení prognózy. V praxi ji většinou provádíme metodou křivka průtok-objem, křivka objem-čas je dnes jako základní funkční vyšetření využívána méně často a bývá součástí komplexního vyšetření plicních funkcí. Spirometrie je jednoduché, nezatěžující vyšetření, které je velmi dobře standardizované. Spirometrie by měla být provedena u všech pacientů, kteří si stěžují na dechové potíže, a samozřejmě u všech pacientů s diagnózou plicního onemocnění. Její význam u pacientů s bronchiální obstrukcí je srovnatelný s vyšetřením glykémie u diabetika, či změřením krevního tlaku u hypertonika. Přesto se stále setkáváme s podceňováním významu tohoto vyšetření a chybným opomenutím jeho provedení, je to jeden z důvodů, proč tolik pacientů s asthma bronchiale či s chronickou obstrukční plicní nemocí není včas diagnostikováno, a není tak zahájena včasná terapie. Včasná komplexní léčba využívající nefarmakologické a farmakologické postupy, může významně zlepšit prognózu těchto onemocnění. V České republice je dostatečná sít plicních a alergologických ambulancí, které jsou spirometry vybaveny a toto vyšetření provádí. Aby byly výsledky reprodukovatelné a mohly být využity pro diagnostiku a vedení léčby, musí být vyšetření prováděno standardizovanými postupy proškoleným personálem. Důležitá je též shoda při hodnocení obstrukce v dýchacích cestách, Sekce patofyziologie dýchání při ČPFS vydala v roce 2006 doporučení, aby k posouzení stupně obstrukce byl využíván poměr FEVl/VCmax. a jeho hodnocení vztahováno k dolnímu limitu normy. Světový den spirometrie – 27. 6. 2012 a doprovodné akce mají cíl zvýšit informovanost laické a zdravotnické veřejností o spirometrii a propagovat toto jednoduché a přitom pro diagnostiku a monitoraci plicních onemocnění nepostradatelné vyšetření. I tento příspěvek je tomuto cíli věnován.
Spirometrie a obezita
Pavel Slavík, Petra Revaková, Jaroslava Pařízková
Jihomoravské dětské centrum specializované zdravotní péče, p. o., Křetín
pracoviště: Dětská léčebna se speleoterapií, Ostrov u MacochyStudie srovnává hodnoty spirometrických vyšetření u dětí hospitalizovaných v Dětské léčebně se speleoterapií v Ostrově u Macochy v letech 1995 a 2011. Zaměřuje se na rozdíly mezi astmatiky a dětmi s jinou diagnózou v závislosti na léčbě s přihlédnutím k BMI. Léčba dětských astmatiků v rozmezí 16 let doznala změny hlavně ve frekvenci užívání inhalačních steroidů a v zařazení montelukastu do léčebného spektra. Toto mělo za následek vymizení těžších forem astmatu, ale v rozdílu spirometrických hodnot se to příliš neprojevilo. Nepotvrdily se ani naše předpoklady, že obezita u dětí je omezujícím faktorem dechových funkcí.
Nadhodnocujeme obštrukčnú ventilačnú poruchu u starších osôb?
R. Vyšehradský, J. Žucha, G. Oravcová, E. Rozborilová
Klinika pneumológie a ftizeológie, Univerzita Komenského Jesseniova lekárska fakulta v Martine a Univerzitná nemocnica Martin
Pri definovaní prítomnosti obštrukcie dýchacích ciest stále panuje nesúlad. Kým aj najnovšia verzia GOLD stále preferuje kritérium fixného pomeru FEV1/FVC menej ako 70 %, spoločné odporúčania Americkej hrudníkovej spoločnosti (ATS) a Európskej respiračnej spoločnosti (ERS) preferujú podmienku hodnoty pomeru FEV1/FVC pod päť percentilov náležitej hodnoty. ATS/ERS konsenzus pritom vychádza z nasledovných faktov: Hodnota FEV1 s vekom klesá podstatne výraznejšie než hodnota FVC, preto klesá aj pomer FEV1/FVC. Ak sa použije ako kritérium obštrukčnej ventilačnej poruchy fixný pomer FEV1/FVC, v mladších vekových skupinách sa budú vyskytovať falošne negatívne hodnotenia prítomnosti obštrukčnej ventilačnej poruchy a vo vyšších vekových skupinách naopak falošne pozitívne nálezy. Avšak ani kritérium ATS/ERS nie je z matematického hľadiska úplne správne. Rozptyl hodnôt pomeru FEV1/FVC v populácii sa totiž významne mení s vekom – významne narastá od 6. decénia. Tento problém by mohlo riešiť použitie tzv. LMS metódy, teda kalkulácie Z skóre. V prezentovanej práci autori hodnotili dopad použitia rôznych kritérií hodnotenia obštrukčnej ventilačnej poruchy u 130 pacientov spĺňajúcich kritérium prítomnosti obštrukčnej ventilačnej poruchy podľa GOLD. Išlo o 99 mužov a 31 žien vo veku od 33 do 79 rokov (65,8 ± 8,76 roku). Pri použití kritérií ATS/ERS bolo hodnotenie prítomnosti obštrukčnej ventilačnej poruchy v uvedenom súbore podľa kritérií GOLD falošne pozitívne v 22 prípadoch (16,9 %). Ak bola použitá LMS metóda, na základe Z-skóre bolo hodnotenie prítomnosti obštrukčnej ventilačnej poruchy podľa kritérií GOLD falošne pozitívne u 25 vyšetrených (19,2 %). U dvoch vyšetrených (1,5 %) došlo k situácii, kedy hodnotenie ATS/ERS poukazovalo na falošnú pozitivitu, kým použitie LMS metódy nie. Naopak, v 5 prípadoch (3,8 %) LMS metóda vyhodnotila GOLD-hodnotenie ako falošne pozitívne, kým ATS/ERS kritériá na falošnú pozitivitu nepoukazovali. Autori poukazujú na potrebu zvážiť výber kritérií hodnotenia prítomnosti obštrukčnej ventilačnej poruchy. Kritériá GOLD sú jednoducho aplikovateľné v praxi, môžu však viesť k významnému nadhodnocovaniu prítomnosti obštrukčnej ventilačnej poruchy v populácii starších osôb v porovnaní s ATS/ERS kritériami. Použitie LMS metódy je exaktnejšie než ATS/ERS kritériá, je však metodicky náročnejšie a podľa prezentovaných výsledkov rozdiel oproti ATS/ERS kritériám nie je veľký. Nadhodnocovanie prítomnosti obštrukčnej ventilačnej poruchy môže mať vážny klinický dopad pre pacientov v podobe nesprávneho diagnostického záveru a aplikácie neopodstatnenej farmakoterapie.
Nový dokument GOLD 2011
MUDr. Stanislav Kos, CSc.
Léčebna TRN, Janov
Chronická obstrukční plicní nemoc (CHOPN) je jednou z mála nemocí, jejíž incidence a mortalita u nás i ve světě roste. Proto nabývají na stále větším významu nejrůznější aktivity a iniciativy, které se této nemoci, její diagnostice, léčbě a prevenci věnují. Naši pozornost si zasluhuje zvláště Světová iniciativa proti chronické obstrukční plicní nemoci (Global Initiative for Chronic Obstructive Lung Disease – GOLD), na jejíž činnosti se čeští pneumologové podílejí prostřednictvím Českého občanské sdružení proti CHOPN (ČOPN). GOLD vydal v roce 2001 a 2006 Světovou strategii diagnostiky, léčby a prevence CHOPN, která reagovala na aktuální stav vědomostí o této nemoci a její léčbě. Pět let je v medicíně dlouhá doba, za kterou se objeví řada nových poznatků, do praxe se dostanou nové léky a účinné léčebné postupy. Proto bylo nutné opět mezinárodní doporučení inovovat tak, aby odpovídala současnému stavu našich znalostí a po dalších 5 letech GOLD vydává svou – v pořadí již třetí – Světovou strategii na konci roku 2011 (viz www.goldcopd.cz).
Léčba CHOPN je nyní cílena jak na bezprostřední úlevu od potíží, tak hlavně na zmenšení rizika budoucích nepříznivých příhod, kterými jsou hlavně akutní exacerbace. Definice CHOPN nedoznala podstatných změn: CHOPN je časté onemocnění, kterému lze předcházet a které je léčitelné, je charakterizované trvajícím omezením průtoku vzduchu v průduškách, které se obvykle zhoršuje a je spojeno se zvýrazněnou chronickou zánětlivou reakcí dýchacích cest a plic na škodlivé částice a plyny. Exacerbace a komorbidity přispívají k závažnosti onemocnění u jednotlivých nemocných. Hlavním rizikovým faktorem je kouření tabáku. Klinickou diagnózu CHOPN je nutné předpokládat u osob s dušností, chronickým kašlem nebo vykašláváním a/nebo s anamnézou expozice rizikovým faktorům nemoci. Pro potvrzení diagnózy je vyžadována spirometrie. Hodnocení závažnosti CHOPN nově vychází nejen ze spirometrických hodnot, ale také z hodnocení příznaků, rizika exacerbací a komorbidit. Podle nových kategorií A, B, C, D jsou doporučovány léčebné postupy a kromě příslušné farmakoterapie včetně využití nejnovějších léků, jako je roflumilast nebo indakaterol, se do popředí zájmu již i v časných stadiích nemoci dostává komplexní rehabilitace a udržování fyzické aktivity. Závažnou a častou komplikací CHOPN je její akutní exacerbace, která je definovaná jako zhoršení respiračních příznaků nemocného, které je větší než obvyklé denní kolísání a které vede ke změně léčby. V novém dokumentu GOLD je dále zdůrazňován častý výskyt CHOPN s dalšími nemocemi (komorbidity), které mají významný vliv na prognózu nemoci. Mezi nejčastější komorbidity jsou řazeny: kardiovaskulární onemocnění (ischemická choroba srdeční, srdeční selhání, fibrilace síní a hypertenzní nemoc), osteoporóza, úzkost nebo deprese, bronchogenní karcinom, častější infekce (hlavně respirační) a také výskyt metabolického syndromu a manifestního diabetu.
Epidemiologické aktuality o chronické obstrukční plicní nemoci (CHOPN) v roce 2010
1Vladimír Vondra, 2Marek Malý, 3Jan Žofka
1Plicní a alergologické oddělení, Praha-Smíchov
2Státní zdravotní ústav, Praha
3Ústav zdravotnických informací a statistiky ČR, PrahaUvedená data o epidemiologických ukazatelích z roku 2010 jsou k dispozici od ledna 2012. Evropská respirační společnost předpověděla v roce 2003, že CHOPN stoupne v dřívějších socialistických zemích Evropy z osmého pořadí příčin úmrtí dokonce na místo čtvrté, zatímco v západních zemích Evropy se posune z pátého místa na místo čtvrté. Dlouhodobá sledování v České republice naznačovala, že se tato katastrofická předpověď u nás nevyplní, což nyní dokládáme. V České republice byla CHOPN v roce 2010 mezi prvními deseti nejčastějšími příčinami úmrtí na 6. místě (1. ischemická choroba srdeční, 2. cerebrovaskulární nemoci, 3. plicní karcinom, 4. kolorektální karcinom, 5. pneumonie, 6. CHOPN (kódy J40 – J44, absolutní počet 2058, N/100 000 19,5). Ve Slovenské republice byla CHOPN dokonce až na místě osmém (kódy J40 – J44, absolutní počet 792, N/100 000 14,6). V USA byla CHOPN na místě čtvrtém (absolutní počet 129 180, N/100 000 40,1). Přehled základních údajů o CHOPN v České republice v roce 2010 (absolutní počty) kódy nemocí J40 – J44: úmrtnost 2058, hospitalizace 15 649, pracovní neschopnost 7000, invalidita – nově přiznaná 347, vyplácená I. st. 1012, II. st. 752, III. st. 3615. kódy nemocí J41 – J44: „dispenzarizace“ 252 377, „incidence“ 25 099. Ve všech ukazatelích výrazně převažují muži nad ženami, jen v pracovní neschopnosti je rozdíl malý (70,2/63,4, N/100 000). Nadále trvá smutný podíl CHOPN/astma mezi příčinami úmrtí na chronické nemoci dolních dýchacích cest ve světě (např. USA 98, ČR 96, SR 94, Švédsko 92).
Současný stav přípravy aktualizace doporučeného postupu pro péči o stabilní CHOPN (aneb východiska pro inovaci tohoto standardu)
1V. Koblížek, 2J. Zatloukal, 3V. Zindr
1Plicní klinika FN, Hradec Králové
2Klinika plicních nemocí a TBC LF UK UP, Olomouc
3Plicní ambulance, Karlovy VaryV současné době je stále platný standard ČPFS vypracovaný v roce 2009. V posledních 3 letech však došlo na poli CHOPN k mnoha zásadním novinkám, které by měly být zahrnuty a reflektovány v oficiálním doporučení ČPFS. Z tohoto důvodu se členové Bronchiální sekce ČPFS začali zabývat aktualizací a inovací stávajícího doporučení (www.pneumologie.cz).
Chronická obstrukční plicní nemoc (CHOPN) je zánětlivé onemocnění plic a dýchacích cest spojené s různě vyjádřenou mimoplicní (systémovou) komponentou. Patologické projevy CHOPN zahrnují chronický zánět dolních dýchacích cest (tzv. chronickou bronchiolitidu) a plicní rozedmu (emfyzém) různého typu a lokalizace. Tyto dva základní typy postižení jsou individuálně doplněny i postižením plicních cév. Emfyzematosní složka bývá výraznější u mužů a bronchiolární u žen. Přibližně 2/3 pacientů trpí rovněž přítomností chronické bronchitidy a zhruba polovina postižením horních dýchacích cest (například nosní sliznice). Minimálně třetina postižených osob má různě vyjádřené extrapulmonální postižení (zejména osteopenii – osteoporózu, sarkopenii či kachexii). K CHOPN se navíc přidružují další závažná onemocnění: ischemická choroba srdeční, vředová choroba gastroduodena, anémie, diabetes mellitus, afektivní poruchy a zhoubné nádory. CHOPN v čase progreduje, rychlost progrese je však velmi variabilní: Jen u čtvrtiny našich nemocných nacházíme rychlý pokles plicních funkcí, přibližně 50 % nemocných má progresi pomalou (okolo 30 ml/rok) a plicní funkce další čtvrtiny postižených subjektů v podstatě vůbec neklesá (někdy dokonce stoupá). Nejrychlejší pokles plicních funkcí nacházíme u méně pokročilého stupně obstrukce.
Výskyt onemocnění v EU (a ČR) je okolo 5–10% populace (s převahou starších osob – 1/2 nemocných je starší 64 let). Většina nemocných o své nemoci neví. Celosvětově je zaznamenáván trend růstu počtu nemocných a rovněž nárůst osob v důsledku CHOPN umírajících. V České republice v posledních letech končí život na přímé následky CHOPN nejméně 2000 osob.
Nepochybně hlavní příčinou vzniku CHOPN je dlouhodobá expozice cigaretovému kouři (i pasivní, zejména v dětství). Existují však i další vlivy a jejich vzájemná kombinace urychluje vznik onemocnění a stojí za CHOPN nekuřáků (nejméně 10 % nemocných).
Hlavním klinickým projevem CHOPN je dušnost a s ní spojená horší tolerance námahy. Kašel provází většinu nemocných, ne vždy je však produktivní (jak se dříve myslelo). Nemocné s CHOPN trápí snížená kvalita života s postupnou redukcí denních aktivit, poklesem úrovně sebepéče a se zhoršením psychosociálního stavu nemocných. Někteří pacienti mají každý rok několik akutních exacerbací s nutností ambulantní nebo nemocniční léčebné intervence.
Diagnostika CHOPN je založena na řádném provedení funkčního vyšetření plic (spirometrie s bronchodilatačním testem). Spirometrie je obecně indikována pro osoby s respiračními symptomy. Pro potvrzení přítomnosti bronchiální obstrukce je patofyziologicky správnější využití poměru FEV1/VC oproti historickému parametru FEV1/FVC. Osoby s normálním parametrem FEV1/VC (zatím) nemají CHOPN. U relativně mladších nemocných (pod 40 let) a také u starších osob (nad 70 let věku) je nepochybně preciznějším nástrojem pro určení hranice mezi normou a patologií dolní limit normality (LLN) než fixní poměr 0,70 (pro simplifikaci bohužel doporučovaný v některých stávajících diagnostických standardech). Bronchiální (či spíše bronchiolární) obstrukce není zcela ireverzibilní, naopak u mnoha (50 %) pacientů během dlouhodobého sledování lze zaznamenat různá období s přítomností jasné pozitivity bronchodilatačních testů.
Kromě spirometrie je u každého nemocného v klinické praxi užitečné průběžné monitorování symptomů a dopadů nemoci (stupeň dušnosti dle mMRC škály a míra alterace respirační kvality života dle dotazníku CAT) a zhodnocení budoucích rizik s CHOPN spojených (dle ročního počtu akutních exacerbací). Dle těchto čtyř kritérií můžeme chorobu každého z našich pacientů zařadit do určité léčebné kategorie (AB - C-D) (viz GOLD 2011). S velkou výhodou se v diagnostice onemocnění používá rovněž dalších metod funkčního vyšetřování plic: bodypletysmografie s analýzou stupně hyperinflace a s kalkulací prognostického indexu IC/TLC a vyšetření transfer faktoru ukazujícího na možnou přítomnost plicního emfyzému. Užitečné jsou rovněž multidimensionální indexy (zejména BODE a jeho modifikace) využívající mimo jiné i výsledky měření tolerance námahy (6MWT). Zlatým standardem pro měření dopadu zátěže na kardiorespirační funkce stále zůstává spiroergometrie (CPET).
CHOPN je velmi pestrý syndrom s mnoha různými fenotypy. Pro všechny nemocné je společná přítomnost bronchiální obstrukce, avšak pouze u některých nacházíme známky systémového postižení, existence chronické expektorace s častými exacerbacemi, nebo překryv s bronchiálním astmatem, eventuálně bronchiektáziemi. Z těchto důvodu můžeme terapii stabilní CHOPN rozdělit na paušální (léčbu pro všechny postižené osoby) a fenotypickou (léčbu cílenou na určité specifické podtypy CHOPN).
Paušální léčba stabilní CHOPN je postavena na několika zásadách. Tyto jsou pregnantně popsány například ve standardu ACCP/ATS/ERS publikovaném v roce 2011: A. Léčba pomocí inhalačních bronchodilatancií je indikována pro všechny symptomatické jedince s FEV1 pod 80 % náležitých hodnot. B. U respiračně symptomatických pacientů s FEV1 pod 60 % je indikována léčba dlouhodobými typy inhalačních bronchodilatancií – LAMA nebo LABA (jejich kombinace je možná a efektivní). C. Komplexní pulmonální rehabilitace je striktně doporučována pro všechny symptomatické nemocné s FEV1 pod 50 % n.h. a možná pro symptomatické osoby s mírnějším stupněm obstrukce. D. Dlouhodobá domácí oxygenoterapie by měla být zvážena u všech osob s klidovou hypoxémií (PaO2 55 mm Hg, resp. 8 kPa, SpO2 88 %) bez progrese hyperkapnie při kyslíkovém testu. K paušální léčbě nepochybně patří i každoroční protichřipková vakcinace.
Fenotypicky cílená terapie zahrnuje používání roflumilastu (inhibitoru fosfodiesterázy 4) u osob těžkým stupněm bronchiální obstrukce, četnými exacerbacemi a s expektoračním (neboli bronchitickým) fenotypem CHOPN. Inhalační kortikosteroidy (IKS) se sice zatím plně neprosadily do paušální léčby CHOPN (i když některá dřívější data k tomu směřovala). Jejich silná stránka, spočívající v potlačení eozinofilní komponenty plicního zánětu, však nachází využití u osob s opakovanými exacerbacemi, které jsou četnější u nemocných s výraznější bronchiální obstrukcí. Navíc jsou IKS bezpečným a efektivním lékem osob s nejasnou bronchiální obstrukcí (stavem „kdesi na přechodu mezi CHOPN a AB“ – tzv.překryv CHOPN + AB). Pulzní léčba antibiotiky (makrolidy, respirační chinolony), inhalační antibiotika (aminoglykosidy), vakcinace proti pneumokoku, mukoaktivní medikace, volum plic redukující léčba (bulektomie, LVRS či BVR), plicní transplantace případně domácí terapie pomocí neinvazivní ventilace jsou dalšími komponenty cílené terapie stabilní CHOPN.
Pravidelné sledování efektu léčebných intervencí (pomocí metod uvedených v odstavci diagnostiky) je užitečné nejen pro nemocného (lepší motivace k další spolupráci) a lékaře (zpětná vazba a kontrola), ale i pro organizátory zdravotního systému pro posuzování účelnosti využívání zdrojů (farmakoekonomie).
Výše uvedená východiska budou zohledněna při tvorbě pracovní verze aktualizace standardu péče o stabilní CHOPN. Po jeho zveřejnění budou autoři vděční za všechny konstruktivní (i destruktivní) připomínky, které se budou snažit zahrnout (či zavrhnout) do definitivní verze doporučení.
Novinky v diagnostice a léčbě exacerbace chronické obstrukční plicní nemoci (CHOPN)
Jaromír Musil
Ambulace TRN, NsP Mělník
Stále se hledá přesná definice exacerbace CHOPN. Poslední definicí je definice GOLDU z roku 2011, podle které se exacerbací obvykle rozumí zhoršení dušnosti, kašle, hnisavý charakter sputa a změna vykašlávání. Rizikovým faktorem pro častější exacerbace CHOPN (více než dvě za rok) je pokročilý věk, těžší stupeň obstrukce, perzistující symptomy chronické bronchitidy a komorbidity zejména kardiovaskulární. Exacerbace jsou rizikem pro úmrtí, urychlují zhoršování kvality života, zrychlují pokles FEV1, zhoršují zánět. Prevencí exacerbací je vakcinace proti chřipce a proti pneumokoku, farmakologická léčba (ULABA, LAMA, IKS a roflumilast). Rovněž zanechání kouření je významným faktorem snižujícím riziko exacerbace. Plicní rehabilitace a zvyšování výkonnosti nemocného též sníží riziko exacerbací. Pro zhodnocení závažnosti exacerbace byl vyvinut skórovací systém BAP-65, který vychází z následujících hodnot: urea > 9 mmol/l; stav vědomí (dezorientace, stupor, koma); p > 109/min; věk > 65 let. Při léčbě exacerbací CHOPN bychom měli mít na paměti, že inhalačně podávané ipratropium a beta-2-mimetika mají podobný účinek. Ipratropium má méně nežádoucích účinků než beta-2-mimetika, ale je potřeba dávat pozor u nemocných s močovou retencí. Beta-2-mimetika mohou způsobit arytmie u nemocných, kteří již mají predispozici. Arytmie obvykle nejsou život ohrožující. Celosvětovým trendem v léčbě exacerbací je zvýšené použití neinvazivní ventilační podpory.
Povědomí o CHOPN mezi účastníky Světového dne CHOPN v ČR v roce 2011
1M. Malý, 2V. Vondra, 3J. Fišerová, 4J. Musil, 5P. Lisá
1Státní zdravotní ústav, Praha
2Plicní a alergologické oddělení, Praha-Smíchov
3Oddělení funkčního vyšetřování, Krajská zdravotní a.s., Masarykova nemocnice, Ústí nad Labem
4Ambulance tuberkulózních a respiračních nemocí, Nemocnice Mělník
5Funkční laboratoř, Pneumologická klinika FN, Praha-MotolZ podnětu Světové zdravotnické organizace je jeden den v roce věnován akcím na podporu informovanosti o chronické obstrukční plicní nemoci (CHOPN). V České republice proběhly 16. 11. 2011 pod záštitou Českého občanského sdružení proti CHOPN hlavní akce v Mělníku, Praze a Ústí nad Labem. Mezi účastníky akce bylo provedeno dotazníkové šetření o jejich povědomí o CHOPN. Dotazník zodpovědělo 495 účastníků (z toho 62 % žen), téměř polovina byla ve věkové kategorii 60–79 let. Bylo mezi nimi 30 % kuřáků a 23 % bývalých kuřáků. Ukazuje se, že znalosti o CHOPN jsou u obyvatelstva České republiky, respektive u příchozích, stále nedostatečné. Pouze 32 % účastníků uvedlo, že někdy slyšelo termín CHOPN. Přitom necelá pětina dotázaných má ve svém okolí někoho, kdo má CHOPN. Zhruba 80 % všech respondentů uvedlo, že kouření je hlavní příčinou CHOPN a že zamezení kouření je nejdůležitějším preventivním opatřením. I mezi kuřáky se 80 % domnívá, že kouření je příčinou CHOPN, ale jen polovina kuřáků uvádí, že prevencí je nekouřit. Asi pětina účastníků mezi příčiny CHOPN zařadila i další možnosti jako alergii, dědičnost a expozici azbestu. V souvislosti s léčbou již vzniklé CHOPN většina respondentů uváděla nutnost zanechat kouření, ale plicní rehabilitaci považuje za potřebnou jen 39 % z nich a inhalaci léků dokonce 29 %. Pouze 12 % uvedlo tyto tři podmínky současně. Naopak 8 % zahrnulo mezi potřebná opatření očkování. Znalosti o tom, kterým vyšetřením se nejlépe rozpozná CHOPN a jaký typ potíží budí podezření na CHOPN, byly lepší, i když několikaměsíční kašel s vykašláváním považuje za varující pouze 34 % účastníků. Výsledky ankety jednoznačně ukazují, že další osvěta ohledně CHOPN je velmi potřebná.
Epidemiologie a rizikové faktory plicní aspergilózy u pacientů s chronickou obstrukční plicní nemocí
I. Matoušková
Ústav preventivního lékařství LF UP, Olomouc
Incidence invazivní plicní aspergilózy se v posledních dvou dekádách zvyšuje. Souvisí to nejen se zvětšujícím se počtem pacientů imunosuprimovaných, pacientů s neutropenií, ale také pacientů s chronickou obstrukční plicní nemocí. V České republice umírá na toto onemocnění asi 2000 lidí ročně. Za jeden z rizikových faktorů, který souvisí s možným vznikem invazivní plicní aspergilózy u pacientů s CHOPN, je léčba steroidy. Současně je nutné připomenout i zhoršující se kvalitu životního prostředí a zvyšující se výskyt spór Aspergilla spp. v ovzduší.
Aspergilózy na Klinice TRN FN Plzeň od roku 2009 do současnosti
K. Kundrátová
Klinika TRN FN, Plzeň
Aspergilózy jsou v současnosti nejčastějšími plicními mykózami a jejich výskyt stoupá s narůstajícím počtem nemocných léčených imunosupresivy. Aspergily jsou ubikvitární saprofytické mikroorganismy běžně se vyskytující v zevním prostředí, mají schopnost penetrace různými tkáněmi včetně angioinvaze. Závažnost infekcí je závislá na imunitní odolnosti organismu. Aspergily jsou také častými původci nozokomiálních nákaz. Existuje několik forem:
- aspergilom – kolonizace preexistující plicní dutiny nebo bronchiektázie,
- invazivní aspergilóza – nejzávažnější forma, akutní invazivní či chronická semiinvazivní,
- alergická bronchopulmonální aspergilóza, exogenní alergická alveolitida – alergické onemocnění.
V naší práci se zabýváme souborem šesti žen a jedenácti mužů vyšetřovaných na naší klinice pro diagnózu plicní aspergilózy. Polovina nemocných byla starší 60 let. Nejčastějšími komorbiditami byly CHOPN, nádorové onemocnění, onkologická léčba, postTBC změny. Na vstupním CT plic a mediastina převažovaly popisy cystických útvarů, bronchiektázií, infiltrátů s kavernou. Dále byly popsány změny imponující jako tumor, miliární rozsev, bronchopneumonie, intersticiální plicní proces, coin lesions – zmíněné nálezy dokládají, jak široká je diferenciální diagnostika plicní aspergilózy.
Z mikrobiologických vyšetření jsme nejvíce využívali mykologickou kultivaci sputa a vyšetření aspergilového antigenu z bronchiálního výplachu (7 z 11 pozitivní), méně pak byl vyšetřen aspergilový antigen ve sputu (4 ze 4 pozitivní) a séru (3 ze 6 pozitivní). U osmi nemocných byly vyšetřeny celkové IgE, u devíti nemocných i specif. IgE-Aspergilus fum., u dvou nemocných byly zjištěny vysoké hodnoty obou parametrů, svědčící pro ABPA. Z jedenácti pacientů, kteří byli indikováni k chirurgickému řešení, byla diagnóza plicní aspergilózy histologicky potvrzena u osmi nemocných. U tří nemocných ze všech sledovaných pacientů se žádná forma plicní aspergilózy nepotvrdila. Rozličný CT obraz, nespecifické symptomy, nesnadná diagnostika a narůstající počet imunokompromitovaných pacientů – to jsou důvody, proč na plicní aspergilózy musíme myslet čím dál tím častěji.
Nový pohled na CHOPN: doporučení GOLD 2011
Jaromír Zatloukal
Klinika plicních nemocí a TBC FN a LF UP, Olomouc
V současné době dochází k určité změně vnímání CHOPN. Při něm přestává být kladen hlavní důraz pouze na tíži bronchiální obstrukce, ale více se zohledňují také ostatní klinické projevy CHOPN, které jsou charakterizovány různými fenotypy nemoci. Tuto změnu odráží také poslední doporučení GOLD z prosince roku 2011. Nový pohled na CHOPN je komplexnější a společně s novými léky umožňuje cílenější a efektivnější vedení léčby pacientů s CHOPN.
První pomoc u akutních alergických reakcí a kardiopulmonalní resuscitace 2010
Pavel Macháček
Alergologie a klinická imunologie Nový Jičín, Záchranná služba MS kraje Nový Jičín
Jak je všeobecně známo, alergologové a imunologové jsou dnes vystaveni vyššímu riziku anafylaktické reakce u svých pacientů a s tím spojeného rizika kardiopulmonálního selhání s nutností poskytnout neodkladnou přednemocniční první pomoc lékařem, včetně zajištění dýchacích cest, vstupu do cévního řečiště a aplikaci život zachraňujících farmak a kardiopulmonální resuscitace. Bohužel praktické znalosti lékařů i v naší specializaci jsou v tomto ohledu nedostatečné.
Přednáška se týká základních postupů při akutní péči včetně těžké anafylaxe, dechové a oběhové zástavě a vyzdvihuje základní změny vyplývající ze závazných doporučení (guidelines 2010) k provádění neodkladné resuscitace vydané na podzim 2010 Evropskou radou pro resuscitaci, která jsou platná v České i Slovenské republice. Mezi stavy, které mohou akutně ohrozit pacienta na životě, patří akutní astma, obstrukce dýchacích cest cizím tělesem, akutní laryngospazmus, akutní epiglotis, těžká anafylaktická reakce, akutní zástava dechu a oběhu. Ve sdělení jsou vyjmenovány základní postupy nutné k zajištění pacienta včetně zajištění vstupu do cévního řečiště a zajištění dýchacích cest až do jeho předání specializovanému týmu. Jsou vyjmenovány nutné léky a prostředky k léčbě. Mezi nejdůležitější změny v kardiopulmonální resuscitaci patří dnes priorita srdeční masáže u dospělých nepřerušovanými kompresemi hrudníku v úvodu, priorita defibrilace pokud je k dispozici defibrilátor, ústup od podání atropinu u srdeční zástavy a ústup od tracheálního podávání léků včetně adrenalinu – epinefrinu. Je kladen důraz na dostatečné stlačení hrudníku při masáži u dospělých 5 cm. Resuscitace u dětí má začínat pěti vdechy na úvod, a pokud nelze zajistit venózní linku, je třeba počítat s intraosealním vstupem do cévního řečiště. Podávání čistého kyslíku u novorozenců a kojenců snižuje prognózu kvalitního přežití a nadále se nedoporučuje, poměr masáže a stlačení zůstává v této skupině 3 : 1. Na závěr upozornění kdy nezahájit resuscitaci, kdy ukončit resuscitaci a jsou vyjmenovány nejčastější chyby v resuscitaci.
Neinvazivní ventilace u pacienta s chopn terminálního stadia
Hana Rosolová, Klára Kundrátová
TRN FN, Plzeň
Kazuistika se zabývá problematikou overlap syndromu a jeho léčby. Prezentuje 68letého nemocného, který byl poprvé odeslán k vyšetření do spánkové laboratoře jako pacient s CHOPN IV. stadia již v roce 2003 pro suspektní poruchu dýchání ve spánku. Již po první monitoraci byl diagnostikován hypoventilační syndrom, doporučeno ORL vyšetření, poté zavedení na léčbu trvalým přetlakem. Nemocný se však nedostavil. Kontrolní noční monitorace byla provedena v roce 2006, kdy se potvrdila diagnóza těžkého hypoventilačního syndromu, zahájena léčba NIV-BiPAP s postupným upravováním ventilačních parametrů pro častou intoleranci nastavených tlaků. V roce 2007 se nemocný dostavil ke kontrolní noční monitoraci a vzhledem k neuspokojivým hodnotám krevních plynů mu byla doporučena hospitalizace ke zvážení dlouhodobé domácí oxygenoterapie. Na základě kyslíkového testu a 6-MWT byl indikován kapalný kyslík o průtoku 3 l/min. Poté byl nemocný v rámci dispenzarizace dvakrát vyzván ke kontrolní noční monitoraci, k níž se nedostavil. V roce 2009 se rozhodl ukončit léčbu trvalým přetlakem a přístroj vrátil. Důvodem bylo nedostatečné subjektivní zlepšení, současně zjištěna nízká compliance. V březnu 2011 se nemocný dostavil pro zhoršení celkového stavu, o neinvazivní ventilaci by t.č. měl zájem. Za hospitalizace bylo zahájeno zavedení na léčbu přístrojem BiPAP S/T s objemovou podporou, parametry byly titrovány během několika nocí s aktuálním průtokem kyslíku. Při kontrolní noční monitoraci zjištěn optimální efekt zavedené léčby a výborná compliance. Žádost o schválení přístroje byla v dubnu odeslána na zdravotní pojišťovnu, kde se dosud vyřizuje. Spánková laboratoř byla rodinou informována, že nemocný v květnu 2011 zemřel.
Touto kazuistikou bych chtěla doložit význam neinvazivní ventilace u pacientů s terminální CHOPN a respirační insuficiencí II. typu. Časná léčba, správná volba přístroje a nastavení ventilačních parametrů u spolupracujícího pacienta může významně prodloužit život a zlepšit jeho kvalitu. Otázkou je, zda-li čas takto získaný navíc je dostatečný pro administrativní proces zdravotní pojišťovny.
Subjektivní dechové obtíže – z důvodu muskuloskeletální dysfunkce? – kazuistika
Kateřina Neumannová, Radmil Dvořák, Jakub Zatloukal
Katedra fyzioterapie, Fakulta tělesné kultury UP, Olomouc
Dechové obtíže nebo dušnost se u nemocných mohou vyskytovat z různých příčin. Mezi nejčastější důvody dušnosti patří onemocnění dýchacího nebo kardiovaskulárního systému. Dechové obtíže ale mohou být také přítomny u neurologických onemocnění, u obézních jedinců, u nemocných se sníženou kondicí a u nemocných, u kterých se vyskytují poruchy v pohybovém systému. Dechové obtíže na podkladě muskuloskeletální dysfunkce mohou být způsobeny nedostatečnou pohyblivostí hrudního koše (např. kloubní blokády, restrikce měkkých tkání), na podkladě oslabení síly dýchacích svalů, při porušeném timingu svalů během dýchání (např. paradoxní dýchání) nebo při výskytu reflexních změn ve svalech, které způsobují bolest při dýchání. Dechové obtíže často vznikají na podkladě kombinace různých poruch dýchání a je vždy důležité provést podrobná vyšetření, která povedou k jejich přesné diagnostice.
Pacientka (studentka, 27 let, BMI 20,2) byla odeslána k rehabilitační léčbě pro subjektivní dechové obtíže, které se vyskytovaly při zátěži i v klidu. Subjektivně je popisovala jako pocit nedostatku vzduchu během nádechu v klidu (např. před spaním, v noci si musela i sednout) a nedostatečného nádechu během zátěže. Dechové obtíže se intermitentně objevovaly v posledním roce při zátěži a během posledních 2 měsíců se vyskytovaly i v klidu. Pacientka byla vyšetřena na alergologické ambulanci, kde byla zjištěna pozitivní alergická reakce na psí antigeny (pes ale není součástí domácnosti pacientky), ostatní testy na alergie byly negativní. Byla provedena spirometrie, kde bylo zjištěno snížení VC (59 % NH) a PEF (62 % NH), Tiffenauův index FEV/FVC byl v normě (109 % NH). Bronchodilatační 1 test byl negativní. Klidová saturace hemoglobinu kyslíkem byla v normě (97 %). Kardiologické vyšetření neprokázalo žádnou patologii, RTG srdce a plic bez známek patologie, základní laboratoř bez známek zánětu, krevní obraz v normě. Z osobní anamnézy pacientka v 5 letech podstoupila operaci krční a horní poloviny hrudní páteře s pevným spojením pomocí štěpů pro kongenitální poruchu.
Při vstupním kineziologickém vyšetření bylo zjištěno nadměrné zapojení pomocných dýchacích svalů do dechového stereotypu již během klidového dýchání (zejména mm. scaleni). Během maximálního nádechu převládala spíše elevace hrudníku než jeho rozvíjení ve spojení s elevací pletenců ramenních. Rozvíjení hrudníku bylo snížené ve všech měřených úrovních (tab. 1). V oblasti hrudního koše se vyskytovaly svalové dysbalance charakteru horního zkříženého syndromu a bylo zjištěno snížení síly dýchacích svalů (zejména výdechových) (tab. 1).
Tab. 1. Hodnoty rozvíjení hrudníku a síly dýchacích svalů 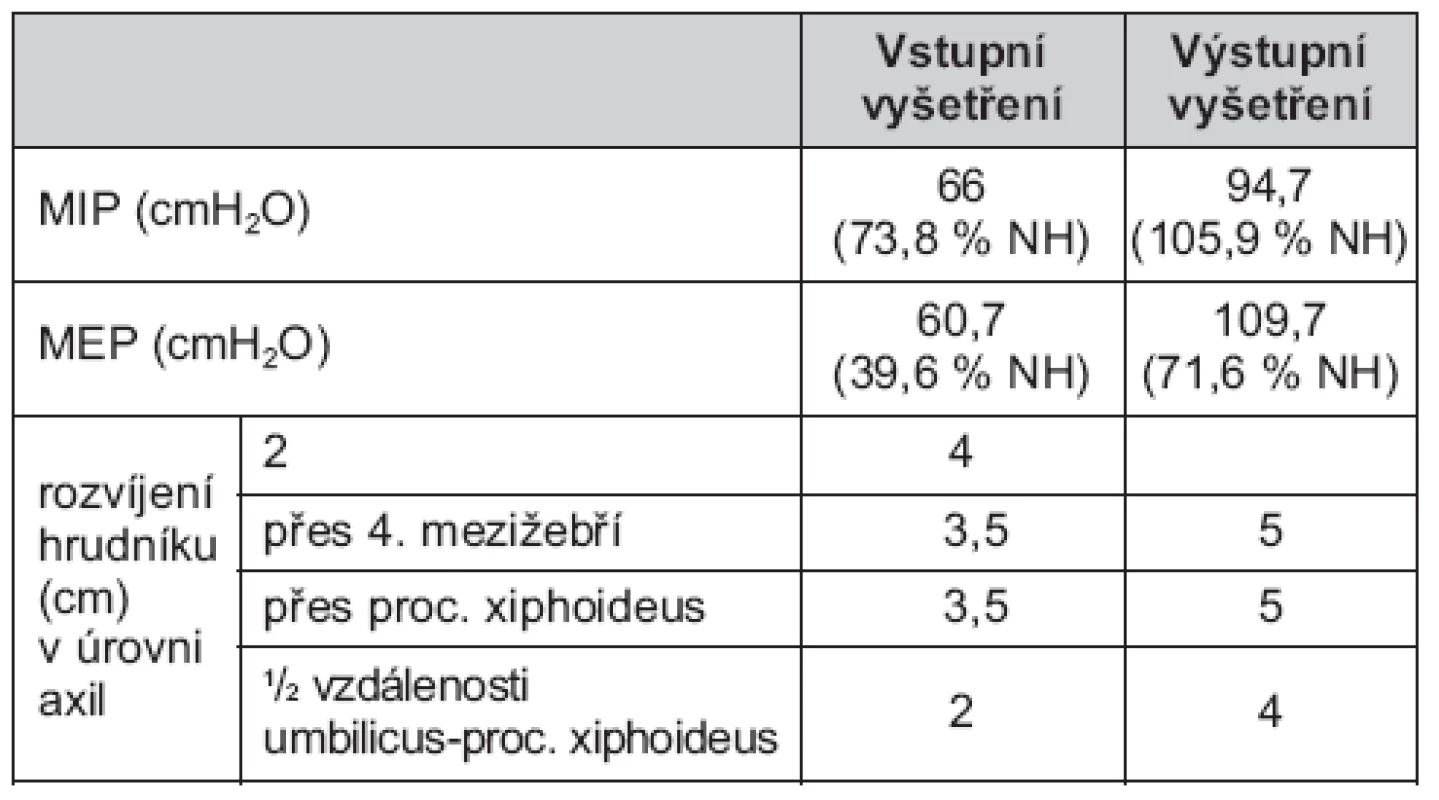
NH – náležitá hodnota Rehabilitační léčba probíhala ambulantně (celkem 7krát individuální léčebná tělesná výchova a měkké a mobilizační techniky). Terapie byla zaměřená zejména na reedukaci dechového stereotypu a posilování výdechových svalů pomocí threshold PEP. V jejím průběhu došlo k vymizení subjektivního vnímání dušnosti, nejprve v klidu, poté i při zátěži. Zvýšilo se rozvíjení hrudníku a síla dýchacích svalů (tab. 1). I přesto po absolvování rehabilitační léčby zůstaly sníženy parametry plicních funkcí – VC (65 % NH) a PEF (60 % NH). Otázkou zůstává, zda toto snížení přetrvalo z důvodu rigidity horní hrudní páteře či jiné příčiny. Pacientce bylo proto doporučeno kontrolní vyšetření u odesílajícího lékaře.
Z uvedené kazuistiky je zřejmé, že funkční nadstavba v pohybovém systému může mít vliv na vznik subjektivních dechových obtíží, a tím může imitovat onemocnění dýchacího systému. U takovéto poruchy je proto vhodné indikovat rehabilitační léčbu, která může tuto funkční nadstavbu minimalizovat, či zcela eliminovat.
Podpořeno grantem Univerzity Palackého FTK 2011 010.
Přítomnost a budoucnost lázeňské léčby v Luhačovicích
E. Šabová, J. Hnátek
Lázně Luhačovice a.s.
S výjimkou roku 2009 dochází za posledních 10 let v lázních Luhačovice a.s. k trvalému poklesu odléčených zdravotních pojištěnců včetně dětí. Stejný trend pozorujeme i u cizinců, naopak u tuzemských samoplátců zaznamenáváme trvalý nárůst, který však nestačí kompenzovat výše uvedené ztráty. U dětské klientely navíc pozorujeme trend snižování počtu dětí léčených bez doprovodu rodičů, zatím co počty dětí s doprovodem prakticky stagnují. Nemoci dýchacího ústrojí tvoří stále největší objem odléčených pacientů, na druhém místě to jsou nemoci z poruch výměny látkové (diabetes) a na třetí místo se za posledních 10 let dostaly nemoci onkologické, které vystřídaly nemoci trávícího ústrojí. Nepříznivé je, že nemoci dýchacích cest zaznamenávají trvalý pokles v počtu odléčených přesto, že existuje dostatečně velký potenciál v počtu dispenzarizovaných pro CHOPN a asthma bronchiale včetně každoročně nově zjištěných pacientů. Lázeňská léčba v Luhačovicích je mimo jiné založena na kvalitním přírodním zdroji, kterým jsou hydrouhličitano-chlorido-sodné jodové minerální vody využívané k inhalacím, koupelím a pitným kůrám. Nejznámější z nich je Vincentka, která se používá snad ve všech inhalatoriích České republiky. Přínosem lázeňské léčby dýchacích cest je zmírnění dechových potíží, a tím snížení medikamentózní terapie, především rychle působících bronchodilatancií, snížení počtu akutních exacerbací během následujícího roku, a tím snížení počtu hospitalizací a PN. Lázeňská léčba umožňuje individuální přístup k pacientovi, dostává se mu komplexní péče včetně rehabilitace a nácviku správného dýchání, edukace správné inhalační techniky atd. Pozitivní účinky této léčby nám potvrdily i opakovaná vyhodnocení renomovaných dotazníků kvality života. Při předpokládaném uplatnění nového indikačního seznamu (ztížení možnosti opakování lázeňské léčby, zhoršení možnosti prodlužování, zkrácení vlastní délky léčby atd.) lze očekávat další snížení počtu klientů léčících se v lázních pro nemoci dýchacích cest, i když i v tomto případě při dobré vůli předpisujících i navrhujících lékařů lze najít cestu, jak svým pacientům lázeňskou léčbu umožnit.
Současný stav přípravy doporučeného postupu pro komplexní pulmonální rehabilitaci (nejen pro pacienty s CHOPN)
V. Koblížek a K. Neumannová, J. Zatloukal
Plicní klinika LF UK, Hradec Králové
Fakulta tělesné kultury UP, OlomoucMnoho pneumologických onemocnění, zejména chronická obstrukční plicní nemoc (CHOPN), cystická fibróza a bronchiektázie představují jasnou indikací k specifickému typu rehabilitační péče nazývané stručně pulmonální rehabilitace. Tato léčebná modalita je v posledních letech se stále většími úspěchy využívána rovněž u pacientů s difuzním onemocněním plicního intersticia a také u dalších chorob dotýkajících se respiračního systému: například u stavů po operačních výkonech na hrudníku nebo v horní části břicha, případně při postižení skeletu a svalů hrudníku (kyfoskolióza).
Pulmonální rehabilitace představuje moderní formu multidisciplinární nefarmakologické léčby. Zahrnuje zejména pravidelnou submaximální aerobní pohybovou aktivitu (kombinaci rotopedu, běhátka, chůze po rovině, chůze do schodů), doplňkové silové cvičení zaměřené na horní a dolní končetiny, případně svaly trupu nebo respirační svalstvo, individualizovanou respirační fyzioterapií, re-edukací inhalačních technik, nutriční, psychologickou a sociální podporu, nácvik běžných denních aktivit, pomoc při boji proti nikotinismu. To vše za podmínky dostatečně farmakologicky i nefarmakologicky intervenovaného základního onemocnění. Nejvíce důkazy podepřený efekt a také nejlépe propracovaný algoritmus nacházíme u pulmonální rehabilitace nemocných s CHOPN.
Dosavadní zkušenosti autorů této přednášky zahrnují několik stovek pacientů (například ve FN HK bylo do programu komplexní rehabilitací péče v posledních pěti letech době zahrnuto přibližně 300 nemocných). Kromě vlastních zkušeností jsou všichni tři čerstvými absolventy kurzu Pneumologické rehabilitační péče pořádané Evropské respirační společnosti (leden 2012). Z důvodu absence řádného národního doporučení se autoři rozhodli vytvořit návod pro ostatní ve formě stručného národního standardu pulmonální rehabilitace. Na jeho tvorbě se kromě výše uvedených budou podílet oponenti z řad zkušených pneumologů a fyzioterapeutů.
Na závěr sdělení budou prezentována reálná data týkající se způsobu, efektivity, rizik a komplikací pulmonální rehabilitace pořádané v rámci komplexní péče o nemocné s CHOPN ve FN HK.
Proč bronchoskopovat pacienty s obtížně léčitelným astmatem?
D. Kindlová, J. Skřičková, P. Turčáni, M. Tomíšková, A. Hrazdírová, I. Binková, Y. Staňková, Moulis M., Novotná B.
KNPT FN LF MU, Brno Bohunice
ÚPA FN LF MU, Brno-Bohunice
IGEK LF MU, Brno-BohuniceAstma je chronický zánět dýchacích cest, který se projevuje průduškovou hyperreaktivitou, jejímž důsledkem je bronchokonstrikce zhoršovaná edém bronchiální sliznice a zvýšenou sekrecí hlenu. Toto pacient může pociťovat jako epizody pískotů za hrudní kostí, dušnost, kašel (zejména suchý dráždivý), tíži na hrudníku a pocit sevřených průdušek. Vzniklá obstrukce je často reverzibilní, a to buď spontánně, nebo vlivem léčby. Nejtěžším stupněm astmatu je těžké perzistující astma, obtížně léčitelné astma (OLA) je jeho podskupinou. Prozatím nebyla stanovena obecně přijatelná definice obtížně léčitelného astmatu. Určitou definici stanovila Americká hrudní společnost (American Thoracic Socienty), od které se odvíjí česká verze upravená Národním centrem pro obtížně léčitelné astma (NCTA).
Zjednodušeně lze obtížně léčitelné astma definovat jako nemožnost dosažení kontroly onemocnění při dodržování opatření a řádné, minimálně šestiměsíční léčbě, jejíž součástí jsou vysoké dávky inhalačních kortikoidů (beclomethason více jak 2000 μg v celkové denní dávce, budesonid více jak 1600 μg v celkové denní dávce, fluticason více jak 1000 μg v celkové denní dávce) plus aditivní léčba dlouhodobě působícími beta-2-mimetiky, theophylliny a antileukotrieny. OLA se stává pro pacienta obtížné z důvodu své tíže, a to proto, že i přes maximální léčbu není dosaženo jeho kontroly, a/nebo je k jeho kontrole potřebné takové množství a dávkování léků, které způsobují pacientovi potíže svými nežádoucími účinky. Kvalita života těchto nemocných je omezovaná každodenními a každonočními obtížemi, těžkými opakujícími se exacerbacemi často s nutností hospitalizace, nemocní mají omezenou fyzickou aktivitu a jsou ohroženi předčasným úmrtím. Pacientům s diagnózou obtížně léčitelného astmatu věnujeme speciální péči v Centrech pro obtížně léčitelné astma, které jsou na mnoha místech v České republice. V těchto centrech se provádí diferenciální diagnostika a vede se léčba těch nejtěžší případů astmatu.
V klinické praxi se setkáváme i s pacienty, kteří jsou dlouhodobě vedeni a léčeni jako obtížně léčitelní astmatici, ale o obtížně léčitelné astma se nejedná. Tito nemocní mají pouze příznaky podobné jako OLA, ale jejich potíže způsobuje onemocnění s úplně jinou podstatou, což je důvodem, proč tito nemocní nereagují ani na maximální antiastmatickou léčbu. Mezi pacienty s falešnou diagnózou obtížně léčitelného astmatu často vídáme nemocné s chronickou obstrukční plicní nemocí, s gastroezofageálním reflexem, s postižením plicního intersticia, občas i pacienty s cizím tělesem v dýchacích cestách apod. Proto je pro OLA velmi důležitou podmínkou správně stanovená diagnóza astmatu dle kritérií Globální iniciativy pro astma (GINA) a současně i diagnostika a léčba onemocnění komplikujících průběh astmatu jako například rhinosinusitida, reflexní nemoc jícnu, syndrom obstrukční spánkové apnoe, tyreotoxikóza apod.
Soubor nemocných. od 1. ledna 2009 do 31. ledna 2012 jsme v Centru pro obtížně léčitelné astma na Klinice nemocí plicních a tuberkulózy Lékařské fakulty Masarykovy univerzity v Brně-Bohunicích indikovali v rámci diferenciální diagnostiky z důvodu nejisté diagnózy bronchiálního astmatu k bronchoskopickému vyšetření s endobronchiální biopsií 106 nemocných s cílem histologického ověření diagnózy astmatu. Jednalo se většinou o pacienty odeslané z jiných pracovišť s podezřením na obtížně léčitelné astma, a to buď z důvodu diferenciální diagnostiky u pacientů vedených jako asthma bronchiale nereagujících na nastavenou antiastmatickou medikaci nebo před zahájením biologické léčby omalizumameb.
Výsledky. Z výše uvedeného souboru jsme diagnózu bronchiálního astmatu histologicky potvrdili u 51,16 % nemocných. Na základě typu astmatického zánětu (eozinofilní, neutrofilní, paucigranulocytární) lze předvídat odpověď na daný typ antiastmatické léčby. V našem souboru 63,6 % nemocných odpovídalo eozinofilnímu typu zánětu, 31,8 % neutrofilnímu a 4,6 % paucigranulocytárnímu typu zánětu; 48,84 % nemocných z uvedeného souboru diagnózu astmatu vůbec nemělo, jednalo se o nemocné s chronickou obstrukční plicní nemocí, gastroezofageálním refluxem, IPF, dyskinezí trachey nebo s kombinací těchto onemocnění.
Závěr. Bronchoskopické vyšetření astmatiků není ve většině klinických případů nutné, lze jej nahradit jinými metodami. Vždy je však opodstatněné u pacientů s podezřením na obtížně léčitelné astma a mělo by být prováděno ve specializovaných centrech. Kromě histologického ověření diagnózy bronchiálního astmatu může vést bronchoskopické vyšetření „obtížně léčitelného astmatika“ i k překvapivým odhalením.
Bronchiální termoplastika – nový postup v léčbě těžkého perzistujícího astmatu
Jiří Votruba, Michal Šotola, Juraj Šimovič, Boris Šťastný
Centrum plicní endoskopie Nemocnice Na Homolce, Praha
U chronického astmatu nacházíme významnou remodelaci dýchacích cest se zesílením stěny průdušek, zvýšeným množstvím mukoidních žlázek, hypervaskularizaci a zejména hypertrofii hladkých svalů dýchacích cest.
Bez ohledu na původní spouštěč, kaskáda patofyziologických dějů u astmatu vyústí v kontrakci hladkých svalů dýchacích cest vedoucí k jejich zúžení a vzniku bronchiální obstrukce.
Astma klasifikujeme dle světové iniciativy pro astma (GINA) podle stupně bronchiální obstrukce, symptomů a náročnosti léčby nutné k jeho kontrole. Těžké perzistující astma je definováno každodenními příznaky astmatu včetně nočních, častými exacerbacemi a omezením fyzických aktivit, s FEV1 pod 80 % náležitých hodnot a/nebo variabilitou PEF větší než 30 %.
U značné části pacientů s těžkým perzistujícím astmatem lze za cenu kombinované farmakologické léčby dosáhnout minimalizace symptomů. Existuje však skupina nemocných s těžkým perzistujícím astmatem, kteří na maximální doporučovanou léčbu neodpovídají. Takoví pacienti pak mají obtížně léčitelné astma (OLA). U těchto pacientů dochází k výrazného zhoršování kvality života, vysoké nemocnosti i vysokým nákladům na farmakologickou léčbu a hospitalizace.
Prevalence astmatu v České republice se pohybuje kolem 8 % (cca 800 000), z nichž je v odborných ambulancích sledováno 350 000 až 400 000 pacientů. Nejen v České republice, ale i celosvětově je prevalence astmatu na vzestupu. Při odhadovaném počtu pacientů s diagnózou obtížně léčitelného astmatu podle diagnostických pravidel American Thoracic Society (ATS) by v České republice mohlo být mezi 20 000 až 30 000 těchto pacientů. V uvedeném počtu by celkové přímé roční náklady na léčbu tvořily 2,6 až 3,9 miliardy Kč. I pokud bychom užili mnohem střízlivější odhad České pneumologické společnosti a počet těchto pacientů by byl pouze v rozmezí 3000 až 4000 pacientů, pak v tomto počtu jsou přímé náklady na léčbu 392 až 523 milionů Kč ročně a celkové (přímé + nepřímé) náklady potom 991 milionů až 1,3 miliardy Kč ročně. Tito pacienti tvořící jen 6–8 % všech astmatiků tedy kladou vzhledem k tíži svého onemocnění vekou zátěž na ekonomiku zdravotního systému.
Je také vhodné mít na paměti nežádoucí účinky standardní léčby bronchiálního astmatu. Jsou to zejména nadledvinová suprese, snížená minerálová hustota kostní hmoty, katarakta, glaukom, orofaryngeální kandidózy, dysfonie, palpitace, třes, snadná tvorba kožních sufuzí.
Všechny tyto projevy pak vyžadují sekundární náklady na diagnostiku i na léčbu nehledě na skutečnost, že po vysazení léčby dochází prakticky bezvýhradně k návratu obtíží často v míře ohrožující zdraví či život nemocného.
V současnosti využíváme v Nemocnici Na Homolce Alair systém pro bronchiální termoplastiku. Systém Alair využívá radiofrekvenční energie k tomu, abychom mohli na stěnu bronchu aplikovat kontrolované teplo. Toto řízené ohřátí průdušky vede ke snížení množství hladké svaloviny v dýchacích cestách, a tím i snížené schopnosti průdušek se stahovat a působit astmatické obtíže.
Cílová oblast termoplastického systému je od lobárních bronchů do bronchů s průměrem kolem 3 mm (kolem 6 generace dle Weibela). Průdušky mezi 2 a 6 generací dle Weibela reprezentují asi 80 % celkové průduškové rezistence.
Dá se tedy předpokládat, že bronchiální termoplastikou budeme schopni ovlivnit asi 80 % systému způsobujícího bronchiální obstrukci. Metoda má tedy jako dosud jediná nefarmakologická modalita výrazný potenciál trvalého zlepšení symptomů a plicních funkcí.
V našem sdělení budeme kromě zahraničních dat prezentovat dokumentaci prvního pacienta ošetřeného v České republice termoplastikou.
Histopatologická diagnostika nemocí dýchacích cest a plic z malých vzorků získaných endobronchiální a transbronchiální biopsií a punkcí pod kontrolou EBUS
M. Vašáková, Š. Lefnerová, L. Stehlík, R. Matěj
Pneumologická klinika 1. LF UK a Oddělení patologie a molekulární medicíny, Thomayerova nemocnice, Praha
Bronchoskopie jako endoskopická metoda byla zprvu vyvinuta a rozvíjena pro diagnostiku a léčbu endobronchiálně se propagujících lézí, a to hlavně nádorů a cizích těles a jejich komplikací. Nové metody bronchoskopické diagnostiky – bronchiální a transbronchiální biopsie a EBUS, však dokáží přispět i k diagnostice bronchiálních procesů bez známek viditelných lézí v bronchiálním stromu (bronchiálního astmatu, bronchitidy, CHOPN), k diagnostice nemocí plicního intersticia (difuzní nádorové postižení, sarkoidóza, exogenní alergická alveolitida) a k diagnostice tumorů a uzlinových procesů mediastina. Samozřejmě pak záleží i na dobrém zpracování těchto malých vzorků patologickým laborantem a dobré interpretaci zkušeným patologem.
Bronchiální a transbronchiální biopsie jsou metody, jejichž společným rysem je jejich indikace u procesů bez zjevné makroskopické patologie v oblasti dýchacích cest. Bronchiální biopsie je indikována k diagnostice mikroskopických patologických změn v oblasti velkých dýchacích cest, které mohou diferenciálně diagnosticky napomoci při diagnostice prosté bronchitidy, astmatu nebo chronické obstrukční plicní nemoci. Kromě diferenciální diagnostiky mohou ukazovat i na stupeň kompenzace nemoci léčbou. Transbronchiální biopsie je metoda k ozřejmení difuzních plicních procesů probíhajících i v peribronchiu, nebo převážně v peribronchiu. Na našem pracovišti provádíme průměrně průměrně 300 transbronchiálních biopsií ročně. Indikací jsou difuzní plicní procesy, nádory mimo dohled fibroskopu a onemocnění drobných dýchacích cest (dif. dg obtížně léčitelného astmatu, bronchitidy, CHOPN). Komplikace vyšetření se vyskytují minimálně, většinou ve smyslu parciálního pneumothoraxu, či krvácení, které je minimální a endoskopicky zvládnutelné. Co se týče výsledků, nejpřínosnější je transbronchiální biopsie v histologickém podpoření diagnózy sarkoidózy (%) lepidicky rostoucího adenokarcinomu (dříve bronchioalveolárního karcinomu). Uplatňuje se i v diagnostice ložiskových nádorů mimo dohled fibroskopu, kdy je výtěžnost na našem pracovišti i bez kontroly skiaskopu 45 %. Celkový přínos pro diagnózu je u 30 % transbronchiálně bioptovaných pacientů. To znamená, že 1/3 těchto pacientů je ušetřena diagnostické operace. Bronchiální biopsie provádíme průměrně u 50 % pacientů ročně. Histopatologicky je biopsie technicky špatně hodnotitelná v 10 % pacientů, v ostatních případech jsme pozorovali u pacientů s klinickou diagnózou astmatu bez léčby většinou ztluštělou BM a přítomnost eozinofilů, u pacientů s diagnózou astmatu na dlouhodobé léčbě inhalačními steroidy přetrvávalo většinou ztluštění bazální membrány, ale infiltrát byl buď nevýznamný, nebo lymfoplazmocelulární. U pacientů s kašlem, bez známek astmatu byla přítomna povětšinou infiltrace sliznice bez ztluštění bazální membrány. U pacientů s CHOPN lze kromě zmnožení pohárkových buněk pozorovat někdy emfyzém a zánětlivé změny intersticia a plicních sklípků spojené s kouřením (SRIF, makrofágy s antrakotickým pigmentem). Endobronchiální ultrasonografie (EBUS) má již zcela pevné a nezastupitelné místo v diagnostice a stagingu nádorů plic a mediastina a uzlinových syndromů mezihrudí.
Na našem pracovišti již druhým rokem rutinně odebíráme pod kontrolu EBUS i vzorky na histopatologické vyšetření za účelem zlepšit mikromorfologickou diagnostiku nádorových i nenádorových procesů postihujících převážně, či mimo jiné, i mediastinum. Průměrně ročně provádíme 100 EBUS vyšetření. Histopatologická diagnostika vzorků získaných EBUS je přínosná hlavně u nádorových procesů plic a mimoplicních nádorů postihujících mediastinum (histologická diagnóza z punkce uzliny včetně imunohistochemie u 53 % pacientů), v případě podezření na sarkoidózu histopatologická diagnostika vzorků punktátů uzlin (granulomy zachyceny histologicky v punktátu uzlin u 20 % pacientů), vhodně doplňuje nálezy z TBB plicních biopsií, bronchiálních excizí a bronchoalveolárních laváží, a činí tak histopatologické podpoření diagnózy sarkoidózy během jednoho bronchoskopického výkonu pravděpodobnějším.
Závěrem lze říci, že bronchiální i transbronchiální a punkce uzlin pod kontrolou EBUS umožňují získávat vzorky tkáně, které jsou histopatologicky vyšetřitelné. Nezbytná je zkušenost a zručnost vyšetřujícího bronchoskopisty a patolog vyškolený pro hodnocení minimálních vzorků plicní tkáně. Pacienty tak až v polovině případů ušetříme diagnostických operací a krátíme dobu do diagnózy a zmenšíme náklady na stanovení diagnózy.
Principy diagnostiky syndromu plicní hypertenze
Pavel Jansa
Centrum pro plicní hypertenzi, II. interní klinika 1. LF UK a VFN, Praha
Syndrom plicní hypertenze se klinicky manifestuje pozdě a nespecificky (především dušností a únavností). Při úvahách o plicní hypertenzi u takto symptomatických nemocných je nutné nejdříve plicní hypertenzi prokázat nebo vyloučit (echokardiograficky). V případě průkazu plicní hypertenze na echokardiografii je nutné nejdříve vyloučit její nejčastější příčiny: srdeční onemocnění při echokardiografii, plicní onemocnění spirometricky, lépe při celotělové pletyzmografii. Pokud není plicní hypertenze vysvětlitelná srdečním nebo plicním onemocněním, měli by být nemocní směřováni do specializovaných center. Před odesláním nemocného je vhodné doplnit ventilačně-perfuzní scintigrafii plic k vyloučení nebo průkazu stavu po plicní embolii.
Diagnostický algoritmus při podezření na plicní hypertenzi:
- při chronické dušnosti nebo únavnosti myslet na plicní hypertenzi,
- při podezření na plicní hypertenzi odeslat nemocného na ECHO (nejlépe na pracoviště zahrnuté do sítě echokardiografických laboratoří, které se podílejí na diagnostice plicní hypertenze – seznam je uveden níže nebo je dostupný na www.cteph.cz, www.infopah.cz),
- při průkazu plicní hypertenze na ECHO, která není vysvětlitelná srdečním onemocněním, vyšetřit plicní funkce,
- při nepřítomnosti těžké ventilační poruchy, zejména je-li na ECHO vyšetření odhadovaný systolický tlak v plicnici nad 50 mm Hg a/nebo je-li přítomna dilatace pravostranných srdečních oddílů, má být případ konzultován se specializovaným centrem pro plicní hypertenzi.
Možnosti léčby syndromu plicní hypertenze
David Ambrož
Centrum pro plicní hypertenzi, II. interní klinika 1. LF UK a VFN, Praha
Plicní hypertenze může komplikovat řadu chorob, a tak může být způsobena množstvím mechanismů. V posledních letech je zvýšený zájem o problematiku plicní hypertenze dán především terapeutickými možnostmi plicní arteriální hypertenze (PAH) a chronické tromboembolické plicní hypertenze (CTEPH). Aktuální klinická klasifikace rozeznává šest skupin plicní hypertenze:
- PAH,
- plicní hypertenzi při postižení venul a/nebo plicních kapilár,
- plicní hypertenzi při onemocnění levého srdce,
- plicní hypertenzi při respiračních onemocněních,
- CTEPH a plicní hypertenzi z neznámých příčin nebo multifaktoriálního původu.
Léčebné možnosti u PAH zahrnují režimová opatření, podpůrnou léčbu (chronická antikoagulace, diuretická léčba, oxygenoterapie, rehabilitace). Vazodilatační léčba blokátory kalciových kanálů je indikována u pacientů s pozitivním testem akutní vazodilatace, pokud při terapii zůstávají ve funkčním stadiu NYHA I nebo II. V ostatních případech je indikována tzv. specifická farmakoterapie (antagonisté receptorů pro endotelin, inhibitory fosfodiesterázy 5, prostanoidy). V případě nedostatečné terapeutické odpovědi je indikována kombinační specifická léčba.
Indikací balónkové atriální septostomie u PAH je především most k transplantaci. Transplantace plic zůstává nadále indikována u přísně selektované skupiny pacientů s PAH.
Základní podmínkou léčby PAH je její centralizace do expertních center s bohatou zkušeností s komplexní terapií těchto pacientů. Otázka indikace specifické vazodilatační léčby u nemocných s plicní hypertenzí u srdečních onemocnění zůstává nadále otevřena pro naprostý nedostatek relevantních dat.
Podobně není nadále dostatek dokladů o účinnosti specifické vazodilatační léčby u pacientů s plicní hypertenzí u respiračních onemocnění. Výskyt již lehké plicní hypertenze je u těchto nemocných významným negativním prediktorem prognózy. Výskyt těžší plicní hypertenze není pro samotná respirační onemocnění typický. Právě pacienti s plicním onemocněním, méně významným funkčním postižením (celková plicní kapacita nad 60–70 %) a těžší plicní hypertenzí (střední tlak v plicnici nad 35–40 mm Hg), pokud je u nich vyloučena jiná příčina plicní hypertenze (např. CTEPH), by mohli být v budoucnu kandidáty specifické léčby.
U CTEPH zůstává nadále ne zcela spolehlivě zodpovězena otázka epidemiologie. Léčbou volby je chirurgická endarterektomie plicnice. Konzervativní léčba (chronická antikoagulace, specifická vazodilatační léčba) není alternativou operace. Chirurgická léčba má být vedena pouze v centrech s dostatečnou zkušeností, kde časná mortalita nepřesahuje 10 %. Vývoj v oblasti chronické plicní hypertenze směřuje nepochybně k časnější a preciznější diagnostice, ke studiu funkce a dysfunkce pravé komory, která je rozhodující pro osud nemocných a bude jistě cílem terapeutických snah, a k možnosti ovlivnění dalších signálních cest.
Znečištěné ovzduší, dýchací cesty a imunita
Petr Čáp
Centrum AKI, Nemocnice Na Homolce, Praha
Znečištěné ovzduší má výrazný dopad na dýchací cesty. Toto téma nenáleží jen oboru hygieny, ale stále více mezioborově zasahuje i do práce alergologů a plicních specialistů. Na půdě ERS (Evropská respirační společnost) a EAACI (Evropská akademie alergologie a klinické imunologie) se touto problematikou soustavně zabývá společná pracovní skupina. Autor zmiňuje vybrané souvislosti a podává přehled o této aerobiologické tematice z pohledu alergologa a klinického imunologa. Analyzuje nejen dopad na sliznici dýchacích cest a funkce plic, ale uvádí i důsledky imunogenní a zmiňuje možnosti lékařské intervence.
Léčba astmatu u vrcholových sportovců – problematika dopingu
Viktor Kašák
LERYMED spol. s r.o., Praha
Hlavním cílem léčby astmatu je dosažení a udržení kontroly nad astmatem. Astma pod kontrolou znamená, že pacient nemá téměř žádné obtíže a není ve svých činnostech nijak astmatem limitován, což se vztahuje i na pohybové, resp. sportovní aktivity. V komplexní léčbě (farmakologické i nefarmakologické) astmatu musí být bráno i toto hledisko v potaz. Výskyt astmatu se primárně nevyhýbá žádné věkové ani žádné zájmové skupině včetně osob, pro které je sport způsobem života, hlavním koníčkem, a pro některé jedince i zaměstnáním, neboť velká část vrcholových sportovců se sportem po určitou část svého života živí. Vrcholový sport byl a je spojen se snahou dosahovat stále lepších a lepších výkonů, ač je motivace různá, tato snaha mnohdy jde až za fyziologické hranice lidského organismu. I proto se zvláště vrcholový sport potýká s problematikou dopingu, tj. užívání látek a metod, které přinášejí danému jedinci v daném sportovním odvětví určitý profit. Nad čistotou sportu z hlediska dopingu bdí Světová antidopingová agentura (WADA), jejíž sesterskou, českou národní organizací, je Antidopingový výbor české republiky ADV ČR (www.antidoping.cz). Směrnice pro kontrolu a postih dopingu ve sportu je přijata a prováděna v souladu s odpovědností, která vyplývá pro Národní Antidopingové organizace ze Světového antidopingového Kodexu, a je jedním z prostředků na podporu boje proti dopingu v České republice. Světový antidopingový Kodex byl přijat jako součást Mezinárodní úmluvy proti dopingu ve sportu (vyhlášená pod č. 46/2008 Sb.m.s.) a je základním a univerzálním dokumentem, z něhož vychází světový antidopingový program. Primární snahou lékařů astmatologů, kteří se starají i o vrcholové sportovce s astmatem, je umožnit svým pacientům sportovat na vrcholové úrovni a v oblasti farmakoterapie padávat takové látky, které nejsou na seznamu látek zakázaných, tj., nejsou považovány za doping, nebo medicínsky podpořit sportovce v udělení terapeutické výjimky – TV (TUE – therapeutic use exemption). Tento proces má svá jasná pravidla, resp. standardy (standard je platný od 1. ledna 2005), avšak seznam zakázaných látek se rok od roku mění. Od 1. ledna 2012 jsou zakázány všechny látky typu beta-2-agonistů včetně jejich D - a L-izomerů, ale je povoleno inhalační užívání léků obsahujících salbutamol, salmeterol a formoterol v terapeutických dávkách. Salmeterol a formoterol je možné používat i ve fixních kombinacích s inhalačními kortikosteroidy. Pro salbutamol je za terapeutickou dávku povoleno maximálně 1600 mcg za 24 hodin (1 dávka salbutamolu obsahuje 100 mcg), pro formoterol, který nemohl být předchozí 2 roky užíván, je to dávka maximálně 36 mcg za 24 hodin (jedna dávka formoterolu obsahuje 6 nebo 12 mcg). Močové limity platí pro salbutamol a formoterol (koncentrace pro salbutamol vyšší než 1000 ng/ml a přítomnost formoterolu v moči v koncentraci vyšší než 30 ng/ml je považována za pozitivní dopingový nález), pokračují výzkumy na stanovení prahové hodnoty pro ostatní beta-2-agonisty. Diagnóza astmatu musí být objektivizována, tj., je vyžadován spirometrický průkaz reverzibilní obstrukce (bronchodilatační test) nebo bronchiální hyperreaktivity (BHR). Při průkazu BHR je akceptována volní eukapnická hyperpnoe, zátěžový test v laboratoři či v terénu, inhalace hypertonického aerosolu (4,5% solný roztok nebo manitol) nebo metacholinový test. Pro samotné sportovce, kteří mají povolenou TV, to znamená automatické zapojení do registru testování ADV České republiky nebo jiných monitorujících agentur, tj. zapojení do systému ADAM (Anti-Doping Administration and Management Systém), a pro mnohé z nich i periodické čtvrtletní hlášení místa pobytu pro umožnění mimosoutěžních antidopingových kontrol. Úspěšní vrcholoví sportovci, kteří mají své astma pod kontrolou a kteří se ke svému onemocnění otevřeně hlásí, se stávají pozitivním příkladem pro astmatickou populaci a jejich rodiny.
Literatura
- GINA Workshop Report – Updated 2011. Dostupné na: www. ginasthma.org
- Český antidopingový výbor, 2012. Dostupné na: www.anti doping.cz
Astma milující babičky – nikdy není pozdě na alergologické vyšetření…
Milan Teřl
Plicní a alergologické středisko Mariánské Lázně, Klinika TRN FN a LF UK v Plzni
Kazuistika ilustruje význam alergologického vyšetření u každého astmatika – a to v každém věku. Dokazuje, že v klinické praxi se „vyplatí“ věnovat astmatikovi bližší pozornost především ve dvou situacích:
- Pokud před sebou máme „nového“ pacienta (ať již s čerstvě vzniklými potížemi, anebo jej odjinud přijímáme do své péče).
- Pokud se nám jeho léčba přestává dařit.
Dnes se v těchto souvislostech stalo moderním téma fenotypizace astmatu. V zásadě však nejde o nic nového – jedná se o snahu jakéhosi utřídění, resp. „bližšího pohledu“ na astmatiky, kterému ve výše uvedených situacích v různé podobě věnovala a věnuje zvýšenou pozornost většina lékařů. A pokud to neučiní, jako v daném případě autor kazuistiky, může to mít závažné následky. Kazuistika zároveň poukazuje na skutečnost, že základem alergologického vyšetření je důsledná anamnéza. Řada alergenních expozic může být skrytá, indirektní a v některých situacích se dokonce může uplatnit zkřížená alergie. Potíže tak může – na prvý pohled překvapivě – vyvolat alergen, se kterým se nemocný do té doby nikdy nesetkal. Konkrétní příběh babičky s těžkým astmatem, která si sebeobětováním z lásky ke svým vnoučatům málem přivodila smrt, bude předmětem sdělení.
Literatura
- Kašák V. Klinický význam konceptu tíže a kontroly astmatu. Farmakoterapie 2009; 5(1): 47–53.
- Sedlák V, Chlumský J, Matuška P, et al. Doporučený postup diagnostiky a léčby obtížně léčitelného astma bronchiale (www.pneumologie.cz).
- Teřl M. Diagnostický přístup k astmatu prizmatem eozinofilie a alergie. Stud Pneumol Phtiseol 2009; 69(4): 130–139.
- Teřl M. Pohled na astma prizmatem eozinofilie a alergie: návrh diagnostické klasifikace. Alergie 2009; 11(4): 247–255.
- Teřl M. Astma – nikdy není pozdě na alergologické vyšetření. Kazuistiky v alergologii, pneumologii a ORL 2010; 7(2): 20–22.
- Wenzel SE. Asthma: defining of the persistent adult phenotypes. Lancet 2006; 368(9537): 804–813.
Využití Testu kontroly astmatu v klinické praxi
1P. Popelková, 2E. Gurková
1Ústav ošetřovatelství a porodní asistence, Lékařská fakulta, Ostravská univerzita, Ostrava, TRN klinika, Fakultní nemocnice v Ostravě
2Ústav ošetrovateľstva, Univerzita Komenského v Bratislave, Jesseniova Lekárska fakulta, Martin, Slovenská republikaÚvod. Sledování úrovně kontroly astmatu je dlouhodobý a nepřetržitý proces. Jeho cílem je minimalizace nákladů na léčbu a maximalizace její účinnosti a bezpečnosti. Před změnou dosavadní léčby, její dávky, složení, nebo změnou nevyhovujícího inhalačního systému je nutné zkontrolovat správnost inhalační techniky. Samozřejmostí je pravidelné provádění spirometrie metodou křivky průtok/objem, monitorování eozinofilního zánětu stanovením koncentrace vydechovaného oxidu dusnatého, pátrání po komorbiditách a jejich důsledné léčbě, kontrola dodržování režimových opatření. Dosažení a udržení klinické kontroly astmatu je podle směrnic Global Initiative for Asthma (GINA, 2006) hlavním terapeutickým cílem managementu onemocnění. V této souvislosti Paulovič (3) uvádí, že kardinální otázkou v klinické praxi není stupeň závažnosti astmatu, ale stupeň kontroly onemocnění. Nástroje, které slouží k hodnocení symptomů a potřeby léčby, se využívají pro kvantifikaci úrovně kontroly astmatu. V klinických studiích a podmínkách klinické praxe je nejčastěji využívaný Test kontroly astmatu (Asthma Control Test – ACT). ACT je volně dostupný nástroj s dobrými psychometrickými vlastnostmi.
Cíl. V naši práci jsme se zaměřili na sledování vztahu mezi objektivními (funkční vyšetření plic) a subjektivními (percepce symptomů) kritérii kontroly astmatu. Cílem je identifikovat a porovnat dvě odlišné perspektivy kontroly astmatu – pohled pacienta a lékaře. Součástí našeho výzkumu bylo také testování psychometrických vlastností české verze. Materiál a metodika: ACT je podle GINA (1) jedním z validních a reliabilních metod posuzování kontroly astmatu. Představuje nástroj, který je v klinické praxi využitelný z následujících důvodů – pacient jej po krátkém zaškolení samostatně vyplní, jeho vyplnění je rychlé a jednoduché (cca 3–5 minut). Posuzuje kontrolu astmatu z multidimenzionální perspektivy pacienta za poslední 4 týdny. Obsahuje pět otázek. Otázky se zaměřují na identifikaci limitací v běžné činnosti, pocity ztíženého dýchání nebo krátkého dechu, noční nebo brzké ranní obtíže, použití inhalační úlevové léčby a celkové pacientovo hodnocení průběhu nemoci. Jednotlivé otázky se hodnotí bodovacím skóre 1–5 bodů. Maximální možné skóre je 25 bodů, což znamená úplnou kontrolu astmatu, 20–24 bodů, částečná kontrola astmatu, dosáhne-li pacient méně než 20 bodů, jeho astma není pod kontrolou.
Výzkumný soubor. 171 respondentů ve věku od 18 let, muži a ženy, dispenzarizovaní pro bronchiální astma na pracovišti řešitelky – na plicní ambulanci ve Fakultní nemocnice v Ostravě-Porubě.
Zařazovací kritéria: Historie astmatu více než 6 měsíců před screeningem, muži i ženy od 18 let, podpis informovaného souhlasu.
Vylučovací kritéria: Pacienti s CHOPN stadium III a IV, pacienti na kyslíkové terapii, pacienti s léčenou plicní fibrózou, pacienti s plicním karcinomem, těhotné ženy, klinické známky srdečního selhávání, pacienti s neuromuskulárními chorobami, přítomnost závažných chronických onemocnění výrazně ovlivňujících kvalitu života pacientů: srdeční selhání s dušností NYHA IV, závažná jaterní, renální onemocnění, závažná psychiatrická onemocnění.
Organizace sběru dat: Před zahájením běžného klinického vyšetření byl hodnocený subjekt požádán o vyplnění dotazníku, po jeho vyplnění následoval polostrukturovaný rozhovor k doplnění demografických údajů, údajů o kouření, počtu exacerbací od předchozí kontroly, seznam užívané medikace, kontrola správnosti inhalační techniky sestrou, vyšetření prebronchodilatační FEV1.
Etické aspekty: Dotazníky jsou standardní, nejsou indikovány žádné invazivní vyšetřovací procedury, není ovlivňována léčba pacienta. Hodnocený subjekt je písemně informován o účasti v tomto sledování. Výzkum splňuje základní etické principy kladené na výzkum na lidském subjektu, je schválen etickou komisí.
Výsledky. V našem sdělení vás seznámíme s výsledky našeho souboru 171 respondentů, vyšetřovaných na TRN klinice Fakultní nemocnice v Ostravě od 28. 11. 2011 do 8. 2. 2012, s metodikou vyplňování, dotazy subjektů během vyplňování, důvody odmítnutí vyplnění dotazníku.
Závěr. Využití poznatků se zpracováním dotazníků v klinické praxi, vedoucí k další optimalizaci léčby u nemocných s bronchiálním astmatem. Motivace pacientů k aktivní spolupráci na léčbě, změnám ve vzájemné komunikaci mezi nemocným a ošetřujícím personálem, případně možnosti ovlivnění terapeutického vztahu, který je základem compliance pacienta v léčbě.
Literatura
- Global Strategy for Asthma Management and Prevention, Global Initiative for Asthma (GINA) 2011. [online] [cit.2012-01-18]. Dostupné na: www.ginasthma,org
- Kolek V, KašákV, Vašáková M. a kol. Pneumologie. Praha: Maxdorf 2011; 552 s.
- Paulovič D. Test kontroly astmy v praxi [online]. Dostupný na: www.mediforum.sk/pdf/astma/2006bePaulovic.pdf
- Schatz M, et.al. Reliability and predictive validity of the Asthma Control Test administered by telephone calls using speech recognition technology. J Allergy Clin Immunol 2007;119(2): 336–343 (Epub 2006 Dec 27).
- Schatz M, et al. Asthma Control Test: reliability, validity, and responsiveness in patients not previously followed by asthma specialists. J Allergy Clin Immunol 2006; 117(3): 549–556.
- Schatz M, et al. Validity of the Asthma Control Test completed at home. Am J Manag Care 2007; 13(12): 661–667.
- Test kontroly astmatu [online]. Dostupný na: www.astmatest. cz/test.php
Dušnost v ambulanci
J. Skřičková, M. Doubková
Klinika nemocí plicních a tuberkulózy LF MU a FN, Brno
Dušnost je častý a významný symptom způsobený nejen onemocněním dýchacího ústrojí. Je označována jako subjektivní prožitek nedostatku dechu. Vzniká tehdy, jestliže respirační systém nemůže bez námahy pracovat v takovém rozsahu, který vyžadují pochody probíhající v organismu. Patologickou se dušnost stává tehdy, je-li pocit ztíženého dýchání neúměrný dané situaci.
Etiologie dušnosti je patrná z tabulky 1 na str. 316.
Patogeneze dušnosti. Pocit dušnosti nevzniká z bronchů, plicního parenchymu ani z kloubních receptorů. Příčinou dušnosti není hypoxémie ani hyperkapnie. Řada pacientů i těžce dušných má normální hladiny krevních plynů. Dušnost vzniká, jestliže respirační systém nemůže bez námahy pracovat v takovém rozsahu, který vyžadují pochody probíhající v organismu. Pocit dušnosti vyvolává jednak zvýšená námaha inspiračních svalů, ke které dojde, jestliže změny délky svalového vlákna neodpovídají zvýšenému napětí, které svaly musí překonávat. Druhým mechanismem vzniku dušnosti je nepoměr mezi alveolární ventilací a maximálně dosažitelnou minutovou ventilací.
Klinický obraz dušnosti. Podle nástupu dechových obtíží se rozlišuje dušnost náhlá, akutní a dušnost chronická, která vzniká v průběhu týdnů až měsíců a může být stacionární nebo progredující. Jako klidovou dušnost označujeme situaci, kdy nemocný pociťuje dechové obtíže, aniž se tělesně namáhá. Formou klidové dušnosti je ortopnoe, kdy nemocný zaujímá polohu vsedě. Vyskytuje se u plicních i u a kardiálních onemocnění. Posazení vede ke snížení venózního návratu, dovoluje využít auxiliární, pomocné dýchací svaly, a tím zlepšit mechaniku ventilace. Dušnost při námaze se projeví při běžném fyzickém zatížení a je možné ji třídit, což je pro další postup výhodné (tab. 2).
Tab. 2. Klasifikace námahové dušnosti 
Záchvatová (paroxyzmální) dušnost je stav náhle nasedající dušnosti charakteristický pro asthma bronchiale či cardiale. Dušnost inspirační se stridorózním dýcháním vzniká při překážce ve velkých dýchacích cestách, exspirační při obstrukci v periferních dýchacích cestách (poslechově se projevuje prodlouženým exspiriem a spastickými fenomény).
Psychogenní dušností označujeme dechové obtíže udávané nemocným, aniž zjistíme orgánové postižení či jiné abnormality. Pro emoční dušnost je charakteristický údaj o občasném nucení k hlubšímu nadechnutí (dodýchnutí). Bývají přítomny i další obtíže, především píchavé bolesti na hrudníku nezávislé na dýchání. U osob s neurovegetativní labilitou pozorujeme hyperventilaci s následnými příznaky podmíněnými respirační alkalózou při hypokapnii, tj. slabostí, závratí, pocitem na omdlení a parestéziemi v rukou až tetanickými křečemi („porodnická ruka“).
Diagnostika dušnosti. Při stanovení diagnózy je nutné dušnost klasifikovat. Pro běžnou klinickou praxi je nejvýhodnější „Klasifikace dušnosti NYHA“ (New York Heart Association), která je uvedena v tabulce 3.
Tab. 3. Klasifikace dušnosti NYHA 
Anamnesticky dále zjišťujeme vznik dušnosti (náhlý a pozvolný), dobu trvání dušnosti (trvalá či přechodná), její charakter (inspirační, exspirační), okolnosti vzniku a zhoršování dušnosti (klid, námaha, den, noc, rozrušení, počasí, prach, alergická anamnéza, horečnaté onemocnění dýchacích cest), okolnosti provázející dušnost (kašel, expektorace, rýma, chrapot, sípavé dýchání) a okolnosti, které dušnost zlepšují (poloha, léky). Je třeba mít na paměti, že ve stáří stoupá práh vnímavosti pro dušnost, a tak se starší pacienti s dechovou nedostatečností dostávají k lékaři až v pokročilejších stadiích onemocnění. Další ambulantní diagnostické metody zahrnují fyzikální vyšetření (nálezy na plicích a srdci), laboratorní vyšetření (krevní obraz, biochemie, krevní plyny, D-dimery, kardiospecifické enzymy), elektrokardiogram (EKG), skiagram hrudníku, plicní funkční vyšetření, ultrazvukové vyšetření srdce. Dále podle nálezů uvedených vyšetření indikujeme podrobnější a invazivnější metody: výpočetní tomografii hrudníku, angiografii, bronchoskopii, koronarografii, srdeční katetrizaci.
Diferenciální diagnostika dušnosti v ambulanci. V klinické praxi bývají nejčastější příčinou dušnosti nemoci dýchacího ústrojí a kardiální onemocnění. Diferenciální diagnostiku akutní a chronické dušnosti s doprovodnými symptomy ukazuje tabulka 4.
Tab. 4. Diferenciální diagnostika akutní a chronické dušnosti s doprovodnými symptomy 
Léčba dušnosti. Léčba je kauzální, spočívá v léčbě základního onemocnění, nebo symptomatická, která má za cíl ovlivnění příznaků. Při léčbě dušnosti v ambulanci (včetně terapie inhalační bronchodilatační) musíme brát v úvahu změny, které nastávají v organismu v souvislosti s věkem. Jedná se o změny funkce nervového systému (změna reakčního času, poruchy paměti, horší spolupráce), duševní poruchy (deprese) a imunologické změny. U starších pacientů dochází ke změnám ve vnímavosti příznaků (snížený práh pro vnímání dušnosti, ale i kašle), slabost hrudní stěny u nich nedovolí dostatečný nádech a výdech při aplikaci léků, síla stisku ruky nemusí být dostatečná pro správné užívání léků v inhalační formě.
Literatura
- American Thoracic Society. Dyspnea. Mechanisms, assessment, and management: a concensus statement. Am J Respir Crit Care Med 1999@ 159(1): 321–340.
- Doubková M, Skřičková J. Dušnost ve stáří podmíněná onemocněním plic. Prakt Lék 2010; 90(10): 589–592.
- Mahler DA, Sierro-Carrion G, Baier JC. Evaluation of dyspnoea in the elderly. Clin Geriatr Med 2003; 19 : 19–33.
- Mahler DA, Selecky PA, Harrod CG. American college of chest physicians consensus statement on the management of dyspnoe in patient with advanced lung or heart disease. Chest 2010; 137(3): 674–691.
- The Criteria Committee of the New York Heart Association. Nomenclature and Criteria for Diagnosis of Diseases of the Heart and Great Vessels. 9th ed. Boston, Mass: Little, Brown.
Dušnost u intersticiálních plicních procesů
M. Žurková, V. Loštáková, V. Kolek
Klinika plicních nemocí a TBC FN a LF UP, Olomouc
Úvod. Dušnost je subjektivní pocit nedostatku vzduchu, provázený zvýšeným dechovým úsilím. Fyziologicky se dušnost projevuje při velké fyzické námaze. Patologická je tehdy, je-li pocit ztíženého dýchání neúměrný dané situaci. Etiologicky rozlišujeme tři skupiny dušnosti.
Dušnost plicního původu je vyvolána restriktivními plicními chorobami, obstruktivními plicními nemocemi, cévními plicními chorobami a onemocněním dýchacího svalstva a hrudní stěny. Dušnost z mimoplicních příčin je vyvolána hypoxií, anémií, metabolickou acidoźou, urémií, poruchou dýchacích center, emočními faktory, nadváhou, hypertyreózou. Dušnost srdečního původu je způsobena systolickou dysfunkcí levé komory, myokarditidami, kardiomyopatiemi, diastolickou dysfunkcí levé komory, hypertenzí, chlopenními vadami, perikarditidou, nádory srdce či vrozenými vadami.
Metodika. Zaměření se na dušnost u intersticiálních plicích procesů. Tato onemocnění jsou heterogenní skupinou převážně chronických nenádorových chorob, která jsou charakterizována různým stupněm zánětu na úrovni respiračních bronchiolů, alveolárních duktů, plicních kapilár, plicního intersticia a různým stupněm fibrózy plicní tkáně. Dominujícím příznakem je pomalu progredující dušnost a suchý dráždivý kašel. U virových pneumonií nebo při akutní formě hypersenzitivní pneumonitidy dochází k akutnímu rozvoji dušnosti po několikahodinové expozici alergenům. Stupňující se dušnost bývá u diseminovaných malignit. V pokročilých stadiích jsou přítomny známky respirační insuficience a jejích následků.
Výsledky. Prezentujeme kazuistiku 50leté nemocné, aktivní sportovkyně, u níž došlo k postupnému zhoršení fyzické kondice. Na skiagramu hrudníku byl obraz intersticiálního plicního procesu. Byla vyšetřována pro podezření na sarkoidózu. Překvapivým zjištěním byl výsledek histologického vyšetření z TBB, kdy zjištěna metastáza adenokarcinomu. Byla indikována biopsie levé axilární uzliny, kdy prokázána metastáza duktálního karcinomu prsu. Nemocná byla předána do péče onkologické kliniky.
Závěr. Dušnost u intersticiálního plicního procesu se velmi liší. Může být způsobena i maligním onemocněním Malá dušnost bývá popisována u sarkoidózy, LAM, NSIP, pneumokonióz. Velká dušnost bývá u AIP, IPF, toxického poškození plic, ARDS, difuzního adenokarcinomu.
Dušnost jako projev tracheální dyskineze
M. Hobzová, V. Kolek
Klinika plicních nemocí a tuberkulózy FN, Olomouc
Cíl. Informovat o tracheální dyskinezi jako jedné z možných příčin dušnosti, na kterou je třeba pomýšlet v diferenciální diagnostice dušnosti a dráždivého kašle.¨Tracheální dyskineze vzniká na podkladě tracheomalacie (tracheobronchomalacie), která může být vrozená nebo získaná. U vrozené tracheomalacie jde i slabost tracheálních chrupavek a ztrátu tonu elastických vláken díky atrofii, což se může spontánně upravit v období růstu, nebo jde o kongenitální malformaci, která je v dětství řešena chirurgicky. U dospělých vzniká tracheomalacie z útlaku, který je podmíněný nádorem, cévním prstencem, nebo tlakovými změnami při periferní obstrukci dýchacích cest (chronická bronchitida, CHOPN) nebo po pneumonektomii. Může jít také o předčasnou degeneraci chrupavek, nezanedbatelný je i vliv kouření. Příčinou může být i opakovaná léčba laserem nebo aplikace stentů v tracheální oblasti. Klinicky se tracheální dyskineze projevuje dušností, suchým kašlem, bývá častější výskyt tracheobronchitid, je vyšší výskyt hypertenze, diabetes mellitus 2. typu a městnavé srdeční slabosti. Literárně jsou popsány i případy sekundárního plicního edému. Diagnózu potvrdí bronchoskopie, kde je patrná hypotonická dyskineze a CT (lépe v nádechu a výdechu).
Soubor a výsledky. Uvádíme kazuistiky tří pacientů s tracheální dyskinezí a jejich individuální terapii. Nejčastěji se v terapii užívá přetlakové dýchání a Y stent.
Závěr. V diferenciální diagnostice dušnosti je nutné myslet na možnost dyskineze trachey, což je méně časté, ale přesto se vyskytující onemocnění, a při pátrání po nejasných příčinách dušnosti vždy doplnit bronchoskopické vyšetření.
Dušnost – pátráme vždy po kauzální příčině?
Eva Pokojová
Klinika nemocí plicních a tuberkulózy FN, Brno
Dušnost patří mezi nejčastější potíže, které pacienty přivádí do ambulance pneumologa. Dušnost však není pouze příznakem plicního onemocnění. V rámci diferenciální diagnostiky musíme myslet i na kardiální příčiny (levostranné srdeční selhání, mitrální stenóza, myokarditida, perikarditida, tamponáda), postižení plicních cév (plicní embolie, plicní venookluzivní choroba, plicní vaskulitidy, trombóza horní či dolní duté žíly), neuromuskulární onemocnění (paréza bránice, myastenia gravis, polyradikuloneuritidy, amyotrofická laterální skleróza), metabolické příčiny (ketoacidóza při diabetes mellitus, struma s/bez tyreopatie, urémie) a hematologické příčiny (anémie). Kazuistika popisuje případ 57letého muže, nekuřáka, léčeného hypertonika (Micardis). Pacient přichází k vyšetření dne 22. 8. 2011 pro 14 dnů se zhoršující dechové potíže. V úvodu se pacient nemohl nadechnout, ale ani vydechnout, pouze při ohnutí se do předklonu. Následně se přidávají i tlakové bolesti na hrudníku a teploty kolem 38 ºC. Dne 15. 8. 2011 byl vyšetřen obvodní lékař (OL) – CRP 53, zadopřední skiagram hrudníku je dle popisu bez zásadní patologie, OL nasazuje antibiotika (Augmentin 1 g á 12 hod.). I při ATB terapii přetrvávají teploty a progreduje dušnost. Proto dne 18. 8. 2011 na základě dalšího vzestupu CRP (160) OL přidává další ATB – Klacid 500 mg á 12 hod. Při kontrole je CRP pouze s mírným poklesem (148), nemocný je dušný již při běžné denní činnosti, přidává se dráždivý kašel, proto je odeslán k vyšetření na naše pracoviště. Dle zadopředního skiagramu hrudníku zjišťujeme masivní dilataci srdečního stínu oběma směry a oboustranný drobný fluidothorax. Spirometricky je verifikována kombinovaná, převážně obstrukční ventilační porucha středního stupně, bez známek respirační insuficience, je přítomna hypokapnie a respirační alkalóza jako známka hyperventilace. Domlouváme akutní ECHO srdce, kde je verifikován rozsáhlý perikardiální exsudát s maximem kolem obou komorových oddílů a podél volné stěny PS, bez přesvědčivých známek tamponády. Pacient se již na naši ambulanci nevrací, je ihned hospitalizován na IKK FN Brno, po domluvě s ATB střediskem dochází k úpravě ATB terapie (Tazocin). Dne 24. 8. 2011 dochází k další progresu dušnosti (NYHA IV), dle ECHO jsou známky hemodynamické významnosti výpotku, proto je provedena perikardiální punkce s odsátím 800 ml sanquinolentní tekutiny charakteru exsudátu. Mikrobiologický screening včetně sérologie borrelióz a kardiotropních virů a mikrobiologického vyšetření výpotku je bez záchytu patogena. Cytologie výpotku je bez záchytu maligních buněk, onkomarkery jsou negativní. SONO břicha je bez zásadní patologie. MDCT hrudníku prokazuje obraz perikardiálního výpotku se zesílením perikardu (v.s. zánětlivá etiologie), oboustranný fluidothorax a mediastinální lymfadenopatii (v.s. reaktivní) především bifurkační (vel. 3 cm). Dle kontrolního ECHO vyšetření srdce již nedochází k doplnění výpotku. Etiologie perikarditidy je hodnocena jako zánětlivá, dochází k poklesu CRP (6,7), nemocný se v dobrém klinickém stavu propuštěn do domácího ošetření dne 2. 9. 2011.
Dušnost u granulomatózního onemocnění pohledem fyzioterapeuta – kazuistika
J. Zatloukal, V. Lošťáková , K. Neumannová
1Katedra fyzioterapie FTK UP, Olomouc
2Klinika plicních nemocí a tuberkulózy LF UP a FN¨, OlomoucDušnost je subjektivní pocit dechové nedostatečnosti, který je doprovázený zvýšeným dechovým úsilím a námahou. Provází celou řadu různých onemocnění a společně s kašlem a bolestmi na hrudi patří k základním symptomům onemocnění dýchacího systému. Nejčastější příčinou je nerovnováha mezi nároky kladenými na dýchání a výkonností dýchacího systému. V literatuře je nejčastěji popisován efekt rehabilitační léčby na zmírnění dušnosti u chronické obstrukční plicní nemoci (CHOPN). Rehabilitační léčba má ale i svůj pozitivní přínos u respiračních onemocnění na podkladě jiné etiologie, jejichž dominujícím znakem je také pacientem udávaný pocit dušnosti. Pacient (39 let, nekuřák, BMI 24,3) je léčen pro běžnou variabilní imunodeficienci (CVID) a sarkoidózu s postižením plic, mízních uzlin, jater a sleziny. Z hlediska sarkoidózy je nález stabilizován, subjektivní potíže jsou minimální, ale v popředí je však ponámahová dušnost. Skiagram hrudníku je bez vývoje, odpovídá II. stadiu (postižení hilových uzlin a plicního parenchymu). Funkční vyšetření plic prokázalo lehkou obstrukční ventilační poruchu (VC 93 % NH, TLC 93 % NH, FEV 81 % NH, FEV /VC 69 1 1 % NH) a středně těžké snížení transfer faktoru (DLCO 53 % NH). Pacient byl v minulosti léčen kortikoidy (prednison) se substitucí kalia (kalium chloratum), hepatika (acidum ursodeoxycholicum) a hepatoprotektiva (phospholipida essentialia). Pacient byl pneumologem odeslán na rehabilitační léčbu pro přetrvávající dechové potíže především po námaze (rychlejší chůze po rovině) a pro nemožnost provádění dříve vykonávaných rekreačně-sportovních aktivit (tenis, aikido). Před zahájením rehabilitace byla nejdříve nasazena ATB pro přeléčení infektu dolních cest dýchacích, který byl charakterizován především kašlem s expektorací zbarveného sputa. Rehabilitační léčba byla zahájena až po 2 týdnech od ukončení ATB léčby. Vstupní kineziologické vyšetření neprokázalo výraznou muskuloskeletální dysfunkci (bez výrazného omezení rozvíjení hrudníku a bez výrazného snížení síly dýchacích svalů). V šestiminutovém chodeckém testu pacient překonal vzdálenost 635 metrů (108 % NH). Pro subjektivní hodnocení kvality života byly využity dotazníky SHQ a SGQR a pro hodnocení symptomu únavy dotazník MAF. Pacient absolvoval 6týdenní ambulantní rehabilitační léčbu a poté 6týdenní domácí léčebný program. Terapie byla zaměřena na pohybový program s využitím individuální léčebné tělesné výchovy (pohybová aktivita na krosovém trenažéru, vytrvalostní trénink dýchacích svalů s pomocí threshold IMT a PEP, respirační fyzioterapie), která byla doplněna o měkké a mobilizační techniky (protažení svalů a fascií hrudníku). Po ukončení 12týdenního programu došlo ke zvětšení rozvíjení hrudníku, prodloužení překonané vzdálenosti během 6minutového chodeckého testu a eliminaci subjektivních dechových obtíží (návrat k původním reakreačně-sportovním aktivitám – tenis) (tab. 1). Z uvedené kazuistiky je patrné, že pomocí cílené pohybové léčby lze minimalizovat subjektivní dechové obtíže. Důležitým faktorem pro úspěch komplexního léčebného programu je ovšem také vnitřní motivace pacienta a jeho adherence ke zvolené léčbě.
Podpořeno grantem Univerzity Palackého, FTK 2011 010.
SEKCE SESTER
Astma a Münchhausenův syndrom
Monika Klusáková
Klinika nemocí plicních a TBC, LF MU a FN, Brno
Při každodenní práci se setkáváme s nemocným pacientem, kterého hodnotíme, vyšetřujeme, podáváme ordinovanou léčbu a také pozorujeme vývoj potíží, účinek léčby atd. Letitá praxe nám přináší mnoho postřehů, z kterých si vytváříme profesionální přístup. Přesto nás může překvapit pacient s diagnózou Münchhausenův syndrom, neboli „nemocniční tulák, syndrom špitálníka, špitální vandrák, syndrom toulavého pacienta“ atd. Syndrom je pojmenován po postavě barona Hieronyma Karla Friedricha, svobodného pána z Münchhausenu, který je též znám jako baron Prášil, důstojník a bájný vypravěč neuvěřitelných historek. Poprvé byla tato nemoc popsaná německým psychiatrem Antonem Delbrockem v roce 1891. Jedná se o duševní poruchu, při které nemocný předstírá tělesné nebo duševní příznaky, podává smyšlenou anamnézu za účelem stáhnout na sebe pozornost a být léčen dle jeho vlastních představ. Jedná se o poruchu s patologickým lhaním, které se stává drogou. Předstíráním nezískává výhody, ale dosahuje uspokojení svých potřeb, které přetrvávají jako neuspokojené koření již z dětství (např. u týraných dětí). Z historie je znám případ zámečníka, který cestoval po celém Německu a imitoval velké epileptické záchvaty a dosahoval přijetí v mnoha nemocnicích. Pozorováním ostatních nemocných se poučil natolik, že sám začal vystupovat jako lékař.
Kazuistika. Jednatřicetiletá žena od 11 let léčena pro astma, matka tří dětí, v minulosti pracovala jako zdravotní sestra. Na naši kliniku poprvé přichází v roce 2003 pro exacerbaci, přivezena RZP s O2. Hospitalizaci odmítá. Po bronchodilatační léčbě uvádí mírné zlepšení. Ambulantní vyšetření absolvovala celkem 4krát.
Diagnóza: těžké perzistující astma, bez respirační insuficience, evidentně nespolupracující při měření plicních funkcí, na ŘV 2002, diabetes mellitus II. stupně na dietě, stp. CMP 1998, polyvalentní alergie, Münchhauenův syndrom – stanoven psychiatrem v Podunajských Biskupcích v roce 2000.
Na kontroly nechodila. V říjnu 2010 přichází opět a udává, že navštěvovala plicní ambulanci v Jevíčku a chce být sledována a léčena v Brně. Užívá fixní kombinaci, topické steroidy a antileukotrieny. Pro ověření diagnózy astma nemocné navržena bronchoskopie, kterou odmítla a HRCT plic. V listopadu 2010 uvádí dlouhodobé palpitace, nyní častěji. EKG – 100 pulzů/min, jinak bez pozoruhodností. Vyšetřena kardiologem se závěrem „přeje si kardiostimulátor k diagnostice a případnému řešení palpitací“. Dne 29. 11. 2010 je přijata na kardiologii pro palpitace s fr. 200/min. Elektrofyziologické vyšetření srdce je normální, bez záchytu arytmií. Za hospitalizace stav dušnosti, opocení. RTG hrudníku negativní, ECHO srdce, scintigrafie plic negativní. Dne 2. 12. 2010 propuštěna domů stabilizována bez potíží; 10. 12. 2010 při ambulantní kontrole na kardiologii kolaps s bezvědomím, hypotenze 70/40 mm Hg, bradykardie 45/min, zjištěn AV blok III. stupně, ECHO bez průkazu cor. pulmonále, akutní MR srdce prokazuje jen mírně dilatovanou pravou komoru. Z těchto důvodů 10. 12. 2010 implantace kardiostimulátoru Medtronic. V dalším průběhu hospitalizace pacientka udává polymorfní stesky, simulované horečky, astmatické záchvaty, CRP negativní, opakovaně afebrilní pod kontrolou sestry, klinický nález též negativní. U pacientky nalezen Isoptin (verapamil), jehož užívání popírá. Je možné, že se užití verapamilu podílelo na bradykardii a srdečním bloku. Ve dnech 14. až 17. 12. 2010 je hospitalizována v nemocnici Boskovice pro bolesti na hrudi vlevo. RTG hrudníku i klinický nález je negativní, echo srdce neděláno. Propuštěna se závěrem – algie na hrudi nejasné etiologie. Dne 21. 12. 2010 přichází na naši plicní kliniku pro přetrvávající bolesti na hrudi zejména vlevo. Vyšetření klinické, RTG, EKG, spirometrie, laboratoř nepřináší vysvětlení, proto přijata k hospitalizaci. Týž den je dopoledne provedeno HRCT plic v poloze na břiše – radiolog hodnotí jako normální nález na plicním parenchymu. Pro přetrvávající bolesti, které pacientka udávala, znovu přivolává sestru a ta lékaře. Znovu pečlivě vyšetřena, přehodnoceno HRCT plic a konstatována perforace myokardu elektrodou, elektroda je koncem extrakardiálně. Pacientka přeložena na kardiologii a posléze na kardiochirurgii, kde 23. 12. pacemaker extrahován. Při další monitoraci 5 dní nezaznamenány žádné patologie a další implantace kardiostimulátoru není indikována. Je přihlédnuto k možnému podílu vlivu bradykardizující léčby. Dne 28. 12. pacientka odchází na negativní revers s doporučením psychiatrického kompletního vyšetření a kontroly na arytmologické poradně FN Bohunice. Dne 17. 1. 2011 je však znovu přijata v jiné nemocnici – Nemocnice U sv. Anny v Brně, dne 18. 1. je zde provedena primoimplancace pacemakeru Biotronik pro zjištěný AV blok II. stupně. Pacientka uvádí nedůvěru k fakultní nemocnici Bohunice. Při ambulantní kontrole 22. 2. 2011 na plicní klinice udává zlepšení dechových potíží i celkového stavu.
Závěr. Nemocná měla uvedenu diagnózu již v roce 2000, kdy jí bylo 22 let. Tato diagnóza ji provázela celý dosavadní život a její celkové chování a obtížná spolupráce byla velmi komplikující pro komunikaci s ošetřujícím personálem, který byl jejím zvláštním chováním negativně ovlivněn. Rozpoznat takto nemocného člověka a důvěřovat jeho potížím, je nesmírně složité až nemožné. I při sebelepší lékařské i sesterské péči je jeho zdraví – život jen v jeho vlastních rukách. Příběh této nemocné však jasně svědčí pro to, že i nemocnému, který má ve své anamnéze uveden Münchhausenův syndrom, je třeba věřit. Zda-li si nemocná vlastním zaviněním způsobila srdeční blok, a vynutila si tak další implantaci kardiostimulátoru, již asi nezjistíme.
Tab. 1. Vstupní a výstupní hodnoty rehabilitační léčby 
NH – náležitá hodnota, MIP – maximální nádechový ústní tlak, MEP – maximální výdechový ústní tlak, 6MWD – překonaná vzdálenost v 6minutovém chodeckém testu, SHQ – Sarcoidosis Health Questionnaire, SGRQ – St. George Respiratory Questionnaire, MAF – Multidimensional Assessment of Fatigue Scale Komunikace v paliativní péči
Renáta Grossová Klementová
Klinika nemocí plicních a TBC LF MU a FN, Brno
Přes velký pokrok v medicíně a možnostech léčby pneumologických i pneumoonkologických onemocnění, přichází chvíle, kdy je nutné uznat, že onemocnění bylo silnější než naše možnosti. Právě v této chvíli se kurativní léčba má změnit na léčbu paliativní, která má za úkol zmírnit v co největší míře utrpení nemocného. Paliativní péče nepatři pouze do hospiců, na každém oddělení se setkáváme se smrtí a naší povinností je co nejlidštěji doprovodit nemocného a podpořit truchlící rodinu... Příroda nám dala do vínku jeden jazyk a dvě uši, proto nám jde dvakrát lépe poslouchání než mluvení... Epictetus (55 n.l. až 135 n.l.). Komunikace je největší výzvou a problémem v paliativní péči. Velmi důležitý je trénink a zlepšování verbální i neverbální komunikace. Umírání je vnímáno celou rodinou, která má tendence se navzájem chránit. Základem počátku komunikace s rodinou a umírajícím jsou vhodné tyto otázky: Co Vám lékař řekl? Co chcete vědět? Co je pro Vás důležité? V co doufáte, co očekáváte? Jak Vám mohu pomoci? Mohu Vám být v něčem užitečný? K usnadnění komunikace je dobré vybrat klidné místo a zjistit, zda je umírající nebo rodina nakloněna rozhovoru. Při komunikaci nasloucháme, povzbuzujeme k vyslovení chtěného. Komunikace je nástroj, kterým můžeme výrazně pomoci, ale také ublížit. V paliativní péči je základem a do našeho slovníku, v rozhovoru s nemocným, by měla být vřazena slova – pomohu, neopustím, naděje, ulevím, chci vědět, chci slyšet...
Aspirační pneumonie – kazuistika
Eva Kašáková
Oddělení respiračních nemocí, Lerymed spol. s r.o., Praha
Kazuistické sdělení popisuje 63letou psychiatricky léčenou pacientku, která pracovala jako zdravotní sestra. Od 47 let věku je po úrazu pravé dolní končetiny v invalidním důchodu. Léčí se pro depresivní syndrom (Citalec, Neurol) a prodělala opakované fibrilace síní (kardioverze, Isoptin). Dne 18. 1. 2005 byla pacientka v bezvědomí přijata na Metabolickou kliniku FNKV v Praze pro intoxikaci blíže neurčenými léky. Byla napojena na umělou plicní ventilaci (UPV) a následně došlo k rozvoji pneumonie vpravo, k rozvoji respirační insuficience, k syndromu systémové zánětlivé odpovědi (SIRS) a k rozvoji multiorgánové disfunkce (MODS). Proto byla 19. 1. přeložena na anesteziologicko-resuscitační oddělení (ARO), kde byla diagnostikována těžká aspirační pneumonie a následovala intenzivistická léčba; 22. 1. byla pacientce provedena punkce fluidothoraxu vpravo, která byla komplikována vznikem pneumothoraxu (PNO). Následně byla pacientce zavedena hrudní drenáž, 25. 1. bylo pacientce provedeno CT hrudníku, kde byl popisován výpotek vpravo bazálně s abscesovými dutinami v parenchymu, zánětlivá infiltrace vlevo. Na základě CT vyšetření byla u pacientky indikována dolní lobektomie vpravo po stabilizaci stavu a nadále probíhala intenzivistická terapie na ARO. Dne 28. 1. byla pacientce provedena dolní lobektomie vpravo a dekortikace pravé plíce pro empyém. Postupně docházelo ke stabilizaci stavu pacientky, a proto byla 11. 2. přeložena na Jednotku intenzivní péče (JIP) chirurgické kliniky, 12. 2. byl proveden skiagram hrudníku, kde byl popisován minimální fluidothorax oboustranně, hypostáza v dolních polích a srdce rozšířené doleva. Pacientka se subjektivně cítila dobře a byla přeložena na standardní oddělení. Propuštěna byla 16. 2. v dobrém stavu do domácí péče. Dne 12. 4. 2005 pacientka poprvé navštívila naše ambulantní oddělení respiračních nemocí, subjektivně byla bez obtíží, od lednové hospitalizace přestala kouřit a cítila se dobře. Pacientku jsme dispenzarizovali do skupiny N-10 – jiná netuberkulózní onemocnění plic se závažným průběhem. Během let 2005–2011 docházela pacientka na pravidelné kontroly, mívá častější respirační infekty, jinak byla bez obtíží. Poslední kontrola byla 6. 10. 2011, pacientka byla spokojená bez obtíží. Provedli jsme kontrolní skiagram hrudníku v zadopřední a boční projekci, kde byl popisován asymetrický hrudník, plicní parenchym bez ložiskových a infiltrativních změn, plastické pleurální změny vpravo, stín srdce rozšířen doleva, bránice volně klenutá. Spirometrické vyšetření ukázalo lehkou kombinovanou ventilační poruchu, která je částečně ovlivněna resekcí plic. Trvalá léčba zůstala nezměněná (Citalec, Neurol, Isoptin) a pro diagnózu astmatu jí byl nasazen Symbicort. Aspirační pneumonie u naší psychiatricky léčené pacientky vznikla po intoxikaci léky a následném bezvědomí. Její průběh byl velmi závažný (SIRS, MODS) a komplikovaný (iatrogenní PNO), skončil chirurgickým zákrokem (lobektomie) a vyžádal si 29denní hospitalizaci (24 dní na ARO). Dnes je u nás léčena pro středně těžké astma.
Hrudní drenáž
Šárka Šímová, Lucie Rausová
Klinika plícních nemocí a TBC jednotka intenzivní péče FN, Brno
Při drenáži hrudníku zavádíme drén do pohrudniční dutiny k rozvinutí plíce nebo odsátí vzduchu, výpotku, hnisu či krve.
Indikace: spontánní pneumothorax, poranění hrudníku, hemopneumothorax, empyém, fluidothorax, chylothorax, veškeré op. výkony v dutině hrudní, bronchopleurální píštěl.
Typy hrudní drenáže:
- spádová drenáž – odvádí sekret přirozeným spádem, silikonový drén je odvodnou hadičkou spojen se sběrným sáčkem umístěným v nižší poloze, než je ložisko produkující sekret;
- dle Bülaua – jde o jednoduchou, pasivní, spádovou drenáž hrudníku, při které se používá pouze jedna láhev naplněna sterilním roztokem. Principem drenáže je napojení hrudního drénu na delší trubici, která je lékařem ponořena (2 až 4 cm), aby nedošlo k nasátí vzduchu do plic.
Aktivní hrudní sání: aktivní odsávání a vytváření stálého podtlaku v pleurální dutině. Používá se dvouláhvový drenážní systém.
Redonova drenáž: Slouží k odsávání tělních tekutin z operační rány, umělohmotný drén je z rány vyveden do nádobky s negativním tlakem.
Postup při výkonu: Lékař provede místní znecitlivění, zvolí si místo zavedení hrudního drénu. Provede krátké naříznutí kůže, dalšími vrstvy hrudní stěny pronikne nůžkami a tuhým mandrénem s katétrem z drenážní soupravy a mandrén potom vytáhne. Drén fixujeme k hrudní stěně jedním nebo dvěma kožními stehy a místo zavedení drénu kryje sterilním obvazem. Drén napojíme na správný drenážní systém, fixujeme drén k tělu náplast. Po zavedení HD provádíme kontrolní RTG k ověření polohy a funkce drénu.
Péče o pacienta po výkonu: HD musí být dostatečně fixován stehem i náplastí, nesmí být ohnutý nebo stlačený tělem pacienta. Je třeba pravidelně kontrolovat jeho průchodnost, sterilně převazovat 1krát denně nebo dle potřeby. Spojení drenážního systému musí dokonale těsnit a musí být uložen pod úrovní hrudníku nemocného.
Komplikace při ošetřovatelské péči: podkožní emfyzém, kašel, bolest, rozpojení HD, zarudnutí okolí HD, zbytečně dlouhý drenážní systém nebo příliš krátký, tenzní PNO u UPV.
Závěr. Hrudní drenáž je chirurgický zákrok, který má svá rizika, a proto ho musí provádět vždy adekvátně proškolený personál.
Tuberkulínová zkouška z pohledu sestry
Jitka Svobodová
Klinika nemocí plicních a TBC, LF MU FN, Brno
Tuberkulínová depistáž umožňuje rozdělit populaci na část tuberkulózou dosud neinfikovanou a část již infikovanou. Tuberkulínem nazval Robert Koch extrakt získaný v roce 1890 z kultury bacilů tuberkulosis. Mantoux test (MXII) se provádí vždy s RTG plic:
- Pokud chceme vyloučit nebo potvrdit onemocnění způsobené bacilem tuberculosis. U osob, které byly v kontaktu s TBC.
- Před zahájením biologické léčby, během ní a po jejím ukončení.
- Jako vstupní vyšetření při nástupu do zaměstnání na plicní oddělení.
Kontraindikací jsou:
- přecitlivělost na složku tuberkulínu,
- závažné projevy alergie u kožních chorob s příznaky v místě aplikace,
- generalizované kožní projevy,
- stavy po očkování v době kdy hrozí falešná pozitivita.
Metodika provádění tuberkulinové zkoušky. Standardně je používán preparát PPD RT SSI 23 (tuberkulín purifikovaný proteinový derivát). Je to čirá kapalina tvořená čistými proteiny vybraných kmenů bakterie Mycobakterium tuberkulosis. V oblasti dorzální strany levého předloktí kůži dezinfikujeme líhem a po zaschnutí připravíme místo vpichu mírným napnutím. Jednorázově aplikujeme přísně intradermálně 0,1 ml roztoku speciální stříkačkou. Správná aplikace vede k okamžitému vytvoření malého puchýřku o velikosti 8–10 mm.
Edukace pacienta. Pacientovi před samotnou aplikací vysvětlit význam této zkoušky. Poučení pacienta – při svědění mechanicky nedráždit, nepřelepovat náplastí, neškrtící oblečení nad místem vpichu.
Vyhodnocení. Odečet MXII testu se standardně provádí po 72 hodinách. Pokud lékař naordinuje, je možný odečet i po 48 hodinách. Hodnotíme induraci negativní 1–5 mm pozitivní od 6 mm spolehlivě pozitivní víc než 15 mm.
Faktory ovlivňující interpretaci výsledků: akutní horečnaté onemocnění, malonutrice, rakovina, sarkoidóza, akutní nebo chronický imunodeficit.
Na klinice nemocí plicních a TBC provádíme tuberkulínovou zkoušku jak v rámci ambulantního provozu, tak i u pacientů hospitalizovaných v naší nemocnici. Aplikace se provádí 3krát týdně v pondělí, úterý a v pátek s následným odečtem po 72 hod. Za rok 2011 jsme na naší klinice aplikovali MXII test u 469 pacientů. Pacienti, u kterých se provádí MXII test, se objevují i na jiných pracovištích, než je plicní oddělení. Teoretickými znalostmi o tomto testu by proto měli disponovat i sestry pracující na odděleních mimo plicní obor, kde se mohou tito pacienti vyskytovat.
Literatura
- Homolka J ,Votava V. Tuberkulóza. Statistické záznamy KNPT, FN Brno 2003.
Neinvazivní plícní ventilace z pohledu sestry
Lucie Rausová
Klinika nemocí plícních a TBC jednotka intenzivní péče FN, Brno
Neinvazivní plícní ventilace je definována jako způsob mechanické ventilační podpory bez nutnosti invazivního zajištění dýchacích cest. Neinvazivní ventilace pozitivním přetlakem umožňuje podpůrnou (výjimečně řízenou) ventilaci nemocných nosem nebo ústy pomocí speciálních nosních nebo obličejových masek. Neinvazivní technika je z hlediska zajištění nutné ventilace ve většině případů plně srovnatelná s metodami invazivními. Vede ke zvýšení dechového objemu, snížení dechové frekvence, zlepšení výměny plynů, snížení dechové práce a oddálení svalové únavy.
Cílem NIPV je odstranění pocitu dušnosti, snížení dechové práce, korekce hyperkapnie, zvýšení dechového objemu, korekce hypoxémie, zlepšení nebo stabilizace krevních plynů a zvýšení komfortu nemocného oddálením orotracheální intubace (OTI).
Indikace: NIPV je obecně určena nemocným s akutním respiračním selháním se zachovaným vědomím a spontánní ventilací, kteří nejsou nestabilní a nevyžadují bezprostřední tracheální intubaci. Dále je indikována u nemocných s akutním plícním edémem, obesity hypoventilation syndrom, obtížným weaningem, paliativní umělou plicní ventilací (UPV), akutním hyperkapnickým nebo hypoxemickým respiračním selháním, akutní exacerbace chronické obstrukční plicní nemoci (CHOPN), s domácí ventilací u pacientů s chronickou respirační insuficiencí.
Ošetřovatelská péče u pacienta na NIPV: O pacienta na NIPV, ačkoliv není v tak závažném zdravotním stavu jako pacient na invazivní plicní ventilaci (IPV), je náročnější ošetřovatelská péče, a to z několika důvodů. Pacient je lucidní, většinou spolupracuje, často bývá z části mobilní nebo i plně mobilní.
Zhoršená komunikace s pacientem: Pokud pacient nespolupracuje je potřeba v jeho blízkosti zdravotnický personál, pacient si masku sundává z obličeje. Minimálně 3krát denně dohází k odpojení od ventilace, a to z důvodu příjmu tekutin a stravy. Péče o pacienta na NIPV je pro sestru někdy velmi vyčerpávající nejen z časového, ale i psychického hlediska.
Komplikace při NIPV: diskomfort pacienta, kožní defekty v místě naléhání masky, únik vzduchu v okolí masky, pocit sucha v ústech, dráždění spojivek, aspirace žaludečního obsahu, klaustrofobie, hypotenze.
Závěr. NIPV představuje bezpečný a efektní způsob ventilace. Redukuje mortalitu, zkracuje délku hospitalizace na jednotce intenzivní péče, snižuje nutnost endotracheální intubace. Ošetřovatelská péče o tyto pacienty je náročná, sestra musí být empatická, trpělivá a hlavně dostatečně erudovaná v péči o pacienta na NIPV.
Proč provádět trénink nádechových svalů u pacientů s neuromuskulárním onemocněním?
Petra Žurková
Klinika nemocí plicních a TBC, LF MU a FN, Brno
Dýchání je vitální funkce, která je zajišťována tzv. „dechovou pumpou“. Ta se skládá z kostních a vazivových struktur hrudníku, respiračních svalů a mozkových dechových center (prodloužená mícha) včetně periferních nervů, zajišťujících spojení svalů s centrálním nervovým systémem. U pacientů s neuromuskulárním onemocněním dochází k poruše funkce dechové pumpy, jež může vyústit v plicní komplikace. Zahrnují například pneumonie, parciální nebo globální respirační selhání. Ty jsou obvykle příčinou morbidity a mortality u těchto pacientů. Příčinou je postupující generalizované oslabení svalové síly trupu, končetin a životně důležitých respiračních svalů. Postižení nádechových a výdechových svalů vede k neefektivnímu kašli, hypoventilaci, atelektázii, narůstající dušnosti v rámci aktivit denního dne, později ke klidové dušnosti a celkově zhoršení kvality života. Neuromuskulární onemocnění, která postihují kosterní svalovinu (a to i respirační svaly), negativně ovlivňují mechaniku dýchání vzhledem k rozsahu postižení svalových vláken, nervosvalové junkce, periferních nervů a centrálního nervového systému. Oslabení nádechových svalů zvyšuje elastické zatížení hrudního koše, což přispívá k narůstající dechové práci. U nemocných se projevuje asynchronií torakoabdominální oblasti, dechovou únavou, celkovým svalovým oslabením včetně poruchy propriocepce a snížením aktivity mozkových dechových center, čímž není zajištěna dostatečná ventilace (1, 2). Oslabení výdechových svalů u neuromuskulárních onemocnění vede hlavně k neúčinnému kašli a expektoraci. Tyto symptomy spolu se snížením mukociliárním clearance mají za následek rozvoj mikroatelektáz až atelektáz. Mikroatelektázy vedou ke změnám a snížení poddajnosti plicního parenchymu. Deformity hrudního koše provázející neuromuskulární onemocnění zvyšují riziko rozvoje atelektáz, jež mohou vést následně k respiračnímu selhání. Oslabení glotických svalů vede k poruchám řeči a polykání, které může narušit adekvátní nutrici, přispívá ke ztrátě hmotnosti a zvýšenému úniku slin. Dysfunkce žvýkacích, mimických a bulbárních svalů způsobuje aspirace a obstrukci dýchacích cest během spánku. Trénink respiračních svalů je součástí ucelené plicní rehabilitace. Je jednou z možností, jak zvýšit a udržet sílu respiračních svalů, a tím zmírnit postupující progresi neuromuskulárních onemocnění. V rámci EBM byly provedeny studie, které prokázaly významnost tréninku respiračních svalů u vybraných neuromuskulárních postižení. Winkler (3) ve své studii prováděl u 16 pacientů s Duchenneovou svalovou dystrofií a spinální svalovou atrofií trénink nádechových svalů po dobu 9 měsíců. U deseti pacientů zjistil pozitivní korelaci mezi počtem tréninkových sezení a zvýšením funkce nádechových svalů (p < 0,05), pokud došlo k poklesu VC ≤ 10 %. Koessler (4) ve své dvouleté studii sledoval účinnost tréninku nádechových svalů u 27 pacientů se spinální svalovou atrofií a Duchenneovou svalovou dystrofií. Pacienti byli rozděleni do tří skupin podle hodnoty vitální kapacity a bylo prokázáno statisticky významné zlepšení síly nádechových svalů (PImax) ve všech třech skupinách (p < 0,007). Wanke (5) prokázal účinnost 6měsíčního tréninku nádechových svalů u deseti pacientů s Duchenneovou svalovou dystrofií v časném stadiu z celkových 15 nemocných. Fregonezi (6) zjistil statisticky signifikantní zlepšení síly nádechových a výdechových svalů u pacientů s myastenia gravis po tréninku nádechových svalů (zvýšení PImax p = 0,001 a PEmax p = 0,01). Respirační svalový trénink zlepšuje a udržuje funkci nádechových a výdechových svalů, spolu s ostatními technikami respirační fyzioterapie (např. techniky airway clearance pro odstranění bronchiální sekrece). Tyto techniky by měly být zahrnuty do managementu plicní rehabilitace u pacientů s neuromuskulárním onemocněním v optimální kooperaci pacienta a lékaře, fyzioterapeuta, ergoterapeuta, ošetřovatelského personálu, logopeda, sociálních pracovníků, psychologa. Trénink je jednou z možností jak ukázat benefit respirační fyzioterapie nejen u pacientů s plicním onemocněním. Je nutné, aby pacienti měli možnost se s touto formou tréninku seznámit a tím zmírnit dechové potíže, které se vlivem základního onemocnění zhoršují.
Literatura
- Allen J. Pulmonary complications of neuromuscular disease: A respiratory mechanics perspective. Paediatric Respiratory Reviews 2010; 11 : 18–23.
- Perrin C, Unterborn JN, Ambrosio CD, Hill NS. Pulmonary complications of chronic neuromuscular diseases and their management. Muscle Nerve 2004; 29(1): 5–27.
- Winkler G, Zifko U, Nader A, Frank W, Zwick H, Toifl K, Wanke T. Dose-dependent effects of inspiratory muscle training in neuromuscular disorders Muscle Nerve 2000; 23 : 1257–1260.
- Koessler W, Wanke T, Winkler G, Nader A, Toifl K, Kurz H, Zwick H. Two Years’experience with neuromuscular disorders. Chest 2001; 120(3): 765–769.
- Wanke T, Toifl K, Merkle M, Formanek D, Lahrmann H, Zwick H. Inspiratory muscle training in patients with Duchenne muscular dystrophy. Chest 1994; 105(2): 475–482.
- Fregonezi GA, Resqueti VR, Güell R, Pradas J, Casan P. Effects of 8-week, interval-based inspiratory muscle training and breathing retraining in patients with generalized myasthenia gravis. Chest 2005; 128(3): 1524–1530.
První zkušenosti s tabletovou formou alergenové imunoterapie
Jaroslava Šimoníčková
Centrum alergologie a klinické imunologie Nemocnice Na Homolce, Praha
Alergenová imunoterapie (AIT) je druh terapie alergických onemocnění, při kterém je pacient léčen zvyšujícími se dávkami alergenu za účelem navození imunologické tolerance. AIT nejen snižuje potřebu farmakoterapie a intenzitu symptomů, ale také redukuje alergickou reaktivitu jako takovou. Existuje aplikační forma sublinguální a subkutánní. Sublinguální podání je ekonomicky výhodnější, snižuje potřebu návštěv u lékaře. K léčbě pylové alergie byla poprvé v České republice v roce 2011 užita nová sublinguální aplikační forma, tablety Oralair a Grazax. Jsou indikovány k terapii alergie na travní pyly u dospělých, adolescentů a dětí nad 5 let věku. V roce 2011, roce 100. výročí vzniku první odborné publikace o alergenové imunoterapii, byla na našem pracovišti zahájena léčba přípravkem Oralair u 45 pacientů s alergií na pyly trav, projevující se alergickou rýmou a konjunktivitidou, z toho 18 nemocných mělo i příznaky bronchiálního astmatu. Pacienti byli ve věku 6–57 let (průměr 22,2 let) a jejich potíže trvaly 1–24 let (průměr 11,2 roky). Pomocí dotazníků vyplněných léčenými pacienty (nebo u dětí jejich rodiči) v 1. měsíci terapie (soubor I) a po jejím ukončení (soubor II) a osobním rozhovorem s těmi, kteří se v průběhu podzimu roku 2011 dostavili ke kontrolnímu vyšetření, byly získány poznatky o účinnosti a bezpečnosti terapie. Dotazník po 1. měsíci léčby vyplnilo celkem 35 respondentů, závěrečný dotazník 40 respondentů. Předsezonní a sezonní léčba u této skupiny pacientů dětského i dospělého věku s alergií na pyly trav přípravkem Oralair byla účinná a bezpečná. Vedla ke statisticky významnému snížení symptomového skóre hodnotícího projevy nosní (svědění nosu, ucpání nosu, výtok z nosu, kýchání) a příznaky oční (svědění očí, slzení, zarudnutí spojivek). I když u poloviny léčených se v průběhu terapie (především v jejím počátku) vyskytly většinou mírné nepříznivé účinky (pálení a svědění v ústech), většina z nich v léčbě pokračovala. Pro závažnější projevy terapii předčasně ukončilo šest nemocných ze 45. Tři čtvrtiny pacientů byly s léčbou natolik spokojeni, že i v dalším předsezonním a sezonním období chtějí tuto léčbu znovu užívat. Díky své prokázané účinnosti, bezpečnosti a tabletové formě se tento typ AIT jistě stane pro indikované pacienty preferovanou volbou. Ve stadiu klinického zkoušení je nyní i tabletová forma s pyly břízy a také terapie roztočová.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek Úloha nutlinu v terapii CTCLČlánek Karl von Frisch
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- S MUDr. Štěpánem Budkou o rizicích obezity pro fertilitu ze všech úhlů pohledu
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Současné poznatky o vztahu spánku a obezity
- Plánované akce odborných složek ČLS JEP
- Využívanie súčasných poznatkov tkanivového inžinierstva pri príprave kožných náhrad
- Efekt nefarmakologických metod tlumících bolest u novorozenců
- Public health je důležitým nástrojem rozvoje péče o zdraví
- Úloha nutlinu v terapii CTCL
- IX. luhačovické dny
-
Mezinárodní kongres lidské genetiky
Montreal, prosinec 2011 - Biomedicínský výzkum s podporou evropských zdrojů v nemocnicích Ústí nad Labem, 12. až 13. dubna 2012
-
Den rodinné terapie
Praha, 17. dubna 2012 -
Stan proti melanomu
Praha, Ostrava, Brno, květen 2012 -
Zemřel MUDr. Jaroslav Ulrich, CSc.
*30. dubna 1921 – †20. února 2012 - Karl von Frisch
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Efekt nefarmakologických metod tlumících bolest u novorozenců
- Využívanie súčasných poznatkov tkanivového inžinierstva pri príprave kožných náhrad
- IX. luhačovické dny
- Public health je důležitým nástrojem rozvoje péče o zdraví
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání





