-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Tracheální intubace bez podání svalového relaxancia – vliv odlišných dávek sufentanilu na kvalitu intubačních podmínek: prospektivní studie
Tracheal Intubation without Muscle Relaxant – the Impact of Different Sufentanil Doses on the Quality of Intubating Conditions: A Prospective Study
Background.
Following opioid and intravenous anaesthetic, tracheal intubation may be accomplished without any muscle relaxant. In this study, we evaluated the dose requirements for sufentanil with propofol without muscle relaxant administration to obtain clinically acceptable intubation conditions and cardiovascular responses.Methods and Results.
After midazolam (0.05 mg.kg⁻¹), 90 patients were randomized into three equal groups, each receiving sufentanil 0.2 (SUF-0.2), 0.3 (SUF-0.3) or 0.4 (SUF-0.4) μg.kg⁻¹, respectively. Following induction of anaesthesia with propofol (2 mg.kg⁻¹the quality of tracheal intubation was assessed as excellent or good (clinically acceptable) and poor. Excellent intubation conditions were observed in 28 %, 41 % and 54 % of patients in groups SUF-0.2, SUF-0.3 and SUF-0.4, respectively, while poor conditions were present in 31 % (SUF-0.2; p = 0.041 vs. SUF-0.3, p = 0.006 vs SUF-0.4), 7 % (SUF-0.3) and 3 % (SUF-0.4). Patients with induction-related hypotension were older than those without (60 ± 15 vs. 52 ± 17 yr, p = 0.013).Conclusions.
Sufentanil (0.3–0.4 μg.kg⁻¹in combination with propofol (2 mg.kg⁻¹) provided clinically acceptable intubating conditions in 93–97% patients.Key words:
general anaesthesia, endotracheal intubation, propofol, sufentanil.
Autoři: M. Adamus 1; J. Koutná 1; T. Gabrhelík 1; J. Zapletalová 2
Působiště autorů: Klinika anesteziologie a resuscitace LF UP a FN, Olomouc 1; Ústav lékařské biofyziky LF UP, Olomouc 2
Vyšlo v časopise: Čas. Lék. čes. 2008; 147: 96-101
Kategorie: Původní práce
Souhrn
Východisko.
Tracheální intubaci lze provést po podání opioidu a intravenózního anestetika bez svalové relaxace. Ve studii jsme zjišťovali, jak dávkování sufentanilu ovlivní kvalitu intubačních podmínek bez aplikace relaxancia po indukci anestezie propofolem.Metody a výsledky.
Devadesát nemocných bylo náhodně rozděleno do jedné ze tří skupin. Po podání midazolamu (0,05 mg.kg⁻¹) nemocní dostali sufentanil 0,2 μg.kg⁻¹ (skupina SUF-0,2), 0,3 μg.kg⁻¹(skupina SUF-0,3) nebo 0,4 μg.kg⁻¹(skupina SUF-0,4). Po indukci anestezie propofolem (2 mg.kg⁻¹) jsme hodnotili kvalitu intubačních podmínek jako excelentní a dobré (klinicky přijatelné) nebo neuspokojivé. Excelentní intubační podmínky jsme pozorovali u 28 % (SUF-0,2), 41 % (SUF-0,3) a 54 % (SUF-0,4) nemocných, špatné u 31 % (SUF-0,2; p = 0,041 vs. SUF-0,3, p = 0,006 vs. SUF-0,4), 7 % (SUF-0,3) a 3 % (SUF-0,4) nemocných. Nemocní, u nichž se vyvinula hypotenze po úvodu, byli starší než nemocní se zachovanou oběhovou stabilitou (60 ± 15 vs. 52 ± 17 let, p = 0,013).Závěry.
Sufentanil (0,3–0,4 Ķg.kg⁻¹) v kombinaci s propofolem (2 mg.kg⁻¹zajistí klinicky přijatelné intubační podmínky bez podání svalového relaxancia u 93–97 % nemocných.Klíčová slova:
celková anestezie, endotracheální intubace, propofol, sufentanil.Po úvodu do celkové anestezie se k usnadnění tracheální intubace zpravidla podává svalové relaxans periferního typu (NMB – neuromuscular blocker). Tato apnoická technika poskytuje zpravidla excelentní podmínky jak pro direktní laryngoskopii, tak i pro bezproblémové zavedení endotracheální rourky. Pokud zajistíme dostatečnou hloubku anestezie, např. kombinací propofolu s alfentanilem nebo remifentanilem, lze intubovat i bez podání relaxancia (1–5). To je výhodné v případech, kdy je nutná tracheální intubace, ale nervosvalová blokáda v dalším průběhu výkonu nutná není. V České republice se u delších operačních výkonů častěji než výše uvedené krátkodobě účinné opioidy (alfentanil, remifentanil) používají látky s delším působením (sufentanil). V randomizované kontrolované studii jsme zkoumali, jestli je možná tracheální intubace bez svalové relaxace po podání propofolu a sufentanilu a zda kvalitu intubačních podmínek ovlivňuje množství podaného sufentanilu. Cílem bylo najít optimální dávkování podaných preparátů k zajištění dostatečné sedace, potlačení reaktivity dýchacích cest a navození krátkodobé apnoe.
SOUBOR NEMOCNÝCH A POUŽITÉ METODY
Po schválení Etickou komisí Lékařské fakulty Univerzity Palackého v Olomouci a získání informovaného souhlasu jsme prospektivně vyšetřovali 90 nemocných podstupujících plánovaný operační výkon s nutností tracheální intubace. Vylučovací kritéria představovala: nesouhlas nemocného se zařazením do studie, ASA klasifikace nad II (se zvláštním zaměřením na nedostatečně kontrolovanou hypertenzi), věk pod 18 let, předpokládaná obtížná intubace (Mallampatiho klasifikace (6) vyšší než II) a přítomnost stavu nebo onemocnění se zvýšeným rizikem aspirace (např. gastroezofageální reflux). Z anesteziologického dotazníku jsme zjistili demografická data nemocných (pohlaví, věk, hmotnost, výšku, klasifikaci dle ASA) a vypočítali body mass index (BMI) a tělesný povrch (BSA – body surface area).
Bezprostředně před úvodem do anestezie byli pacienti pomocí blokové randomizace (k dosažení stejné velikosti souborů) zařazeni do jedné ze tří skupin (SUF-0,2, SUF-0,3 a SUF-0,4), které se lišily velikostí podané dávky sufentanilu (0,2, 0,3 nebo 0,4 μg.kg 1).
Anestezie
Po uložení nemocného na operační stůl jsme založili základní monitorování (EKG, SpO2 a NIBP [neinvazivní TK]). Ke sledování a záznamu všech funkcí během anestezie jsme použili přístroj Datex-Ohmeda S/5™ Anaesthesia Monitor s příslušnými moduly (EKG křivka, NIBP, pulzní oxymetrie, složení dechové směsi v inspiriu a na konci exspiria (O2, CO2), spirometrie, kožní teplota).
Před úvodem do anestezie jsme u nemocných zajistili nitrožilní vstup zavedením periferní kanyly velikosti 18 nebo 20 G a intravenózně podali midazolam (Dormicum®, Roche, 0,05 mg.kg-1). Zahájili jsme podávání kyslíku obličejovou maskou. Po preoxygenaci jsme podle randomizačního protokolu podali sufentanil (Sufenta® forte, Janssen Pharmaceutica) v dávce 0,2, 0,3 nebo 0,4 μg.kg-1 a po minutě jsme během 30 s aplikovali propofol (Propofol, Fresenius Kabi) v dávce 2 mg.kg-1. Během nástupu anestezie jsme spontánní dýchání prohlubovali manuální ventilací obličejovou maskou a postupně přešli na ventilaci řízenou. Při nedostatečné hloubce anestezie (přítomnost víčkového reflexu) jsme v minutovém odstupu doplňovali propofol dávkou 0,5 mg.kg-1 (max. do 3 mg.kg-1). Po půl minutě od ukončení aplikace propofolu jsme provedli direktní laryngoskopii (laryngoskop dle Macintoshe, lžíce 3 pro ženy, lžíce 4 pro muže) a první pokus o tracheální intubaci. U žen jsme volili rourku velikosti 7,0 mm, u mužů 8,0 mm, vždy s obturační manžetou, kterou jsme po intubaci naplnili vzduchem během 5 s. Rourka byla v místě manžety potřena gelem s lokálním anestetikem (Mesocain®, Spofa). Všechny intubace prováděl vždy tentýž zkušený anesteziolog, který popsal laryngoskopický obraz v klasifikaci podle Cormacka a Lehane (7). Jestliže laryngoskopický obraz odpovídal stupni III a více, nemocného jsme ze studie vyřadili a postupovali standardním způsobem. Kvalitu intubačních podmínek jsme popsali podle doporučení konsenzuální konference o správné klinické výzkumné praxi (GCRP, Good Clinical Research Practice) studií farmakodynamiky svalových relaxancií (8) (tab. 1). Pokud nebylo možné napoprvé atraumaticky zavést endotracheální rourku, vrátili jsme se k ventilaci obličejovou maskou a po podání cisatrakuria (Nimbex®, GlaxoSmithKline) v dávce 0,15 mg.kg-1 jsme s intubací vyčkali nástupu svalové relaxace.
Tab. 1. Hodnocení kvality intubačních podmínek podle (8) 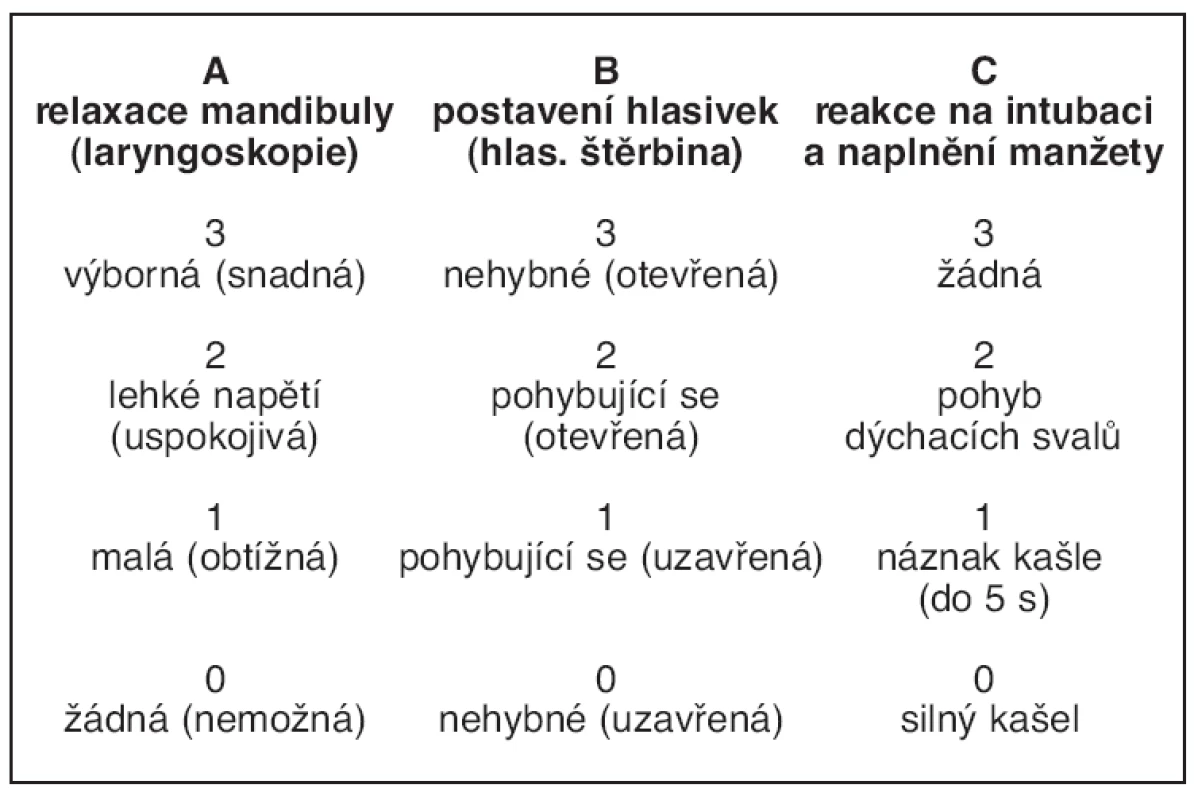
intubační skóre = A + B + C Intubační podmínky: excelentní: všechny proměnné jsou hodnoceny jako výborné (3); dobré: všechny proměnné jsou hodnoceny nejméně jako dobré (2 nebo 1), a zároveň hodnota intubačního skóre je nejméně 6; špatné: aspoň jedna proměnná je hodnocena jako nevyhovující (0) a/nebo hodnota intubačního skóre je nižší než 6; klinicky akceptovatelné intubační podmínky = excelentní + dobré Hemodynamické parametry (tlak krevní – systolický, diastolický; pulzovou frekvenci) jsme během úvodu měřili automaticky v minutových intervalech. Stanovili jsme tak hodnoty před úvodem do anestezie (preindukční, tj. před podáním všech léků) a dále po indukci anestezie midazolamem, sufentanilem a propofolem (postindukční), těsně po tracheální intubaci (postintubační) a po třech a pěti minutách od tracheální intubace. Hypotenzi jsme definovali jako pokles MAP o více než 25 % z preindukční hodnoty. Bezprostředně po zjištění poklesu MAP jsme provedli kontrolní měření, a verifikovanou hypotenzi jsme korigovali intravenózně podaným efedrinem (5 mg). Při poklesu pulzové frekvence pod 45 pulzů min-1 jsme podali atropin (Atropin, Hoechst-Biotika) v dávce 0,5 mg. Anestezii jsme udržovali směsí 40 % kyslíku, oxidu dusného a sevofluranu (Sevorane®, Abbot Laboratories; end-tidal 0,75 %) s prohlubovanou nebo řízenou ventilací k dosažení normokapnie. Sběr dat potřebných do studie jsme ukončili pět minut po tracheální intubaci a dále jsme anestezii a monitorování vedli zvyklým způsobem (sufentanil, oxid dusný, sevofluran a cisatrakurium, pokud pro jeho podání vyvstala indikace).
Statistická podpora
Ke zpracování dat a prezentaci výsledků jsme použili statistické softwarové balíky InStat 3.06 a Prism 4.03 (GraphPad Software Inc., San Diego, California, USA, www.graphpad.com). U získaných údajů jsme nejprve ověřili, zda respektují normální rozložení (Kolmogorov-Smirnovův a Shapiro-Wilkův test), a podle toho použili příslušný parametrický nebo neparametrický test. Demografické údaje jsme srovnali analýzou rozptylu při jednoduchém třídění (ANOVA) s post-hoc testem dle Bonferroniho nebo Kruskal-Wallisovým testem s post-hoc testem dle Dunna. Kategorické údaje (distribuce dle pohlaví, ASA klasifikace, intubační skóre) jsme analyzovali přesným testem podle Fishera nebo chí-kvadrát testem. Oběhové parametry (střední arteriální tlak, pulzová frekvence) jsme uvnitř skupin srovnali pomocí analýzy rozptylu (ANOVA) opakovaných měření s post-hoc testem dle Bonferroniho (nebo Friedmanovým testem s post-hoc testem dle Dunna), mezi skupinami pak pomocí analýzy rozptylu (ANOVA) s post-hoc testem dle Bonferroniho (nebo Kruskal-Wallisovým testem s post-hoc testem dle Dunna). Porovnání věkových skupin, u nichž se vyskytla hypotenze po úvodu do anestezie, jsme provedli nepárovým t-testem.
Pro zjištění, které nezávisle proměnné faktory (pohlaví, věk, výška, váha, BSA, BMI, množství podaného sufentanilu) ovlivňují kvalitu intubačních podmínek jako závislou proměnnou, jsme použili vícenásobnou lineární regresní analýzu (metoda nejmenších čtverců). Za rozhodující ukazatel pro posouzení příslušného modelu jsme považovali mocninu korelačního koeficientu (r2). Ověřili jsme rovněž potenciální zlepšení korelace pomocí transformace dat (logaritmizace, umocnění, odmocnění, převrácená hodnota). Za statisticky významnou jsme považovali hodnotu p ≤ 0,05.
Výsledky
Do studie jsme při respektování vylučovacích kritérií zařadili 90 nemocných (40 mužů, 50 žen). U jednoho nemocného ve skupině SUF-0,2 a jednoho nemocného ve skupině SUF-0,3 jsme museli k intubaci použít svalovou relaxaci (cisatrakurium 0,15 mg.kg-1) a oba nemocní byli z hodnocení vyřazeni, protože laryngoskopický obraz byl u obou na stupni III v klasifikaci podle Cormacka a Lehane (7). 88 nemocných bylo intubováno bez svalové relaxace. Demografické parametry nemocných byly ve skupinách SUF-0,2, SUF-0,3 a SUF-0,4 podobné (tab. 2).
Tab. 2. Demografická charakteristika nemocných 
Údaje jsou ve formátu průměr ± SD, nebo počty oddělené lomítkem. BSA body surface area, BMI body mass index, ASA klasifikace fyzického stavu nemocného dle American Society of Anesthesiologists, Mallampati skóre dle (6) SUF-0,2 sufentanil 0,2 μg.kg-1, SUF-0,3 sufentanil 0,3 μg.kg-1, SUF-0,4 sufentanil 0,4 μg.kg-1 Iniciální dávka propofolu (2 mg.kg-1) byla vždy dostatečná k indukci anestezie a nebylo nutné ji navyšovat doplňujícími bolusy. Po ztrátě vědomí bylo možné všechny nemocné manuálně ventilovat obličejovou maskou a provést direktní laryngoskopii (laryngoskopický obraz dle Cormacka a Lehane I u 68 % nemocných, II u 30 % a III u 2 % nemocných).
Kvalitu intubačních podmínek shrnuje graf 1. U 28 % (SUF-0,2), 41 % (SUF-0,3) a 54 % (SUF-0,4) nemocných byly podmínky excelentní, klinicky přijatelné podmínky (excelentní + dobré) jsme pozorovali u 69 % nemocných skupiny SUF-0,2 (p = 0,041 vs. SUF-0,3, p = 0,006 vs. SUF 0,4), 93 % nemocných skupiny SUF-0,3 a 97 % nemocných ve skupině SUF-0,4. Zatímco laryngoskopie byla ve všech skupinách hladká (klasifikace I nebo II dle Cormacka a Lehane) s otevřenou hlasivkovou štěrbinou, na degradaci kvality intubačního skóre se nejvíce podílela reakce na zavedení tracheální rourky a naplnění obturační manžety.
Graf 1. Kvalita intubačních podmínek ve skupinách SUF-0,2, SUF-0,3 a SUF-0,4 klinicky akceptabilní = excelentní + dobré 
Úvodní oběhové parametry (střední arteriální tlak a pulzová frekvence) byly stejné ve všech skupinách a rovněž oběhové reakce při úvodu do anestezie, během tracheální intubace a po ní byly podobné. Po úvodu do anestezie poklesl MAP ve všech skupinách (13–18 %, p < 0,001) s přechodným menším vzestupem po intubaci (6–9 %, p < 0,01 pro SUF-0,3 a SUF-0,4) (tab. 3). Během sledovaného období se střední arteriální tlak ve všech skupinách držel na signifikantně nižších hodnotách (16–25 %, p < 0,001) ve srovnání s výchozími. Úvod do anestezie byl sledován vzestupem pulzové frekvence (5–11 %), který byl výraznější ve skupinách SUF-0,3 a SUF-0,4 (p < 0,01) (tab. 4). Po tracheální intubaci byla ve všech skupinách pulzová frekvence na úrovni preindukčních hodnot (ns) a v dalším průběhu opět poklesla (8–11 %), nejvýrazněji ve skupině SUF-0,2 (p < 0,001).
Tab. 3. Meziskupinové (řádky, hodnota p) a vnitroskupinové (sloupce) srovnání středního arteriálního tlaku (MAP) před indukcí anestezie, po indukci, po tracheální intubaci a po třech a pěti minutách od intubace 
Údaje jsou v torrech ve formátu průměr ± SD. SUF-0,2 sufentanil 0,2 μg.kg-1, SUF-0,3 sufentanil 0,3 μg.kg-1, SUF-0,4 sufentanil 0,4 μg.kg-1 **p < 0,01 vs. před indukcí, ***p < 0,001 vs. před indukcí Tab. 4. Meziskupinové (řádky, hodnota p) a vnitroskupinové (sloupce) srovnání pulzové frekvence před indukcí anestezie, po indukci, po tracheální intubaci a po třech a pěti minutách od intubace. 
Údaje jsou v úderech za minutu ve formátu průměr ± SD. SUF-0,2 sufentanil 0,2 μg kg-1, SUF-0,3 sufentanil 0,3 μg kg-1, SUF-0,4 sufentanil 0,4 μg kg-1 *p < 0,05 vs. před indukcí, **p < 0,01 vs. před indukcí, ***p < 0,001 vs. před indukcí U žádného nemocného jsme nepodali atropin. Skupiny se nelišily počtem nemocných, u nichž bylo nutné korigovat hypotenzi efedrinem (21, 17 a 27 %) v dávce 5–20 mg, přičemž průměrné množství efedrinu podaného jednomu nemocnému bylo podobné ve všech skupinách (ns). Nemocní, u nichž se vyvinula po úvodu do anestezie hypotenze (pokles MAP nejméně o 25 % z preindukčních hodnot), byli starší než nemocní se zachovanou oběhovou stabilitou (60 ± 15 vs. 52 ± 17 let, p = 0,013).
Vícenásobnou lineární regresní analýzou jsme určili proměnné, které ovlivňovaly výsledné intubační skóre. Ze sedmi parametrů (pohlaví, věk, výška, váha, BSA, BMI, množství podaného sufentanilu) měly vliv na kvalitu intubačních podmínek pouze dvě – množství podaného sufentanilu (p < 0,001) a věk nemocného (p = 0,009). Závislost mezi nimi a intubačním skóre bylo možno popsat rovnicí:
intubační skóre [body] = 4,34 + (3,001 × SUF [μg.kg-1]) + (0,0475 × věk [roky]).
Ve 46,1 % bylo možno hodnotu závislé proměnné (intubační skóre) předpovědět z lineární kombinace dvou nezávislých proměnných (věk, množství podaného sufentanilu, r2 = 0,461). Predikční sílu bylo možno dále o něco zlepšit (r2 = 0,485), pokud jsme ve výpočtech nahradili hodnotu skóre její mocninou. Příslušná rovnice pak měla tvar:
(intubační skóre [body])2 = 10,376 + (42,049 × SUF [μg.kg-1]) + (0,727 × věk [roky]).
Diskuze
Tracheální intubace při svalové relaxaci je zavedenou a bezpečnou metodou moderní anesteziologické praxe. Mohlo by se tedy zdát, že postup, který relaxaci k intubaci nepotřebuje, neskýtá žádnou výhodu oproti standardní apnoické technice. Pravděpodobně připustíme, že v naší každodenní praxi je podání NMB během doplňované anestezie rutinně používaným postupem, kterému mnohdy chybí racionální podklad. Bezpečné provedení některých operačních výkonů totiž nevyžaduje svalové uvolnění a relaxans se podává především pro tolerování endotracheální rourky během anestezie. Je však pravdou, že zavedení supraglotických způsobů zajištění dýchacích cest (např. laryngeální maskou) význam svalové relaxace v této indikaci snížilo. Existují však i situace, kdy je sice potřebná intubace, ale podání relaxancia není nezbytné nebo vhodné, či je dokonce kontraindikováno (např. operační výkony v ORL nebo stomatochirurgii). Svalová relaxace může být spojena se závažnými nežádoucími účinky. Nadměrná nebo nepotřebná hloubka nervosvalové blokády je považována za jeden z rozhodujících faktorů, který přispívá k nežádoucí bdělosti nemocného během celkové anestezie (9). Intubací bez svalové relaxace se lze vyhnout i dalším potenciálním komplikacím, které souvisejí s použitím NMB – anafylaxe (10), pooperační reziduální kurarizace (11) nebo nežádoucí účinky antagonizace blokády neostigminem, zvláště pak za situace, kdy monitorování nervosvalového přenosu je na českých anesteziologických pracovištích spíše výjimkou než pravidlem (12). Vynechání svalové relaxace rovněž přináší potenciál rychlejšího návratu spontánní ventilace, než je tomu po aplikaci nedepolarizujících svalových relaxancií s intermediární délkou účinku (3).
Tracheální intubace bez podání svalového relaxancia však není prosta rizik. Pokud kombinace premedikace, intravenózního anestetika a opioidu nezajistí při indukci dostatečnou hloubku anestezie, může být laryngoskopie i intubace spojena s poškozením dýchacích cest (13). Intubace musí být za všech okolností atraumatická. Pokud je obtížná už sama direktní laryngoskopie, je potřebné pro intubaci zvážit buď prohloubení anestezie nebo podání svalového relaxancia.
Nejčastěji studovanými indukčními látkami pro intubaci bez relaxace jsou propofol a krátkodobě působící opioidy. Stevens et al. (2) prokázali dobré intubační podmínky po podání jak propofolu (2 mg.kg-1), tak etomidatu (0,3 mg.kg 1), pokud jim předcházela aplikace alfentanilu (40 μg.kg-1). Stejný autor v jiné práci (3) potvrdil platnost těchto závěrů i při nahrazení alfentanilu remifentanilem (3 μg.kg-1). Taha et al. (14) po podání remifentanilu (2 nebo 3 μg.kg-1) upřednostňují jako nejvýhodnější indukční agens propofol před thiopentalem i etomidatem, protože výrazněji tlumí laryngeální reflexy. Klemola et al. (4) srovnávali kvalitu intubace po podání alfentanilu (30 μg.kg-1) a dvou různých dávek remifentanilu (3 nebo 4 μg.kg-1), vždy s propofolem (2,5 mg.kg-1). Nejlepšího výsledku dosáhli kombinací propofolu a remifentanilu 4 μg.kg-1, když alfentanil ani remifentanil v nižší dávce nepotlačil hypertenzní reakci na intubaci. Durmus et al. (5) sledovali intubační podmínky po podání tří různých dávek remifentanilu (2 až 4 μg.kg-1) a indukci thiopentalem (5 mg.kg-1) a při akceptovatelných postindukčních hemodynamických změnách doporučují nejvyšší dávkování remifentanilu (4 μg.kg-1).
Kvalitu intubačních podmínek je možné podle některých autorů zlepšit podáním lidokainu (1,5 mg.kg-1) buď nitrožilně tři minuty před intubací (2, 15), nebo topicky formou spreje při direktní laryngoskopii (16). I když oba postupy usnadní tracheální intubaci snížením výskytu a závažnosti kašle jako reakce na zavedení rourky, s největší pravděpodobností nezabrání spolehlivě hypertenzní odpovědi na intubaci. Proto je některými autory prospěšnost rutinní aplikace lidokainu při intubaci zpochybňována (17).
Údajů o využití sufentanilu v souvislosti s intubací bez relaxace je málo. Baillard et al. (18) používají tuto techniku u plánovaných operací rutinně, pokud svalovou relaxaci nevyžaduje povaha chirurgického výkonu a nejedná-li se o nemocné se zvýšeným rizikem hemodynamické lability (např. hypertonici). Během indukce podávali midazolam, sufentanil, propofol a topicky lidokain a uvádějí stejný výskyt klinicky přijatelných intubačních podmínek u relaxovaných i nerelaxovaných nemocných (98 %). Excelentní podmínky však byly častější u relaxovaných nemocných (87 % vs. 72 %, p = 0,005), kteří rovněž vyžadovali nižší dávku propofolu (medián 2,7 vs. 3,6 mg.kg-1, p < 0,001) i sufentanilu (medián 0,23 vs. 0,25 μg.kg-1, p = 0,001). Výskyt dočasné dysfonie v souvislosti s intubací byl v této studii stejný u relaxovaných i nerelaxovaných nemocných (2,5 %).
Práce Baillarda et al. (18) je observační studií, která porovnává kvalitu intubačních podmínek u relaxovaných a nerelaxovaných nemocných. Naším cílem bylo identifikovat faktory, které ovlivňují kvalitu intubace při vynechání svalové relaxace. U všech nemocných jsme proto zvolili totožný anesteziologický postup, kdy jedinou proměnnou bylo množství podaného sufentanilu. Vícenásobná regresní analýza prokázala, že se kvalita intubačních podmínek zlepšovala s věkem a množstvím podaného sufentanilu. Hypotenze, která zpravidla následovala po úvodu do anestezie, nezávisela na dávce sufentanilu, ale byla častější i závažnější u starších nemocných. Tuto skutečnost je nutno vzít v úvahu vždy, rozhodujeme-li u seniorů o nejvhodnějším způsobu úvodu do anestezie. Lepší podmínky pro intubaci bez svalové relaxace tak u nich mohou být zneváženy závažností hypotenze, která tento postup zpravidla provází. Metodou volby v těchto případech může být proto tracheální intubace v mělčí (ale zároveň adekvátní) doplňované anestezii se svalovou relaxací.
Tracheální intubace bez použití NMB má v indikovaných případech opodstatnění. Výsledky této studie potvrzují, že sufentanil (0,3 až 0,4 μg.kg-1) v kombinaci s propofolem (2 mg.kg-1) zajistí klinicky přijatelné intubační podmínky bez podání svalového relaxancia u 93 až 96 % nemocných. Pokud však jednoznačně vyžadujeme excelentní intubační podmínky u všech nemocných, doporučujeme při úvodu do anestezie zvážit podání svalového relaxancia při pečlivém respektování všech předností i nedostatků tohoto postupu. Jako autoři se výhod tracheální intubace bez svalové relaxace nevzdáváme, ve studii jsme hledali optimální postup pro situace, kdy tato technika bude vhodná.
Zkratky
ANOVA – analýza rozptylu
BMI – body mass index
BSA – tělesný povrch (body surface area)
MAP – střední arteriální tlak (mean arterial pressure)
NMB – svalové relaxans periferního typu (neuromuscular blocker)
Poděkování patří ing. Josefu Zákravskému (Hoyer, Praha, s. r. o.) a Mgr. Vladimíru Šrekovi (Fresenius Medical Care, Česká republika, s. r. o.) za podporu a technickou pomoc.
MUDr. Milan Adamus, Ph.D.
Klinika anesteziologie a resuscitace LF UP a FN
I. P. Pavlova 6, 775 20 Olomouc
e-mail: milan.adamus@seznam.cz
Zdroje
1. Scheller, M. S., Zornow, M. H., Saidman, L. J.: Tracheal intubation without the use of muscle relaxants: a technique using propofol and varying doses of alfentanil. Anesth. Analg., 1992, 75, s. 788–793.
2. Stevens, J. B., Vescovo, M. V., Harris, K. C. et al.: Tracheal intubation using alfentanil and no muscle relaxant: is the choice of hypnotic important? Anesth. Analg., 1997, 84, s. 1222–1226.
3. Stevens, J. B., Wheatley, L.: Tracheal intubation in ambulatory surgery patients: using remifentanil and propofol without muscle relaxants. Anesth. Analg., 1998, 86, s. 45–49.
4. Klemola, U. M., Mennander, S., Saarnivaara, L.: Tracheal intubation without the use of muscle relaxants: remifentanil or alfentanil in combination with propofol. Acta Anaesthesiol. Scand., 2000, 44, s. 465–469.
5. Durmus, M., Ender, G., Kadir, B. A. et al.: Remifentanil with thiopental for tracheal intubation without muscle relaxants. Anesth. Analg., 2003, 96, s. 1336–1339.
6. Mallampati, S. R., Gatt, S. P., Gugino, L. D. et al.: A clinical sign to predict difficult tracheal intubation: a prospective study. Can. Anaesth. Soc. J., 1985, 32, s. 429–434.
7. Cormack, R. S., Lehane, J.: Difficult tracheal intubation in obstetrics. Anaesthesia, 1984, 39, s. 1105–1111.
8. Fuchs-Buder, T., Claudius, C., Skovgaard, L. T. et al.: Good clinical research practice in pharmacodynamic studies of neuromuscular blocking agents II: the Stockholm revision. Acta Anaesthesiol. Scand., 2007, 51, s. 789–808.
9. Pollard, R. J., Coyle, J. P., Gilbert, R. L. et al.: Awareness during anaesthesia: a prospective study. Anesthesiology, 2007, 106, s. 269–274.
10. Mertes, P. M., Laxenaire, M. C., Alla, F.: Anaphylactic and anaphylactoid reactions occurring during anesthesia in France in 1999-2000. Anesthesiology, 2003, 99, s. 536–545.
11. Berg, H., Roed, J., Viby-Mogensen, J. et al.: Residual neuromuscular block is a risk factor for postoperative pulmonary complications. A prospective, randomised, and blinded study of postoperative pulmonary complications after atracurium, vecuronium and pancuronium. Acta Anaesthesiol. Scand., 1997, 41, s. 1095–1103.
12. Adamus, M., Gabrhelík, T., Marek, O. et al.: Svalová relaxace na ARO České republiky 2006 – dotazníková studie. Anest. intenziv. Med., 2007, 18, s. 85–90.
13. Mencke, T., Echternach, M., Kleinschmidt, S. et al.: Laryngeal morbidity and quality of tracheal intubation: a randomized controlled trial. Anesthesiology, 2003, 98, s. 1049–1056.
14. Taha, S., Siddik-Sayyid, S., Almeddine, M. et al.: Propofol is superior to thiopental for intubation without muscle relaxants. Can. J. Anesth., 2004, 52, s. 249–253.
15. Woods, A. W., Allam, S.: Tracheal intubation without the use of neuromuscular blocking agents. Br. J. Anaesth., 2005, 94, s. 150–158.
16. Bulow, K., Nielsen, T. G., Lund, J.: The effect of topical lignocaine on intubating conditions after propofol-alfentanil induction. Acta Anaesthesiol. Scand., 1996, 40, s. 752–756.
17. Mulholland, D., Carlisle, R. J. T.: Intubation with propofol augmented with intravenous lignocaine. Anaesthesia, 1991, 46, s. 312–313.
18. Baillard, C., Adnet, F., Borron, S. W. et al.: Tracheal intubation in routine practice with and without muscular relaxation: an observational study. Eur. J. Anaesthesiol., 2005, 22, s. 672–677.
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
- Psilocybin je v Česku od 1. ledna 2026 schválený. Co to znamená v praxi?
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- INFOGRAFIKA: Léčba CHOPN dle aktuálních doporučení GOLD
-
Všechny články tohoto čísla
- Spolek lékařů českých v Praze
- Komplikace v oblasti kapsy kardiostimulátoru
- Zkušenosti s podáváním časné enterální výživy kriticky nemocným na jednotce intenzivní metabolické péče
- Je současný rozsah vyšetření dárců krve dostatečný? Onemocnění zhoubným nádorem u aktivních dárců krve
- Lékařská etika
- Jaký je výskyt zhoubných nádorů mezi bývalými dárci krve?
- II. interní klinika Lékařské fakulty MU a FN u sv. Anny v Brně slaví 60. výročí svého vzniku
- CD69 upregulation on T cells as an in vitro marker for delayed-type drug hypersensitivity
- Frequency and severity of acute allergic-like reactions to gadolinium-containing i.v. contrast media in children and adults
- The preoperative detection of risk of anaphylaxis during anaesthesia
- Diagnosis of drug hypersensitivity: lymphocyte transformation test and cytokines
- 35th Annual Meeting of European Society for Dermatological Research Tübingen, 22.–24. září 2006
- MUDr. Otto Soyka – 90 let
- Laureáti Nobelovy ceny
- Metabolický syndrom a deprese – klinické vztahy
- Metabolické účinky endokanabinoidního systému
- Imunosupresorické vlastnosti CD3
- Rate control in permanent atrial fibrilation
- Kvalita spermatu plzeňských vysokoškolských studentů
- Mozgový natriuretický peptid môže predikovať zmenu geometrie srdca u detí s chronickou obličkovou chorobou
- Tracheální intubace bez podání svalového relaxancia – vliv odlišných dávek sufentanilu na kvalitu intubačních podmínek: prospektivní studie
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Jaký je výskyt zhoubných nádorů mezi bývalými dárci krve?
- Komplikace v oblasti kapsy kardiostimulátoru
- Tracheální intubace bez podání svalového relaxancia – vliv odlišných dávek sufentanilu na kvalitu intubačních podmínek: prospektivní studie
- Je současný rozsah vyšetření dárců krve dostatečný? Onemocnění zhoubným nádorem u aktivních dárců krve
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



