-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Artériová hypertenzia – rizikový faktor cievnych mozgových príhod
Arterial hypertension – a risk factor for sudden vascular stroke
Strokes are among the most common causes of morbidity and mortality, and in individuals who suffered stroke, subsequent long-term neurological deficit in a larger or smaller range is also an important factor. Numerous clinical and epidemiological studies have confirmed that elevated systemic blood pressure values are among the major risk factors for both ischemic and haemorrhagic stroke, and the effect of arterial hypertension is complex with morphological and functional vascular changes and changes in vascular cerebral circulation. In our retrospective analysis of 104 patients hospitalized for stroke, we found the presence of arterial hypertension in 92.3 % and atrial fibrillation in 32.7 %. 88 persons of our cohort (84.6 %) had been diagnosed with ischemic stroke and 16 persons of our cohort (15.4 %) with haemorrhagic stroke. In the group of patients with atrial fibrillation, only 14 patients (41.2 %) were treated by anticoagulant, what points out an inadequate indication of anticoagulant treatment when considering the stroke risk calculation for atrial fibrillation (CHA2DS2-VASc Score) and bleeding risk (HAS-BLED Calculator for Atrial Fibrillation). It is also noteworthy that in the group of patients with anticoagulant therapy who have evolved ischaemic stroke in spite of this treatment, we found that in 53.8 % the treatment was underdosed and therefore ineffective. Our work points to the need to improve the effective management of arterial hypertension and atrial fibrillation, the most common influencing factors of strokes.
Key words:
anticoagulant therapy, arterial hypertension, atrial fibrillationk main risk factors of stroke, strokeReceived:
28. 11. 2017Accepted:
18. 12. 2017
Autoři: Ľudovít Gašpar 1; Andrea Komorníková 1; Veronika Vestenická 2
Působiště autorů: I. Interná klinika LF UK a UNB, Bratislava 1; I. neurologická klinika LF UK a UNB, Bratislava 2
Vyšlo v časopise: AtheroRev 2018; 3(1): 18-20
Kategorie: Přehledové práce
Souhrn
Cievne mozgové príhody (CMP) sú veľmi častou príčinou morbidity a mortality, pričom u osôb po prekonanej CMP je významným i faktor následného dlhodobého neurologického deficitu vo väčšom alebo menšom rozsahu. Početné klinické i epidemiologické štúdie potvrdili, že zvýšené hodnoty systémového krvného tlaku patria medzi hlavné rizikové faktory ischemických i hemoragických CMP, pričom vplyv artériovej hypertenzie je komplexný s morfologickými i funkčnými zmenami ciev a cievnej cirkulácie. V našej retrospektívnej analýze 104 pacientov hospitalizovaných pre CMP sme zistili výskyt artériovej hypertenzie u 92,3 % členov súboru a fibrilácie predsiení u 32,7 % členov súboru. 88 členov súboru (84,6 %) malo diagnostikovanú ischemickú CMP a 16 členov súboru (15,4 %) hemoragickú CMP. V skupine pacientov s nálezom fibrilácie predsiení malo predhospitalizačne antikoagulačnú liečbu iba 14 pacientov (41,2 %), čo svedčí o nedostatočnej indikácii antikoagulačnej liečby, keď vezmeme do úvahy kalkulátory výpočtu rizika CMP pri fibrilácii predsiení (CHA2DS2-VASc Score) a rizika krvácania (HAS-BLED Calculator for Atrial Fibrillation). Významný je i poznatok, že v skupine osôb s antikoagulačnou liečbou, ktoré napriek tejto terapii mali ischemickú CMP, sme v 53,8 % prípadov zistili poddávkovanie liečby, takže táto nebola efektívna. Naša práca poukazuje na nevyhnutnosť zlepšenia efektívneho manažmentu artériovej hypertenzie a fibrilácie predsiení, najčastejších to ovplyvniteľných rizikových faktorov CMP.
Kľúčové slová/Klíčová slova:
antikoagulačná liečba, artériová hypertenzia, cievna mozgová príhoda, fibrilácia predsiení, hlavné rizikové faktory CMPÚvod
Artériová hypertenzia patrí spolu s vekom a sprievodnou aterosklerózou medzi najvýznamnejšie rizikové faktory náhlych cievnych mozgových príhod (NCMP), a to ako ischemických, tak i hemoragických. Prevalencia artériovej hypertenzie (AH) v Európe sa odhaduje na 30 až 45 % [1]. Priama a príčinná súvislosť medzi hodnotami systémového artériového tlaku a rizikom NCMP je už dlhodobo známa [2].
Metaanalýzou výsledkov viacerých štúdií sa zistila i asociácia medzi výskytom CMP a vyšším normálnym tlakom, t. j. v rozmedzí (130–139/85–89 mm Hg) [3]. V klinických štúdiách sa potvrdilo, že redukcia systolického krvného tlaku o 10 mm Hg vedie ku redukcii relatívneho rizika CMP o 41 % [4]. Nekontrolovaná artériová hypertenzia je významným rizikovým faktorom ako hemoragických CMP, či už intracerebrálnych alebo subarachnoidálnych, tak i mikroangiopaticky podmienených lakunárnych CMP. Relatívne riziko vzniku hemoragickej CMP je u hypertonika 3,7-krát až 9,2-krát vyššie než u normotenznej osoby, pričom výskyt systémovej artériovej hypertenzie u pacientov s intracerebrálnou hemoragiou sa udáva v rozmedzí 56–80 % [5].
Štúdia Stroke Prevention of Small Subcortical Strokes (SPS3) ukázala, že dosiahnutie cieľového systolického TK < 130 mm Hg u osôb po prekonanej lakunárnej ischemickej CMP znížilo riziko intracerebrálnej hemoragie o 60 % [6].
Metaanalýza 16 randomizovaných štúdií s viac ako 40 000 pacientmi po prekonanej CMP ukázala, že liečba artériovej hypertenzie redukovala relatívne riziko recidívy cievnej príhody o 18 % [7]. Artériová hypertenzia sa na vzniku CMP podieľa viacerými mechanizmami, ktoré pôsobia komplexne, či už vo forme štrukturálnych cievnych zmien alebo cerebrálnej autoregulácie (endotelová dysfunkcia, hypertenzívna vaskulopatia, lipohyalinóza, fibrinoidná nekróza a ďalšie). Tieto komplexné zmeny podmieňujú v rôznom rozsahu ako zvýšenú vaskulárnu fragilitu, tak i stenookluzívne zmeny ciev, ktoré sa potom patognomicky podieľajú na vzniku CMP.
Súbor a metodika
Retrospektívne sme vyhodnotili súbor pacientov hospitalizovaných v priebehu 3 mesiacov (júl–september 2016) na I. Neurologickej klinike LFUK a UNB pre diagnózu CMP potvrdenú zobrazovacími vyšetreniami (CT, CT-angiografia, MRI mozgu). Súbor pozostával zo 104 osôb, z nich bolo 70 mužov (67,3 %) a 34 žien (32,7 %). Priemerný vek bol 70,7 rokov.
Výsledky
Ischemická CMP sa zistila u 88 členov súboru (84,6 %) a hemoragická CMP u 16 členov súboru (15,4 %). Recidíva CMP bola zaznamenaná u 18 členov súboru (17,3 %). Artériová hypertenzia bola zistená u 96 členov súboru (92,3 %) a fibrilácia predsiení u 34 členov súboru (32,7 %). Iba 14 pacientov s nálezom fibrilácie predsiení (41,2 %) užívalo predhospitalizačne antikoagulačnú liečbu. Spôsob antikoagulačnej liečby s účinnými látkami ukazuje tab. V skupine pacientov s hemoragickou CMP bol nález artériovej hypertenzie prítomný u 14 členov (87,5 %). Hemoragická CMP sa pri antikoagulačnej liečbe vyskytla iba v jednom prípade, kým nález ischemickej CMP bol pri tejto liečbe v 13 prípadoch. Pri zhodnotení dávok antikoagulancií sme zistili, že v 7 prípadoch (53,8 %) ischemickej CMP pri súčasnej antikoagulačnej liečbe, bola táto liečba poddávkovaná. Poddávkovanie bolo zistené v 2 prípadoch pri liečbe warfarinom, pri ktorej vstupné INR nedosahovalo terapeutické pásmo (INR 2–3), a v 5 prípadoch pri liečbe s DOAC (priamo účinkujúci perorálny antikoagulant), kedy dávka liekov nezodpovedala odporúčaniam odborných spoločností.
Tab. 1. Predhospitalizačná antikoagulačná liečba fibrilácie predsiení 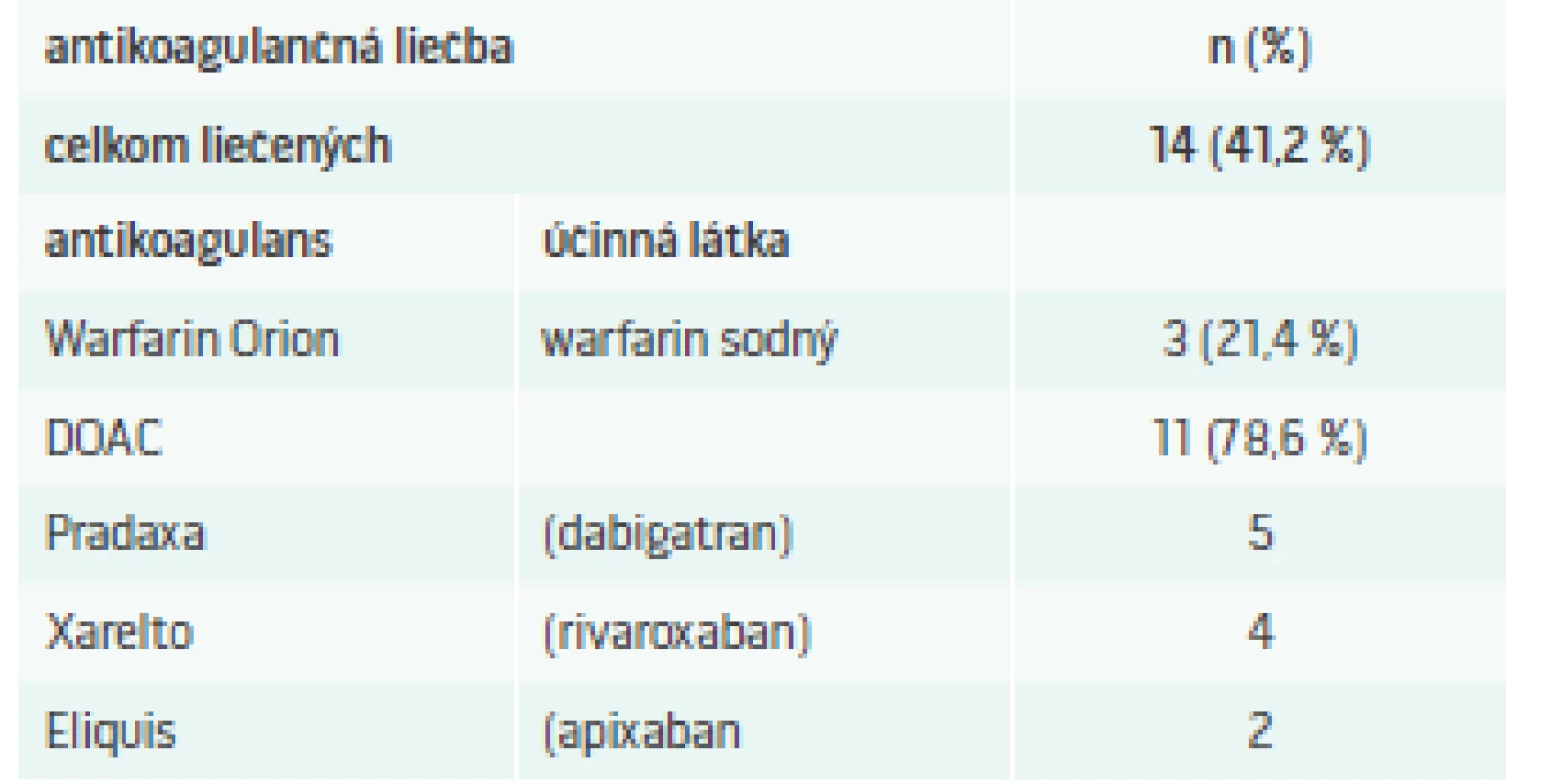
DOAC – priamo účinkujúci perorálny antikoagulant/direct oral anticoagulants Diskusia
V našom súbore sme potvrdili frekventný výskyt artériovej hypertenzie (92,3 %), ako i fibrilácie predsiení (32,7 %). Vzhľadom na priemerný vek členov súboru (70,7 rokov), nie sú tieto výsledky prekvapujúcimi, keďže je známe, že ako výskyt artériovej hypertenzie, tak i fibrilácie predsiení, stúpa s vekom. Mnohé práce poukazujú na to, že vo vekovej skupine 75 ročných a starších, je prevalencia artériovej hypertenzie 70–80 % [8]. S vekom súvisí aj problematika aterosklerózy a jej klinických komplikácií., pričom vek je významným rizikovým faktorom pre vznik ako ischemických, tak i hemoragických CMP. Pritom proces aterosklerózy začína už v mladších vekových skupinách, čo sa potvrdilo i pri vyšetrení donorských sŕdc intravaskulárnou ultrasonografiou.
V skupine 30–39 ročných sa u 60 % vyšetrovaných našli v koronárnych cievach aterosklerotické lézie [9]. Vzhľadom na súvislosť medzi artériovou hypertenziou a CMP je dôležitá dôsledná diagnostika artériovej hypertenzie a jej efektívna liečba. Metaanalýza klinických štúdií potvrdzuje, že efektívna liečba artériovej hypertenzie redukuje výskyt CMP u starších osôb (> 65 rokov) o 34 % a u mladších osôb (≤ 65 rokov) o 49 % [10].
Významná je i redukcia kardiovaskulárnej mortality a narušenia mnestických funkcií. Tromboembolické riziko je u pacientov s fibriláciou predsiení významne zvýšené, obzvlášť pri kumulácii ďalších rizikových faktorov (predovšetkým vyšší vek, prítomnosť artériovej hypertenzie, diabetu mellitus, syndrómu srdcového zlyhávania, anamnéza už prekonanej CMP v minulosti, ako i ďalších faktorov, ako sú uvedené v kalkulátore CHA2DS2-VASc Score for Atrial Fibrillation Stroke Risk [11]. Pri rozhodovaní o antikoagulačnej liečbe treba vziať do úvahy i riziko krvácania, ktoré zhodnotíme pomocou HAS-BLED Calculator for Atrial Fibrillation [12]. V našom súbore len 14 pacientov s nálezom fibrilácie predsiení (41,2 %) užívalo predhospitalizačne antikoagulačnú liečbu.
Aj keď pripustíme, že u časti pacientov mohla byť prítomná prvá manifestácia paroxyzmu fibrilácie predsiení, treba konštatovať, že pri vzatí do úvahy vyššie uvedených odporúčaných kalkulátorov rizika CMP a krvácania, bola antikoagulačná liečba nedostatočne indikovaná. Dôležitý je i poznatok, že i u pacientov, ktorí antikoagulačnú liečbu pri prijatí k hospitalizácii z dôvodu fibrilácie predsiení mali, bola táto v polovici prípadov nedostatočná, keďže dávka DOAC bola nižšia než odporúčané dávkovanie, alebo bolo INR pri liečbe warfarinom pod terapeutickým pásmom.
V diagnostike artériovej hypertenzie a ku kontrole efektívnosti jej liečby sa osvedčila metodika ambulantného monitorovania krvného tlaku (AMTK). Vo vzťahu ku kardiovaskulárnym komplikáciám, vrátane CMP, je táto metodika významná i preto, lebo umožňuje určiť diurnálny znak a index (dipping status). Jeho určenie má prognostický význam, keďže metaanalýza viacerých štúdií poukázala na to, že najčastejší výskyt kardiovaskulárnych komplikácií je v skupine riserov (reverzných dipperov), u ktorých sú priemerné hodnoty TK v nočnej fáze merania vyššie než priemerné hodnoty TK v dennej fáze merania metodikou AMTK. [13,14]. Metodika AMTK je vhodná i k manažmentu artériovej hypertenzie z chronofarmakologických aspektov, keďže vieme, že pri výskyte CMP (ischemických i hemoragických) sa uplatňujú i cirkadiánne rytmy.
Táto metodika bola opakovane použitá v rámci randomizovaných klinických štúdií sledovania efektívnosti antihypertenzívnej liečby v rámci sekundárnej prevencie CMP. Okrem už uvedenej SPS3 štúdie, to boli štúdie Post-Stroke Antihypertensive Study (PATS) [15], v ktorej sa zistilo, že redukcia krvného tlaku indapamidom o 5/2 mm Hg systolického resp. diastolického TK u osôb s prekonanou CMP, redukovala incidenciu fatálnych alebo nefatálnych CMP o 29 %. Ďalšou zo štúdií bola Perindopril Protection Against Recurrent Stroke Study (PROGRESS) [16], v ktorej redukcia TK o 9/4 mm Hg znížila relatívne riziko recidívy CMP o 28 %. Cieľové hodnoty TK v rámci sekundárnej prevencie CMP treba individualizovať a mať na pamäti, že hodnoty systolického TK pod 120 mm Hg sú spojené so zvýšeným rizikom recidívy CMP, predovšetkým v období prvých šiestich mesiacov po predchádzajúcej príhode [17]. Pre redukciu incidencie a prevalencie CMP je nevyhnutná medziodborová spolupráca. Dôraz treba klásť na problematiku prevencie, optimalizáciu manažmentu akútnej fázy CMP, efektívnu sekundárnu profylaxiu a rehabilitáciu.
Zdroje
1. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ESC guidelines for the management of arterial hypertension: the Task Force for the Management of Arterial Hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J 2013; 34(28): 2159–2219. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/eht151>.
2. Goldstein LB, Adams R, Alberts MJ et al. Primary prevention of ischemic stroke: a guideline from the American Heart Association/American Stroke Association Stroke Council. Stroke 2006; 37(6): 1583–1633. Dostupné z DOI: <http://dx.doi.org/10.1161/01.STR.0000223048.70103.F1>. Erratum in Stroke 2007; 38(1): 207.
3. Huang Y, Cai X, Li Y et al. Prehypertension and the risk of stroke: a meta-analysis. Neurology 2014; 82(13): 1153–1161.Dostupné z DOI: <http://dx.doi.org/10.1212/WNL.0000000000000268>
4. Lackland DT, Roccella EJ, Deutsch AF et al. Factors influencing the decline in stroke mortality: a statement from the American Heart Association/American Stroke Association. Stroke 2014; 45(1): 315–353. Dostupné z DOI: <http://dx.doi.org/10.1161/01.str.0000437068.30550.cf.>.
5. O´Donnell MJ, Xavier D, Liu L et. al. Risk factors for ischaemic and intracerebral haemorrhagic stroke in 22 countries (the INTERSTROKE study): a case-control study. Lancet 2010; 376(9735): 112–123. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(10)60834–3>.
6. Benavente OR, Coffey CS, Conwit R et al. Blood-pressure targets in patients with recent lacunar stroke: the SPS3 randomised trial. Lancet 2013; 382(9891): 507–515. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(13)60852–1>. Erratum in Lancet 2013; 382(9891): 506.
7. Arima H, Chalmers J. PROGRESS: Prevention of recurrent stroke. J Clin Hypertens (Greenwich) 2011; 13(9): 693–702. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1751–7176.2011.00530.x>.
8. Lionakis N, Mendrinos D, Sanidas E et al. Hypertension in the elderly. World J Cardiol 2012; 4(5): 135–147. Dostupné z DOI: <http://dx.doi.org/10.4330/wjc.v4.i5.135>.
9. Tuzcu EM, Kapadia SR, Tutar E et al. High prevalence of coronary atherosclerosis in asymptomatic teenagers and young adults. Evidence from intravacular ultrasound. Circulation 2001; 103(22): 2705–2710.
10. Mottillo S, Filion KB, Genest J et al. The metabolic syndrome and cardiovascular risk a systematic review and meta-analysis. J Am Coll Cardiol 2010; 56(14):1113–1132. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2010.05.034>.
11. Van den Ham HA, Klungel OH, Singer DE et al. Comparative performance of ATRIA, CHADS2, and CHA2DS2-VASc risk scores predicting stroke in patients with atrial fibrillation. JACC 2015; 66(17): 1851–1859. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2015.08.033>.
12. Pisters R, Lane DA, Nieuwlaat R et al. A novel user-friendly score (HAS-BLED) to assess one-year risk of major bleeding in atrial fibrillation patients: The Euro Heart Survey. Chest 2010; 138(5): 1093–1100. Dostupné z DOI: <http://dx.doi.org/10.1378/chest.10–0134>.
13. Fagard RH. Dipping pattern of nocturnal blood pressure in patients with hypertension. Expert Rev Cardiovasc Ther 2009; 7(6): 599–605. Dostupné z DOI: <http://dx.doi.org/10.1586/erc.09.35>.
14. Castilla-Guerra L, Fernandez-Moreno MC. Chronic management of hypertension after stroke: The role of ambulatory blood pressure monitoring. J Stroke 2016; 18(1): 31–37. Dostupné z DOI: <http://dx.doi.org/10.5853/jos.2015.01102>.
15. [PATS Collaborating Group]. Post-stroke antihypertensive treatment study: a preliminary result. Chin Med J (Engl) 1995; 108(9):710–717.
16. [PROGRESS Collaborative Study Subgroup]. Randomized trial of perindopril based blood pressure-lowering regimen among 6108 individuals with previous stroke or transient ischemic attack. Lancet 2001; 358(9287): 1033–1041. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(01)06178–5>. Erratum in Lancet 2001; 358(9292): 1556. Lancet 2002; 359(9323): 2120.
17. Ovbiagele B. Low-Normal systolic blood pressure and secondary stroke risk. J Stroke Cerebrovasc Dis 2013; 22(5): 633–638. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jstrokecerebrovasdis.2011.12.003>.
Štítky
Angiologie Diabetologie Interní lékařství Kardiologie Praktické lékařství pro dospělé
Článek EditorialČlánek AUTORSKÝ REJSTŘÍK
Článek vyšel v časopiseAthero Review
Nejčtenější tento týden
2018 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Vedlejší a nežádoucí účinky antihypertenziv
- Artériová hypertenzia – rizikový faktor cievnych mozgových príhod
- Periférne artériové ochorenie dolných končatín a globálne kardiovaskulárne riziko
- Má centrálny systolický tlak perspektívu pre klinickú prax?
- Diabetes mellitus a rezistencia na liečbu antagonistami ADP-receptorov: význam, možnosti detekcie a terapeutického ovplyvnenia
- Editorial
- Diabetes mellitus a srdeční selhání: úloha inhibitorů SGLT2
-
3. česko-slovenská lipidová akademie
20.–21. 10. 2017, Mikulov - Komentář k „Praktickému doporučení pro použití PCSK9-inhibitorů“ aneb Proč renomovaní autoři píší dokumenty, které si samy odporují?
-
Jaký byl 21. kongres o ateroskleróze?
7.–9. 11. 2017, Olomouc - XXI. kongres o ateroskleróze, 7.–9. prosince 2017, Olomouc - Sborník abstrakt
- Tuky v potravinách z pohledu zdraví
- AUTORSKÝ REJSTŘÍK
- Athero Review
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vedlejší a nežádoucí účinky antihypertenziv
- Tuky v potravinách z pohledu zdraví
- Periférne artériové ochorenie dolných končatín a globálne kardiovaskulárne riziko
- Diabetes mellitus a srdeční selhání: úloha inhibitorů SGLT2
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



