-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Ultrazvukem naváděný mediální cervikální blok
Ultrasound guided medial cervical plexus blockade
Objective:
To assess the reliability and safety of ultrasound guided medial cervical plexus blockade.Design:
Prospective observational study.Setting:
Department of Anesthesiology and Critical Care, Regional Tertiary Hospital.Materials and methods:
We studied 50 ASA II-III patients (28 males and 22 females, average age 62 years) undergoing carotid endarterectomy. Medial cervical plexus blockade was performed under ultrasound guidance using „in plane“ technique. We injected 20 mL of 0.375% bupivacaine in between the fasciae dividing the sternocleidomastoid and levator scapulae muscles. All patients received 100 mcg of intravenous fentanyl after block administration. We documented the incidence of satisfactory blockade for carotid artery surgery, the need for supplementary infiltrative local anaesthesia with 1% trimecaine, the need for conversion to general anaesthesia and the complication rate.Results:
Medial cervical block without any supplementary local anaesthesia was achieved in 32 (64%) patients. Supplementary infiltration of local anaesthetic into the operative area was required in 17 (34%) patients. Only one patient required repeated local anaesthetic supplementation.Conclusion:
Conversion to general anaesthesia was not necessary in any of our patients. The following complications were encountered: transient unilateral recurrent nerve block in two patients and transient phrenic nerve block in one case.Keywords:
regional anaesthesia – ultrasound – cervical block
Autoři: Nalos Daniel 1; Humhej Ivan 2
Působiště autorů: ARO Masarykova nemocnice v Ústí nad Labem, Krajská zdravotní, a. s. 1; Neurochirurgická klinika, UJEP, Masarykova nemocnice v Ústí nad Labem, Krajská zdravotní, a. s. 2
Vyšlo v časopise: Anest. intenziv. Med., 22, 2011, č. 5, s. 249-252
Kategorie: Anesteziologie - Původní práce
Souhrn
Cíl práce:
V klinické praxi ověřit spolehlivost techniky ultrazvukem naváděné blokády cervikálního plexu.Typ studie:
Prospektivní observační studie.Typ pracoviště:
Krajská nemocnice, Oddělení anesteziologie a intenzivní medicíny.Metodika:
V práci je popsána technika ultrazvukem naváděné blokády cervikálního plexu, která byla provedena u 50 pacientů ASA II–III (28 mužů a 22 žen), s věkovým průměrem 62,4 roku. Všichni pacienti podstoupili karotickou endarterektomii. Za ultrazvukové kontroly bylo „in plane“ technikou aplikováno 20 ml 0,375% bupivakainu mezi fascie oddělující m. sternocleidomastoideus a m. levator scapulae – interfasciální prostor. U pacientů jsme sledovali úspěšnost blokády ve smyslu dostatečné anestezie k provedení karotické endarterektomie, eventuálně nutnost doplnění anestezie oplachem adventicie lokálním anestetikem či přechodem na celkovou anestezii. Protokolem jsme zaznamenávali výskyt nežádoucích účinků a možných komplikací. Všichni pacienti dostali po aplikaci bloku 0,1 mg fentanylu.Výsledky:
Mediální blok zabezpečil kvalitní anestezii bez nutností dodatečného znecitlivění u 32 pacientů (64 %). U 17 pacientů (34 %) bylo nutno doplnit blokádu aplikací lokálního anestetika do operační rány. Pouze v jednom případě (2 %) byly použity více než dvě aplikace lokálního anestetika do operační rány. Žádný z pacientů nebyl z důvodů nedostatečného znecitlivění převeden na celkovou anestezii. Blokáda n. recurrens se vyskytla ve dvou případech (4 %). V jednom případě (2 %) jsme zaznamenali přechodnou blokádu brachiálního plexu spojenou s blokádou n. phrenicus.Závěr:
Popsaná technika racionálně využívá ultrazvukové asistence k aplikaci lokálního anestetika do míst, kde dochází ke křížení cervikálního plexu. Současně má předpoklad snížit frekvenci komplikací spojených s hlubokou krční blokádou.Klíčová slova:
regionální anestezie – ultrazvuk – cervikální blokÚvod
Hlavním důvodem používání regionální anestezie pro karotickou endarterektomii je relativně snadné monitorování stavu vědomí a motoriky po naložení svorek na operované tepny. Běžně používanou metodou znecitlivění je kombinace hlubokého a povrchního cervikálního bloku. Hluboký blok je spojen s vyšším počtem závažných komplikací než blok povrchní [1]. Informace o dostatečném znecitlivění pouze povrchním blokem pro karotickou endarterektomii [2] nás vedlo k provedení pilotní studie na 12 dobrovolnících [3]. Cílem bylo ověřit distribuci lokálního anestetika při povrchním krčním bloku. Z této malé studie vyplynulo, že při povrchové krční blokádě dochází k průniku injikovaného roztoku pod střední krční fascii do tzv. interfasciálního prostoru (k průniku došlo u 4 ze 6 dobrovolníků). U řady pacientů s povrchovním krčním blokem proto můžeme očekávat distribuci lokálního anestetika do interfasciálního prostoru pod vmezeřenou fascii, jak se nazývá část střední krční fascie mezi m. sternocleidomastoideem a m. trapezoidem. Průnik tekutiny může být způsoben buď přímým proniknutím jehly do tohoto prostoru, nebo prostupností vmezeřené fascie pro lokální anestetikum.
Zjištěné skutečnosti nás přivedly k zavedení techniky, kdy pod ultrazvukovou kontrolou aplikujeme lokální anestetikum cíleně do interfasciálního prostoru tam, kde se z krčních kořenů vytváří cervikální plexus. Přímá aplikace lokálního anestetika do interfasciálního prostoru dává teoretické předpoklady pro snížení rizik spojených s hlubokým krčním blokem.
Metoda a soubor pacientů
Autoři získali souhlas lokální etické komise. Mediální blok byl proveden u 50 pacientů ASA II–III (28 mužů a 22 žen), s věkovým průměrem 62,4 roku. U všech pacientů byl získán písemný souhlas s regionální anestezii asistovanou ultrazvukem dále popsanou metodou. Operace byla provedeno na levé straně ve 26 případech a ve 24 na straně pravé. Tři pacienti podstupovali již druhostrannou operaci. Manifestní mozkovou příhodu v minulosti prodělalo 12 pacientů, 38 pacientů bylo bez předchozích mozkových příhod.
Popis techniky mediálního bloku
Sondu přiložíme na anestezované straně kolmo na průběh m. sternocleidomastoideus v úrovni vrcholu štítné chrupavky. Identifikujeme a. carotis a v. jugularis interna. A. carotis umístíme do krajní části obrazu a pomalým kývavým posunem kraniálně hledáme postraní výběžky obratle C3. Cervikální plexus nalezneme v prostoru mezi kostální a vertebrální částí postranního výběžku C3, směřující laterodorzálně do intefasciálního prostoru. Cílový prostor je ventrálně ohraničen m. scalenus medius, dorzálně m. levator scapulae a laterálně m. sternocleidomastoideus. Vizualizace plexu se nám podaří jen asi u třetiny vyšetření (obr. 1). Jehlu zavádíme z laterální strany „in plane“ technikou do interfasciálního prostoru mezi fascie oddělující m. sternocleidomastoideus a m. levator scapulae. Aplikací 5% roztoku glukózy během zavádění jehly – hydrolokací, potvrdíme přítomnost hrotu jehly v interfasciálním prostoru. Aplikujeme 20 ml 0,375% bupivakainu. Při aplikaci dbáme, aby anestetikum neproniklo příliš ventrálně a nezasáhlo n. vagus, který leží obvykle dorzolaterálně od a. carotis. Příznivé distribuci napomáhá zvýšená rezistence ventrální části interfasciálního prostoru. Lokální anestetikum má tendenci se šířit laterodorzálně, centrifugálně podél nervů cervikálního plexu směrem k vmezeřené fascii.
Obr. 1. Cervikální plexus 1b upravený s grafikou a popisky 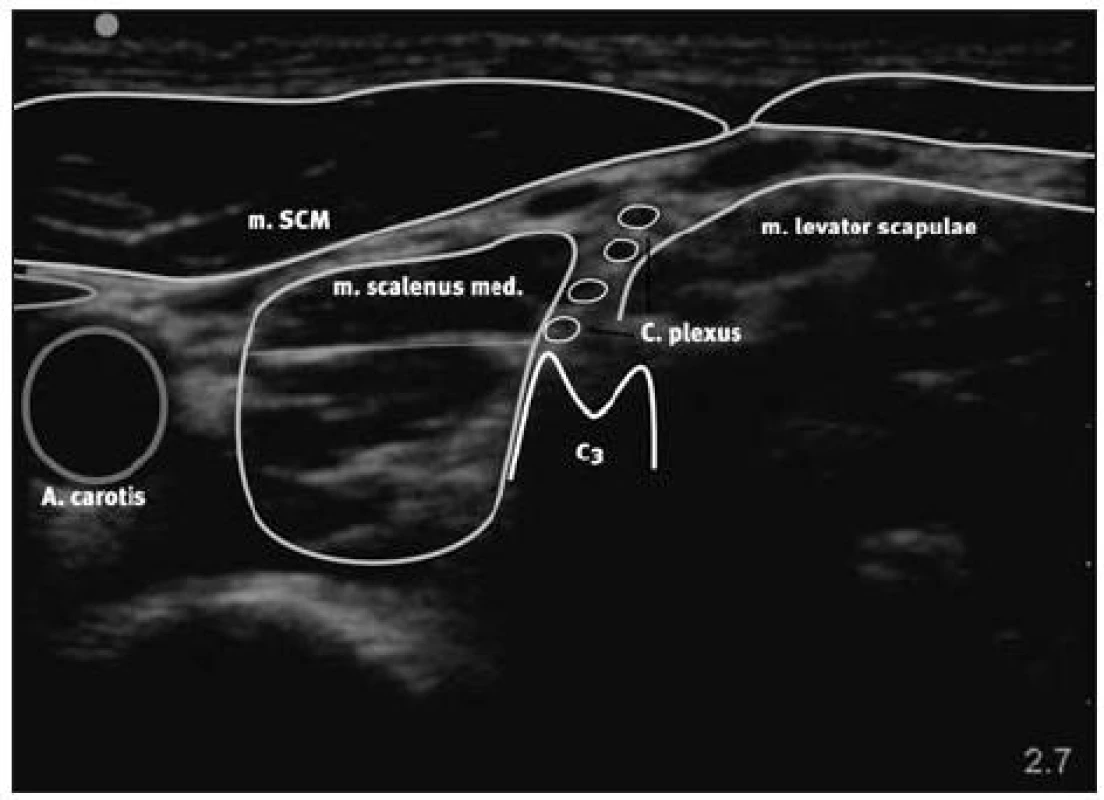
Sledované parametry
U pacientů jsme zaznamenávali úspěšnost blokády ve smyslu dostatečné anestezie k provedení karotické endarterektomie, nutnost a četnost doplnění anestezie aplikací lokálního anestetika do operační rány, popř. přechod na celkovou anestezii. Sledovali jsme výskyt nežádoucích účinků bloku a výskyt možných komplikací. Zaznamenávali jsme úroveň celkové spokojenosti pacientů s technikou a ochotu podstoupit výkon stejným způsobem znovu.
Výsledky
Mediální blok zabezpečil kvalitní anestezii bez nutností dodatečného znecitlivění u 32 pacientů (64 %). U 17 pacientů (34 %) bylo nutno doplnit blokádu aplikací lokálního anestetika do operační rány. Pouze v jednom případě (2 %) byly použity více než dvě aplikace lokálního anestetika do operační rány. Blokáda n. recurrens, manifestující se přechodnou poruchou funkce hlasivek, se vyskytla ve dvou případech (4 %). V jednom případě (2 %) jsme zaznamenali přechodnou blokádu brachiálního plexu projevující se několikahodinovým snížením svalovém tonu na stejnostranné horní končetině a blokádou n. phrenicus. Tu jsme ověřili ultrazvukovým obrazem snížené stejnostranné mobility bránice. Analgezie nad úvodní dávku fentanylu byla podána ve třech případech. Konverze na celkovou anestezii nebyla nutná v žádném případě. Na škále subjektivního hodnocení průběhu operace pacienty (1= velmi spokojen až 5 = zcela nespokojen) byla průměrná hodnota 1,2.
Diskuse
Je nepochybné, že tekutina aplikovaná do bezprostřední blízkosti nervů se bude šířit podle fyzikálních zákonů. Vlastní rozpuštěná aktivní látka se bude dál chovat podle svých farmakodynamických vlastností. Přirozenou bariérou pro šíření tekutin jsou relativně nepropustné struktury jako kost, fascií obalené svaly či cévy. Sval je struktura relativně poddajná a tlakem aplikované tekutiny se může tvarovat. Většina periferních nervů probíhá mezi svalovými strukturami prostorem vyplněným větším či menším množstvím tuku, jemného vaziva a drobných krevních a lymfatických cév. Tyto „distribuční cesty“ využívají také větší cévy a pak mluvíme o neurovaskulárních útvarech.
Přední kořeny krčních nervů C 2–4 po svém výstupu z paravertebrálního prostoru leží mezi úpony m. rectus capitis a m. scalenus medius. To je oblast pro aplikaci lokálního anestetika během hluboké krční blokády. Dále cervikální nervy procházejí dorzálně mezi jednotlivými úpony m. scalenus medius a dostávají se do interfasciálního prostoru. Zde se jednotlivé kmeny propojují a vytváří cervikální plexus. Interfasciální prostor je v úrovni C3 tvořen z vnější strany fascií m. sternocleidomastoideus, z dorzomediální strany fascií m. levator scapulae, ventromediálně fascií m. scalenus medius a ventrálně alární fascií. V oblasti vytváření cervikálního plexu jsou pro šíření tekutin v interfasciální oblasti významné tyto svalové fascie.
Povrchní fascie krční je rozprostřena ve variabilní tloušťce po celém obvodu krku. Zaujímá do sebe m. sternocleidomastoideus a m. trapezius, a vytváří tak kolem těchto svalů hluboký a povrchní list. Mezi těmito dvěma svaly je část povrchní krční fascie nazývaná podle anglosaských autorů investing fascia – vmezeřená fascie. Na úrovni C3, dorzálně za m. sternocleidomastoideus vmezeřenou fascii (investing) perforují nervy cervikálního plexu. V literatuře najdeme rozporuplné informace o funkčnosti vmezeřené fascie. Zhang a Lee [3] na základě studie 6 kadaverů existenci vmezeřené fascie zpochybnili. Panditt [4] v anatomické studii prokázal únik barevného roztoku skrze vmezeřenou krční fascii do hlubokého krčního prostoru, a vysvětluje tak rozsah účinnosti povrchního bloku. Průnik tekutiny jsme potvrdili v pilotní studii na dobrovolnících [3]. U 4 ze 6 dobrovolníků, kteří podstoupili aplikaci fyziologického roztoku aplikovaného shodným postupem jako povrchní cervikální blok, jsme prokázali průnik fyziologického roztoku do interfasciálního prostoru pomocí MRI.
Na hlubokou zadní krční fascii naléhá skalenická fascie a dělí jí z hlediska šíření tekutin na přední a zadní prostor. Přední část poskytuje obaly svalům, které se upínají na přední kostní struktury krční páteře. Tato část fascie pokrývá m. rectus colli a nacházíme pod ní truncus sympaticus. Zadní část pokrývá v několika vrstvách zadní krční svaly, mimo jiné také m. levator scapulae.
Skalenická fascie je fascie obalující původně mezižeberní mm. scalenni. V oblasti krku přechází ventrálně i dorzálně do hluboké krční fascie a kaudálně přechází v hrudní fascie. Skalenická fascie má význam pro regionální anestezii zejména proto, že odděluje nervy brachiálního a cervikálního plexu po jejich opuštění paravartebrálního prostoru. Tato fascie vytváří přední a mediální část interfasciálního prostoru.
Kraniokaudální průběh fascií a volné šíření tekutin v interfasciálním prostoru [5] vysvětluje účinnost anestetika po jednorázové aplikaci na celý cervikální plexus. Tuto skutečnost využil Winnie modifikací hluboké krční blokády [7], s podáním jednoho bolusu anestetika z jednoho vpichu namísto třech aplikací ke kořenům od C2 po C4. Uspořádání fascií limituje šíření tekutin v horizontální rovině, ale umožňuje její relativně volný pohyb v kraniokaudálním směru [8, 9].
Anestetikum, které aplikujeme ve větším objemu do blízkosti výstupu nervů cervikálního plexu, si nachází přirozenou cestu směrem do interfasciálního prostoru. Jinými slovy, místo působení anestetika – podle Winnieho modifikované „single-injection“ techniky [7] – je pravděpodobně částečně v interfasciálním prostoru a má tedy shodné místo účinku s mediálním blokem. Aplikace lokálního anestetika během hlubokého cervikálního bloku je spojena s větším počtem nežádoucích účinků a komplikací než aplikace lokálního anestetika k cervikálnímu plexu cestou povrchní blokády [1, 10].
U povrchního bloku dochází nekonstantně k průniku anestetika do interfasciálního prostoru [3]. Dá se předpokládat, že dobrá efektivita povrchního bloku je u některých pacientů způsobena průnikem anestetika do interfasciálního prostoru.
Interfasciální prostor je plněn anestetikem jak při hlubokém bloku [7], tak při povrchním bloku [3]. Námi popsaná metoda se snaží využít přednosti hlubokého i povrchního bloku a aplikujeme lokální anestetikum přímo do interfasciálního prostoru. Asistence ultrazvuku usnadňuje přesnou identifikaci cílového prostoru.
Závěr
V práci popsaná technika racionálně využívá ultrazvukové asistence k aplikaci lokálního anestetika do blízkosti nervů cervikálního plexu. Současně má tato ultrazvukem asistovaná technika předpoklad snížit frekvenci komplikací spojených s hlubokou krční blokádou. Snížení celkové dávky anestetika předurčuje i snížení rizika toxické reakce. Vizuální ultrazvuková kontrola šíření aplikovaného roztoku může účinně předejít případnému vaskulárnímu podání lokálního anestetika.
Došlo dne 29. 3. 2011.
Přijato do tisku dne 26. 9. 2011.
Adresa pro korespondenci:
Prim. MUDr. Daniel Nalos
ARO Masarykovy nemocnice v Ústí nad Labem, o. z.
Sociální péče 3316/12A
401 13 Ústí nad Labem
Zdroje
1. Pandit, J. J. et al. Superficial or deep cervical plexu block for carotid endarterectomy. Systemic review of complications. Br. J. Anesth., 2007, 99, p. 159–169.
2. Horáček, M. Povrchový cervikální blok pro operaci krčních tepen. Sborník XVI. kongresu ČSARIM, 2009. Regionální anestézie I., Předn. č. 3. Dostupné na www: www.csarim.cz.
3. Nalos, D. et al. Superficial and interfascial cervical block – MRI study. Anest. intenziv. Med., 2011, 22, 4, s. 215–218.
4. Zhang, M. et al. The investing layer of deep cervical fascia does not exit between the sternocleidomastoid and trapezius muscles. Otolaryngol. Head Neck Surg., 2002, 127, p. 452–454.
5. Pandit, J. J. et al. Spread of injectate with superficial cervical plexus block in humans: an anatomical study. Br. J. Anaesth., 2003, 91, p. 733–735.
6. Nalos, D. et al. Fascie brachiálního plexu. Anest. intenziv. Med., 2010, 21, 4, p. 185–190.
7. Winnie, A. P. et al. Interscalene Cervical Plexus Block A Single-Injection Technique. Anesth. Analg., 1975, 54, p. 370–375.
8. Dhonneur, G. et al. Demonstration of the Spread of Injectate With Deep Cervical Plexus Block: A Case Series. Reg. Anesth. Pain Med., 2007, 32, p. 116–119.
9. Casutt, M. et al. Intermediate cervical Plexus Block for Karotid Endarterectomy: Case Series of the Spread of Injectate. J. Anesth. Clinic Res., 2011, 2, p. 2.
10. Hakl, M. et al. Regional anaesthesia for carotid endarterectomy: an audit over 10 years. Br. J. Anaesth., 2007, 99, 3, p. 415–420.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2011 Číslo 5- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
- Léčba akutní pooperační bolesti z pohledu ortopeda
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Bezpečná anestezie
- Ultrazvukem naváděný mediální cervikální blok
- Kardiopulmonálna resuscitácia
- Vliv teploty na výsledky tromboelastografie – prospektivní studie
- Erratum
- Fibrinolýza v kardiochirurgii v postaprotinínovej ére
- Mechanismus vzniku hypotenze po i. v. paracetamolu u kriticky nemocných
- Je rozdiel v prežívaní pacientov s kraniocerebrálnym poranením s meraným a nemeraným intrakraniálnym tlakom?
- Doporučení pro poskytování poanestetické péče
- Doporučení pro omezování příjmu tekutin a stravy před anesteziologickou péčí
-
Doporučený postup pro život ohrožující krvácení
(mezioborové konsenzuální stanovisko) - 18. kongres ČSARIM, Praha 6.–8. 10. Souhrn přednášek a abstrakt – I. část
-
EBA recommendations for Safe Medication Practice
(June 2011) - WFSA RESEARCH GRANTS 2011
- Medaile Františka Celestýna Opitze
-
V. česko-slovenský kongres intenzivní medicíny a I. sympozium České resuscitační rady
11.–13. května 2011, Clarion Congress Hotel Prague - Kalendář akcí
- Competency based training in intensive care medicine in Europe (první část)
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Ultrazvukem naváděný mediální cervikální blok
- Je rozdiel v prežívaní pacientov s kraniocerebrálnym poranením s meraným a nemeraným intrakraniálnym tlakom?
- Doporučení pro poskytování poanestetické péče
- Mechanismus vzniku hypotenze po i. v. paracetamolu u kriticky nemocných
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



