-
Medical journals
- Career
Transplantace jater u pacientů s trombózou portální žíly
Authors: L. Janoušek; M. Adamec; M. Oliverius; P. Trunečka *; M. Kučera
Authors‘ workplace: Klinika transplantační chirurgie, IKEM, přednosta prof. MUDr. Miloš Adamec, CSc. ; Transplantcentrum IKEM, přednosta: prof. MUDr. Pavel Trunečka, CSc. *
Published in: Rozhl. Chir., 2011, roč. 90, č. 2, s. 114-116.
Category: Monothematic special - Original
Overview
Cíl:
Cílem studie bylo retrospektivní hodnocení souboru pacientů s trombózou v. portae a následnou transplantací jater.Materiál a metodika:
Diagnostika PVT byla předoperačně provedena sonograficky a CT portografií. Doba sledování byla 1 den až 6 let. Pooperační imunosupresi jsme podávali v kombinaci cyklosporin A, prednison a imuran v počátcích transplantačního programu (8 pacientů). Tento protokol jsme v průběhu let nahradili FK 506, cell cept a prednisonem. Při podezření na rejekci jsme provedli jaterní biopsii.Výsledky:
V období 1996–2009 jsme na našem pracovišti provedli 740 transplantací jater u 303 žen a 437 mužů. 703 bylo prvních transplantací, 33 retransplantací a čtyři druhé retransplantace. Z tohoto souboru mělo 57 (7,7 %) příjemců obliterovanou v. portae. Bylo to 42 mužů a 15 žen průměrného věku 52 (9–67) let. U těchto 57 pacientů jsme provedli 62 transplantací jater. V souboru se vyskytly tyto komplikace: dysfunkce štěpu v 10,5 %, revize pro krvácení v 28 %, trombóza a. hepatica v 10,5 %, retrombóza v. portae v 1,8 %, biliární komplikace v 17,5 %, akutní rejekce v 19,3 %. Perioperační mortalita byla 15,8 %. Průměrná spotřeba krevních derivátů byla 17,1 (0–425) transfuzních jednotek erytrocytů, 27,1 (0–132) transfuzních jednotek mražené plazmy a 2,6 (0–20) transfuzních jednotek trombocytů.Závěr:
Výsledky naší retrospektivní studie ukazují, že trombóza portálního řečiště není kontraindikací k transplantaci jater. Současné chirurgické techniky umožňují úspěšně transplantovat pacienty i s kompletní trombózou splanchnického žilního řečiště.Klíčová slova:
v. portae – trombóza – transplantace jaterÚVOD
Trombóza v. portae ( PVT ) a splanchnického řečiště patřila dlouho mezi absolutní kontraindikace transplantace jater [1, 2]. Vývoj chirurgických technik však postupně umožnil transplantovat játra i pacientům s kompletní trombózou splanchnického řečiště [3–5]. Klinický obraz PVT se pohybuje v širokém spektru příznaků od asymptomatického pacienta k obrazu náhlé příhody břišní s hepatorenálním selháním. Mezi hlavní příčiny vyvolávající trombózu v. portae patří vrozené a získané trombofilní stavy [6, 7], traumata, infekce a malignity – nejčastěji hepatocelulární karcinom (zde je PVT spojena s velmi špatnou prognózou) [8]. Výsledek transplantace závisí na stupni postižení portálního řečiště. Rozlišujeme stupeň 1 (obturace méně než 50 % v. portae), stupeň 2 (obturace nad 50 % v. portae), stupeň 3 (trombóza v. portae a proximální části v. mesenterica superior) a stupeň 4 (kompletní trombóza splanchnického řečiště) [9]. Trombotický uzávěr v. portae se vyskytuje u pacientů připravovaných k transplantaci ve 4–15 %. Uzávěr v. portae není prediktorem mortality na čekací listině, je ale významným rizikovým faktorem zvyšujícím mortalitu po transplantaci [10]. Z vyšetřovacích metod nám nejlépe potvrdí podezření Doppler sono a CT nebo MR portografie. Všechna vyšetření jsou podle literárních údajů uváděna s různou senzitivitou pro záchyt trombotického uzávěru vena portae [9, 11]. Transplantace jater u pacienta s trombózou splanchnického řečiště velmi často vyžaduje použití alternativních metod pro zajištění průtoku ve v. portae. Patří k nim trombektomie, trombendvenektomie, venózní bypass na v. mesenterica superior, inferior nebo na co největší portální kolaterálu, a jako poslední možnost použití kavální hemitranspozice pro zajištění přítoku do portálního řečiště [4, 5, 12].
MATERIÁL A METODA
Retrospektivně hodnotíme výsledky transplantací u příjemců jater s trombózou v. portae. Operace byly provedeny v letech 1996–2009. Diagnostika PVT byla předoperačně provedena sonograficky a CT portografií. U pacientů s fulminantním selháním jater jsme použili albuminovou adsorbční hemodialýzu před transplantací. Doba sledování byla 1 den až 6 let. Pooperační imunosupresi jsme podávali v kombinaci cyklosporin A, prednison a imuran v počátcích transplantačního programu (8 pacientů). Tento protokol jsme v průběhu let nahradili FK 506, cell cept a prednisonem. Při podezření na rejekci jsme provedli jaterní biopsii. Funkce štěpu a jeho prokrvení byly kontrolovány laboratorními odběry a pravidelnými sonografickými kontrolami.
VÝSLEDKY
V období 1996–2009 jsme na našem pracovišti provedli 740 transplantací jater u 303 žen a 437 mužů. 703 bylo prvních transplantací, 33 retransplantací a čtyři druhé retransplantace. Z tohoto souboru mělo 57 (7,7 % ) příjemců obliterovanou v. portae. Bylo to 42 mužů a 15 žen průměrného věku 52 (9–67) let. Indikace k transplantaci jater u těchto příjemců ukazuje tabulka 1. 57 příjemcům s PVT jsme transplantovali 62 štěpů jater. Průměrný věk dárců jater byl 38 (11–66) let. Studená ischemie štěpu jater trvala v průměru 9,3 (4,5–14,2) hodin.
Table 1. Indikace k transplantaci jater Tab. 1. Indications for liver transplantation 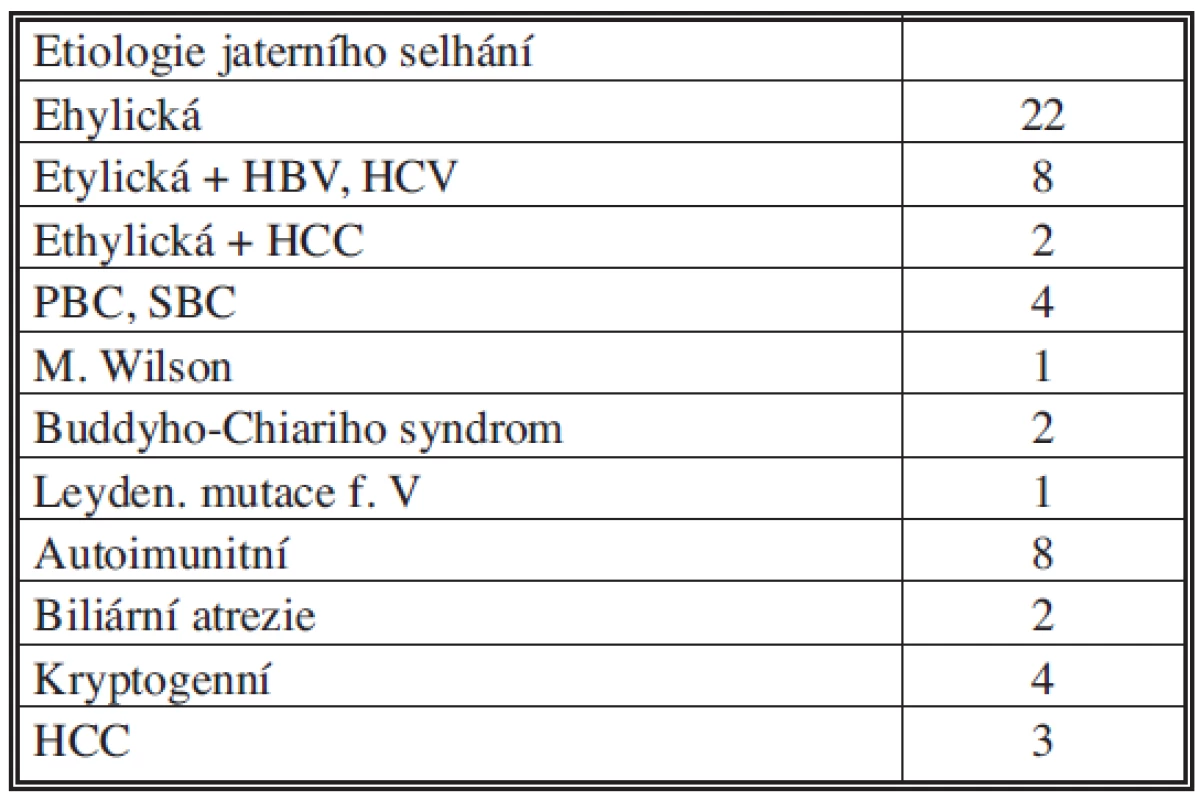
(HBV: hepatitida B, HCV: hepatitida C, HCC: hepatocelulární karcinom, PBC: primární biliární cirhóza, PSC: primární sklerotizující cholangoitis, SBC: sekundární biliární cirhóza) Pět pacientů bylo předoperačně pokročilostí jaterního onemocnění klasifikováno Child Pugh A, 14 Child Pugh B a 38 pacientů splňovalo kritéria Child Pugh C. 21 pacientů mělo trombózu v. portae 1. stupně, 26 pacientů trombózu v. portae 2–3 stupně a 10 pacientů trombózu porty 4. stupně. Z těchto deseti pacientů s trombózou IV. stupně se u dvou pacientů s hepatocelulární karcinomem vyskytla maligní trombóza v. portae. Během transplantace se kromě tří pacientů podařilo obnovit průtok portálním řečištěm u všech nemocných pomocí trombektomie a trombendvenektomie nebo přemostěním na velkou kolaterálu či předchozí portosystémový zkrat. U jednoho pacienta jsme na podporu průtoku krve v portálním řečišti našili arterioportální fistuli. Jednomu pacientovi jsme provedli portokavální hemitranspozici. U jednoho pacienta jsme resekovali pravý jaterní lalok pro nekrózu vzniklou retrombózou pravé větve v. portae. U šesti (10,5 %) pacientů se vyskytla dysfunkce štěpu, z těchto pacientů byli tři retransplantováni. Ve zbývajících třech případech došlo k rozvoji funkce štěpu po deseti dnech. U 16 (28 %) pacientů bylo provedeno celkem 29 relaparotomií pro krvácení. Jednoho pacienta jsme revidovali pro nitrobřišní absces. U šesti (10,5 % ) pacientů se vyskytla stenóza nebo trombóza a. hepatica. Jeden pacient s trombózou hepatické arterie byl retransplantován, zbývající byli vyřešeni pomocí trombektomie nebo perkutánní transluminální angioplastiky. Retrombóza v. portae se vyskytla u jednoho pacienta a byla řešena trombektomií. Deset (17,5 %) pacientů mělo biliární komplikaci. V pěti případech jsme museli provést relaparotomii a komplikaci ošetřit hepatikojejunoanastomózou. Pět pacientů prodělalo ERCP a stentování žlučovodu. Akutní rejekce se vyskytla u 11 (19,3 %) pacientů. Ve všech případech byla kortikosenzitivní. V době sledování zemřelo 18 (31,6 %) pacientů. Na operačním sále nebo v době peritransplantační hospitalizace zemřelo 9 (15,8 %) pacientů. Příčinou smrti byl u šesti pacientů hemoragický šok, u dvou pacientů nerekonstruovatelný nález maligního trombu a u jednoho pacienta selhání štěpu jater. Zbývající pacienti zemřeli na plicní embolii v jednom případě, na diseminaci hepatocelulárního karcinomu ve čtyřech případech, na septický stav a multiorgánové selhání v jednom případě, jeden pacient zemřel na krvácení z jícnových varixů. Příčiny dvou úmrtí zůstaly neznámé, nemocní zemřeli náhle doma. Průměrná spotřeba krevních derivátů byla 17,1 (0–425) transfuzních jednotek erytrocytů, 27,1 (0–132) transfuzních jednotek mražené plazmy a 2,6 (0–20) transfuzních jednotek trombocytů.
DISKUSE
Trombóza portálního řečiště u nemocných před transplantací jater byla dlouho považována za kontraindikaci operačního výkonu. Protože se vyskytuje asi u 5–20 % chirurgicky řešených cirhóz jater, byly vyvinuty v průběhu let techniky umožňující obnovení průtoku portálním řečištěm štěpu. Morbidita a mortalita těchto pacientů zůstává stále vyšší (9–42 %) [2, 13]. Pro rozvážení chirurgického výkonu a naplánování typu revaskularizace portálního řečiště je důležité co nejpřesnější zobrazení anatomie splanchnického řečiště. Metodou volby zůstává dopplerovská sonografie, toto vyšetření je vhodné doplnit MR nebo CT portografií. Vyšší morbidita a mortalita vyplývají z náročnosti a komplexnosti transplantačního výkonu u těchto pacientů. Revize pro krvácení jsou daní za mnohočetné portální kolaterály a koagulační poruchu u těchto pacientů v terminálním stadiu jaterního selhání. Příčiny biliárních komplikací vidíme v obtížné preparaci a rekonstrukci extrahepatálních žlučových cest. Dalším důvodem může být porucha prokrvení při trvající oběhové nestabilitě a nedostatečném prokrvení v důsledku krevních ztrát. Vyjma tří jsme u všech pacientů zprůchodnili portální řečiště trombendvenektomií a trombektomií nebo žilním portálním bypassem na velkou kolaterálu či předchozí portosystémový zkrat. Dva pacienti měli histologicky verifikovaný maligní trombus v. portae. U jednoho pacienta jsme na podporu průtoku v. portae našili arterioportální zkrat mezi a. hepatika a v. portae. Tento pacient měl akutní kompletní trombózu splanchnického řečiště s edémem střevních kliček. Příčinou byla otrava houbami. Po trombektomii jsme nezískali dobrý přítok. Neměli jsme k dispozici vhodnou varikózně změněnou kolaterálu a portokavální hemitranspozice by jeho stav neřešila, nýbrž naopak zhoršila prohloubením oběhové nestability. Arterializace portálního řečiště pomohla udržet průtok a částečným zpětným tokem došlo při antikoagulační terapii k rozpuštění reziduálních trombů ve v. lienalis a v. mesenterika superior. Nicméně nestačila zajistit dostatečnou portální perfuzi jater. Tento náš předpoklad nám potvrdila kontrolní CT portografie po jeho retransplantaci. Portokavální hemitranspozici jsme použili u jednoho pacienta. Tento pacient zemřel na operačním sále. Důvodem byla exsanguinace, kdy tento typ rekonstrukce sice zajistil dobrou portální perfuzi jaterního štěpu, ale nezmenšil portální přetlak v okolním kolaterálním oběhu. Výsledkem bylo protrahované a profuzní krvácení. Optimální léčba pro pacienty s PVT není jasná. S rozvojem endoskopických metod není nutné tyto pacienty zařadit ihned k transplantaci. Naopak poslední studie hodnotící výsledek a benefit transplantace jater pro tyto pacienty ukazuje vyšší mortalitu příjemců s nízkým MELD skóre [10]. Pro úspěšný výsledek je nutné pečlivé předoperační vyšetření splanchnického řečiště a použití alternativních metod revaskularizace v. portae během transplantace [7].
ZÁVĚR
Výsledky naší retrospektivní studie ukazují, že trombóza portálního řečiště není kontraindikací k transplantaci jater. Současné chirurgické techniky umožňují úspěšně transplantovat pacienty i s kompletní trombózou splanchnického žilního řečiště.
MUDr. Libor Janoušek
IKEM
Vídeňská 1958/9
140 21 Praha 4
e-mail: lija@ikem.cz
Sources
1. van Thiel, D. H. S. R., Starzl, T. E. Liver transplantation in patients with portal vein thrombosis. Hepatology, 1982 : 637.
2. Stieber, A. C., Zetti, G., Todo, S., et al. The spectrum of portal vein thrombosis in liver transplantation. Ann. Surg., 1991; 213 : 199–206.
3. Seu, P., Shackleton, C. R., Shaked, A., et al. Improved results of liver transplantation in patients with portal vein thrombosis. Arch. Surg., 1996; 131 : 840–844; discussion 844–845.
4. Molmenti, E. P., Roodhouse, T. W., Molmenti, H., et al. Thrombendvenectomy for organized portal vein thrombosis at the time of liver transplantation. Ann. Surg., 2002; 235 : 292–296.
5. Dumortier, J., Czyglik, O., Poncet, G., et al. Eversion thrombectomy for portal vein thrombosis during liver transplantation. Am. J. Transplant., 2002; 2 : 934–938.
6. Janssen, H. L. M. J., Vleggaar, F. P. Factor V Leiden mutation, prothrombin gene mutation and definciensis in coagulation inhibitors associated with Budd-Chiari syndrome and portal vein thrombosis: Results of a case-control study. Blood Coagul. Fibrinolysis, 2000 : 2364–2368.
7. Francoz, C., Belghiti, J., Vilgrain, V., et al. Splanchnic vein thrombosis in candidates for liver transplantation: usefulness of screening and anticoagulation. Gut, 2005; 54 : 691–697.
8. Carr, B. I. B. S., Kondragunta, V., Pancoska, P., Branch, R. A. Tumor and liver determinants of prognosis in unresectable hepatocellular carcinoma: a case cohort study. J. Gastroenterol. Hepatol., 2008; 23 : 1259–1266.
9. Yerdel, M. A., Gunson, B., Mirza, D., et al. Portal vein thrombosis in adults undergoing liver transplantation: risk factors, screening, management, and outcome. Transplantation, 2000; 69 : 1873–1881.
10. Englesbe, M. J., Schaubel, D. E., Cai, S., Guidinger, M. K., Merion, R. M. Portal vein thrombosis and liver transplant survival benefit. Liver Transpl., 16 : 999–1005.
11. Manzanet, G., Sanjuan, F., Orbis, P., et al. Liver transplantation in patients with portal vein thrombosis. Liver Transpl., 2001; 7 : 125–131.
12. Shaw, B. W. I. S., Bron, K., Starzl, T. E. Portal vein grafts in hepatic transplantation. Surg. Gynecol. Obstet, 1985 : 66–68.
13. Langnas, A. N., Marujo, W. C., Stratta, R. J., et al. A selective approach to preexisting portal vein thrombosis in patients undergoing liver transplantation. Am. J. Surg., 1992; 163 : 132–136.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2011 Issue 2-
All articles in this issue
- Simultánní transplantace ledviny a Langerhansových ostrůvků
- Transplantace jater u pacientů s trombózou portální žíly
- Časné biliární komplikace po transplantaci jater
- První Česko-Slovenská domino transplantace jater
- Vývoj chirurgické techniky transplantací pankreatu v IKEM
- Imunosuprese po transplantaci žilních allograftů – naše zkušenosti
- Vliv biologických lepidel na cévní stěnu v modelu disekce aorty v experimentu
- Technika implantace a zkušenosti s dočasnou mechanickou srdeční podporou při selhání pravé komory
- Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
- Kardiochirurgické operace u pacientů odmítajících krevní transfuze: výsledky v IKEM
- Cévní komplikace při transkatetrové implantaci aortální chlopně v IKEM
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Časné biliární komplikace po transplantaci jater
- Kardiochirurgické operace u pacientů odmítajících krevní transfuze: výsledky v IKEM
- Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
- Vývoj chirurgické techniky transplantací pankreatu v IKEM
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

