-
Medical journals
- Career
Výsledky kombinované plastiky mitrální a náhrady aortální chlopně v IKEM Praha
: M. Urban; J. Pirk; I. Skalský; O. Szárszoi; I. Netuka
: Klinika Kardiovaskulární chirurgie IKEM Praha, přednosta: prof. MUDr. Jan Pirk, DrSc.
: Rozhl. Chir., 2011, roč. 90, č. 2, s. 95-101.
: Monothematic special - Original
Cíl práce:
Cílem práce je zhodnocení výsledků plastiky mitrální chlopně u pacientů se současnou náhradou aortální chlopně.Metody:
V IKEM Praha jsme v letech 1996–2009 provedli plastiku mitrální chlopně se souběžnou náhradou aortální chlopně u 50 pacientů. Klinická a echokardiografická data jsme získali z dokumentace a počítačové databáze. V případě chybějících dat jsme pacienty kontaktovali prostřednictvím strukturovaného dotazníku. Ze sledovaných parametrů jsme vyhodnotili časnou a pozdní mortalitu a výskyt tromboembolických a krvácivých komplikací. Při kontrolním echokardiografickém vyšetření jsme sledovali výskyt rekurentní regurgitace po předchozí plastice mitrální chlopně stupně 3/5 a více.Výsledky:
Ze souboru jsme vyřadili čtyři pacienty, kteří v minulosti podstoupili operaci na některé ze srdečních chlopní. U aortálních vad se ve 21 případech jednalo o stenózu, ve 20 o insuficienci a ve čtyřech o vadu kombinovanou. U mitrálních vad se jednalo v 9 případech o vadu revmatickou, v 31 o vadu nerevmatickou a v 6 případech o endokarditidu. Aortální chlopeň byla nahrazena mechanickou protézou u 22 a biologickou u 24 pacientů. U 26 pacientů byl kromě plastiky mitrální a náhrady aortální chlopně vykonán přidružený výkon. U 4 pacientů je jednalo o reoperaci po předchozím aortokoronárním bypasu. Časně po operaci zemřelo 6 pacientů (13 %). Průměrná doba sledování byla 51 měsíců. Dvou-, pěti - a desetileté přežívání bylo 79 %, 64 %, respektive 22 %. Z komplikací jsme zaznamenali u jednoho pacienta krvácení do retroperitonea při vysoké hodnotě INR a jeden případ CMP. Při echokardiografické kontrole mělo regurgitaci 3/5 a více 9 pacientů (19,6 %). Ve 3 případech se jednalo o pacienty po plastice pro revmatickou vadu a u 6 pro nerevmatickou vadu. Jeden pacient podstoupil úspěšnou náhradu mechanickou protézou, tři pacienti zemřeli a pět pacientů je ve sledování.Závěr:
Na základě výsledků konstatujeme, že plastika mitrální chlopně se současnou náhradou aortální chlopně je operace s vysokou časnou mortalitou, dobrým dlouhodobým přežíváním a zatížena malým počtem pozdních komplikací. Spíš než plastiku je nutno zvážit náhradu u pacientů s vadou revmatickou, kde jsme pozorovali rekurentní regurgitaci až u 33 % pacientů.Klíčová slova:
plastika mitrální chlopně – revmatická srdeční vada – onemocnění dvou chlopníÚVOD
Pacientů indikovaných k současné operaci na aortální a mitrální chlopni neustálé přibývá. Z pacientů operovaných v IKEM Praha v roce 2009 pro chlopňové onemocnění mělo současné postižení aortální a mitrální chlopně až čtrnáct procent [1]. V praxi se setkáváme s oběma typy vad ve smyslu stenózy a regurgitace a jejími různými kombinacemi. Současné postižení aortální a atrio-ventrikulární chlopně skýtá několik diagnostických a terapeutických úskalí. U pacientů s patologicky změněnou aortální chlopní dochází ke změně tlakových poměrů mezi jednotlivými srdečními oddíly a rovněž dochází ke změně v geometrii levé komory. V důsledku tlakového přetížení u aortální stenózy, nebo objemového přetížení u aortální insuficience dochází ke kompenzatorní hypertrofii a dilataci levé komory. Hemodynamicky významná aortální stenóza zhoršuje stupeň mitrální regurgitace. Navíc u pacientů s mitrální regurgitací dochází často k podhodnocení stupně aortální stenózy v důsledku snížení dopředného toku krve. Mitrální regurgitace rovněž zvyšuje ejekční frakci levé komory a tím překrývá časné známky dysfunkce vyvolané aortální stenózou. Fibrilace síní a ztráta atriální systoly pak vede k dalšímu snížení plnění hypertrofované levé komory.
U některých pacientů je možno identifikovat jeden etiopatogenetický mechanismus odpovědný za postižení obou chlopní. Typická je kombinace aortální a mitrální vady u pacientů s revmatickým onemocněním. Pro revmatickou vadu jsou typické anulární kalcifikace, ztluštění cípů a subvalvulárního aparátu a následná restrikce pohybu. V anamnéze pacientů často nalezneme údaj o překonané revmatické horečce v mládí. U jiných pacientů se zcela jistě na onemocnění obou chlopní podílí kombinace dvou či více zcela nezávislých patologických procesů. U mladších jedinců kombinovanou vadu nalézáme u vrozené aortální stenózy v kombinaci s mitrální regurgitací. Ve starší populaci spíše převládá degenerativní etiologie onemocnění. Pro degenerativní (myxomatózní) vadu je typický prolaps cípů důsledkem fibroelastických změn pojivové tkáně chlopně. Pacienti s ischemickou mitrální regurgitací mají obvykle normální morfologii cípů a chlopeň nedomyká v důsledku změněné geometrie patologicky dilatované levé komory způsobující translokaci papilárních svalů. Paletu různých etiologických mechanismů, které vedou k insuficienci na mitrální chlopni, doplňuje bakteriální endokarditida, u které dochází k destrukci a následnému jizvení chlopenního aparátu. Ve skupině s funkční regurgitací nelze identifikovat žádný z výše popsaných etiopatogenetických mechanismů.
Jako operační řešení současného postižení přichází v úvahu náhrada obou chlopní mechanickými nebo biologickými protézami. Druhou možností je náhrada aortální chlopně kombinovaná s plastikou chlopně mitrální. Poslední možností je plastika obou chlopní. Většina chirurgů při současném postižení obou chlopní považuje za zlatý standard náhradu obou chlopní. V poslední době byla v odborné literatuře publikovaná data, které naznačují lepší přežívání u pacientů, u kterých byla místo náhrady mitrální chlopně vykonána plastika. Výhody záchovné operace mitrální chlopně oproti její náhradě protézou jsou všeobecně známé. Patří mezi ně nižší procento tromboembolických a krvácivých komplikací spojených s nutností trvalé antikoagulační léčby u mechanických chlopní. U náhrady rovněž hrozí riziko předčasné degenerace s nutností reoperace u chlopní biologických a riziko protézové endokarditidy u obou skupin chlopenních náhrad. Metaanalýzu porovnávající plastiku s náhradou mitrální chlopně u izolovaných vad publikoval v roce 2007 Shuhaiber [2]; uvádí lepší výsledky pro časnou mortalitu a lepší dlouhodobé přežívání po plastice v porovnání s náhradou. Po stratifikaci pacientů do skupin podle etiologie mitrální vady pacienti se strukturálním poškozením mitrální chlopně (revmatická a degenerativní vada) měli nižší časnou mortalitu a lepší dlouhodobé přežívání po plastice, zatímco pacienti s ischemickou vadou měli nižší časnou mortalitu po plastice, ale v dlouhodobém přežívání nebyl statisticky významný rozdíl mezi plastikou a náhradou mitrální chlopně. Na to, zda se výhody mitrální plastiky uplatňují i ve skupině pacientů se současným onemocněním aortální chlopně, panují mezi odbornou veřejností nejednotné názory. Jeden z největších souborů pacientů porovnávající plastiku s náhradou mitrální chlopně se současnou náhradou chlopně aortální pochází z Cleveland Clinic. Gillinov a spol. [3] analyzoval 813 pacientů, kteří podstoupili buď náhradu obou chlopní (n = 518), nebo plastiku (n = 295) mitrální chlopně se současnou náhradou aortální chlopně (n = 295). Časná mortalita byla 5,4 % ve skupině s plastikou a 7,0 % ve skupině s náhradou mitrální chlopně (p = 0,4). Přežívání v 5, 10 a 15 letech bylo 79 %, 63 % a 46 % ve skupině s plastikou, versus 72 %, 52 % a 34 % ve skupině s náhradou (p = 0,01). Leavitt a spol. [4] ve své retrospektivní studii po stratifikaci pacientů do různých věkových kategorii zjistili, že pacienti mladší než 70 let mají nižší hospitalizační mortalitu a delší dlouhodobé přežívání po náhradě obou chlopní mechanickými náhradami, nebo po náhradě aortální chlopně bioprotézou v kombinaci s plastikou mitrální chlopně. U pacientů nad 70 let nejlepších výsledků dosáhla výměna obou chlopní biologickými náhradami.
MATERIÁL A METODA
Retrospektivně jsme vyhodnotili výsledky pacientů, kteří podstoupili konkomitní plastiku mitrální a náhradu aortální chlopně v IKEM Praha v období let 1995–2009. Data o klinickém stavu a echokardiografické údaje z období před a po operaci byla získána z počítačové databáze a chorobopisů pacientů. Chybějící data byla doplněna prostřednictvím strukturovaného dotazníku zaslaného poštou. Z předoperačních klinických a echokardiografických parametrů jsme sledovali funkční stav podle klasifikace NYHA, etiologii chlopenních vad, velikost srdečních oddílů, ejekční frakci levé komory, přítomnost trikuspidální regurgitace, hypertrofie levé komory, plicní hypertenze a fibrilace síní. Trikuspidální insuficienci jsme uvedli jako přítomnou u pacientů s echokardiografickým nálezem regurgitace 3/5 a větší, plicní hypertenzi jsme definovali jako systolický tlak v plicnici ± 40 mmHg. Velikost levé síně je uváděna v projekci MMPLAX (MM Mode Parasternal Long Axis) a velikost levé komory je měřena jako rozměr na konci diastoly. Pro přehlednost jsme etiologii mitrální vady rozdělili do tří samostatných skupin: regurgitaci revmatickou, regurgitaci ne-revmatické etiologie (degenerativní, ischemická a funkční vada) a nakonec regurgitaci, jejichž vyvolávající příčinou byla bakteriální endokarditida.
Z výsledků jsme hodnotili časnou (30denní) mortalitu, pozdní mortalitu, tromboembolické komplikace a přítomnost rekurentní mitrální regurgitace po vykonané plastice.
Kontinuální proměnné jsou určeny jako střed ± směrodatná odchylka. Kategoriální proměnné jsou vyjádřeny relativní četností. Pro srovnání průměrů spojitých veličin byl použit nepárový dvou-výběrový t-test. Pro testování shody průměrů více než dvou výběrů byl použit test analýzy rozptylu (jednofaktorová ANOVA). Pro srovnání četností byl použit Chí-kvadrátový test. Pro odhad funkce přežití byla použita Kaplan-Meierova analýza a pro porovnání shody dvou, nebo více funkcí přežití Log-rank (Mantel-Cox) test. Pro statistickou analýzu byl použit GraphPad Prism verze 5.00 pro Windows, GraphPad Software, San Diego, California, USA, www.graphpad.com.
VÝSLEDKY
Za uvedené období byla plastika mitrální a náhrada aortální chlopně provedena u celkem 50 pacientů. Čtyři pacienti po předchozí operaci aortální chlopně byli ze souboru vyřazeni. Ze zbylých 46 pacientů s průměrným věkem 65 let (19–81) soubor tvořilo 30 (65 %) mužů a 16 (35 %) žen. U čtyř pacientů se jednalo o reoperaci po předchozí koronární revaskularizaci myokardu (Tab. 1).
1. Počet pacientů operovaných v IKEM 1995–2009 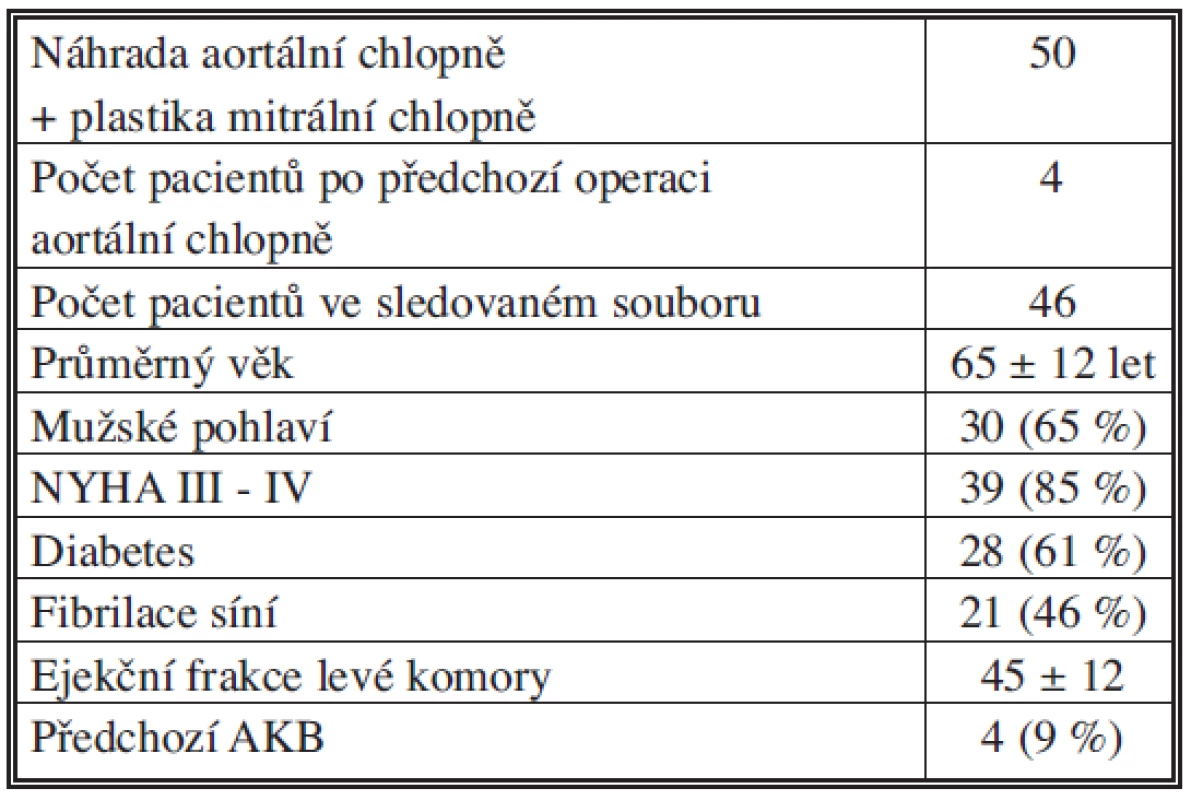
Indikací k operaci byla u 21 pacientů aortální stenóza, u 20 pacientů šlo o regurgitační vadu a čtyři pacienti měli vadu kombinovanou. Až 39 (85 %) pacientů bylo ve stadiu NYHA III-IV podle funkční klasifikace, 17 (37 %) pacientů mělo minimálně středně závažnou regurgitaci na trikuspidální chlopni a 25 (54 %) pacientů mělo plicní hypertenzi. Průměrná ejekční frakce levé komory ve sledovaném souboru byla 45 %. Všichni pacienti podstoupili plastiku mitrální chlopně pro regurgitační vadu. Zastoupení mitrální vady podle etiologie uvádí graf 1.
Pacienti operovaní pro endokarditidu byli mladší než pacienti operovaní pro revmatickou či nerevmatickou mitrální vadu (p < 0,01). Pacienti s nerevmatickou mitrální regurgitací, zejména pak ischemické etiologie, měli signifikantně nižší ejekční frakci levé komory v porovnání s pacienty v jiných skupinách (p < 0,01). Téměř polovina pacientů s nerevmatickou regurgitací měla fibrilaci síní. Plicní hypertenzi neměl žádný pacient operovaný pro endokarditidu, v porovnání s až 67 % pacientů operovaných pro revmatickou vadu (Tab. 2).
Průměrná doba trvání mimotělního oběhu byla 147 minut a průměrná doba svorky 104 minut. Průměrná délka pobytu na RES byla 2,1 dne s průměrnou celkovou délkou hospitalizace 9,7 dne. V průměru bylo pacientům podáno 4,7 j. krevních transfuzí.
Biologická náhrada v aortální pozici byla implantována 24 pacientům (52 %), mechanická náhrada byla implantována 22 pacientům (48 %). Pacienti, kterým byla aortální chlopeň nahrazena biologickou protézou, byli v porovnání se skupinou pacientů starší (p = 0,01) a měli sníženou funkci levé komory (p = 0,03). Přidružený výkon byl častěji vykonán u pacientů s biologickou náhradou (p = 0,04). Charakteristika souboru pacientů podle implantované aortální protézy je uvedena v tabulce 3.
Biologická náhrada byla častěji implantována pacientům s aortální stenózou (58 %), než pacientům s insuficiencí a vadou kombinovanou. Všem pacientům s bakteriální endokarditidou byla implantována chlopeň mechanická (Graf 2).
U 25 pacientů bylo kromě operace na obou chlopních vykonáno celkem 35 dalších výkonů (Tab. 4).
Časná mortalita
Časně (do 30 dnů) po operaci zemřelo 6 pacientů (13 %). U tří pacientů bylo příčinou úmrtí multiorgánové selhání, dva pacienti zemřeli v důsledku kardiogenního šoku a jeden pacient, člen sekty Svědků Jehovových, zemřel na hemoragický šok. Žádný ze sledovaných ukazatelů nebyl vyhodnocen jako statisticky významný rizikový faktor časné mortality (Tab. 5).
Dlouhodobé přežívání
V dlouhodobém sledování jsme pak získali klinické a echokardiografické údaje od 43 pacientů, s průměrnou dobou sledování 51 měsíců (5–151) a mediánem přežití 108 měsíců. Kompletnost sledování tedy dosáhla 94 %. Přežívání bylo 79 % ± 6 % ve 2 letech, 64 % ± 9 % v 5 letech a 22 % ± 13 % v 10 letech (Graf 3).
Jako rizikový faktor pro pozdní mortalitu jsme při univariantní analýze identifikovali minimálně střední stupeň trikuspidální regurgitace před operací (p = 0,04). Mezi dalšími rizikovými faktory a pozdní mortalitou nebyl nalezen statisticky významný vztah (Tab. 6).
Dlouhodobé přežívání u pacientů s implantovanou biologickou protézou v aortální pozici bylo 76 % ± 9 % ve 2 letech, 58 % ± 14 % v 5 letech a 15 % ± 13 % v 10 letech. Přežívání u pacientů s mechanickou aortální chlopní bylo ve stejných časových intervalech 82 % ± 8 %,72 % ± 12 % a 36 % ± 26 % (Graf 4).
Rovněž nebyl pozorován statisticky významný rozdíl v dlouhodobém přežívání mužů a žen (Graf 5).
Všichni pacienti operovaní pro bakteriální endokarditidu, kteří přežili operaci, jsou doposud naživu. Přežívání pacientů s revmatickou a nerevmatickou mitrální regurgitací je srovnatelné (Graf 6).
Komplikace
Z komplikací jsme zaznamenali u jednoho pacienta (2,2 %) krvácení do retroperitonea při vysoké hodnotě INR a jeden případ (2,2 %) CMP. Oba pacienti měli v aortální pozici implantovanou mechanickou protézu a byli trvale antikoagulováni. Při echokardiografické kontrole mělo regurgitaci 3/5 a více 9 pacientů (19,6 %). Ve třech případech se jednalo o pacienty po plastice pro revmatickou vadu a v šesti o pacienty s nerevmatickou vadou. Jeden pacient s významnou paravalvulární regurgitací 10 měsíců po plastice pro revmatickou insuficienci podstoupil úspěšnou náhradu mechanickou protézou, tři pacienti zemřeli a pět pacientů je ve sledování. Ze sledovaných klinických a echokardiografických parametrů nebyl žádný identifikován jako statisticky významný rizikový faktor pro rekurentní mitrální regurgitace (Tab. 7).
Z údajů v grafu 7 je zřejmé, že s přibývajícím časem od operace úspěšnost plastiky u pacientů s revmatickou a nerevmatickou vadou klesá. U pacientů s revmatickou mitrální insuficiencí bylo v průměru 22 měsíců po vykonané plastice bez reziduální regurgitace jenom 50 % pacientů. U žádného pacienta s endokarditidou jsme rekurenci regurgitace po plastice nezaznamenali.
Přehled časné a pozdní mortality, rekurentní mitrální insuficience, tromboembolických a krvácivých komplikací s přihlédnutím k etiologii mitrální vady uvádí tabulka 8.
DISKUSE
Cílem naší práce bylo retrospektivně zhodnotit operační výsledky u pacientů se současným onemocněním aortální a mitrální chlopně, u kterých byla vykonána náhrada aortální a plastika mitrální chlopně. Rovněž jsme se pokusili identifikovat rizikové faktory ovlivňující časnou a pozdní mortalitu a definovat skupinu pacientů se zvýšeným rizikem rekurentní regurgitace po předchozí plastice. Statistické hodnocení výsledků našich výsledků je zatíženo malým počtem pacientů a výraznou heterogenitou souboru. Připustíme-li, že pacienti s revmatickou chlopenní vadou se zásadně liší v základních klinických charakteristikách od pacientů s vadou ischemickou, funkční a vadou vzniklou při bakteriální endokarditidě, pak je nutno ke každé skupině přistupovat individuálně. Při stanovení optimální chirurgické léčby je pak důležité přihlížet nejen k věku, celkovému klinickému stavu pacienta, echokardiografickému obrazu morfologie chlopňového aparátu, funkci levé komory, velikosti jednotlivých srdečních oddílů, ale i k etiologii vady. Naše výsledky ukazují, že pacienti indikovaní k plastice na mitrální chlopni a náhradě aortální chlopně jsou převážně muži kolem 65 let, klinicky ve stadiu III-IV podle NYHA klasifikace. Jedna třetina má kromě aortální a mitrální chlopně postiženu i chlopeň trikuspidální. Více než polovina má těžkou plicní hypertenzi a téměř polovina má fibrilaci síní. Pacienti s ischemickou mitrální regurgitací přicházejí většinou v kombinaci s kalcifikovanou aortální stenózou, mají vyšší věk a dysfunkční hypertrofickou levou komoru. U pacientů s revmatickou mitrální insuficiencí je aortální vada většinou kombinována s téměř stejným výskytem stenózy a regurgitace. Tito pacienti mají zpravidla výrazně dilatované srdeční oddíly, výraznou plicní hypertenzi a ve více než polovině případů fibrilaci síní. Pacienti s bakteriální endokarditidou nativních chlopní jsou zpravidla mladší, mají zachovalou funkci levé komory a nedilatované srdeční oddíly; fibrilace síní a plicní hypertenze jsou spíše výjimkou.
Při volbě protézy do aortální pozice je nutno zvažovat riziko strukturální degenerace biologické chlopně s potencionálním rizikem reoperace, oproti nutnosti trvalé antikoagulační léčby a komplikací s ní spojených u chlopní mechanických. Jedním z rozhodujících kritérií je věk pacienta, což se potvrdilo i v našem souboru, kdy pacienti s mechanickou protézou byli o deset let mladší než pacienti s bioprotézou. Biologická protéza byla implantována převážně u pacientů s aortální stenózou, pacientům s ischemickou etiologií mitrální regurgitace a pacientům, u kterých byl proveden přídatný chirurgický výkon. Zajímavé je, že u pacientů s fibrilací síní byla biologická a mechanická protéza implantována téměř ve stejném poměru a tento klinický parametr se nijak významně neuplatňoval při výběru typu náhrady. Mechanická chlopeň byla spíš volena pro pacienty s aortální insuficiencí a pacienty s bakteriální endokarditidou, což jistě souvisí s mladším věkem u této skupiny pacientů. Z hlediska rozdílů v přežívání pacientů po implantaci mechanické oproti biologické chlopenní náhradě se počáteční rozdíl ve prospěch mechanické protézy v prvních cca 8 letech postupně vyrovná a dlouhodobé přežívání je u obou typů náhrad prakticky identické.
Turina a spol. [5] zkoumali vliv předoperačních klinických, hemodynamických a chirurgických proměnných na dlouhodobou prognózu pacientů po kombinovaných výkonech na aortální a mitrální chlopni. Jako hlavní prognostické ukazatele se ukázaly věk při operaci, předoperační funkce levé komory a výkon na trikuspidální chlopni. V našem souboru se jako statisticky signifikantní ukázal jenom střední stupeň trikuspidální regurgitace před operací. O prognosticky nepříznivém vlivu trikuspidální regurgitace na mortalitu a morbiditu pacientů po operaci chlopní referoval ve své práci i Frater [6].
Mayer a spol. [7] analyzovali ve své retrospektivní studii rizikové faktory reoperace pro reziduální regurgitaci po izolované plastice mitrální chlopně. Jako nezávislý rizikový faktor po plastice uvádí věk pod 60 let a plastiku mitrální chlopně bez anuloplastického ringu. V našem souboru nebyl vyhodnocen žádný rizikový faktor jako statisticky významný. Jistě však stojí za zmínku, že až třetina pacientů po plastice mitrální chlopně pro revmatickou vadu měla při kontrolní echokardiografickém vyšetření minimálně středně závažnou rekurentní mitrální regurgitaci. U tohoto typu vad je proto na zvážení volit primárně náhradu i u chlopní, které jsou potencionálně vhodné k záchovné operaci [8, 9].
ZÁVĚR
Na základě výsledků konstatujeme, že plastika mitrální chlopně se současnou náhradou aortální chlopně je operace s poměrně vysokou časnou mortalitou, dobrým dlouhodobým přežíváním a zatížena malým počtem pozdních komplikací. Spíš než plastiku je nutno zvážit náhradu u pacientů s vadou revmatickou, kde jsme pozorovali reziduální regurgitaci až u 33 % pacientů.
MUDr. Marián Urban
IKEM
Vídeňská 1958/9
140 21 Praha 4
e-mail: maub@ikem.cz
Sources
1. Institut Klinické a Experimentální Medicíny. Výroční zpráva 2009, str. 18.
2. Shuhaiber, J., Anderson, R. J. Meta-analysis of clinical outcomes following surgical mitral valve repair or replacement. Eur. J. Card. Thorac. Surg., 2007; 31 : 267–275.
3. Gillinov, A. M., Blackstone, E. H., Cosgrove, D. M., et al. Mitral valve repair with aortic valve replacement is superior to double valve replacement. J. Thorac. Cardiovasc. Surg., 2003; 125 : 1372–1387.
4. Leavitt, B. J., Baribeau, Y. R., DiScipio, A. W., Ross, C. S., et al. Outcomes of patients undergoing concomitant aortic and mitral valve surgery in Northern New England. Circulation, 2009; 120[suppl 1]: S155–S162.
5. Turina, J., Stark, T., Seifert, B., Turina, M. Predictors of the long-term outcome after combined aortic and mitral valve surgery. Circulation, 1999; 100[suppl II]:-48-II-53.
6. Frater, R. Tricuspid insufficiency. J. Thorac. Cardiovasc. Surg., 2001; 122 : 427–429.
7. Mezer, M. A. R., Segesser, L. K., Hurni, M., Stumpe, F., et al. Long-term outcome after mitral valve repair: a risk factor analysis. Eur. J. Cardiothorac. Surg., 2007; 32 : 301–307.
8. Kuwaki, K., Kawaharada, N., Morishita, K., Koyanagi, T., et al. Mitral valve repair versus replacement in simultaneous mitral and aortic valve surgery for rheumatic disease. Ann. Thorac. Surg., 2007; 83 : 558–563.
9. Hamamoto, M., Bando, K., Kobayashi, J., Satoh, T., et al. Durability and outcome of aortic valve replacement with mitral valve repair versus double valve replacement. Ann. Thorac. Surg., 2003; 75 : 28–34.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2011 Issue 2-
All articles in this issue
- Simultaneous Transplantation of the Kidney and the Islets of Langerhans
- Liver Transplantation in Patients with Portal Vein Thrombosis
- Early Biliary Complications Following Liver Transplantation
- First Czech and Slovak Domino Liver Transplantation
- Development of Pancreas Transplantation Surgical Techniques in IKEM
- Immunosuppression Following Venous Allografts Transplantations – The Authors’ experience
- Effect of Biological Glues on Vascular Wall in an Experimental Model of Aortic Dissection
- Technique of Implantation and Experience with Temporary Mechanical Cardiac Support in Right Ventricular Failure
- Outcomes of Combined Mitral Valve Repair Surgery and Aortic Valve Replacement in IKEM Praha
- Cardiosurgical Procedures in Patients Refusing Blood Transfusions: IKEM Outcomes
- Vascular Complications in Transcatheter Aortic Valve Implantation in IKEM
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Early Biliary Complications Following Liver Transplantation
- Cardiosurgical Procedures in Patients Refusing Blood Transfusions: IKEM Outcomes
- Outcomes of Combined Mitral Valve Repair Surgery and Aortic Valve Replacement in IKEM Praha
- Development of Pancreas Transplantation Surgical Techniques in IKEM
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career















