-
Medical journals
- Career
Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
Authors: A. Mikolajčík; M. Smolár; K. Biringer 1; L. Šutiak; M. Haško 1
Authors‘ workplace: Chirurgická klinika JLF UKo a MFN Martin, Slovenská republika, prednosta: doc. MUDr. D. Mištuna, Ph. D. ; Gynekologicko-pôrodnícka klinika JLF UKo a MFN Martin, Slovenská republika, prednosta: prof. MUDr. J. Danko, CSc. 1
Published in: Rozhl. Chir., 2010, roč. 89, č. 7, s. 402-405.
Category: Monothematic special - Original
Overview
Úvod:
Masívny celosvetový rozvoj techník asistovanej reprodukcie (AR) a výrazné zvýšenie počtu žien podstupujúcich liečbu sterility vedie k rôznym medicínskym komplikáciám. Medzi ne patrí ovariálny hyperstimulačný syndróm (OHSS), potenciálne fatálna komplikácia v AR. Prejavuje sa abdominálnym diskomfortom, nauzeou, vomitom, ascitom, až celkovou alteráciou, čo môže imitovať náhlu brušnú príhodu (NBP) a môže viesť k primárnemu chirurgickému vyšetreniu.Cieľ:
Deskripcia OHHS ako možnej príčiny NBP.Metóda:
Autori prezentujú prípad OHSS so symptomatológiou NBP primárne riešený chirurgom.Záver:
Dôkladný odber anamnézy, vrátane gynekologickej, s dôsledným fyzikálnym a laboratórnym vyšetrením a s použitím relevantných zobrazovacích metód vedie k eliminácii invazívneho prístupu pri tomto stave, ktorý ho môže ešte zhoršiť. Preto je OHSS v súčasnosti nanajvýš aktuálny pri diferenciálnej diagnostike NBP u žien vo fertilnom veku.Kľúčové slová:
náhla brušná príhoda – asistovaná reprodukcia – ovariálny hyperstimulačný syndróm – OHSSÚVOD
Pojem „náhla brušná príhoda“ (NBP) bol do chirurgickej praxe zavedený českým chirurgom A. Jiráskom (1887–1960), ktorý ho charakterizoval ako „ochorenie brucha, ktoré vystupuje nečakane, prudko, postihuje pacienta väčšinou v plnom zdraví, alebo zhoršuje ustálený stav brucha“ [1]. NPB je závažný akútny intraabdominálny stav sprevádzaný bolesťou, citlivosťou, svalovou rigiditou brušnej steny, pre ktoré musí byť zvažovaná včasná chirurgická intervencia.
V rámci diferenciálnej diagnostiky NBP prichádza do úvahy viacero ochorení, u žien aj ochorenia vnútorných genitálií. V posledných rokoch sa na Slovensku aj v Českej republike rozširuje počet pracovísk, ktoré sa zaoberajú asistovanou reprodukciou. S jej komplikáciami sa môže v rámci diferenciálnej diagnostiky stretnúť aj chirurg, internista, gastroenterológ a všeobecný lekár na každom pracovisku. Jednou z nich je ovariálny hyperstimulačný syndróm (OHSS). Táto iatrogénna, potenciálne letálna komplikácia asistovanej reprodukcie (AR) dosahuje 0,5–11,2% incidenciu [2]. Vzniká pri kontrolovanej hyperstimulácii ovárií, pričom kľúčovým momentom je podanie ľudského choriogonadotropínu (hCG). Prvý prípad bol opísaný Friedmanom a kol. v r. 1984 [2].
KAZUISTIKA
Pacientka vo veku 28 rokov, nullipara bola prijatá na Chirurgickú kliniku JLF UKo a MFN v Martine pre náhle vzniknuté, asi 4 dni trvajúce bolesti kolikovitého charakteru v oboch podbruškách. Udávala pocit zväčšenia brucha, nechutenstvo s nauzeou bez vracania a obstipáciu, pričom zároveň negovala diétnu chybu. Pacientka bola bez zaťaženej predchádzajúcej anamnézy, avšak v gynekologickej anamnéze boli údaje o liečbe nepravidelnej menštruácie od 16 rokov a o hormonálnej terapii sterility gestagénmi.
Päť dní pred prijatím bola u pacientky začatá hyperstimulačná liečba pomocou Clostilbegytu (Clomipheni citras) v dávke 50 mg tbl. p.o., Fostimonu HP (Urofollitropinum – humánny folikulistimulujúci hormón) 75 IU inj., Duphastonu (Dydrogesteronum) 10 mg tbl. p.o., a Pregnylu (Gonadotropinum chorionicum humanum – hCG) v dávke 1500 IU inj.
Konziliárne gynekologické ultrazvukové vyšetrenie (UZV) v deň prijatia preukázalo uterus normálnej veľkosti s malým množstvom tekutiny v malej panve, adnexá pre distendované črevné kľučky neboli diferencované. Pacientka bola následne hospitalizovaná na Chirurgickej klinike so záverom subileózneho stavu.
Pri fyzikálnom a laboratórnom vyšetrení sme zaznamenali známky dehydratácie (suché sliznice i jazyk, tachykardia 108/min.), hemoglobín 180 g/l, leukocyty 23,3x109/l, trombocyty 427x109/l, hematokrit 55,5 %, bielkoviny 47,6 g/l, fibrinogén 5,8 g/l, sedimentácia erytrocytov podľa Farenhausa a Westergreena (FW) bola 76/85. Lokálny nález: brucho nad úrovňou hrudníka, obe hypogastriá palpačne i poklopovo bolestivé, v pravom prítomná neurčitá rezistencia siahajúca až do úrovne umbilika, presahujúca strednú čiaru. Epigastrium a hypochondriá boli voľné, bez rezistencie. Brucho bolo bez jednoznačných známok peritoneálneho dráždenia. Peristaltika bola ojedinele prítomná. Pri vyšetrení per rectum bola ampula prázdna, Douglasov priestor nevyklenutý, portio vaginalis cervicis uteri bolo citlivé na tlak.
Zavedená nasogastrická sonda odvádzala len malé množstvo žalúdočného obsahu. Začali sme s rehydratačnou terapiou koloidnými (hydroxyetylškrob, 20 % albumín) i kryštaloidnými (Ringer) roztokmi. Kontrolné UZV brucha nasledujúci deň preukázalo výrazný ascites v malej panve a v ľavom mezo-hypogastriu dilatované črevné kľučky vyplnené tekutinou bez zreteľnej peristaltiky. Pečeň, žlčník a žlčové cesty boli bez patologického nálezu. Pankreas nebol prístupný pre vyšetrenie. Na natívnej snímke hrudníka bol obojstranne zvýraznený vysoký stav bránice a obojstranný fluidothorax. Voľný plyn pod bránicou nebol prítomný. Na natívnej snímke brucha bol obraz paralýzy bez mechanickej obštrukcie (Obr. 1).
Image 1. Natívna snímka brucha v antero-posteriórnej projekcii Fig. 1. Native abdominal view in A-P projection 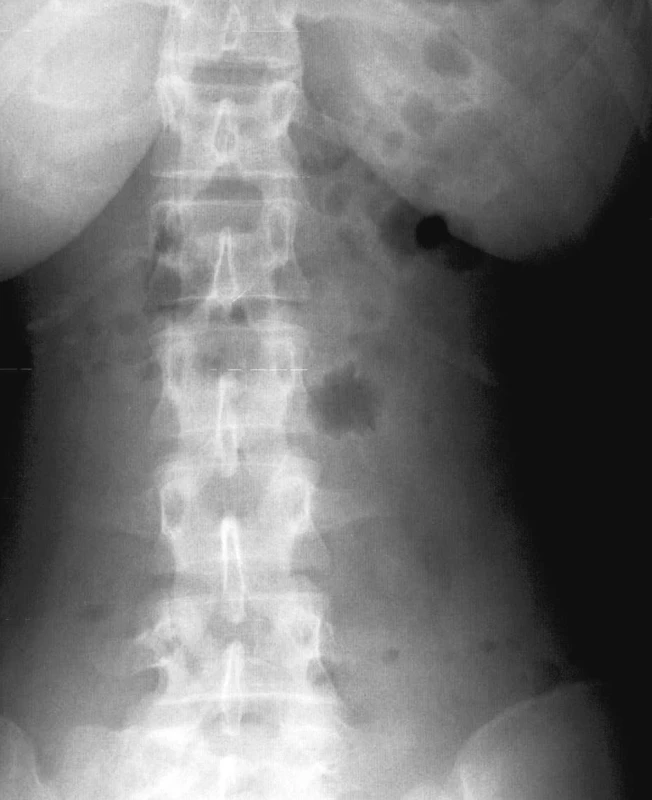
Pre nejednoznačnosť klinického nálezu i nálezov UZV a skiagrafie (RTG) bolo indikované vyšetrenie počítačovou tomografiou (CT). Na CT obraze malej panvy sa zobrazil veľký tumorózny útvar cystického charakteru veľkosti 19x6x16 cm so slabo sa sýtiacimi septami hrúbky do 3–4 mm (Obr. 2). Tumor mal tvar podkovy otvorenej smerom nahor, pravé rameno bolo väčšie ako ľavé. V peritoneálnej dutine bolo prítomné veľké množstvo ascitu (Obr. 3). V hrudníku bol obojstranný fluidothorax. Pre nauzeu nebola pacientke podaná perorálna kontrastná látka. Rádiodiagnostik nález hodnotil ako multicystický tumor nejasnej etiológie, nevylúčil ani konvolút kľučiek tenkého čreva, ktorý však následne nebol sonograficky potvrdený.
Image 2. Počítačová tomografia: abdomen s multicystickým tumorom a slabo sa sýtiacimi septami Fig. 2. Computed tomography: abdomen with multicystic tumor and poorly enhanced septae 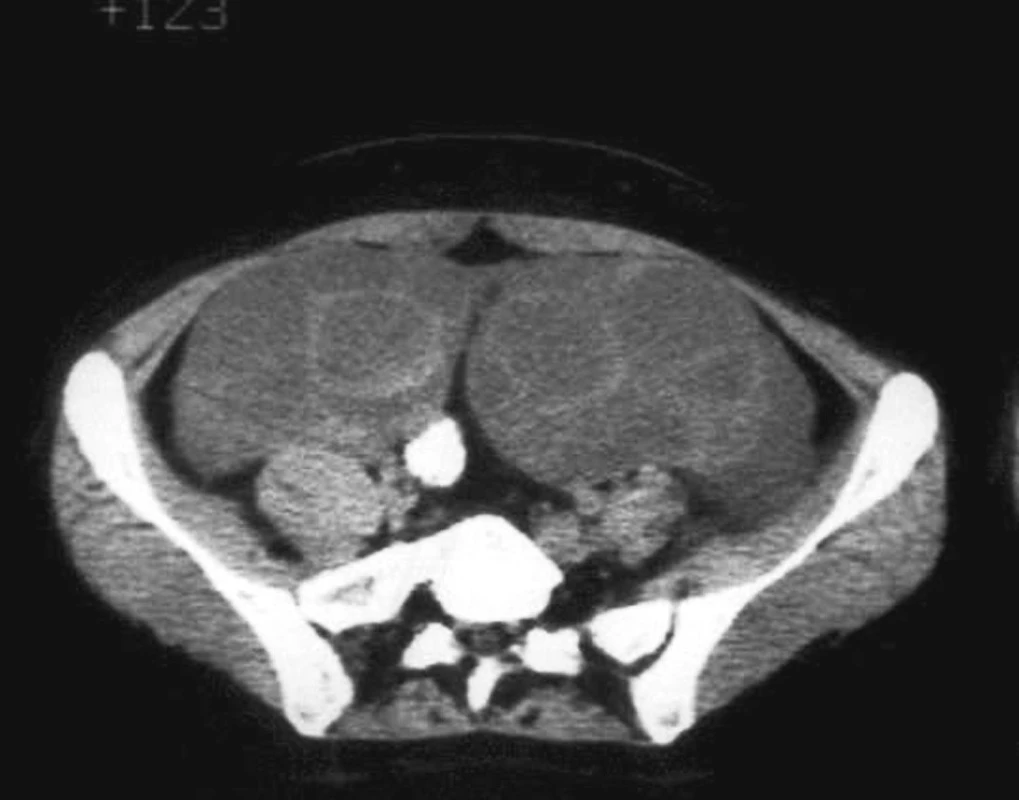
Image 3. Počítačová tomografia: ascites – perihepatálna a perisplenická kolekcia Fig. 3. Computed tomography: ascites – perihepatic and perisplenic collection 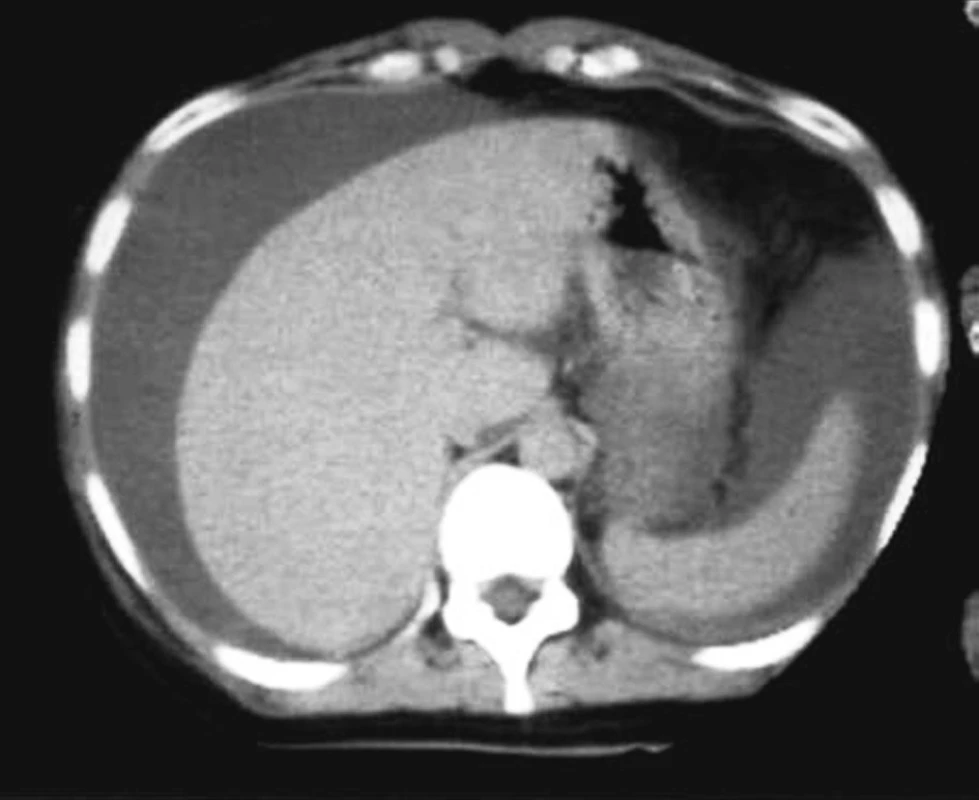
V ďalšom priebehu bol lokálny nález bez progresie. Pre neprítomnosť známok peritoneálneho dráždenia, či ileu nebol indikovaný urgentný operačný zákrok a postupovali sme konzervatívne.
Po sérii zobrazovacích metód bola pacientka opakovane gynekologicky vyšetrená a po zohľadnení anamnestických údajov liečby sterility, výsledkov UZV a CT vyšetrenia bol stav prehodnotený so stanovením diagnózy OHSS.
Na Gynekologicko-pôrodníckej klinike JLF UKo a MFN od tretieho dňa hospitalizácie bola pacientka liečená hypertonickými infúznymi roztokmi s opakovaným podaním albumínu. Vstupným UZV bol popísaný bilaterálny cystický multilokulárny útvar veľkosti 21x18 cm, v cavum Douglasi bola voľná tekutina s vertikálnym stĺpcom do 25 mm. Na RTG snímke hrudníka bol popísaný ľavostranný fluidothorax do výšky 3. rebra.
Pri konzervatívnej infúznej terapii došlo k výraznému zlepšeniu subjektívneho stavu pacientky, lokálneho nálezu, k vymiznutiu fluidothoraxu, korekcii laboratórnych parametrov (postupný pokles FW zo 76/85 na 30/57), ako aj k regresii veľkosti cystických útvarov. Pri ultrazvukovom vyšetrení pred demitáciou bol uterus v anteverzii-flexii, endometrium hrúbky 6 mm, pravé ovárium veľkosti 7x4 cm, ľavé 6x5 cm s drobnými cystickými štruktúrami. Pacientka bola po 14 dňoch prepustená do domáceho ošetrenia v dobrom stave, bez subjektívnych ťažkostí, bez hmatateľnej rezistencie brucha. Následná gynekologická starostlivosť a liečba sterility boli realizované ambulantne. Liečba sterility u pacientky bola úspešná a viedla ku gravidite, ktorá prebiehala bez problémov s porodením zdravého donoseného dieťaťa.
DISKUSIA
Ťažká forma OHSS patrí k závažným komplikáciám asistovanej reprodukcie, vzniká v 3–8 % stimulovaných cyklov [3]. Syndróm je v jednotlivých fázach charakterizovaný zvýšenou permeabilitou kapilár, extravazáciou tekutín, hemokoncentráciou, leukocytózou, hypovolémiou, oligúriou až elektrolytovým rozvratom komplikovaným tromboembóliou, cirkulačným šokom až terminálnym zlyhaním orgánov [4]. Medzi rizikové faktory patrí vek nad 35 rokov, syndróm polycystických ovárií, astenický habitus, vysoké hladiny sérového estradiolu pred punkciou folikulov (nad 4 000 pg/ml), veľký počet malých folikulov, veľký objem ovária, vysoká perfúzia ovárií dokázaná dopplersonograficky, anamnéza hyperergickej reakcie na podanie gonadotropínov (predchádzajúci výskyt OHSS), podanie hCG, dlhé stimulačné protokoly s antagonistami GnRH (gonadotropin releasing hormone) a gravidita [5, 6].
OHSS prekonal viacero klasifikácii, čo odzrkadľuje názorovú nejednotnosť pri diagnostike i manažmente OHSS. Golanovu klasifikáciu z roku 1989 postupne nahradili Navotova (1992) a Rizkova a Aboulgharova klasifikácia z roku 1999, ktorá rozdeľuje OHSS na stredný a ťažký s troma stupňami A, B a C (Tab. 1) [7].
Table 1. Klasifikácia OHSS z roku 1999 [7] Tab. 1. Ovarial hyperstimulation syndrome (OHSS) classification, 1999 [7] ![Klasifikácia OHSS z roku 1999 [7]
Tab. 1. Ovarial hyperstimulation syndrome (OHSS) classification, 1999 [7]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/e00e6e3b5a9b8a2284b8e336f6782f92.jpg)
Vzhľadom na potenciálnu letalitu OHSS je dôležitá jeho prevencia. Údaje o incidencii OHSS sú ukazovateľom kvality centier asistovanej reprodukcie. V manažmente prevencie je nutné rešpektovať jednotlivé rizikové faktory pre vznik OHSS. U rizikových pacientok je nutné použiť stimulačné protokoly s antagonistami GnRH, redukovať dávky gonadotropínov a vykonávať pravidelný ultrazvukový i hormonálny monitoring. Názory na redukciu dávky hCG, resp. použitie luteinizačného hormónu na indukciu ovulácie sa rôznia. V niektorých prípadoch prichádza do úvahy nepodanie hCG (tzv. coasting) ani agonistu GnRH na indukciu ovulácie. Ďalšou, vysoko efektívnou metódou prevencie vzniku OHSS je tzv. in vitro maturácia oocytov, pri ktorej nie je nutné podanie hCG. V indikovaných prípadoch je možné odložiť embryotransfer a urobiť kryoprezerváciu embryí [8, 9, 10]. Okrem týchto neinvazívnych techník možno v prevencii OHSS použiť i invazívne prístupy, medzi ktoré patria predstimulačná povrchová skarifikácia ovárií a selektívna alebo unilaterálna aspirácia folikulov pred podaním hCG [10].
OHSS väčšinou spontánne ustupuje do niekoľkých dní. Počas cyklov, pri ktorých došlo k počatiu, môže pretrvávať dlhšie [3]. Hospitalizované pacientky majú byť sledované gynekológom. V terapii zohráva dôležitú úlohu najmä včasná rehydratácia kryštaloidmi, koloidmi a podávanie albumínu [11]. Ako súčasť luteálnej suplementácie sa podávajú gestagény. Vzhľadom na riziko hyperkoagulácie nesmieme zabúdať na prevenciu trombózy [12]. V prípade rozvoja tzv. kompartment syndrómu prichádzajú do úvahy punkcie ascitu, resp. pleurálneho a perikardiálneho výpotku. Odľahčujúce punkcie zlepšujú pľúcne aj renálne funkcie. Výkon by sa mal robiť pod ultrazvukovou kontrolou s primeranou náhradou albumínom. Vzhľadom na vysoký obsah cytokínov a vazoaktívnych látok v ascitickej a folikulárnej tekutine je punkcia často kauzálnou liečbou [10].
Úloha chirurgie v liečbe OHSS je limitovaná a je indikovaná iba v prípadoch torzie ovárií, pri známkach hemoperitonea po punkcii ovárií a pri ektopickej gravidite! Nerozpoznanie pôvodu ťažkostí a unáhlená indikácia chirurgickej liečby môže viesť k zbytočnej strate ovárií a zvýšeniu perioperačného rizika [10, 13].
Naša pacientka mala rozvinuté príznaky ťažkého stupňa OHSS, ktoré imitovali príznaky náhlej brušnej príhody. Vďaka interdisciplinárnemu prístupu sa nám podarilo správne stanoviť diagnózu a predísť tak potenciálne fatálnym následkom, či už zo strany pokračujúceho OHSS alebo nadmernej neželanej chirurgickej intervencie.
OHSS je stále otvoreným problémom s nie celkom objasnenou patogenézou. Vďaka novým hormonálnym protokolom in vitro fertilizácie sa podarilo výrazne znížiť jeho incidenciu. No aj napriek tomu zohráva prevencia jeho vzniku významnú úlohu. Zatiaľ čo ľahké formy OHSS vyžadujú len sledovanie, ťažké formy vyžadujú kontinuálne monitorovanie a intenzívny terapeutický zásah s korekciou parametrov vnútorného prostredia.
ZÁVER
S nárastom počtu pacientok liečených pre sterilitu stúpa aj výskyt komplikácií tejto terapie. OHSS je potenciálne letálna iatrogénna komplikácia metód umelého oplodnenia, ktorej patomechanizmy sú stále málo známe. Pacientky s týmto syndrómom môžu byť hospitalizované aj na iných ako gynekologických oddeleniach pre rôzne príznaky zo strany kardiálneho, respiračného, či tráviaceho systému, ktoré môžu prekrývať gynekologický nález. V rámci diferenciálnej diagnostiky sa preto môže stretnúť s uvedeným syndrómom aj chirurg, internista, gastroenterológ i všeobecný lekár, ktorí by mali vedieť adekvátne intervenovať.
MUDr. Kamil Biringer, Ph.D.
Kollárova 2
036 01 Martin
Slovenská republika
e-mail: biringer@lefa.sk
Sources
1. Jirásek, A. Náhlé příhody břišní. Praha, Melantrich, 1949, 522 s.
2. Imoedemhe, D. A. G. Prevention of ovarian hyperstimulation syndrome. Reproductive medicine in the twenty-first century. The Parthenon Publishing Group, 2002 : 306–321.
3. Practice Committee of the American Society for Reproductive Medicine: Ovarian hyperstimulation syndrome. Fertility and Sterility, 2003; 80(5): 1309–1314.
4. Machač, Š., et al. Prevalence vrozených trombofilií u pacientek s těžkou formou ovariálního hyperstimulačního syndromu. Praktická gynekologie, 2007; 11(3): 77–80.
5. Hredzák, R., et al. Ovariálny hyperstimulačný syndróm. Lekárske listy, 2002; 8 : 10.
6. Hredzák, R., et al. Možnosti predikcie reakcie ovárií na stimuláciu v programe IVF. Slovenská gynekológia a pôrodníctvo, 2003; 10(1): 34–35.
7. Rizk, B. Ovarian Hyperstimulation Syndrome. Epidemiology, Pathophysiology, Prevention and Management. Dostupný z WWW: <http://www.cambridge.org/catalogue/catalogue.asp?isbn=9780511217913&ss=exc>.
8. Lass, A. Monitoring of in vitro fertilization-embryo transfer cycles by ultrasound versus by ultrasound and hormonal levels: a prospective, multicenter, randomized study. Fertil. Steril., 2003; 80 : 80–85.
9. Oyesanya, O. A., et al. Total ovarian volume efore human chorionic gonadotropin administrativ for ovulation induction may predict hyperstimulation syndrom. Hum. Reprod., 1995; 10 : 3211–3212.
10. Maršík, L., Ďurechová, A. Ovariálny hyperstimulačný syndróm – manažment. Gynekol. prax, 2004; 3 : 179–183.
11. Mathur, R., Evbuomwan, I., Jenkins, J. Prevention and management of ovarian hyperstimulation syndrome. Current Obstetrics and Gynaecology, 2002; 12 : 111–116.
12. Bazzan, M., Donvito, V. Low-molecular-weight Heparin During Pregnancy. Thrombosis Research, 2001; 101 : 175–186.
13. Rizk, B., Aboulghar, M. Modern management of ovarian hyperstimulation syndrome. Human Reproduction, 1991; 6(8): 1082–1087.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 7-
All articles in this issue
- Miesto laparoskopie v liečbe invaginácie u detí
- Transplantace jater u dětí redukovaným štěpem
- Invaginace tenkého střeva v dospělosti
- Léčba píštělí orální části gastrointestinálního traktu na chirurgické jednotce intenzivní péče
- Výsledky a komplikace laparoskopické adjustabilní bandáže žaludku – 12 let zkušeností
- Přínos PET/CT v předoperačním stagingu karcinomu pankreatu
- Nezvyčajné metastazovanie adenokarcinómu rekta
- Zriedkavá komplikácia po šití anastomózy biofragmentilným prstencom Valtrac© – kazuistika a prehľad literatúry
- Chirurgické riešenie failed back surgery syndrómu FBSS pomocou zadnej lumbálnej medzitelovej fúzie PLIF so zadnou transpedikulárnou stabilizáciou
- Submukózní lipom jako příčina invaginace v dospělém věku
- Význam biopsie sentinelovej uzliny pri včasnom karcinóme prsníka
- Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
- Akútne poranenia laterálneho väzivového aparátu členkového kĺbu
- Hallux flexus – dôsledok poúrazového zakliesnenia šľachy flexor hallucis longus v mieste zlomeniny tíbie
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Invaginace tenkého střeva v dospělosti
- Ovariálny hyperstimulačný syndróm v diferenciálnej diagnostike náhlej brušnej príhody
- Nezvyčajné metastazovanie adenokarcinómu rekta
- Význam biopsie sentinelovej uzliny pri včasnom karcinóme prsníka
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


