-
Medical journals
- Career
Trombocytopenie u novorozence
Authors: D. Wechsler; T. Jimramovský; Z. Doležel
Authors‘ workplace: Pediatrická klinika Lékařské fakulty MU a FN Brno, Dětská nemocnice, přednosta prof. MUDr. Zdeněk Doležel, CSc.
Published in: Vnitř Lék 2010; 56(Supplementum 1): 51-54
Category: 16th Parizek's Days, Ostrava-Poruba, March 25th –26th 2010
Overview
Práce pojednává o trombocytopenii u novorozenců. Shrnuje možnou etiologii, podává stručnou formou možnosti dělení typů trombocytopenií u novorozenců. Nastíněny jsou diagnostické a terapeutické možnosti. Na závěr je prezentována kazuistika novorozence s neonatální alloimunitní trombocytopenií.
Klíčová slova:
novorozenec – trombocytopenie – neonatální alloimunitní trombocytopenieÚvod
Četné studie ukazují, že u vyvíjejícího se plodu je na konci druhého trimestru gravidity počet trombocytů 150 × 109/ l a vyšší a na této hodnotě setrvává do termínu porodu [1]. Jako trombocytopenii označujeme počet krevních destiček nižší než 150 × 109/ l bez ohledu na gestační stáří novorozence při porodu. Trombocytopenie je v neonatologické praxi jevem poměrně častým. Incidence trombocytopenie u novorozenců je udávána v rozmezí 1 – 5 %. Incidence závažné trombocytopenie (pod 50 × 109/ l) se pohybuje okolo 0,1 – 0,5 % živě narozených novorozenců [2]. Novorozenci ošetřovaní v podmínkách novorozeneckých jednotek intenzivní péče (NJIP) mají za hospitalizace trombocytopenii v 22 – 35 % [3 ].
Z klinického hlediska je praktické a často používané dělení trombocytopenií podle doby vývinu (vztaženo k narození). Trombocytopenie se dělí na fetální, časné a pozdní [4]. Fetální trombocytopenie mají původ v prenatálním období a projevují se ihned po narození. Časné neonatální trombocytopenie se projevují do 72 hod po narození, jejich původ bývá nejčastěji perinatální. Pozdní neonatální trombocytopenie jsou ty, které se projevují později, po 72. hod života novorozence. Pozdní neonatální trombocytopenie je téměř vždy symptomem jiné patologické události po narození. Dělení a příčiny shrnuje tab. 1 [3].
Table 1. Dělení a příčiny trombocytopenie. 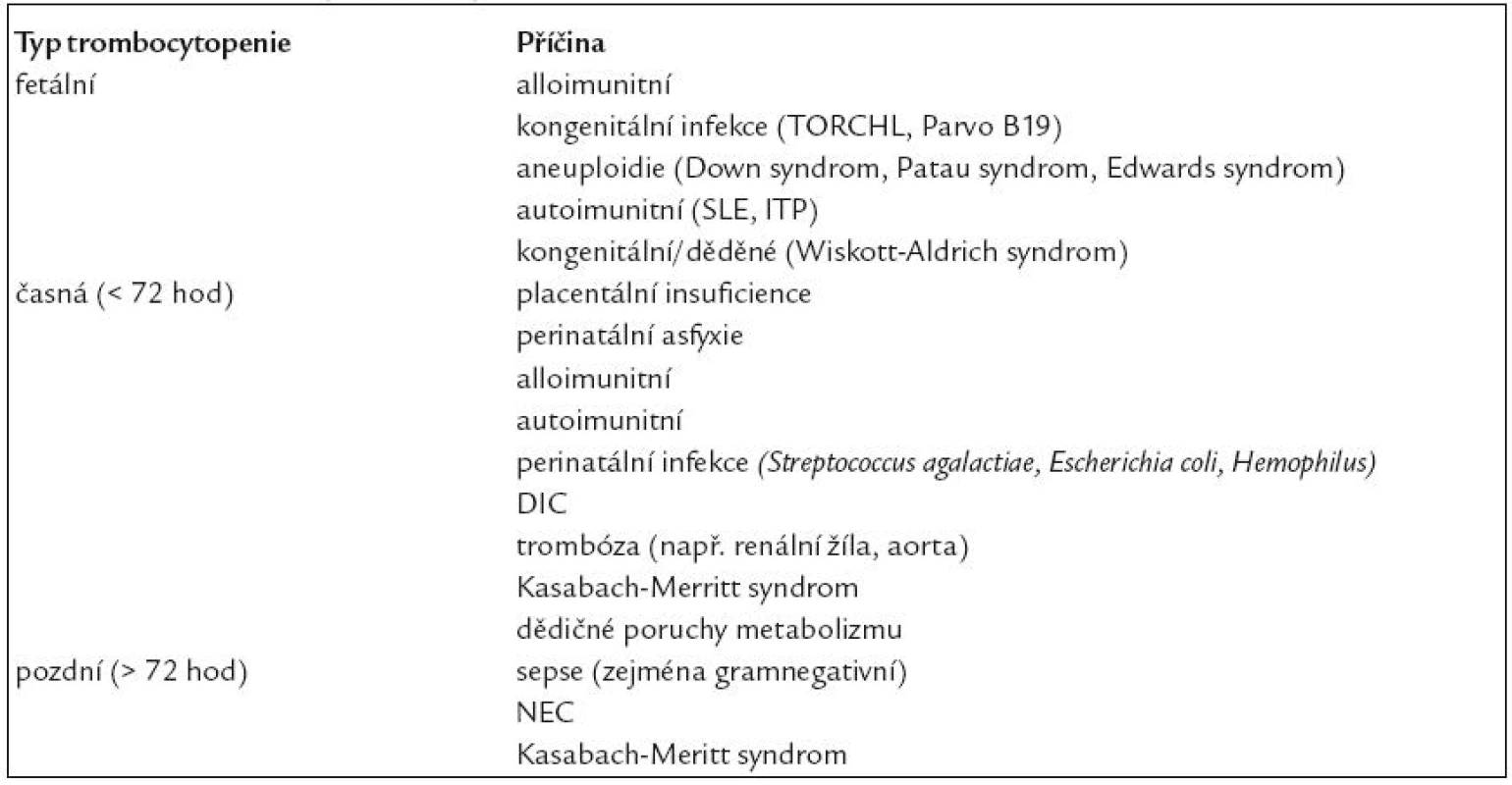
Tato klasifikace umožňuje rychleji nasměrovat diferenciálně diagnostickou a terapeutickou rozvahu správným směrem. Dalším možným, v praxi však méně používaným dělením je dělení podle tvorby a spotřeby krevních destiček. Takto se dělí trombocytopenie na trombocytopenie se sníženou produkcí (např. při insuficienci placenty, intrauterinní růstové retardaci, při preeklampsii), trombocytopenie se zvýšenou konsumpcí a sekvestrací (příkladem je neonatální alloimunitní trombocytopenie, disseminovaná intravaskulární koaguopatie, trombóza) a trombocytopenie kombinované (např. při sepsi či nekrotické enterokolitidě) [5].
Klinický obraz
Klinický obraz novorozenecké trombocytopenie je velmi pestrý. U lehčí trombocytopenie, kdy je počet krevních destiček nad 50 × 109/ l, bývá symptomatologie nenápadná a krvácivé projevy nebývají patrny. U závažnějších trombocytopenií bývají po těle často petechie a sufuze. Kožní krvácivé projevy se vyskytují predilekčně na břiše, volárních plochách předloktí a vnitřních plochách stehen (obr. 1).
Image 1. Petechie a sufuze u novorozence. 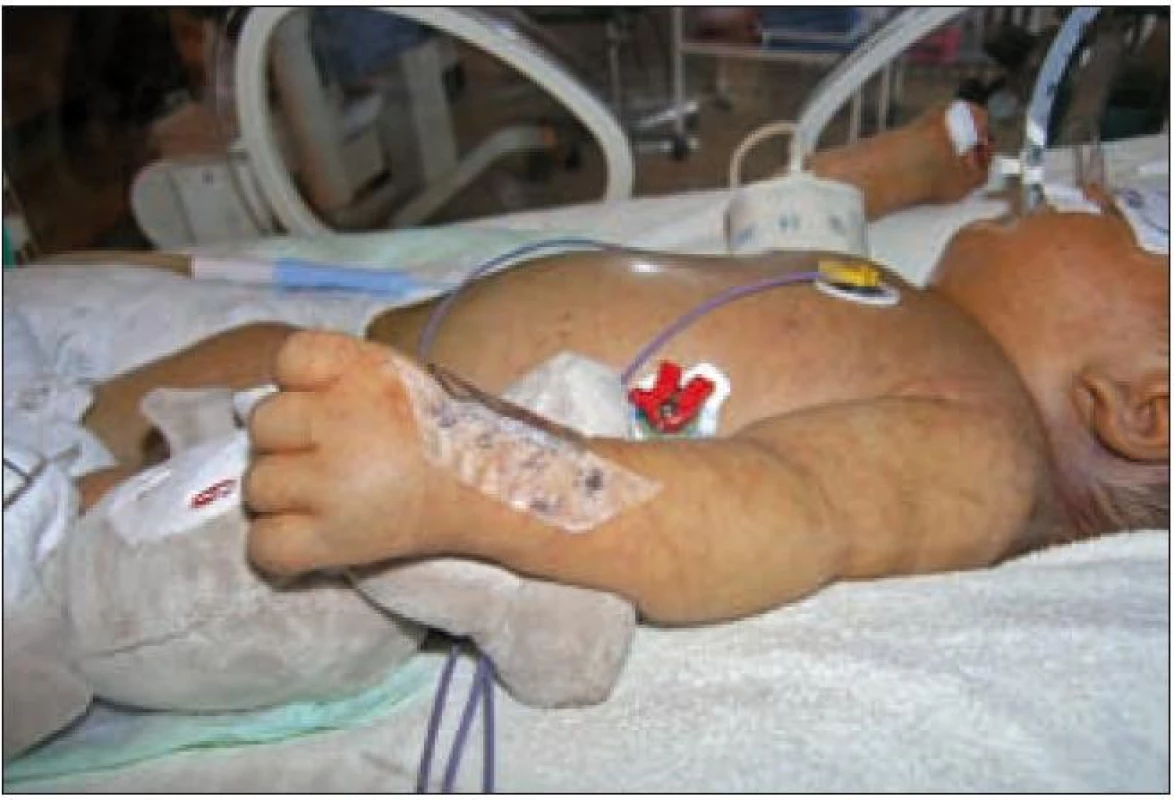
Trombocytopenie se často se projevuje krvácením do GIT (hemateméza či meléna). Velmi závažným projevem je krvácení do CNS, které se může projevit vyklenutou velkou fontanelou, křečemi, zvracením či změnou chování a svalového napětí. U geneticky postižených novorozenců může typický vzhled upozornit na možnou trombocytopenii.
Diagnostické metody
Při podezření na neonatální trombocytopenii je nutné provést vedle důkladného a pečlivého klinického vyšetření i vyšetření laboratorní a paraklinické. Z laboratorních nálezů jsou nezbytná vyšetření krevního obrazu, včetně diferenciálního rozpočtu bílé řady mikroskopicky, krevních destiček impedančně i opticky, nezralých forem trombocytů a kompletního koagulogramu. Je třeba stanovit krevní skupinu matky i dítěte, protilátky proti trombocytům – ELISA i flowcytometricky (matka i dítě), Coombsův test. Z biochemických metod je nezbytné vyšetření markerů zánětu (CRP, prokalcitonin, IL6) a jaterních enzymů, včetně obou frakcí bilirubinu. Sérologicky i metodou PCR se pátrá po nejčastějších vrozených infekcích – toxoplazma, rubeola, cytomegalovirus, herpesvirus, listerie a lues (TORCHL), dále po infekci parvovirem B19 a virem Epstein-Baarové (EBV). Při podezření na sepsi je nezbytným vyšetřením lege artis odebraná hemokultura. Ze zobrazovacích metod je indikován prostý snímek břicha ve dvou projekcích, ultrasonografická vyšetření břicha a mozku přes velkou fontanelu.
Neonatální alloimunitní trombocytopenie novorozence
Neonatální alloimunitní trombocytopenie (NAIT) je nejčastější příčinou trombocytopenie u novorozenců, jedná se o „destičkový“ ekvivalent hemolytické nemoci novorozenců. Vzniká transplacentárním přenosem mateřských protilátek proti trombocytům novorozence. Antigenem zodpovědným za tvorbu mateřských protilátek je lidský destičkový antigen (HPA) 1a – nejčastější u kavkazské rasy (až 80 %), u odlišné barvy pleti je nejčastější HPA 5b, dále HPA 3a [6]. Je-li matka HPA negativní a otec HPA pozitivní, může dítě po otci zdědit pozitivitu HPA antigenu. V průběhu gravidity může i nepatrné množství trombocytů plodu proniknout přes placentární bariéru do oběhu matky a spustit tvorbu protilátek. Tyto transplacentárně pronikají do oběhu plodu a navazují se na destičky, čímž se stávají cílem destrukce. Incidence NAIT je 1 na 1 000 – 1 500 živě narozených novorozenců [7]. Klinický obraz je různý, od zcela asymptomatického až po plně vyjádřený, se závažným krvácením do CNS. Při diagnostice se pátrá v anamnéze zejména po předchozích těhotenstvích a porodech, event. počtu krevních destiček u sourozenců. Je nutné zaznamenat virové infekty u matky, i lehké, pro rodičku často zanedbatelné. Z laboratorních a zobrazovacích metod se provádí všechna již dříve zmíněná. Rozhodujícím vyšetřením, stavícím diagnózu, je vyšetření protilátek proti trombocytům u matky i u dítěte. Léčba NAIT je antenatální a postnatální. Antenatální terapie spočívá v odběru fetální krve a aplikaci trombokoncentátu, což je vyhrazeno pro nejzávažnější stavy, s rozvojem fetálního hydropsu. U plodů s méně závažným průběhem se po odběru fetální krve aplikují intravenózní imunoglobuliny (IVIG). Antenatální terapie je stále kontroverzní, hrozí relativně vysoké riziko fetální ztráty (přes 8 %) [8]. V postnatální terapii se uplatňují převody trombocytů a IVIG. Aplikace trombocytů jsou indikovány při poklesu počtu trombocytů pod 20 × 109/ l, jsou-li přítomny krvácivé projevy a vždy při poklesu pod 10 × 109/ l. Kauzální léčbou jsou převody IVIG, čímž dojde k zablokování vazebných míst pro mateřské protilátky na trombocytech novorozence, a tím je omezena destrukce destiček. Celková kumulativní dávka je minimálně 2 g/ kg. Nejčastější dávkovací schémata jsou 1g/ kg po 2 – 3 dny nebo 0,5 g/ kg/ den po 4 dny [9].
Kazuistika novorozence s NAIT
Dívka, nar. 2010, vykazuje bezvýznamnou rodinnou anamnézu. Porodu předcházela druhá, zcela nekomplikovaná gravidita (v roce 2007 spontánní abort). V 19. týdnu gravidity byla provedena amniocentéza z věkové indikace rodičů s normálním nálezem. V graviditě užívala matka aktiferrin a pro občasné tonizace děložní Magnesium lacticum. Ve výtěru z pochvy matky byl vykultivován Streptococcus agalactiae (SAG). Ve 41. týdnu bylo těhotenství pro nepostupující porod ukončeno per forcipem. Porodní hmotnost byla 3 400 g, porodní délka 50 cm. Skóre Apgarové hodnoceno 10 - 10 - 10. Bezprostřední poporodní adaptace proběhla nekomplikovaně, ihned po vybavení hlasitě křičela. Ihned po narození byly na hlavičce patrny velké hematomy po naložení kleštin, s četnými petechiemi, s maximem na břiše a končetinách. Základní bio chemický a hematologický screening byl kromě počtu krevních destiček (< 8 × 109/ l) bez patologického nálezu. V souladu s doporučeními aplikován 1 mg Kanavitu intramuskulárně. Vzhledem k těžké trombocytopenii bylo dítě za 4 hod po narození přeloženo k další péči na NJIP Pediatrické kliniky LF MU a FN Brno. Při přijetí byly na dítěti shledány hematomy po naložení kleští oboustranně temporo-parietálně, caput succcedaneum, po těle petechie, zejména na končetinách a břiše. Neonatologický nález, kromě fraktury pravé kosti klíční, byl hodnocen jako normální. Ihned po přijetí byl vyšetřen krevní obraz, hemokagulační status, krevní skupina a základní bio chemická vyšetření (jaterní testy, markery zánětu). Vstupní vyšetření prokázala závažnou trombocytopenii 3 × 109/ l, lehce prodloužený Quickův test – INR 1,29, ostatní vyšetření nevybočila z normy. Dítěti byl zaveden umbilikální venózní katétr, vzhledem k SAG pozitivitě matky dítěti aplikován Ampicilin. Pro prodloužený Quickův test aplikována čerstvá mražená plazma (FFP) 20 ml/ kg, IVIG (Flebogamma) 1 g/ kg a trombocyty z aferézy deleukotizované a ozářené (TAD) rovněž 20 ml/ kg. Druhý den hospitalizace v krevním obraze konstatována anemizace (Hg 96 g/ l) se závažnou trombocytopenií 7 × 109/ l (opticky 3 × 109/ l). Téhož dne provedena sérologická vyšetření včetně PCR TORCHL, Parvovirus B19, EBV, protilátky proti trombocytům (u matky i dítěte). Podáno bylo: IVIG (Flebogamma) 1 g/ kg, TAD 20 ml/ kg, transfuze erytrocytů nesuspendovaných, deleukotizovaných a ozářených 20 ml/ kg. Za hodinu po dokapání TAD zkontrolován krevní obraz ke zjištění inkrementačního indexu trombocytů, kde hodnota trombocytů byla 68 × 109/ l. Třetí den hospitalizace byla hodnota trombocytů v krevním obraze 25 × 109/ l, u dítěte nepozorovány nové krvácivé projevy, a proto nebyly ordinovány žádné krevní deriváty. Čtvrtý den hospitalizace zjištěn opětovný pokles počtu trombocytů na 15 × 109/ l, aplikovány IVIG 1 g/ kg a trombocyty z buffy-coatu 20 ml/ kg. Průběžně dodávané výsledky vyšetření prokazují sérologicky zjištěnou pozitivitu protilátek proti HSV, Rubeole, Parvoviru B19, CMV – vše ve třídě IgG (přenesené mateřské protilátky). Při vyšetření antierytrocytárních protilátek nebyly neprokázány žádné nepravidelné protilátky proti erytrocytům, neprokázány ani málo avidní protilátky proti antigenům otce. Flowcytometrie prokazuje silnou pozitivitu volných anti-trombocytárních protilátek v séru matky i dítěte, u obou nebyly prokázány vázané protilátky. Pátým dnem dochází k vzestupu počtu trombocytů (37 × 109/ l, 6. den 43 × 109/ l, 8. den 51 × 109/ l). Další paraklinická vyšetření UZ CNS opakovaně s normálním nálezem, UZ břicha bez patologického nálezu, screeningové vyšetření sluchu (otoakustické emise) v normě, ortopedický screening s normálním nálezem. Petechie ustupují, nové se nevysévají, další krvácivé projevy nepozorovány. Dívka od přijetí dobře toleruje stravu. Osmý den zrušen umbilikální venózní katétr, vysazena antibio tika a k dítěti přijata matka. Po nácviku kojení jedenáctý den dítě propuštěno v dobrém klinickém stavu do domácí péče s diagnózou neonatální alloimunitní trombocytopenie. Dítě je nadále v péči Ambulance dětské hematologie FN Brno. Za měsíc po propuštění je počet destiček 384 × 109/ l. Dítě je plně kojeno, prospívá, interní i neurologický nález je zcela normální. Rodičům je doporučeno v případě další gravidity hematologické sledování, další těhotenství neukončovat per forcipem.
Diskuze
Práce shrnuje a prezentuje stručnou formou dosavadní poznatky o novorozenecké trombocytopenii. Trombocytopenie patří mezi nejčastější hematologické problémy u novorozenců s incidencí 1 – 5 %. Nejčastější příčinou je NAIT. Předmětem sdělení je kazuistika dívky s NAIT, u níž byly bezprostředně po porodu patrny krvácivé projevy. Po opakovaných aplikacích IVIG a převodech trombocytů se počet destiček postupně normalizoval. Definitivní diagnóza byla stanovena na základě pozitivity protilátek proti trombocytům u matky i u dítěte. Vzhledem k neinformovanosti o trombocytopenii u plodu byl porod ukončen per forcipem, což výrazně zvyšovalo riziko intrakraniálnho krvácení. Rovněž aplikace Kanavitu intramuskulárně byla riziková vzhledem k možnému vývoji intramuskulárního hematomu. V případě dalšího těhotenství doporučeno rodičům sledování hematologem a provedení plánovaného císařského řezu, jako prevenci intra kraniální hemoragie u dítěte. V analogických případech je plně indikováno ukončení gravidity per sectionem Caesaream, ke snížení rizika intrakraniálního krvácení u novorozence.
Závěr
Trombocytopenie představuje nejčastější hematologický problém na NJIP. Jako trombocytopenii se označuje počet destiček < 150 × 109/ l bez ohledu na gestační věk při narození. Trombocytopenie je v novorozeneckém věku jevem častým (20 % novorozenců, v podmínkách NJIP 22 – 35 %). U časné neonatální trombocytopenie se nejčastěji jedná o NAIT (zejména u donošených jinak dobře komponovaných novorozenců). Pozdní neonatální trombocytopenie je téměř vždy sekundární při sepsi či nekrotické enterokolitidě.
MUDr. Dan Wechsler
www.fnbrno.cz
e-mail: dwechsler@fnbrno.cz
Doručeno do redakce: 31. 3. 2010
Sources
1. Forestier F, Daffos F, Galacteros F. Haematological values of 163 normal fetuses between 18 and 30 weeks of gestation. Pediatr Res 1986; 20 : 342 – 346.
2. Sainio S, Jarvenpaa AS, Renlund M et al. Thrombocytopenain terminfants: a populationbased study. Obstetr Gynecol 2000; 95 : 441 – 446.
3. Mehta P, Rohitkumar V, Neumann L et al. Thrombocytpenia in the high risk infant. J Pediatr 1980; 108 : 791 – 794.
4. Roberts I, Murray NA. Neonatal thrombocytopenia: causes and management. Arch Dis Child Fetal Neonatal Ed 2003; 88 : 359 – 364.
5. Castle V, Andrew M, Kelton J et al. Frequency and mechanism of neonatal thrombocytopenia. J Pediatr 1986; 108 : 749 – 755.
6. Glade - Bender J, McFarland JG, Kaplan C t al. Anti-HPA - 3A induces severe neonatal alloimmune thrombocytopenia. J Pediatr 2001; 138 : 862 – 867.
7. Forestier F, Hohlfeld P. Management of fetal and neonatal alloimmune thrombocytopenia. Biol Neonate 1998; 74 : 395 – 401.
8. Overton TG, Duncan KR, Jolly M et al. Serial aggressive platelet transfusion for fetal alloimmune thrombocytopenia: platelet dynamics and perinatal outcome. Am J Obstet Gynecol 2002; 186 : 826 – 831.
9. Ranasinghe E, Walton JD, Hurd CM et al. Provision of platelet support for fetuses and neonates affected by severe fetomaternal alloimmune thrombocytopenia. Br J Haematol 2001; 113 : 40 – 42.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2010 Issue Supplementum 1-
All articles in this issue
- Heparinem indukovaná trombocytopenie při léčbě nízkomolekulárními hepariny u dětí. Je čeho se obávat?
- Lokální intravenózní fibrinolýza u dětí a mladistvých
- Chronická imunitní trombocytopenická purpura – úspěšná léčba protilátkami anti‑CD 20
- Trombocytopenie a koagulopatie u hepatopatie: úvod do problematiky
- Monitorace parametrů koagulace a možnosti jejich ovlivnění u pacientů s jaterní cirhózou před invazivními výkony
- Imunitní trombocytopenie, diagnostika, klasifikace, diferenciální diagnostika
- Terapie imunitní trombocytopenie v graviditě
- Trombocytopenie u pacientů s průkazem antifosfolipidových protilátek nebo s antifosfolipidovým syndromem
- Diferenciální diagnostika trombocytopenie v těhotenství
- Syndrom HELLP – průběh onemocnění a aktivita markerů aktivace endotelu
- Porovnání hladin markerů aktivace endotelu v jednotlivých trimestrech.
- Využití parametru IPF (Immature platelet fraction) v laboratorní diagnostice
- Mikropartikule
- Uplatnění průtokové cytometrie v analýze trombocytů
- Změny laboratorních ukazatelů hemostázy u hepatopatií
- Úvodní slovo
- Ambulantní pacient s nově zjištěnou trombocytopenií
- Diferenciální diagnostika trombocytopenie u kriticky nemocných pacientů
- Trombocytopenie u malignit. Úvod do problematiky: příčiny, prognostický význam, význam pro terapii
- Dysplastické změny megakaryopoézy podle WHO klasifikace 2008
- Trombocytopenie u myelodysplastického syndromu
- Trombocytopenie u pacientů s akutní promyelocytární leukemií
- Využití destičkového lyzátu při kultivacích mezenchymálních kmenových buněk
- Trombocytopenie u novorozence
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Trombocytopenie a koagulopatie u hepatopatie: úvod do problematiky
- Monitorace parametrů koagulace a možnosti jejich ovlivnění u pacientů s jaterní cirhózou před invazivními výkony
- Diferenciální diagnostika trombocytopenie v těhotenství
- Využití parametru IPF (Immature platelet fraction) v laboratorní diagnostice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

