-
Medical journals
- Career
Aktuality v prevenci a léčbě syndromu diabetické nohy; program podiatrické péče v IKEM
Authors: A. Jirkovská
Authors‘ workplace: Institut klinické a experimentální medicíny, Praha ; Přednostka: prof. MUDr. Terezie Pelikánová, DrSc. ; Centrum diabetologie
Published in: Prakt. Lék. 2011; 91(1): 21-26
Category: 40th Anniversary IKEM
Overview
Program podiatrické péče v IKEM je založen na týmové spolupráci řady specialistů, zejména chirurgů, intervenčních radiologů a diabetologů, a je koordinován Centrem diabetologie IKEM. Prevence, diagnostika i léčba syndromu diabetické nohy zůstávají v současnosti i přes dosažené pokroky problematické. Statistické údaje z posledních let svědčí pro stálý nárůst pacientů s diabetem po amputaci a neklesající výskyt pacientů se syndromem diabetické nohy v České republice.
Péče o pacienty se syndromem diabetické nohy se řídí pravidly Mezinárodního konsenzu pro syndrom diabetické nohy a doporučenými postupy České diabetologické společnosti ČLS JEP. Je možné ji realizovat v podiatrických ambulancích na základě týmového přístupu k diagnostice i léčbě. Nezbytné je pravidelné vzdělávání jednotlivých členů týmu, zejména
- diabetologů,
- chirurgů,
- intervenčních radiologů,
- podiatrických sester, a
- protetiků.
Centrum diabetologie IKEM, jehož součástí je podiatrická ambulance, je velice aktivní jak v péči o pacienty se syndromem diabetické nohy, tak v edukaci zdravotníků v podiatrii a ve výzkumu této problematiky: např. mezi léty 2000 a 2009 narostl roční počet návštěv pacientů na podiatrické ambulanci z 3 800 na 7 950, v roce 2009 byl poprvé uskutečněn certifikovaný kurz pro všeobecné sestry v podiatrii.
Byly získány velké zkušenosti s Charcotovou osteoarthropatií a postupně byly v posledních letech ověřeny nové, zpočátku výzkumné, metody jako
- biologický debridement,
- léčba přerušovaným podtlakem, a
- léčba kmenovými buňkami.
Díky spolupráci s příslušnými specialisty bylo dosaženo značného pokroku v léčbě perkutánní transluminální angioplastikou podkolenních tepen. Postupně jsou zaváděny speciální techniky chirurgie nohy zaměřené na hojení ulcerací.Klíčová slova:
syndrom diabetické nohy, podiatrie, diabetes mellitus.Úvod
Syndrom diabetické nohy (SDN) je definován postižením tkání nohy distálně od kotníku, a to nejčastěji
- ulcerací,
- gangrénou,
- osteomyelitidou,
- flegmónou,
- Charcotovou osteoarthropatií, a
- stavypo amputacích (20, 28).
Je spojen s diabetickou neuropatií a s různým stupněm ischemie, velice často i s infekcí. Nepatří sem např. bércové ulcerace způsobené chronickou žilní insuficiencí a jiné kožní afekce na bércích, psoriáza apod.
Kvalitní podiatrická péče o pacienty se SDN musí být strukturovaná a multidisciplinární (1). Vývoj počtu pacientů se syndromem diabetické nohy a s amputacemi podle Ústavu zdravotnických informací a statistiky České republiky ukazuje, že se v posledních 10 letech nesnižuje počet diabetiků se syndromem diabetické nohy a naopak počet pacientů po amputacích mírně roste. Např. v roce 2009 bylo podle této statistiky diagnostikováno v ambulancích diabetologů a praktických lékařů 44 000 pacientů se SDN, což představuje 5,6 % diabetiků. Dále 8 440 pacientů (19 % z pacientů se SDN) bylo po amputaci.
Mírný procentuální nárůst amputací za posledních deset let nelze jednoduše interpretovat, protože může jít jak o faktické zvýšení této invalidizující komplikace diabetu, tak o změnu systému hlášení. Za nejpodstatnější považujeme rozlišení mezi vysokými amputacemi (proximálně od transmetatarzální úrovně, prakticky nad kotníkem) a nízkými amputacemi (pod touto úrovní), které bude v příštím roce uvedeno i ve formulářích Ústavu zdravotnických informací a statistiky České republiky.
Po nízkých amputacích je zachována funkční končetina, pooperační komplikace i mortalita je podstatně nižší než po mutilujících amputacích vysokých, při kterých je snahou zachovat alespoň kolenní kloub (2, 20).
Počet návštěv pacientů na podiatrické ambulanci Centra diabetologie IKEM se za posledních devět let více než zdvojnásobil (obr. 1), dobrá spolupráce s doporučujícími lékaři a místními podiatrickými ambulancemi a nemocnicemi je pro úspěch léčby pacientů nezbytná.
Image 1. Přehled ošetření na podiatrické ambulanci IKEM v letech 2000–2009 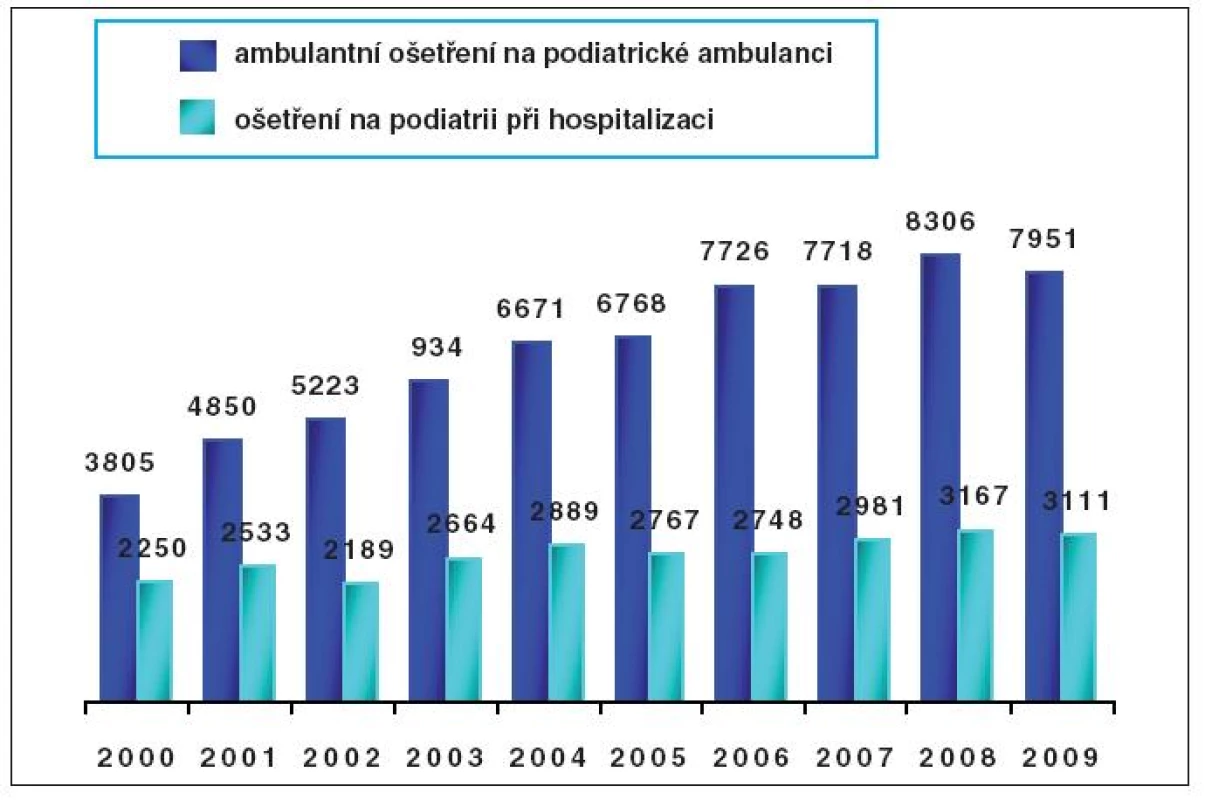
V roce 2009 bylo v Centru diabetologie IKEM hospitalizováno 210 pacientů se SDN, chirurgická intervence pod kotníkem byla indikována u 43,8 % pacientů, vysoká amputace nad kotníkem (v bérci či ve stehně) u 3,8 % pacientů (obr. 2). V posledních pěti letech jsme zaznamenali vzestupný trend chirurgických zákroků pod kotníkem, k nimž počítáme nejen nízké amputace (v oblasti prstů, paprsčité a transmetatarzální všech prstů), ale i zákroky méně invazivní, jako jsou ulcerektomie chronických ulcerací (obr. 3) a resekce metatarsofalangeálních kloubů.
Image 2. Přehled chirurgických zákroků u pacientů hospitalizovaných v Centru duabetologie IKEM v letech 2004–2009 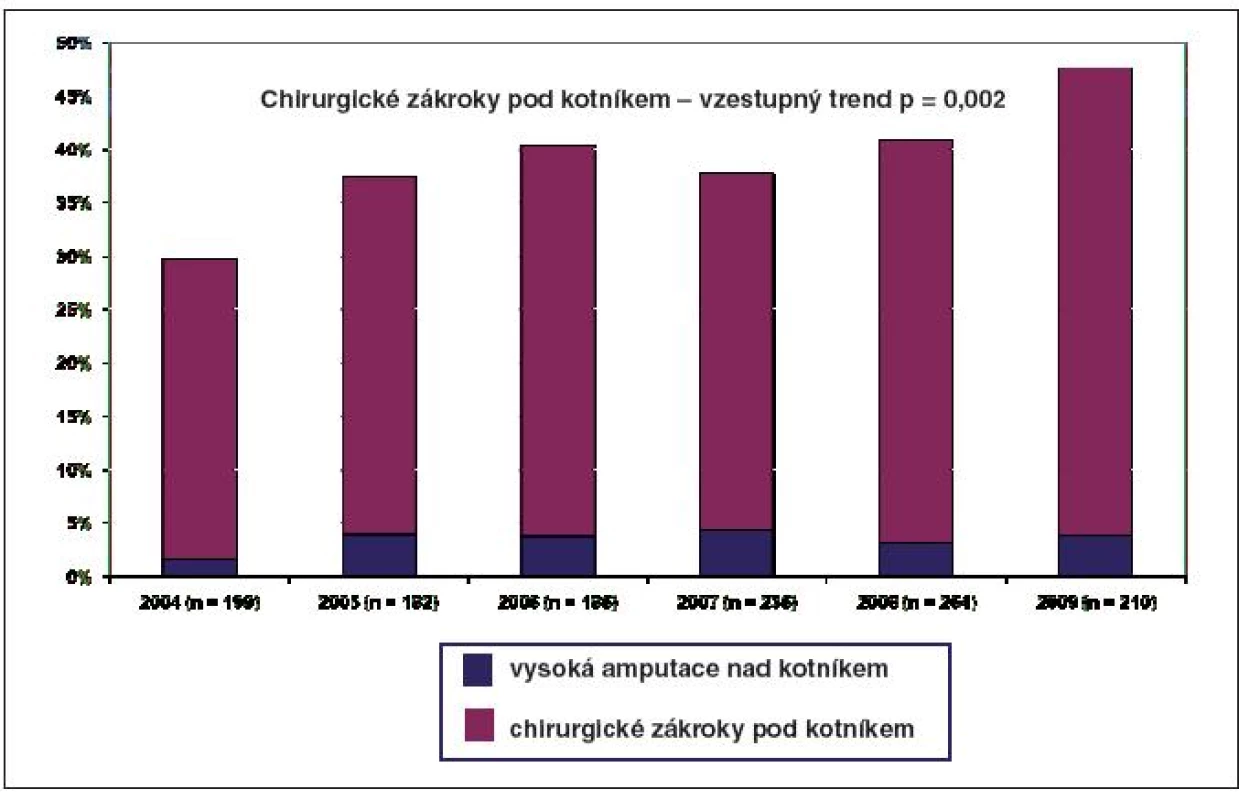
Image 3. Chirurgická ulcerektomie 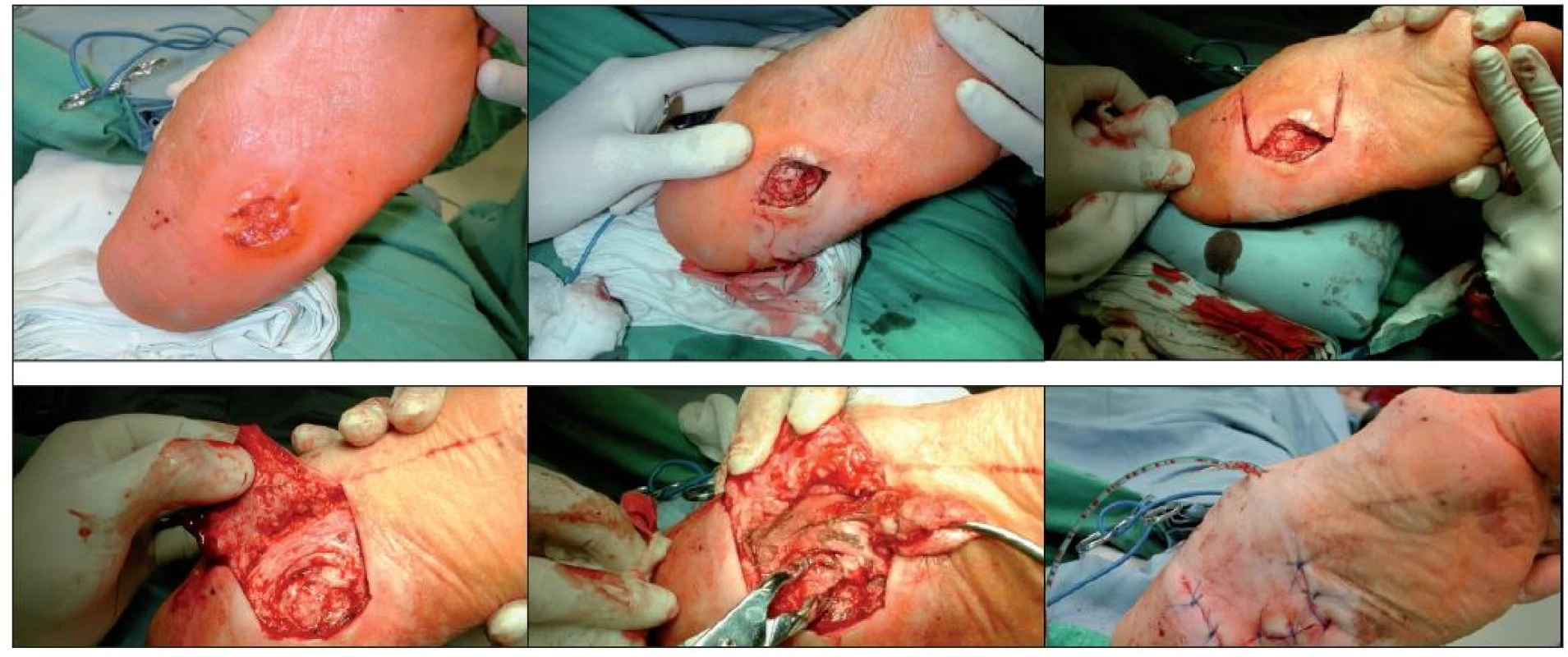
Za nejpravděpodobnější příčinu můžeme považovat častější indikace méně invazivních chirurgických zákroků, zejména ulcerektomií a resekcí metatarsofalangeálních kloubů. Tento trend podporuje nutnost těsné spolupráce diabetologů a chirurgů při řešení problémů SDN např. formou společných indikačních seminářů nebo ambulancí.
Nízkým amputacím se často nevyhneme při pokročilých stavech ulcerací, k jejichž léčbě se dostáváme pozdě. Velká evropská studie Eurodiale (31, 32), které jsme se účastnili a do které bylo celkem zařazeno 1 229 konsekutivních pacientů s novou ulcerací ze 14 evropských center, prokázala, že
- 27 % pacientů se dostavilo na podiatrickou ambulanci velmi pozdě, po více než 3 měsících od vzniku defektu.
- Navíc 77 % pacientů nebylo před návštěvou podiatrické ambulance adekvátně léčeno, zejména chybělo odlehčení končetiny (pacient nesmí na postiženou končetinu vůbec došlápnout a používá k tomu speciální pomůcky), které je základním terapeutickým opatřením.
Nízká amputace je při pozdní diagnostice defektů a neadekvátní léčbě nezbytná nejčastěji proto, že brání dalšímu šíření infekce, kterou pozorujeme u našich pacientů velice často (12).
Podiatrické ambulance a vzdělávání v podiatrii
Cílem naší léčby je zhojení končetiny bez amputace v co nejkratším čase tak, aby byla zachována kvalita života pacienta. Multidisciplinární péče diabetologů, chirurgů, intervenčních radiologů, podiatrických sester, protetiků a dalších odborníků v podiatrických ambulancích je založena na aktuálních poznatcích v oboru podiatrie.
Dobrá organizace podiatrických ambulancí v celé České republice je podmínkou včasného záchytu pacientů i účinné dlouhodobé léčby a následné dispenzarizace. Přehled podiatrických ambulancí v České republice v roce 2010 ukazuje obrázek 4 (obr. 4).
Image 4. Podiatrické ambulance v ČR – 2010 (www.diab.cz) 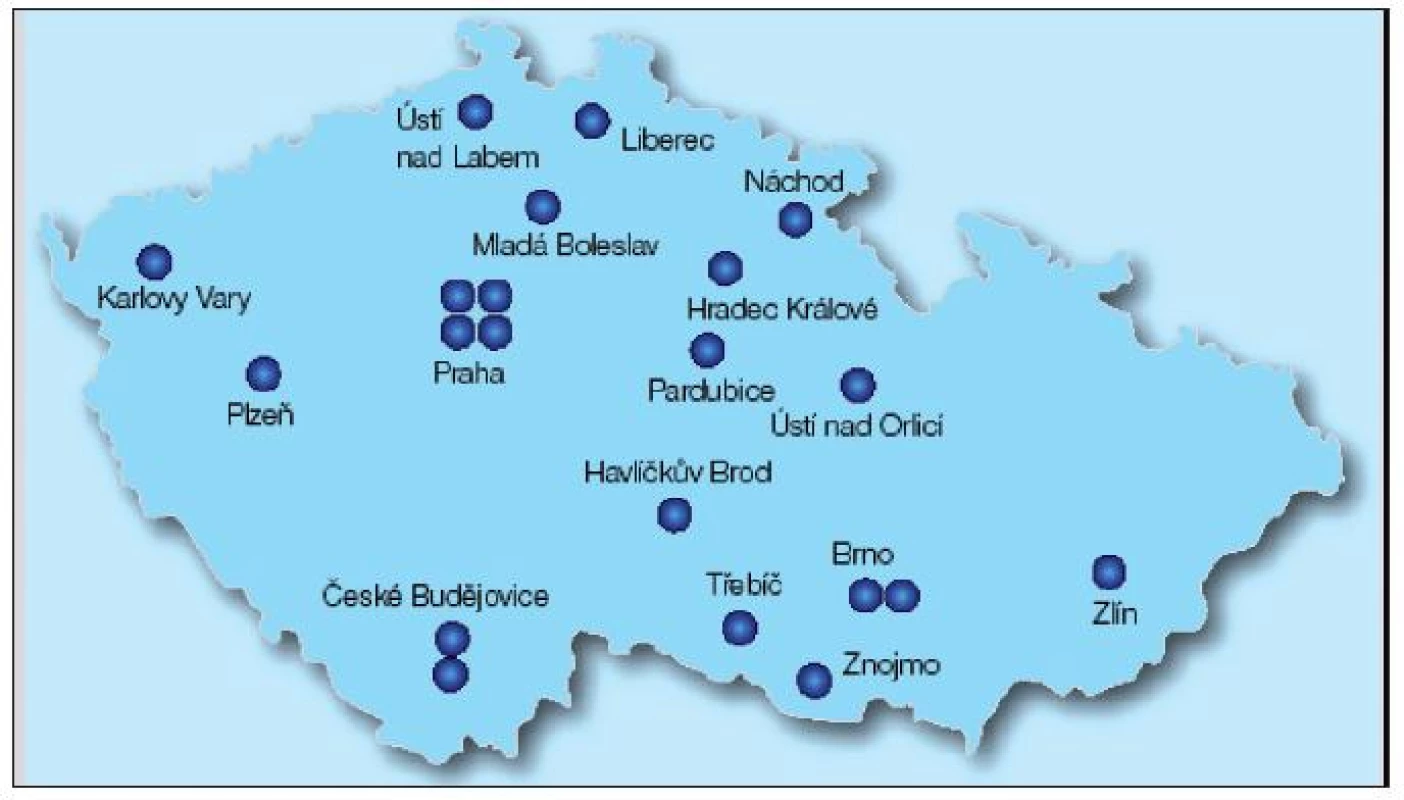
Model podiatrických ambulancí byl opakovaně verifikován z hlediska jejich efektivity při snižování amputací, kupříkladu v Londýně již v roce 1986 snížili po třech letech amputace o 44 %, zhojili 86 % neuropatických a 72 % neuroischemických lezí (10), v Düsseldorfu se za pět let činnosti podiatrické ambulance snížil počet amputací o 50 % (14) a v Lundu došlo za deset let podiatrie ke snížení vysokých amputací o 75 %, současně ale narostla incidence nízkých amputací relativně z 28 na 53 % (24).
Studie Eurodiale (31, 32) prokázala u pacientů s nově vzniklou ulcerací, léčených na vybraných evropských podiatrických ambulancích, zhojení defektů do jednoho roku v 77 %, vysoké amputace byly nutné pouze ve 4 % a nízké amputace v 17 %.
Výsledky našeho centra se podstatně nelišily.
Podiatrické ambulance mohou dobře plnit svou funkci pouze za předpokladu, že v nich pracuje dostatek specialistů (27). Chybí především vzdělávání podiatrických sester. Centrum diabetologie IKEM spolu s Podiatrickou sekcí České diabetologické společnosti organizuje vzdělávání zdravotníků v podiatrii. Kromě postgraduálních kurzů a stáží zaměřených na podiatrii jsme od roku 2009 začali pořádat Certifikovaný kurs pro všeobecné sestry v podiatrii. Jeho výsledkem je získání certifikátu pro vybrané činnosti, např.
- screening a edukaci pacientů s rizikem syndromu diabetické nohy,
- ošetření nehtů,
- odstranění plantárních hyperkeratóz,
- debridement povrchových ulcerací, a
- základní vyšetření diabetické neuropatie a agiopatie na dolních končetinách.
Efektivní prevence syndromu diabetické nohy
Při pravidelné při návštěvě v diabetologické ambulanci nebo v ambulanci praktického lékaře, nejméně však jedenkrát ročně, by se měly zhodnotit (8):
- poruchy kožní,
- kostní deformity a deformace,
- palpačně periferní pulzace.
Specializované vyšetření rizika syndromu diabetické nohy (16) je zaměřeno na:
- poruchy citlivosti nohou monofilamenty a ladičkou nebo obdobnou metodou,
- vyšetření kožní teploty na nohou,
- zhodnocení obuvi pacienta z hlediska zásad vhodné obuvi pro diabetiky.
Podle zjištěné míry rizika jsou pak pacienti rozdělení do rizikových skupin a měli by být také stratifikovaně dispenzarizováni (tab. 1).
Table 1. Pravidelné kontroly dolních končetin pacientů podle stupně rizika syndromu diabetické nohy 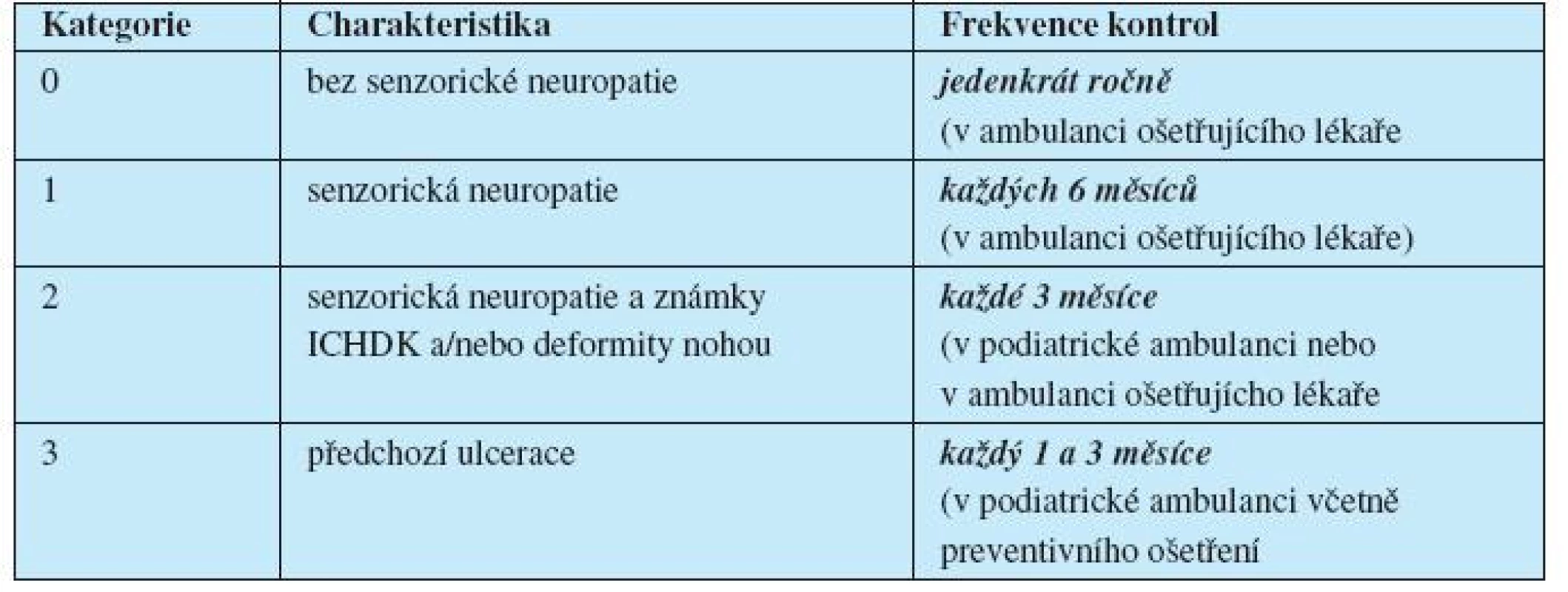
Nejčastější příčinou ulcerací je nesprávná obuv. Proto jsou na ni kladeny speciální požadavky jak technické, tak klinické, například:
- tuhá podrážka snižující tlak na plosku nohy,
- pružná, dostatečně vysoká plochá vložka,
- fixace nohy, nejlépe šněrováním,
- dostatečná šíře a délka boty,
- dostatečná prostornost špičky boty,
- bota bez zvýšeného podpatku,
- kvalitní prodyšný přírodní materiál boty, nejlépe kůže,
- mediální okraj boty rovný – odstranění mediálního tlaku na palec.
Základem edukace pacientů s rizikem syndromu diabetické nohy je upozornění na nutnost denního prohlížení nohou a na neodkladnou návštěvu lékaře při zjištění jakýchkoli abnormalit. Současně je vhodné poučit pacienta o správné obuvi.
Metaanalýzy studií zabývajících se prevencí syndromu diabetické nohy prokázaly, že cílená edukace a prevence u vysoce rizikových pacientů může redukovat výskyt diabetických ulcerací i amputací (25, 34).
Základy komplexní terapie syndromu diabetické nohy
Při terapii diabetických ulcerací na nohou se snažíme aktivovat procesy hojení chronické rány, které ovlivňuje diabetes ve všech stadiích (19). Příčinou obtížného hojení je především necitlivost nohou při neuropatii a její důsledek – vysoký plantární tlak, ischemie při diabetické makroangiopatii i poruše mikrocirkulace a hyperglykémie.
K vlastní chronicitě přispívá zejména opakované trauma ulcerace při jejím nedostatečném odlehčení a infekce, zejména osteomyelitida. Také nedostatečné mechanické čištění rány a jejího okolí brání aktivaci růstových faktorů. Hyperkeratózy na okrajích rány nebo v jejím okolí až 70x zvyšují plantární tlak a brání granulacím.
K základním léčebným opatřením u syndromu diabetické nohy patří:
- odlehčení ulcerace (ortézy, kontaktní fixace, pojízdné vozíky, odlehčovací obuv),
- čištění rány pomocí debridementu a chirurgická léčba,
- specifická lokální terapie,
- terapie ischemie,
- terapie infekce,
- edukace a prevence reulcerací (dispenzarizace!).
Podrobnosti o jednotlivých způsobech terapie jsou uvedeny v příslušné odborné literatuře (3, 20, 28) a v doporučených postupech na webových stránkách České diabetologické společnosti. Krátce se zmíníme pouze o postupech, kterými se na našem pracovišti dlouhodobě zabýváme.
Chirurgická léčba a debridement
Odstranění nekróz a čištění rány – debridement, považujeme za základní léčebné opatření při hojení ran. Nejčastěji používáme tzv. ostrý debridement pomocí skalpelu.
Chirurgická léčba syndromu diabetické nohy dnes zdaleka nespočívá v amputačních výkonech. Podle nové klasifikace založené na přítomnosti defektu, diabetické neuropatii a infekci se dělí typy operací na noze do čtyř tříd, které se vztahují k riziku pooperačních komplikací (7). Pokud je přítomna kritická ischemie, je nutné u všech typů výkonů provést revaskularizaci před výkonem nebo těsně po něm.
Třída I:
elektivní chirurgie nohy
zahrnuje výkony zaměřené na odstranění deformit nohy u pacientů bez těžké neuropatie, se zachovanou protektivní citlivostí nohou. Tito pacienti nemají zvýšené riziko komplikací ve srovnání s pacienty bez diabetu.
Třída II:
profylaktická chirurgie nohy
zahrnuje výkony prováděné u pacientů s deformitami i těžkou neuropatií, ale bez defektu. Cílem těchto výkonů je snížení plantárního tlaku, a tím i snížení rizika ulcerací – např. po operaci kladívkových prstů bylo 96,3 % pacientů bez ulcerace v následných třech letech.
Riziko pooperační infekce bylo 6,7 %, avšak u pacientů s předchozími ulceracemi v anamnéze bylo toto riziko dvojnásobné.
Třída III:
kurativní chirurgie nohy
zahrnuje výkony zaměřené na zhojení otevřené rány a na prevenci reulcerací. Mohou se sem zařadit
- ulcerektomie,
- resekce metatarsofalangeálních kloubů,
- prodlužování Achilovy šlachy,
- interfalangeální arthroplastiky,
- prosté ostektomie, nebo
- ostektomie spojené s plastickou rekonstrukcí měkkých tkání.
Úspěch lze zaznamenat až u 75 % výkonů.
Třída IV:
akutní výkony (emergency)
představují zákroky omezující progresi akutní infekce ohrožující končetinu nebo pacienta, které je možné provádět i při kritické ischemii, kterou je ale nutné řešit bezprostředně pooperačně.
Mezi tyto výkony zařazujeme parciální amputace i výkony na měkkých tkáních (nekrektomie, discise planty k uvolnění přetlaku při compartment syndromu, aponeurektomie apod.). Často jsou jednotlivé výkony prováděny postupně vícefázově s odloženou primární suturou.
Sixta (33) publikoval v roce 2007 analýzu 137 pacientů se SDN operovaných v letech 2004–2006, u nichž byla provedena nízká amputace, ulcerektomie (viz obr. 3) nebo resekce metatarsofalangeáního kloubu. Celkem 73,7 % pacientů nevyžadovalo další hospitalizaci, nejčastěji byly nutné další hospitalizace u pacientů po ulcerektomiích, nejméně často po resekcích MTP kloubů.
V současné době se zlepšila technika plastických rekonstrukcí měkkých tkání po ulcerektomiích, tyto operace mohou výrazně zlepšit kvalitu života pacientů s dlouhodobými nehojícími se defekty.
Současné výzkumy ukazují, že ve výsledcích léčby diabetických ulcerací hrají velkou roli psychologické faktory (2).
Léčba ischemie u syndromu diabetické nohy
Diagnostika ICHDK u pacientů s diabetem je obtížná, při screeningovém vyšetření se nejvíce používá index poměru kotníkového a pažního tlaku – tzv. doppler index nebo ABI index. Hodnota indexu pod 0,9 je také rizikovým faktorem pro kardiovaskulární morbiditu a mortalitu (23).
Mezi klasické metody léčby ICHDK patří
- revaskularizace pomocí perkutánní transluminální angioplastiky, a
- léčba cévními bypassy (15).
K novějším metodám pak terapeutická angiogeneze pomocí kmenových buněk.
V IKEM na pracovišti intervenční radiologie pod vedením prof. J. Peregrina bylo provedeno v letech 1999–2007 celkem 1 445 infrapopliteálních PTA u 1 268 pacientů, většina pacientů byla indikována v pokročilém stadiu postižení (TASC D), 80,6 % pacientů mělo diabetes. Nedávno publikované výsledky dlouhodobého sledování těchto pacientů prokázaly technický úspěch PTA u 89 % intervenovaných arterií a primární (po prvním PTA) či sekundární (po opakovaném PTA) zachování končetiny po jednom roce v 76,1 % a 84,4 % (30), prognóza byla závislá na počtu arterií průchodných po PTA.
Zachování končetiny „bez intervence“, tj. při neúspěšných PTA, bylo po jednom roce zjištěno pouze v 56,4 %. Negativním prognostickým faktorem byl diabetes kombinovaný s hemodialýzou.
Autoři uzavírají, že je nutné zkoušet PTA i u těžkých postižení na co největším počtu podkolenních arterií. S restenózou je nutné počítat zejména v prvním roce po PTA, poté již výrazněji nestoupá. Sledování pacientů hospitalizovaných se SDN v Centru diabetologie IKEM v posledních 6 letech prokázalo signifikantně stoupající trend provedených PTA a mírně sestupný trend cévních bypassů (obr. 5). Obdobný trend je zřejmý i na jiných zahraničních podiatrických pracovištích, kde se upřednostňují při revaskularizaci méně invazivní výkony.
Image 5. Cévní intervence perkutánní transluminální angioplastika (PTA) a bypassy na dolních končetinách u pacientů hospotalizovaných v Centru diabetologie v letech 2004 – 2009 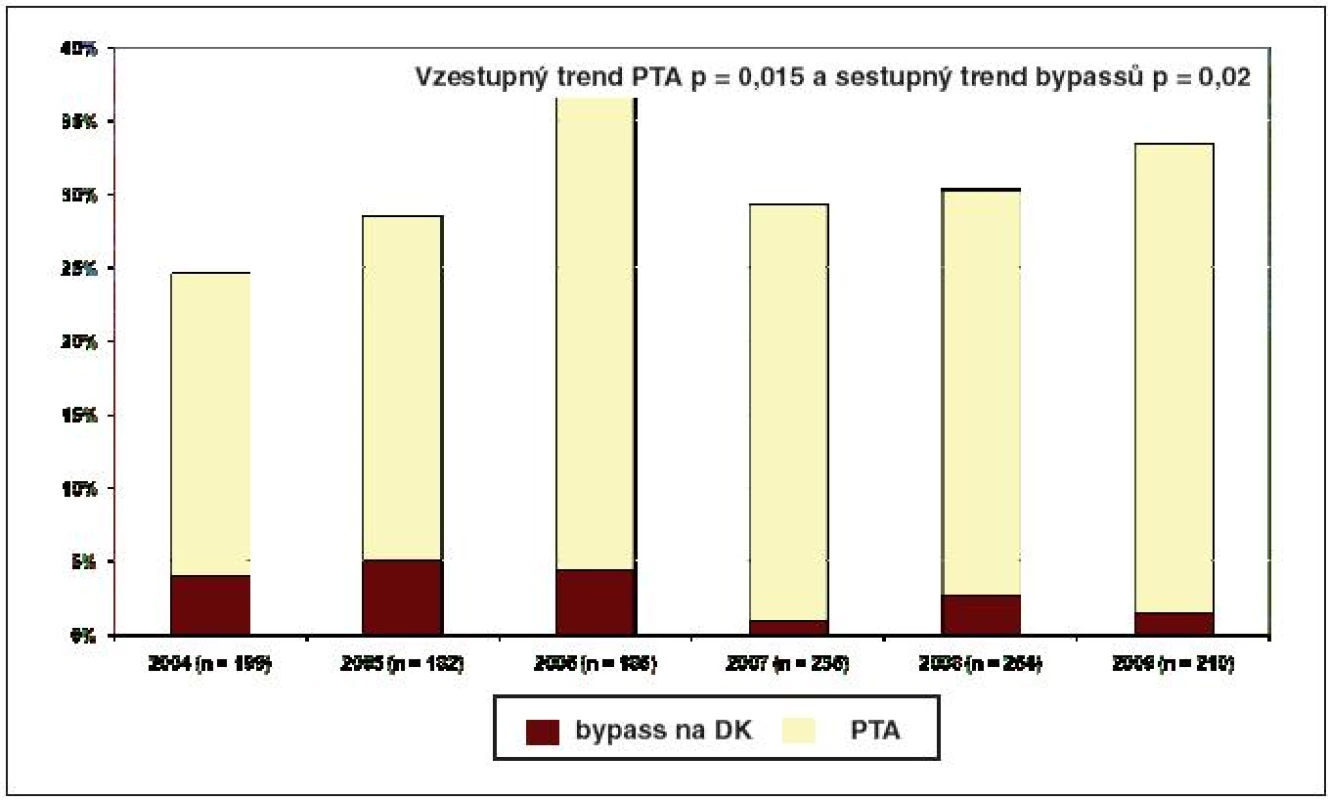
Léčba ischemie dolních končetin kmenovými buňkami
Tato léčba zaznamenává v poslední době velký rozmach, narůstá počet studií věnujících se tomuto perspektivnímu způsobu léčby. Ve světové literatuře se v metaanalýzách pacientů léčených pro ICHDK kmenovými buňkami prokazuje zlepšení parametrů ischemie, snížení amputací i zlepšení hojení ulcerací (26).
Terapie ischemie dolních končetin kmenovými buňkami se na našem pracovišti aplikuje u pacientů s přetrvávající těžkou ischemií i po standardní revaskularizaci od ledna 2008. Naše vlastní zkušenosti jsou ve fázi pilotní studie, u pacientů prokazujeme i po 6–12 měsících signifikantně zlepšené prokrvení nohou měřené transkutánní tenzí kyslíku i urychlené hojení defektů (9). Problémem zůstává infekce, kterou je třeba opakovaně léčit zejména při recidivách defektů
- na dolních končetinách,
- na kontralaterální končetině, nebo
- při chronické osteomyelitidě.
Po téměř tříletých zkušenostech považujeme léčbu SDN kmenovými buňkami za velmi nadějnou zejména při distálním postižení podkolenních tepen nebo při přetrvávající ischemií po PTA či po okluzi periferních bypassů.
Novější způsoby lokální léčby používané v IKEM
Mezi moderní způsoby lokální léčby
- patří biologický debridement (tzv. larvální léčba) ran, a
- léčba přerušovaným podtlakem (Vacuum Assisted Closure – V.A.C. terapie).
Sterilní larvy speciálního druhu mouchy Lucilia sericata odstraňují nekrotickou tkáň včetně mikrobiální infekce digescí a enzymatickou degradací (4, 21). Desinfekce rány je možná i produkcí antimikrobiálních peptidů. Pohyby larev mohou stimulovat tvorbu granulační tkáně.
V.A.C. terapie zlepšuje hojení ran lokální aplikací podtlaku, který se aplikuje na speciální houbové krytí ran nebo na lalokovou plastiku či transplantát. Distribuce podtlaku napomáhá sekreci tekutiny z rány a stimuluje růst granulační tkáně i adhezi laloků či štěpů (11, 13).
Charcotova osteoarthropatie
V IKEM se dlouhodobě zabýváme diagnostikou, léčbou i patogenezí Charcotovy osteoarthropatie (6, 17, 18). Jedná se o destruktivní onemocnění kostí a kloubů nohy (mikrofraktury a fraktury) s případným postižením vazivového aparátu (subluxace) vznikající na podkladě neuropatie (obr. 6).
Image 6. Charcotova osteoarthropatie A. Aktivní stádium B. Pokročilé stadium s postižením talokrurálního kloubu 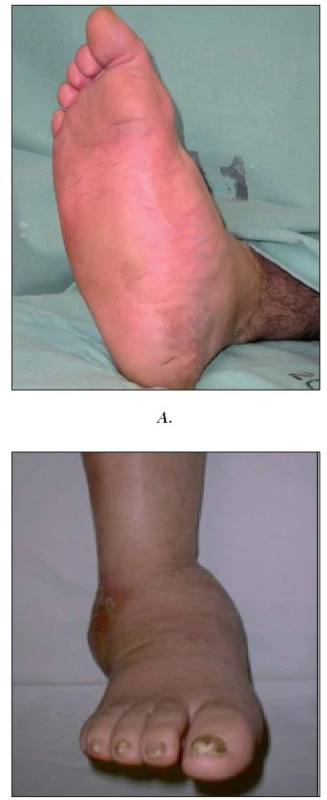
Pro úspěch léčby je nutná včasná diagnóza, nejlépe ještě v akutním stádiu projevujícím se otokem nohy a zvýšenou kožní teplotou (29). Pro diagnózu je nutný průkaz neuropatie a vyloučení jiné příčiny akutního otoku nohou (např. purulentní arthritidy).
Pacienta s výrazným podezřením na Charcotovu arthopatii je vhodné odesílat urychleně na specializované pracoviště. Pokud se diagnóza potvrdí, musí být končetina co nejdříve léčena jako kostní fraktura pomocí ortézy či speciální kontaktní fixace. Používá se i medikamentózní antiresorpční léčba bisfosfonáty (22) či kalcitoninem (5). Je třeba počítat s několikaměsíční terapií do stabilizace nálezu, jinak má onemocnění tendenci rychle recidivovat.
Závěr
Podiatrická péče o pacienty v IKEM se v posledních 20 letech výrazně změnila kvantitativně i kvalitativně a dosáhla značného pokroku. Podílí se na ní řada odborníků a je koordinována Centrem diabetologie IKEM. Uplatňují se nové diagnostické i léčebné metody, pokračuje výzkum zaměřený především na Charcotovu osteoarthropatii, léčbu ischemie a infekce.
Nezbytná je dobrá spolupráce s regionálními zdravotnickými zařízeními pro zajištění kvalitní péče o těžce postižené pacienty.
Práce podporována VZ MZO 00023001
prof. MUDr. Alexandra Jirkovská, CSc.
Centrum diabetologie IKEM
Vídeňská 1958
140 21 Praha 4-Krč
E-mail: alji@ikem.cz
Sources
1. American Podiatric Medical Association. Podiatric medicine: a guide for hospitals. ADA, Bethesda: ADA 1995.
2. Apelqvist, J. The foot in perspective. Diabetes. Metab. Res. Rev. 2008, 24, Suppl 1, p. 110-115.
3. Apelqvist, J., Bakker, K., van Houtum, W.H., Schaper, N.C. International Working Group on the Diabetic Foot (IWGDF) Editorial Board. Practical guidelines on the management and prevention of the diabetic foot: based upon the International Consensus on the Diabetic Foot (2007) Prepared by the International Working Group on the Diabetic Foot. Diabetes Metab. Res. Rev. 2008, 24, Suppl 1, p. 181-187.
4. Armstrong, D.G., Salas, P., Short, B. et al. Maggot therapy in “lower-extremity hospice” wound care: fewer amputations and more antibiotic-free days. J. Am. Podiatr. Med. Assoc. 2005, 95, p. 254-257.
5. Bem, R., Jirkovská, A., Fejfarová, V. et al. Intranasal calcitonin in the treatment of acute Charcot neuroosteoarthropathy: a randomized controlled trial. Diabetes Care 2006, 29, p. 1392-1394.
6. Bem, R., Jirkovská, A., Dubsky, M., Fejfarová, V. et al. Role of quantitative bone scanning in the assessment of bone turnover in patients with Charcot foot. Diabetes Care 2010, 33, p.348-349.
7. Bevilacqua, N.J., Rogers, L.C., Armstrong, D.G. Diabetic foot surgery: classifying patients to predict complications. Diabetes Metab. Res. Rev. 2008, 24, Suppl 1, p. 81-83.
8. Boulton, A.J., Armstrong, D.G., Albert,.S.F. et al., American Diabetes Association. American Association of Clinical Endocrinologists. Comprehensive foot examination and risk assessment: a report of the task force of the foot care interest group of the American Diabetes Association, with endorsement by the American Association of Clinical Endocrinologists. Diabetes Care 2008, 31, p.1679-1685.
9. Dubský, M., Jirkovská, A., Bém, R., Fejfarová, V. a kol. Možnosti buněčné terapie ischemické choroby dolních končetin u syndromu diabetické nohy. DMEV 2009, 12, s. 128-132
10. Edmonds, M.E., Blundell, M.P., Morris, M.E. et al. Improved survival of the diabetic foot: the role of special foot clinic. Q. J. Med. 1986, 60, p. 763-771.
11. Expert Working Group.Vacuum assisted closure: recommendations for use. A consensus document. Int. Wound J. 2008, 5, Suppl 4, p. 11-19.
12. Fejfarová, V., Jirkovská, A., Petkov, V. et al. Comparison of microbial findings and resistance to antibiotics between transplant patients, patients on hemodialysis, and other patients with the diabetic foot. J. Diabetes Complications 2004, 18, p. 108-112.
13. Hinchliffe, R.J., Valk, G.D., Apelqvist, J., Armstrong, D.G. et al. A systematic review of the effectiveness of interventions to enhance the healing of chronic ulcers of the foot in diabetes. Diabetes Metab. Res. Rev. 2008, 24, Suppl 1, p.119-144.
14. Chantelau, E. Das Syndrom des diabetischen Fusses. Dtsch. Med. Wschr. 1989.
15. Janoušek, L., Tošenovský, P., Zálešák, B. Chirurgická revaskularizace diabetické nohy. In Jirkovská, A. a kol. Syndrom diabetické nohy.Praha: Maxdorf , 2006, s. 148-161.
16. Jirkovská, A., Boucek, P., Wosková, V. et al. Identification of patients at risk for diabetic foot: a comparison of standardized noninvasive testing with routine practice at community diabetes clinics. J. Diabetes Complications 2001, 15, p. 63-68.
17. Jirkovská, A., Kasalický, P., Boucek, P. et al. Calcaneal ultrasonometry in patients with Charcot osteoarthropathy and its relationship with densitometry in the lumbar spine and femoral neck and with markers of bone turnover. Diabet. Med. 2001, 18, p. 495-500.
18. Jirkovská, A., Boucek, P., Wu, S. et al. Power spectral analysis of heart rate variability in patients with Charcot’s neuroarthropathy. J. Am. Podiatr. Med. Assoc. 2006, 96, p. 1-8.
19. Jirkovská A. Hojení kožních afekcí u syndromu diabetické nohy při hospitalizaci. Vnitr. Lek.2006, 52, s. 459-464.
20. Jirkovská, A. a kol. Syndrom diabetické nohy. Praha: Maxdorf, 2006.
21. Jirkovská, A., Bém, R., Novotný, K. et al. Larvální léčba ran se zaměřením na syndrom diabetické nohy. Prakt. Lék., 2007, 87, s. 559-563.
22. Jude, E.B., Selby, P.L., Burgess et al. Bisphosphonates in the treatment of Charcot neuroarthropathy: a double-blind randomised controlled trial. Diabetologia 2001, 44, p. 2032-2037.
23. Jude, E.B., Eleftheriadou, I., Tentolouris, N. Peripheral arterial disease in diabetes - a review. Diabet. Med., 2010, 27, p. 4-14.
24. Larsson, J., Apelqvist, J., Agardh, C.D., Stenström, A. Decreasing incidence of major amputation in diabetic patients: a consequence of multidisciplinary foot care team approach? Diab. Med. 1995, 12, p.770-776.
25. Lavery, L.A., Armstrong, D.G. Temperature monitoring to assess, predict, and prevent diabetic foot complications. Curr. Diab. Rep. 2007, 7, p. 416-419.
26. Lawall, H., Bramlage, P., Amann, B. Stem cell and progenitor cell therapy in peripheral artery disease, Thromb. Haemost. 2010, 103, p. 696–709.
27. Matricali, G., Dereymaeker, G., Muls, E. et al. Economic aspects of diabetic foot care in multidisciplinary setting:a review. Diabetes Metab. Res. rev. 2007, 23, p. 339-347.
28. Mezinárodní pracovní skupina pro syndrom diabetické nohy: Syndrom diabetické nohy. Mezinárodní konsenzus. České vydání Praha: Galén, 2000.
29. Molines, L., Darmon, P., Raccah, D. Charcot’s foot: newest findings on its pathophysiology, diagnosis and treatment. Diabetes Metab. 2010, 36, p. 251-255.
30. Peregrin, J.H., Koznar, B., Kovác J. et al. PTA of infrapopliteal arteries: long-term clinical follow-up and analysis of factors influencing clinical outcome. Cardiovasc. Intervent. Radiol., 2010, 33, p. 720-725.
31. Prompers, L., Huijberts, M., Apelqvist J. et al. Optimal organization of health care in diabetic foot disease: introduction to the Eurodiale study. Int. J. Low. Extrem Wounds, 2007, 6, p. 11-17.
32. Prompers, L., Huijberts, M., Apelqvist J. et al. Delivery of care to diabetic patients with foot ulcers in daily practice: results of the Eurodiale Study, a prospective cohort study. Diabet. Med. 2008, 25, p. 700-707.
33. Sixta, B., Varga, M., Jirkovská, A. Porovnání výsledků resekcí MTP kloubů a ulcerektomií s ostatními chirurgickými výkony na diabetické noze. Bulletin HPB, 2007, 15, s. 89-92.
34. Valk, G.D., Kriegsman, D.M., Assendelft, W.J. Patient education for preventing diabetic foot ulceration. Endocrinol. Metab. Clin. North. Am. 2002, 3, p. 633-658.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2011 Issue 1-
All articles in this issue
- Centrum diabetologie a diabetologický program v IKEM
- Přehled počtu odběrů orgánů a transplantací v IKEM v letech 1990–2009
- Transplantace pankreatu dříve a nyní
- Aktuality v prevenci a léčbě syndromu diabetické nohy; program podiatrické péče v IKEM
- Perorální antidiabetika
- Notes: minulost, současnost, budoucnost
- Vyšetření nemocných zařazovaných na čekací listinu k transplantaci ledviny
- Intervenční kardiologie: co nabízí v roce 2011
- Lékárna IKEM – součást komplexní péče o pacienty
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vyšetření nemocných zařazovaných na čekací listinu k transplantaci ledviny
- Perorální antidiabetika
- Centrum diabetologie a diabetologický program v IKEM
- Aktuality v prevenci a léčbě syndromu diabetické nohy; program podiatrické péče v IKEM
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

