-
Medical journals
- Career
Vyšetření nemocných zařazovaných na čekací listinu k transplantaci ledviny
: O. Viklický
: Přednosta: prof. MUDr. Ondřej Viklický, CSc. ; Klinika nefrologie ; Transplantcentrum ; Přednosta: MUDr. Pavel Trunečka, CSc. ; Institut klinické a experimentální medicíny, Praha
: Prakt. Lék. 2011; 91(1): 37-41
: 40th Anniversary IKEM
Transplantace ledviny představuje nejlepší metodu léčby nezvratného selhání ledvin pro nemocné, kteří jsou schopni tento výkon podstoupit. Chronické selhání ledvin je spojeno s celou řadou komorbidit a dlouhodobé přežití nemocných léčených dialyzačními metodami je limitováno. Cílem vyšetření nemocných zvažovaných za kandidáty zařazení na čekací listinu k transplantaci je eliminovat perioperační morbiditu a mortalitu a identifikovat ty nemocné, pro které nebude dlouhodobá imunosuprese představovat riziko. Indikace transplantace ledviny by měla být provedena ještě před zahájením dialyzační léčby.
Vyšetření kardiovaskulárního aparátu ještě před transplantací spolu s depistáží němé ischemické choroby srdeční patří mezi základní postupy, jejichž význam ale nebyl ověřen v prospektivních studiích.
Urologické vyšetření má význam především u anurických nemocných, u kterých se patologie dolních močových cest objeví až s rozvojem diurézy po transplantaci. Infekční onemocnění musí být řešeny ještě před transplantací. Úspěšně léčené malignity po definované době čekání nepředstavují kontraindikaci transplantace.
Po vyšetření typizace HLA antigenů a stanovení frekvence protilátek proti HLA jsou nemocní zařazeni na čekací listinu. Doba čekání na transplantaci ledviny závisí na krevní skupině příjemce a shodě v HLA antigenech. V České republice čekají nemocní na transplantaci v průměru 1,5 roku. I po zařazení na čekací listinu je třeba u nemocných pravidelně provádět skríning nemocí, které mohou ovlivnit úspěch transplantace.Klíčová slova:
transplantace ledviny, čekací listina, kardiovaskulární onemocnění.Úvod
Transplantace ledviny představuje metodu volby léčby nemocných se selháním ledvin, která je spojena s delším přežitím nemocných v porovnání s dialyzačními metodami. V České republice má transplantační program nyní 44-letou historii. Po pionýrských začátcích dnes představuje rutinní metodu. Vzhledem k ekonomické náročnosti léčby nezvratného selhání ledvin dialyzačními metodami je smyslem transplantací ledvin plná rehabilitace nemocných a jejich návrat do plnohodnotného života.
Je známým faktem, že chronická onemocnění ledvin postihují až 10 % populace vyspělých zemí. Jenom u zlomku z nich pak onemocnění postoupí do terminálního selhání spojeného s nezbytností léčby náhrady funkce ledvin. V současnosti žije v České republice necelých 10 000 nemocných s nezvratným selháním ledvin. Z nich je 60 % léčeno dialyzačními metodami a asi 40 % nemocných žije s funkční transplantovanou ledvinou (1).
Uvážíme-li zlepšenou kvalitu zdravotní péče, dokonalejší imunosupresivní protokoly a chirurgické techniky, je jasné, že počty nemocných s funkční transplantovanou ledvinou budou dále přibývat; každým rokem přibude v ČR 350–400 nemocných po transplantaci ledviny. Střední doba funkce transplantované ledviny odebrané od zemřelého dárce je 10 let, přičemž střední doba přežití nemocných léčených dialyzačními metodami je 5 let (2).
Omezené přežití nemocných léčených dialyzačními metodami je dáno především jejich prodlužujícím se věkem a množstvím přídatných onemocnění, kterými trpí. Tato onemocnění mohou být v případě následné transplantace ledviny a imunosupresivní léčby příčinou život ohrožujících komplikací.
Smrt nemocného s funkční transplantovanou ledvinou v kratším časovém období po výkonu je největší prohrou transplantačního týmu, protože by jinak alokovaný štěp mohl být příjemci prospěšný po dlouhou dobu. Je tedy jasné, že ne každý nemocný s nezvratným selháním ledvin může transplantaci podstoupit a ukazuje se, že transplantace ledviny je schopno podstoupit okolo 20 % nemocných léčených dialyzačními metodami.
Cílem vyšetření před zařazením do čekací listiny je proto minimalizovat riziko závažných potransplantačních komplikací.
Péče o nemocné před transplantací ledviny je soustředěna především do dialyzačních středisek a transplantačních center, podílejí se na ní ale i praktičtí lékaři, ke kterým nemocní také docházejí.
Podmínky zařazení do čekací listiny k transplantaci ledviny
Obecně vzato nemá být do čekací listiny k transplantaci ledviny zařazen nemocný, u kterého lze zjevně odhadnout krátkou předpokládanou dobu života. Jde o nemocné s
- pokročilou povšechnou aterosklerózou,
- neřešitelnou malignitou,
- závažnou chronickou infekcí, apod.
Transplantaci ledviny nelze rovněž nabídnout prokazatelně nespolupracujícím nemocným.
Na druhou stranu rekurující základní onemocnění po transplantaci vede jen vzácně k selhání štěpu (max. 5 % všech ztrát štěpů), a tak jedinou výjimkou je primární hyperoxalurie, která se dnes úspěšně řeší kombinovanou transplantací jater a ledviny.
Doporučené postupy při zařazování nemocných do čekací listiny k transplantaci ledviny vycházejí z publikovaných doporučení Americké transplantační společnosti (3) a doporučení ERA/EDTA (4). V posledních letech byla tato doporučení prakticky přijata ve všech transplantačních centrech v České republice a byla předmětem řady aktivit České transplantační společnosti. Přesto je přístup k některým komorbiditám u nemocných s nezvratným selháním ledvin stále nejasný, nebo se názor na jejich řešení rychle vyvíjí, a proto je vhodné tuto problematiku zevrubně komentovat.
V principu je třeba uvažovat o transplantaci ledviny u všech nemocných, kteří nemají absolutní kontraindikace transplantace ledviny (tab. 1).
1. Absolutní kontraindikace transplantace ledviny 
Za zařazení nemocných do čekací listiny je odpovědné příslušné transplantační centrum a je tedy jasné, že se protokol zařazování může centrum od centra lišit. Nejasnosti s indikací nemocného k transplantaci je třeba řešit v těsné součinnosti ošetřujícího nefrologa v dialyzačním středisku a lékaře transplantačního centra.
Načasování zařazení do čekací listiny
Je známo, že doba strávená na dialýze je nezávislým faktorem zvyšující jak mortalitu nemocných, tak i dokonce přežívání štěpů po transplantaci (5). Proto je nejvhodnější provést transplantaci ještě před zahájením chronické dialyzační léčby v době, kdy jsou nemocní ve stádiu 5 chronických onemocnění ledvin. To znamená, že většina vyšetření nutných k zařazení nemocných do čekací listiny má být provedena ještě v době konzervativního léčení chronického selhání ledvin.
Pacienti bez absolutní kontraindikace transplantace by měli být odesláni k vyšetření a konečnému rozhodnutí do „předtransplantační“ ambulance při transplantačním centru co nejdříve. Nemělo by docházet k tomu, že zjevně vhodný kandidát transplantace ledviny bude odeslán do této ambulance po půl roce dialyzační léčby, kdy se jeho stav může značně komplikovat.
V České republice je v současnosti možno zařadit nemocného na čekací listinu pro transplantaci ledviny od zemřelého dárce již v období, kdy lze očekávat zahájení dialyzační léčby do 3 měsíců a kdy jsou hodnoty glomerulární filtrace menší než 0,17 ml/s, s potencionální možností tzv. preemptivní transplantace (www. transplant.cz), (obr. 1).
1. Možnosti léčby selhání funkce ledvin. <strong>Legenda:</strong> Nemocný je ve stádiu CKD3-4 chronického ledvinného onemocnění seznamován s možnostmi léčby selhání ledvin. Preemptivní transplantace ledviny od žijícího dárce je metodou volby pro ty nemocné, kteří budou mít z transplantace prospěch. Nemocného je nyní možno zařadit do čekací listiny k transplantaci od zemřelého dárce ještě před zahájením dialyzační léčby. Většina nemocných ale není transplantace schopna a zůstává léčena dialyzačními metodami. 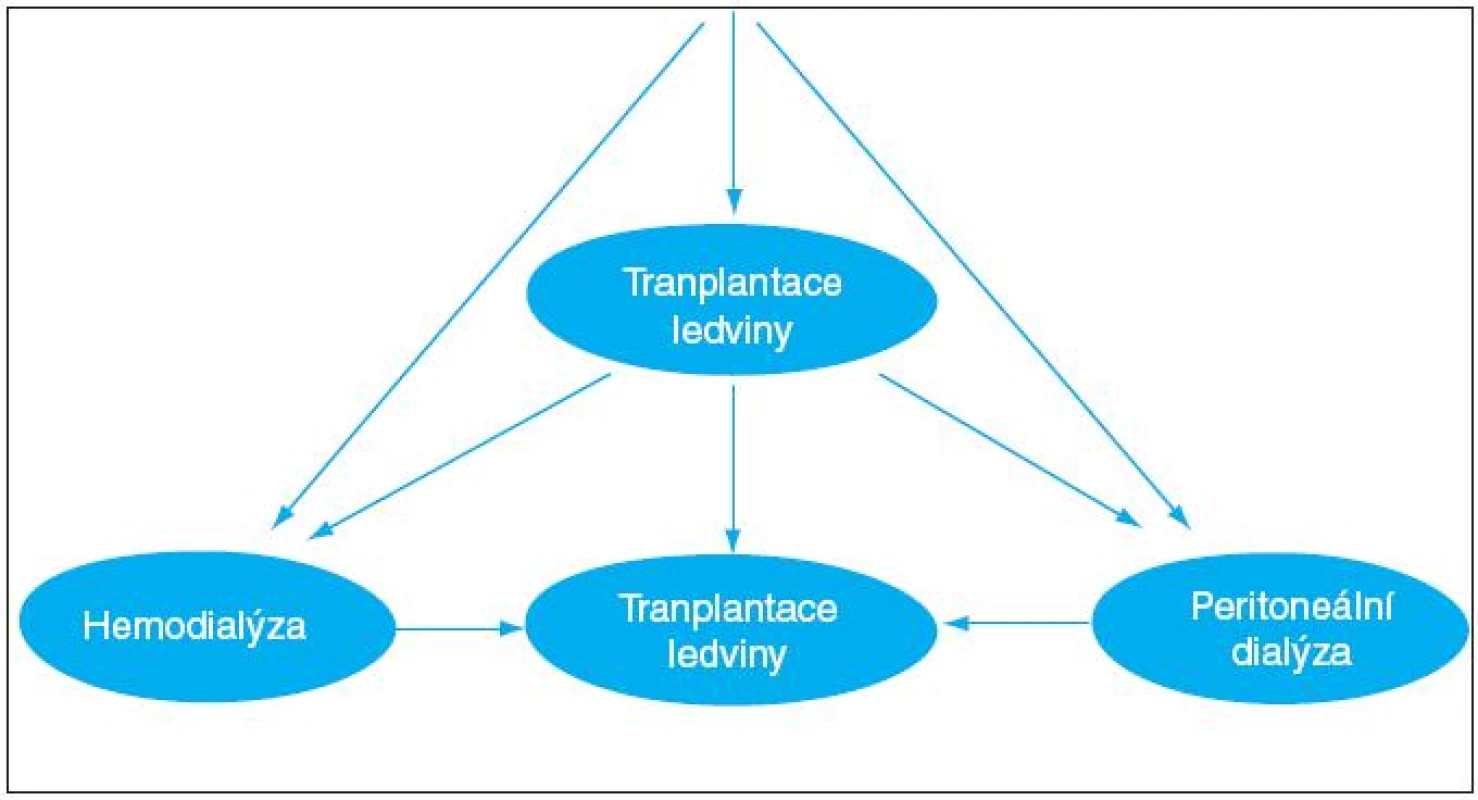
Samotné zahájení dialyzační léčby již není podmínkou zařazení na čekací listinu. Je samozřejmé, že u většiny nemocných ale bude dialyzační léčba zahájena, protože doba strávená v čekací listině je výrazně delší než doba konzervativní léčby ve stádiu onemocnění 5 dle k/DOQI.
Nejjednodušším řešením tohoto dilematu představují preemptivní transplantace ledvin od žijících dárců. V tomto případě se sčítají výhody absence dialyzační léčby a imunitních následků smrti mozku s krátkou ischemií, které jsou příčinou lepších výsledků programu transplantací ledvin od žijících dárců.
Kardiovaskulární onemocnění u kandidátů transplantace ledviny
Nemocní s nezvratným selháním funkce ledvin jsou ve vysokém riziku vzniku kardiovaskulárních komplikací nejenom v průběhu dialyzační léčby, ale také po transplantaci ledviny. V kontextu s nepoměrem mezi počty nemocných čekajících na transplantaci, počty všech dialyzovaných nemocných, limitovanými počty vhodných dárců k transplantaci a relativně dlouhé střední době funkce transplantované ledviny, je zcela nezbytné u nemocných před zařazením na čekací listinu vyšetřit stav kardiovaskulárního aparátu s cílem maximálně omezit rizika vzniku kardiovaskulární morbidity a mortality u nemocných s funkční transplantovanou ledvinou v krátkodobém horizontu po transplantaci.
Základním vyšetřením u všech nemocných, u kterých se uvažuje o transplantaci ledviny je provedení echokardiografického vyšetření s cílem vyloučit
- zjevné a významné chlopňové vady,
- uremickou kardiomyopatii projevující se závažným omezením EF LK, či
- klidové poruchy kontraktility ukazující na významnou ischemickou chorobu srdeční.
Klidové EKG a RTG vyšetření srdce a plic jsou samozřejmostí u všech nemocných léčených dialyzačními metodami.
Problém spočívá v tom, že i prakticky normální nálezy z výše uvedených vyšetření nevylučují němou ischemickou chorobu srdeční. To proto, že dialyzovaní nemocní nemají větší pohybovou aktivitu, a proto se u nich příznaky anginy pectoris nemusí vůbec projevit. Proto jsou tito nemocní vyšetřováni podle míry rizika (Obr. 2).
2. Schéma kardiologického vyšetřování před zařazením do čekací listiny k transplantaci ledviny – stratifikace podle rizika 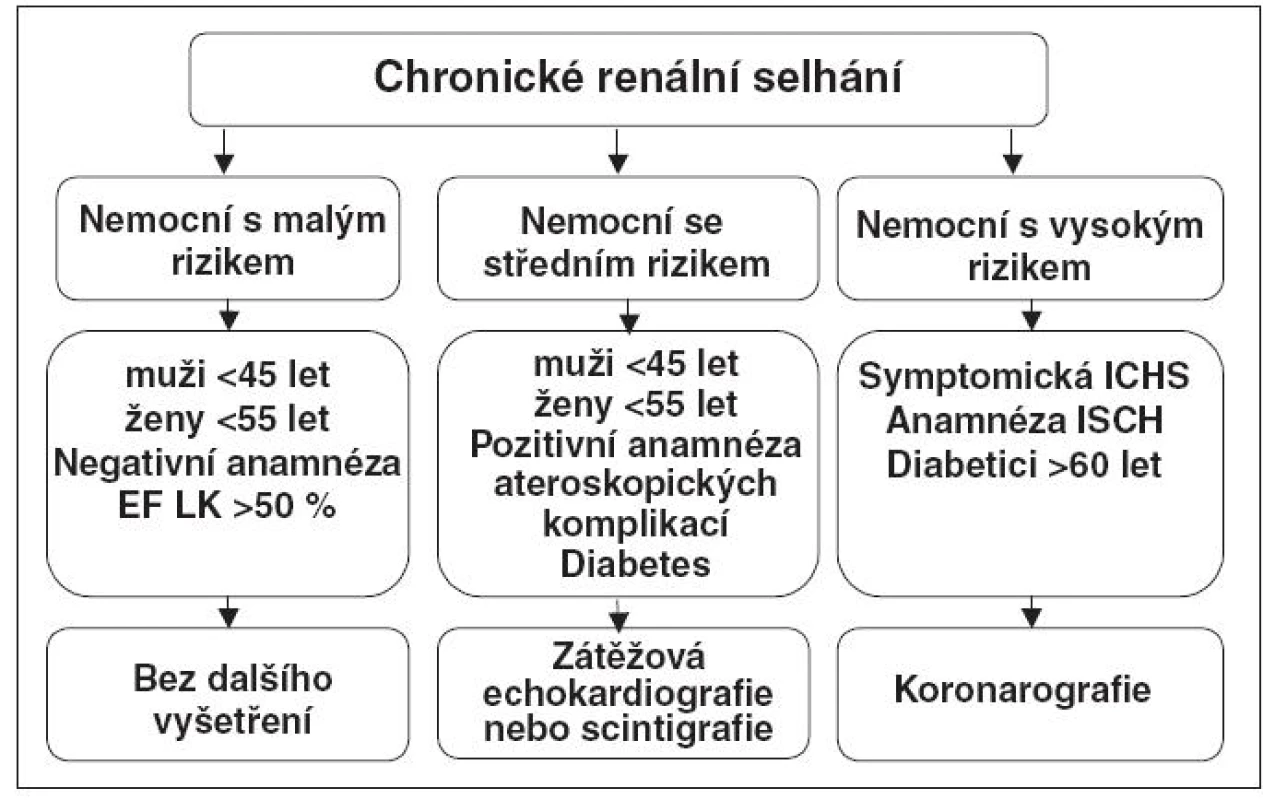
Nemocní ve středním riziku podstupují zátěžová vyšetření, v naprosté většině případů dobutaminovou echokardiografii nebo zátěžovou scintigrafii myokardu, bicyklová echokardiografie má daleko menší výpovědní hodnotu. V případě pozitivního nálezu v zátěžových testech, klidové echokardiografii nebo na základě vysokého rizika nemocní podstoupí koronarografické vyšetření.
I když je tento postup uplatňován po více jak 10 let, prospektivní studie neprokázaly jasný benefit neinvazivních testů na přežití nemocných (6). Každopádně koronarografie u nemocných, kteří mají anamnézu ICHS nebo povšechné aterosklerózy je stále považována za základní metodu. Po jejím provedení je možno očekávat 4 varianty řešení:
- nemocní mají příznivý nález;
- nález je indikací k revaskularizaci;
- nález je indikací ke konzervativnímu sledování a není (zatím) indikací k revaskularizaci;
- nález není prognosticky příznivý.
Zjevným problémem je kardiologické sledování nemocných po zařazení na čekací listinu. U všech nemocných v riziku je doporučováno opakovat zátěžové testy po uplynutí 12 měsíců. Je známo, že nejhorší prognózu mají nemocní, kteří z důvodu rizika musí mít provedeno koronarografické vyšetření a následně absolvují revaskularizaci (tab. 2).
2. První kardiální ischemická příhoda u nemocných vyšetřených před zařazením na čekací listinu podle aktuálních doporučení (upraveno podle citace 7) 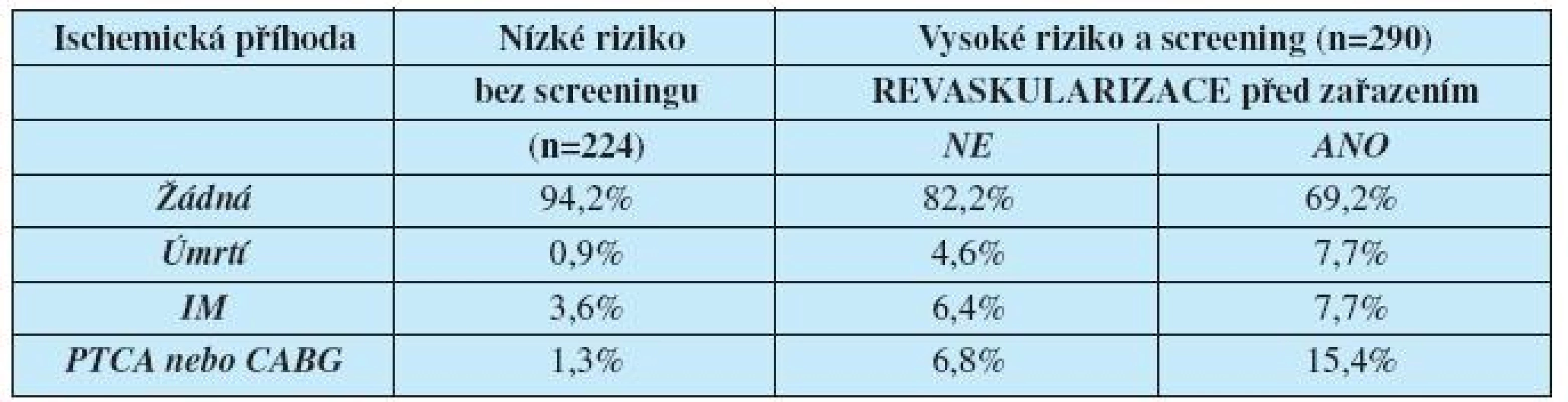
Z Kasiskeho práce vyplývá, že nemocní stratifikováni do nejvyššího kardiovaskulárního rizika mají bez ohledu na provedenou revaskulizaci před zařazením na čekací listinu k transplantaci ledviny nejvyšší riziko vzniku nové ischemické příhody (7).
Cévní komplikace
Nemocní s nezvratným selháním ledvin mají často závažné aterosklerotické postižení tepen dolních končetin a pánve, karotid i CNS. Nelze proto opomenout klinické vyšetření tepen a v případě pochybností indikovat zobrazovací metody, které naše podezření potvrdí. Dopplerovská sonografie, CT i MR jsou v současnosti široce k dispozici.
Jednotlivé nálezy musí zhodnotit cévní chirurg ve spolupráci s radiologem, který rozhodne, zda-li je indikována revaskularizace, nebo zda-li je onemocnění tak pokročilé, že již to není možné. Kontraindikací k zařazení nemocného do WL tak jsou povšechné pokročilé stenózy a uzávěry periferních tepen chirurgicky ani radiointervenčně neřešitelné, nebo dále gangréna na periferii končetiny.
V případě závažného aterosklerotického postižení pánevního řečiště je možno uvažovat o současné transplantaci ledviny a rekonstrukci pánevního řečiště s použitím alogenní cévy (8). Rovněž aneuryzma břišní aorty nemusí jednoznačně představovat kontraindikaci. Tyto speciální indikace patří do rukou zkušeného cévního a transplantačního chirurga.
Varixy žil dolních končetin nepředstavují kontraindikaci k zařazení nemocných do čekací listiny. Rozsáhlejší varixy je ale vhodné před transplantací řešit, protože představují riziko vzniku pooperačních komplikací. Nemocní s anamnézou hluboké žilní trombózy a/nebo embolie léčené antikoagulací warfarinem je možno zařadit na čekací listinu s tím, že před transplantací jim budou podávány mražené plazmy a raději specifický lyofizovaný preparát obsahující koagulační faktory.
Urologická problematika
Otázkou do diskuse je nutnost urologického vyšetřování před zařazováním do čekací listiny k transplantaci. Vyšetření dětí a mladistvých s anomáliemi močových cest a dospělých nemocných s poruchou evakuace močového měchýře, především s tzv. „vysokotlakým“ močovým měchýřem“, patří do rukou zkušeného urologa. Ten rozhodne, která doplňující vyšetření jsou nezbytná a zda-li je vhodná chirurgická intervence ještě před vlastní transplantací.
Nefrektomie vlastní ledviny před zařazením na čekací listinu není většinou nutná.
Jednou z indikací je fokální infekce při pyelonefritidě nebo při polycystóze. U této choroby je nefrektomie indikována i z důvodů prostorového uvolnění jámy kyčelní.
Každopádně je třeba pečlivě vážit rizika a přínosy nefrektomie polycystické ledviny. Není také jasné, zdali je výhodnější provádět nefrektomii preemptivně, nebo zda-li je možno tento výkon provést bezprostředně před vlastní transplantací ledviny. Rozhodnutí je na transplantačním chirurgovi, která by měl všechny nemocné s polycystózou vidět před zařazením na čekací listinu.
U mužů starších 50 let je třeba pravidelně sledovat PSA (prostata-specifický antigen) a i u anurických mužů je třeba sledovat velikost prostaty. Většina potíží se spontánní mikcí se projeví až po transplantaci. Měření kapacity močového měchýře před transplantací nemá jiný smysl, než k vyjádření rizika pooperačních komplikací.
Vlastní urologické vyšetření spočívá ve vyloučení infekčního ložiska existujícího a potenciálního, vyloučení malignity a konečně i v posouzení schopnosti dolních močových cest skladovat a vyprazdňovat moč transplantované ledviny. Urologické komplikace patří k běžným pooperačním komplikacím (9) a předtransplantační vyšetření může jejich výskyt omezit.
Chronické infekce
Vyšetření přítomnosti protilátek proti herpetickým virům před transplantací umožní uzpůsobit imunosupresivní, anebo profylaktický antivirový režim po transplantaci. Je známo, že transplantace ledviny od EBV pozitivního dárce EBV negativnímu příjemci zvyšuje až sedminásobně riziko vzniku potransplantačního lymfoproliferativního onemocnění.
Rutinní je také vyšetřování protilátek proti cytomegaloviru.
U seronegativních příjemců, kteří obdrží ledvinu od CMV pozitivního dárce, je nezbytností dlouhodobá virostatická profylaxe (10).
V minulosti byla HIV pozitivita brána jako absolutní kontraindikace zařazení na čekací listinu k transplantaci. V současnosti jsou ale k dispozici takové retrovirové terapeutické režimy, které v případě absence syndromu AIDS umožní úspěšnou transplantaci ledviny, i když výskyt rejekcí je vyšší (11). V ČR zatím nebyla transplantace ledviny u HIV positivního příjemce provedena. Vzhledem k tomu, že těchto nemocných přibývá, je pravděpodobné, že se s řešením této klinické situace setkáme v blízké budoucnosti.
V případě chronických hepatitid rozhodne o schopnosti podstoupit transplantaci ledviny zkušený hepatolog na základě údajů o replikaci virů (PCR metody) a jaterní morfologie. Biopsie jater je indikována u všech nemocných, kteří aktivně replikují virus.
V případě nálezů dekompenzované jaterní cirhózy je transplantace nemožná, protože potransplantační imunosuprese povede k rychlé progresi onemocnění do fatálního konce.
Indikace virostatické léčby je v rukách hematologa znalého transplantační problematiky. U těch nemocných, u kterých je jaterní onemocnění tak pokročilé, že neumožní samotnou transplantaci ledviny, je možno situaci vyřešit kombinovanou transplantaci jater a ledviny v jedné době (12). Indikace tohoto výkonu patří do rukou hepatologa a nefrologa.
Nemocní s anamnézou TBC musí ukončit řádnou léčbu a po transplantaci užívají profylakticky půl roku isoniazid. Tato profylaktické léčba ale ovlivňuje metabolismus kalcineurinových inhibitorů, a je proto třeba věnovat jejich hladinám zvýšenou pozornost.
Maligní onemocnění v anamnéze
Samotná anamnéza maligního onemocnění před transplantací nepředstavuje jednoznačnou kontraindikaci zařazení na čekací listinu k transplantaci ledviny. Protože neexistují žádné prospektivní studie, jsou k dispozici jen údaje z registrů. Z nich vyplývá, že pokud nemocní čekají po určitou dobu před vlastní transplantací, sníží se významně riziko rekurence nádoru a u těchto nemocných převáží výhody transplantace před ponecháním nemocných na dialýze (13).
Nemocní s anamnézou malignity ale musí mít ukončenu odpovídající onkologickou léčbu. Od ukončení léčby po zařazení do čekací listiny je třeba vyčkat 2–5 let (podle typu nádoru) s cílem snížit riziko vzniku pozdních metastáz (tab. 3).
3. Doporučení pro zařazování nemocných do čekací listiny s anamnézou malignity 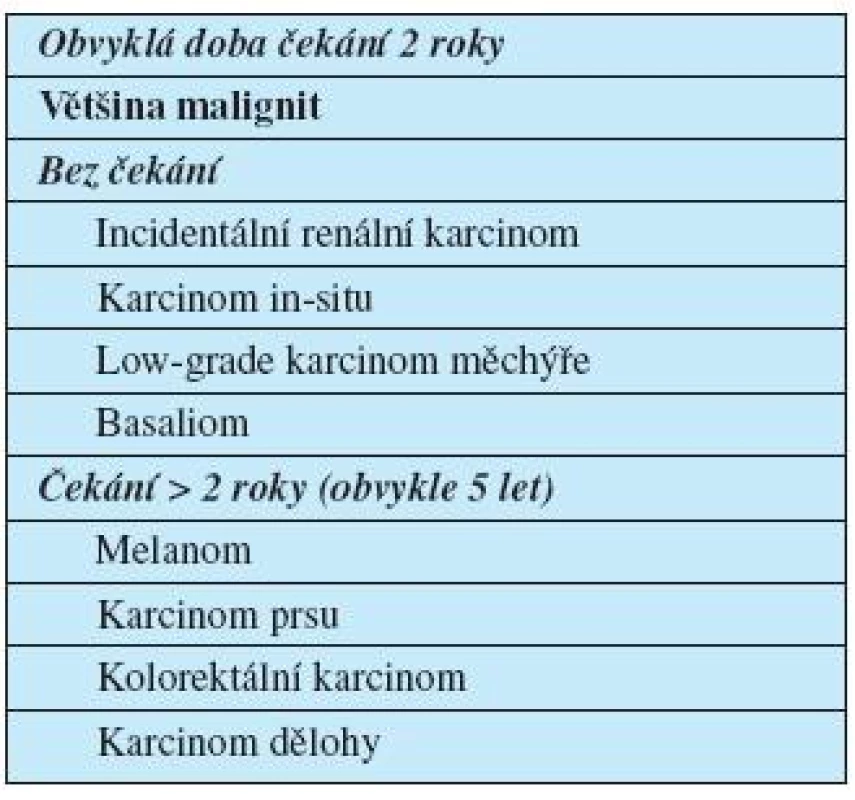
Aktuálně před vlastním zařazením je provedeno onkologické vyšetření, které musí vyloučit přítomnost původního onemocnění nebo vzdálených metastáz. I po zařazení na čekací listinu je ale třeba nemocné onkologicky sledovat.
Plicní onemocnění
V případě anamnézy, anebo podezření z chronické obstrukční choroby plicní je stejně tak jako před každou jinou operací indikováno spirometrické vyšetření. Příznaky spojené s alergickým astmatem se většinou po transplantaci vzhledem k podávané imunosupresi zmírní.
Všichni kuřáci by měli urychleně se svým návykem přestat, protože je známo, že aktivní kuřáci mají pětinásobně vyšší riziko plicních komplikací po transplantaci, nehledě na fakt, že po transplantaci mají kuřáci významně omezené přežití a dokonce i přežití transplantované ledviny (14). Vzhledem k dlouhé době strávené na čekací listině v USA je dokonce v některých tamních centrech doporučováno aktivní kuřáky do čekací listiny vůbec nezařazovat.
Sledování nemocných zařazených v čekací listině
Po vyšetření frekvence protilátek proti HLA a provedení typizace HLA antigenů je nemocný zařazen na čekací listinu. Mnoho nemocných čeká na transplantaci řadu let a je jasné, že se jejich zdravotní stav mění. Proto je třeba nemocné řádně vyšetřovat i během čekání na transplantaci. Řada vyšetření se provádí rutinně v rámci pravidelné dialyzační léčby a patří do doporučení léčby těchto nemocných (k/DOQI, EBPG) (15). Neexistují žádná doporučení pro zvláštní vyšetřování nemocných již zařazených v čekací listině, ale přesto důraz musíme klást na onkologický screening a opakovaná vyšetření kardiovaskulárního aparátu (viz výše).
Všechny významné změny zdravotního stavu je vhodné konzultovat s lékařem transplantačního centra případně je znovu nemocné vyšetřit v předtransplantační ambulanci. Čekací doba na transplantaci ledviny závisí na krevní skupině a v ČR pro většinu nemocných činí průměrně 1,5 roku.
Závěr
Transplantace ledviny je metodou, která nemocným s nezvratným selháním ledvin proslouží a zkvalitní život. Pro její úspěch je ale třeba nemocné před zařazením do čekací listiny důkladně vyšetřit a eliminovat rizika spojená s operačním výkonem a dlouhodobým užíváním imunosuprese.
Vzhledem k počtům prováděných transplantací je jasné, že základní znalosti o povaze těchto vyšetření mohou být důležité nejenom pro lékaře transplantačních center, ale také pro spolupracují nefrology a praktické lékaře.
prof. MUDr. Ondřej Viklický, CSc.
Klinika nefrologie TC IKEM
Vídeňská 1958
140 21 Praha 4
E-mail: ondrej.viklicky@ikem.cz
Sources
1. Česká nefrologická společnost. Statistická ročenka dialyzační léčby v České republice 2009 [on-line]. Dostupné na http://www.nefrol.cz/resources/upload/data/230_Dialyza_prehled_zakl_udaju2009.pdf
2. Oniscu, G.C., Brown, H., Forsythe, J.L. Impact of cadaveric renal transplantation on survival in patients listed for transplantation. J. Am. Soc. Nephrol. 2005, 16(6), p. 1859-1865.
3. Danovitch, G.M., Hariharan, S., Pirsch, J.D. et al. Clinical practice guidelines committee of the American Society of Transplantation. Management of the waiting list for cadaveric kidney transplants: report of a survey and recommendations by the Clinical Practice Guidelines Committee of the American Society of Transplantation. J. Am. Soc. Nephrol. 2002, 13(2), p. 528-535.
4. EBPG (European Expert Group on Renal Transplantation); European Renal Association (ERA-EDTA); European Society for Organ Transplantation (ESOT). European best practice guidelines for renal transplantation (part 1). Nephrol. Dial. Transplant. 2000, 15,Suppl 7, p. 1-85.
5. Meier-Kriesche, H.U., Kaplan, B. Waiting time on dialysis as the strongest modifiable risk factor for renal transplant outcomes: a paired donor kidney analysis. Transplantation 2002, 74(10), p. 1377-1381.
6. Wang, J.H., Kasiske, B.L. Screening and management of pretransplant cardiovascular disease. Curr. Opin. Nephrol. Hypertens. 2010, 19(6), p. 586-591.
7. Kasiske, B.L., Malik, M.A., Herzog, C.A. Risk-stratified screening for ischemic heart disease in kidney transplant candidates. Transplantation 2005, 80(6), p .815-820.
8. Matia, I., Adamec, M., Varga, M. et al. Aortoiliac reconstruction with allograft and kidney transplantation as a one-stage procedure: long term results. Eur. J. Vasc. Endovasc. Surg. 2008, 35(3), p. 353-357.
9. Streeter, E.H., Little, D.M., Cranston, D.W., Morris, P.J. The urological complications of renal transplantation: a series of 1535 patients. BJU Int. 2002, 90(7), p. 627-634.
10. Humar, A., Lebranchu Y., Vincenti, F. et al. The efficacy and safety of 200 days valganciclovir cytomegalovirus prophylaxis in high-risk kidney transplant recipients. Am. J. Transplant. 2010, 10(5), p. 1228-1237.
11. Stock, P.G., Barin, B., Murphy, B. et al. Outcomes of kidney transplantation in HIV-infected recipients. N. Engl. J. Med. 2010, 363(21), p .2004-2014.
12. Papafragkakis, H., Martin, P., Akalin, E. Combined liver and kidney transplantation. Curr. Opin. Organ. Transplant. 2010, 15(3), p. 263-268.
13. Fischereder, M., Jauch, K.W. Prevalence of cancer history prior to renal transplantation. Transpl. Int. 2005, 18(7), p. 779-784.
14. Kasiske, B.L., Klinger, D. Cigarette smoking in renal transplant recipients. J. Am. Soc. Nephrol. 2000, 11(4), p. 753-759.
15. Gill, J.S., Ma, I., Landsberg, D.et al. Cardiovascular events and investigation in patients who are awaiting cadaveric kidney transplantation. J. Am. Soc. Nephrol. 2005, 16(3), p. 808-816.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2011 Issue 1-
All articles in this issue
- Diabetes center and diabetology program in IKEM
- Survey of numbers of organ retrievals and transplants performed in IKEM in years 1990-2009
- Pancreas transplantation before and nowadays
- The latest news in the prevention and management of diabetic foot disease, the podiatric programme at IKEM
- Oral antidiabetic drugs
- NOTES (Natural Orifice Transluminal Endoscopic Surgery) – past, present, future
- The evaluation of patients for the kidney transplantation waiting list
- Interventional cardiology in 2010
- The Hospital Pharmacy IKEM – part of complex full pharmaceutical care for patients
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- The evaluation of patients for the kidney transplantation waiting list
- Oral antidiabetic drugs
- Diabetes center and diabetology program in IKEM
- The latest news in the prevention and management of diabetic foot disease, the podiatric programme at IKEM
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

