-
Medical journals
- Career
Acrodermatitis chronica atrophicans s fibrózními uzly. Popis případu
Authors: Z. Drlík 1,2; L. Drlík 1; I. Strouhalová 3; L. Pock 4
Authors‘ workplace: Dermatologická ambulance Mohelnice 1; Klinika chorob kožních a pohlavních LF UP a FN Olomouc, přednosta odb. as. MUDr. Martin Tichý, Ph. D. 2; ViaderMIS s. r. o., Zábřeh n. M. 3; Bioptická laboratoř s. r. o., Plzeň, odborná vedoucí lékařka prof. MUDr. Alena Skálová, CSc. 4
Published in: Čes-slov Derm, 95, 2020, No. 5, p. 180-184
Category: Case Reports
Overview
Autoři popisují případ 68letého pacienta s jednostranným otokem, barevnými změnami kůže a podkožními uzly na horní končetině. Klinický obraz, sérologické a bioptické vyšetření kůže prokázaly acrodermatitis chronica atrophicans s fibrózními uzly a známky prodělané neuroboreliózy. Léčba antibiotiky vedla k ústupu obtíží. Předkládáme krátký souhrn poznatků o tomto onemocnění.
Klíčová slova:
acrodermatitis chronica atrophicans – lymeská borelióza – fibrózní uzly
ÚVOD
Borelióza (syn. lymeská nemoc) je zoonóza s přírodní ohniskovostí přenášená klíšťaty. Původcem jsou spirochéty rodu Borrelia, gramnegativní mikroaerofilní spirálovité bakterie. V Evropě je přenašečem klíště obecné (Ixodes ricinus), rezervoárem jsou ptáci, plazi, drobní i větší savci včetně domácích zvířat. Mezi kožní projevy boreliózy se řadí erythema migrans, boreliový lymfocytom a acrodermatitis chronica atrophicans (ACA).
POPIS PŘÍPADU
Do kožní ambulance se dostavil muž (68 let) na doporučení ortopeda k lymfodrenážní terapii pro edém pravé horní končetiny (PHK). Pacient se léčil s diabetem mellitem II. typu, v minulosti podstoupil osteosyntézu pro frakturu kotníků vlevo. Před 21 lety byl vyšetřován pro suspektní neuroboreliózu a léčen 4 týdny intravenózními antibiotiky. Bližší údaj nebylo možné získat, následky nemoc nezanechala. Užíval léky metformin, glimepirid, sitagliptin/metformin a aceklofenak. Rodinná anamnéza stran kožních chorob byla negativní. Pacient pracoval před důchodem jako malíř pokojů, bydlel ve vesnickém domě na okraji listnatého lesa, přisáté klíště měl naposledy před 2 lety.
Otok PHK začal před 10 měsíci po odstranění podkožní rezistence na pravém předloktí, která vznikla několik týdnů předtím. Výkonu předcházelo vyšetření magnetickou rezonancí (suspektní fibrolipom na dorzální straně proximální části předloktí velikosti 40 x 16 x 12 mm), histologicky byl popsán chronický fibroproduktivní zánět. Na ortopedické ambulanci bylo také provedeno rentgenové vyšetření pravého předloktí a paže – skelet byl bez ložiskových změn, pouze počínající artrotické změny zobrazených kloubů. Mimo otoku PHK byl diagnostický závěr tendinitis et epicondylitis medialis. Pacientovi bylo doporučeno lokálně aplikovat externa s nesteroidními antiflogistiky, vyvazovat končetinu elastickým kompresivním obinadlem a celkově užívat aceklofenak. Potíže se stupňovaly poslední 4 měsíce. Kromě edému, který mu částečně bránil v hybnosti, pociťoval i bolest a tlak v celé pravé horní končetině. Při vstupním kožním vyšetření byla viditelná velmi výrazná asymetrie ve prospěch PHK, na paži + 4 cm, na předloktí + 1,5 cm a zápěstí + 2 cm v obvodu, současně edém všech prstů pravé ruky. Končetina měla erytémové a místy lividní zbarvení, palpačně byla hmatná indurace na dorzu ruky a v okolí jizvy u loktu po výkonu, která nebyla teplejší než okolí (obr. 1, 2). Za hospitalizace byla provedena základní laboratorní vyšetření a RTG plic – bez patologických nálezů. Vyšetření antiboreliových protilátek metodou ELISA bylo vysoce pozitivní ve třídě IgG – 11,240 (referenční meze: pod 0,9 negativní, 0,9–1,1 hraniční, nad 1,1 pozitivní) a negativní ve třídě IgM. Z indurace v blízkosti loktu a z oblasti barevných změn dorza ruky byla odebrána hluboká biopsie. Histologický nález z dorza pravé ruky – epidermis vykazuje v jednom místě mírnou hydropickou degeneraci stratum basale, v rozsahu celého koria jsou perivaskulární a intersticiální středně husté infiltráty lymfocytů s příměsí plazmocytů, fibroblasty jsou mírně zmnoženy a kolagenní snopce mírně zhrubělé. Závěr: Nález podporuje podezření na ACA (obr. 3). V biopsii z pravého loktu byla epidermis beze změn, v rozsahu celého koria byly poněkud zesílené kolagenní snopce a perivaskulární a intersticiální středně husté infiltráty lymfocytů s plazmocyty. Vazivová septa v subcutis byla rozšířena. Závěr: Fibrózní uzel při ACA (obr. 4). Na základě výsledků sérologického a histologického vyšetření i klinických změn byla stanovena diagnóza – fibrózní uzly při acrodermatitis chronica atrophicans (syn. ACA fibromatosa).
Image 1. Stranová diference horních končetin – otok a lividně-erytémové změny PHK, hojící se rána po probatorní excizi na dorzu ruky 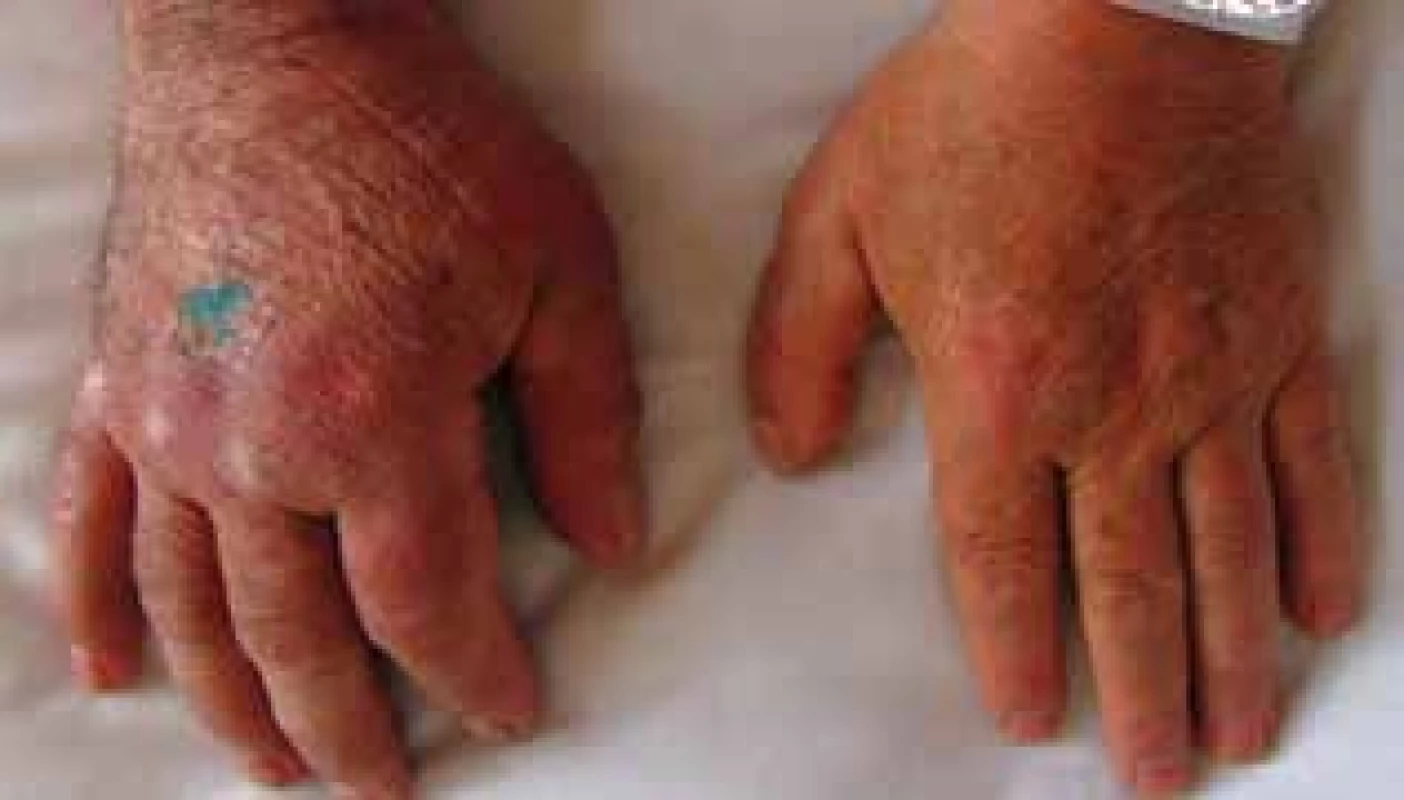
Image 2. Lividně-erytémové zbarvení a hmatná podkožní indurace v oblasti při pravém lokti, po probatorní excizi 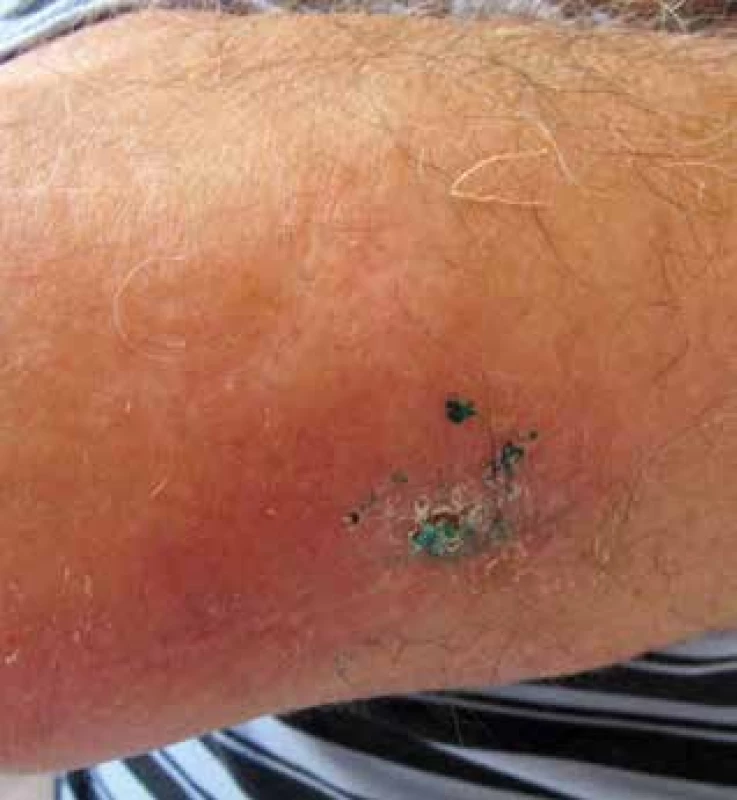
Image 3. Histologický obraz ACA – biopsie z dorza pravé ruky Hluboký perivaskulární a intersticiální infiltrát lymfocytů s plazmocyty a sklerotizace kolagenního vaziva. 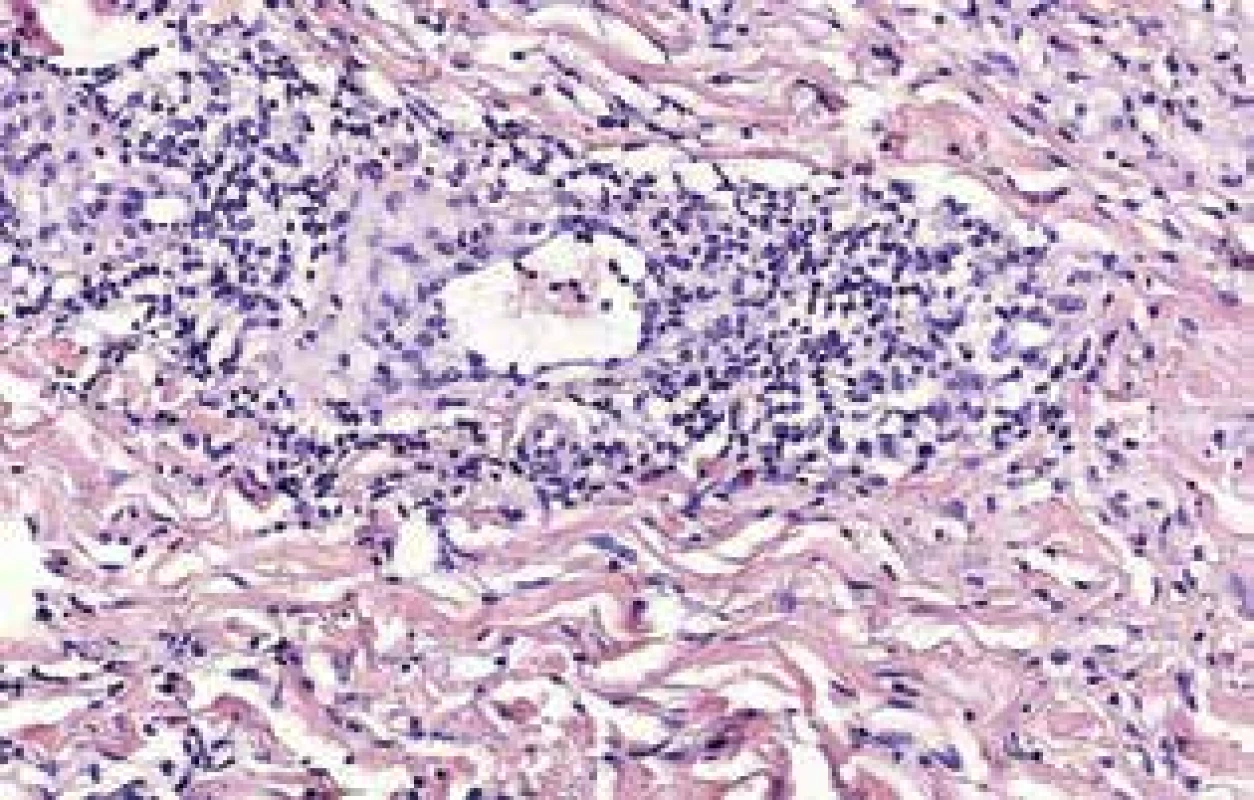
Image 4. Histologický obraz fibrózního uzlu z oblasti pravého loktu – sklerotizace kolagenního vaziva a hluboké řídké perivaskulární a intersticiální infiltráty lymfocytů s plazmocyty 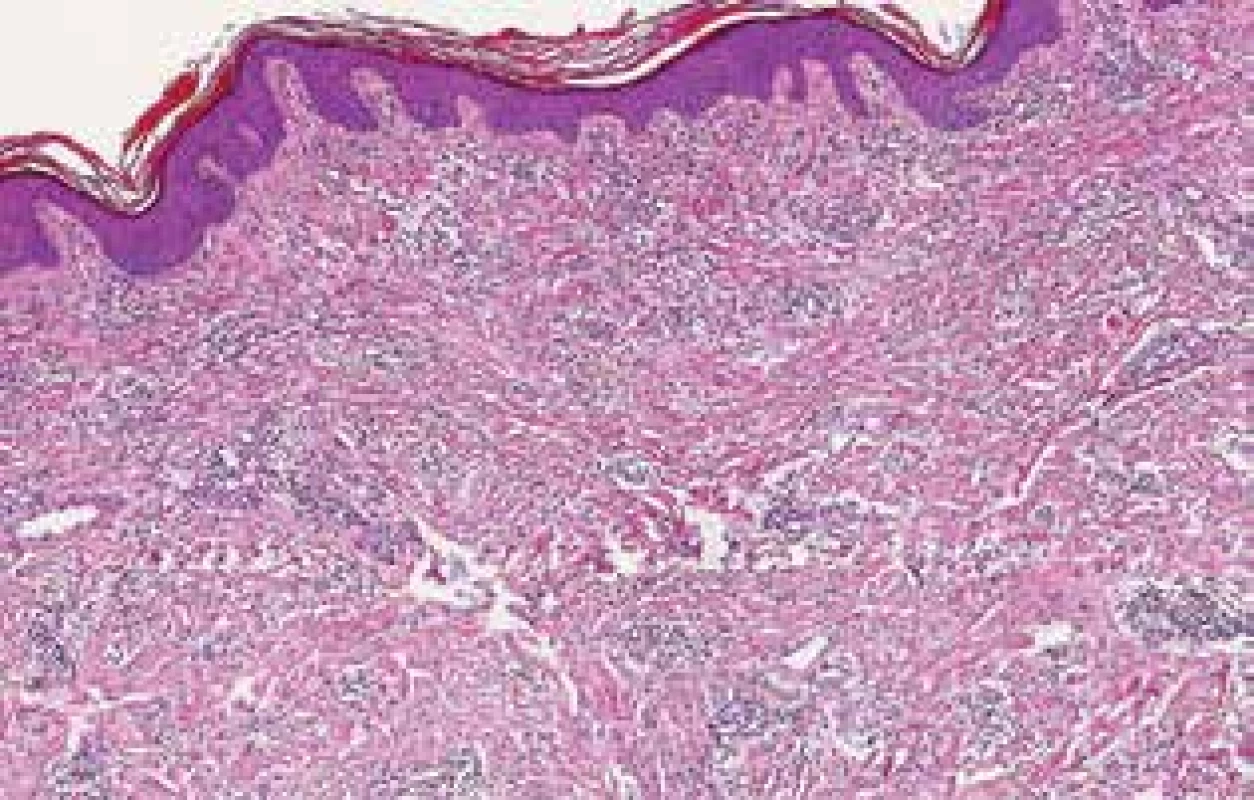
Před zahájením terapie bylo provedeno ultrasonografické vyšetření indurace v oblasti paže a loktu PHK. Pod pravým loktem dorzo-ulnárně byl nepravidelný, špatně ohraničený, hypoechogenní útvar v podkoží, v rozsahu 28 x 10 x 14 mm, bez zjevné vaskularizace – v. s. fibrózního charakteru, zasahoval až ke svalové fascii, bez jednoznačné infiltrace fascie a svalového bříška. Místy ve formaci byla patrna drobná hyperecha – zřejmě kalcifikace (obr. 5). Vyšetření k vyloučení systémového postižení při pozdním stadiu boreliózy, neurologické, kardiologické a oční vyšetření, byla s negativním výsledkem. Pacientovi byla nejprve podávána parenterální antibiotika – ceftriaxon 2 g pro die 14 dnů, následně neakceptoval pokračování v i. v. léčbě a hospitalizaci a byl doléčen perorálně doxycyklinem v dávce 200 mg pro die 14 dnů. Po terapii antibiotiky došlo k výrazné redukci otoku PHK, velikosti indurace a zmírnění intenzity barevných změn. Při kontrole za 3 měsíce byla patrná další redukce otoku, barevných změn a zmenšení velikosti sonograficky popisovaných uzlů. Při kontrole po 6 měsících již byla končetina bez otoku, bez diskolorací, sonograficky bez patrných ložiskových změn v oblasti pravého loktu. Kontrolní antiboreliové protilátky vykazovaly známky poklesu v třídě IgG na 7,632, IgM negativní. Pacient si stěžoval na omezení hybnosti PHK, na slabost při úchopu. Byl znovu odeslán na neurologickou ambulanci, kde mu bylo doporučeno vyšetření mozku magnetickou rezonancí. V nálezu byly popsány nespecifické tečkovité gliózy v supratentoriální bílé hmotě, které mohou být pozůstatkem po prodělané neuroborelióze. Na základě nálezu byla odebrána krev a likvor k vyšetření na neuroboreliózu. Podle výsledků (zvýšené protilátky IgG v séru i v likvoru metodou ELISA i konfirmace metodou Western blott, negativní IgM, protilátkové indexy pozitivní, známky porušení hematoencefalické bariéry) byla konstatována prodělaná systémová borelióza a neuroborelióza. Neurolog neindikoval další léčbu, doporučil provést kontrolní vyšetření likvoru a krevního séra s odstupem minimálně půl roku. Nyní je pacient zcela bez obtíží a bez viditelných patologických změn.
Image 5. Sonografický nález fibrózního uzlu v podkoží pravého loktu před léčbou antibiotiky 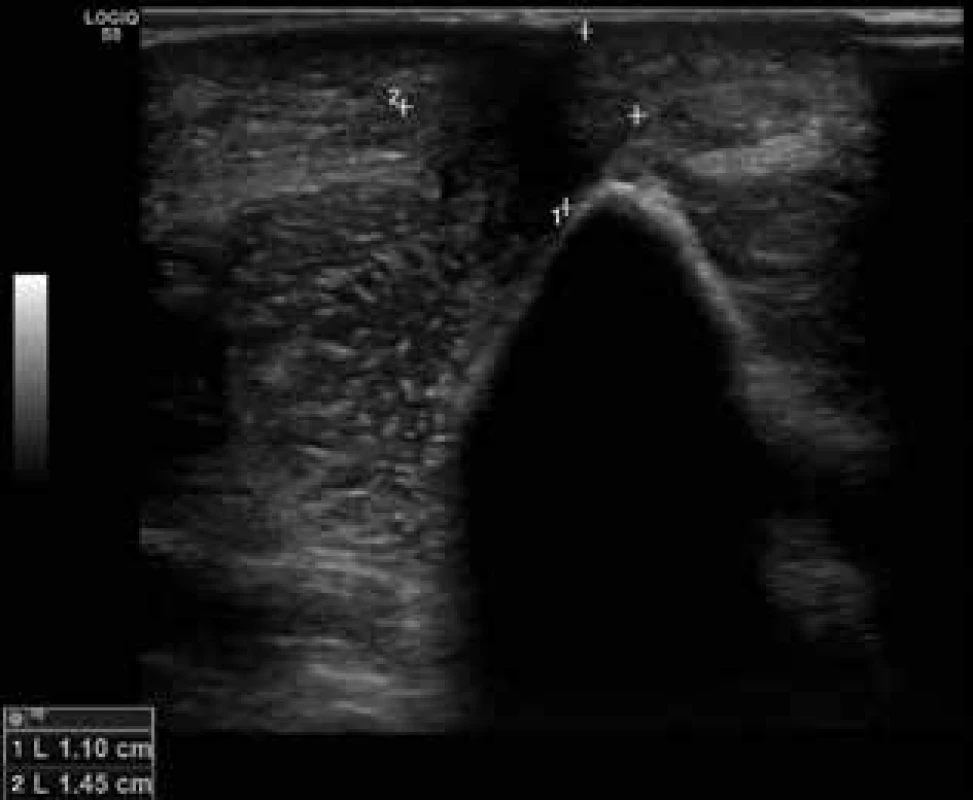
DISKUSE
Acrodermatitis chronica atrophicans představuje pozdní formu boreliózy. Poprvé bylo onemocnění popsáno Buchwaldem v roce 1883. Vyvolavatelem je Borrelia afzelii, výskyt je nejvyšší ve střední a severní Evropě, většinu postižených tvoří ženy, a to ve věku 40–50 let. Děti bývají postiženy jen vzácně [2, 4, 12]. V České republice bylo podle dat Státního zdravotního ústavu (ISIN – Informační systém infekčních nemocí, dříve EpiDat) hlášeno v roce 2019 celkem 4 105 případů všech typů lymeské nemoci, což odpovídá přibližně 40 případů/100 tisíc obyvatel. V Polsku, Rakousku či Slovinsku jsou udávané počty 3–4krát vyšší. ACA tvoří pouze 10 % a méně případů lymeské nemoci [12], přesná data pro ČR nejsou k dispozici. Diagnóza ACA bývá často opožděna o měsíce až leta, podle holandských autorů [14] navštíví 1/3 pacientů 5 a více lékařů před stanovením správné diagnózy.
Klinicky se ACA projevuje 6 měsíců až 8 let po nákaze. Jen 30 % pacientů udává prodělané erythema migrans v předchorobí. Údaj o přisátí klíštěte často chybí [2, 4]. Na extenzorových částech končetin, loktech, kolenou či kotnících, vzácně na břiše či obličeji dochází k těstovitému otoku a tvorbě modročerveného kompaktního nebo retikulárního erytému (zánětlivé stadium). Projevy někdy bývají na pohmat teplé [17]. V následném stadiu atrofie kůže nápadně vystupují cévy, ztrácí se ochlupení, potní a mazové žlázy, kůže má charakter cigaretového papírku, je suchá, zranitelná, náchylná k ulceraci a sekundární infekci. Atrofii někdy provází také fokální hypo - a hyperpigmentace či je pozorována sekundární anetodermie. V tomto terénu je zvýšený výskyt kožních tumorů (bazaliomů, spinaliomů, lymfomů a pseudolymfomů). Subjektivně jsou kožní změny doprovázeny paresteziemi, hyperesteziemi, pruritem či bolestí, což je dáno související periferní neuropatií. Pokud dojde k fibróze (histologicky proliferace kolagenu, ztráta elastinu), jsou na kůži pozorovány tužší pruhy, plaky a uzly, může dojít k postižení kloubních pouzder, zejména na prstech (sklerotické stadium). Postižení je obvykle unilaterální, později se může manifestovat i na druhé straně a stává se symetrickým.
Fibrózní uzly jsou poměrně vzácným projevem v rámci ACA. Klinicky se jeví jako solitární nebo vícečetné palpačně tuhé nebolestivé podkožní rezistence velikosti až několika centimetrů [4, 9, 17]. Kůže na povrchu bývá hladká, normální barvy či s erytémem, může být atrofická. Uzly vznikají na podkladě reaktivní fibrózy v podkoží v místech kostních prominencí, zejména loktů, nad klouby rukou, na předloktích nebo patelle [9, 11]. V některých případech omezují hybnost kloubů [4, 12]. Popsán byl též případ bolestivého tumoru na plosce nohy způsobený pozdní formou boreliózy, který regredoval po antibiotické terapii [1]. Kožní příznaky mohou být provázeny symptomy systémového postižení – neurologickými, muskuloskeletálními, kardiálními a očními.
V histopatologickém obraze ACA je v zánětlivé fázi pozorován otok dermis a povrchní i hluboké perivaskulární a intersticiální lymfocytární infiltráty s četnými plazmatickými buňkami. Následuje atrofická fáze se ztenčením (a vakuolární degenerací) epidermis, dermis i subcutis, zesílením a homogenizací kolagenních snopců v dermis a vymizením elastických vlákem a kožních adnex. Fibrózní uzly jsou histologicky tvořeny zhrubělými až homogenizovanými, někdy koncentricky uspořádanými kolagenními snopci [4, 5, 6, 7].
Diagnóza ACA je stanovena na základě klinického obrazu a sérologie s průkazem protilátek v třídě IgG (vyhledávací test ELISA, konfirmace imunoblotem), podporována histologickým vyšetřením bioptického vzorku kůže, které je možné doplnit vyšetřením metodou polymerázové řetězové reakce (PCR) k detekci patogena [2, 4, 12].
Diferenciálně diagnosticky přichází v úvahu v zánětlivém stadiu akrocyanóza, pernio, livedo reticularis, chronická žilní insuficience, lymfedém, ischemická choroba dolních končetin, hypodermitida. V atrofickém stadiu je třeba vyloučit stařeckou atrofii, atrofii po aplikaci extern s kortikosteroidy, chronické poškození UV zářením, v případě fibrózních uzlů a sklerózy pak morfeu, lichen sclerosus et atrophicus, revmatoidní uzly, fibromatózy, jizvy, erythema nodosum a tumory měkkých tkání včetně sarkomů.
ACA bez neurologických symptomů je léčena perorálními antibiotiky v délce 3–4 týdnů. Při podezření na postižení nervové soustavy jsou preferována parenterální antibiotika po dobu 2–4 týdnů. Pokud léčba i. v. antibiotiky trvá méně než 4 týdny, následuje podávání antibiotik per os do celkové doby 1 měsíce [7, 8]. Léčba u námi prezentovaného pacienta se řídila podle starších doporučení připouštějících i. v. léčbu i bez neurologických příznaků. Z perorálních antibiotik je doporučován doxycyklin a amoxicilin, z intravenózních pak cefalosporiny III. generace – ceftriaxon a cefotaxim, popř. penicilin G. Nebyl prokázán rozdíl v účinnosti jednotlivých doporučených antibiotik v léčbě boreliózy, rezistence na antibiotika nevzniká. Doba léčby delší než 1 měsíc nebo opakování léčby se nedoporučuje. Výjimkou je předchozí nestandardní léčba či podezření na reinfekci [8, 10, 15]. Neexistuje důkaz o tom, že by viabilní borelie perzistovaly i po doporučené léčbě antibiotiky [16]. Studie zabývající se opakovanými epizodami erythema migrans prokázala na základě genotypizace OspC (outer surface protein C) kmenů borelií, že ve všech z 22 zkoumaných případů se jednalo o reinfekci, nikoliv o relaps infekce perzistující v organismu po léčbě antibiotiky [13].
Prognóza onemocnění ACA je dobrá v případě včasně léčeného stadia zánětu a otoku, později jsou změny již pouze částečně reverzibilní, atrofie kůže a ztráta adnex je trvalá.
Fibrózní uzly jsou vzácným projevem acrodermatitis chronica atrophicans. Správná diagnóza bývá často opožděna, přitom včasná léčba boreliózy antibiotiky může zabránit rozvoji trvalých následků, jako se to podařilo u našeho pacienta. V případě zjištěného pozdního stadia boreliózy je nutné vyloučit systémové postižení.
Prohlášení o střetu zájmů
Autoři v souvislosti s tématem práce v posledních 12 měsících nespolupracovali s žádnou farmaceutickou firmou.
ORCID: https://orcid.org/0000-0003-2221-2672.
Do redakce došlo dne 7. 5. 2020.
Adresa pro korespondenci:
MUDr. Zdeněk Drlík
Dermatologická ambulance Mohelnice
Nádražní 82/35
789 85 Mohelnice
e-mail: drlik.zdenek@gmail.com
Sources
1. BAUVIN, O., SCHMUTZ, J.-L., DE MARTINO, S. et al. A foot tumour as late cutaneous Lyme borreliosis: a new entity? Br J Dermatol., 2017, 177, p. 1127–1130.
2. BOLOGNIA, J. L., SCHAFFER, J. V., CERRONI, L. et al. Dermatology. 4th Edition. Philadelphia: Elsevier, 2018, p. 1289–1290. ISBN 978-0-7020-6275-9.
3. BOULANGER, N., BOYER, P., TALAGRAND-REBOUL, E., HANSMANN, Y. Ticks and tick-borne diseases. Med mal inf., 2019, 49, p. 87–97.
4. BURGDORF, W. H. C., PLEWIG, G., WOLFF, H. H., LANDTHALER, M. Braun-Falco´s Dermatology. 3rd Edition. Springer Medizin Verlag Heidelberg, 2009, p. 166–173, ISBN 278-3-540-29312-5.
5. ESPANA, A., TORRELO, A., GUERRERO, A. et al. Periarticular fibrous nodules in Lyme borreliosis. Br J Dermatol., 1991, 125, p. 68–70.
6. HERCOGOVÁ, J., DOBRÁ, N., VAŇOUSOVÁ, D. Lymeská borelióza. Čes-slov Derm., 2005, 80(6), p. 309–320.
7. HERCOGOVÁ, J. et al. Klinická dermatovenerologie. Praha: Mladá fronta, 2019, 2. díl, s. 1235–1246. ISBN 978-80-204-5549-9.
8. HOFMANN, H., FINGERLE, V., HUNFELD, H.-P. et al. Cutaneous Lyme borreliosis: Guideline of the German Dermatology Society. GMS Germ Med Sci., 2017, 15(14). Doi: 10.3205/000255.
9. KONKOĽOVÁ, R., HERCOGOVÁ, J. Fibrózní uzly u lymeské boreliózy. Čes-slov Derm., 2003, 78(4), p. 162–164.
10. KRBKOVÁ, L., KYBICOVÁ, K., PÍCHA, D. Doporučený postup diagnostiky a léčby lymeské boreliózy, 2018, Dostupné na www: https://www.infekce.cz/DPLB18.htm.
11. MESSER, L., FELTEN, R., MOREAU, P. et al. Fibrous nodules over patella revealing acrodermatitis chronica atrophicans. Joint Bone Spine, 2015, 82, p. 203.
12. MONIUSZKO-MALINOWSKA, A., CZUPRYNA, P., DUNAJ, J. et al. Acrodermatitis chronica atrophicans: various faces of the late form of Lyme borreliosis. Adv Dermatol Allergol., 2018, 35(5), p. 490–494.
13. NADELMAN, R. B., HANINCOVÁ K., MUKHERJEE P. et al. Differentiation of reinfection from relapse in recurrent Lyme disease. N Engl J Med., 2012, 367, p. 1883–1890.
14. NGUYEN, A. L., DE KORT, W. J. A., THEUNISSEN, CH. C. W. Asymmetric red-bluish foot due to acrodermatitis chronica atrophicans. BMJ Case Rep., 2016, Doi: 10.1136/bcr-2016-216033.
15. SCHEERER, C., DERSCH, R., HUPPERTZ, H.-I., HOFMANN, H. Lyme-Borreliose: Kutane und neurologische manifestationen, Falldefinitionen und Therapie. Dtsch Med Wochenschr., 2020, 145, p. 19–28.
16. SHAPIRO, E. D. Repeat or persistent Lyme disease: persistence, recrudescence or reinfection with Borrelia Burgdorferi? F1000Prime Rep., 2015, 7(11). Doi: 10.12703/P7-11.
17. ŠTORK, J., VOSMÍK, F. Zánětlivé hrboly nad loketní kostí. Čes-slov Derm., 73, 1998, p. 181–183.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2020 Issue 5-
All articles in this issue
- Collodion baby a jeho další vývoj
- Využití multiplexového systému ImmunoCAP ISAC k určení senzibilizace na molekulární komponenty související se závažností atopické dermatitidy
- Acrodermatitis chronica atrophicans s fibrózními uzly. Popis případu
- Klinický případ: Solitární ložisko na skrotu. Stručný přehled
- Ohlédnuti za workshopem ONYGENALES 2020: Pokroky v základním a klinickém výzkumu dermatofytů a dimorfních hub
- Czech-Slovak Dermatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Acrodermatitis chronica atrophicans s fibrózními uzly. Popis případu
- Využití multiplexového systému ImmunoCAP ISAC k určení senzibilizace na molekulární komponenty související se závažností atopické dermatitidy
- Collodion baby a jeho další vývoj
- Klinický případ: Solitární ložisko na skrotu. Stručný přehled
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

