-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaŠpičkové technologie v medicíně – vliv nastavení hodnot alarmů u systémů pro kontinuální monitoraci glykemie na metabolickou kompenzaci u diabetiků 1. typu: systematické review
High-rank technology in the medicine – the impact of continuous glucose monitoring system alarm settings values on glycemic control in type 1 diabetes patients: a systematic review
Alarms in continuous glucose monitoring systems (CGM) represent a very important feature enabling to patients with diabetes who use these systems to keep their blood glucose level in the target range and to avoid excursion to hypoglycemia or hyperglycemia. The possibility to warn the patient that the target range has been crossed means one of the main advantages of CGM over the selfmonitoring of blood glucose with personal glucometers, but also (so far) flash glucose monitoring systems. However, there is surprisingly few studies concerning specifically the relationship between the alarms settings and glucose control. Therefore, there are currently no recommendations nor guidelines for optimal settings of alarms in CGM. Limited number of studies suggest that the setting of the hypoglycemia alarm to a level higher than 4 mmol/L is associated with lower frequency and shorter duration of hypoglycemia, and may be temporarily increased to 6 mmol/L in patients with impaired hypoglycemia awareness.
Keywords:
diabetes – hyperglycemia – hypoglycemia – CGM – alarms
Autoři: Jana Urbanová 1; Juraj Michalec 2; Jan Brož 2
Působiště autorů: Interní klinika FNKV a 3. LF UK, Praha 1; Interní klinika FN Motol a 2. LF UK, Praha 2
Vyšlo v časopise: Vnitř Lék 2021; 67(6): 346-350
Kategorie: Přehledové články
Souhrn
Alarmy u systémů pro kontinuální monitoraci glykemie (CGM) představují velmi důležitý prvek, umožňující pacientům, kteří tyto systémy využívají, udržet glykemii v cílovém rozmezí a vyvarovat se případných exkurzí do hypoglykemie nebo hyperglykemie. Právě možnost upozornit pacienta na překročení hranice cílového pásma znamená pro CGM hlavní výhodu oproti selfmonitoringu glykemie pomocí osobních glukometrů, ale také (zatím) systému pro intermitentní scanování glykemie. Existuje však překvapivě velmi málo studií, které by se zabývaly specificky vztahem mezi konkrétním nastavením alarmů a glykemickou kompenzací. Proto nejsou momentálně k dispozici žádná doporučení ani návod, jak alarmy u CGM optimálně nastavit. Z omezeného množství studií vyplývá, že nastavení hranice alarmu pro hypoglykemii na hodnotu vyšší než 4,0 mmol/l je provázeno nižší frekvencí a dobou trvání hypoglykemií, přičemž u pacientů s poruchou rozpoznávání hypoglykemií může být vhodné tuto hranici dočasně navýšit až na hodnotu 6 mmol/l.
Klíčová slova:
diabetes – hypoglykemie – hyperglykemie – CGM – alarmy
Úvod
Kontinuální monitorace glykemie (Continous Glucose Monitoing – CGM) představuje pokročilý způsob kontroly glykemie u pacientů s diabetes mellitus. Podstatou systémů pro CGM je měření koncentrace glykemie v intersticiální tekutině pomocí senzorů zasahujících do podkoží, ze kterých je informace o aktuální hodnotě glykemie přenášena každých pět minut pomocí vysílače (transmiteru) do přijímacího zařízení (inzulinové pumpy, smartphonu, datamanageru, chytrých hodinek). Na těchto zařízeních se ze všech naměřených hodnot postupně skládá glykemická křivka (u většiny 288 hodnot měření za den), která vykresluje 24hodinový záznam vývoje glykemie. Senzor, v závislosti na své výrobcem deklarované životnosti, sbírá data kontinuálně po dobu 6–10 dní.
U tzv. zaslepených systémů jsou tyto záznamy pacientu skryty, vizualizují se až lékaři po stažení dat do počítače v příslušném kompatibilním softwaru. Naopak systémy pro kontinuální monitoraci v reálném čase (RT-CGM – real-time CGM) jsou k dispozici pacientům v daném okamžiku. Tradiční CGM zobrazují hodnoty glykemie automaticky, bez aktivního zapojení pacienta, naopak systémy pro intermitentní scanování glykemie (FGM – flash glucose monitoring) pouze po aktivním přiložení zařízení (čtečky) do blízkosti senzoru pacientem.
Zatímco lékař hodnotí retrospektivně dlouhodobé (nejčastěji dvoutýdenní) záznamy z CGM stažené z přijímacího zařízení a vygenerované příslušným softwarem, pacient využívající RT-CGM analyzuje neustále během dne denní glykemickou křivku – aktuální systémem naměřenou glykemii, vývoj a sklon křivky a trendové šipky. Pomocí těchto parametrů rozhoduje o inzulinové léčbě (dávce bolusu inzulinu před jídlem, korekčních bolusech při hyperglykemii, využití dočasné bazální dávky apod.) nebo prevenci vzniku či léčbě hypoglykemie (požití sacharidů, zastavení pumpy atd.). V neposlední řadě také reaguje na výstrahy CGM vydávané přijímačem na základě uživatelem přednastavených upozornění, často spolu s alarmy samotné inzulinové pumpy. Alarmy – zvukové a vibrační signály přijímače, upozorňující pacienta na překročení nebo riziko překročení cílového glykemického rozpětí – tzv. prediktivní alarmy (tab. 1) mají za úkol bránit výkyvům do hyperglykemie či hypoglykemie a pomáhat tak pacientovi udržet glykemie v doporučovaném cílovém rozmezí (obr. 1) (1).
Tab. 1. Přehled nastavitelných alarmů u systémů pro kontinuální monitoraci 
Výstrahy u pokročilých hybridních uzavřených okruhů se liší, některé bývají pevně dané (nelze je přenastavit) Obr. 1. Doporučení glykemických cílů podle posledního mezinárodního konsenzu (dle 1) 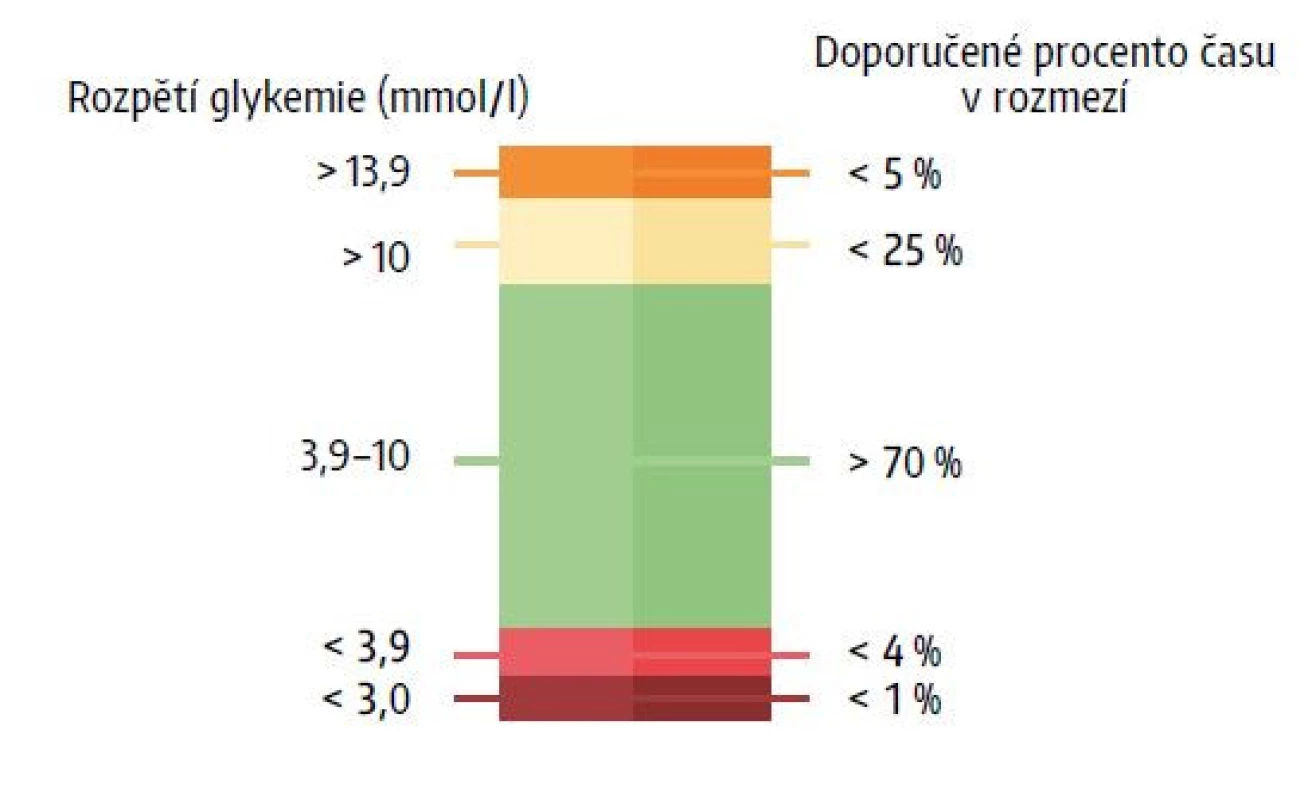
Možnost využití alarmů je aktuálně důležitou výhodou RT-CGM v porovnání s (mezi pacienty jinak populárním) FGM, které jimi zatím nedisponují. Alarmy mohou pacienta včas upozornit, že se nachází nebo se bude v blízké době nacházet mimo zvolené cílové pásmo a umožňují mu včas zareagovat tak, aby zabránil dalšímu zhoršování výkyvu glykemie ať již do pásma hypoglykemie, či hyperglykemie. Alarmy představují první obrannou linii, která může zabránit vzniku hypoglykemií, včetně nerozpoznaných a nočních epizod (2). Druhou linii pak představuje prediktivní zastavení výdeje inzulinu pumpou při nízké glykemii (tzv. PLGS – predictive low-glucose suspend system).
Zlepšení metabolické kompenzace po zahájení používání CGM popisuje řada studií (2). Zabývali jsme se otázkou, zda existují data, která by zodpověděla, do jaké míry k této změně přispívá specificky funkce alarmů, popřípadě poskytuje-li úprava jejich nastavení prostor pro další zlepšení glykemické kontroly.
Cílem článku je analýza dostupných článků věnovaných vlivu nastavení alarmů na zlepšení glykemické kompenzace, včetně frekvence hypoglykemií, u pacientů s diabetem 1. typu využívajících CGM.
Metodika
Podle klíčových slov „continuous glucose monitoring“, „CGM“, „alarm“, „diabetes“ byly systematicky prohledány databáze Pubmed, Scopus a Web of Science. Úvodní hledání po vyřazení duplikací přineslo celkem 199 článků, na základě abstraktů bylo vyřazeno 172 článků. Analýzou zbylých článků jsme nalezli pouze dva originální články, které se věnovaly vlivu nastavení hodnot alarmů CGM na úroveň metabolické kompenzace a frekvenci hypoglykemií. Kontrola referencí ve vybraných článcích odhalila další dvě studie věnované tématu.
Výsledky
Vztah mezi konfigurací funkcí výstrah CGM a dosahovanou glykemickou kompenzací
V průřezové observační retrospektivní studii Lin a kolektivu (3) byla v průběhu dvou týdnů sbírána data o nastavení alarmů CGM a hladině glykemie od 95 dospělých pacientů s diabetem 1. typu (44,8 ± 15,8 let, 54 % žen, s trváním diabetu 22,4 ± 15,3 let) léčených inzulinovými pery nebo inzulinovou pumpou (32 % vs. 68 %), kteří aktivně (94,4 ± 4,4 % času) využívali CGM (Dexcom G4, G5 nebo G6) déle než tři měsíce. Data byla analyzována po stažení systémů v Dexcom Clarity.
Pacienti, kteří měli nastavenou výstrahu nízké glykemie (91 % účastníků studie) na hodnotě ≥ 4 mmol/l (průměrné nastavené hranici ve sledované kohortě) strávili procentuálně méně času v hypoglykemii (Time - Below-Range – TBR), tj. v pásmech hodnot < 3,9 mmol/l a < 3 mmol/l (2,29 ± 2,35 % a 0, 53 ± 0,68 %) v porovnání s těmi, kteří měli výstrahu nízké glykemie nastavenou < 4 mmol/l (4,70 ± 5,03 %; p = 0,005 a 1,5 ± 2,55 %; p = 0,016), avšak zároveň dosahovali vyšší průměrné glykemie (9,7 ± 1,8 mmol/l vs. 8,5 ± 1,8 mmol/l; p = 0,002) a menšího procenta času v cílovém rozmezí (Time-In-Range – TIR) (57,3 ± 18,7 % vs. 67,6 ± 16,2 %; p = 0,005). Podobný trend byl zaznamenán jak během dne, tak během noci. Nastavení výstrahy nízké glykemie na vyšší hodnotu (≥ 4,0 mmol/l) znamenalo zkrácení doby trvaní hypoglykemie < 3,9 mmol/l o 51 % a < 3,0 mmol/l o 65 % a zároveň se nezvýšilo množství výstrah.
Pacienti, kteří měli zapnutou (87 % účastníků) a nastavenou výstrahu při vysoké glykemii na hodnotě ≤ 11,4 mmol/l (průměrné nastavené hranici ve sledované kohortě), dosahovali nižší průměrné glykemie (8,6 ± 1,5 mmol/l) než ti, kteří měli tuto výstrahu nastavenou > 11,4 mmol/l (9,5 ± 2,2 mmol/l, p = 0,020). Zároveň také strávili méně času nad cílovými hodnotami glykemie (Time-Above-Range – TAR) > 10 mmol/l (30,0 ± 16,4 % vs. 37,1 ± 22,5 %; p = 0,099), > 13,9 mmol/l (8,36 ± 8,08 % vs. 14,5 ± 14,8 %; p = 0,016) a > 17,8 mmol/l (2,02 ± 3,21 % vs. 5,13 ± 7,02 %; p = 0,007). Výsledky byly obdobné během dne i noci. Rozdíl mezi dosahovaným TBR a TIR nebyl mezi těmito dvěma skupinami statisticky významný. Nastavení výstrahy vysoké glykemie na nižší hodnotu (≤ 11,4 mmol/l) zkrátilo dobu setrvaní nad hodnotami > 13,9 mmol/l o 42 % a > 17,8 mmol/l o 61 % (bez současného zvýšení TBR), ale zároveň se zvýšilo množství výstrah. Statisticky významný rozdíl nebyl nalezen v případě glykemické variability, resp. variačního koeficientu (CV – coefficient of variation) v žádné ze skupin.
Pomocí ROC analýzy a Youdenova indexu J byla také hledána optimální prahová hodnota pro nastavení výstrahy na nízkou a vysokou glykemii. Touto spodní hodnotou alarmu, při které TBR nepřesahoval 1 %, byla určena glykemie 4,2 mmol/l, horní hodnota alarmu (zkracující TAR na méně než 5 % času a zároveň snižující hodnotu HbA1c ≤ 53 mmol/mol) byla vypočtena na 9,4 mmol/l. Data neumožnila nalézt hodnotu alarmu pro konsenzuálně doporučovaný TBR < 4 %, ani TAR < 25 %. Studie se nezabývala prediktivními výstrahami před nízkou / vysokou glykemií.
Vztah mezi konfigurací funkcí výstrah CGM a hypoglykemií
Ve studii Ly a kolektivu (4) bylo zkoumáno, zda nastavení alarmů na konkrétní hodnotu glykemie může zcela zabránit vzniku hypoglykemie a tím zlepšit kontraregulační odpověď na hypoglykemii u pacientů s diabetem 1. typu s poruchou rozpoznávání hypoglykemií.
V této studii podstoupilo 11 diabetiků 1. typu (ve věku 12–18 let a průměrnou délkou trvání diabetu 5,8 let) s dokumentovanou poruchou rozpoznávání hypoglykemií (modifikovaný Clarkův dotazník se skórem ≥ 8) vyšetření kontraregulační hormonální odpovědi na hypoglykemii během hyperinzulinemického hypoglykemického clampu. Poté byli rozřazeni do dvou skupin, přičemž jedna z nich (n = 6) během čtyř týdnů využívala RT-CGM (Medtronic MiniMed) s nastaveným alarmem nízké glykemie na hodnotě 6 mmol/l, druhá (n = 5) pak využívala klasické měření pomocí osobního glukometru (instruovaná k měření minimálně 4–6x denně). Cílem bylo udržení glykemie nad 6 mmol/l. Před randomizací nebyl mezi skupinami v (oslabené) odpovědi adrenalinu na hypoglykemii rozdíl (procentuální změna plazmatické hladiny adrenalinu ve standardní skupině 288 ± 151 vs. 214 ± 72 % v CGM skupině; p = 0,688).
Po uplynutí čtyř týdnů bylo vyšetření během clampu zopakováno. Pacienti využívající CGM dosahovali lepší odpovědi (vyšší hladiny) adrenalinu při hypoglykemii než pacienti používající k měření glykemie glukometr (procentuální změna ve standardní skupině 114 ± 83 vs. 604 ± 234 %, v CGM skupině; p = 0,048), což představuje větší procentuální vzestup v koncentraci adrenalinu během hypoglykemie ve skupině s CGM (p = 0,375 ve standardní skupině vs. 0,031 v CGM skupině). Pacienti využívající CGM uváděli po skončení studie zlepšení adrenergrních příznaků (skóre adrenergních symptomů 5,4 ± 0,4 vs. 3,4 ± 0,2; p <0,001). Mezi skupinami nebyl zjištěn rozdíl v hladinách kortizolu, růstového hormonu ani glukagonu.
Limitací studie byla malá kohorta studovaných subjektů. Vzhledem k tomu, že v době provedení této studie nebyla ještě dostupná funkce alarmu predikujícího nízkou glykemii, nebylo nastavení této výstrahy součástí studie. Význam tohoto alarmu s ohledem na snížení rizika hypoglykemie byl studován ve dvou real-world studiích Puhr et al.
V první z nich (5) bylo sledováno, jak se změní % času stráveného v hypoglykemii u pacientů přecházejících z RT-CGM systému Dexcom G5 (s alarmy na nízkou glykemii) na G6 (disponující prediktivním alarmem 20 minut před dosažením glykemie < 3,1 mmol/l). Zařazeno bylo 1424 pacientů, od kterých byla získána data alespoň z posledních 30 dní před přechodem z G5 na G6 a kteří měli následně nastavený prediktivní alarm na hodnoty 4,4 mmol/l nebo 3,9 mmol/l. Pacienti s prediktivním alarmem nastaveným na 4,4 mmol/l dostávali během dne méně výstrah než ti s alarmem nastaveným na 3,9 mmo/l (0,6 ± 0,6 vs. 0,9 ± 0,8 za den). Při používání prediktivních alarmů (G6) došlo k významnému snížení frekvence hypoglykemických epizod (< 3,9 mmol/l, včetně klinicky významných < 3,1 mmol/l), nezávisle na zvolené prahové hodnotě alarmu. Klinicky významné hypoglykemie se snížily o 40 % při prahové hodnotě 3,9 mmol/l a o 33,3 % při hodnotě 4,4 mmol/l. Celkově byl výskyt hypoglykemií lehce nižší u pacientů s vyšší prahovou hodnotou prediktivního alarmu. Významně se také mimo jiné snížilo procento času stráveného > 13,9 mmol/l, naopak rozdíl v čase v cílovém rozmezí (TIR), nad 10 mmol/l a průměrné glykemii nedosahoval statistické významnosti, ačkoliv TIR se zlepšil u pacientů používajících prahovou hodnotu alarmu 3,9 mmol/l (p = 0,05).
V následující studii (6) byla analyzována data ze senzoru Dexcom G6 a jeho mobilní aplikace (získaných za období nejméně 30 dní) od celkem 15 tisíc uživatelů. Srovnáváni byli tentokrát pacienti, kteří měli povolený nebo vypnutý prediktivní alarm před nízkou glykemií (výstraha 20 min před dosažením glykemie < 3,1 mmol/l), navíc v souvislosti s frekvencí aktivního zobrazování obrazovky mobilního telefonu pacientem (hodnocené jako časté při více než 8,25 zhlédnutí za den a jako méně časté při frekvenci < 3,30 za den). Výstrahu mělo aktivovanou více než 93 % pacientů a její použití bylo spjato se signifikantním snížením času stráveného v hypoglykemii (< 3,9 mmol/l i < 3,1 mmol/l), a to bez ohledu na frekvenci zobrazování obrazovky v aplikaci mobilního telefonu (při méně častém zobrazování dosahovalo % času < 3,9 mmol/l a < 3,1 mmol/l při zapnutém alarmu 2,6 % a 0,7 % vs. 4,3 % a 1,1% při jeho vypnutí; při častém zobrazování 2,5 a 0,6 % vs. 4,7 % a 1,2 %). Celkově došlo v porovnání s pacienty, kteří měli prediktivní výstrahu vypnutou k redukci času stráveného v hypoglykemii o 36 % (u pacientů s méně častým zobrazováním), až téměř o polovinu (u pacientů často zobrazujících aplikaci). Mezi pacienty s méně častým a častým sledováním aplikace, kteří využívali prediktivní výstrahu, byl zjištěn malý, ale statisticky významný rozdíl ve snížení času stráveného v klinicky významné hypoglykemii < 3,1 mmo/l (v průměru o méně než 2 minuty u těch, kteří se dívají do aplikace častěji; p < 0,005).
Diskuze
Využívání CGM je u pacientů s diabetem 1. typu jednoznačně spjato se zvýšením kvality života, zlepšením glykemické kompenzace ve smyslu zlepšení HbA1c, průměrné dosahované glykemie, TIR a snížení frekvence hypoglykemií (TBR), včetně závažných a nočních příhod (2, 3). Lze ovšem jen spekulovat, do jaké míry k tomuto zlepšení přispívá specificky funkce alarmů – typ aktivovaného alarmu (výstraha při / před nízkou / vysokou glykemií či výstraha rychlého poklesu / vzestupu glykemie) a jeho nastavení (prahová hodnota a čas do jeho dosažení), které jsou podstatnou součástí RT-CGM.
Ve studii zabývající se výhradně efektem nastavení alarmů na metabolickou kontrolu (3) bylo zjištěno, že prahové hodnoty pro výstrahu při nízké glykemii ≥ 4,0 mmol/l byly spojeny s významně nižším počtem hypoglykemických epizod, zkrátily dobu trvání hypoglykemie (včetně klinicky významné hypoglykemie), přičemž průměrné množství samotných zvukových signálů zůstávalo stejné. Na druhou stranu ovšem byly spojeny s vyšší průměrnou glykemií a nižším procentem TIR. Nastavení prahové hodnoty glukózy pro výstrahu vysoké glykemie ≤ 11,4 mmol/l naopak vedlo ke snížení průměrné dosahované glykemie (bez vzestupu počtu hypoglykemií) a zkrácení doby strávené ve velmi vysoké glykemii, avšak za cenu vzestupu množství zvukových signalizací a bez významnějšího navýšení TIR.
Jiné studie však naznačují, že vyšší prahové hodnoty pro hypoglykemii sice jsou spojeny s významně nižším počtem skutečných hypoglykemií, zároveň jsou ale provázeny vyšším počtem alarmů (při ještě normální glykemii), které se pak pro pacienta mohou stát obtěžujícími (7, 8). Tedy nastavíme-li například alarm na 5 mmol/l namísto 3,9 mmol/l dojde sice ke zvýšení detekce skutečných hypoglykemií (zvýší se senzitivita), zároveň se však zvýší množství alarmů při normální a stabilní glykemii (klesne specificita). Podobně je tomu i u prediktivních výstrah.
Analýza dat získaných z hypoglykemických clampových studií na 13 subjektech prokázala při nastavení výstrahy před hypoglykemií na 30 minut před prahovou glykemií přímo 3,9 mmol/l senzitivitu 90 % a specificitu 79 % (8). Tedy že aby došlo k predikci 90 % hypoglykemických epizod 30 minut před jejich dosažením, musí být tolerováno 21 % falešných upozornění. Zvyšování prahové hodnoty až do hodnoty 5 mmol/l bylo provázeno zlepšením senzitivity (dramaticky nižším počtem skutečných hypoglykemických epizod < 3,9 mmol/l), avšak na úkor specificity (významně vyššího počtu falešných výstrah). Zkrácení času predikce (z 30 minut na 20 a 5 minut) senzitivitu i specificitu významně zlepšovalo.
Najít optimální nastavení alarmů není jednoduché a neexistuje žádné univerzální doporučení. Alarmy je naopak nutné velmi pečlivě individualizovat s ohledem na potřeby konkrétního pacienta, jeho cíle léčby (snaha o minimalizaci hypoglykemie, zvýšení TIR apod.) a přítomnost dalších proměnných (věk, komorbidity, riziko hypoglykemie, přítomnost poruchy vnímání hypoglykemií atd.).
Prostor pro individualizaci nastavení alarmů, např. podle rizika hypoglykemie (jak naznačují výsledky výše zmíněné studie (8)), může představovat nastavování prahové hodnoty zároveň v kontextu predikčního času (doby před dosažením prahové hodnoty). V případě nízkého rizika hypoglykemie, kdy bude cílem minimalizovat počet falešných výstrah (zvýšit specificitu), lze nastavit kratší predikční čas (např. na 10 minut) spolu s těsnou prahovou hodnotou (např. na 4,2 mmol/l). Naopak při vyšším riziku hypoglykemie, kde je cílem zachytit co nejvíce skutečných hypoglykemií (zvýšit senzitivitu), bude zapotřebí zvýšit prahovou hodnotu a/nebo predikční čas s tím, že pacient bude muset tolerovat více falešných výstrah. To zřejmě platí zejména pro pacienty s poruchou rozpoznávání hypoglykemií, jak naznačuje výše zmíněná studie Ly a kolektivu (4).
V multicentrické kontrolované randomizované studii HypoCompaSS (9), srovnávající efekt léčby inzulinovou pumpou s injekcemi inzulinu a CGM s kontrolou glykemií pomocí glukometru u 96 dospělých pacientů s diabetem 1. typu a poruchou rozpoznávání hypoglykemií, mimochodem považovali její účastníci za nejúčinnější nástroj v prevenci těžké hypoglykemie spíše prediktivní alarm výstrahy před nízkou glykemií (48 %), méně pak výstrahu při nízké glykemii (34 %) a analýzu trendu (18 %). Po skončení studie 75 % účastníků považovalo CGM jako takový za užitečný nástroj v prevenci těžkých hypoglykemií, ale jen 28 % udalo, že je výhodný také v prevenci symptomatických / závažných hyperglykemií.
Prediktivní alarmy prokázaly vynikající schopnost dále snížit výskyt hypoglykemických epizod nad rámec alarmů varujících před nízkou glykemií (5, 6), a to nezávisle na zvolené prahové hodnotě alarmu (5). Ačkoliv při nastavení této hodnoty > 3,9 mmol/l (na 4,4 mmol/l) bylo zaznamenáno ještě méně hypoglykemií a s menším počtem oznámení během dne než při nastavení prediktivního alarmu na 3,9 mmol/l zřejmě proto, že pacienti s tímto nastavením dokázali lépe a časněji odvrátit blížící se hypoglykemii (5). Ke snížení výskytu hypoglykemií nedochází na úkor častějších hyperglykemií. Ve zmíněné studii (5) naopak došlo k neočekávanému snížení výskytu hyperglykemií > 13,9 mmol/l, zřejmě z důvodu včasnější prevence symptomatických hypoglykemií a vyvarování se jejich nepřiměřené léčby.
Prediktivní alarmy jsou dnes již neodmyslitelnou součástí systémů propojujících kontinuální monitoraci s inzulinovou pumpou umožňující včasné zastavení dodávky inzulinu před dosažením hypoglykemie (PLGS systémy – Basal IQ a SmartGuard) a hybridních uzavřených okruhů (Control IQ a SmartGuard), které mohou dále snižovat riziko hypoglykemie, potažmo i hyperglykemie.
Limitujícím faktorem využívání alarmů se může stát tzv. „alarm fatigue“ – „únava z alarmů“. Vhodné je proto využít pouze ty alarmy, které pacient skutečně potřebuje, a u některých systémů pro CGM třeba též odlišné nastavení v různých časových obdobích (těsněji např. jen na „nejnebezpečnější“ úseky dne, tj. např. noc, sportování atd.). Zpočátku benevolentněji můžeme nastavit alarmy např. u pacientů, kteří teprve s RT-CGM začínají, následně je lze po osvojení dovedností při interpretaci glykemií zpřísnit pro dosažení co nejlepší kompenzace.
Nejrozšířenějšími systémy kontinuální monitorace používanými v České republice jsou Dexcom G6 a Medtronic Guardian, technické možnosti hypoglykemických alarmů těchto kontinuálních systémů uvádíme v tabulce 2.
Tab. 2. Přehled hypoglykemických alarmů u nejpoužívanějších systémů CGM v České republice (dle 10, 11, 12, 13) 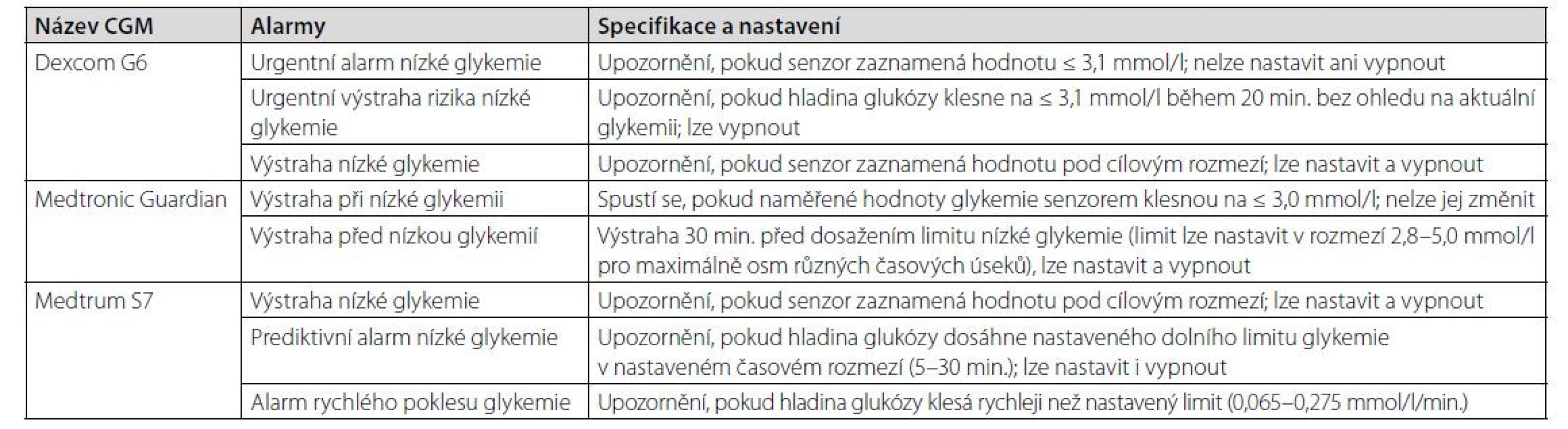
Závěr
Funkce alarmů u systémů pro CGM může představovat účinný prostředek pro snížení frekvence hypoglykemických epizod a velmi vysokých glykemií a při správném nastavení může pomoci zlepšit glykemickou kompenzaci či kontraregulační odpověď na hypoglykemii. Podle modelové analýzy záznamů CGM v doposud jediné provedené studii sledující vliv konkrétního nastavení alarmů na metabolickou kompenzaci u pacientů s diabetes mellitus 1. typu se jako optimální dolní a horní prahové hodnoty, při kterých TBR nepřesahuje 1 % a TAR 5 % celkového času (s udržením HbA1c ≤ 53 mmol/mol) jeví hodnoty 4,2 mmol/l a 9,4 mmol/l. Limitem pro nastavení alarmů do těsného glykemického rozpětí je počet hlášených výstrah a riziko „vyčerpání“ pacienta z nadbytečného množství alarmů. Jak konkrétně ovlivňují alarmy úroveň glykemické kontroly bude třeba ověřit ve vícero studiích. Přesto by kontrola nastavení alarmů a jejich pravidelná optimalizace (resp. individualizace) měla být standardní součástí péče o diabetiky využívající RT-CGM.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Jana Urbanová, Ph.D.
Interní klinika FN Královské Vinohrady, Škrobárova 1 150/50, 100 00 Praha
Cit. zkr: Vnitř Lék 2021; 67(e6): 345–350
Článek přijat redakcí: 20. 4. 2021
Článek přijat po recenzích k publikaci: 8. 9. 2021
Zdroje
1. Battelino T, Danne T, Bergenstal RM et al. Clinical Targets for Continuous Glucose Monitoring Data Interpretation: Recommendations From the International Consensus on Time in Range. Diabetes Care. 2019; 42(8): 1593–1603.
2. Lin R, Brown F, James S, Jones J, Ekinci E. Continuous glucose monitoring: A review of the evidence in type 1 and 2 diabetes mellitus. Diabetic Medicine. 2021; 18.
3. Lin YK, Groat D, Chan O, Hung M, Sharma A, Varner MW, Gouripeddi R, Facelli JC, Fisher SJ. Alarm Settings of Continuous Glucose Monitoring Systems and Associations to Glucose Outcomes in Type 1 Diabetes. J Endocr Soc. 2019; 4(1): bvz005.
4. Ly TT, Hewitt J, Davey RJ, Lim EM, Davis EA, Jones TW. Improving epinephrine responses in hypoglycemia unawareness with real-time continuous glucose monitoring in adolescents with type 1 diabetes. Diabetes Care. 2011; 34(1): 50–52.
5. Puhr S, Derdzinski M, Welsh JB et al. Real-World Hypoglycemia Avoidance with a Continuous Glucose Monitoring System's Predictive Low Glucose Alert. Diabetes Technol Ther. 2019; 21(4): 155–158.
6. Puhr S, Derdzinski M, Parker AS et al. Real-World Hypoglycemia Avoidance With a Predictive Low Glucose Alert Does Not Depend on Frequent Screen Views. J Diabetes Sci Technol. 2020; 14(1): 83–86.
7. Shivers JP, Mackowiak L, Anhalt H, Zisser H. "Turn it off!": diabetes device alarm fatigue considerations for the present and the future. J Diabetes Sci Technol. 2013; 7(3): 789–94.
8. Palerm CC, Bequette BW. Hypoglycemia detection and prediction using continuous glucose monitoring-a study on hypoglycemic clamp data. J Diabetes Sci Technol. 2007; 1(5): 624–9.
9. Little SA, Leelarathna L, Walkinshaw E et al. Recovery of hypoglycemia awareness in long - standing type 1 diabetes: a multicenter 2 × 2 factorial randomized controlled trial comparing insulin pump with multiple daily injections and continuous with conventional glucose self-monitoring (HypoCOMPaSS). Diabetes Care. 2014;37(8): 2114–22.
10. LBL016357+Rev+001+G6+Using+Your+G6+OUS+CZ+mmolL_Web+(1).pdf
11. MM780G+IFU+CZ+-+M003192C021DOC_A_FINAL_PRINT (1).pdf
12. IFU_MiniMed_640G.pdf
13. S7_návod+k+použití_03.2020.pdf
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2021 Číslo 6- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- HLAVNÍ TÉMA – PNEUMOLOGIE
- Respirační insuficience, chronická hyperkapnie a domácí neinvazivní ventilace z pohledu pneumologa
- Inhalační glukokortikoidy v terapii covidu-19
- Nintedanib v terapii intersticiálních plicních procesů u systémových onemocnění pojiva
- Metabolický syndrom u pacientů po prodělané protinádorové terapii
- Hereditární hemoragická teleangiektázie (syndrom Osler-Weber-Rendu) Díl I. Patofyziologie, klinické příznaky a doporučený skrínink cévních malformací
- Špičkové technologie v medicíně – vliv nastavení hodnot alarmů u systémů pro kontinuální monitoraci glykemie na metabolickou kompenzaci u diabetiků 1. typu: systematické review
- FDG-PET/CT dokumentované vymizení nekrobiotického xantogranulomu při potlačení tvorby monoklonálního imunoglobulinu bortezomibem, lenalidomidem a dexametazonem Popis případu a přehled literatury o léčbě nekrobiotického xantogranulomu
- Lokalizované formy plicní amyloidózy
- Screening gestačního diabetes mellitus
- Proč stále nedosahujeme cílových hodnot krevního tlaku
- Aktuální témata kardiovaskulární prevence
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Lokalizované formy plicní amyloidózy
- Respirační insuficience, chronická hyperkapnie a domácí neinvazivní ventilace z pohledu pneumologa
- Hereditární hemoragická teleangiektázie (syndrom Osler-Weber-Rendu) Díl I. Patofyziologie, klinické příznaky a doporučený skrínink cévních malformací
- Screening gestačního diabetes mellitus
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



