-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Význam a úspěšnost léčby hypertenze nejen u pacientů s diabetes mellitus 2. typu
Importance and efficiency of blood pressure control not only in type 2 diabetes patients
Arterial hypertension is one of the most frequent comorbidities of patients with type 2 diabetes, the rates are approximately three times higher among diabetics than in general population. The presence of both diseases increases the cardiovascular risk of the patients two to three times. Therefore, it is essential to control the blood pressure values vigorously down to 130/80 mmHg as recommended in guidelines of the Czech Hypertension Society. According to EHES Study data, the blood pressure control is not sufficient in Czech diabetic population. The target values are reached in only 29 % of diabetics. A well organized system of care, intensive antihypertensive treatment, self-monitoring of patients or appointment reminder system can be used to improve blood pressure control.
Keywords:
arterial hypertension – type 2 diabetes – blood pressure control – masked hypertension
Autoři: Veronika Vejtasová 1; Jana Urbanová 2; Ludmila Brunerová 2; Michala Lustigová 3,4; Michael Jenšovský 5; Barbora Prýmková 5; Sabina Pálová 5; Jan Brož 5
Působiště autorů: Kardiologická klinika 2. LF UK a FN v Motole, Praha 1; Interní klinika 3. LF UK a FNKV, Praha 2; Státní zdravotní ústav, Praha 3; Přírodovědecká fakulta UK, Praha 4; Interní klinika 2. LF UK a FN v Motole, Praha 5
Vyšlo v časopise: Vnitř Lék 2021; 67(4): 218-222
Kategorie: Přehledové články
Arteriální hypertenze je častou komorbiditou pacientů s diabetes mellitus 2. typu, její výskyt je v populaci diabetiků až 3x vyšší než v běžné populaci. Přítomnost obou onemocnění zvyšuje kardiovaskulární riziko pacientů dvakrát až třikrát, proto je nutno klást důraz na důslednou korekci krevního tlaku k hodnotám 130/80 mmHg dle posledních doporučení České společnosti pro hypertenzi. Dle dat ze studie EHES je ale kontrola krevního tlaku v diabetické populaci nedostatečná, cílových hodnot krevního tlaku dosahuje pouze 29 % diabetiků. Ke zlepšení kontroly krevního tlaku u diabetiků lze využít dobře organizovaný systém kontrol u lékaře s intenzivní antihypertenzní terapií, self-monitoring pacientů či systém upomínek návštěvy u lékaře.
Souhrn
Arteriální hypertenze je častou komorbiditou pacientů s diabetes mellitus 2. typu, její výskyt je v populaci diabetiků až 3x vyšší než v běžné populaci. Přítomnost obou onemocnění zvyšuje kardiovaskulární riziko pacientů dvakrát až třikrát, proto je nutno klást důraz na důslednou korekci krevního tlaku k hodnotám 130/80 mmHg dle posledních doporučení České společnosti pro hypertenzi. Dle dat ze studie EHES je ale kontrola krevního tlaku v diabetické populaci nedostatečná, cílových hodnot krevního tlaku dosahuje pouze 29 % diabetiků. Ke zlepšení kontroly krevního tlaku u diabetiků lze využít dobře organizovaný systém kontrol u lékaře s intenzivní antihypertenzní terapií, self-monitoring pacientů či systém upomínek návštěvy u lékaře.
Klíčová slova:
arteriální hypertenze – diabetes mellitus 2. typu – kontrola krevního tlaku – maskovaná hypertenze
Úvod
Arteriální hypertenze (AH) je jeden z nejvýznamnějších nezávislých rizikových faktorů kardiovaskulární mortality (1). Vysokým krevním tlakem trpí celosvětově 30–45 % populace nad 18 let věku, přičemž prevalence strmě stoupá s přibývajícím věkem. Ve věkové skupině nad 60 let je hypertenzí postiženo již 60 % populace (2). Zvýšení systolického krevního tlaku o 20 mmHg nebo diastolického krevního tlaku o 10 mmHg zdvojnásobuje riziko vzniku kardiovaskulárních onemocnění (1). V České republice dle průřezové studie EHES 2014 byla hypertenze zjištěna u 47 % mužů a 26 % žen ve věkové skupině 25–64 let, přičemž 40 % mužů a 24 % žen si nebylo vědomo své diagnózy (3). Obdobné výsledky ukázala studie post-MONICA, která probíhala v letech 2015 až 2018, v rámci tohoto průzkumu byla hypertenze zjištěna ve věkové skupině 25–64 let u 49 % mužů a 32 % žen, přičemž o své diagnóze vědělo 74 % vyšetřovaných (4).
Vztah diabetu a hypertenze
Diabetes mellitus (DM) je dalším rizikovým faktorem kardiovaskulární morbidity a mortality, jenž frekventně koexistuje s diagnózou hypertenze, která je u diabetiků 2. typu až 3× častější než v běžné populaci (5, 6). U diabetiků 1. typu ve většině případů dochází k rozvoji hypertenze až s odstupem od stanovení diagnózy DM v souvislosti s rozvojem diabetické nefropatie (7), zatímco u diabetiků 2. typu častěji hypertenze rozvoji DM předchází jako jedna ze složek tzv. metabolického syndromu (8). Dle údajů ÚZIS v roce 2016 byla prevalence diabetu 2. typu 74,2/1 000 obyvatel, prevalence u mužů i žen byla v podstatě totožná (9).
Koexistence AH a DM 2. typu zvyšuje riziko kardiovaskulární morbidity a mortality dvakrát až třikrát (10, 11). Obě onemocnění částečně sdílí patofyziologický mechanismus jejich vzniku, z čehož vyplývá nutná důsledná terapie obou komorbidit. Rizikové faktory, jako jsou obezita, nedostatek pohybové aktivity, kouření nebo chronický stres, jsou pro obě onemocnění společné. Vlivem těchto faktorů dochází k upregulaci systému RAAS (renin - -angiotenzin-aldosteron, viz schéma 1), nadměrné aktivaci sympatického nervového systému a dalším neuroendokrinním a metabolickým změnám, které vedou ke zvýšení krevního tlaku a rozvoji inzulinové rezistence (12). Právě hyperglykemie a hypertenze jsou spolu s abdominální obezitou, zvýšenou hladinou triacylglycerolů a sníženou hladinou HDL cholesterolu součástí tzv. harmonizované definice metabolického syndromu (13).
Schéma 1. Schematické znázornění systému renin-angiotenzin-aldosteron a jeho vlivu na krevní tlak 
Význam léčby hypertenze u DM
Vzhledem k tomu, že nemocní s DM 2. typu spadají automaticky dle stratifikace systému SCORE (14), jež se vyjadřuje k desetiletému riziku fatálního kardiovaskulárního onemocnění, do skupiny s vysokým kardiovaskulárním rizikem (5 % a výše), je doporučeno zahájit farmakoterapii vždy ihned při opakovaně naměřeném TK 160–179/100–109 mmHg a do 1 měsíce při opakovaně naměřeném TK 140–159/90–99 mmHg (15). Každé snížení systolického krevního tlaku o 10 mmHg u diabetika vede k signifikantnímu snížení celkové mortality o 13 %, snížení rizika vzniku nemoci koronárních tepen o 12 % a cévní mozkové příhody o 27 %, pozitivně ovlivňuje i snížení komplikací diabetu – albuminurie o 17 % a retinopatie o 13 % (16). DM 2. typu významně zvyšuje kardiovaskulární riziko žen a v podstatě eliminuje protektivní vliv estrogenů před menopauzou (17). Dle evropských doporučení z roku 2012 (18) se u mužů s diabetem celkové riziko dle skórovacího systému SCORE násobí třemi, u žen ale již pěti. Neměli bychom ovšem zapomínat na nefarmakologickou léčbu, zahrnující zejména režimová opatření, která mohou přispět ke kontrole hypertenze (19).
Úspěšnost léčby hypertenze u DM 2. typu
Ve studii LEADER bylo vyšetřeno 9 340 diabetiků 2. typu s průměrným trváním diabetu 12,7 let (SD ± 8,0 let). Bylo zjištěno, že 91 % subjektů trpí vysokým krevním tlakem, 61 % užívalo dvě a více antihypertenziv a pouze 26 % dosahovalo cílových hodnot krevního tlaku (< 130/80 mmHg) (20). K podobným výsledkům dospěli autoři německé studie DIAB-CORE, které se účastnilo 6 218 respondentů ve věku 45–74 let, z nichž 9,7 % trpělo DM 2. typu. Hypertenze byla zjištěna u 85 % diabetiků, 75% z nich bylo léčeno farmakoterapií a stanovené hodnoty krevního tlaku dosahovalo pouze 32 % z léčených (44 % žen a 17 % mužů) (21).
Fenomén maskované hypertenze
Tzv. maskovaná hypertenze je definována jako situace, kdy je pacient při měření v ordinaci lékaře normotenzní, ale mimo ordinaci jsou hodnoty jeho krevního tlaku zvýšené (22). Diagnostikujeme ji při 24hodinovém ambulantním monitorování krevního tlaku nebo díky domácímu self-monitoringu pacientů. S fenoménem maskované hypertenze se setkáváme i v nediabetické populaci, kde se vyskytuje s frekvencí 5–8 % (23). U diabetiků je prevalence násobně vyšší, a to 25 až 35 % (23). V mezinárodní studii IDACO byla maskovaná hypertenze diagnostikována u 29 % pacientů s diabetem. Krevní tlak naměřený v ordinaci lékaře byl 129,2 ± 8,0/76,0 ± 7,3 mmHg a průměrný denní krevní tlak z ambulantního monitorování činil 141,5 ± 9,1/83,7 ± 6,5 mmHg. Kardiovaskulární riziko těchto pacientů bylo téměř dvakrát vyšší ve srovnání s normotenzními diabetiky. Naopak kardiovaskulární riziko léčených pacientů s maskovanou hypertenzí bylo srovnatelné s pacienty s normálním krevním tlakem (24). Z výše zmíněných faktů vyplývá, že bychom na maskovanou hypertenzi měli pomýšlet zejména u normotenzních diabetiků.
Základní principy zahájení léčby hypertenze u nekomplikovaného pacienta s DM 2. typu
Dle evropských doporučení z roku 2018 je vhodné zahájit terapii při hodnotách TK nad 140/90 mmHg, přičemž cílová hodnota je přibližně 130/80 mmHg (19). Česká společnost pro hypertenzi doporučuje zahájení antihypertenzní terapie již při hodnotách krevního tlaku v pásmu vysokého normálního tlaku (130–139/85–89 mmHg), cílové hodnoty krevního tlaku jsou též kolem 130/80 mmHg (15). Snižování krevního tlaku pod hodnoty 120/70 mmHg není žádoucí. Ve studii ACCORD nebyl zaznamenán statisticky významný rozdíl v četnosti nežádoucích fatálních i nefatálních kardiovaskulárních událostí mezi skupinami diabetiků, kteří byli léčeni standardní (STK < 140 mmHg) nebo intenzivní (STK < 120 mmHg) antihypertenzní terapií. Ve skupině s intenzivní terapií byl zaznamenán statisticky významně vyšší počet nežádoucích účinků léčby (25).
Základem farmakoterapie hypertenze u nekomplikovaného diabetika jsou inhibitory systému renin-angiotenzin-aldosteron (RAAS) – ACE inhibitory a sartany. Tyto dvě skupiny léčiv prokazatelně snižují kardiovaskulární riziko hypertoniků, zpomalují progresi renální insuficience a snižují albuminurii, avšak kombinace ACE inhibitoru a sartanu se nedoporučuje pro signifikantní zhoršení renálních funkcí (26, 27, 28). Evropská kardiologická společnost doporučuje terapii započít přímo dvojkombinací antihypertenziv, a to inhibitorem systému RAAS v kombinaci s blokátorem kalciového kanálu nebo thiazidovým/thiazidům podobným diuretikem (19). Efektivita kombinace ACE inhibitoru s blokátorem kalciových kanálů (BKK) byla srovnávána s kombinací ACE inhibitor + thiazidové diuretikum ve studii ACCOMPLISH. Během trvání studie byly dávky léčiv uptitrovány do maximální tolerované dávky, maximální dávka ACE inhibitoru (benazeprilu) byla 40 mg, u BKK (amlodipinbesylát) to bylo 10 mg a u hydrochlorothiazidu 25 mg denně. Na konci sledovaného období užívalo 31 % respondentů maximální dávky benazeprilu a amlodipinu/hydrochlorothiazidu, 26 % pacientů vyžadovalo eskalaci léčby s přidáním dalšího antihypertenziva (betablokátory, alfablokátory, kličkové diuretikum). Obě kombinace byly stejně efektivní z hlediska snížení krevního tlaku, kombinace ACE inhibitoru a BKK je však účinnější z hlediska snížení kardiovaskulárního rizika pacientů (29). Při nedostatečném efektu užijeme trojkombinaci ACE inhibitoru (sartanu), blokátoru kalciových kanálů a thiazidové/thiazidům podobné diuretikum. V případě nutnosti další eskalace terapie je možné zvolit malou dávku spironolaktonu jako 4. antihypertenzivum (30). U těžších forem hypertenze lze užít centrálně působící antihypertenziva ze skupiny inhibitorů imidazolinových receptorů (rilmenidin, moxonidin), které snižují tonus sympatiku a nezasahují do metabolismu sacharidů (31). Recentní studie prokázaly též antihypertenzní efekt SGLT2 inhibitorů (gliflozinů) a analog GLP-1 receptorů (20, 32, 33).
Důvody nedostatečné kontroly krevního tlaku nejen u pacientů s diabetem
Dle studie EHES 2014 bylo z celkového počtu hypertoniků léčeno antihypertenzivy 48 % mužů a 62 % žen, z počtu léčených dosahovala adekvátních hodnot krevního tlaku pouze polovina mužů a dvě třetiny žen (3). Nedostatečná kontrola hypertenze má mnoho příčin, které se týkají všech hypertoniků bez ohledu na přítomnost či nepřítomnost DM. Bariéry optimální kontroly krevního tlaku lze rozdělit na faktory související s pacientem, faktory související s ošetřujícím lékařem a faktory zdravotnického systému. V České republice, vzhledem k financování zdravotní péče cestou veřejného zdravotního pojištění, není problém s dostupností zdravotní péče. Díky možnosti zaslání receptu na užívanou medikaci SMS zprávou či e-mailem jsou pacienti zajištěni i v případě nemožnosti se k lékaři v určité situaci dopravit.
Non-compliance pacienta je významnou překážkou adekvátní kontroly hypertenze. Velká část pacientů, často z pohodlnosti, ale i z finančních důvodů, nedodržuje režimová opatření týkající se životního stylu. Rozsáhlá metaanalýza z roku 2014 řady kvalitativních i kvantitativních studií (žádná nebyla provedena v ČR) ukázala jako negativní faktory směřující proti účinné kontrole hypertenze velkou vzdálenost bydliště od lékaře, lékáren, míst umožňujících fyzickou aktivitu a nákup zdravých potravin, především zeleniny a ovoce. Význam měl i nedostatek finančních zdrojů na platby za lékařskou péči, nedostatek znalostí, stres a deprese, nízká priorita spojená s kontrolou krevního tlaku, vliv sociálního prostředí, potíže se změnou dávky, špatná paměť a pozornost (34).
Nízká adherence k farmakoterapii často pramení z nutnosti podávání několika účinných látek. Tento faktor lze částečně eliminovat předepisováním kombinovaných preparátů (35), které jsou ale bohužel mnohdy dražší než jednotlivé léky obsahující tytéž účinné látky. Prevencí non-compliance je důsledná edukace pacienta o nutnosti pravidelného užívání předepsané medikace a o důsledcích nedodržování stanovené léčby. Vysoký krevní tlak je pro běžnou populaci často abstraktní pojem, onemocnění, které je ve většině případů bezpříznakové a nebolestivé, a proto často podceňované. K přerušení terapie pacienti často přistupují při manifestaci nežádoucích účinků léčby, je proto vhodné pacienty poučit o nutnosti nahlášení nežádoucích účinků a následně adekvátně upravit medikaci. Význam v pomoci ke správnému užívání léků mají pill-boxy (36) a svoji roli mohou zřejmě sehrát i stále se rozšiřující možnosti mHealth v podobě textových zpráv, interaktivních hovorů či elektronicky řízených pill-boxů (37).
K negativním faktorům, které odhalila výše uvedená metaanalýza, na straně lékaře/poskytovatele služeb patří neznalost doporučení, důvěra v jejich správnost, sociální vliv (kolegů), nedůvěra v možnosti plně dodržet doporučení, příliš velká zátěž, syndrom vyhoření, styl komunikace s pacientem (34). Všechny tyto a řada jiných faktorů se tak podílí na klinické inerci, která je definovaná jako situace, kdy krevní tlak u pacienta není dostatečně kompenzován, ale lékař nezahájí či nenavýší antihypertenzní terapii. Příkladem inerce může být zjištění studie post-MONICA, že i přes výše uvedená doporučení k zahájení léčby dvojkombinací je stále 34 % mužů a 43 % žen léčeno pouze monoterapií (4). V americkém průzkumu, jenž zahrnoval 379 praktických lékařů, bylo zjištěno, že 39 % lékařů by neiniciovalo farmakoterapii při DTK pod 95 mmHg a 52 % by nezahájilo terapii při STK pod 160 mmHg, což jsou hodnoty vyšší než doporučené v guidelines (38). Někteří lékaři též raději vyčkají do další návštěvy (přístup „wait until next visit“) v reakci na tvrzení pacienta, že zapomněl užít medikaci, nebo krátce před měřením krevního tlaku v ordinaci absolvoval fyzickou zátěž. Zajímavý náhled na nedostatečnou kontrolu hypertenze přinesla italská studie zahrnující 19 praktických lékařů, kteří se starali o celkem 6 717 pacientů s hypertenzí. Cílem studie bylo zvýšit procento úspěšně léčených, což se v průběhu 1 roku trvání projektu (bylo zařazeno i domácí měření tlaku) zdařilo snížením podílu pacientů s nekontrolovanou hypertenzí z 49 % na 36 %. Poté byly revidovány klinické záznamy všech pacientů s nedostatečnou kontrolou hypertenze a lékaři zaznamenali u každého pacienta v dotazníku důvody (minimálně 1 a maximálně 2, možnost non-adherence k léčbě nebyla do dotazníku zařazena), proč nebylo dosaženo cíle léčby. Ukázalo se, že z 2 674 nedostatečně léčených pacientů nebyla u 1 769 zaznamenána ani jedna hodnota krevního tlaku (byli automaticky zařazeni mezi ty s nekontrolovanou hypertenzí) a ze zbylých 905 bylo pouze 23 % léčeno 3 a více a 10 % 4 a více antihypertenzivy. Výsledky dotazníkového šetření jsou uvedeny v tabulce 1. Na základě výsledků doporučují autoři studie se v první řadě zaměřit na skupinu „neměřených pacientů“ a na skupinu těch pacientů, kteří odmítají navýšení léčby (39).
Tab. 1. Důvody nedostatečné kontroly TK (39, strana 71)* 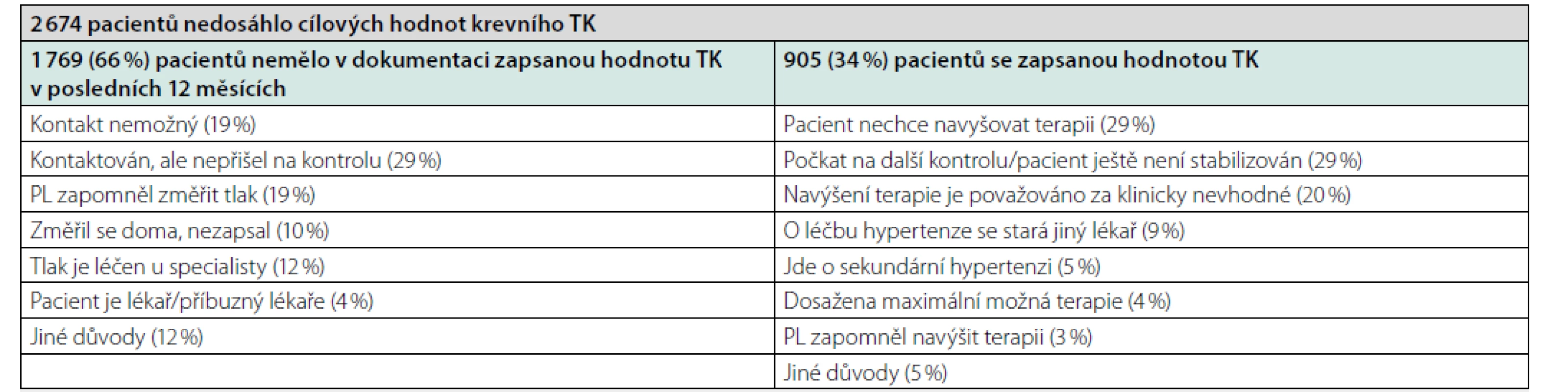
PL – praktický lékař, TK – krevní tlak, *lékař u každého pacienta v dotazníku zaškrtl minimálně jeden a maximálně dva důvody Pro překonání klinické inerce a zlepšení kompenzace nejen hypertenze je nutná edukace zdravotníků a jako zvláště účinné se jeví poskytování individuálního feedbacku, které je mnohem účinnější než vzdělávání formou přednášek a konferencí (40, 41). Vhodnou pomůckou je též užití upomínek, např. formou zvýraznění abnormálních hodnot v počítačovém systému (42). Metaanalýza irských autorů analyzovala 72 studií, které se věnovaly zlepšování kontroly krevního tlaku několika způsoby – kontrola krevního tlaku pacientem v domácím prostředí (tzv. self-monitoring), edukace pacientů, edukace lékařů, péče řízená zdravotnickým pracovníkem (zdravotní sestra, farmaceut), organizační intervence ke zlepšení poskytování péče a užívání upomínek (písemně, e-mailem). Vzhledem k rozdílnému designu studií je interpretace závěrů metaanalýzy limitovaná, nicméně z výsledků vyplývá, že nejlepší efekt na kontrolu krevního tlaku má dobře organizovaný systém pravidelných kontrol a intenzivní antihypertenzní terapie. Self-monitoring pacienta má též příznivý efekt. Systém upomínek návštěv u lékaře (např. telefonicky či písemně) vykazoval v některých studiích též pozitivní trend. Navýšení edukace pacienta i odborníka dle metaanalýzy pravděpodobně nemělo podstatný vliv na kontrolu krevního tlaku (43).
Závěr
Arteriální hypertenze a DM jsou významné rizikové faktory kardiovaskulární morbidity a mortality. Pro snížení rizika je nutná důsledná léčba obou komorbidit zahrnující režimová opatření i farmakoterapii. V guidelines Evropské kardiologické společnosti jsou jasně definované cílové hodnoty krevního tlaku, přesto adekvátní kompenzace dosahuje pouze polovina léčených mužů a dvě třetiny žen. Na úspěšnost léčby mají vliv faktory ze strany pacienta i ze strany zdravotnického personálu. U pacientů dominuje nedostatečná informovanost a non-compliance k terapii, zejména při užívání velkého množství léčiv. U lékařů se na druhou stranu setkáváme s fenoménem klinické inerce, jíž lze předejít zejména správou organizací péče o hypertoniky a poskytováním individuálního feedbacku.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Veronika Vejtasová
Kardiologická klinika 2. LF UK a FN v Motole
V Úvalu 84/1, 150 06 Praha 5
Článek přijat redakcí: 3. 3. 2021
Článek přijat po recenzích: 13. 5. 2021
Zdroje
1. Prospective Studies Collaboration. Age-specific relevance of usual blood pressure to vascular mortality: a meta-analysis of individual data for one million adults in 61 prospective studies. The Lancet. 2002; 360(9349): 1903–1913.
2. Chow CK, Teo KK, Rangarajan S et al. Prevalence, awareness, treatment, and control of hypertension in rural and urban communities in high-, middle-, and low-income countries. Jama. 2013; 310(9): 959–968.
3. Čapková N, Lustigová M, Kratěnová J et al. Zdravotní stav české populace: výsledky studie EHES 2014. Praha: Státní zdravotní ústav, 2016. ISBN 978-80-7071-356-3.
4. Cífková R, Bruthans J, Wohlfahrt P et al. The prevalence of major cardiovascular risk factors in the Czech population in 2015-2018. The Czech post-MONICA study). Cor et Vasa [online]. 2020; 62(1): 6–16 [cit. 2020-03-27]. DOI: 10.33678/cor.2020.010. ISSN 00108650. Dostupné z: http://e-coretvasa.cz/doi/10.33678/cor.2020.010.html
5. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension. Journal of Hypertension [online]. 2013; 31(7): 1281–1357 [cit. 2020 - 03-26]. DOI: 10.1097/01.hjh.0000431740.32696.cc. ISSN 0263-6352. Dostupné z: Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension. Journal of Hypertension [online]. 2013; 31(7): 1281–1357 [cit. 2020-03-26]. DOI: 10.1097/01.hjh.0000431740.32696.cc. ISSN 0263-6352.
6. Filipovský J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék, 2012; 58(10): 785–801.
7. Svačina Š. Hypertenze při obezitě a diabetu. Triton, 2007.
8. Rosolová H. Hypertenze a diabetes – maligní kardiometabolická kombinace. Athero - Rev. 2019; 4(2): 87–90.
9. Prevalence diabetu mellitu: Prevalence diabetu mellitu v roce 2016 v ČR absolutně a na 1 000 obyvatel [online]. In: ÚZIS ČR, Výkaz ambulantní péče A004, 2017 [cit. 2020-03-29]. Dostupné z: https://reporting.uzis.cz/cr/index.php?pg=statisticke-vystupy--morbidita - --intervalova-prevalence-dle-diagnoz--prevalence-diabetu-mellitu.
10. Chen G et al. Cardiovascular outcomes in Framingham participants with diabetes: the importance of blood pressure. Hypertension, 2011; 57(5): 891–897.
11. Hu G, Jousilahti P, Tuomilehto J. Joint effects of history of hypertension at baseline and type 2 diabetes at baseline and during follow-up on the risk of coronary heart disease. European heart journal, 2007; 28(24): 3059–3066.
12. Libianto R et al. Pathophysiological links between diabetes and blood pressure. Canadian Journal of Cardiology, 2018; 34(5): 585–594.
13. Alberti KG et al. Harmonizing the metabolic syndrome: a joint interim statement of the international diabetes federation task force on epidemiology and prevention; nationalheart, lung, and blood institute; American heart association; world heart federation; international atherosclerosis society; and international association for the study of obesity. Circulation, 2009; 120(16): 1640–1645.
14. Conroy RM et al. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. European heart journal, 2003; 24(11): 987–1003.
15. Widimský J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Hypertenze & kardiovaskulární prevence, 2018; 7 : 2–22.
16. Emdin CA et al. Blood pressure lowering in type 2 diabetes: a systematic review and meta-analysis. Jama, 2015; 313(6): 603–615.
17. Cífková R. Kardiovaskulární riziko u žen. Kapitoly z kardiologie [online]. 2019; 7(1): 14 – 17 [cit. 2020-03-29]. Dostupné z: https://www.tribune.cz/clanek/35787-kardiovaskularni - riziko-u-zen
18. Rosolova H, Pelikanova T, Moťovská Z. ESC guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with EASD. Summary of the document prepared by the Czech Society of cardiology. Cor Vasa. 2014; 56: e190 – 205. Dostupné z: https://academic.oup.com/eurheartj/article/34/39/3035/503593?login= true.
Další literatura u autorky a na www.casopisvnitrnilekarstvi.cz
Štítky
Diabetologie Endokrinologie Interní lékařství Kardiologie
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2021 Číslo 4- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Použití léků vyvinutých pro jiné indikace v léčbě infekce covid-19
- Cílené a biologické léky v léčbě zánětlivých revmatických onemocnění
- Léčba střevních zánětů ve 21. století – individualizovaná terapie a telemedicína
- Biologická léčba dyslipidemií
- Sledování dynamiky klinických a laboratorních markerů chronického srdečního selhání při 12měsíční léčbě sacubitril/valsartanem
- Význam a úspěšnost léčby hypertenze nejen u pacientů s diabetes mellitus 2. typu
- Obrovskobuněčná arteriitida: kontroverzní otázky
- Chronická obstrukční plicní nemoc – diagnóza a léčba stabilní fáze onemocnění; personalizovaný přístup k léčbě s využitím fenotypických rysů nemoci Souhrn pozičního dokumentu České pneumologické a ftizeologické společnosti 2020–2021
- Thymom – onemocnění mnoha tváří
- Efektivní komunikace lékař – pacient při časné intervenci hypertenze a dyslipidemie
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Chronická obstrukční plicní nemoc – diagnóza a léčba stabilní fáze onemocnění; personalizovaný přístup k léčbě s využitím fenotypických rysů nemoci Souhrn pozičního dokumentu České pneumologické a ftizeologické společnosti 2020–2021
- Thymom – onemocnění mnoha tváří
- Cílené a biologické léky v léčbě zánětlivých revmatických onemocnění
- Biologická léčba dyslipidemií
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



