-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Intenzifikované režimy léčby chronického selhání ledvin v domácím prostředí
Autoři: Michaela Ságová
Působiště autorů: Fresenius Medical Care – DS, Praha
Vyšlo v časopise: Vnitř Lék 2016; 62(9): 757-761
Kategorie: Aktuality
Historie
Zájem o domácí dialýzu se objevil v roce 1963 v Bostonu, Seattlu a Londýně. Motivem léčení hemodialýzou v domácím prostředí (home hemodialysis – HHD) byl nedostatek dialyzační kapacity, nedostatek personálu a velká finanční nákladnost léčby v nemocnici [1]. V roce 1971 bylo touto metodou léčeno 58,8 % Britů a 32,2 % Američanů. Dialyzační rozvrh byl zpočátku 8 hodin 1–2krát týdně. Pro špatně zvladatelnou volumdependentní hypertenzi a rozvoj uremických neuropatických projevů byla frekvence dialýz navýšena na 3krát týdně. V roce 2005 již byly počty pacientů léčených domácích dialýzou dramaticky odlišné. V Británii to bylo 2,7 % a v USA 0,6 %. Tato metoda je stále široce rozšířená v Austrálii a na Novém Zélandě, kde je tímto způsobem léčeno 9 % pacientů s chronickým selháním ledvin. Přitom se odhaduje, že 5–20 % pacientů je schopných být léčeno domácí hemodialýzou [2].
V někdejším Československu domácí dialýzu nejvíce rozvíjelo dialyzační středisko v Praze na Strahově. První pacient začal být léčen domácí dialýzou v roce 1978. Celkem toto středisko léčilo domácí hemodialýzou 25 pacientů s chronickým selháním ledvin. Léčba posledního pacienta byla ukončena v roce 2005, kdy již nebyla žádná opora tohoto výkonu v Seznamu zdravotnických výkonů [3].
Dialyzační režimy
Dialýza v domácím prostředí může probíhat v konvenčním režimu (conventional hemodialysis – CHD) jako na dialyzačním středisku 3krát týdně na 4–5 hod. Většina pacientů ale využívá intenzifikovaných režimů. Krátké denní hemodialýzy (short daily hemodialysis – SDHD si pacient provádí 5–7krát týdně po dobu 2,5–3 hod. Dlouhé noční dialýzy (nocturnal hemodialysis – NHD) trvají po celou dobu spánku 7–8 hod a jsou v minimální frekvenci 3krát týdně, ale většinou obden nebo častější [4].
Benefity spojené s intenzifikovanou domácí terapií
Studie Blagga a Johansena z USA ukazují, že pacienti s intenzifikovanými režimy mají v porovnání s pacienty léčenými na dialyzačním středisku v konvenčním režimu nižší mortalitu [5,6].
Při intenzifikovaných režimech dochází ke zlepšení kontroly krevního tlaku. Mimo zlepšení volumového statusu pacienta (zlepšení hyperhydratace) se uvažuje také o snížení celkové periferní rezistence a nižší hladině cirkulujících katecholaminů [7]. Dále byla pozorována redukce hypertrofie levé komory jak u SDHH, tak i NHD [8]. Dalším benefitem je lepší kontrola hladiny fosfátů, snížení nutnosti užívání vazačů fosfátů, uvolnění dietních opatření. Naopak při NHD se často vyskytuje hypofosfatemie s nutností suplementace fosforu [9,10]. Je popisováno snížení spotřeby rekombinantního lidského erytropoetinu (rHuEPO) při dosažení doporučených hladin hemoglobinu (Hb 110–120 g/l).
U pacientů na NHD bylo zjištěno zlepšení funkce hematopoetických progenitorových růstových buněk (in vitro) a up regulace genů, které se podílejí na růstu těchto buněk. Tím dochází ke zlepšení produkce erytrocytů [11]. Léčba intenzifikovanými režimy vykazuje lepší nutriční parametry a zvýšenou hladinu albuminu. Je to dáno zlepšením chuti k jídlu, liberalizací diety a zvýšeným odstraňováním uremických toxinů. Bylo pozorováno zvýšení nárůstu hmotnosti a svalové hmoty pacientů. Zároveň se snižují markery zánětu, jako jsou C-reaktivní protein (CRP) a interleukin 6 (IL6) [4]. Dalším klinickým benefitem je zlepšení kvality spánku, ke kterému dochází u obou metod intenzifikovaných režimů. Studie zaměřené na neurologické problémy dialyzovaných pacientů prokázaly snížení prevalence syndromu neklidných nohou (restless legs syndrome – RLS) u pacientů, kteří byli převedení z konvenčního režimu na SDHD z 35 na 26 % po 12měsíční terapii [12]. Léčba metodou NHD byla asociována s poklesem frekvence spánkové apnoe [13].
Dialyzační léčení je spojeno s nízkou schopností koncepce a komplikovaným průběhem těhotenství, včetně spontánních potratů, předčasných porodů a narození novorozenců s nízkou porodní hmotností. Se selháním ledvin se pojí četné endokrinologické abnormality, jako jsou konstantně vysoká hladina luteinizačního hormonu, nízká hladina estrogenu a progesteronu a konečně hyperprolaktinemie, která je daná nízkým odstraňováním tohoto hormonu. Publikovaná data na toto téma jsou však velice vzácná. Ve studii, která se zajímala o poruchy fertility, bylo zjištěno, že po konverzi z konvenčního režimu na NHD se zvýšila šance otěhotnět a donosit plod. Stejně tak byla zvýšena porodní hmotnost novorozenců [14].
Z psychologického hlediska domácí intenzifikované režimy podporují nezávislost, zodpovědnost a sebedůvěru pacientů. Pacienti nemusí cestovat 3krát týdně na dialyzační středisko a mohou dialyzační proceduru přizpůsobit svému časovému rozvrhu. Bylo prokázáno zlepšení depresivního skóre měřeného Beckovou škálou depresivity (The Beck Depression Inventory – BDI) u pacientů léčených intenzifikovanými režimy v porovnání s CHD [15,16].
Otázkou zůstává, co preferovat – krátké denní, či dlouhé noční dialýzy?
Dialyzační režim musí být sestaven s ohledem na pacientovu komplianci, akceptanci daného režimu a také musí být zvážena životnost cévního přístupu. V současnosti je favorizováno prodloužení dialyzačního času, čili NHD před SDHD, z důvodu menší ultrafiltrační rychlosti, která nepřesahuje zpravidla hodnotu 10 ml/kg/hod, a významnější odstranění molekul střední velikosti (např. β2-mikroglobulin). U krátkých denních dialýz se častěji setkáváme s komplikacemi s cévním přístupem [10].
Rizika intenzifikované domácí terapie
Nejčastěji zmiňovaným rizikem jsou výkony na cévním přístupu (fistule). Ať již se jedná o zánik fistule nebo nutnost zachraňujícího výkonu na cévním přístupu či jeho infekční komplikace. V mnoha studiích bylo zjištěno větší riziko komplikací na cévních přístupech při intenzifikovaných režimech. Záleží také na technice punktování cévního přístupu. Na dialyzačních střediscích je nejčastěji cévní přístup punktován tzv. žebříčkovou technikou (rope ladder technique). Při tomto způsobu jsou pro každou dialýzu jehly umístěny na jiném místě a postupuje se zdola nahoru. Tento způsob napojování fistule je pro uchování životnosti cévní spojky nejvýhodnější.
Při domácí hemodialýze je často využívána technika knoflíkové dírky (buttonhole cannulation – BH), při níž jsou při každé dialýze punktována stejná místa. Jehla musí při punkci svírat stále stejný úhel. Po několika dialýzách se ve stěně cévního přístupu vytvoří vazivový tunýlek zakončený stroupkem, který se při nové punkci šetrně sloupne, a jehly jsou zavedeny tímto tunýlkem. Tato technika je u domácí hemodialýzy využívaná vzhledem k snadnějšímu zavádění jehel při selfkanylaci a jednodušší edukaci. Bohužel také vykazuje nejvyšší riziko infekce. Dle australské studie, v níž 94 % pacientů používalo BH, se u 60 % pacientů objevily infekční komplikace [9].
Používání cévní spojky s umělým materiálem (AV graft – AVG) a permanentního cévního katétru (central venous catether – CVK) není kontraindikací k domácí terapii. Pouze musí být tomuto faktu uzpůsoben trénink.
Indikovaní pacienti
Kdo jsou vhodní pacienti pro domácí intenzifikovanou terapii?
Jsou to především pacienti s rezistentní hypertenzí, chronickým převodněním, s těžkou obstrukční spánkovou apnoe a obtížně korigovatelnou hyperfosfatemií. Určitě by tato metoda měla být zvažována u mladých pacientek, které chtějí otěhotnět nebo těhotné jsou. Dále by měla být zvažována u mladých obézních pacientů [17]. Je také vhodná pro pacienty, kterým selhal transplantovaný štěp, protože přechod na konvenční hemodialýzu je asociovaný s vysokým rizikem mortality a snížením kvality života.
Stejně tak by tato metoda měla být zvažována u pacientů, kteří již nemohou pokračovat v peritoneální dialýze. Tito pacienti mají možnost uchovat si svou nezávislost a zavedený dietní režim. Je vhodná i pro pacienty zaměstnané, kterým umožní pokračovat v zaměstnání. Rozhodně bychom neměli zapomínat ani na pacienty, kteří zahajují hemodialyzační léčení „z ulice“ a nemají možnost předem projít edukačním programem [9]. Tato metoda by měla být nabízena pacientům, kteří nechtějí být zařazení do transplantačního programu. Bylo prokázáno, že pacienti léčení NHD mají stejné přežívání jako pacienti, kteří mají transplantovaný štěp z mrtvého dárce [18].
Bariéry domácí hemodialýzy ze strany pacientů
Nejčastěji uváděnými bariérami pro zavedení domácí hemodialýzy jsou uváděny nedostatek motivace pacienta, neschopnost změny, strach z izolace a obavy ze selfkanylace. V případě, že není dostupný pečovatel, objevují se ještě další překážky, jako jsou zhoršená manuální zručnost a snížený vizus [19]. Z naší zkušenosti jsme se setkali s překážkami na straně špatného technického stavu obydlí pacientů.
Bariéry pro rozšíření HHD z pohledu nefrologa
Překážkou ze strany lékařů je nedostatek zkušeností s touto metodou mezi nefrology a neexistující tréninkový program. V Austrálii, kde je domácí dialýza rozšířenou modalitou léčby terminálního selhání ledvin, uvedlo pouze 16 % nefrologů, že se cítí být dobře trénovaní pro HHD po ukončení vzdělávacího programu v nefrologii [20].
Současná situace v České republice
V České republice neměla metoda HHD žádné bodové ohodnocení a nemohla být tedy vykazována pojišťovnám. To se změnilo 1. ledna 2015, kdy byl do Seznamu zdravotnických výkonů vložen kód 18523 – chronická dialýza prováděná mimo dialyzační středisko. Všeobecná zdravotní pojišťovna tento výkon nasmlouvala zdravotnickým zařízením na začátku roku 2016. Od jara letošního roku je touto metodou v České republice léčeno 5 pacientů. Společnost Fresenius Medical Care připravila ucelený edukační program pro zdravotnický personál a pro pacienty, který úspěšně využili již 3 dialyzační střediska u 4 pacientů.
Pacienti mají k dispozici i v domácím prostředí nejmodernější očišťovací metodu vysokoobjemovou hemodiafiltraci (HV HDF) a zároveň účinnou úpravnu vody, která je schopna zajistit ultračistou vodu. Kvalita jejich domácí léčby je tedy stejná, jakou pacientům poskytují dialyzační střediska.
Zajištění a organizace péče o pacienty na domácí dialýze v síti dialyzačních středisek NephroCare společnosti Fresenius Medical Care
Organizace péče o pacienta s HHD
Vlastní edukace pacienta probíhá v domácím prostředí nejčastěji 3 týdny. V případě potřeby, pokud si pacient není při provádění domácí dialýzy jistý, je možné tento edukační program prodloužit. Edukaci provádí speciálně vyškolená zkušená dialyzační sestra. Po edukaci si již pacient provádí léčbu sám dle dialyzačního předpisu. Sestra pro domácí hemodialýzu pacienta navštěvuje doma spolu s technikem 1krát měsíčně, pokud není třeba častěji. Technik doma u pacienta zkontroluje stav přístroje a vodárny, odebere vzorky vody na biochemické a mikrobiologické zkoušky. Sestra zkontroluje klinický stav pacienta, probere možné komplikace, zkontroluje stav zásob a vedení dokumentace. Pacient na dialyzační středisko za svým nefrologem jezdí 1krát měsíčně na kontrolu.
Bezpečnostní prvky a monitorace
Dialyzační systémy společnosti Fresenius Medical Care 5008S jsou vybaveny speciálním softwarem uzpůsobeným pro domácí hemodialýzu (obr. 1). Tyto přístroje mají dálkové ovládání s možností nastavit alarmové hranice a záchranné tlačítko, které v případě potřeby celý přístroj zastaví. Dále pacienti mají na cévním přístupu nalepený během procedury detektor úniku krve tzv. VenAcc (obr. 2). Tento detektor při zjištění úniku krve zastaví krevní pumpu na přístroji a následně se spustí zvukový alarm.
Obr. 1. Dialyzační systém Fresenius Medical Care 5008S 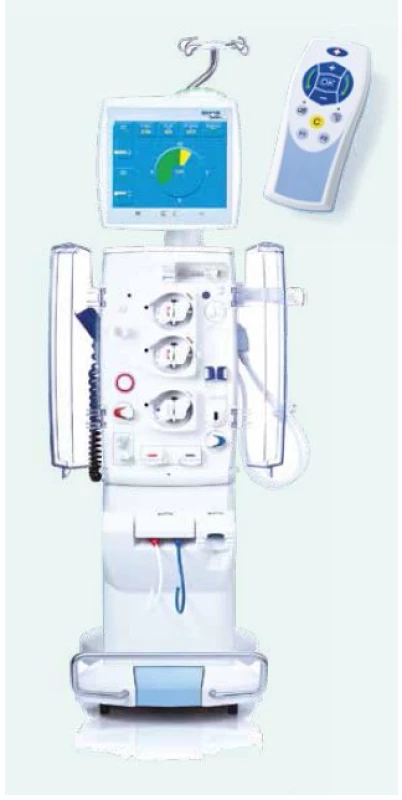
Obr. 2. Detektor úniku krve VenAcc 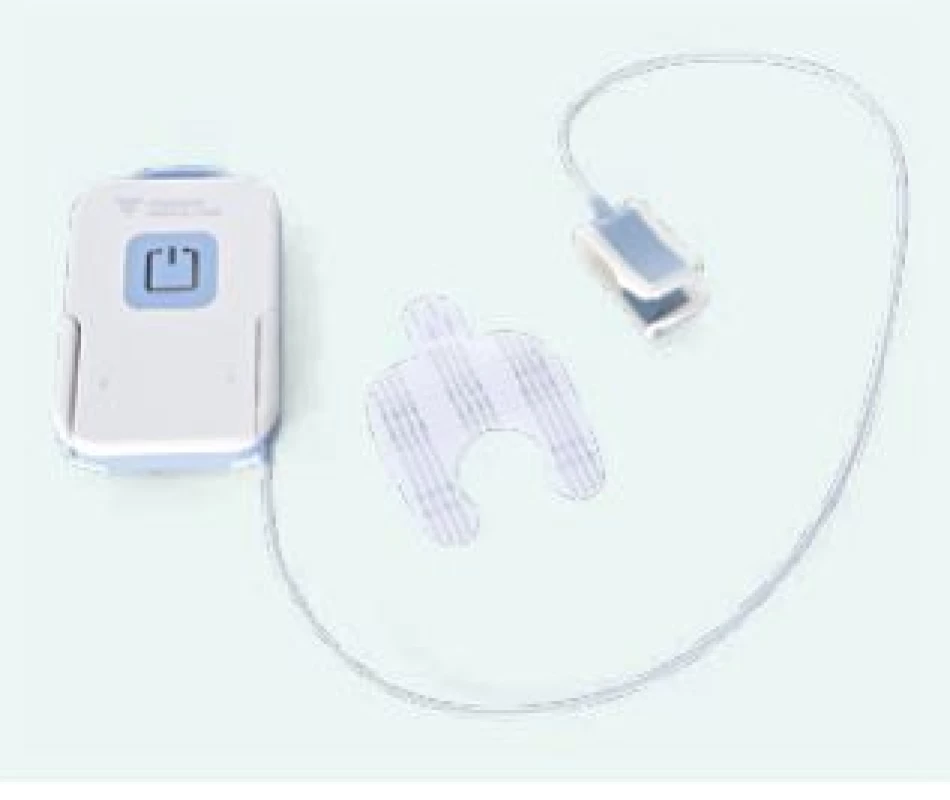
Po celou dobu léčení domácí terapií má pacient 24 hod denně na telefonu k dispozici vyškolenou dialyzační zdravotní sestru nebo je možné pacienta monitorovat prostřednictvím internetu.
Podpora programu domácích dialýz
Pro pobídku k nárůstu pacientů léčených domácí dialýzou je v mnoha státech vypracován systém podpory jak pro dialyzační střediska, která preferují a léčí pacienty domácí dialýzou, tak pro pacienty, kteří dostávají příspěvek na spotřebovanou vodu a elektrickou energii. V České republice si zatím musí zvýšené náklady hradit sám pacient.
Závěr
Intenzifikované hemodialyzační režimy prováděné v domácím prostředí mají celou řadu klinických benefitů, i když existují i rizika. Tyto metody do budoucnosti představují možnost, jak zajistit vysoce kvalitní léčbu pacientům s chronickým selháním ledvin a nezvyšovat finanční náročnost léčby. Tento způsob terapie přináší zejména sekundární úspory – snížení počtu hospitalizací, snížení nároků na transport a snížení spotřeby finančně náročných léků, jako jsou vazače fosfátů a preparáty erytropoetinu.
MUDr. Michaela Ságová
michaela.sagova@fmc-ag.com
Fresenius Medical Care – DS,
Praha
www.fresenius.cz
Doručeno do redakce 6. 9. 2016
Zdroje
1. Blagg CR. The early History of Dialysis for chronic Renal failure in the United States: A View from Seattle. Am J Kidney Dis 2007; 49(3): 482–496.
2. Blagg CR. Home haemodialysis. BMJ 2008; 336(7634): 3–4. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.39392.575208.80>.
3. Matoušovic K, Rychlík I, Dusilová Sulková S. Hereditatis petitito české nefrologie. Tigis: Praha 2012. ISBN 9788090375086.
4. Perl J. Core Home Hemodialysis, Daily Hemodialysis and Nocturnal Hemodialysis: Core Curriculum 2009. Am J Kidney Dis 2009; 54(6): 1171–1184. Dostupné z DOI: <http://dx.doi.org/10.1053/j.ajkd.2009.06.038>.
5. Blagg CR, Kjellstrand CM, Ting GO et al. Comparison of survival between short daily hemodialysis and convencional hemodialysis using the standardized mortality ratio. Hemodial Int 2006; 10(4): 371–374.
6. Johansen KL, Zhang R, Huang Y et al. Survival and hospitalization among patients using nocturnal and short daily compared to conventional hemodialysis: a USRDS study. Kidney Int 2009; 76(9): 984–990. Dostupné z DOI: <http://dx.doi.org/10.1038/ki.2009.291>.
7. Mc Gregor H, Buttimore AL, Lynn KL et al. A comparative study of blood pressure control with short in-center versus long home hemodialysis. Blood Purification 2001; 19(3): 293–300.
8. Nesrallah G, Suri R, Moist L et al. Volume control and blood pressure management in patients undergoing quotidian hemodialysis. Am J Kidney Dis 2003; 42(Suppl 1): S13-S17.
9. Tennankore K, Nadeau-Fredette AC, Chan CT et al. Intensified home hemodialysis: clinical benefits, risk and target populations. Nephrol Dial Transplant 2004; 29(7): 1342–1349. Dostupné z DOI: <http://dx.doi.org/10.1093/ndt/gft383>.
10. Hakim RM, Saha S. Dialysis frequence versus dialysis time, that is question. Kidney Int 2014; 85(5): 1024–1029. <http://dx.doi.org/10.1038/ki.2013.474>. Dostupné z DOI:
11. Chan CT, Li SH, Verma S. Nocturnal hemodialysis is associated with restoration of impaired endothelial progenitor cell biology in end-stage renal disease. Am J Physiol Renal Physiol 2005; 289(4): F679-F684.
12. Jaber BL, Schiller B, Burkart JM et al. Impact of short daily hemodialysis on restless legs symptoms and sleep disturbances. Clin J Am Soc Nephrol 2011; 6(5): 1049–1056. Dostupné z DOI: <http://dx.doi.org/10.2215/CJN.10451110>.
13. Hanly PJ, Pierratos A. Improvement of sleep apnea in patients with chronic renal failure who undergo nocturnal hemodialysis. N Engl J Med 2001; 344(2): 102–107.
14. van Eps C, Hawley C, Jeffries J et al. Changes in serum prolactin, sex hormones and toroid fiction with alternance nightly nocturnal home haemodialysis. Nephrology (Carlton) 2012; 17(1): 42–47. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1440–1797.2011.01520.x>.
15. Jaber BL, Lee Y, Collins AJ et al. Effect of daily hemodialysis on depressive symptomas and postdialysis recovery time: interim report from the FREEDOM Study. Am J Kidney Dis 2010; 56(3): 531–539. Dostupné z DOI: <http://dx.doi.org/10.1053/j.ajkd.2010.04.019>.
16. Rocco MV, Lockridge RS Jr, Beck GJ et al. The effect of frequent nocturnal home hemodialysis: the frequent hemodialysis network nocturnal trial. Kidney Int 2011; 80(10): 1080–1091. Dostupné z DOI: <http://dx.doi.org/10.1038/ki.2011.213>.
17. Hoogeveen EK, Halbesma N, Rothman KJ et al. Obesity and mortality risk among younger dialysis patients. Clin J Am Soc Nephrol 2012; 7(2): 280–288. Dostupné z DOI: <http://dx.doi.org/10.2215/CJN.05700611>.
18. Pauly RP, Gill JS, Rose CL et al. Survival among nocturnal home hemodialysis patients compared to kidney transplant recipients. Nephrol Dial Transplant 2009; 24(9): 2915–2919. Dostupné z DOI: <http://dx.doi.org/10.1093/ndt/gfp295>.
19. McLaughlin K, Manns B, Mortis G et al. Why patients with ESRD do not select self-care dialysis as a treatment option. Am J Kidneey Dis 2003; 41(2): 380–385.
20. Berns JS. A survey-based evaluation of self-prerecived competency after nephrology fellowship training. Clin J Am Soc Nephrol 2010; 5(3): 490–496. Dostupné z DOI: <http://dx.doi.org/10.2215/CJN.08461109>.
21. Agar JW, Hawley CM, Kerr PG. Home Hemodialysis in Australia and New Zealand: How and Why it has been Successful. Semin Dial 2011; 24(6): 658–663. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1525–139X.2011.00992.x>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2016 Číslo 9- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- In memoriam pana profesora Karla Horkého
- Klinická účinnost a bezpečnost bazálního inzulinového analoga glarginu v léčbě pacientů s diabetes mellitus 2. typu – editorial
- Hereditární angioedém (HAE, D 84.1) – charakteristika péče v České republice – editorial
- Klinicky relevantné možnosti a limity diferenciálnej diagnostiky megaloblastovej anémie a myelodysplastického syndrómu typu refraktérnej anémie v trepanobioptických vzorkách kostnej drene
- Současné postavení fixní kombinace telmisartanu s amlodipinem v léčbě esenciální arteriální hypertenze
- Klinická účinnost a bezpečnost bazálního inzulinového analoga glarginu v léčbě pacientů s diabetes mellitus 2. typu
-
Schnitzlerové syndrom
Diferenciální diagnostika, přehled léčebných možností a popis 5 případů léčených anakinrou - Arytmogenní kardiomyopatie levé komory
- Současné možnosti léčby hereditárního angioedému
- Jak postupovat při podezření na sekundární arteriální hypertenzi
- Perorálne antikoagulanciá v primárnej a sekundárnej prevencii vénovej tromboembólie
-
Najnovšie trendy v internej medicíne nielen v Čechách a na Slovensku
Správa z XI. kongresu internej medicíny - 36. světový kongres Mezinárodní společnosti pro hematologii
- Intenzifikované režimy léčby chronického selhání ledvin v domácím prostředí
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Arytmogenní kardiomyopatie levé komory
- Jak postupovat při podezření na sekundární arteriální hypertenzi
-
Schnitzlerové syndrom
Diferenciální diagnostika, přehled léčebných možností a popis 5 případů léčených anakinrou - Perorálne antikoagulanciá v primárnej a sekundárnej prevencii vénovej tromboembólie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



