-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Přínos pars plana vitrektomie pro řešení komplikací proliferativní diabetické retinopatie
The benefit of pars plana vitrectomy for the resolution of complications of proliferative diabetic retinopathy
Between 1997 and 2007, we have conducted eye surgery on 72 patients (i.e. 72 eyes) as a consequence of proliferative diabetic retinopathy complications. The patients‘ average age was 61; the follow-up observations were carried out over a period of one year after the surgery. When we compare the initial vision with the visual acuity measured during the last follow-up examination in the late post--operative period, i.e. one year after the surgery, we can conclude that the vision of 46 eyes (63%) had improved, 17 eyes (24%) did not show any change in vision, and the vision of nine eyes (13%) had deteriorated. Visual acuity of 1/60 (metric system) or better was found in 55 eyes (76%) during the late post-operative period; 6/60 vision or better was found in 29 eyes (40%), and four eyes (6%) showed 6/12 vision or better. If we compare the vision in the early post-operative period with the visual acuity during the last follow-up examination in the late post-operative period, we can conclude that in most cases, i.e. in 45 eyes (62.5%), the vision did not change any further during the months after the surgery, and one eye (1.5%) even showed improvement in visual acuity. It was confirmed that a positive result of pars plana vitrectomy observed in the early post-operative period may indeed persist even during the following months and years of the patient‘s life.
Key words:
proliferative diabetic retinopathy – pars plana vitrectomy
Autoři: O. Chrapek; B. Jirková; J. Šimičák; M. Šín; J. Řehák
Působiště autorů: Oční klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Jiří Řehák, CSc., FEBO
Vyšlo v časopise: Vnitř Lék 2013; 59(3): 187-192
Kategorie: XIII. sympozium: Diabetes mellitus – oční komplikace Praha, 12. 10. 2012 - Původní práce
Souhrn
V letech 1997–2007 jsme pro komplikace proliferativní diabetické retinopatie operovali a následně minimálně 1 rok sledovali 72 očí 72 pacientů průměrného věku 61 let. Porovnáme-li vstupní vízus se zrakovou ostrostí při poslední kontrole v pozdním pooperačním období, tedy minimálně rok po operaci, můžeme konstatovat, že u 46 očí (63 %) se vízus zlepšil, u 17 očí (24 %) se zraková ostrost nezměnila a u 9 očí (13 %) se vízus zhoršil. Zrakovou ostrost 1/60 a lepší mělo v pozdním pooperačním období 55 očí (76 %), vízus 6/60 a lepší 29 očí (40 %) a zrakovou ostrost 6/12 a lepší 4 oči (6 %). Porovnáme-li vízus očí v časném pooperačním období se zrakovou ostrostí při poslední kontrole v pozdním pooperačním období, konstatujeme, že nejčastěji, u 45 očí (62,5 %), se vízus již v průběhu měsíců po operaci nezměnil a u 1 oka (1,5 %) se zraková ostrost dokonce ještě zlepšila. Potvrdilo se, že je reálné, aby příznivý výsledek pars plana vitrektomie pozorovaný v časném pooperačním období zůstal pacientovi uchován i pro následující měsíce a léta života.
Klíčová slova:
proliferativní diabetická retinopatie – pars plana vitrektomieÚvod
Diabetická retinopatie (DR) je projevem diabetické mikroangiopatie. Neproliferativní diabetická retinopatie (NDR) ohrožuje zrakové funkce diabetika rozvojem diabetické makulopatie, která vede k poklesu zrakové ostrosti (ZO) postiženého oka. Proliferativní diabetická retinopatie (PDR) může být komplikována hemoftalmem, trakčním odchlípením sítnice (TOS), případně rozvojem neovaskulárního glaukomu (NVG) s výrazným poklesem ZO nebo i úplnou ztrátou oka. Vzhledem ke stále narůstajícímu počtu diabetiků v populacích vyspělých států patří DR v těchto zemích mezi hlavní příčiny slepoty. V roce 1970 Machemer prvně představil pars plana vitrektomii (PPV) jako metodu řešení neresorbujícího se hemoftalmu [1]. Cílem této práce je zhodnotit, jakých dlouhodobých výsledků může dnes při stále dokonalejších přístrojích, instrumentariu i peroperačně používaných materiálech dosáhnout PPV, je-li indikována pro komplikace PDR.
Pacienti a metodika
Soubor nemocných tvoří pacienti, kteří byli v letech 1997–2007 operováni na oční klinice LF UP a FN Olomouc pro komplikace PDR. V pooperačním období zůstali alespoň po dobu jednoho roku ve sledování oční kliniky LF UP a FN Olomouc, nebyli předáni do péče jiného pracoviště či oftalmologa. Mohli jsme tak spolehlivě hodnotit pooperační průběh.
V letech 1997–2007 jsme pro komplikace PDR operovali a následně alespoň jeden rok sledovali 72 pacientů průměrného věku 61 let. Nejmladšímu pacientovi bylo v době operace 27 let, nejstarší měl 80 let (tab. 1). Operovali jsme 44 mužů a 28 žen. Celkově jsme operovali 72 očí. V 31 případech (43 %) se jednalo o oko pravé, ve 41 případech (57 %) o oko levé. PDR byla u 16 očí komplikací diabetes mellitus (DM) 1. typu (22 %), u 54 očí DM 2. typu (75 %) a u 2 očí se PDR rozvinula při LADA diabetu (3 %). Průměrná délka trvání léčeného DM v souboru byla 18 let. Nejkratší délka trvání léčeného DM před PPV byla 1 rok, nejdéle trval léčený DM před PPV 58 let (tab. 2). 40 očí (55,5 %) bylo před operací ošetřeno panretinální laserovou koagulací (LK). U 7 očí (10 %) byla provedena kryokoagulace sítnice, přičemž na 4 očích byla kryokoagulace provedena společně s panretinální LK. Při předoperačním vyšetření na štěrbinové lampě byla u 4 očí (6 %) zjištěna rubeóza duhovky, u 68 očí (94 %) rubeóza nebyla diagnostikována. U žádného operovaného oka nebyl zjištěn NVG. Celkem 55 očí (76 %) bylo před operací fakických, 17 očí (24 %) bylo artefakických, žádné oko nebylo afakické. Celkem 61 očí (85 %) bylo operováno v celkové anestezii, 11 očí (15 %) bylo operováno v lokální peribulbární anestezii. Všechny operace byly provedeny na přístroji PREMIER firmy Storz, byl použit vitrektom s gilotinovým pohybem nože. PPV byly provedeny standardním způsobem se 3 sklerotomiemi. Celkem 25 očí (35 %) bylo zajištěno cerkláží s anteriorním okrajem pásku 11 mm od rohovkového limbu. U 27 očí (37,5 %) byla při operaci odstraněna čočka. Patnáctkrát byla provedena fakoemulzifikace čočky přes sklerální tunel, 10krát byla provedena pars plana lensektomie. Indikací k extrakci čočky byla katarakta. U 8 očí, u nichž byla fakoemulzifikací peroperačně odstraněna čočka, byla provedena implantace umělé nitrooční čočky. Vždy byla implantována zadněkomorová čočka, 5krát bylo implantováno do vaku, 3krát do sulcus ciliaris. U 2 artefakických očí byla provedena explantace zadněkomorové čočky při hutné sekundární kataraktě, která znesnadňovala přehlednost operačního pole v oblasti zadního pólu a zvláště pak periferie sítnice. Celkem 19 očí zůstalo po PPV afakických. Nejčastěji, u 35 očí (49 %), byl peroperačně diagnostikován hemoftalmus s aktivními vaskulárními proliferacemi (AVP), u 14 očí (19 %) byl přítomen prostý hemoftalmus, u 14 očí (17 %) byl diagnostikován hemoftalmus s AVP a parciálním TOS v periferii, u 6 očí (8 %) byl zjištěn hemoftalmus s AVP a TOS s postižením makuly, 3 oči (4 %) byly operovány pro TOS s postižením makuly a AVP bez přítomnosti hemoftalmu (tab. 3). U 37 očí (52 %) bylo nezbytné zakončit PPV použitím prostředků vnitřní tamponády. Nejčastěji, u 23 očí (32 %), byl implantován silikonový olej (tab. 4). Indikace pro vnitřní tamponádu, které se často kombinovaly, shrnuje tab. 5. Nejčastější indikací byla přítomnost iatrogenní trhliny sítnice, která vznikla v průběhu PPV u 31 očí (43 %). Nejčastěji, u 22 očí, vznikla iatrogenní trhlina při delaminaci membrán v místě jejich úponu, u 4 očí při sklerotomii, u 1 oka v periferii sítnice a u 1 oka v místě endodiatermokoagulace neovaskularizace.
Tab. 2. Délka léčby diabetu před PPV. 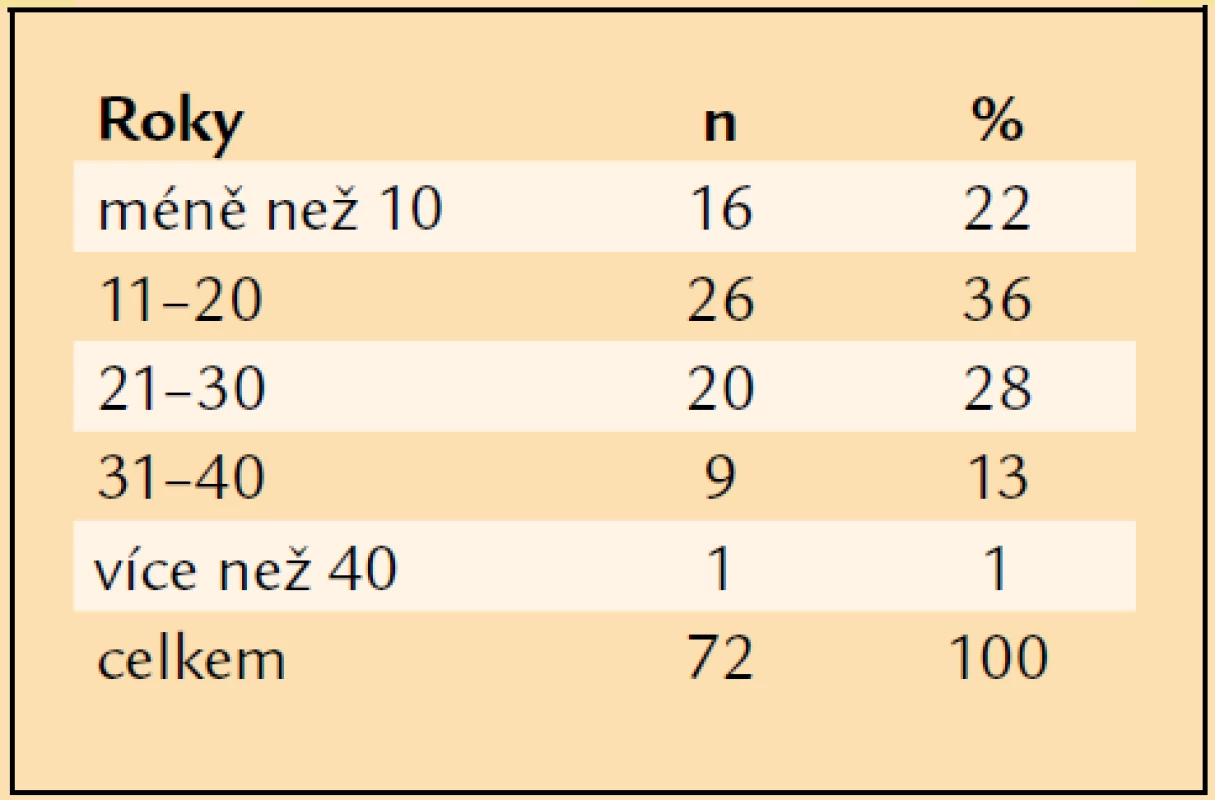
Tab. 3. Indikace PPV u 47 očí. 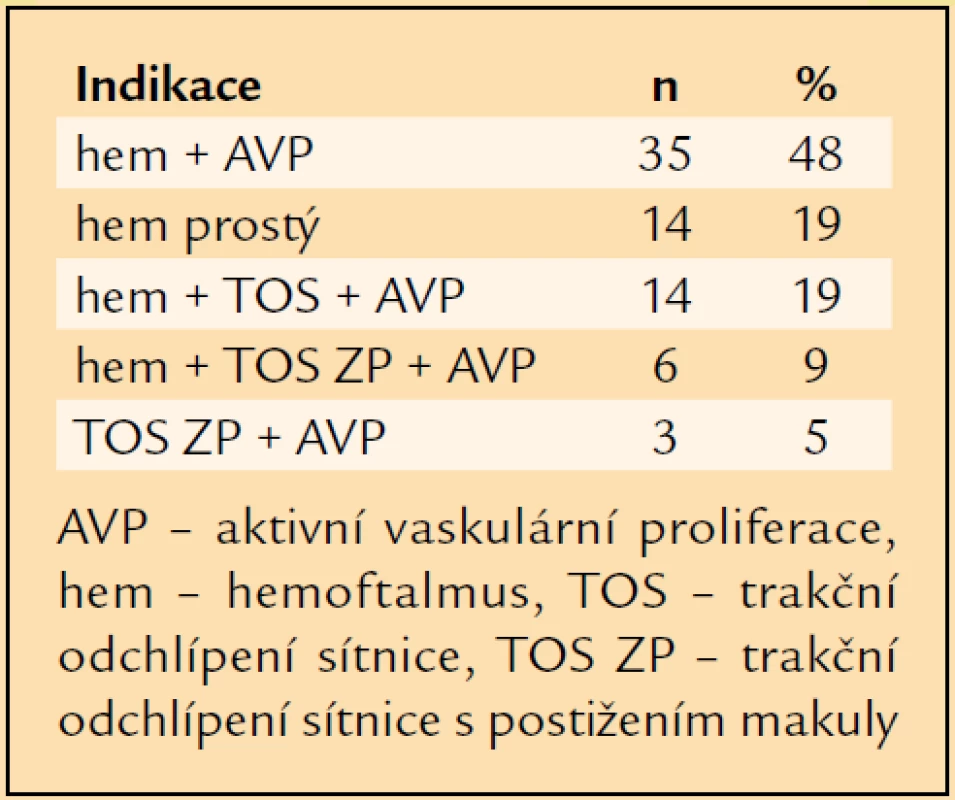
Tab. 4. Prostředky vnitřní tamponády užité při primární PPV. 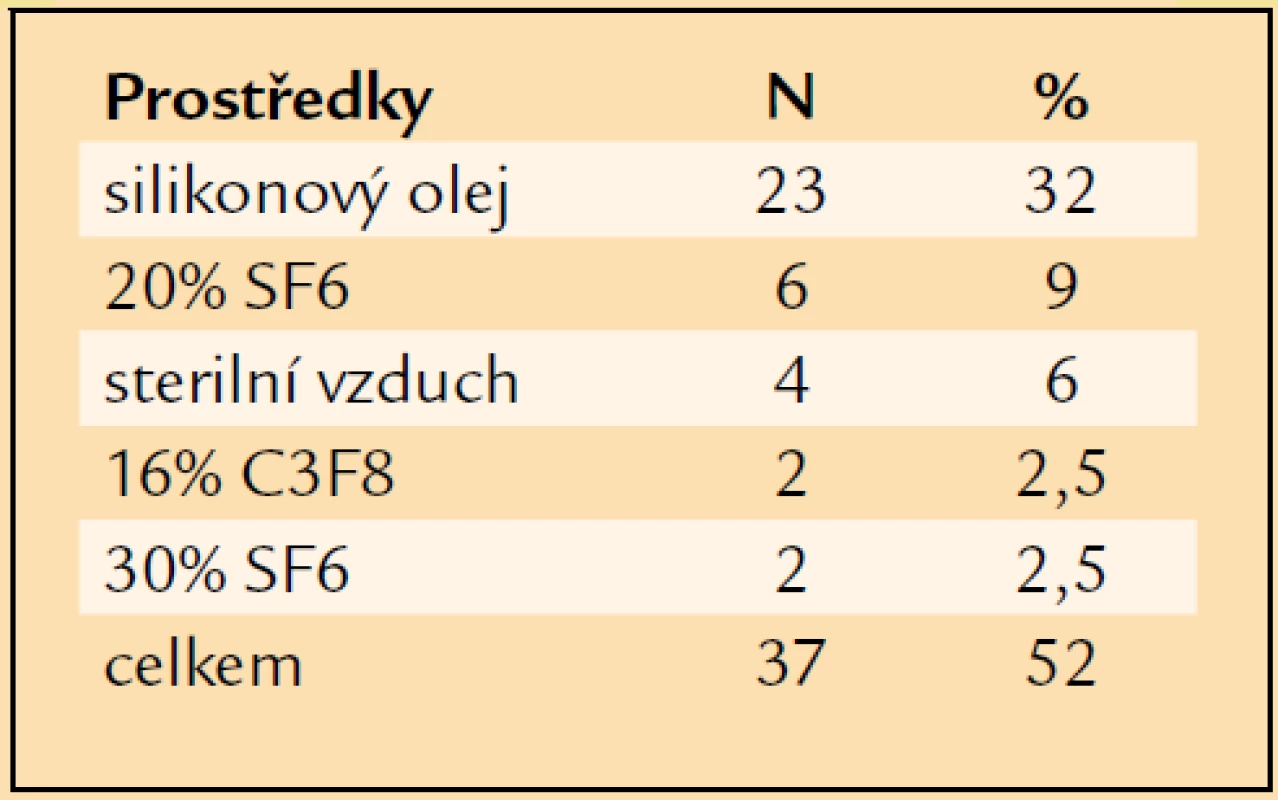
Tab. 5. Indikace k vnitřní tamponádě. 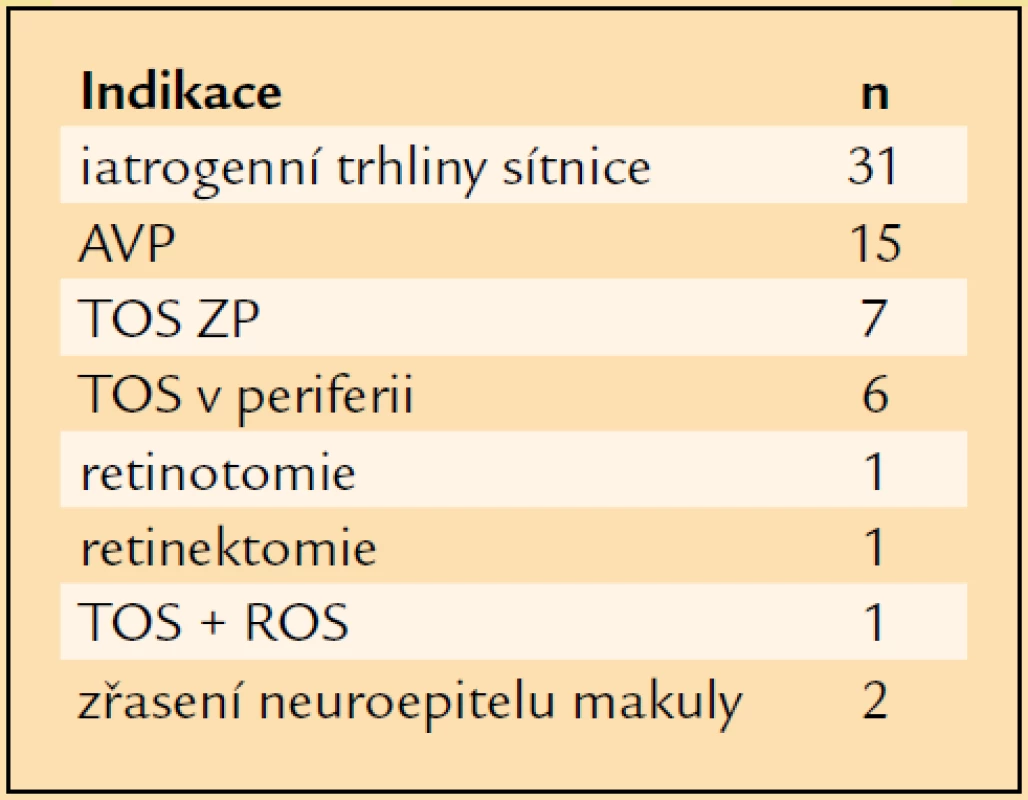
ZO jsme vyšetřovali na Snellenových optotypech. Jako vstupní ZO jsme hodnotili ZO s nejlepší korekcí před operací. Jako ZO časného pooperačního období jsme hodnotili ZO s nejlepší korekcí, která byla zaznamenána během prvních 3 měsíců po operaci. Jako ZO pozdního pooperačního období jsme hodnotili ZO s nejlepší korekcí, která byla zaznamenána při poslední kontrole, minimálně však rok po operaci. ZO jsme zaznamenávali do hodnotící tabulky (tab. 6, 7 a 8).
Tab. 7. Výsledná ZO časného pooperačního období. 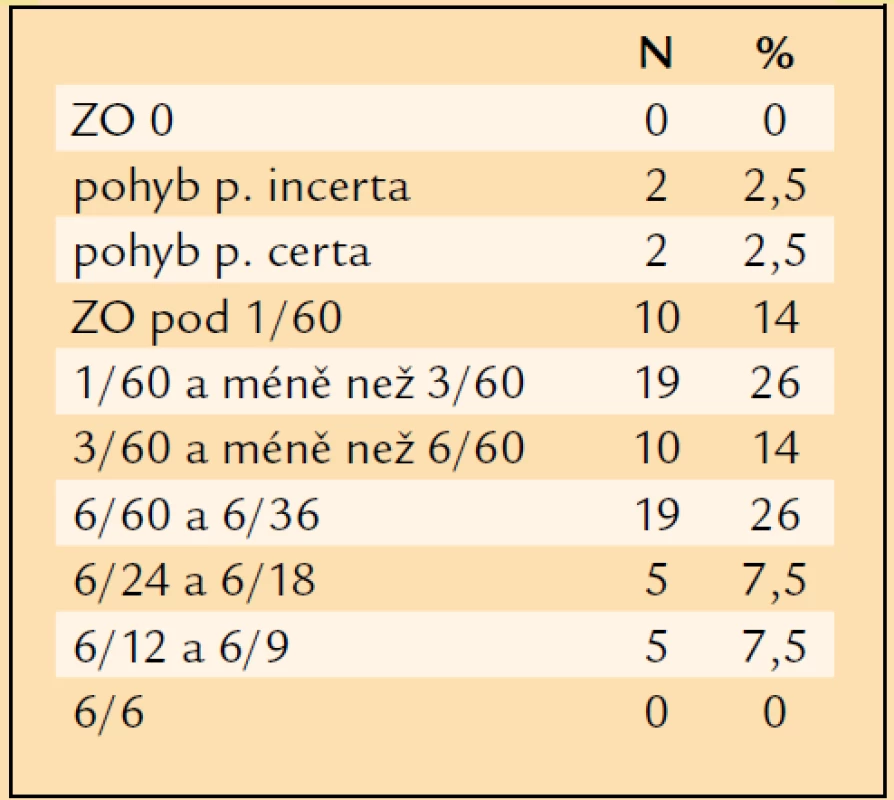
Tab. 8. Výsledná ZO pozdního pooperačního období. 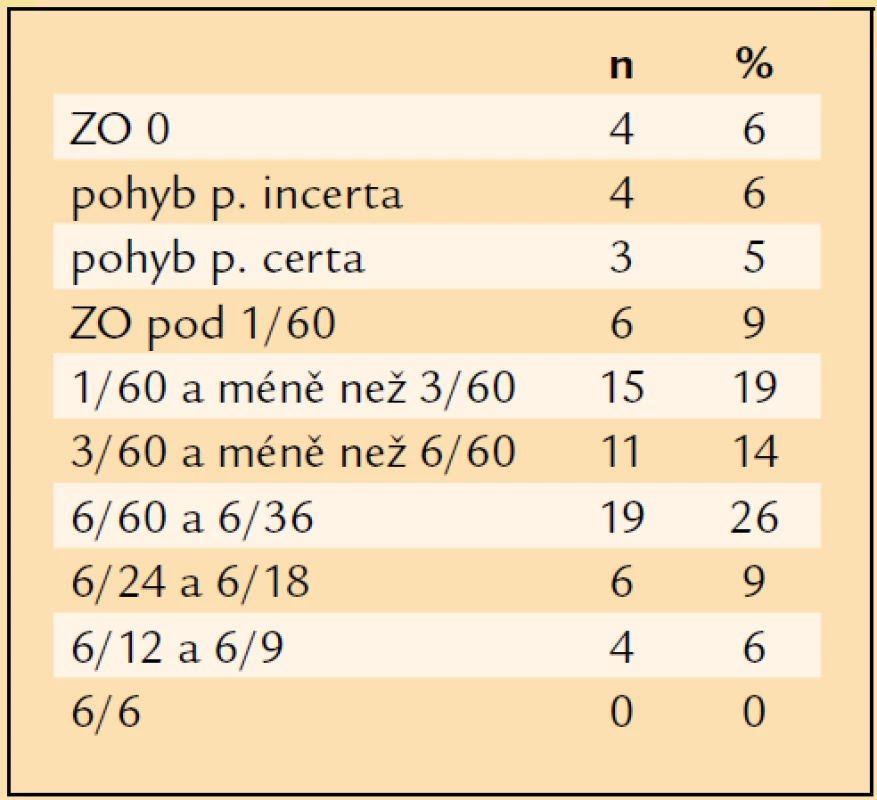
Vzájemným porovnáním vstupní ZO a ZO zjištěné během prvních 3 měsíců po operaci jsme vyhodnotili časný funkční efekt PPV. Porovnáním vstupní ZO a ZO zjištěné minimálně 1 rok po operaci jsme vyhodnotili dlouhodobý funkční efekt operace. Porovnáním časného funkčního efektu operace s dlouhodobým funkčním efektem operace jsme vyhodnotili dlouhodobou stabilitu výsledků provedené PPV.
Termínem zlepšeno jsme označili stav, kdy byla v časném, respektive pozdním pooperačním období dosažena ZO minimálně 1/60 a přitom se ZO v časném respektive pozdním pooperačním období oproti ZO před operací zlepšila o 2 a více řádků hodnotící tabulky (tab. 6, 7 a 8), případně o 2 a více řádků Snellenových optotypů.
Termínem stabilizováno jsme označili stav, kdy se ZO v časném, respektive pozdním pooperačním období oproti vízu před operací nezměnila, nebo se změnila jen o 1 řádek hodnotící tabulky či 1 řádek Snellenových optotypů.
ZO byla hodnocena jako zhoršená vždy, když byla ZO v časném, respektive pozdním pooperačním období rovna 0. ZO byla rovněž hodnocena jako zhoršená, pokud se ZO v časném, respektive pozdním pooperačním období oproti ZO před operací zhoršila o 2 a více řádků hodnotící tabulky či o 2 a více řádků Snellenových optotypů.
Výsledky
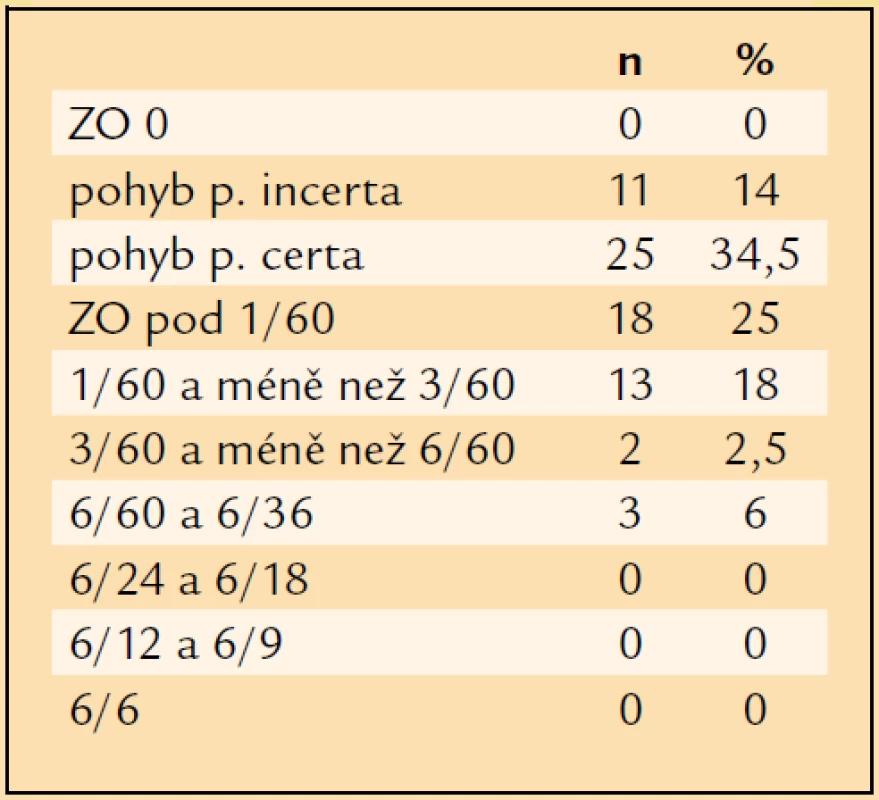
V souboru operovaných očí jsme zaznamenali následující úrovně vstupní ZO s optimální korekcí: ZO pohyb projectio incerta (p.i.) = 11krát, pohyb projectio certa (p.c.) = 25krát, pod 1/60 = 18krát (např. 20 cm prsty ruky, kdy však pacient není schopen ze vzdálenosti 1 metr identifikovat optotyp v prvním řádku Snellenovy optotypové tabule), 1/60 a méně než 3/60 = 13krát, 3/60 a méně než 6/60 = 2krát, 6/60 a 6/36 = 3krát (tab. 6, graf 1). ZO 1/60 a lepší mělo před operací 18 očí (25 %), ZO 6/60 a lepší jen 3 oči (6 %) a ZO 6/12 a lepší 0 očí. ZO horší než 1/60 mělo před operací 54 očí (75 %).
Graf 1. Vstupní zraková ostrost a zraková ostrost v časném pooperačním období. 
Na ose x jsou zachyceny jednotlivé úrovně ZO, na ose y počty očí, které této úrovně ZO dosáhly. ZO pacienta s optimální korekcí v časném pooperačním období, v průběhu prvních 3 měsíců po operaci, byla: pohyb p.i. = 2krát, pohyb p.c. = 2krát, pod 1/60 = 10krát, 1/60 a méně než 3/60 = 19krát, 3/60 a méně než 6/60 = 10krát, 6/60 a 6/36 = 19krát, 6/24 a 6/18 = 5krát, 6/12 a 6/9 = 5krát (tab. 7, graf 1). ZO 1/60 a lepší mělo v časném pooperačním období, tedy během prvních 3 měsíců po operaci, 58 očí (81 %), ZO 6/60 a lepší 29 očí (40 %) a ZO 6/12 a lepší již jen 5 očí (7,5 %). ZO horší než 1/60 mělo 14 očí (19 %). Z porovnání ZO v časném pooperačním období se vstupní ZO plyne, že u 45 očí (62 %) se ZO zlepšila, u 25 očí (35 %) se ZO nezměnila a u 2 očí (3 %) se ZO zhoršila.
ZO pacienta s optimální korekcí v pozdním pooperačním období, hodnocená minimálně rok po operaci, byla: 0 = 4krát, pohyb p.i. = 4krát, pohyb p.c. = 3krát, pod 1/60 = 6krát, 1/60 a méně než 3/60 = 15krát, 3/60 a méně než 6/60 = 11krát, 6/60 a 6/36 = 19krát, 6/24 a 6/18 = 6krát, 6/12 a 6/9 = 4krát (tab. 8, graf 2). ZO 1/60 a lepší mělo v pozdním pooperačním období, tedy minimálně rok po operaci, 55 očí (76 %), ZO 6/60 a lepší 29 očí (40 %) a ZO 6/12 a lepší již jen 4 oči (6 %). ZO horší než 1/60 mělo 17 očí (24 %). Z porovnání ZO v pozdním pooperačním období se vstupní ZO plyne, že u 46 očí (63 %) se ZO zlepšila, u 17 očí (24 %) se ZO nezměnila a u 9 očí (13 %) se ZO zhoršila.
Graf 2. Vstupní zraková ostrost a zraková ostrost v pozdním pooperačním období. 
Na ose x jsou zachyceny jednotlivé úrovně ZO, na ose y počty očí, které této úrovně ZO dosáhly. Porovnáme-li ZO očí v časném pooperačním období se ZO při poslední kontrole v pozdním pooperačním období, je zřejmé, že nejčastěji, u 64 očí (89 %), se ZO již v průběhu následujících měsíců života pacienta nezměnila a u 1 oka (1 %) se ZO ještě zlepšila. U 7 očí (10 %) se ZO s postupem měsíců života po operaci nadále zhoršovala. Tato konstatování vyjadřuje i graf 3. Příčinou zhoršování ZO během následujících měsíců a let života operovaných pacientů byl NVG, ischemická makulopatie s její atrofií, progrese proliferativní vitreoretinopatie s rozvojem inoperabilního odchlípení sítnice, atrofie papily zrakového nervu na podkladě ischemie a atrofie bulbu na podkladě progrese terapeuticky nezvladatelného NVG.
Graf 3. Zraková ostrost v časném a pozdním pooperačním období. 
Na ose x jsou zachyceny jednotlivé úrovně ZO, na ose y počty očí, které této úrovně ZO dosáhly. Diskuze
PPV je při DR indikována při hemoftalmu, TOS s postižením fovey, kombinovaném trakčně-rhegmatogenním odchlípení sítnice, při rubeóze duhovky s opacitami médií, znemožňujícími provedení LK. PPV při DR je rovněž indikována při ztrátě ZO způsobené epiretinální membránou či opákní zadní sklivcovou membránou, progresivní neovaskularizaci nereagující na LK, hemolytickém glaukomu, makulárním edému nereagujícím na LK [1].
V této práci si všímáme, jaký přínos má PPV provedená při komplikacích PDR v časném pooperačním období, tedy v období do 3 měsíců po provedené operaci. Současně věnujeme pozornost výsledkům dosaženým v pozdním pooperačním období, tedy rok a více po operaci. Tím se snažíme zhodnotit přínos PPV pro další měsíce a léta života pacienta operovaného pro komplikace PDR.
Fišer udává, že PPV při pouhém krvácení do sklivce přináší zlepšení ZO u 60–80 % pacientů. V 75 % případů se ZO zlepší na 1/50 nebo více do 6 měsíců po operaci, ale pouze 50–60 % pacientů má šanci na ZO 6/60 a lepší. U nemocných s trakčním odchlípením fovey se ZO zlepší v 60–75 % případů, přičemž 40–50 % pacientů bude mít 6 měsíců po operaci ZO lepší než 5/50. U očí s kombinovaným trakčně-rhegmatogenním odchlípením sítnice lze dosáhnout trvalého přiložení makuly v 65 %, přičemž 55 % těchto pacientů má ZO lepší než 1/50 [1]. Karel et al provedli PPV pro komplikace PDR u 100 očí 84 diabetiků a konstatují, že 4 měsíce po operaci zaznamenali úspěch u 68 očí ze 100, tedy v 68 % případů [2]. V roce 1991 referují autoři Karel a Kalvodová o rozšířeném souboru pacientů, u nichž provedli PPV pro komplikace PDR. Operovali 235 očí 187 diabetiků a 3 měsíce po operaci zaznamenali úspěch u 67,7 % očí [3].
V letech 1997–2007 jsme na oční klinice LF UP a FN Olomouc pro komplikace PDR operovali a dlouhodobě sledovali 72 očí 72 pacientů. Zjistili jsme, že v časném pooperačním období, během prvních 3 měsíců po operaci, se u 45 očí (62 %) ZO zlepšila, u 25 očí (35 %) se ZO nezměnila a u 2 očí (3 %) se ZO zhoršila. ZO 1/60 a lepší mělo v časném pooperačním období, tedy během prvních 3 měsíců po operaci, 58 očí (81 %), ZO 6/60 a lepší 29 očí (40 %) a ZO 6/12 a lepší již jen 5 očí (7,5 %). ZO horší než 1/60 mělo 14 očí (19 %). Domníváme se, že naše výsledky jsou blízké výsledkům výše citovaných autorů.
Naše práce se pak snaží odpovědět na otázku, zda příznivé výsledky PPV provedené pro komplikace PDR, které jsou zjištěny v časném pooperačním období, zůstanou pro pacienta uchovány i v následujících měsících a letech života. Blankenship u 164 očí po PPV srovnával ZO 6 měsíců po operaci se ZO těchto očí za dalších 4,5 roku, tedy 5 let po operaci. Udává, že ZO 5 let po operaci se oproti ZO 6 měsíců po operaci zlepšila jen u 21 očí (13 %), u 87 očí (53 %) se nezměnila a u 56 očí (34 %) se nadále postupně zhoršovala. Šest měsíců po operaci mělo ze 164 očí ZO 6/60 a lepší 78 očí (48 %), 5 let po operaci mělo ZO 6/60 a lepší 73 očí (45 %). Zatímco 6 měsíců po operaci jen 12 očí nemělo světlocit, 5 let po operaci nemělo světlocit 51 očí [4]. Rice sledoval 130 očí, které podstoupily PPV pro komplikace PDR a byl u nich dosažen příznivý funkční výsledek se ZO 6/240 a lepší během prvních 6 měsíců po operaci. Tento funkční výsledek porovnal s výsledky kontrol, které byly učiněny minimálně 18 měsíců po operaci, v průměru 30 měsíců po operaci. Při porovnání výsledků časného pooperačního období s výsledky pozdního pooperačního období uvádí, že u 31 očí (24 %) se ZO nezměnila, u 64 očí (49 %) se ZO dokonce zlepšila, ale u 35 očí (27 %) se ZO zhoršila [5].
Když jsme v našem souboru porovnali ZO pozdního pooperačního období se vstupní ZO, zjistili jsme, že u 46 očí (63 %) se ZO zlepšila, u 17 očí (24 %) se ZO nezměnila a u 9 očí (13 %) se ZO zhoršila. ZO 1/60 a lepší mělo v pozdním pooperačním období, tedy minimálně rok po operaci, 55 očí (76 %), ZO 6/60 a lepší 29 očí (40 %) a ZO 6/12 a lepší již jen 4 oči (6 %). ZO horší než 1/60 mělo 17 očí (24 %). V časném pooperačním období nastalo zlepšení ZO u 45 očí (62 %), v pozdním pooperačním období u 46 očí (63 %). Nezměněná ZO byla v časném pooperačním období zjištěna u 25 očí (35 %), v pozdním pooperačním období u 17 očí (24 %). Ke zhoršení ZO došlo v časném pooperačním období u 2 očí (3 %), v pozdním pooperačním období u 9 očí (13 %). PPV, která je indikována a provedena pro komplikace PDR, dává reálnou naději na zlepšení ZO v časném i pozdním pooperačním období.
Když jsme porovnali ZO očí v časném pooperačním období se ZO při poslední kontrole v pozdním pooperačním období, zjistili jsme, že nejčastěji, u 64 očí (89 %), se ZO již v průběhu následujících měsíců života pacienta nezměnila a u 1 oka (1 %) se ZO ještě zlepšila. U 7 očí (10 %) se ZO s postupem měsíců života nadále zhoršovala. Na základě těchto údajů je možné předpokládat, že příznivý výsledek operace dosažený v časném pooperačním období zůstane s vysokou pravděpodobností uchován i pro nadcházející měsíce a léta života pacienta. Výsledky PPV prováděné pro komplikace PDR jsou vždy zásadním způsobem ovlivněny změnami, které na očích způsobil DM, ale také peroperačními a pooperačními komplikacemi. Úspěch operace ovlivňují patologické změny makuly, která může být již ve stadiu NDR poškozována diabetickým makulárním edémem, ve stadiu PDR hrozí vedle progrese diabetického makulárního edému ještě makulární ischemie. Proliferativní vitreoretinopatií je poškozována i periferní sítnice.
Za prognosticky nepříznivý je považován nález, kdy se sdružuje hemoftalmus s TOS či rhegmatogenním odchlípením sítnice (ROS). Prognózu zhoršují AVP, které se mohou stát zdrojem peroperačního a zvláště pooperačního recidivujícího krvácení, rubeóza duhovky s rizikem zvratu v NVG, afakie podporující nástup rubeózy. Naopak LK potlačuje či zpomaluje růst AVP a pokládá se za prognosticky příznivý faktor. Rizikové jsou všechny peroperační komplikace, především krvácení a iatrogenní díry sítnice [6–12].
I v našem souboru jsme se setkali s prognosticky nepříznivými faktory. U 20 očí (28 %) byl hemoftalmus sdružen s TOS, u 58 očí (80 %) byly přítomny AVP. Jen 40 očí (55,5 %) bylo před operací ošetřeno LK. U 7 očí (10 %) byla provedena kryokoagulace sítnice, přičemž na 4 očích byla kryokoagulace provedena společně s panretinální LK. Z peroperačních komplikací je vždy nesmírně závažný vznik iatrogenních trhlin sítnice, které mohou zásadním způsobem ovlivnit výsledek operace, dokonce mohou zapříčinit inoperabilitu nálezu. Přestože každý vitreoretinální chirurg ví, jakou závažnou komplikaci mohou iatrogenní trhliny znamenat a je vždy jeho snahou postupovat šetrně a vzniku těchto trhlin se vyhnout, nelze jejich vznik ani při velmi obezřetném postupu vyloučit. Literárně se frekvence této komplikace udává mezi 7–40 % podle vývojového stadia proliferativní vitreoretinopatie [11]. V našem souboru vznikla iatrogenní trhlina sítnice v průběhu PPV u 31 očí (43 %).
Závěr
Pacienti, u nichž je provedena PPV pro komplikace PDR, mají 97% naději na stabilizaci či zlepšení ZO v časném pooperačním období a 87% naději na stabilizaci či zlepšení ZO v pozdním pooperačním období. Potvrdilo se, že je reálné, aby příznivý výsledek PPV pozorovaný v časném pooperačním období zůstal pacientovi uchován i pro následující měsíce a léta života.
Domníváme se, že hlavním faktorem, který předurčuje úspěch operace, je pokročilost a závažnost patologických změn, které v oku přistupujícímu k operaci způsobí samotný DM. Z toho plyne zásadní důležitost pravidelných a pečlivých kontrol očí pacientů s DM s včasnou diagnostikou patologických změn a včasným zahájením adekvátní terapie.
MUDr. Oldřich Chrapek, Ph.D.
www.fnol.cz
e-mail: olchrapek@gmail.com
Doručeno do redakce: 23. 12. 2012
Zdroje
1. Sosna T, Bouček P, Fišer I. Diabetická retinopatie. Praha: Jiří Cendelín 2001, 209–229.
2. Karel I, Kalvodová B, Doležalová J et al. Dlouhodobé výsledky a prognóza pars plana vitrektomie u komplikací diabetické retinopatie. Čs Oftal 1987; 43 : 137–144.
3. Karel I, Kalvodová B. Pars plana vitrektomie u proliferativní diabetické retinopatie. Dlouhodobé výsledky a prognostické parametry u diabetiků operovaných v letech 1983–1989. Čs Oftal 1991; 47 : 353–362.
4. Blankenship GW. Stability of Pars Plana Vitrectomy Results for Diabetic Retinopathy Complications. A Comparison of Five-Year and Six-Month Postvitrectomy Findings. Arch Ophthalmol 1981; 99 : 1009–1012.
5. Rice TA, Michels RG. Long-term anatomic and functional results of vitrectomy for diabetic retinopathy. Am J Ophthalmol 1980; 90 : 297–303.
6. Aaberg TM. Pars plana vitrectomy for diabetic traction retinal detachment. Ophthalmology 1981; 88 : 639–642.
7. Barrie T, Feretis E, Leaver P et al. Closed microsurgery for diabetic traction macular detachment. Brit J Ophthalmol 1982; 66 : 754–758.
8. Blankenship GW. Preoperative prognostic factors in diabetic pars plana vitrectomy. Ophthalmology 1982; 89 : 1246–1249.
9. Hutton WL, Bernstein I, Fuller D. Diabetic traction retinal detachment. Factors influencing final visual acuity. Ophthalmology 1980; 87 : 1071–1077.
10. Karel I, Doležalová J, Kalvodová B et al. Pars plana vitrektomie u komplikací diabetické retinopatie. Čs Oftal 1986; 42 : 393–400.
11. Machemer R, Blankenship G. Vitrectomy for proliferative diabetic retinopathy associated with vitreous hemorrhage. Ophthalmology 1981; 88 : 643–646.
12. Michels RG, Rice TA, Rice EF. Vitrectomy for diabetic vitreous hemorrhage. Amer J Ophthalol 1983; 95 : 12–21.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2013 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Co nám přinesla největší studie v historii diabetologie?
- Změny hmotnosti a kompenzace diabetu (HbA1c) u nemocných s diabetes mellitus 2. typu po přidání exenatidu (Byetta) ke stávající léčbě ve 28 diabetologických ambulancích v ČR – studie BIBY-I (sledování 3–12 měsíců)
- Patofyziologie diabetické retinopatie
- Rizikové faktory diabetické retinopatie
- Současný stav diagnostiky a screeningu diabetické retinopatie a diabetického makulárního edému
- Přínos pars plana vitrektomie pro řešení komplikací proliferativní diabetické retinopatie
- Léčba diabetického makulárního edému
- Diabetická nefropatie/diabetické onemocnění ledvin
- Inkretinová terapie a diabetická retinopatie
- Současnost a perspektivy léčby inzulinem
- Diabetická retinopatie v Národním diabetologickém programu 2012–2022
- Problémy při sledování pacientů s diabetickou retinopatií
- Progrese diabetické retinopatie v těhotenství
- Diabetický makulární edém v posledním trimestru gravidity
- Řešení diabetického makulárního edému u diabetika 1. typu – chyby v mezioborové spolupráci
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Diabetická nefropatie/diabetické onemocnění ledvin
- Léčba diabetického makulárního edému
- Progrese diabetické retinopatie v těhotenství
- Patofyziologie diabetické retinopatie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání